-
Medical journals
- Career
Porovnání hospitalizačních záznamů pacientů se syfilis z let 2007–2009 a 2017–2019
Authors: I. Kuklová 1; M. Kojanová 1; M. Důra 1; H. Záveská 1; R. Pánková 1; M. Kreidlová 2; D. Šmajs 3; E. Vrbová 3
Authors‘ workplace: Dermatovenerologická klinika, 1. lékařská fakulta, Univerzita Karlova a Všeobecná fakultní nemocnice, Praha, přednosta prof. MUDr. Jiří Štork, CSc. 1; Ústav klinické biochemie a laboratorní diagnostiky, 1. lékařská fakulta, Univerzita Karlova a Všeobecná fakultní, nemocnice, Praha, přednosta prof. MUDr. Tomáš Zima, DrSc., MBA 2; Biologický ústav, Lékařská fakulta, Masarykova univerzita, Brno, přednosta prof. RNDr. Ondřej Slabý, Ph. D. 3
Published in: Čes-slov Derm, 96, 2021, No. 3, p. 124-132
Category: Pharmacologyand Therapy, Clinical Trials
Overview
Cílem studie bylo vyhodnotit klinická, epidemiologická a demografická data pacientů se syfilis léčených na Dermatovenerologické klinice 1. LF UK a Všeobecné fakultní nemocnice v Praze (STD centrum) v roce 2017–2019 a porovnat je s předchozím průzkumem provedeným v roce 2007–2009, s celorepublikovými údaji z Registru pohlavních nemocí a s daty evropské databáze (The European Surveillance System of the ECDC).
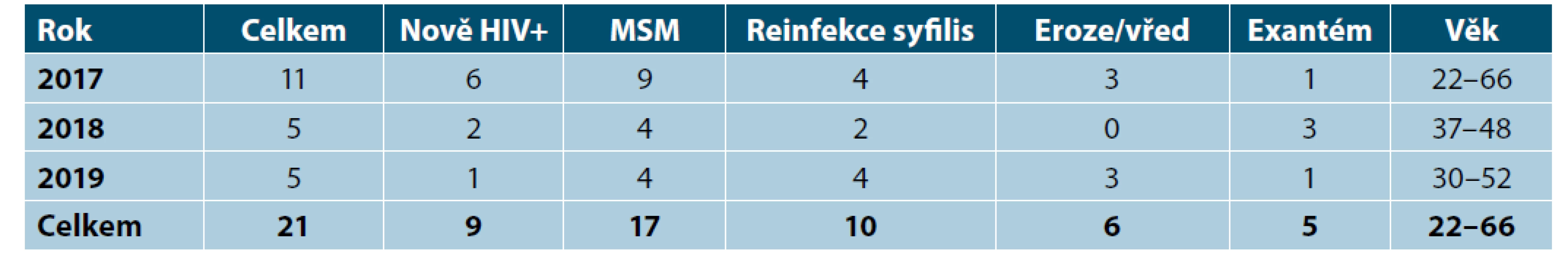
V průběhu let 2017–2019 jsme hospitalizovali 325 pacientů se syfilis, 83,4 % mužů a 16,6 % žen. Celkový počet pacientů se snížil o 148 případů (31,3 %), výraznější je pokles u žen (61,2 %) než u mužů (18,9 %). Nárůst poměru mužů vůči ženám je statisticky významný (p < 0,001). Podíl cizinců byl 26,5 % a signifikantně se nezměnil. V souboru mužů klesl podíl primární syfilis (24,4 % vs. 32,0 %; p = 0,046) a došlo k významnému nárůstu počtu HIV pozitivních mužů (7,7 % vs. 3,0 %; p = 0,017) při zachování přibližně stejného podílu homosexuálních mužů (p = 0,934). Podíl homo/bisexuálních mužů činil 48,4 % ze souboru všech pacientů a 58,3 % ze souboru mužů. V souboru žen byl tradičně zaznamenán nízký počet případů primární a sekundární syfilis, tento podíl se statisticky významně nezměnil. Rovněž se signifikantně nezměnil podíl gravidních žen (p = 0,371). Vyšetření vzorků na makrolidovou rezistenci ukázalo podstatné snížení počtu senzitivních vzorků pro období 2017–2019 (9,5 % vs. 57,6 %).
Pro analýzu trendů a cílenou prevenci syfilis je nutný přesný a průběžný sběr epidemiologických a klinických dat. Z našich i celoevropských údajů vyplývá, že nejohroženější skupinou jsou muži mající sex s muži. Pravidelný screening na syfilis a ostatní sexuálně přenosné infekce musí být u této skupiny prioritou bez ohledu na HIV status.
Klíčová slova:
syfilis – epidemiologie – Treponemu pallidum subsp. pallidum – alelické profily
ÚVOD
Syfilis je sice snadno diagnostikovatelná a léčitelná, ale její incidence se u vybraných populací v rozvinutých zemích nadále zvyšuje a v zemích s nízkými a středními příjmy zůstává na endemických úrovních [16]. Syfilis, stejně jako ostatní ulcerativní sexuálně přenosné infekce, zvyšuje riziko přenosu HIV a může vést k dalším potencionálně dlouhodobým a závažným zdravotním následkům. Po prodělané syfilis se nevyvíjí imunita a při následné expozici může dojít i po úspěšné léčbě k opakované infekci [24]. Trendy výskytu syfilis se liší mezi jednotlivými zeměmi. Ve východoevropských zemích incidence prudce vzrostla v 90. letech minulého století a na počátku 20. let druhého tisíciletí a poté postupně klesala, zatímco v západo - a středoevropských zemích byla incidence počátkem roku 2000 na nízké úrovni a pak se neustále zvyšovala [31].
Podle údajů TESSy (The European Surveillance Systém of the ECDC) bylo v roce 2018 ve 29 zemích Evropské unie a Evropského hospodářského prostoru (EU/EHP) hlášeno 33 927 potvrzených případů syfilis, což představuje incidenci zhruba 7,0 případů na 100 tisíc obyvatel. Dvě třetiny (69 %) případů syfilis s informacemi o kategorii přenosu byly hlášeny u mužů majících sex s muži (MSM) především v městské populaci, podíl žen tvořil 7 %. Podle zeměpisného rozdělení byla zaznamenána nejvyšší incidence na Maltě (17,9 případů na 100 000 obyvatel), následovaná Lucemburskem (17,1), Spojeným královstvím (12,6) a Španělskem (10,3). Nízká incidence pod tři případy na 100 000 obyvatel byla pozorována v Chorvatsku, Estonsku, Itálii, Portugalsku a Slovinsku. Česká republika (ČR) je s incidencí 5,3/100 000 obyvatel na evropském průměru [7].
Kromě vzestupu syfilis u MSM byl v některých rozvinutých zemích zaznamenán nárůst kongenitální syfilis, jedná se především o USA, Japonsko a Austrálii. V USA se v roce 2018 objevilo celkem 1 306 nových případů kongenitální syfilis (nárůst o 261 % oproti roku 2013). Příčinou je nedostatečná léčba matky, navzdory včasné diagnóze syfilis (31 %), nedostatek včasné prenatální péče (28 %), následovaný pozdní identifikací sérokonverzí (11 %) [15]. V Evropě naštěstí nebyl tento trend zatím pozorován.
Cílem studie je zhodnotit, jaké jsou epidemiologické a klinické trendy syfilis v části pražské populace, kterou reprezentuje vzorek pacientů hospitalizovaných na našem pracovišti v letech 2007–2009 a 2017–2019.
Dalším cílem je analyzovat, jak se v průběhu let změnil alelický profil Treponemu pallidum subsp. pallidum (TPA). Ke genotypizaci byl použit materiál z našeho pracoviště a dále materiál z Národní referenční laboratoře pro diagnostiku syfilis, Mikrobiologického ústavu Lékařské fakulty a Fakultní nemocnice u sv. Anny v Brně a Dermatovenerologického oddělení Fakultní nemocnice v Brně.
Historicky bylo vyvinuto několik PCR testů, které specificky detegují TPA. V současnosti se používají jen dva základní typizační systémy (nebo jejich modifikace). Prvním z nich je tzv. CDC typizační systém, který byl poprvé publikován v roce 1998 a později poupraven a přejmenován na ECDC (Enhanced CDC typing), druhým typem je MLST (Multilocus Sequence Typing) [12]. MLST systém je založen na amplifikaci a sekvenaci 3 chromozomálních genů, popř. jejich částí. Tento systém umožňuje získat z detekované genetické variability informaci o fylogenetické příbuznosti TPA kmenů. Unikátní sekvence těchto genů (alely) jsou pak základem tzv. alelického profilu (AP), např. AP 1.1.8 je častý v České republice. Genomové sekvence mohou pomoci objasnit treponemální virulenci, evoluci a adaptaci na prostředí hostitelského organismu [25].
METODIKA
Diagnóza syfilis byla stanovena na základě klinických projevů, mikroskopického vyšetření v zástinovém mikroskopu a sérologického vyšetření v Ústavu klinické biochemie a laboratorní diagnostiky 1. LF UK a VFN s použitím metod VDRL/RPR reditest (Biokit), TP-PA Serodia (Fujirebio), Syphilis TP Architect (Abbott), Elisa Syph IgM (DIA.PRO), Western blot recomLine Treponema IgG, IgM (Mikrogen). Část vzorků byla zaslána ke genotypizaci do Biologického ústavu Lékařské fakulty Masarykovy univerzity v Brně, kde byly otestovány podle nově vyvinutého typovacího systému MLST (Multi-Locus Sequence Typing). Ke genotypizaci byly použity faryngeální, genitální a perianální stěry a vzorky plné krve. Kožní a slizniční stěry byly transportovány do laboratoře v suchém stavu ve sterilní zkumavce s uzávěrem bez média pro transport tekutiny. Vzorky plné krve (3 ml) byly odebrány do komerčně dostupných nádobek doplněných 5,4 mg K2EDTA. Vzorky byly skladovány při -20 °C a přepravovány na suchém ledu, DNA byla extrahována do 24 hodin po přepravě.
Statistické vyhodnocení a porovnání souborů z let 2007–2009 a 2017–2019 bylo provedeno pomocí chí-kvadrát testů, za využití Monte-Carlo resampling metody. Rozdíly byly testovány vzhledem k následujícím třídicím proměnným: pohlaví, stadiu infekce, sexuální orientaci, HIV pozitivitě, záchytu infekce v graviditě. Výpočty byly provedeny (a verifikovány) v programu SPSS (verze 25.0) [29].
VÝSLEDKY
V průběhu let 2017–2019 jsme hospitalizovali 325 pacientů s diagnózou získaná syfilis, 271 (83,4 %) mužů a 54 (16,6 %) žen (tab. 1), většina pacientů byla z věkové skupiny 30–40 let. Jednalo se o 35,8 % v Praze hlášených pacientů (obr. 1). Primární syfilis mělo 21,8 % pacientů (24,4 % mužů a 9,3 % žen), sekundární 29,8 % pacientů (33,6 % mužů a 11,1 % žen). V souboru bylo 26,5 % cizinců, přičemž tento podíl byl vyšší v souboru žen (31,5 % vs 25,5 %). Celkem u 12 žen (22,2 % ze souboru žen) byla syfilis zachycena v graviditě (tab. 2, 4). Souběžnou STI mělo devět mužů, sedm z nich mělo současně gonoreu a tři chlamydiovou infekci (jeden z nich měl současně gonoreu i chlamydiovou uretritidu), v souboru žen nebyly další STI zaznamenány.
Table 1. Syfilis 2017–2019, počty mužů a žen, Dermatovenerologická klinika 1. LF UK a VFN 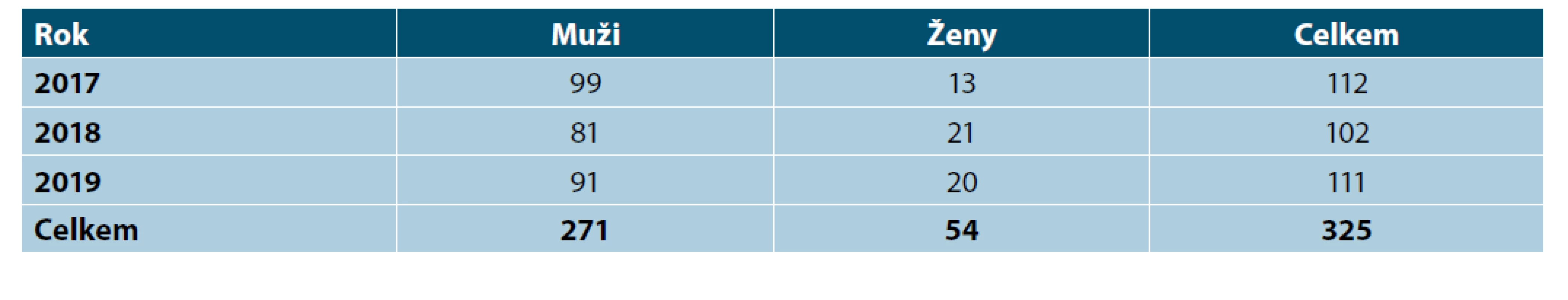
Image 1. Počty případů syfilis v letech 2007–2019 (Česká republika, Praha, Dermatovenerologická klinika 1. LF UK a VFN) 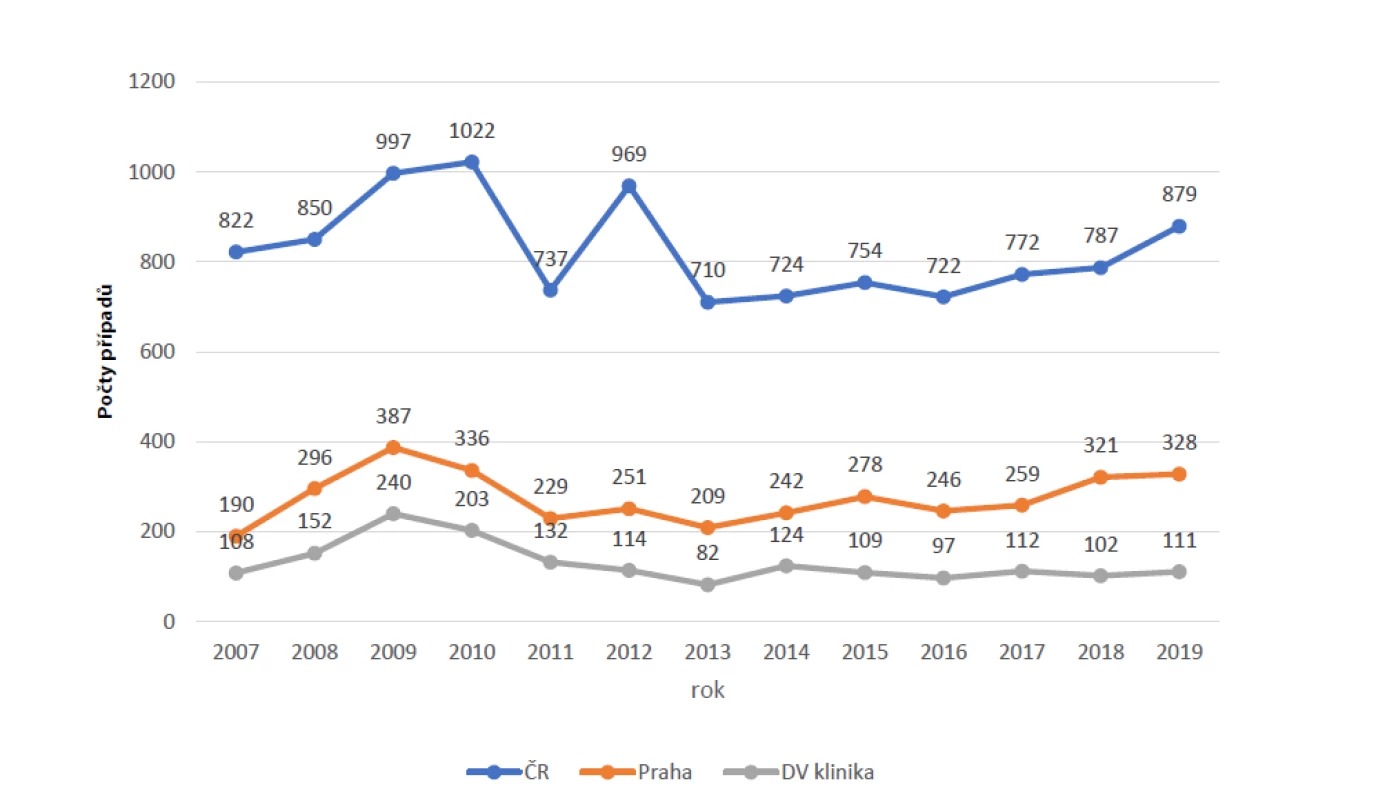
Table 2. Rozdělení případů syfilis podle klinického nálezu, způsobu přenosu a země původu 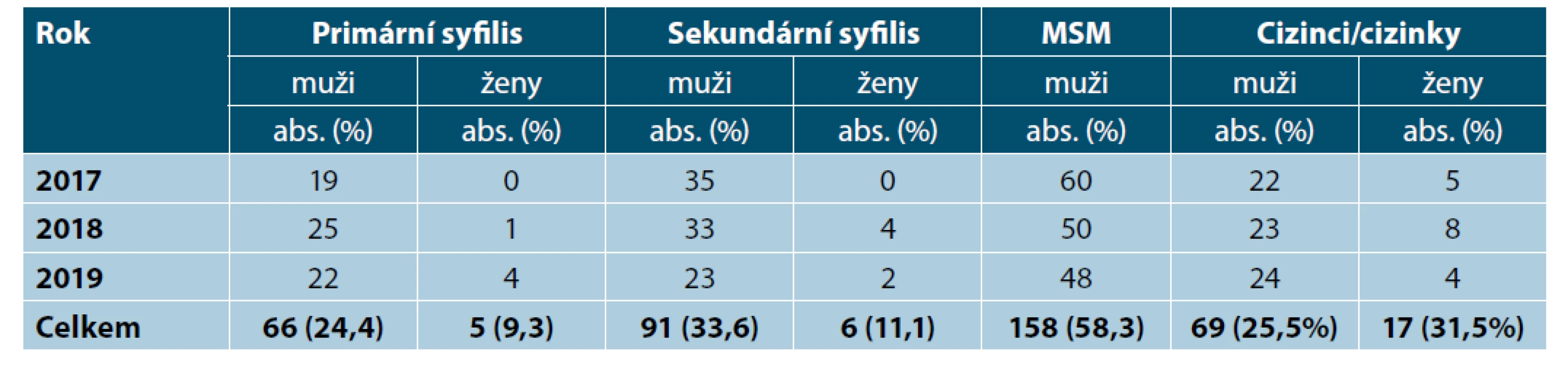
Table 4. Stratifikace případů syfilis u hospitalizovaných pacientů v letech 2007–2009 a 2017–2019 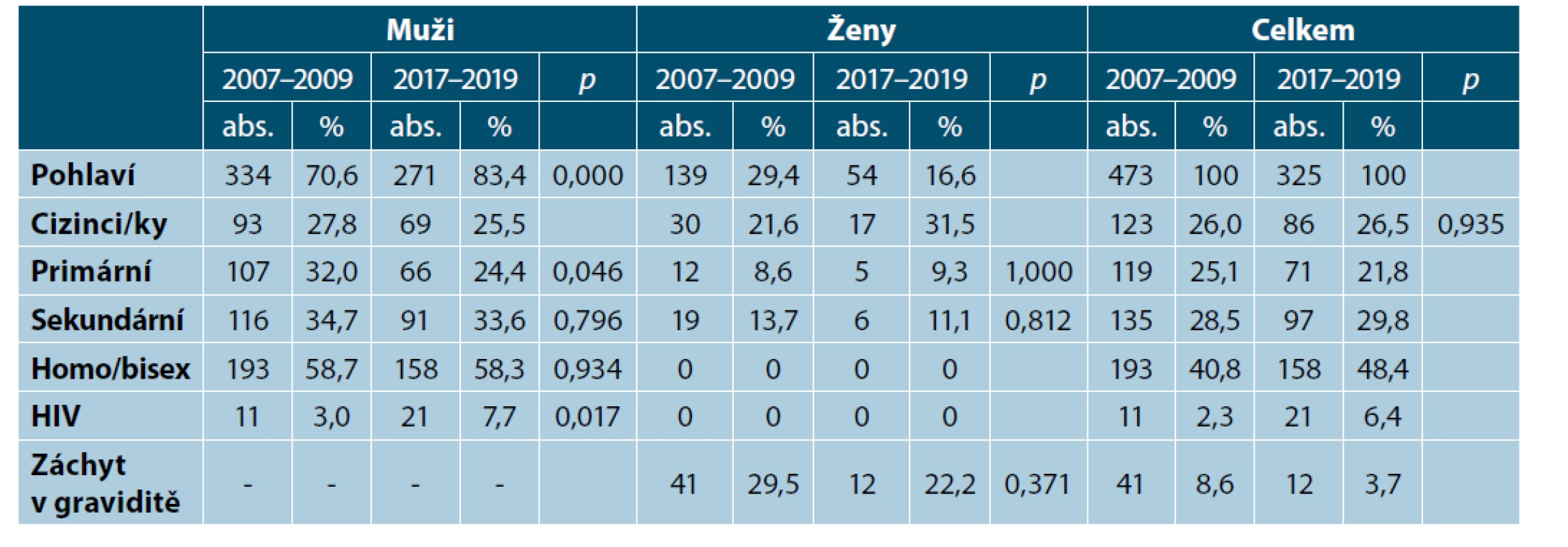
Z hlediska „způsobu přenosu“ byl poměr heterosexuálního a homo/bisexuálního přenosu téměř vyrovnaný. Podíl homo/bisexuálních mužů (MSM) činil 48,4 % ze souboru všech pacientů a 58,3 % ze souboru mužů.
V souboru bylo 21 HIV pozitivních pacientů, ve všech případech šlo o muže ve věku 22–66 let, u 17 (81 %) se jednalo o MSM, devět pacientů (42,9 %) bylo nově HIV pozitivních, 12 (57,1 %) již vědělo o své HIV pozitivitě, a přesto se nakazili syfilis, u 10 pacientů (47,6 %) byla zaznamenána reinfekce syfilis, mezi HIV pozitivními muži byli čtyři cizinci (tab. 1–3).
Neurosyfilis měli celkem čtyři muži (tři heterosexuálové, jeden bisexuál, z toho jeden muž byl HIV pozitivní), tři z nich měli panuveitidu, jeden v kombinaci s předcházející pravostrannou hemiparézou n. VII, u jednoho muže bylo vysloveno podezření na tabes dorsalis.
Terciární syfilis v podobě aneurysmatu aorty se vyskytla během sledovaného období u jednoho muže, jednalo se o 45letého cizince, heterosexuála.
Při porovnání se souborem z let 2007–2009 zjišťujeme, že se celkový počet pacientů snížil o 148 případů (325 vs. 473; 31,3 %), výraznější je pokles u žen (54 vs. 139; 61,2 %) než u mužů (271 vs. 334; 18,9 %) – tab. 4. Nárůst poměru mužů vůči ženám je statisticky významný (83,4 % vs. 70,6 %; p < 0,001).
V souboru mužů klesl podíl primární syfilis (24,4 % vs. 32,0 %; p = 0,046) a došlo k významnému nárůstu počtu HIV pozitivních mužů (7,7 % vs. 3,0 %; p = 0,017) při zachování přibližně stejného podílu homosexuálních mužů (p = 0,934). Rozdíl v počtu cizinců nebyl statisticky významný (p = 0,935).
V souboru žen byl tradičně zaznamenán nízký počet případů primární a sekundární syfilis, tento podíl se statisticky významně nezměnil. Rovněž se signifikantně nezměnil podíl počtu žen, u nichž byla zachycena syfilis v graviditě (p = 0,371).
V rámci genotypizace bylo v období 2017–2019 zachyceno více různých alelických profilů (13, ve srovnání se čtyřmi v období 2007–2009), což může souviset i s navýšením množství plně typovaných profilů (tab. 5). V rámci těchto dvou období byly sdílené celkem 3 alelické profily, a to profily 1.1.8., 1.1.1. a 1.3.1. Zatímco profily 1.1.8. a 1.1.1. patřily v letech 2007–2009 k těm nejvíce zastoupeným (31,2 % pro oba profily), v letech 2017–2019 jejich počet klesl na 1,3 % u 1.1.8. a 13 % u 1.1.1. Na druhé straně došlo k velkému nárůstu u profilu 1.3.1., a to z 18,75 % na 70,1 %. Profil 1.1.3., v letech 2007–2009 přítomný v 18,7 %, nebyl v letech 2017–2019 identifikován. V letech 2017–2019 byl také zachycen profil 9.7.3. (2,6 %), jako jediný profil spadající k Nichols-like profilům, ostatní zachycené profily náležely k SS14-like a jejich množství se pohybovalo mezi 1,3 a 2,6 %.
Table 5. Srovnání genotypizace mezi obdobími 2007–2009 a 2017–2019 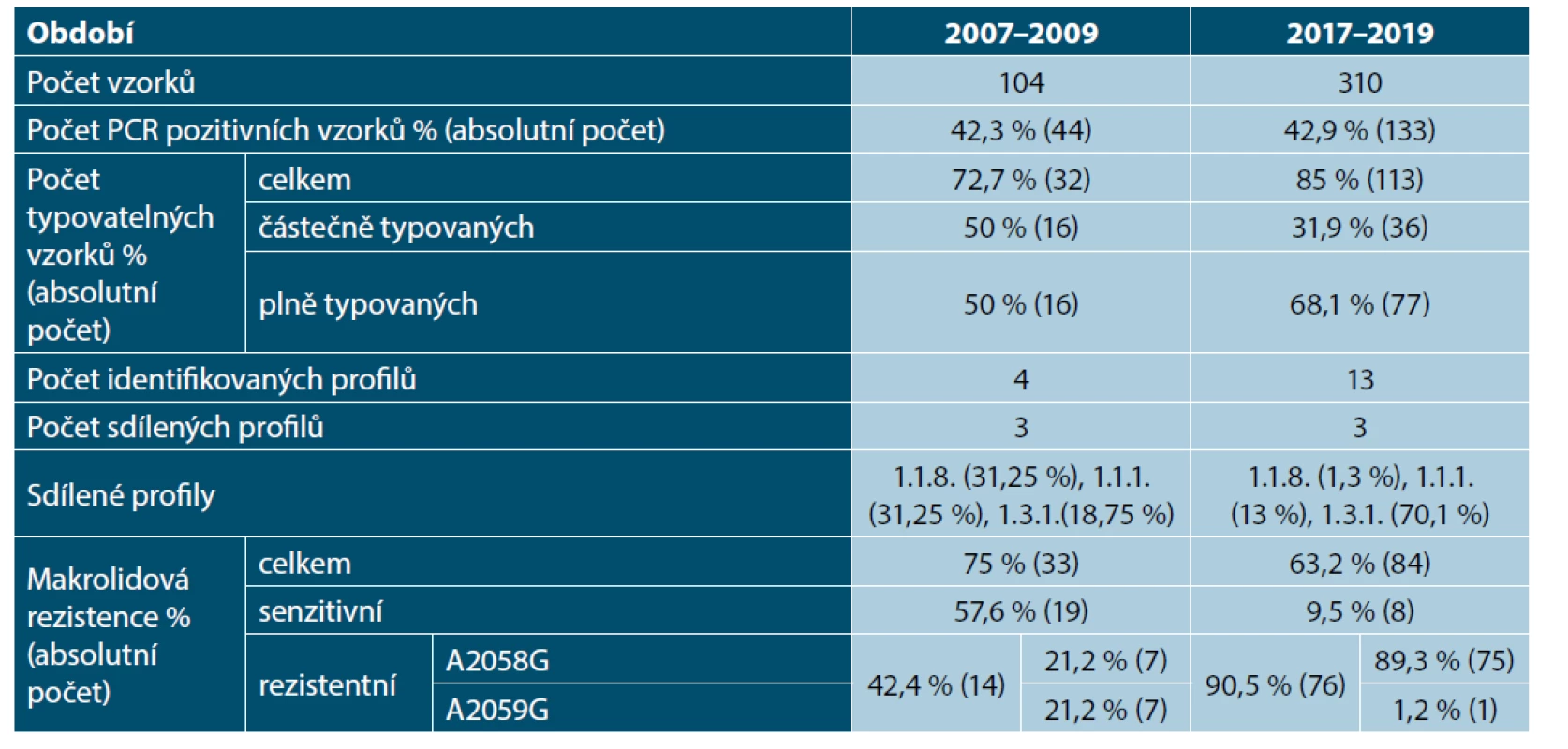
Vyšetření vzorků na makrolidovou rezistenci ukázalo podstatné snížení počtu senzitivních vzorků pro období 2017–2019 (9,5 %, ve srovnání s 57,6 % v 2007–2009). Také se proměnilo zastoupení mutací vedoucí k této rezistenci. Zatímco v letech 2007–2009 bylo zastoupení obou mutací rovnoměrné, v letech 2017–2019 dominuje mutace A2058 (89,3 %), druhá mutace A2059G byla zachycena jen v jednom případě.
DISKUSE
Data o incidenci syfilis v České republice lze čerpat jednak z RPN, který zahrnuje všechny hlášené případy syfilis v daném roce, a dále z evropského systému TESSy, kde jsou shromažďována data týkající se pouze aktivní syfilis (primární, sekundární a časné latentní, tzn. infekční syfilis do 1 roku od infekce) [7, 34]. Poslední platná data z obou zmiňovaných databází jsou z roku 2018, proto údaje z druhého šetření (2017–2019) porovnáváme s tímto rokem.
Hospitalizační záznamy poskytují v určitých ohledech detailnější pohled na epidemiologii syfilis a zahrnují např. data o koinfekcích s ostatními sexuálně přenosnými patogeny, podrobnější údaje o jednotlivých stadiích nemoci včetně terciární syfilis a data o reinfekcích.
Z analýzy hospitalizačních záznamů z let 2007–2019 vyplývá, že nejvíce případů syfilis jsme léčili v roce 2009, celkem šlo o 240 případů, což odpovídalo i nejvyššímu počtu případů tehdy hlášených v Praze (celkem 387). V roce 2013 počet našich pacientů poklesl téměř na třetinu (82 případů) a v průběhu posledních pěti let se jejich počet pohybuje kolem 110 případů za rok. V prvním sledovaném období jsme hospitalizovali 57 % v Praze hlášených pacientů, zatímco v druhém období došlo k poklesu tohoto podílu na 36 %. Tento pokles je zřejmě vykompenzován nárůstem počtu pacientů léčených ve třech dalších pražských dermatovenerologických lůžkových zařízeních.
V České republice počet hlášených případů syfilis v průběhu posledních pěti let mírné stoupá, ze 710 v roce 2013 na 879 v roce 2019, i když nedosahuje hodnot zaznamenaných v roce 2010 a 2012 (viz obr. 1).
V souladu s celorepublikovými i evropskými trendy pozorujeme výrazný narůst poměru infikovaných mužů k ženám. V letech 1999–2005 byl v našem souboru poměr mužů a žen vyrovnaný, v letech 2007–2009 vzrostl 2,4 : 1 a v letech 2017–2019 nadále stoupal až na hodnotu 5 : 1 [17].
Z evropských dat vyplývá, že se celkový poměr mužů k ženám nepřetržitě zvyšoval z 1,4 : 1 v roce 2000 na maximum 8,5 : 1 v letech 2017 a 2018. Poměr mužů k ženám vykazuje výrazné geografické rozdíly, poměr vyšší než 15 : 1 vykázaly Chorvatsko, Francie, Německo, Irsko, Nizozemsko a Norsko, zatímco čtyři země uváděly poměry mužů k ženám pod 2 : 1 (Bulharsko, Estonsko, Lotyšsko a Rumunsko).
Více než dvě třetiny (69 %) případů v Evropě byly hlášeny u mužů majících sex s muži. V České republice byl v roce 2018 podíl homosexuálního přenosu 53,3 %, tedy mírně pod evropským průměrem. Počet případů hlášených u MSM v zemích Evropské unie a Evropského hospodářského prostoru (EU/EHP) se od roku 2010 do roku 2016 více než zdvojnásobil. V roce 2018 byl podíl MSM nejvyšší ve Francii, Nizozemsku, Norsku a Velké Británii (nad 75 %) a naopak nejnižší v Lotyšsku, Rumunsku a na Slovensku (pod 20 %) [7].
Ulcerativní i neulcerativní sexuálně přenosná onemocnění výrazně ovlivňují přenos HIV. Při přenosu se uplatňují nejrůznější mechanismy usnadňující průnik viru do těla – narušení sliznic, imunologické změny s vyšší expresí lymfocytárních koreceptorů CCR5, na které se váže HIV, ovlivnění mikroflóry urogenitálního traktu [9, 26, 30]. Riziko sérokonverze HIV zvyšují zejména rektální pohlavní choroby. Retrospektivní studie v souboru MSM prokázala, že dvě nebo více předchozích rektálních gonokokových nebo chlamydiových infekcí bylo spojeno s 8krát vyšším rizikem sérokonverze HIV [14, 28, 33].
V našem souboru byly počty koinfekcí překvapivě nízké (jednalo se výhradně o muže). Celkem bylo diagnostikováno 21 případů HIV pozitivity, sedm případů gonorey a tři případy chlamydiální infekce. Uvedené zjištění by nás mělo vést k častějšímu testování gonorey a chlamydií zvláště asymptomatických osob ze všech anatomických míst (uretra, cervix uteri, rectum a orofarynx).
V EU/EHP hlásí informace o současné infekci syfilis a HIV celkem 16 zemí ze 30 [7]. V těchto zemích byl v roce 2018 podíl pacientů se syfilis a současnou HIV infekcí 24 % (v souboru MSM činil tento podíl 35 %), v ČR 22,3 %, v Praze 31,8 %, v našem souboru 6,4 %. Nižší počet u nás léčených HIV pozitivních pacientů lze vysvětlit tím, že naše klinika není tak úzce navázána na AIDS centra jako jiná pražská dermatovenerologická pracoviště, která jsou situována v jejich blízkosti, ale i tak jsme zaznamenali oproti minulému sledovanému období nárůst HIV pozitivních osob (ve všech případech šlo o muže). Česká republika stále zůstává zemí s nízkou úrovní infekce HIV/AIDS v rámci světa i Evropy, jak celkovým počtem infikovaných osob zaznamenaných od počátku infekce, tak počtem nových případů na 100 000 obyvatel. Toto příznivé postavení si udržuje i přesto, že v období let 2003–2016 došlo k dlouhodobému nárůstu nově zjištěných případů (z 50 až na 286). V roce 2017 byl zaznamenán pokles na 254 případů a v roce 2018 dokonce na 208 případů onemocnění, což je zřejmě dáno včasným zahájením antiretrovirové terapie. Ke konci roku 2019 bylo v ČR registrováno celkem 3 590 HIV pozitivních případů. U HIV pozitivních osob bylo v roce 2019 nově zjištěno 142 případů syfilis (64 %), 69 případů kapavky a 8 případů lymfogranuloma venereum, a to v naprosté většině u mužů majících sex s muži [19].
Nárůst syfilis mezi MSM je pravděpodobně multifaktoriální a souvisí se zvýšeným počtem partnerů, zejména příležitostných, užíváním rekreačních drog (metamfetaminu), séroadaptivním chováním (selektivní výběr partnerů s identickým HIV statutem) a sníženým používáním kondomů, zejména u HIV pozitivních MSM. [3, 9, 26]. Dalším pravděpodobným faktorem je zavedení preexpoziční profylaxe HIV (PrEP) perorálním tenofovir-disoproxil-fumarátem a emtricitabinem (TDF-FTC) [20, 21, 28]. Ve Spojených státech byla schválena v roce 2012 a je hrazena komerčním připojištěním a z programu Medicaid [8], v Kanadě byla schválena v roce 2016 jako součást komplexní strategie prevence HIV [2]. V zemích EU je dostupná od roku 2016 na základě schválení Evropskou komisí [6]. V ČR je dostupná ve vybraných centrech (poskytuje ji infektolog se zkušeností s diagnostikou a léčbou HIV infekce) a není hrazena z veřejného zdravotního pojištění. Podmínkou zahájení PrEP je osobní rozhodnutí klienta, že bude léky užívat a docházet na pravidelné laboratorní kontroly zahrnující krevní testy [5].
PrEP je sice účinná v prevenci HIV u vysoce rizikových MSM [20, 21], ale na druhé straně zvyšuje riziko přenosu ostatních STI, zvláště těch asymptomatických [23, 33]. Ve snaze snížit incidenci syfilis a ostatních STI ve vysoce rizikových populacích MSM se objevují studie hodnotící účinek profylaktického preexpozičního a postexpozičního používání doxycyklinu [1, 10, 21, 36]. Studie Moliny et al. prokázala po 10 měsících sledování významné snížení výskytu syfilis v souboru HIV negativních MSM užívajících HIV PrEP. Tito muži užívali doxycyklin (v jedné 200mg dávce) během prvních 24 hodin po nechráněném orálním nebo análním styku [22]. Další modelová australská studie naznačila, že trvalé profylaktické užívání doxycyklinu (100 mg denně) by mohlo během jednoho roku snížit výskyt syfilis o 49 % a během 10 let o 85 % [36]. Uvedený postup s sebou přináší riziko nežádoucích účinků dlouhodobého užívání doxycyklinu včetně rizika šíření rezistentních kmenů, zvláště N. gonorrhoeae.
K přenosu pohlavně přenosných nemocí, včetně HIV a syfilis, mohou přispívat i geosociální sítě a mobilní aplikace, které usnadňují partnerská setkání. Nedávná studie epidemie časné syfilis mezi MSM v Oregonu zjistila, že 70 % mužů infikovaných syfilis se setkalo se svými partnery online a 55 % z nich bylo současně infikováno HIV [4].
Při určování stadia syfilis vidíme omezení v tom, že ne vždy lze odlišit stadium časné a pozdní latence. Toto určení je důležité z hlediska aktivity onemocnění a s tím i infekčnosti pacientů [24]. Ti často nejsou schopni nebo ochotni poskytnout informaci o tom, kdy došlo k rizikovému kontaktu. Pro porovnání proto používáme informaci o klinicky manifestní syfilis (primární a sekundární). Tato informace však chybí v RPN, kde se odlišuje pouze časná, pozdní a jiná neurčená syfilis. Naše data lze nicméně porovnat s evropskými daty, kde je informace o manifestní syfilis uvedena. V zemích EU/EHP mělo v roce 2018 primární syfilis 33 % a sekundární syfilis 25 % pacientů, v našem souboru z let 2017–2019 byl podíl primární syfilis 22 % a sekundární 30 %, podíl klinicky manifestní syfilis je tedy u nás i v Evropě vyšší než 50 %.
Léčba syfilis je i nadále založena na depotním benzathin-penicilinu G. Intramuskulární prokain penicilin podávaný po dobu 10–14 dnů je až možností druhé volby, pokud je benzathin-penicilin G nedostupný [13]. Vzhledem k celosvětovému nárůstu kmenů rezistentních k makrolidům by měl být azithromycin používán pouze jako poslední možnost a všichni pacienti by měli být po léčbě klinicky i sérologicky pečlivě sledováni [18, 35].
ZÁVĚR
Hlavní rizikovou skupinou pro získání syfilis jsou v průmyslově vyspělých zemích, včetně České republiky, muži mající sex s muži. Riziko se ovšem u jednotlivých osob významně liší. Poskytovatelé zdravotní péče mají významnou roli při konzultacích a propagaci bezpečnějšího sexuálního chování a musí vycházet ze znalosti sociodemografických charakteristik rizikové populace. Pro analýzu trendů a pro shromažďování informací pro relevantní a včasnou kontrolní činnost je nutné kvalitní a přesné hlášení infekční nemoci. Nedostatek údajů o epidemii syfilis z některých částí Evropy je dalším bodem, který je třeba mít na paměti pro účinnou reakci na syfilis v Evropě. Pro zajištění účinné reakce je zásadní zajistit, aby dozor a další údaje byly v EU/EHP k dispozici v dostatečné kvalitě [24]. Je nutno apelovat na to, aby v České republice existoval volný přístup do RPN. Poslední dostupná data o pohlavních nemocech jsou z roku 2012. Aktuálnější data z RPN lze získat pouze na písemné vyžádání. Přístup k informacím o epidemiologii HIV/AIDS je naproti tomu volně dostupný a data jsou aktuální. Další nutností je přijetí legislativní opory k řešení problematiky sexuálně přenosných infekcí, metodický pokyn sice prošel připomínkovým řízením, ale k jeho vydání dosud nedošlo [27].
Preexpoziční profylaxe HIV ovlivňuje sexuální chování MSM a zvyšuje u nich prevalenci STI, proto je nutné získávat systematické údaje o této rizikové skupině, zejména pro definování vhodných testovacích algoritmů a plánování preventivních opatření.
Pilířem kontroly jsou pravidelné screeningy STI symptomatických, ale především asymptomatických osob ze všech anatomických míst, která by mohla být vystavena infekci, dalším pilířem je rychlá a účinná léčba partnerů bez ohledu na jejich HIV status.
Zůstává otázkou, zda si biomedicínské intervence založené na preexpoziční profylaxi doxycyklinem najdou místo v prevenci STD. K potvrzení účinnosti a bezpečnosti STD chemoprofylaxe jsou nutné větší randomizované kontrolované studie.
Seznam zkratek
CDC – Centers for Disease Control and Prevention
ECDC – European Centers for Disease Control and Prevention
EU/EHP – Evropská unie/evropský hospodářský prostor
PrEP – Preexpoziční profylaxe HIV
RPN – Registr pohlavních nemocí ÚZIS
TESSy – The European Surveillance System of the ECDC
STD – Sexually transmitted diseases
STI – Sexually transmitted infections
TPA – Treponemu pallidum subsp. pallidum
Grantová podpora: AZV ČR 17-31333A
Do redakce došlo dne 8. 4. 2021.
doc. MUDr. Ivana Kuklová, CSc.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 499/2
128 08 Praha 2
e-mail: ivana.kuklova@vfn.cz
Sources
1. BOLAN, R. K., BEYMER, M. R., WEISS, R. E., FLYNN, R. P., LEIBOWITZ, A. A., KLAUSNER, J. D. Doxycycline prophylaxis to reduce incident syphilis among HIV-infected men who have sex with men who continue to engage in high-risk sex: A randomized, controlled pilot study. Sex trans dis, 2015, 42(2), p. 98–103.
2. Center for Disease Control and Prevention. Sexually transmitted diseases treatment guidelines 2015. MMWR, 2015, 64, p. 13–16.
3. CHEW, N. G. R. A., SAMUEL, M. C., LO, T. et al. Sex, drugs (methamphetamines), and the Internet: increasing syphilis among men who have sex with men in California, 2004–2008. Am J Public Health, 2013, 103(8), p. 1450–1456.
4. DESILVA, M., HEDBERG, K., ROBINSON, B., TOEVSK, K. et al. A case-control study evaluating the role of internet meet-up sites and mobile telephone applications in influencing a syphilis outbreak: Multnomah County, Oregon, USA 2014. Sex Trans Inf, 10.1136/sextrans-2015-052509, published online May 17 2016.
5. DLOUHÝ, P. Pracovní postup pro poskytování preexpoziční profylaxe (PrEP) infekce lidským virem imunodeficience (HIV): Dokument pracovní skupiny lékařů HIV center České republiky [online] [cit. 2018-05-30]. Dostupné na www: https://www.infekce.cz/PPPrEP18.htm. accessed.
6. European Centre for Disease Prevention and Control. Evidence brief: Pre-exposure prophylaxis for HIV prevention in Europe. ECDC, 2016.
7. European Centre for Disease Prevention and Control. Surveillance systems overview. ECDC, 2019.
8. FDA. Truvada for PrEP Fact Sheet: Ensuring Safe and Proper Use. 2012. Dostupné na www: http://www.fda.gov/downloads/NewsEvents/Newsroom/FactSheets/UCM312279.pdf
9. FLEMING, D. T., WASSERHEIT, J. N. From epidemiological synergy to public health policy and practice: the contribution of other sexually transmitted diseases to sexual transmission of HIV infection. Sex Transm Infect, 1999, 75, p. 3–17.
10. GRANT, J. S., CHRYSOVALANTIS STAFYLIS, CONNIE CELUM, C., GRENNAN, T., HAIRE, B., KALDOR, J., FLUETKEMEYER, A. F., SAUNDERS, J. M., MOLINA, J. M., KLAUSNER, J. D. Doxycycline Prophylaxis for Bacterial Sexually Transmitted Infections. Clinical Infectious Diseases, 2020, 70(6), p. 1247–1253.
11. GRARUP, J., RAPPAPORT, C., ENGEN, N. et al. Challenges, successes and patterns of enrolment in the INSIGHT Strategic Timing of AntiRetroviral Treatment (START) trial. HIV Med, 2015, 16, p. 14–23.
12. GRILLOVÁ, L., BAWA, T., MIKALOVÁ, L., GAYETA-GERON, A., NIESELT, K., STROUHAL, M., SEDNAOUI, P., FERRY, T., CAVASSINI, M., LAUTENSCHLA-GER, S., DUTLY, F., PLA-DÍAZ, M., KRÜTZEN, M., GONZÁLEZ-CANDELAS, F., BAGHERI, HC., ŠMAJS, D., ARORA, N., BOSSHARD, PP. Molecular characterization of Treponema pallidum subsp. pallidum in Switzerland and France with a new multilocus sequence typing scheme. PLoS One, 2018, 13(7), e0200773.
13. JANIER, M., HEGYI, V., DUPIN, N., UNEMO, M. et al. European guideline on the management of syphilis. J Eur Acad Dermatol Venerol, 2014, 28, p.1581–1593.
14. JANSEN, K., STEFFEN, G., POTTHOF, A. et al. STI in times of PrEP: high prevalence of chlamydia, gonorrhea, and mycoplasma at different anatomic sites in men who have sex with men in Germany. BMC Infect Dis, 2020, 110. Dostupné na www: https://doi.org/10.1186/s12879-020-4831-4.
15. KIMBALL, A., MIELE, K., BACHMANN, L., THOPRE, P., WEINSTOCK, H., BOWEN, V. Missed opportunities for prevention of congenital syphilis. MMWR, 2020, 69, p. 661–665.
16. KOJIMA, N., KLAUSNER, J. D. An update on the global epidemiology of syphilis. Curr Epidemiol Rep, 2018, 5, p. 24–38.
17. KUKLOVÁ, I., KOJANOVÁ, M., ZÁKOUCKÁ, H., PÁNKOVÁ, R., VELČEVSKÝ, P., ROZEHNALOVÁ, Z., HERCOGOVÁ, J. Dermatovenereology in the post-communist era: Syphilis in Prague during 1999 to 2005. Dermatologic Clinics, 2008, 26, p. 231–237.
18. LI, Y., LI, J., HU, W., LUO, H., ZHOU, J., LI, C., CHEN, C. Gene subtype analysis of Treponema pallidum for drug resistance to azithromycin. Exp Ther Med, 2018, 16(2), p. 1009–1013.
19. MALÝ, M., NĚMEČEK, V., ZÁKOUCKÁ, H. Výskyt a šíření HIV/AIDS v ČR v roce 2018. Zprávy z Centra Epidemiologie a mikrobiologie, SZÚ, 2019, 28(8).
20. MCCORMACK, S., DUNN, D. T., DESAI, M., DOLLING, D. I., GAFOS, M., GILSON, R. et al. Preexposure prophylaxis to prevent the acquisition of HIV-1 infection (PROUD): effectiveness results from the pilot phase of a pragmatic open-label randomised trial. Lancet, 2016, 387, p. 53–60.
21. MOLINA, J. M., CAPITANT, C., SPIRE, B., PIALOUX, G., COTTE, L., CHARREAU, I. et al. On-demand preexposure prophylaxis in men at high risk for HIV-1 infection. N Engl J Med, 2015, 373, p. 2237–2246.
22. MOLINA, J. M., CHARREAU, I., CHIDIAC, C., PILALOUX, G., CUA, E., DELAUGERRE, C. et al. Post-exposure prophylaxis with doxycycline to prevent sexually transmitted infections in men who have sex with men: an open-label randomised substudy of the ANRS IPERGAY trial. Lancet, 2018, 18(3), p. 308-17. 262.
23. NGUYEN, V. K., GREENWALD, Z. R., TROTTIER, H. et al. Incidence of sexually transmitted infections before and after preexposure prophylaxis for HIV. AIDS, 2018, 32(4), p. 523–530.
24. PETTY-SAPHON, N., BRADY, M., CULLEN, G., COONEY, F., DOWNES, P., DOYLE, S., HOLDER, P., LYONS, F., IGOE, D. A proposal for changes to the Euro-pean Union syphilis surveillance case definition using evidence from evaluations in Ireland. Euro Surveill, 2019, 24(45).
25. POSPÍŠILOVÁ, P., GRANGE, P.A., GRILLOVÁ, L., PAŠTĚKOVÁ, L., MARTINET, P., JANIER, M., VERMERSCH, A., BENHADDOU, N., DEL GIUDICE, P., ALCARAZ, I., TRUCHETET, F., DUPIN, N., ŠMAJS, D. Multi-locus sequence typing of Treponema pallidum subsp pallidum present in clinical samples from France: Infecting treponemes are genetical-ly diverse and belong to 18 allelic profiles. Plos One, 2018, 13(7), p. 1–17.
26. REFUGIO, O. N., KLAUSNER, J. D. Syphilis incidence in men who have sex with men with human immunodeficiency virus comorbidity and the importance of integrating sexually transmitted infection prevention into HIV care. Expert Rev Anti Infect Ther, 2018, 16(4), p. 321–331.
27. RESL, V. a kol. Základy depistáže a organizace venerologické práce. 1. vyd. Západočeská univerzita v Plzni, 2019, 459 s. ISBN 978-80-261-0875-7.
28. SCOTT, H. M., LAUSNER, J. D. Sexually transmitted infections and pre-exposure prophylaxis: Challenges and opportunities among men who have sex with men in the US. AIDS Res Ther, 2016, p. 13 : 5.
29. SENCHAUDHURI, P., MEHTA, C. R., PATEL, N. R. Estimating Exact Values by the Method of Control Variates or Monte Carlo Rescue. Journal of the American Statistical Association, 1995, 90, 430, p. 640–648.
30. SELLATI, T. J., WILKINSON, D. A., SHEFFIELD, J. S. et al. Virulent Treponema pallidum, lipoprotein, and synthetic lipopeptides induce CCR5 on human monocytes and enhance their susceptibility to infection by human immunodeficiency virus type 1. J. Infect Dis, 2000, 181, p. 283–293.
31. SPITERI, G., UNEMO, M., MARDH, O., AMATO-GAUCI, A. J. The resurgence of syphilis in high-income countries in the 2000’s: A focus on Europe. Epidemiol Infect, 2019, 147, p. e143.
32. STAMM, L. V. Global challenge of antibiotic-resistant Treponema pallidum. Antimicrob Agents Chemother, 2010, 54(2), p. 583–589.
33. TRAEGER, M.W. et al. Association of HIV Preexposure Prophylaxis With Incidence of Sexually Transmitted Infections Among Individuals at High Risk of HIV Infection. JAMA, 2019, 321, p. 1380–1390.
34. Ústav zdravotnických informací a statistiky ČR, ÚZIS. Pohlavní nemoci. Dostupné na www: http://www.uzis.cz/
35. VRBOVÁ, E., GRILLOVÁ, L., MIKALOVÁ, L., POSPÍŠILOVÁ, P., STRNADEL, R., DASTYCHOVÁ, E. et al. MLST typing of Treponema pallidum subsp. palli-dum in the Czech Republic during 2004–2017: Clinical isolates belonged to 25 allelic profiles and harbored 8 novel allelic variants. PLoS One, 2019, 14(5), p. e0217611.
36. WILSON, D. P., PRESTAGE, G. P., GRAY, R. T., HOARE, A., MCCANN, P., DOWN, I. et al. Chemoprophylaxis is likely to be acceptable and could mitigate syphilis epidemics among populations of gay men. Sex trans dis, 2011, 38(7), p. 573–579.
37. ZABLOTSKA, I. B., O‘CONNOR, C. C. Preexposure prophylaxis of HIV infection: The role of clinical practices in ending the HIV epidemic. Curr HIV/AIDS Rep, 2017, 14(6), p. 201–210.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2021 Issue 3-
All articles in this issue
- Vaskulitidy z pohledu dermatologa
- KONTROLNÍ TEST
- Porovnání hospitalizačních záznamů pacientů se syfilis z let 2007–2009 a 2017–2019
- Atopická dermatitida v registru BIOREP
- Apremilast v léčbě ulcerací při suspektní non-uremické kalcifylaxi. Popis případu
- Mnohočetné drsné papuly s pozitivním Auspitzovým fenoménem. Stručný přehled
- Zápis z on-line schůze výboru ČDS konané dne 13. 5. 2021
- The Business of Dermatology
- Odborné akce 2021
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vaskulitidy z pohledu dermatologa
- Porovnání hospitalizačních záznamů pacientů se syfilis z let 2007–2009 a 2017–2019
- Atopická dermatitida v registru BIOREP
- Mnohočetné drsné papuly s pozitivním Auspitzovým fenoménem. Stručný přehled
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career