-
Medical journals
- Career
Psychodermatózy – popis čtyř případů
Authors: E. Janičová 1; I. Strouhalová 1; V. Pavlasová 2; P. Zechová 3; L. Drlík 1
Authors‘ workplace: Dermatovenerologické oddělení Nemocnice Šumperk, a. s. prim. MUDr. Lubomír Drlík 1; Dermatovenerologické oddělení Nemocnice Třebíč prim. MUDr. Věra Pavlasová 2; Ordinace duševního zdraví MUDr. Pavla Zechová s. r. o. MUDr. Pavla Zechová 3
Published in: Čes-slov Derm, 92, 2017, No. 3, p. 136-141
Category:
Motto: Dermatolog léčí nemoc, psychodermatolog léčí pacienta, který má nemoc.
(John Koo, Practical psychodermatology, 2014)Overview
Autoři popisují čtyři případy psychodermatóz představovaných acne excoriée v důsledku úzkostné poruchy u nezralé osobnosti, s obsedantně kompulzivní poruchou, dermatitis artefacta a Műnchhausenovým syndromem. Článek poskytuje přehled současných poznatků o těchto poruchách
Klíčová slova:
psychodermatózy – acne excoriée – Münchhausenův syndrom – dermatitis artefacta – obsedantně kompulzivní poruchaÚVOD
Některá onemocnění kůže, především multifaktoriální dermatologické choroby, jsou přímo ovlivněna psychologickými faktory a v důsledku kožních onemocnění se psychiatrická onemocnění vyvíjejí [5]. Primárně psychiatrická onemocnění se mohou projevovat kožními změnami. Ty bývají klinicky velmi pestré, častěji jsou postiženy ženy (4–8krát), onemocnění se mohou manifestovat v jakémkoliv věku [12]. V článku jsou prezentovány čtyři případy různých nozologických jednotek primárně psychiatrických poruch s kožním postižením.
PŘÍPAD 1
Před dvěma roky byla na kožním oddělení hospitalizována 51letá žena pro pruritus, kožní defekty a chronické polymorfní potíže. Udávala: „že jí ze všeho teče, má v celém těle nezjištěnou infekci nebo parazita, je to na infuze, v ústech má hnus, kůže svědí, bodá, pálí“. Na bércích byla přítomna nečetná hyperpigmentovaná makulózní ložiska staršího data, na přední straně pravého bérce dvě eroze kryté hemoragickými krustami. Popírala jakoukoliv formu sebepoškozování, kůže údajně praská sama. Pacientka byla sledovaná pro diabetes mellitus 2. typu, hypertenzi, polymyalgie, polyartralgie, Raynaudův fenomén. Žádné léky trvale neužívala. Pracovala jako pomocná síla v kuchyni, v té době byla v dlouhodobé pracovní neschopnosti. Přinesla s sebou množství nálezů z předchozích vyšetření – interní, infekční, kožní kliniky jiného pracoviště, gastroenterologie, ORL, alergologie, plicní, CT mozku, opakované probatorní excize kůže. Všechna vyšetření byla bez významnějších patologií, byly přeléčeny pouze asymptomatické laboratorní nálezy, přesto stále požadovala další léčbu. V závěrech klinických vyšetření byla opakovaně zmiňována psychologická nadstavba a nutnost psychiatrického vyšetření, to však pacientka odmítala. Byla ordinována lokální terapie (acidum fusidicum na eroze, emoliens), celková UVA fototerapie, byl nasazen hydroxyzin pro antipruriginózní a anxiolytický efekt. Pacientka byla po krátké hospitalizaci propuštěna, na plánovanou kontrolu nepřišla. V následujících letech se vždy s téměř ročními odstupy dostavovala s polymorfními stesky, kožní nález byl obdobný jako při hospitalizaci. V mezidobí byla vyšetřena na psychiatrii, nálezy s sebou nepřinesla. Podle jejího vyjádření ji tam „zničily prášky“. Při poslední dermatologické kontrole v roce 2014 byla pacientka v invalidním důchodu z psychiatrické indikace. Na předloktích se nacházely lineární exkoriace (obr. 1a), u levého lokte a na pravém nártu okrouhlé erodované plochy s fibrinovým povlakem (obr. 1b). Dále byly přítomny drobnější exkoriované plochy různého stáří na pravém stehně a bércích. Léze byly zjevně způsobené arteficiálně. Od ošetřujícího psychiatra bylo zjištěno, že je pacientka léčena pro histrionskou poruchu a trvalou poruchu s bludy. Nedodržovala stanovenou léčbu – midazolam (hypnotikum), olanzapin, quetiapin (antipsychotika) a mirtazapin (antidepresivum). Pacientka špatně spolupracovala, nedocházela na kontroly, hospitalizaci na psychiatrickém oddělení opakovaně odmítla. Dva roky od prvního vyšetření spáchala sebevraždu skokem pod vlak.
Obr. 1a) Lineární exkoriace na předloktí 
Obr. 1b) U levé loketní jamky kruhová eroze s fibrinovým povlakem, vedle hojící se eroze 
PŘÍPAD 2
Dívka ve věku 17 let byla v červenci 2014 odeslána k hospitalizaci pro náhle vzniklé projevy na obličeji. Doma aplikovala čisticí kosmetiku, zubní pastu, snažila se o mechanické odstranění akné pinzetou. Pacientka užívala pouze hormonální antikoncepci. Udávala, že příležitostně kouří, studuje střední zdravotní školu, bydlí s rodiči. Osobní a rodinná anamnéza byla bez pozoruhodností. Klinicky byly na obličeji, mimo ojedinělých otevřených a zavřených komedonů až malých papul, v převaze červené makuly, exkoriace a hemoragické krusty (obr. 2). Byla nasazena celková antibiotická terapie doxycyklinem (100 mg/den) a lokální terapie (acidum fusidicum, hypermangan). Pacientka se za hospitalizace jevila velmi anxiózní a neochotně komunikovala. Po propuštění bylo provedeno doporučené psychiatrické vyšetření, v té době byla již klidnější. Udávala, že v době hospitalizace měla problémy ve vztahu s přítelem. Zlepšení kožního nálezu korespondovalo se zlepšením psychického stavu. Jednalo se nejspíše o podíl úzkostné symptomatologie u nezralé osobnosti při zátěži partnerskými problémy.
Image 1. Na obličeji, nejvíce na bradě a čele, erytémové a exkoriované papuly 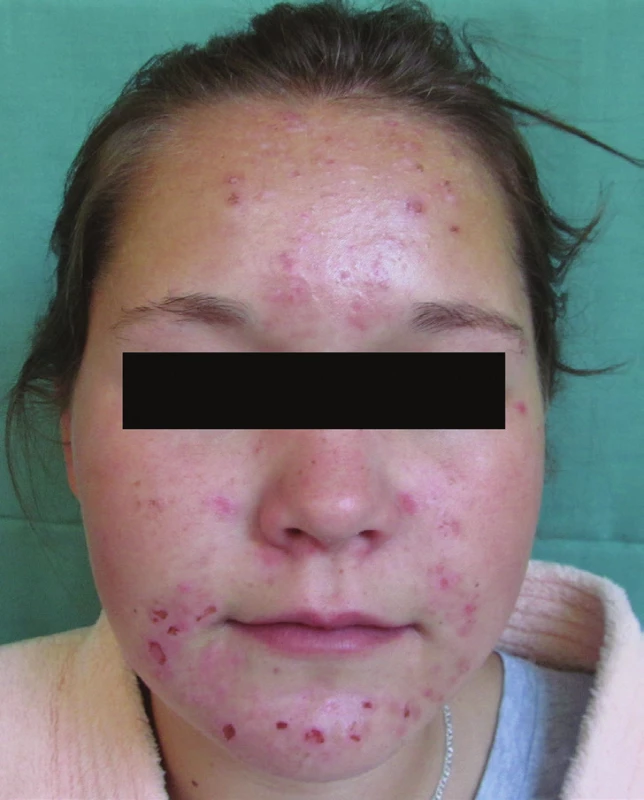
PŘÍPAD 3
Pacient, 29letý muž, byl odeslán spádovým dermatologem k hospitalizaci na kožním oddělení pro iritační dermatitidu na rukou. Měl pozitivní psychiatrickou rodinnou anamnézu (dědeček byl léčen pro poruchu osobnosti). Pacient byl v péči psychologa a psychiatra od 12 let pro obsedantně-kompulzivní poruchu (OCD). Udával abúzus 20 cigaret denně od 10 let, občas kouřil i marihuanu, alkohol požíval příležitostně. Byl v invalidním důchodu pro OCD, předtím často měnil zaměstnání. Vyučil se malířem pokojů, měl problémy s učením. Užíval fluvoxamin 50 mg (antidepresivum) a olanzapin 5 mg na noc (antipsychotikum). Pacient nejdříve odmítal hospitalizaci, jako důvod udával strach z nákazy. Pro tuto obavu si umýval ruce několiksetkrát denně, často myl i další části těla. Objektivně bylo přítomno rukavicové postižení rukou (obr. 3), erytém, lichenifikace a xeróza kůže na hřbetech rukou a dlaních, drobné ragády. Během hospitalizace bylo provedeno psychiatrické vyšetření se závěrem obsedantně-kompulzivní porucha. Výsledky epikutánních testů (Standardní evropská sada) a test alkalirezistence byly negativní. Byla navýšena dávka fluvoxaminu (150 mg/den), lokálně byl léčen steroidními externy a emoliencii. Omezení frekvence mytí rukou bylo za hospitalizace dosaženo krytím obvazy. Pacient byl předán do péče spádového psychiatra, nespolupracoval, neužíval léky podle doporučení, několikrát odmítl hospitalizaci na psychiatrickém oddělení (jedním z udaných důvodů bylo, že musí vyřešit nakaženou oblast konečníku, kterou si několikrát denně drhne kartáčkem, současně došlo ke zhoršení stavu rukou). Po opakovaných intervencích rodiny a psychiatra však nakonec s hospitalizací souhlasil, v nemocnici bylo dohlédnuto na dodržování farmakoterapie a po její úpravě se stav pacienta výrazně zlepšil. V důsledku omezení mytí rukou se zlepšil i kožní nález. V současnosti užívá kombinaci antipsychotik ziprasidonu (20 mg/den), risperidonu (2 mg/den) a antidepresiv clomipraminu (50 mg/den) a sertralinu s postupným snižováním (nyní 50 mg/den).
Image 2. Rukavicové postižení rukou, erytém až purpurový nádech kůže 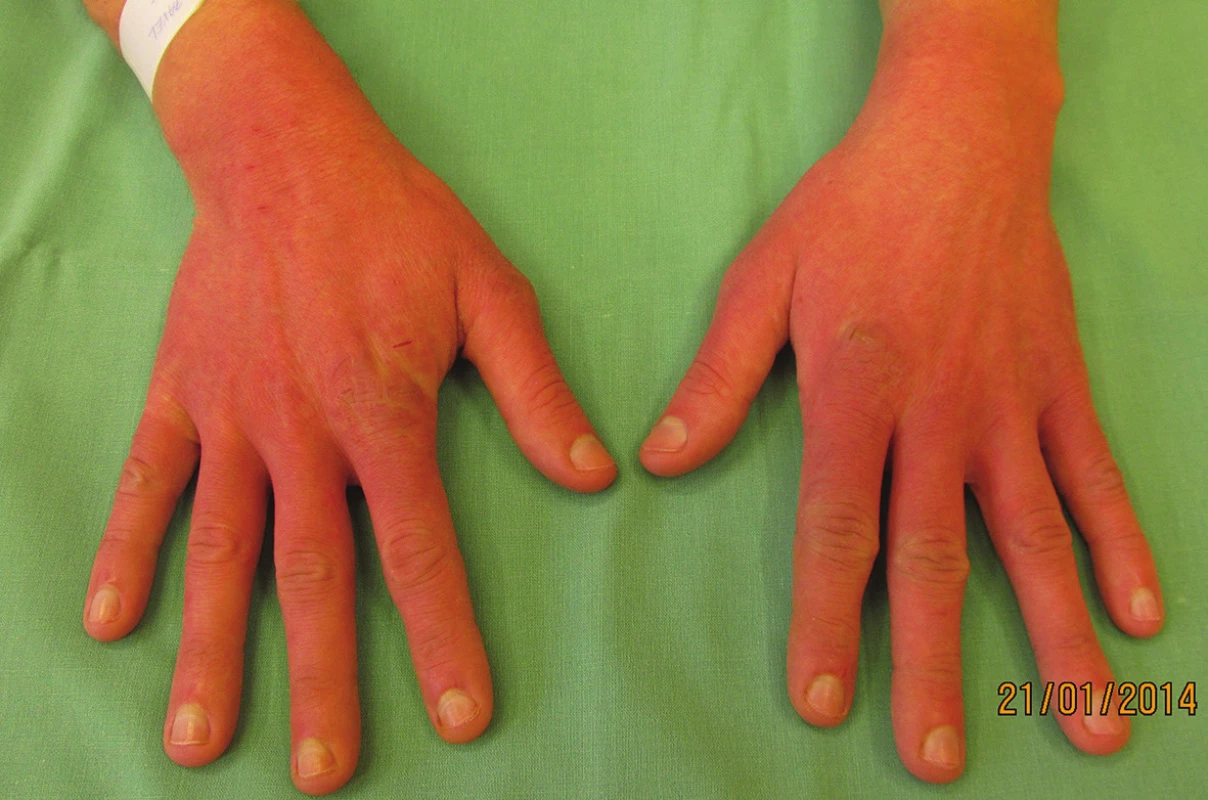
PŘÍPAD 4
Pacientka ve věku 27 let byla odeslána k hospitalizaci na kožní oddělení pro otoky levé dolní končetiny k vyloučení poruchy lymfatické drenáže. V předchozích dvou letech byla opakovaně hospitalizována pro ataky dušnosti, horeček a polymorfní potíže v mnoha nemocnicích po celém kraji. Udávala polyvalentní alergii, užívala čtyři druhy bronchodilatancií, dále methylprednisolon, zolpidem (hypnotikum), mirtazapin, escitalopram (antidepresiva) a řadu dalších medikamentů zahrnujících různé doplňky stravy, vazodilatancia, analgetika. V minulosti bylo vysloveno podezření na Münchhausenův syndrom v souvislosti s jednou z opakovaných hospitalizací na infekčním oddělení, při které byla zachycena výrazná diskrepance v hodnotách tělesné teploty na různých místech těla a velké výkyvy teploty během krátké doby (za hodinu z 39 °C na 36,5 °C). Pacientka byla léčena ambulantně i ústavně na psychiatrii pro poruchy osobnosti a depresi, měla problémy v rodinných vztazích. Na dermatologickém oddělení byla ordinována kompresivní terapie, pacientka byla zvýšeně sledována, zaškrcování se však nepodařilo prokázat. Došlo k rychlé úpravě stavu a propuštění do domácí péče. O tři měsíce později byla pacientka hospitalizována znovu, tentokrát pro otok levé horní končetiny. Při přijetí byly zjištěny strangulační rýhy a pacientka se přiznala, že končetinu záměrně zaškrcuje prádlem (obr. 4a,b), podobně jako levou dolní končetinu před třemi měsíci. Byla předána do péče psychiatrického oddělení a bylo jí zajištěno chráněné bydlení, které ji vymaní z neuspokojivých poměrů v jejím domově. Za celou dobu opakovaných hospitalizací a složitých vyšetřování nikdo z rodiny nekontaktoval zdravotnický personál, aby zjistil, jaký je zdravotní stav pacientky.
Obr. 4a). Otok levé horní končetiny způsobený jejím zaškrcením 
Obr. 4b). Strangulační rýha na levé paži 
DISKUSE
Pod pojem psychodermatologie jsou zahrnuty všechny způsoby vzájemného ovlivnění psychiky a kůže. Psychika ovlivňuje vznik, průběh i hojení mnoha kožních onemocnění. Tato spojitost byla poprvé popsána v odborné literatuře v 18. století a je známa mnohem déle [6, 26]. Psychodermatózy se dělí na primárně dermatologické a na primárně psychiatrické [5, 27].
Primárně dermatologické psychodermatózy představují onemocnění, jejichž projevy mohou být zhoršovány psychickým stavem pacienta (např. atopická dermatitida, psoriáza) nebo mohou vést ke vzniku sekundárních psychických potíží (např. deprese, stigmatizace, porucha přizpůsobení).
Primární psychodermatózy jsou způsobené změnami chování, které vedou ke vzniku kožních projevů. Pro tato onemocnění se požívá obecný termín dermatitis artefacta, nověji se označují jako „kožní projevy způsobené sám sebou“ („self-inflicted-skin-lesions“ – SISL). Tyto se pak podle nové terminologie dělí na nepatologické (piercing, tetování), hraničně patologické (neléčebné zásahy plastických chirurgů a případné následné komplikace) a patologické (obsedantně-kompulzivní poruchy, acne excoriée, parazitofobie) [11]. Kožní projevy mohou být i komorbiditou psychiatrického onemocnění [5].
Mezi nejčastější typy psychodermatóz patří choroby uvedené v námi popsaných případech.
Münchhausenův syndrom (syndrom barona Prášila) patří do skupiny tzv. faktitivních, předstíraných, poruch. Jedná se o poruchu, při které pacient předstírá příznaky, agravuje nebo se sebepoškozuje, aniž by byla zjištěna vědomá vnější motivace, na rozdíl od simulace. Cílem jednání pacienta je být v roli nemocného, soustředit na sebe pozornost, nejlépe za hospitalizace, i za cenu nepříjemných a mnohdy bolestivých vyšetřovacích a léčebných postupů, často velmi dlouhodobých. Pacient si tuto motivaci neuvědomuje i přesto, že se jeho chování může okolí jevit jako účelové, často vyvolává konflikty a obviňuje lékaře a personál ze špatné péče. Konflikty se stupňují při vyjádření podezření na předstírání obtíží. Příliš včasná a razantní konfrontace s jeho chováním paradoxně vede k zahanbení a k zesílení příznaků této choroby, ztrácí důvěru v ošetřující personál a většinou se obrací na jiná pracoviště. Tato porucha začíná typicky v mladé dospělosti, ale může být pozorována i dříve. Je typická především dramatickým předstíráním nemoci, dále patologickým lhaním (pseudologia phantastica) a cestováním od odborníka k odborníkovi (peregrinace). Pacienti naprosto popírají jakékoliv vlastní zavinění [3, 11, 18, 21]. Často uvádějí, že neví, kdy a jak se léze objevily a jak se vyvíjely. Nemají náhled na potřebnost léčby, typický je tzv. úsměv Mony Lisy (záhadný úsměv, nenucené chování) [5, 21, 26]. Pacienti používají jednak jednoduché a relativně bezpečné techniky sebepoškozování [25], ale i nebezpečné a v krajních případech život ohrožující [16, 22]. V dermatologii jsou často spojeny s dermatitis artefacta [1, 20]. Poruchou přiřazovanou ke zneužívání dítěte je Münchhausenův syndrom „by proxy“ (v zastoupení), kdy pečující osoba (nejčastěji matka) předstírá, zesiluje nebo navozuje obtíže u dítěte, pro které pak vyhledá lékařskou pomoc, a dožaduje se diagnostické a terapeutické intervence. Ani zde není patrný jasný účelový důvod takového mateřského chování. Léčba je velmi obtížná. Zásadní je psychoterapie, při které je kladen důraz na vytvoření vztahu mezi pacientem a psychoterapeutem. Po získání důvěry je možné konfrontovat pacienta se skutečností, že jeho chování je voláním o pomoc. Po přijetí této skutečnosti se pacient učí řešit interpersonální vztahy, zvyšovat sebedůvěru a řešit krizové situace vhodným způsobem. Farmakologická léčba se používá pouze při komorbiditách (deprese, úzkost). Tato porucha bývá často opomíjena, a není proto většinou adekvátně léčena, což vede k nadměrným nákladům na léčbu, nehledě k možným rizikům při invazivních výkonech či vyšetřeních.
Dermatitis artefakta má nejčastější varianty acne excoriée a dermatitis factitia. Vzhled lézí je velmi různorodý – lineární exkoriace v dosahu rukou pacienta, kruhovité léze (např. po popálení cigaretami), puchýře (pálení horkými předměty), panikulitida (po aplikaci chemických látek do podkoží). V případě acne excoriée (případ 2) je preexistující akné zhoršeno zásahem pacienta (nejčastěji snaha o mechanické odstranění lézí – tzv. picking). Toto chování může být uvědomělé i neuvědomělé (např. ve chvílích zvýšené psychické zátěže), souvisí s nezralou osobností [4, 11, 23]. Acne excoriée je typické u mladých dívek, ale může se vyskytovat i v dospělosti, tvoří až 2 % pacientů v dermatologických ordinacích [2]. V extrémních případech může vést k poškození hlubokých tkání [7].
Mezi další psychodermatózy patří poruchy obsedantně-kompulzivního spektra (případ 3). Trpí jimi 2–3 % populace, mohou začínat v dětství, častěji jsou postiženy ženy – 60 : 40 [17]. Pacienti se k psychiatrickému vyšetření dostaví v průměru za 5–10 let od vzniku prvních příznaků, často nejprve projdou ordinacemi jiných odborných lékařů [8]. Je přítomna složka obsesivní (nutkavé myšlenky) a kompulzivní (nutkavé jednání). Ta často koresponduje s obsesivní složkou [19]. Strach z nákazy a následné mytí patří k nejčastějším projevům OCD [9]. Pokud pacient odolává impulzu k určitému chování, dochází k postupnému zvyšování tenze až do chvíle, kdy se podvolí impulzu a vykoná činnost, která mu přináší úlevu. V léčbě se nejčastěji používá kognitivně-behaviorální terapie (CBT), která mívá srovnatelnou účinnost s farmakoterapií. Důraz je kladen na zabránění rituálům a získání náhledu, následně se zapojuje expoziční trénink s postupným navyšováním zátěže. Terapie je mimo jiné i časově náročná, zpočátku jsou terapeutická sezení nutná i několikrát týdně. Dermatolog se v souvislosti s touto poruchou může setkat například s dermatitidou rukou, která je způsobena opakovaným mytím (až několiksetkrát za den), sprchováním nebo koupáním mnohokrát denně. Dále to může být nejizvící alopecie u trichotillomanie, poškození nehtů a nehtového lůžka u onychofagie. Pacient si je svého chování vědom a často ho přizná [11].
Častými psychodermatózami jsou parazitofóbie a taktilní halucinóza. Pacienti mají obavu z onemocnění parazity. V minulosti již mohli absolvovat antiparazitární léčbu, doma provádějí rozsáhlá hygienická opatření. Pacienti přinášejí vzorky domnělých parazitů, na kůži lze nalézt exkoriace či stopy po pořezání (snaha o seškrábání či vydolování parazitů z kůže ostrými předměty) [23]. Tato onemocnění jsou často spojena s užíváním návykových látek, zejména marihuany [10]. Na rozdíl od parazitofóbie (neurotická porucha) nemá pacient u taktilní halucinózy (psychóza) strach z nákazy, je o ní pevně přesvědčen. S tímto onemocněním se mohou mimo dermatologů setkat i lékaři jiných odborností [24]. Trvalá porucha s bludy je velice rezistentní vůči léčbě a riziko sebevraždy je vyšší než v běžné populaci. Cílem léčby je snížení vlivu bludu na pacienta. Při histrionské poruše osobnosti pacienti externalizují, přesouvají vinu za své potíže na okolí a vyžadují změnu. V léčbě se uplatňuje kombinace psychoterapie (např. individuální psychodynamická) a psychofarmakoterapie.
Diagnostika psychodermatóz je velmi obtížná, neboť klinický nález je často bizarní, odlišuje se od známých dermatóz, případně neodpovídá anamnestickým údajům (iritační dermatitida rukou u OCD bez zvýšené zátěže kůže v práci) [23]. I při podezření na arteficiální původ lézí je vždy nutné vyloučit patologický proces, orgánové postižení či parazitózu a provést psychologické nebo psychiatrické konzilium. Je důležité respektovat pacientovy pocity a názory a citlivě předložit vlastní pohled na problém. Předpokladem úspěšné léčby je spolupráce pacienta s psychiatrem či psychologem, které se často dosahuje velmi obtížně. Pacienti si psychický původ kožního onemocnění neuvědomují nebo ho přímo popírají, proto většinou není vhodné navrhnout psychiatrické vyšetření při první návštěvě. Jednou z největších chyb je zaujímat direktivní přístup. Psychosociální vlivy a psychická pohoda pacienta jsou v diagnostice a léčbě opomíjeny, pokud se lékař zaměřuje pouze na somatické projevy [15]. Je nutné respektovat pacienta jako individualitu, vnímat jej v kontextu s okolím, osobními a rodinnými vztahy. Velmi přínosný je rozhovor s rodinou pacienta. Psychiatr ve spolupráci s dermatologem stanoví přesnou diagnózu a odpovídající léčbu – psychoterapii, relaxační postupy, podpůrné skupiny a psychofarmaka [13, 14].
ZÁVĚR
Psychika ovlivňuje vznik, intenzitu projevů a průběh hojení mnoha kožních chorob. Kůže zpětně ovlivňuje psychiku – kůže je to, co je vidět, ovlivňuje pacientovo vnímání sebe sama. Má vliv na to, jak jednotlivce vidí okolí a tím spoluurčuje i jeho kvalitu života. Léčba psychogenních dermatóz je obtížná, dermatolog léčí následky psychického onemocnění, psycholog a psychiatr psychický stav. Spojnicí mezi těmito dvěma léčebnými přístupy je vždy dermatolog, který využívá své znalosti dermatologie, psychosomatiky a komunikační dovednosti, dokáže přesvědčit pacienta ke komplexnímu řešení potíží. Velmi významnou roli má dobrý vztah mezi lékařem a pacientem. Vybudování tohoto vztahu je časově náročné, je však nezbytný pro úspěch léčby.
Do redakce došlo dne 19. 5. 2017.
Adresa pro korespondenci:
MUDr. Eliška Janičová
Dermatovenerologické oddělení Nemocnice Šumperk, a. s.
Nerudova 41
787 52 Šumperk
e-mail: e.janicova@seznam.cz
Sources
1. Munchausen, S. Syndrome as Dermatitis Simulata. Indian J. Psychol. Med., 2012, 34, 1, p. 94–96.
2. ARNOLD, L. M., AUCHENBACH, M. B., MCELROY, S. L. Psychogenic excoriation – Clinical features, proposed diagnostic criteria, epidemiology and approaches to treatment. CNS Drugs, 2001, 15, 5, p. 351–359.
3. BARAŃSKA-RYBAKI, W., CUBALA, W. J., KOZICKA, D. Dermatitis artefacta – a long way from the first clinical symptoms to diagnosis. Psychiatria Danubina, 2011, 23, p. 73–75.
4. BROCQ, L., JACQUET, L. Notes pourservira’l’histoire des neurodermites. Arch. Derm. Syph., 1891, 97, p. 193–195.
5. BURNS, T., BREATNACH, S., COX, N., GRIFFITHS, C. Rook’s Textbook of Dermatology. Eighth Edition, Vol. 4, Blackwell Publishing Ltd., 2010, p. 64.1–64.55, ISBN 9781405161695.
6. CULLEN, W. First lines on the practice of physic. 4th edition, Vol. 2, Edinburgh: Bell and Bradfute, 1774, p. 133–135.
7. DANIEL, I. K., GARRISON, R. C., THOMPSON, G. A near fatal case of pathological skin picking. Am. J. Case Rep., 2013, 14, p. 284–287.
8. DEMET, M. M., DEVICI, A., TASKIN, E. O. et al. Obsessive-Compulsive disorder in a dermatology outpatient clinic. Gen. Hosp. Psych. 2005, 27, 6, p. 426–430.
9. FATEMEH, S., ZOHREH, H., ABBAS, M. et al. Prevalence and Severity of Obsessive-Compulsive Disorder and Their Relationships with Dermatological Diseases. Acta Medica Iranica, 2014, 52, 7, p. 511–514.
10. FAWWAZ, M., KIRBY, P., MARIA, B. et al., Compulsive showering and marihuana use-the cannabis hyperemesis syndrom. Am. J. Case Rep., 2013, 14, p. 326–328.
11. GIELER, U., CONSOLI, S. G., TOMAS-ARAGONES, L. et al. Self-inflicted lesions in dermatology: terminology, and classification – A position paper from the European society for dermatology and psychiatry (ESDaP). Acta dermato-venereologica, 2013, 93, 1, p. 4–12.
12. NAYAK, S., ACHARJYA, B., DEBI, B. et al. Dermatitis artefacta, Indian J. Psychiatry, 2013, 55, 2, p. 189–191.
13. PÁNKOVÁ, R. Psychodermatologie a klinická praxe. Čes.-slov. derm., 2005, 80, 6, s. 332–334.
14. PÁNKOVÁ, R. Psychofarmaka v dermatologii, Čes.-slov. derm., 2014, 3, s. 93–98.
15. PÁNKOVÁ, R. Psychosomatické přístupy v dermatologii, Čas. lék. Čes., 145, 2006, 2, s. 112–117.
16. PARK, A. J., SCERRI, G. V. Munchausen’s syndrome masquerading as necrotizing fasciitis. J. R. Soc. Med. 1996, 89, p. 170–171.
17. PRAŠKOVÁ, H., PRAŠKO, J. Úzkostné a fobické poruchy. 1. vydání, Galén 2000, s. 69, ISBN 8072620398.
18. PICHARDO, A. R., BRAVO, B. G. Dermatitis artefacta: A review. Acta dermo-sifiliográficas, 2013, p. 854–856.
19. RABOCH, J., ZVOLSKÝ, P. et al. Psychiatrie. 1. vydání, Koedice Galén, Karolinum, s. 289–298; Galén ISBN 80-7262-140-8, Karolinum ISBN 80-246-0390-X.
20. REGO E SILVA, N. M., PETRUCCI, G. W., PALITOT, E. B. et. al. Factitial dermatitis as a consequence of Munchausen’s syndrome. An. Bras. Dermatol., 2010, 85, 1, p. 77–79.
21. SAHA, A., SETH, J., GORAI, S. et. al. Dermatitis artefacta: a review of five cases: a diagnostic and therapeutic challenge. Indian J. Dermatol., 2015, 60, 6, p. 613–615.
22. STEINMAN, R., MENDELSON, J., PORTNOY, J. Self-inoculation with milk as a cause of recurrent cellulitis. Can. Med. Assoc. J., 1975, 8, 112, p. 605–606.
23. ŠTORK, J. et al. Dermatovenerologie. 2. vydání, Praha: Galén, 2008, s. 425–427, ISBN 978-80-7262-898-8.
24. THAKKAR, A., KENNETH, G. J., ASSAAD, N. et al. Delusional infestation: are you being bugged? Clin. Ophthalmol, 2015, 9, p. 967–970.
25. TONG, L. X., WANG, Y. T., BEYNET, D. Bilateral suborbital rash: a dermatologic manifestation of neuropsychiatric disease in pediatric patient. Derm. Online J., 2014, 20, 5, p. 4.
26. VRIJ, A., MANN, S. Non verbal and verbal characteristics of lying, In: Halligan P. et al. Malingeering and illness deception, Oxford: Oxford university press, 2003, p. 351–354.
27. WILSON, E. Lectures on dermatology. Vol. 1, London: J&A Churchill, 1971, p. 106–113.
28. WOLF, K., GOLDSMITH, L. A., KATZ, S. I. et al. Fitzpatrick’s dermatology in general medicne. McGrawHill; 7th edition, Vol. 1, 2008, p. 912–921, ISBN 978-0071466905.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2017 Issue 3
Most read in this issue- Retinoidy v dermatologii
- Nodulární fasciitis
- Psychodermatózy – popis čtyř případů
- Sweetův syndrom při myelodysplastickém syndromu – popis případu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

