-
Medical journals
- Career
Psoriaziformné kožné reakcie počas liečby TNF-α blokátormi
: P. Kozub 1; Z. Szép 2; M. Šimaljaková 1
: Dermatovenerologická klinika LF UK a UN v Bratislave prednosta prof. MUDr. Mária Šimaljaková, PhD. 1; CYTOPATHOS, spol. s r. o., laboratórium bioptickej a cytologickej diagnostiky, Bratislava prednosta doc. MUDr. Dušan Daniš, CSc. 2
: Čes-slov Derm, 86, 2011, No. 4, p. 186-192
: Pharmacologyand Therapy, Clinical Trials
Biologická liečba TNF-α blokátormi predstavuje v súčasnosti vrchol terapeutických možností niektorých zápalových ochorení v dermatológii, reumatológii a gastroenterológii, v patogenéze ktorých zohráva TNF-α významnú úlohu. Medzi tieto ochorenia patrí psoriáza, psoriatická artritída, reumatoidná artritída, ankylozujúca spondylartritída, juvenilná reumatoidná artritída, morbus Crohn a ulcerózna kolitída. Blokátory TNF-α sa úspešne používajú v liečbe psoriasis vulgaris od roku 2004. Napriek tomu sa počas biologickej liečby etanerceptom, adalimumabom a infliximabom objavujú v rôznom časovom intervale paradoxné kožné reakcie, medzi ktoré patria aj psoriaziformné erupcie, a to nezávisle na diagnóze, pre ktorú sú nasadené. V článku poskytujeme stručný prehľad o psoriaziformných reakciách počas liečby TNF-α blokátormi, ako aj možnosti ich terapeutického riešenia.
Kľúčové slová:
TNF-α blokátory – psoriaziformné reakcieÚVOD
Biologická liečba predstavuje vrchol terapeutických možností v mnohých lekárskych špecializáciach. Pôsobí cielene na jednotlivé zložky imunitnej odpovede, predovšetkým však na cytokíny, chemokíny alebo ich receptory, ktoré sú dôležité pri rozvoji daného ochorenia. Výsledkom jej pôsobenia je blokáda účinkov naviazaných molekúl. Tumor nekrotizujúci faktor alfa ( TNF-α) zastáva dôležité miesto v imunitnej odpovedi organizmu. Je súčasťou nešpecifickej imunity a je významným regulačným, ale zároveň aj efektorovým cytokínom. Zohráva dôležitú úlohu v patogenéze viacerých ochorení a jeho blokáda vedie k zlepšeniu klinického stavu alebo až k remisii ochorenia. Lieky blokujúce TNF-α sa nazývajú TNF-α blokátory [1].
Psoriasis vulgaris je jednou z viacerých indikácii biologickej liečby TNF-α blokátormi (etanercept, adalimumab, infliximab). Efekt liečby je veľmi dobrý, pri relatívne dobrom bezpečnostnom profile. Okrem dermatologickej indikácie sa TNF-α blokátory používajú aj pri iných diagnózach: reumatologických (psoriatická artritída, reumatoidná artritída, juvenilná reumatoidná artritída, ankylozujúca spondylitída) alebo gastroenterologických (morbus Crohn, ulcerózna kolitída). V patogenéze uvedených ochorení zohráva TNF-α veľmi dôležitú úlohu. Blokáda tohoto cytokínu prináša výrazné zmiernenie ťažkostí a veľmi často až remisiu základného ochorenia. Napriek tomu, že sa TNF-a blokátory úspešne používajú v liečbe chronickej ložiskovej psoriázy, do roku 2009 bolo opísaných viac ako 170 prípadov paradoxných psoriaziformných kožných reakcií počas liečby etanerceptom, adalimumabom alebo infliximabom v rôznych indikáciach [14]. Paradoxná reakcia lieku je definovaná ako vznik takej patologickej reakcie, ktorá sa zvyčajne vylieči alebo aspoň zlepší po danom lieku [17]. Okrem psoriaziformných erupcií sa môžu vyskytnúť aj ďalšie paradoxné kožné reakcie počas liečby TNF-α blokátormi, medzi ktoré patria kožné formy vaskulitídy alebo granulomatózne dermatózy (sarkoidóza, granuloma anulare, granulomatózna intersticiálna dermatitída). Článok je venovaný TNF-α blokátormi indukovaným psoriaziformným erupciám, ich deleniu a možnostiam liečby.
EPIDEMIOLÓGIA A KLINICKÝ OBRAZ PSORIAZIFORMNÝCH ERUPCIÍ
Existuje niekoľko dôkazov, ktoré podporujú teóriu, že TNF-α blokátory spôsobujú vznik psoriaziformných erupcií [17]:
- a) objavenie sa psoriaziformnej erupcie krátko po začiatku terapie TNF-α blokátorom,
- b) regresia erupcie po ukončení liečby,
- c) znovuobjavenie erupcie počas opätovnej liečby TNF-a blokátorom,
- d) veľký počet publikovaných prípadov [2–17].
Prvý opísaný prípad takejto paradoxnej psoriaziformnej erupcie bol publikovaný v roku 2004 [16]. Collamer et al. [4] publikovali doteraz jeden z najväčších literárnych prehľadov týkajúci sa vzniku psoriaziformných kožných reakcií počas liečby TNF-α blokátormi. Vyhodnotili 104 pacientov liečených TNF-α blokátormi pre rôzne diagnózy: najčastejšie bola zastúpená reumatoidná artritída (49 pacientov) a séronegatívna reumatoidná artritída (23 pacientov), v ktorej bola zahrnutá ankylozujúca spondylitída a psoriatická artritída, nasledovali zápalové ochorenia čreva (17 pacientov) a psoriáza (9 pacientov). Častejšie boli postihnuté ženy (70 %). Psoriaziformné erupcie spôsobovali všetky tri typy TNF-α blokátorov. Najčastejšie išlo o infliximab (53 %), potom o etanercept (29 %) a najmenej prípadov bolo asociovaných s adalimumabom (18 %). Zvýšený výskyt psoriaziformných reakcií pri terapii infliximabom v porovnaní s ostatnými TNF-α blokátormi je pravdepodobne spôsobený skutočnosťou, že infliximab je najdlhšie používaným TNF-α blokátorom a používa sa pri všetkých vyššie uvedených indikáciach v gastroenterológii, reumatológii aj dermatológii. Etanercept využívajú len reumatológovia a dermatológovia. Adalimumab, aj keď má podobné indikácie ako infliximab, je na trhu len veľmi krátko. Podľa britského registru biologík [9] je riziko rozvoja psoriaziformnej erupcie u pacientov s reumatoidnou artritídou pri liečbe adalimumabom 4-krát vyššie ako pri liečbe etanerceptom a 3-krát vyššie ako pri liečbe infliximabom. Riziko rozvoja psoriaziformných erupcií de novo u reumatologických pacientov bolo vyššie pri liečbe monoklonálnymi protilátkami (adalimumab, infliximab), zatiaľ čo riziko exacerbácie lézii u pacienta s pozitívnou osobnou anamnézou psoriázy bolo vyššie pri fúznych proteínoch (etanercept) [12]. Väčšina opísaných prípadov sa týkala psoriaziformnej erupcie vzniknutej počas liečby jedným TNF-α blokátorom, ale boli opísané aj prípady, kedy mal pacient výsev počas liečby dvomi rôznymi TNF-α blokátormi [3, 12, 15]. U dvoch pacientov sa kožné lézie objavili počas liečby monoklonálnou protilátkou, ale nie počas liečby solubilným receptorom a naopak [12]. Čas objavenia sa psoriaziformnej erupcie bol od niekoľkých dní až po 48 mesiacov od začiatku terapie [2, 12], ale najčastejšie 1–3 mesiace od začiatku liečby [18]. Psoriaziformné erupcie sa objavovali najčastejšie u pacientov, ktorým sa základné ochorenie, pre ktoré užívali liečbu TNF-α blokátormi výrazne zlepšilo, teda u responderov, a psoriaziformné lézie sa objavovali bez ohľadu na to, či pacienti užívali alebo neužívali okrem TNF-α blokátoru aj iné imunosupresívne lieky, napr. metotrexát [3, 15].
Klinický obraz psoriaziformných lézii je veľmi variabilný. Najčastejšie sa prejavuje ako palmoplantárna pustulózna psoriáza (52 %) – obrázok 1, chronická ložisková psoriáza (49 %) – obrázok 2 a psoriasis guttata (6 %) – obrázok 3. Pozoruhodné je, že u pacientov so séronegatívnou artritídou prevažujú pustulózne lézie (70 %), kým u pacientov so psoriázou guttátne lézie (78 %) a spolu s nimi dochádza k zhoršeniu už existujúcich psoriatických prejavov [4]. Vo všeobecnosti však možno povedať, že u reumatologických a gastroenterologických pacientov dominuje klinicky palmoplantárna pustulózna a chronická ložisková psoriáza s veľmi ťažkou odpoveďou na lokálnu aj celkovú liečbu a u pacientov so psoriázou dominuje psoriasis guttata s veľmi dobrou odpoveďou na lokálnu terapiu. Psoriáza sa v rodinnej ani osobnej anamnéze pacientov s gastroenterologickými alebo reumatologickými diagnózami väčšinou nenachádza.
1. Psoriaziformná kožná erupcia u pacienta s morbus Crohn počas liečby adalimumabom imitujúca palmoplantárnu pustulóznu psoriázu 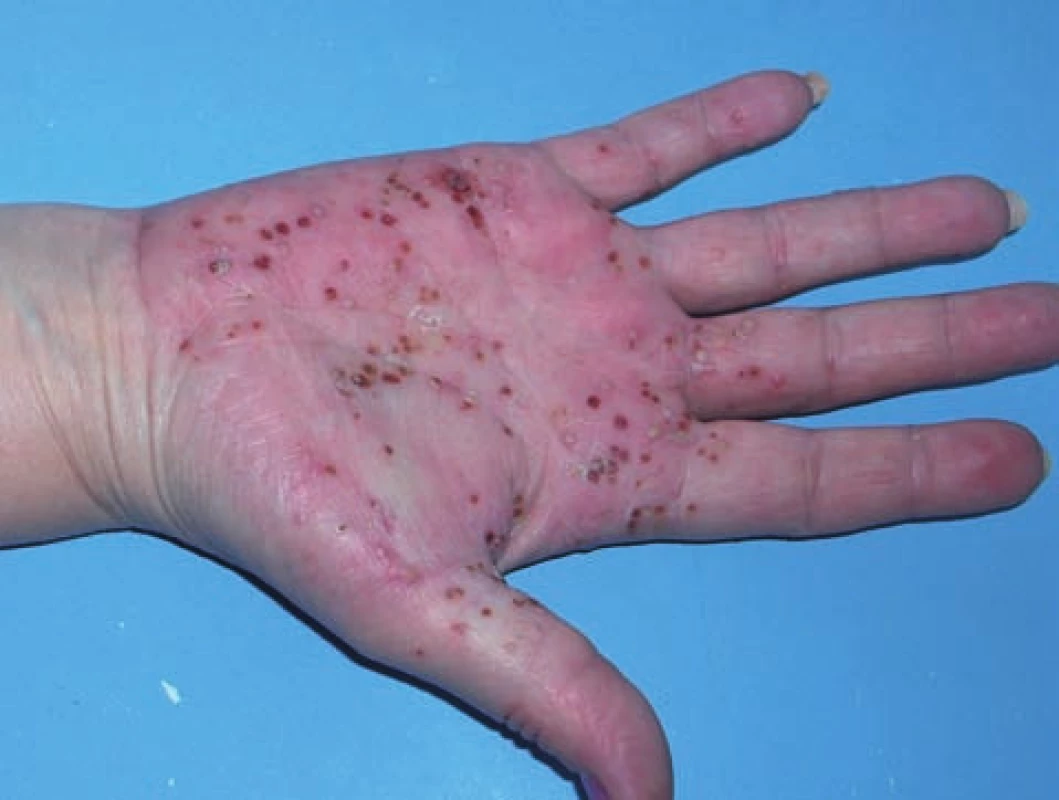
2. Psoriaziformná kožná erupcia u pacientky s morbus Crohn počas liečby infliximabom imitujúca psoriasis vulgaris 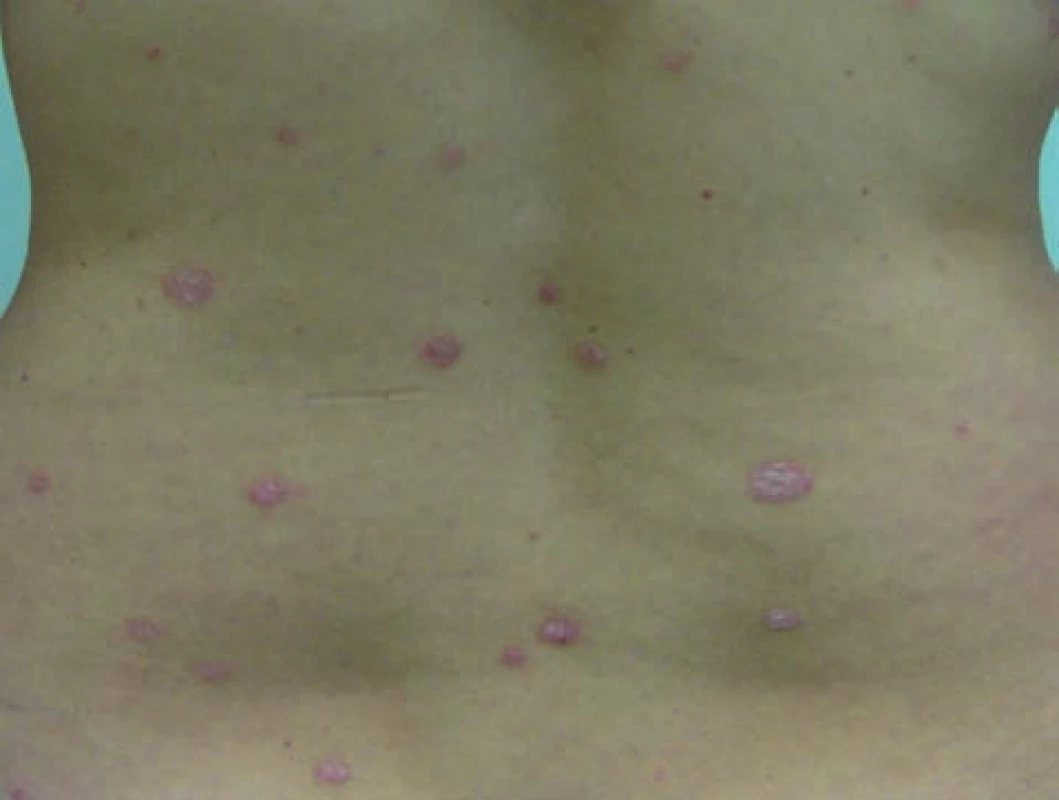
3. Psoriaziformná kožná erupcia u pacienta so psoriázou počas liečby infliximabom imitujúca psoriasis guttata 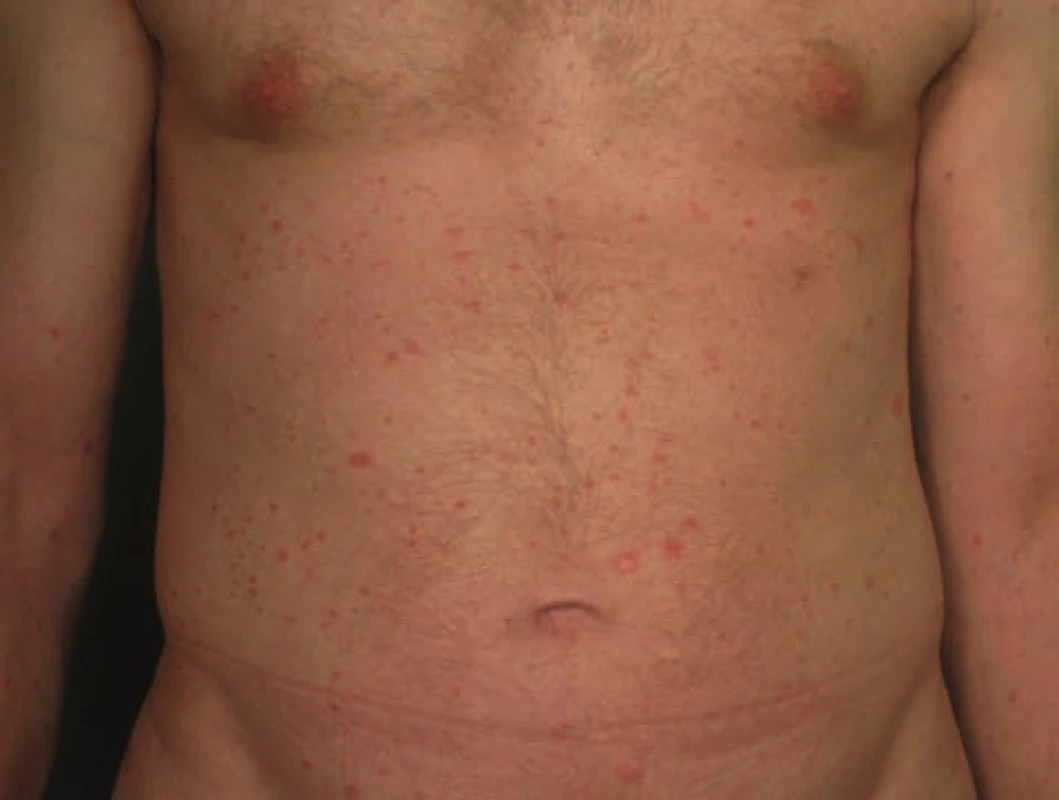
MECHANIZMUS VZNIKU PSORIAZIFORMNEJ ERUPCIE
Aktuálne vysvetlenie vzniku psoriaziformnej kožnej erupcie spočíva v narušeniu rovnováhy medzi dvomi významnými cytokínmi v patogenéze psoriázy – tumor nekrotizujúcim faktorom-alfa (TNF-α) a interferónom alfa (IFN-α). TNF-α inhibuje diferenciáciu hematopoetických progenitorových buniek na plazmocytoidné dendritické bunky (pDC) a zároveň urýchľuje ich maturáciu. Plazmocytoidné DC, ktoré patria medzi dôležitých producentov IFN-α, krátko po maturácii prestávajú tento cytokín produkovať. TNF-α tak významným spôsobom zasahuje do regulácie produkcie IFN-α plazmocytoidnými dendritickými bunkami [14]. Nedávne zistenia poukázujú na skutočnosť, že TNF-α blokátory zvyšujú produkciu IFN-α plazmocytoidnými dendritickými bunkami [11]. Je možné, že u geneticky predisponovaných jedincov (jednoduché nukleotidové polymorfizmy génov kontrolujúcich produkciu cytokínov a ich rovnováhu, alebo zvýšená expresia IFN-α na úrovni kože) [7] môže chronická inhibícia TNF-α spôsobiť zvýšenú diferenciáciu progenitorových buniek na plazmocytoidné dendritické bunky a zároveň spomaliť ich maturáciu, čo má za následok zvýšenú a dlhšie trvajúcu produkciu IFN-α týmito bunkami [2, 14]. Interferóny I. typu (cytokíny, zúčastňujúce sa najmä na regulácii prirodzenej imunity), medzi ktoré patrí aj IFN-α, indukujú expresiu CXCR3 ligandov v epiderme – CXCL9, CXCL10, CXCL11 – a stimulujú chemotaxiu CXCR3+ Th1 lymfocytov do kože, čím podporujú Th1 imunitnú odpoveď. Tento mechanizmus sa uplatňuje aj pri vzniku cytotoxických kožných reakcií v tzv. „interface“ dermatitídach (chronický diskoidný lupus erythematosus, lichen planus a lichenoidná lieková reakcia). Výsledkom aktivovanej Th1 imunitnej odpovede je vznik psoriaziformnej kožnej erupcie [14]. Význam účinnej blokády TNF-α podporuje aj skutočnosť, že psoriaziformné erupcie sa objavujú predovšetkým u pacientov, u ktorých je základné ochorenie úspešne liečené.
HISTOLOGICKÉ DELENIE PSORIAZIFORMNÝCH LÉZIÍ
O biologikami indukovaných psoriaziformných erupciách sa dlho písalo len ako o paradoxnom výseve psoriázy. Až nedávno sa začalo viacero autorov zaoberať histológiou kožných lézií, na základe ktorej dospeli k novým poznatkom umožňujúcim delenie lézií do dvoch skupín[6, 13, 14]:
- 1. Psoriaziformné lézie, ktoré majú histologicky všetky dôležité znaky psoriázy (hyperkeratóza, parakeratóza, Munroove mikroabscesy, hypo - až agranulóza, prstovitá akantóza, papilomatóza, tortuózne kapiláry v papilách, lymfocytový infiltrát v derme), a preto sú od psoriázy neodlišiteľné (obr. 4 a 5).
4. Histologický obraz včasnej lézie psoriaziformnej erupcie (viz obr. 2) u pacientky liečenej infliximabom z indikácie morbus Crohn (HE, 400 x) 1 – parakeratóza s neutrofilmi: Munroov mikroabsces, 2 – hypogranulóza až agranulóza, 3 – tvoriaca sa akantóza, 4 – papilomatóza s dilatovanou kapilárou a lymfocytovým infiltrátom 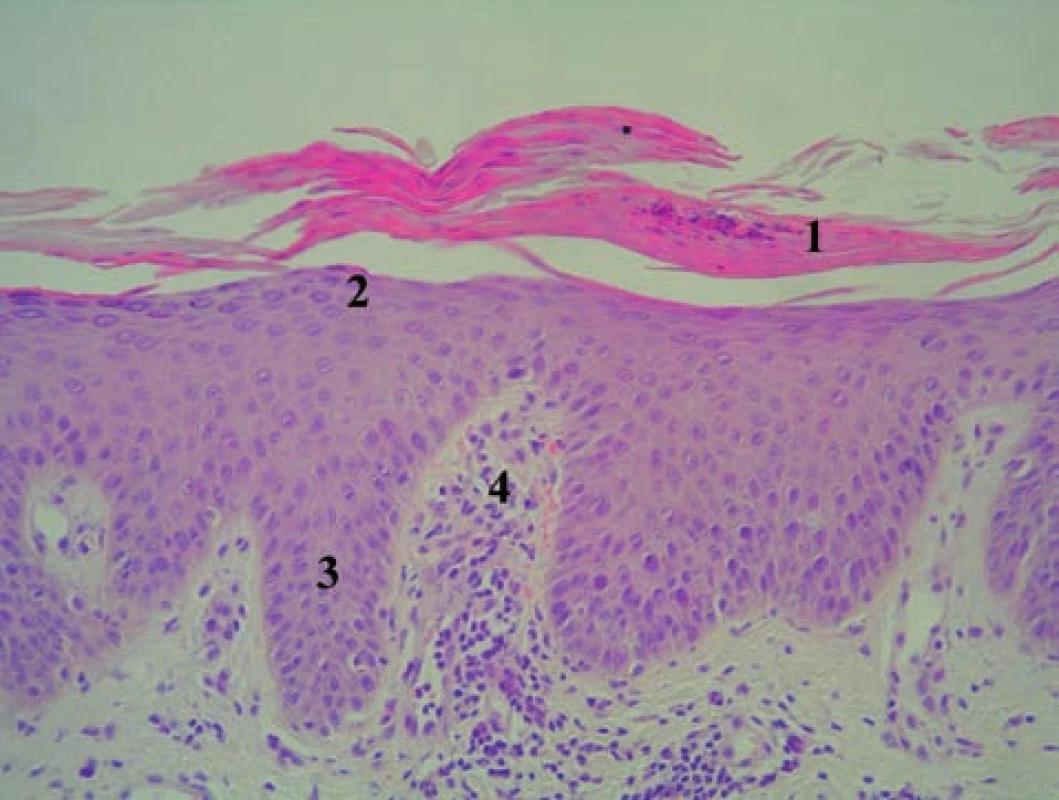
5. Histologický obraz rozvinutej lézie psoriaziformnej erupcie u pacienta liečeného infliximabom z indikácie hidradenitis suppurativa (HE, 200 x) 1 – parakeratóza masívne infiltrovaná imigrovanými neutrofilmi: veľký Munroov mikroabsces, 2 – hypogranulóza s fokálnou agranulózou, 3 – prstovitá (psoriaziformná) akantóza, 4 – papilomatóza s dilatovanou kapilárou a lymfocytovým infiltrátom, 5 – dilatované kapiláry a neobvykle hlboko penetrujúce lymfohistiocytové infiltráty s prímesou eozinofilov 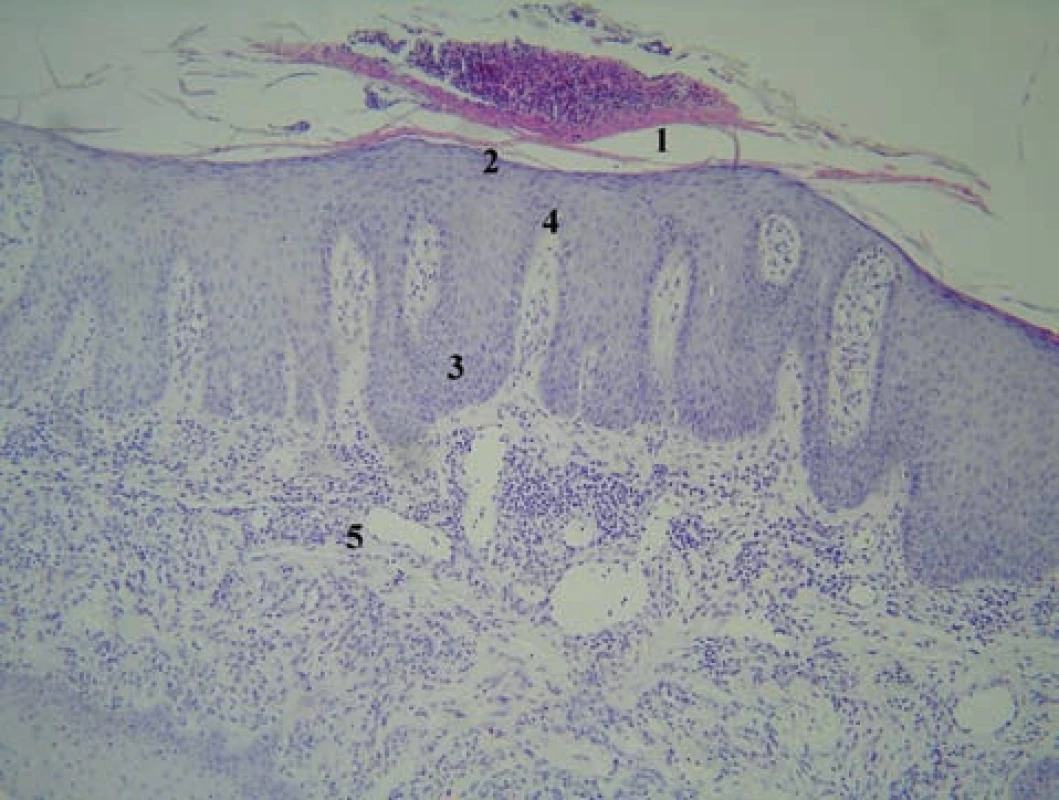
- 2. Psoriaziformné lézie s viac alebo menej vyjadrenými lichenoidnými črtami, prípadne inými histologickými zmenami. Histologicky nesie ložisko znaky psoriázy, ale rovnako tu nachádzame jeden alebo viac znakov typických pre lichen ruber planus, resp. lichenoidnú reakciu (poškodenie a hydropická degenerácia bazálnych keratinocytov, apoptotické keratinocyty, lichenoidný lymfocytový infiltrát). K iným histologickým zmenám môžeme zaradiť prítomnosť eozinofilov v derme (zmeny svedčiace pre alergickú reakciu na lieky) – viď obrázok 5, prípadne nález spongiózy.
Možný nález lichenoidných zmien svedčí o tom, že nomenklatúra sa z pôvodných paradoxných psoriatických lézií zmenila na paradoxné psoriaziformné erupcie. Je pravda, že len malý počet psoriaziformných lézií vzniknutých počas liečby TNF-α blokátormi je bioptizovaných, ale výsledok histológie by mohol byť veľmi nápomocný pri liečbe týchto lézií a určovaní prognózy, resp. ďalšieho terapeutického postupu u konkrétneho pacienta. Skúsenosti z dermatológie (pacienti so psoriázou) naznačujú, že guttátna forma psoriaziformnej erupcie počas liečby TNF-α blokátormi je ľahko liečiteľná a aj nulová terapia prináša úspech, maximálne sa siaha k lokálnej terapii kortikoidmi. Reumatologickí a gastroenterologickí pacienti liečení TNF-α blokátormi však majú často prejavy imitujúce pustulóznu alebo chronickú ložiskovú psoriázu. A možno práve u týchto pacientov bude dôležité oddiferencovať prejavy histologicky. Je totiž možné, že ložisko s čisto psoriaziformnými zmenami bude reagovať na liečbu oveľa lepšie ako ložisko, ktoré nesie aj lichenoidné črty, a to preto, lebo ložisko s neobvyklými alebo lichenoidnými črtami môže predstavovať variant alergickej reakcie na daný liek a pri jeho ďalšom podávaní by sa mohli prejavy len zhoršovať. Teoreticky by sa pri liečbe ložiska len so psoriaziformnými zmenami mohli uplatniť všetky dostupné celkové aj lokálne lieky a fototerapia, ktoré sú v liečbe psoriázy indikované. Lichenoidná reakcia patrí medzi vedľajšie účinky liekov, ktoré vznikajú zvyčajne po ich niekoľko týždňovom užívaní. Nález lichenoidných čŕt môže teda znamenať kožnú alergickú reakciu na TNF-α blokátor, ktorým je v tom čase daný pacient liečený. Alergická reakcia nemá tendenciu miznúť, naopak, pri pokračovaní liečby dochádza zväčša k novým prejavom. Ak sú v erupcii prítomné len minimálne lichenoidné zmeny, resp. tieto sa nachádzajú len fokálne, a ak je účinok biologika na základné ochorenie dobrý, nemal by sa hneď TNF-α blokátor vysadiť, ale v takomto prípade sa treba pokúsiť o liečbu psoriaziformnej erupcie. Väčšinou však skôr či neskôr môže dôjsť k tomu, že bude nutné liečbu daným TNF-α blokátorom ukončiť. Alarmujúci by mohol byť predovšetkým nález eozinofilov v derme, ktorý by sa prikláňal k alergickej reakcii. V takomto prípade by liečba psoriaziformných erupcií nemusela mať žiaden efekt a bolo by nutné liečbu TNF-α blokátorom ukončiť. Zatiaľ neboli hlásené žiadne závažné alergické reakcie typu anafylaktickej reakcie a ak by sme považovali lichenoidné črty za alergickú reakciu viazanú len na kožu, tak by sa v záujme pacienta vždy malo o liečbu pokúsiť. Či histológia bude mať prediktívnu hodnotu na ďalší osud erupcie, ako aj na pokračovanie v liečbe základného ochorenia TNF-α blokátormi, ukážu až ďalšie štúdie.
Seneschal et al. [14] sledovali psoriaziformné lézie u 13 pacientov liečených TNF-α blokátormi (5-krát reumatoidná artritída, 3-krát ankylozujúca spondylitída, 1-krát psoriatická artritída, 4-krát zápalové ochorenie čreva) a u 11 bola robená aj histológia. V histologickom obraze mali dvaja čisté psoriaziformné zmeny, traja psoriaziformné zmeny s lichenoidnými (poškodenie bazálnych keratinocytov a lichenoidný infiltrát v hornej derme), traja mali len fokálne lichenoidné zmeny (apoptotické keratinocyty) a u siedmych pacientov bola zistená spongióza s epidermálnym edémom. Zápalový infiltrát sa nachádzal nielen okolo ciev, ale vyskytoval sa aj v hornej derme a u dvoch pacientov bol zložený predovšetkým z mononukleárov a eozinofilov. Vzorky kože vyšetrovali aj imunohistochemicky za účelom dokázať úlohu IFN-α v patogenéze psoriaziformných kožných erupcií a výsledky sa porovnávali s „interface“ dermatitídami (chronický diskoidný lupus erythematodes, lichen ruber planus) a psoriázou. MxA proteín (špecifický marker aktivity interferónov I. typu) a Tia1 (cytotoxický proteín, marker cytotoxického profilu Th1 lymfocytov) boli zvýšené podobne ako pri lichen planus a diskoidnom lupus erythematodes. Rovnako zvýšené boli aj CXCR3 a CXCL9. Expresia všetkých 4 markerov svedčiacich o účasti IFN prvého typu v patogenéze psoriaziformnej lézie bola oveľa vyššia v porovnaní so psoriatickou léziou. Podobne bolo vyššie zastúpenie aj CD3+, CD4+ a CD8+ T-lymfocytov a CD1a v psoriaziformnej erupcii v porovnaní so psoriázou. Uvedené výsledky naznačujú, že psoriaziformná erupcia má bližšie k „interface“ dermatitídam ako ku psoriáze, a podporujú tak teóriu lichenoidnej liekovej reakcie.
LIEČBA PSORIAZIFORMNÝCH ERUPCIÍ
Collamer et al. [4] vo svojom rozsiahlom prehľade psoriaziformných erupcií u 104 pacientov liečených TNF-α blokátormi udáva, že až 79 % z nich pokračovalo v liečbe TNF-α blokátorom po vzniku erupcie. Kožné erupcie boli liečené buď lokálne (kortikoidy, kalcipotriol, keratolytiká) alebo fototerapiou, u niektorých pacientov sa zvyšovala dávka metotrexátu, u niektorých sa prechodne pridal cyklosporín a niektorí boli bez liečby. Až štvrtina týchto pacientov dosiahla úplnú a tretina pacientov parciálnu remisiu psoriaziformných ložísk. Pokiaľ sa liečba TNF-α blokátorom zastavila, tak až 96 % pacientov dosiahlo úplnú remisiu. Podobne aj Conklin et al. [5] opisuje psoriaziformné erupcie u jedného pacienta s Crohnovou chorobou liečeného najskôr infliximabom a potom adalimumabom. Ani v jednom prípade liečba kožných prejavov celkovými a lokálnymi kortikoidmi nebola úspešná, úplná remisia ložísk nastala až po ukončení liečby TNF-α blokátorom. Fiorino et al. [8] vo svojom prehľadovom článku opísal sériu pacientov so zápalovým ochorením čreva liečených TNF-α blokátormi (17-krát infliximab a 1-krát adalimumab), ktorí mali počas tejto liečby psoriaziformný výsev na koži. Po vysadení infliximabu došlo k regresii lézií u 16 pacientov. U 6 z nich bol infliximab opäť nasadený bez ďalšej rekurencie psoriaziformného výsevu. Seneschal et al. [14] opisuje vo svojej práci 13 pacientov liečených TNF-α blokátormi pre zápalové ochorenie čreva alebo reumatologické ochorenie (7-krát infliximab, 3-krát etanercept a 3-krát adalimumab), u ktorých počas liečby nastala tvorba psoriaziformných ložísk na koži. Nasadená bola lokálna terapia (kortikoidy), prípadne fototerapia a v liečbe TNF-α blokátorom sa pokračovalo ďalej. Až u 5 pacientov došlo k remisii psoriaziformnej erupcie, ale u 8 pacientov sa remisiu nepodarilo navodiť. Z dôvodu kožného výsevu ukončil liečbu len 1 pacient. Traja pacienti ukončili liečbu pre iné vedľajšie účinky. U dvoch z nich nastala po vysadení TNF-α blokátora kompletná a u 1 parciálna remisia psoriaziformných ložísk. Z uvedeného prehľadu vyplýva, že často až ukončenie liečby TNF-α blokátorom navodí kompletnú remisiu psoriaziformných ložísk na koži. TNF-α blokátory predstavujú v súčasnosti vrchol liečby niektorých ochorení v gastroenterológii, reumatológii a dermatológii. V prípade liečby psoriázy TNF-α blokátormi sa jedná najčastejšie len o prechodný a ľahko zvládnuteľný výsev imitujúci psoriasis guttata. Biologická liečba sa preto nezvykne z tohto dôvodu prerušovať. Je však pravda, že časom môže dochádzať u všetkých troch biologík k zlyhávaniu liečby, ktoré sa prejavuje postupnou tvorbou nových psoriatických ložísk. Biopsia z ložísk však býva len zriedka realizovaná za účelom zistenia, či sa jedná o skutočné zlyhanie liečby alebo o paradoxnú kožnú reakciu. V každom prípade, po zlyhaní adjuvantnej podpornej liečby (najčastejšie lokálne kortikoidy, fototerapia, metotrexát), prípadne skrátenia intervalov podávania TNF-α blokátorov alebo zvýšenia ich dávky, sa liečba ukončuje. V prípade reumatologických a najmä gastroenterologických ochorení liečených TNF-α blokátormi si však predtým ako biologikum vysadíme, treba uvedomiť prínos liečby pre pacienta a najskôr zhodnotiť výhody a nevýhody pokračovania v liečbe a zvážiť, či sú pre danú diagnózu a daného pacienta dostupné alternatívne terapeutické možnosti. Obzvlášť obmedzené možnosti majú najmä gastroenterológovia, ktorí disponujú len dvomi TNF-α blokátormi (adalimumab, infliximab). Predovšetkým u pacientov so zápalovým ochorením čreva by sa malo urobiť maximum (vrátane histologického vyšetrenia biopsie z ložiska) a nasadiť všetku dostupnú terapiu psoriaziformných erupcií pred definitívnym ukončením liečby TNF-α blokátorom.
Aktuálny prehľad liečebných možností paradoxných psoriaziformných erupcií vzniknutých počas biologickej liečby TNF-α blokátormi prináša Viguier et al. [17] – tabuľka 1. Ide najmä o postup, ktorým by sa malo riadiť pri objavení sa psoriaziformnej erupcie počas liečby TNF-α blokátormi, a to predovšetkým u gastroenterologických a reumatologických pacientov. Pacient so vzniknutou erupciou by mal byť najskôr vyšetrený dermatológom, ktorý by mal odobrať vzorku kože na histologické vyšetrenie a vyhodnotiť závažnosť kožného postihnutia. Nasledovať by malo medziodborové konzílium, kde by sa mal ošetrujúci lekár vyjadriť k nutnosti liečby TNF-α blokátorom z reumatologickej/gastroenterologickej indikácie, resp. predostrieť iné terapeutické možnosti, ktoré pre danú diagnózu prichádzajú do úvahy. Pokiaľ je postihnutie kože ťažké a pre dané nedermatologické ochorenie existuje nejaká alternatívna terapia, je možné nahradiť TNF-α blokátor inou imunosupresívnou liečbou. Pokiaľ je postihnutie kože ťažké a pre dané ochorenie už neexistuje iná alternatíva ako TNF-α blokátory, tak sa zamení monoklonálna protilátka za fúzny proteín a opačne (preferovaný postup). Ak to však možnosti nepovoľujú (v gastroenterológii etanercept nie je indikovaný), možno zameniť monoklonálnu protilátku aj za inú monoklonálnu protilátku (avšak priaznivý účinok tejto zámeny na psoriaziformnú erupciu je často len minimálny [3, 12, 15]). V prípade ľahkého a stredne ťažkého postihnutia kože a pri chýbaní inej terapeutickej alternatívy voči TNF-α blokátorom, môže liečba TNF-α blokátorom pokračovať ďalej, ale súčasne sa pridáva špecifická dermatologická liečba (emolienciá, lokálne kortikoidy, analógy vitamínu D, fototerapia, metotrexát, cyklosporín). Táto adjuvantná terapia by opäť mala byť vždy konzultovaná s ošetrujúcim lekárom pacienta v záujme dosiahnutia čo najlepších výsledkov nielen v terapii kožných lézií, ale aj základného nedermatologického ochorenia. Škála adjuvantnej terapie u gastroenterologických pacientov je veľmi široká, u reumatologických pacientov, ktorí väčšinou už užívajú spolu s TNF-α blokátorom metotrexát, možno dávku metotrexátu ešte zvýšiť, ale väčšinou je nutné použiť inú alternatívu.
Schéma 1. Terapeutický postup pri objavení sa psoriaziformnej erupcie počas liečby TNF-α blokátorom (modifikované podľa Viguier et al.) 
ZÁVER
Paradoxné kožné reakcie patria medzi možné vedľajšie účinky TNF-α blokátorov. Najčastejšie sa stretávame so psoriaziformnými erupciami. Ich prevalencia sa odhaduje na 0,6–5,3 % [10]. Najväčším problémom sú u pacientov liečených pre zápalové ochorenia čreva alebo reumatologické ochorenia, ktorí z terapie TNF-α blokátormi veľmi profitujú. Dermatologické vyšetrenie by malo byť realizované u všetkých pacientov s tvorbou kožných prejavov počas biologickej liečby. Vyhodnotenie závažnosti postihnutia kože, biopsia a následná histológia, diagnostický záver a terapeutické doporučenie poskytuje dermatológ, na základe ktorého sa ošetrujúci lekár (gastroenterológ, reumatológ) rozhoduje o ďalšom osude biologickej liečby. Medziodborová spolupráca by v takomto prípade mala byť na prvom mieste, lebo len tak sa podarí z danej liečby vyťažiť pre pacienta maximum.
Do redakce došlo dne 10. 1. 2011.
Kontaktní adresa:
MUDr. Peter Kozub
Kožná klinika LFUK a UN Bratislava
Mickiewiczova 13
811 07 Bratislava
Slovenská republika
e-mail: peter.kozub@laposte.net
Sources
1. BENÁKOVÁ, N., ŠTORK, J. Léčba psoriázy biologiky. Konsenzuální doporučené postupy České dermatologické společnosti ČLS JEP 2006, Čes.-slov. Derm., 81, 2006, 4, s. 1–11.
2. CHEN, L. A., SU, L. H., CHANG, Y. J., HSU, Y. L., TSAI, T. H. New-onset psoriasis associated with etanercept therapy. J. Dermatol., 2010, 37, p. 378–380.
3. COHEN, J. D., BOURNERIAS, I., BUFFARD, V., PAUFLER, A., CHEVALIER, X., BAGOT, M. ET AL. Psoriasis induced by tumor necrosis factor-alpha antagonist therapy: a case series. J. Rheumatol., 2007, 34, p. 380–385.
4. COLLAMER, A. N., GUERRERO, K. T., HENNING, J. S., BATTAFARANO, D. F. Psoriatic skin lesions induced by tumor necrosis factor antagonist therapy: a literature review and potential mechanisms of action. Arthritis Rheum., 2008, 59, 7, p. 996–1001.
5. CONKLIN, L. S., COHEN, B., WILSON L, CUFFARI C, OLIVA-HEMKER M. Rash induced by anti-tumor necrosis factor agents in an adolescent with Crohn’s disease. Nat. Rev. Gastroenterol. Hepatol., 2010, 7, p. 174–177.
6. DE GANNES, G. C., GHOREISHI, M., POPE, J., RUSSELL, A., BELL, D., ADAMS, S. et al. Psoriasis and pustular dermatitis triggered by TNF-alpha inhibitors in patients with rheumatologic conditions. Arch. Dermatol., 2007, 143, p. 223–231.
7. DUTZ, J. P. Tumor necrosis alpha inhibition and palmoplantar pustulosis: Janus-faced therapy? J. Rheumatol., 2007, 34, p. 247–249.
8. FIORINO, G., ALLEZ, M., MALESCI, A., DANESE, S. Review article: anti-TNFa induced psoriasis in patients with inflammatory bowel disease. Alliment Pharmacol. Ther., 2009, 29, p. 921–927.
9. HARRISON, M. J., DIXON, W. G., WATSON, K. D., KING, Y., GROVES, R., HYRICH, K. L. et al. Rates of new-onset of psoriasis in patients with rheumatoid arthritis receiving anti-tumor necrosis factor alpha therapy: results from the British Society for Rheumatology Biologics Register. Ann. Rheum. Dis., 2009, 68, p. 209–215.
10. KO, J. M., GOTTLIEB, A. B., KERBLESKI, J. F. Induction and exacerbation of psoriasis with TNFa-blockade therapy: a review and analysis of 127 cases. J. Dermatol. Treat., 2009, 20, p. 100.
11. PALUCKA, A. K., BLANCK, J. P., BENNETT, L. et al. Cross-regulation of TNF and IFNa in immune diseases. Proc. Natl. Acad. Sci., USA, 2005, 102, p. 3372–3377.
12. SARI, I., AKAR, S., BIRLIK, M., SIS, B., ONEN, F., AKKOC, N. Anti-tumor necrosis factor-alpha-induced psoriasis. J. Rheumatol., 2006, 33, p. 1411–1414.
13. SENESCHAL, J., LEPREUX, S., BOUYSSOU-GAUTHIER, M. L., HÉLIOT-HOSTEN, I., ECONOMU, A., DEHAIS, J. et al. Psoriasiform drug eruptions under anti-TNF treatment of arthritis are not true psoriasis. Acta Derm. Venereol., 2007, 87, p. 77–80.
14. SENESCHAL, J., MILPIED, P., VERGIER, B. et al. Cytokine imbalance with increased production of interferon-a in psoriasiform eruptions associated with antitumour necrosis factor-a treatments. Br. J. Dermatol., 2009, 161, 5, p. 1081–1088.
15. SFIKAKIS, P. P., ILIOPOULOS, A., ELEZOGLOU, A., KITTAS, C., STRATIGOS, A. Psoriasis induced by anti-tumor necrosis factor therapy: a paradoxical adverse reaction. Arthritis Rheum, 2005, 52, 8, p. 2513–2518.
16. VEREA, M. M., DEL POZO, J., YEBRA-PIMENTEL, M. T. et al. Psoriasiform eruption induced by infliximab. Ann. Pharmacother., 2004, 38, p. 54–57.
17. VIGUIER, M., RICHETTE, P., BACHELEZ, H., WENDLING, D., AUBIN, F. Manifestations cutanées paradoxales des anti-TNF-alpha. Ann. Derm. Vener., 2010, 137, p. 64–71.
18. WENDLING, D., BALBLANC, J. C., BRIANCON, D., BROUSSE, A., LOHSE, A., DEPREZ, P. et al. Onset or exacerbation of cutaneous psoriasis during TNF-alpha antagonist therapy. Joint Bone Spine, 2008, 75, p. 315–318.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2011 Issue 4
Most read in this issue- Red Sea Coral Contact Dermatitis
- Immunofluorescence in Dermatology
- Psoriasis-like Skin Reactions during TNF-α Blockers Therapy
- Our Experience with Ustekinumab for the Treatment of Psoriasis
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

