-
Medical journals
- Career
Syndrom intrauterinního úmrtí plodu: analýza souboru za období 2008–2012 v Ústavu pro péči o matku dítě
Authors: J. Klikarová; K. Šnajbergová; A. Měchurová; P. Velebil; J. Feyereisl
Authors‘ workplace: Ústav pro péči o matku a dítě, Praha, ředitel doc. MUDr. J. Feyereisl, CSc.
Published in: Ceska Gynekol 2014; 79(2): 120-127
Overview
Cíl studie:
Analýza příčin intrauterinních úmrtí plodů v Ústavu pro péči o matku a dítě v letech 2008–2012. Identifikace rizikových faktorů u matek a subjektivních obtíží, které vedly k vyhledání lékaře. Popis následného managementu při této diagnóze.Metodika:
Provedli jsme retrospektivní analýzu intra-uterinních úmrtí plodů v Ústavu pro péči o matku a dítě za období 2008–2012. Soubor představovalo 60 pa-cientek, které na našem pracovišti ve výše definovaném časovém období porodily mrtvý plod. Pacientky byly zařazeny do souboru podle aktuálně platné definice o porodu mrtvého plodu. Ze souboru byly vyřazeny indukce abortu z genetické indikace.Výsledky:
Za období 2008–2012 jsme zaznamenali 60 intrauterinních úmrtí, což při celkovém počtu porodů za toto období (24 884) tvoří 2,4 ‰. Celkem 45 % bylo diagnostikováno na základě údaje o zhoršeném vnímání pohybů plodu, 28,3 % bylo zachyceno náhodně v rámci plánovaného ultrazvukového vyšetření či prohlídky v prenatální ambulanci, 13,3 % se dostavilo s diagnózou partus in cursu, 10 % pro předčasný odtok plodové vody, 3,3 % bylo primárně vyšetřeno pro zakrvácení. Porod proběhl u 10 % pacientek spontánně, v 58,3 % byl porod indukován a následně proběhl vaginálně, 31,7 % bylo porozeno císařským řezem. Příčina intrauterinního úmrtí byla objasněna v 70 % případů. Nejčastější příčinou byly pupečníkové a placentární komplikace. U 30 % zůstala příčina i přes veškerá provedená vyšetření plodu, placenty a matky neobjasněna.Závěr:
Nejčastějším symptomem intrauterinního úmrtí plodu bylo snížené vnímání pohybů plodu. Celkem 68,3 % pacientek porodilo spontánně, císařský řez byl indikován v případech vícečetných gravidit s ohrožením druhého vitálního plodu či z indikace ze strany matky (celková onemocnění, vitální indikace). Příčinu se podařilo objasnit v 70 % případů, nejvíce zastoupeny byly pupečníkové a placentární komplikace. Procento neobjasněných příčin koreluje s daty dostupnými v literatuře.Klíčová slova:
intrauterinní úmrtí plodu, příčiny, rizikové faktoryÚVOD
Intrauterinní úmrtí plodu je závažnou porodnickou komplikací s širokými zdravotními, psychickými a sociálními následky. Ačkoli se celosvětově daří snižovat perinatální mortalitu, zejména díky ovlivnění faktorů odpovědných za časnou novorozeneckou úmrtnost, míra mrtvorozenosti zůstává víceméně nezměněna [25]. Identifikaci rizikových faktorů mrtvorozenosti se věnuje mnoho prací, to umožňuje jejich včasnou detekci a, je-li to možné, též adekvátní management. Jde zejména o celková onemocnění matky (hypertenzní choroby, poruchy krevní srážlivosti, diabetes mellitus, obezitu, kouření a jiná závažná celková onemocnění), fetální faktory (genetika, vrozené vady neslučitelné se životem, infekce), dále patologie fetoplacentární jednotky či plodu, které jsme schopni detekovat pomocí ultrasonografie (VVV, IUGR, oligohydramnion, známky centralizace oběhu, hydrops plodu), porodnické komplikace (fetomaternální hemoragie, vícečetné gravidity a jejich specifické komplikace, abrupce placenty, pupečníkové komplikace) [6, 14].
I přes identifikaci těchto rizikových faktorů a následnou individualizovanou prenatální péči k intrauterinním úmrtím dochází a až v 27–51 % případů bývají konkrétní příčiny a okolnosti neobjasněny [11, 24]. Nalezení rizikového faktoru u konkrétní pacientky ještě neznamená potvrzení kauzální souvislosti s intrauterinním úmrtím plodu. Proto je naší snahou optimalizovat následný vyšetřovací postup k objasnění etiologie úmrtí a posléze zvolení správné strategie pro další graviditu.
POROD A POTRAT
DEFINICE PODLE ZÁKONŮ V ČESKÉ REPUBLICE
Od 1. 4. 2012 došlo ke změně definice mrtvorozenosti v České republice podle doporučení WHO. Nyní, podle § 82 odst. 2 zákona o zdravotních službách, porodem mrtvého plodu rozumíme porod plodu beze známek života (srdeční akce, dýchací pohyby, aktivní svalové pohyby, křik) o hmotnosti více než 500 gramů, nelze-li zjistit hmotnost plodu, poté je kritériem gestační stáří (22. týden gravidity), není-li známo ani gestační stáří plodu, poté vycházíme z délky plodu od temene k patě(25 cm). O potratu hovoříme, dojde-li k vypuzení plodu beze známek života o hmotnosti méně než 500 g nebo gestačního stáří plodu méně než 22 týdnů, při nemožnosti zjištění hmotnosti plodu.
Úroveň perinatální mortality patří mezi mezinárodně uznávané ukazatele kvality perinatální péče a je rutinně používána v národním i mezinárodním srovnávání. Má dvě komponenty: mrtvorozenost a časnou novorozeneckou úmrtnost (ČNÚ). Perinatální úmrtnost se v posledních letech snížila o 0,2 ‰, a to výhradně snížením ČNÚ, která byla za rok 2012 v České republice 1,01 ‰ a řadí se mezi nejnižší na světě. Mrtvorozenost u plodů nad 500 g byla v posledním roce 3,88 ‰. Nyní je již čtvrtým rokem perinatální úmrtnost prakticky neměnná, za rok 2012 byla na úrovni 4,9 ‰ (graf 1). Vzhledem k tomu, že se dlouhodobě zvyšuje počet novorozenců o nízké porodní hmotnosti (dosáhl 8,3 %, což je nejvyšší číslo za posledních 50 let), je potřeba se zaměřit zejména na ovlivnění mrtvorozenosti. Mrtvorozenost se již podařilo snížit zejména na úrovni zlepšení diagnostiky a léčby celkových maternálních onemocnění (například adekvátní kompenzace diabetu a hypertenzních chorob v těhotenství), Rh izoimunizace (95% redukce mrtvorozenosti z této příčiny), intrapartální asfyxie (95% redukce mrtvorozenosti z této příčiny) [9]. Významný rozvoj ultrasonografické diagnostiky umožňuje detekci růstově retardovaných plodů a volbu adekvátního managementu další prenatální péče a načasování ukončení těhotenství.
Graph 1. Výsledky perinatální péče v České republice za rok 2012 – zdroj: Sekce perinatální medicíny, pozn. mrtvorozenost – plody o hmotnosti vyšší než 500 g 
SOUBOR A METODIKA
Provedli jsme retrospektivní analýzu intra-uterinních úmrtí plodů v Ústavu pro péči o matku a dítě za období let 2008–2012. Celkový soubor činilo 60 pacientek, které na našem pracovišti ve výše definovaném časovém období porodily mrtvý plod. Pacientky byly zařazeny do souboru podle aktuál-ně platné definice o porodu mrtvého plodu. Ze souboru byly vyřazeny indukce abortu z genetické indikace. K vyhledávání údajů jsme využili záznamy z prenatální poradny, porodopisy a následně prováděná vyšetření podle protokolu pro postup při antepartálním úmrtí plodu v ÚPMD (pitva plodu, karyotypizace plodu, vyšetření infekčních onemocnění – TORCH, vyšetření trombofilních mutací a další vyšetření, byla-li v konkrétních případech indikována).
DIAGNOSTIKA INTRAUTERINNÍHO ÚMRTÍ PLODU
Mezi symptomy provázející syndrom mrtvého plodu mohou patřit anamnestická data získaná od pacientky, zejména absence vnímání pohybů plodu a pocit celkové alterace zdravotního stavu. Někdy je diagnóza intrauterinního úmrtí plodu stanovena též při vyšetření pacientky z jiného důvodu, například pro zakrvácení, masivní fluor či přítomnost děložní činnosti (graf 2). Diagnózu následně verifikujeme pomocí ultrazvukového vyšetření, kde zjišťujeme asystolii plodu. V závislosti na časovém odstupu vyšetření od úmrtí plodu můžeme na UZ nalézt typické znaky, jako jsou Spaldingovo znamení, poruchy držení plodu, otok měkkých částí plodu a další méně časté nálezy, jako trombus nebo plyn přítomný v srdci plodu.
Graph 2. Počet zastoupených případů v souboru podle příjmové diagnózy 
Na základě výše zmíněných známek jsme schopni přibližně odhadnout, kdy došlo k intra-uterinnímu úmrtí plodu. Časně zachycená asystolie plodu bez přítomnosti známek autolýzy plodu nám umožňuje ještě dovyšetření v rámci diagnostiky růstové restrikce plodu či jiných patologických stavů (oligohydramnion, polyhydramnion, generalizovaný hydrops plodu, VVV). Přehled subjektivních obtíží a objektivní diagnózy shrnuje tabulka 1.
Table 1. Diagnostika intrauterinního úmrtí plodu 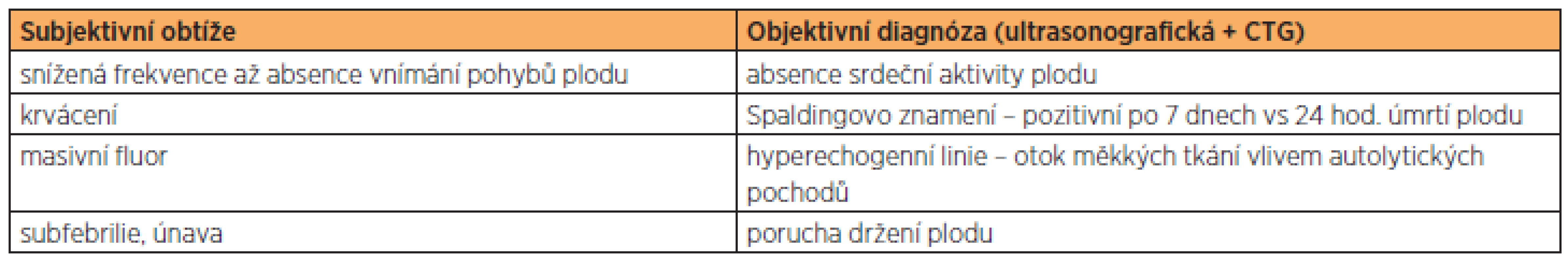
VYŠETŘOVACÍ ALGORITMUSPO INTRAUTERINNÍM ÚMRTÍ PLODU
V případě diagnózy intrauterinního úmrtí plodu se rozebíhá vyšetřovací algoritmus směřující ke zjištění celkového stavu matky a následně k objasnění etiologie intrauterinního úmrtí plodu. V České republice není k dispozici jednotný doporučený postup pro případy intrauterinního úmrtí plodu, proto dále uvádíme doporučení platná na našem pracovišti, která jsou v souladu se zahraničními doporučenými postupy [15]. Jejich součástí je nejen protokol doporučených vyšetření matky a plodu, ale též doporučení pro následnou psychologickou péči (ÚPMD spolupracuje pro tyto případy s klinickým psychologem) a pohovor s rodiči po kompletizaci výsledků všech provedených vyšetření. Výstupem je poté, je-li to možné, nejen objasnění etiologie úmrtí, ale též doporučení pro další graviditu či další dovyšetření rodičovského páru.
Vyšetření matky
U matky se zaměřujeme na markery infekce a eventuální známky počínající koagulopatie, proto vyšetřujeme krevní obraz, koagulační parametry, biochemii včetně markerů zánětu (C-reaktivního proteinu). Podle celkového stavu matky se rozhoduje o dalším managementu ukončení těhotenství indukcí porodu či císařským řezem. Vzhledem k rizikům vyplývajícím ze syndromu mrtvého plodu, a také k prokazatelně vyšší psychické morbiditě matky, nelze expektační postup doporučit. V případě, že je po porodu plodu příčina intrauterinního úmrtí zjevná, volíme z dalších jmenovaných vyšetření pouze ta, která jsou v daném případě indikována. Další vyšetření provádíme s cílem identifikovat příčinu intrauterinního úmrtí plodu. Pátráme po možném zdroji infekce (vyšetření moči a kultivace z pochvy) či infekčním agens (listeria, cytomegalovirus, herpes simplex virus, parvovirus B 19, toxoplazma). Dále provádíme toxikologické vyšetření moči k vyloučení intoxikace matky. K potvrzení dalších maternálních příčin intrauterinního úmrtí plodu vyšetřujeme funkci štítné žlázy (TSH, fT3, fT4, TPO), trombofilie (MTHFR, Leiden, FII, deficit proteinu S a C), systémový lupus erythematodes (ACLA). K průkazu fetomaternální hemoragie je možné vyšetření pomocí průtokové cytometrie či testu Kleihauerova – Betkeho.
Vyšetření plodu
Patologická pitva plodu je jedním z nejpřínosnějších vyšetření, které pomáhá objasnit 26–51 % příčin intrauterinních úmrtí [7]. Pitvou je možno odhalit jak zevní abnormality, malformace a VVV, tak metabolické abnormality, infekci či proběhlou hypoxii. V indikovaných případech je vhodné doplnit též RTG či MRI plodu (zejména při podezření na osteochondrodysplazii).
Druhým nejpřínosnějším vyšetřením je histopatologické vyšetření placenty za účelem zjištění známek infekce, anémie, hypoxie, trombofilie či vývojové anomálie placenty. Patologické vyšetření pupečníku může potvrdit trombózu pupečníkových cév či agenezi a. umbilicalis.
Genetické vyšetření plodu nám pomáhá objasnit příčinu úmrtí asi v 6–12 %. Jde o vyšetření karyotypu plodu a případně využití dalších metod k odhalení genových mutací. Nejčastěji se odebírá resekát pupečníku, kožní štěp, pupečníková krev.
PŘÍČINY A RIZIKOVÉ FAKTORY
Maternální faktory
Věk matky
Věk je nezávislým rizikovým faktorem pro intrauterinní úmrtí plodu. Rizikovým je z tohoto pohledu vnímán věk matky extrémní v obou směrech – vysoký i nízký. Se stoupajícím věkem matky se riziko intrauterinního úmrtí zvyšuje. Podle práce kolektivu Batemana a Simpsona, která srovnávala riziko intrauterinního úmrtí ve skupinách žen ve věku 35–39 let, více než 40 let a 19 let a méně, se skupinou těhotných ve věku 20–34 let, je OR (odds ratio) u skupiny žen 35–39 let 1,28 (95% konfidenční interval – CI 1,24–1,32), u žen nad 40 let 1,72 (95% CI 1,6–1,81) u žen ≤ 19 let 1,11 (95% CI 1,08–1,14) [3]. Těhotenství starších rodiček častěji též doprovázejí další rizikové faktory pro perinatální morbiditu (předčasné porody, růstová restrikce plodu) a mortalitu, zejména celková onemocnění matky (hypertenze, DM, obezita) a zatížená porodnická anamnéza (předchozí aborty, léčba neplodnosti, vícečetné gravidity, abrupce placenty) [12, 25]. Se zvyšujícím se věkem matky též stoupá riziko genetických abnormalit plodu, díky možnostem screeningu a prenatální diagnostiky je následně možno taková těhotenství ukončit z genetické indikace, což se projevuje na snížení výskytu této příčiny intrauterinního úmrtí [16].
Obezita
Ačkoli je obezita často doprovázena též dalšími rizikovými faktory pro intrauterinní úmrtí plodu (diabetes, hypertenzní choroby včetně preeklampsie, nikotinismus, nízký socioekonomický status), i při vyloučení těchto rizikových faktorů studie prokázaly, že obezita samotná, definovaná BMI > 30 kg/m2, riziko zvyšuje. Podle studie Kristensena a kol. se riziko u obézních pacientek ve srovnání se ženami s normálním BMI (18,5–24,9 kg/m2) dvojnásobně zvyšuje (OR 2,8, 95% CI: 1,5–5,3) [13]. Zvýšení rizika intrauterinního úmrtí je multifaktoriální: obézní pacientky obtížně rozpoznávají snížené množství a kvalitu pohybů plodu, obezita je asociována s hyperlipidémií, která je provázena endoteliální dysfunkcí, zvýšenou agregací trombocytů a aterosklerózou, obézní pacientky častěji trpí spánkovými poruchami (chrápání, apnoické pauzy, epizody desaturace) [18].
Celková onemocnění
Celková onemocnění matky, jako jsou hypertenzní choroby, diabetes mellitus, tyreopatie, asthma bronchiale, onemocnění ledvin, kardiovaskulární onemocnění, systémový lupus erythematodes, závažná infekční onemocnění matky (apendicitida, pneumonie, pyelonefritida, závažně probíhající chřipková onemocnění) jsou známými rizikovými faktory pro intrauterinní úmrtí plodu [25]. Pro průběh gravidity je zásadní co nejlepší kompenzace daných onemocnění prekoncepčně a následně v graviditě, které je možno dosáhnout pouze díky individualizované multioborové péči.
Pacientky s DM 1. a 2. typu mají třikrát vyšší riziko intrauterinního úmrtí plodu a dvakrát vyšší riziko kongenitálních anomálií [6].
Podle studie autorů Allena a kol. bylo zjištěno, že u těhotných s hypertenzí je proti normotenzním pacientkám zvýšené riziko intrauterinního úmrtí 1,4krát (95% CI 1,1–1,8) [2].
Trombofilie
Vrozené trombofilie bývají často asociovány se zvýšeným rizikem pozdního intrauterinního úmrtí plodu (OR = 3,6, 95% Cl 1,4–9,4) na podkladě trombózy v arteriálním a venózním řečišti těhotné ženy nebo fetoplacentární jednotky [23]. Typicky se mezi ně řadí poruchy či chybění koagulačních faktorů (mutace FV Leiden, deficience proteinu C a proteinu S, G20210A mutace promotoru protrombinového genu). Bylo prokázáno, že v souboru sledovaných žen s diagnózou trombofilie, je v 76 % abnormální placentární nález (intravaskulární tromby, deciduální vaskulopatie nebo ischemická nekróza s vilózními infarkty) [20]. Riziko intra-uterinního úmrtí plodu se dále zvyšuje s nálezem růstové restrikce plodu a abnormálními dopplerovskými parametry fetoplacentární jednotky.
Kouření
Kouření je významný rizikový faktor nejen pro intrauterinní úmrtí plodu, ale také pro intrauterinní růstovou restrikci plodu a předčasný porod. Riziko intrauterinního úmrtí je zvýšeno 1,5krát [25]. Vzhledem k faktu, že jde o ovlivnitelný rizikový faktor, jehož vlivy mohou být, při včasném ukončení kouření v těhotenství, dokonce reverzibilní, by mělo být naším cílem důkladně a srozumitelně těhotné ženy o těchto skutečnostech informovat a motivovat je k odvykání kouření [19]. V České republice je bohužel patrný vzestupný trend nikotinismu, aktuálně podle dostupných údajů kouří asi 6,5 % gravidních žen [21].
Demografické vlivy
Studie ze Spojených států uvádějí, že afroamerická rasa je spojená s dvojnásobně vyšším rizikem mrtvorozenosti proti bílé rase [25]. Tento faktor je spojen se současně nižší socioekonomickou úrovní, inadekvátní prenatální péčí a nižším dosaženým vzděláním [4]. Zastoupení rodiček negroidní rasy je v České republice nízké, proto se s touto skupinou pacientek setkáváme vzácně. Přesto, zejména v některých regionech ČR, socioekonomické vlivy, nižší úroveň dosaženého vzdělání, inadekvátní prenatální péče atd. ovlivňují výši mrtvorozenosti podobným způsobem.
Fetální faktory
Genetické faktory
Chromozomální abnormality se podílejí na příčinách intrauterinních úmrtí asi v 6–12 %, častěji je nacházíme u plodů s malformacemi či strukturálními odchylkami. Nejčastěji jsou zastoupeny, stejně jako u živě narozených plodů, monozomie X (23 %), trizomie 21 (23 %), trizomie 18 (21 %) a trizomie 13 (8 %). Tyto syndromy jsou detekovatelné vyšetřením karyotypu plodu [26]. Můžeme se ale setkat též s plody se zřetelnými malformacemi, deformitami, stigmatizací či dysplazií, u kterých se genetickou abnormalitu při provedení běžného cytogenetického vyšetření nepodaří nalézt [28]. Genetický podklad mohou mít též intrauteriní úmrtí plodů bez zjevné malformace. Příčinou bývají autozomálně recesivní onemocnění (metabolická onemocnění, hemoglobinopatie) či X vázaná onemocnění způsobující úmrtí plodů mužského pohlaví [28]. Další možnou variantou genetické příčiny intrauterinního úmrtí plodu při normálním karyotypu plodu je mozaicismus placenty [25].
Vzhledem k širokému spektru možných genetických příčin intrauterinního úmrtí plodu je velmi vhodné konzultovat u konkrétních případů genetické pracoviště a domluvit se na odběru vzorků (tkání plodu, placenty či plodové vody) pro genetické vyšetření. Tento postup nám může pomoci získat maximum informací.
Infekce
V rozvinutých zemích se infekce podílí na intrauterinním úmrtí asi v 10–25 %. V rozvojových zemích je samozřejmě výskyt infekčních příčin vyšší a liší se též spektrum podílejících se patogenů a jejich procentuální zastoupení [10]. Infekce může způsobit intrauterinní úmrtí mnoha mechanismy: přímo (infekcí plodu), poškozením placenty či závažnou celkovou infekcí matky, která je provázená febriliemi a dehydratací a která může vést ke spuštění mechanismů vyúsťujících v předčasný porod [10]. K potvrzení kauzálního vztahu mezi infekcí a intrauterinním úmrtím plodu není dostatečná pozitivní sérologie matky či kultivace z pochvy nebo povrchu placenty, ale teprve vyšetření fetálních tkání s histologickým potvrzením zánětlivé reakce v důsledku infekce a pozitivní kultivace [25].
Bakteriální infekce se většinou šíří ascendentní cestou. Nejčastěji zachycenými patogeny jsou: streptokoky skupiny B, Escherichia coli, Klebsiella, Ureaplasma urealyticum, Mycoplasma hominis, Listeria monocytogenes [10].
Podíl virových infekcí se pravděpodobně podhodnocuje, vzhledem k jejich obtížné kultivaci a verifikaci. Známým patogenem způsobujícím intrauterinní úmrtí díky anémii, hydropsu plodu a přímé myokardiální toxicitě, je parvovirus B19. Celkové riziko úmrtí plodu při parvovirové infekci matky podle různých studií dosahuje až 16 % [17]. Známý je též podíl infekcí skupiny TORCH (toxoplazmóza, rubeola, cytomegalovirus, herpes simplex virus), které v případě intrauterinního úmrtí plodu vyšetřujeme rutinně.
Ostatní infekční agens, jako jsou spirochety, protozoa, mykotické infekce, se na intrauterinních úmrtích podílejí vzácně.
Růstová retardace plodu
Intrauterinní růstová retardace plodu je stav, kdy plod není schopen dosáhnout svého geneticky podmíněného růstového potenciálu na podkladě poruchy funkce fetoplacentární jednotky. Tato definice pak zahrnuje plody, které jsou malé v důsledku patologického procesu, naopak vylučuje plody malé v důsledku geneticky determinované konstituce.
Asi 40 % plodů, které mají hmotnost pod 10. per-centilem, jsou plody konstitučně malé, asi 20 % plodů je malých z vnitřních příčin plodu (chromozomální abnormality, infekce, fetální alkoholový syndrom), zbylých 40 % jsou plody s růstovou retardací, které mohou mít benefit z dobře načasované prenatální intervence. Poslední skupina bývá často spojována s poruchou fetoplacentární jednotky rozvíjející se v souvislosti s celkovými onemocněními matky, a to zejména hypertenzními chorobami, antifosfolipidovým syndromem či vrozenými trombofiliemi [1]. Plody růstově retardované s abnormálními flowmetrickými parametry v arteria umbilicalis představují rizikovou skupinu z hlediska intrauterinního úmrtí(OR = 6,1, 95% CI 5,0–7,5) [5].
Porodnické komplikace
Fetomaternální hemoragie
Masivní fetomaternální hemoragie (únik více než 30 ml fetální krve do oběhu matky), která může vést kromě anémie, hypoxie či neurologického postižení plodu až k intrauterinnímu úmrtí plodu, se vyskytuje v 1 až 5 případech na 1000 porodů. Jako příčina intrauterinního úmrtí plodu je potvrzena v 5–14 % případů. Rizikovými faktory pro masivní fetomaternální hemoragii jsou trauma matky, autonehody, preeklampsie, abrupce placenty, vasa praevia, velamentózní úpon pupečníku, poruchy placentace. K potvrzení diagnózy lze využít test Kleihauera-Betkeho či průtokovou cytometrii [29].
Poruchy placenty a pupečníku
Porucha cirkulace vedoucí k úmrtí plodu in utero může vzniknout u makroskopických abnormalit (placenta circumvallata, parciální abrupce placenty, marginální či velamentózní úpon pupečníku) a mikroskopických abnormalit placenty (trombózy intervilózních splavů a spirálních arterií, degenerativní změny choriových klků, zánět placenty) či při poruchách placentace (placenta praevia). Vzácnou příčinou jsou primární nebo metastatické tumory placenty. Velmi obávanou porodnickou komplikací je akutní abrupce placenty, která se podílí na 8–20 % případů intrauterinního úmrtí plodů. Z hlediska této příčiny patří do rizikové skupiny hypertoničky, kuřačky, ženy z nižších sociálních vrstev, dále ženy po abdominálním traumatu a ženy s vícečetnou graviditou.
Mnoho úmrtí plodů, zvláště v termínu, vychází z antepartálně obtížně detekovatelných nepravidelností pupečníku, jako jsou torze, ovinutí pupečníku nebo pravé či nepravé uzly. Dopplerovské vyšetření se uplatňuje v diagnostice šroubovitého vinutí cév, avšak u ostatních výše zmíněných stavů je využití ultrazvukové diagnostiky problematické a klinicky méně významné. Podezření na pupečníkovou komplikaci můžeme vyslovit též na podkladě kardiotokografie a při známkách hrozící hypoxie plodu rychle léčebně zasáhnout.
Torze pupečníku může na jedné straně vést k chronické hypoxii, oligohydramniu a rezultovat v intrauterinní růstovou retardaci s jejími dopady nebo v intrauterinní odumření plodu při absolutním uzávěru pupečníku nebo jeho přetržení [8, 22, 27].
VÝSLEDKY
Celkem jsme za období 5 let v letech 2008–2012 zaznamenali 60 intrauterinních úmrtí, což při celkovém počtu porodů za toto období (24 884) tvoří 2,4 ‰. Z celkového počtu bylo 45 % diagnostikováno na základě údaje o zhoršeném vnímání pohybů plodu, 3,3 % bylo primárně vyšetřeno pro zakrvácení, 10 % pro předčasný odtok plodové vody, 13,3 % pro partus in cursu, 28,3 % bylo zachyceno náhodně v rámci plánovaného UZ vyšetření či prohlídky v prenatální ambulanci. Průměrný věk pacientek byl 31 let (grafy 3, 4, 5).
Graph 3. Počet zastoupených případů v souboru podle příčin intrauterinního úmrtí plodu 
Graph 4. Rozdělení jednotlivých pupečníkových komplikací 
Graph 5. Věková distribuce pacientek v souboru 
Porod proběhl u 10 % spontánně, 58,3 % porodů bylo indukováno, 31,7 % bylo porozeno císařským řezem. Příčina intrauterinního úmrtí byla objasněna u 70 % případů. Nejčastější příčinou byly pupečníkové a placentární komplikace. Za dané období jsme nepotvrdili infekční agens jako příčinu intrauterinního úmrtí plodu. U 30 % zůstala i přes veškerá provedená vyšetření plodu, placenty a matky příčina neobjasněna.
ZÁVĚR
Ani přes znalost rizikových faktorů spojených s intrauterinním úmrtím plodu se dlouhodobě nedaří míru mrtvorozenosti dále snižovat. Některé rizikové faktory, jako je věk matky, obezita, kouření, jsou do určité míry ovlivnitelné, u jiných rizikových faktorů (celková onemocnění matky) je nutné se i nadále zaměřovat na jejich optimální kompenzaci. Bohužel dnešní populace gravidních žen je vzhledem ke společenským trendům a životnímu stylu zatížena vyšším výskytem civilizačních chorob (hypertenze, obezita, DM). A naopak se objevuje nepříznivý trend odsouvání rodičovství do vyššího věku (momentálně je 17 % rodiček starších než 35 let), které je spojeno též se vzrůstajícím rizikem snížené plodnosti a nutnosti využívání metod asistované reprodukce.
Práce vznikla s podporou Programu Prvouk P 32.
MUDr. Jitka Klikarová
Ústav pro péči o matku a dítě
Podolské nábřeží 157
147 00 Praha 4
Sources
1. Alfirevic, Z., Roberts, D., Martlew, V. How strong is the association between maternal thrombophilia and adverse pregnancy outcome? A systematic review. Eur J Obstet Gynecol Reprod Biol, 2002, 101, p. 6–14.
2. Allen, VM., Joseph, K., Murphy, KE., et al. The effect of hypertensive disorders in pregnancy on small for gestational age and stillbirth: a population based study. BMC Pregnancy Childbirth. 2004, 4, p. 17.
3. Bateman, BT., Simpson, LL. Higher rate of stillbirth at the extremes of reproductive age: a large nationwide sample of deliveries in the United States. Am J Obstet Gynecol, 2006, 194, p. 840–845.
4. Black births. Available at: http://www.state.ma.us/dph/bhsre/resp/resep Accessed on December 12, 2002.
5. Clauson, B., Gardosi, J., Francis, A. Perinatal outcome in SGA births defined by customised versus population-based birthsweight standards. BJOG, 2001, 108, p. 830–834.
6. Cundy, T., Gamble, G., Townend, K., et al. Perinatal mortality in type 2 diabetes mellitus. Diabet Med, 2000, 17, p. 33–39.
7. Faye-Petersen, ON., Guin, DA., Wenstorm, KD. Value of perinatal autopsy. Obstet Gynecol, 1999, 94, p. 915–920.
8. Fleisch, MC., Thomas Hoehn, J. Intrauterine fetal death after multiple umbilical cord torsion – complication of a twin pregnancy following assisted reproduction. Assist Reprod Genet, 2008, 25(6), p. 277–279.
9. Fretts, RT. Etiology and prevention of stillbirth. Am J Obstet Gynecol, 2005, 193, p. 1923–1935.
10. Goldenberg, RL., Thompson, C. The infectious origin of stillbirth. Am J Obstet Gynecol, 2003, 189, p. 861–873.
11. Huang, DY., Usher, RH., Kramer, MS., et al. Determinants of unexplained antepartum fetal deaths. Obstet Gynecol, 2000, 95, p. 215–221.
12. Jacobsson, B., Ladfors, L., Milsom I. Advanced maternal age and adverse perinatal outcome. Obstet Gynecol, 2004, 104, p. 727–733.
13. Kristensen, J., Vestergaard, M., Wisborg, K., et al. Pre-pregnancy weight and the risk of stillbirth and neonatal death. BJOG, 2005, 112, p. 403–488.
14. Laube, DW., Schauberger, CW. Fetomaternal bleeding a cause for „unexplained“ fetal death. Obstet Gynecol, 1982, 60, p. 649–651.
15. Leduc, L. Stillbirth and bereavement: guidelines for stillbirth investigation. JOGC, 2006, 178, p. 540–544.
16. Liu, S., Josef, KS., Kramer, MS., et al. Relationship of prenatal diagnosis and preganancy termination to overall infant mortality in Canada. JAMA, 2002, 287, p. 1561–1567.
17. Ľubušký, M., Pospíšilová, D., Hyjánek, J., et al. Prenatální infekce plodu parvovirem B19. Čes Gynek, 2005, 70(4), s. 306–311.
18. Maasilta, P., Bachour, A., Teramo, K., et al. Sleep-related disordered brething during pregnancyin obese women. Chest, 2001, 120, p. 1448–1454.
19. McCowan, LME., Dekker, GA., Chan, E., et al. Spontaneous preterm birth and small for gestational age infants in women who stop smoking early in preganancy: prospective cohort study. BMJ, 2009, 338, p. b1081.
20. Mertinelli, IT., Cetin, E., Marioni, A., et al. Mutations in coagulation factors in women with unexplained late fetal loss. N Engl J Med, 2000, 343, p. 1015–1018.
21. Nechanská, B., Mravčík, V., Sopko, B., Velebil, P. Rodičky užívající alkohol, tabák a nelegální drogy. Čes Gynek, 2012, 77(5), p. 457–469.
22. Odendaal, HJ., Hall, DR., Grové, D. Risk factors for an perinatal mortality of abruption placentae in patients hospitalised for early onset severe pre-eclampsia – a case controlled study.J Obstet Gynaecol, 2000, 20(4), p. 358–364.
23. Saade, GR., McLintock, C. Inherited trombophilia and stillbirth. Semin Perinatol, 2002, 26, p. 51–69.
24. Shankar, M., Navti, O., Amu, O., Konje, JC. Assessment of stillbirth risk and associated risk factors in a tertiary hospital.J Obstet Gynaecol, 2002, 22, p. 34–38.
25. Silver, RM. Fetal death. Obstet Gynecol, 2007, 109(1), p. 153.
26. Silver, RM., Varner, MW., Reddy, U., et al. Work-up of stillbirth: a revue of evidence. Am J Obstet Gynecol, 2007, 196(5), p. 433–444.
27. Sun, Y., Arbuckle, S., Hocking, G., Billson, V. Umbilical cord stricture and intrauterine fetal death. Pediatr Pathol Lab Med, 1995, 15(5), p. 723–732.
28. Wapner, RJ., Lewis, D. Genetics and metabolic causes of stillbirth. Semin Perinatol, 2002, 26, p. 70–4.
29. Wylie, BJ., D’Alton, ME. Fetomaternal hemorrhage. Obstet Gynecol, 2010, 115(5), p. 1039–1051.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2014 Issue 2-
All articles in this issue
- Prebioptické a bioptické metody při screeningu a diagnostice karcinomu děložního hrdla
- Ovariální epiteliální malignity v adolescentním věku
- Úloha mastných kyselin v membráně spermií
- Poloha plodu koncom panvovým - analýza výsledkov jedného perinatologického centra
- Vliv psychické odolnosti ženy na úspěšnost prvního IVF/ICSI
- Syndrom intrauterinního úmrtí plodu: analýza souboru za období 2008–2012 v Ústavu pro péči o matku dítě
- Kyselina listová a prevence rozštěpových vad centrálního nervového systému
- Využití syntetických síťových implantátů v operační léčbě sestupu pánevních orgánů
- Nové pohľady na funkčnú morfológiu klitorisu
- Směrnice ke správné laboratorní praxi při asistované reprodukci – čistota prostředí
- Vysoce účinná antiretrovirová terapie během těhotenství: vliv na těhotenství na krysím modelu
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Prebioptické a bioptické metody při screeningu a diagnostice karcinomu děložního hrdla
- Syndrom intrauterinního úmrtí plodu: analýza souboru za období 2008–2012 v Ústavu pro péči o matku dítě
- Nové pohľady na funkčnú morfológiu klitorisu
- Poloha plodu koncom panvovým - analýza výsledkov jedného perinatologického centra
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

