-
Medical journals
- Career
Porody dětí nízké a velmi nízké porodní hmotnosti ve Fakultní nemocnici v Olomouci (1993–2011)
Authors: M. Větr
Authors‘ workplace: Porodnicko-gynekologická klinika LF UP a FN, Olomouc, přednosta prof. MUDr. R. Pilka, Ph. D.
Published in: Ceska Gynekol 2013; 78(1): 41-55
Overview
Cíl studie:
Vyhodnocení porodů dětí nízkých a velmi nízkých hmotností, analýza faktorů, které mohou ovlivňovat nízkou porodní hmotnost a vyhodnotit vybrané ukazatele stavu novorozenců po porodu.Typ studie:
Retrospektivní epidemiologická kohortová studie.Název a sídlo pracoviště:
Porodnicko-gynekologická klinika Lékařské fakulty a Fakultní nemocnice Olomouc,Metodika:
Vyhodnocení údajů z databází porodopisů. Studovaný soubor zahrnuje údaje 33 126 porodů dětí narozených v období od 1. 1. 1993 do 31. 12. 2011 ve Fakultní nemocnici v Olomouci. V dílčích analýzách srovnávám podskupiny nízké a velmi nízké porodní hmotnosti s kontrolní skupinou dětí v kategorii od 2500 gramů. Kohorta dětí pod 2500 gramů obsahuje také novorozence nízké porodní hmotností s růstovou retardací.Výsledky:
Frekvence (prevalence) novorozenců NPH je 11,6 % (3851 novorozenců). Perinatální úmrtnost v hmotností kategorii do 2500 gramů byla 57 promile, v kategorii nad 2500 gramů 2 promile, relativní riziko RR = 7,14(95% CI 6,67–7,54). Perinatální úmrtnost v kategorii do 1500 gramů ve srovnání s kontrolní skupinou činí 157 promile vs 2 promile, RR = 26,20 (23,55–29,16). Děti nízké hmotnosti se na celkové perinatální úmrtnosti podílejí78,9 %, mrtvorozenost je 1,6 % vs 0,1 %, RR = 5,48 (4,69–6,40) (mrtvorozenost je vykazována od 1000 gramů hmotnosti plodu), vrozené vývojové vady 4,3 % vs 1,6 %,RR = 2,32 (95% CI 2,03–2,65). Frekvence porodů dětí císařským řezem dětí nízké hmotnosti byla 62,6 % vs kontrolní skupina 18,9 % (RR 3,31; 95% CI 3,20–3,42; p = 0.00000000). Císařské řezy v souboru s velmi nízkou hmotností plodu ve srovnání s kontrolní skupinou, 83,8 % vs 18,9 %(RR 4,43; 95% CI 4,27–4,60; p = 0.00000000). Od poloviny devadesátých let došlo k významnému nárůstu vícečetných gravidit v souvislosti s IVF (Coxův-Stuartův testp = 0,039). Celkem 31,6 % dětí nízké porodní hmotnosti je z vícečetných těhotenství vs 2,4 % dětí v kontrolní skupině, RR = 7,48 (95% CI 7,11–7,86). Multivariační analýza potvrdila také existenci nezávislých rizikových faktorů zejména sociální povahy (vzdělání, neprovdaná žena, body mas index, kouření, parita, věk matky).Závěr:
Analýza ukazuje nárůst porodů dětí v kategorii 2000–2500 gramů. Byl zaznamenán významný podíl a nárůst iatrogenních faktorů, vícečetných těhotenství a císařských řezů. Určitý vliv vykazují také sociální a zdravotní charakteristiky matky. Děti nízké hmotnosti mají vyšší úmrtnost a horší zdravotní stav. Přes významný pokles perinatální úmrtnosti se podílína 3/4 perinatálních úmrtí. Je zřejmé, že nelze zásadně ovlivnit prevalenci porodů nízkých hmotností. Je však možné vhodnou péčí a volbou správných postupů přispět k lepšímu zdravotnímu stavu postižených dětí.Klíčová slova:
nízká porodní hmotnost – rizikové faktory – perinatální úmrtí – trendyÚVOD
Porody dětí nízkých hmotností mají významné zdravotní, ekonomické a sociální dopady. Jde o závažný celosvětový problém, především v rozvojových zemích [28]. Podle hmotnosti po porodu jsou používány tři hmotnostní podskupiny: LBW < 2500g, VLBW < 1500g a extrémně nízké porodní hmotnosti (ELBW) < 1000g. Zejména porody dětí velmi nízkých a extrémně nízkých hmotností jsou značnou zátěží pro obor porodnictví a neonatologii, s poměrně vysokou mortalitou a morbiditou. Zřídka jde o zcela fyziologické děti, naopak velmi často mají respirační, infekční, neuromotorické a kognitivní komplikace.
Fenomén nízké porodní hmotnosti ovlivňuje interakce více faktorů. Nízká porodní hmotnost může souviset jak s kratší délkou těhotenství, tak se sníženým růstem plodu v děloze a zpomaleným prenatálním vývojem. Možná je i kombinace obou stavů.
V důsledku kvalitnější zdravotní péče od devadesátých let minulého století dochází k výraznému zlepšení perinatologických výsledků [22, 30, 31]. Lepšímu přežívání nezralých novorozenců nepochybně přispívá rozšířené podávání kortikoidů, antibiotik a centralizace porodů dětí nízkých hmotností. V neposlední řadě také volnější využívání císařských řezů z indikace plodu a lepší neonatální intenzivní péče.
Úspěchy v poskytované péči o nezralé novorozence v rozvinutých zemích lze vysvětlit až 30% iatrogenní nárůst tzv. pozdních předčasných porodů ve 34. až 36. týdnu těhotenství v posledních 25 letech [19].
Cílem předkládané práce je analýza údajů z databází porodů a vyhodnocení faktorů, které mohou ovlivňovat nízkou porodní hmotnost nebo s ní souvisí. Dalším úkolem je dokumentovat úroveň a změny v práci perinatologického centra v delším časovém úseku. Získané výsledky je možné využít v trvalém úsilí o zlepšení péče.
METODIKA
Studovaný soubor vychází z údajů u 33 126 porodů dětí narozených v období od 1. 1. 1993 do 31. 12. 2011 ve Fakultní nemocnici v Olomouci. V souboru nejsou zahrnuty děti transportované po porodu z jiných nemocnic a ošetřované na jednotce intenzivní péče neonatologického oddělení. V dílčích analýzách srovnávám podskupiny nízké a velmi nízké porodní hmotnosti s kontrolní skupinou dětí v kategorii od 2500 gramů. Kohorta dětí s hmotností pod 2500 gramů obsahuje také novorozence nízké porodní hmotností s růstovou retardací.
Podle body mass indexu (BMI) rozděluji matky do 4 skupin: ženy s podváhou (BMI pod 19,8 kg/m2),normální hmotnostní kategorii (BMI 19,8 až 25 kg/m2), s nadváhou (BMI 25,1–30 kg/m2)a obézní (BMI více než 30 kg/m2). Popisuji rovněž údaje z průběhu porodu a stav narozených dětí podle obvyklých kritérií [27].
V modelech logistické regrese vyhodnocuji významné rizikové faktory ve vztahu k nízkým a velmi nízkým porodním hmotnostem. Pro výpočty jsem použil statistické programy Medcalc, EPI INFO, PEPI. Multifaktoriální analýza logistické regrese metodou „step by step“ určuje nezávislé rizikové faktory.
Individuální rozdíly ve velikosti srovnávaných souborů v tabulkách jsou způsobeny nekompletností získávaných údajů. Zejména ve starších databázích chybí některé údaje, protože buď nebyly zaznamenávány, nebo je nelze validovat pro velký časový odstup. Zejména některé novorozenecké ukazatele do roku 1999 nejsou úplné, protože neonatologové vedli samostatnou databázi. Z kombinace starších databází jsem nemohl posoudit podíl růstových retardací na sledovaných skupinách. Obecně však děti nízkých hmotností, včetně IUGR mají horší perinatologické výsledky ve srovnání s ostatní populací.
VÝSLEDKY
Frekvence (prevalence) novorozenců NPH ve vybraném souboru 33 126 rodiček je 11,6 % (3851 novorozenců). Absolutní počty jsou uváděny v závorkách. V kategorii 2000–2499 g je významný nárůst (Coxův-Stuartův test, p = 0,004) (tab. 1).
Table 1. Frekvence porodů NPH 1993–2011 (n = 33 126) 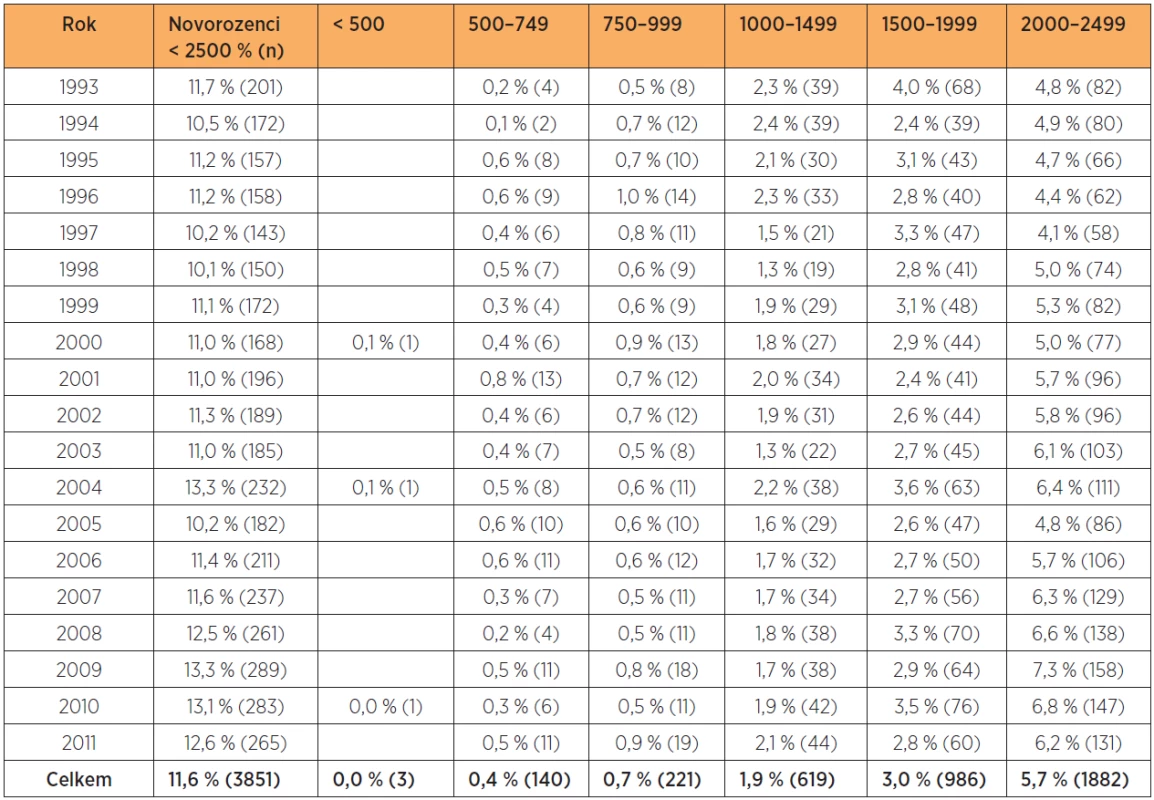
Významný podíl vícečetných těhotenství je dokladem iatrogenního vlivu, který tento rizikový faktor zdvojnásobil. Vzestup od poloviny 90. let minulého století lze vztahovat k metodám asistované reprodukce (Coxův-Stuartův test pro trend, p = 0,039). Prevalence porodů dětí z vícečetných gravidit v celém období činí 5,8 % (1930 dětí). Z 3851 dětí NPH byl podíl dětí z vícečetných těhotenství 31,6 % (1218). Riziko porodu dítěte NPH je u dětí z vícečetných těhotenství 63,1 % vs 8,4 % dětí jednočetných. Relativní riziko narození dítěte NPH v souvislostí s vícečetným těhotenstvím jeRR = 7,48, 95% CI 7,11–7,86, p = 0,00000000 (tab. 2).
Table 2. Novorozenci z vícečetných těhotenství 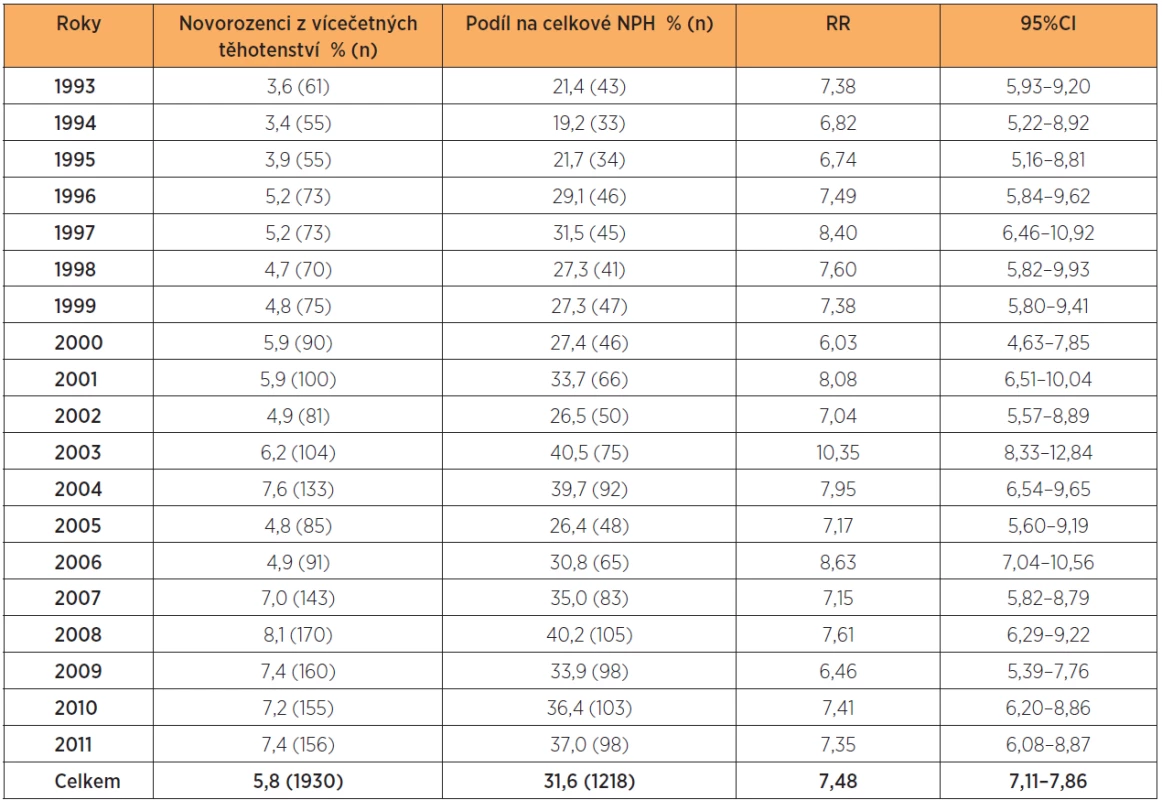
Analýza věkových kategorií matek k porodům dětí s nízkou hmotností ukazuje na vyšší riziko u juvenilních rodiček a také u žen nad 35 let (tab. 3).
Table 3. Frekvence NPH podle věkových kategorií matky 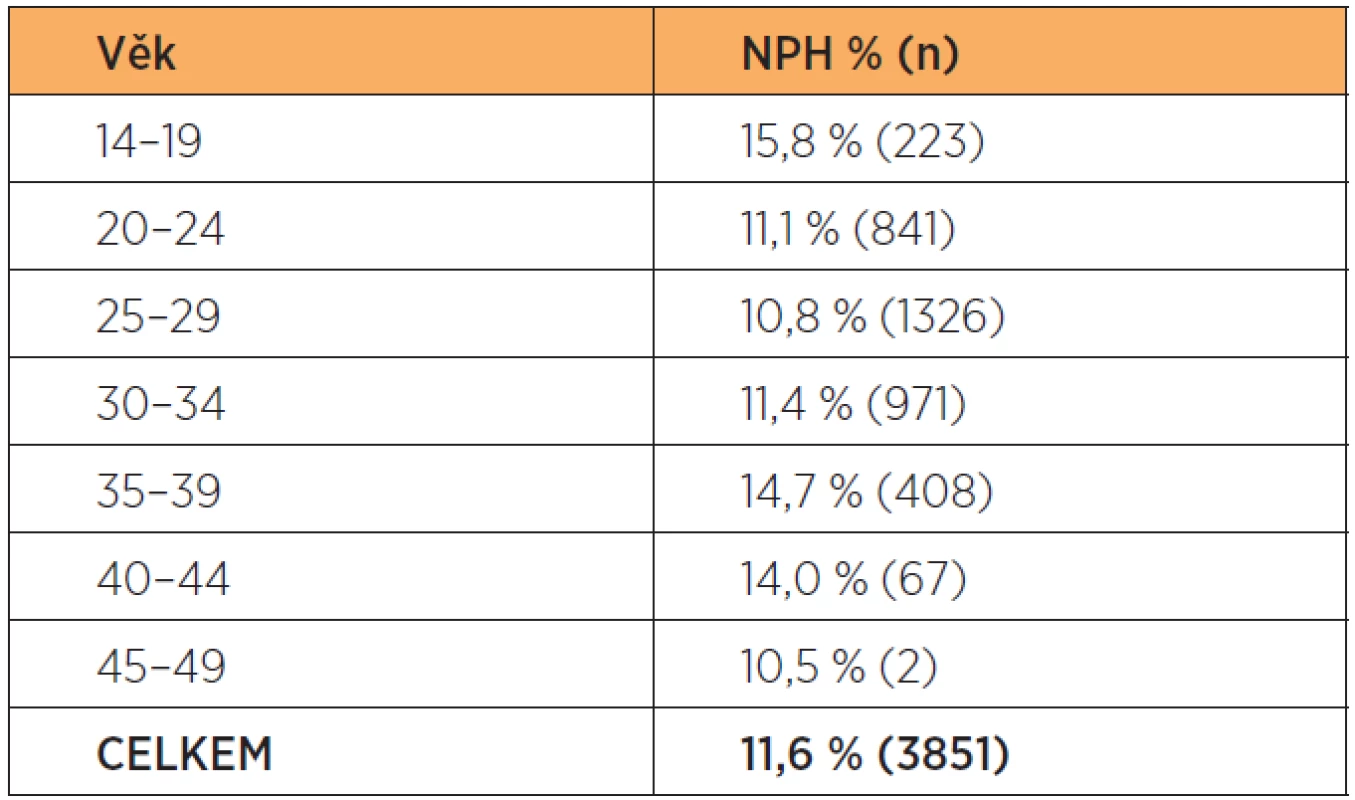
Posuzování vztahu parity k nízké porodní hmotnosti prokazuje vyšší hodnoty u primipar a multipar s více než třemi porody.V hodnoceném souboru bylo 16 198 (49,3 %) primipar a 16 691 vícepar (50,7 %). V celém souboru vícepar je sice nižší frekvence předčasných porodů ve srovnání s primiparami, i když kvartipary a kvintipary představují vyšší riziko (tab. 4).
Table 4. Riziko narození novorozence NPH v závislosti na paritě (n = 32 889) 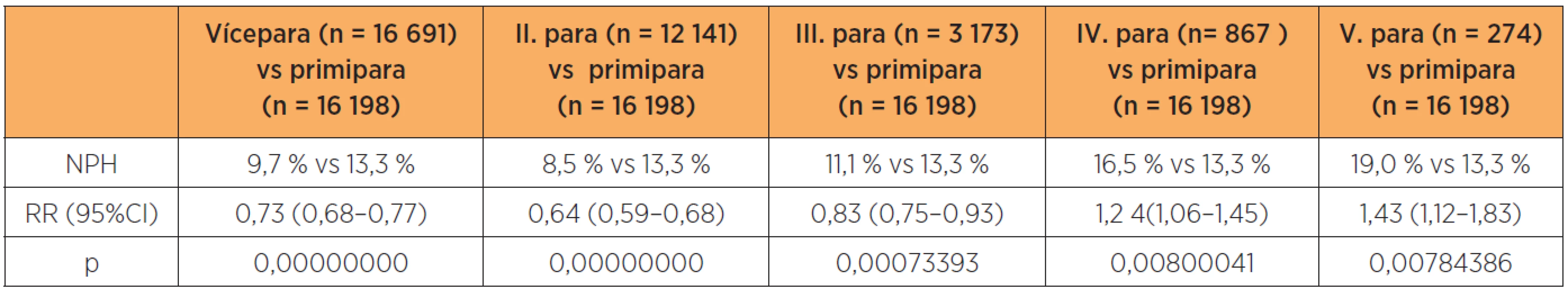
Děti nízké hmotnosti měly v 57,1 % matku prvorodičku, ve 27,3 % matku sekundiparu, v 9,3 % terciparu, ale jen v 3,8 % matku, jež rodila po čtvrté a jen 1,4 % matku, která rodila po páté.
Rozdělení podle obvyklých kategorií BMI a možný vliv konstituce matky k frekvenci novorozenců nízké hmotnosti uvádím v tabulce 5. Optimální hmotnost před otěhotněním mělo 57,5 % žen. Jak ženy hubené, tak i obézní jsou rizikovější ve vztahu k nízkým hmotnostem dětí (tab. 6).
Table 5. Rozdělení podle skupin BMI (n = 27 841) 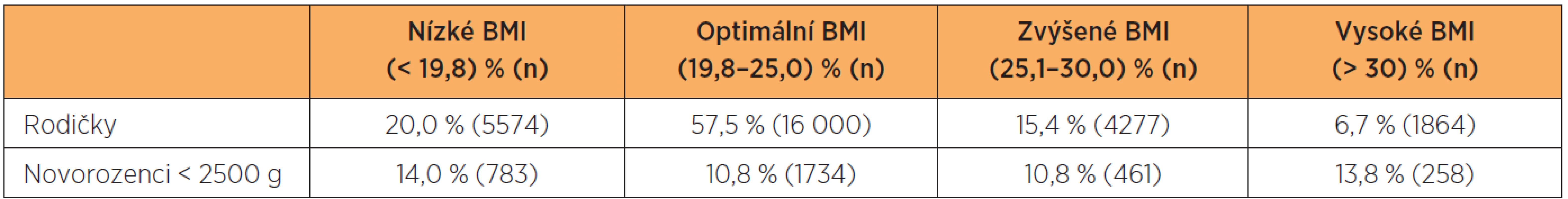
Table 6. Riziko NPH ve vztahu k BMI – srovnání s rodičkámi s optimálním BMI 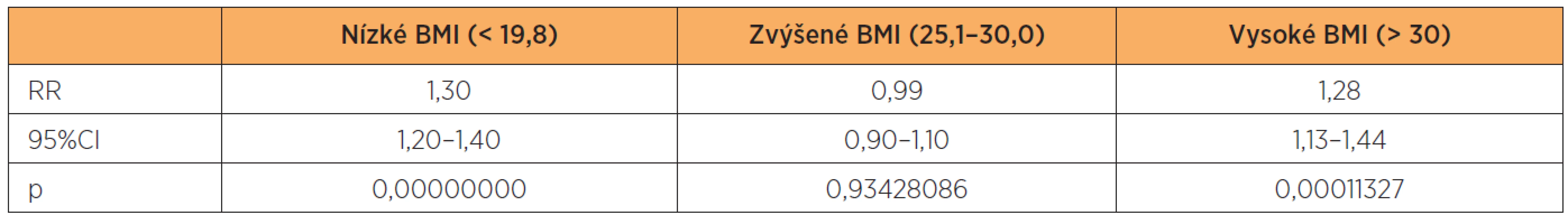
Tabulka 7 uvádí vybrané ukazatele porodů dětí nízké hmotnosti v porovnání s novorozenci vyšších hmotnostních kategorií seřazené podle relativního rizika. Tato analýza však nevylučuje závislost některých charakteristik. Charakteristika „neprovdaná“ zahrnuje všechny ženy bez manžela (svobodné, rozvedené a vdovy), přestože některé s mužem žijí ve společné domácnosti.
Table 7. Charakteristiky a rizikové faktory porodů dětí o hmotnosti nižší než 2500 g 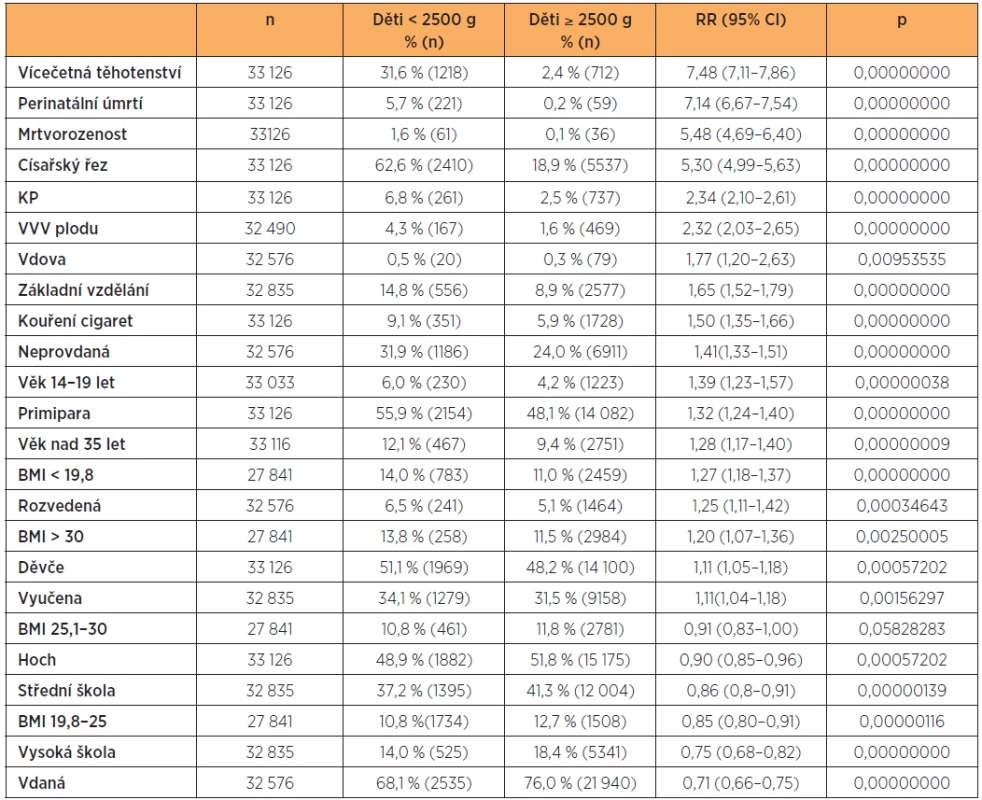
Srovnání údajů dětí velmi nízké porodní hmotnosti (pod 1500 g) s kontrolní skupinou s porodní hmotností od 2500 g (tab. 8).
Table 8. Charakteristiky a rizikové faktory porodů dětí o hmotnosti méně než 1500 g 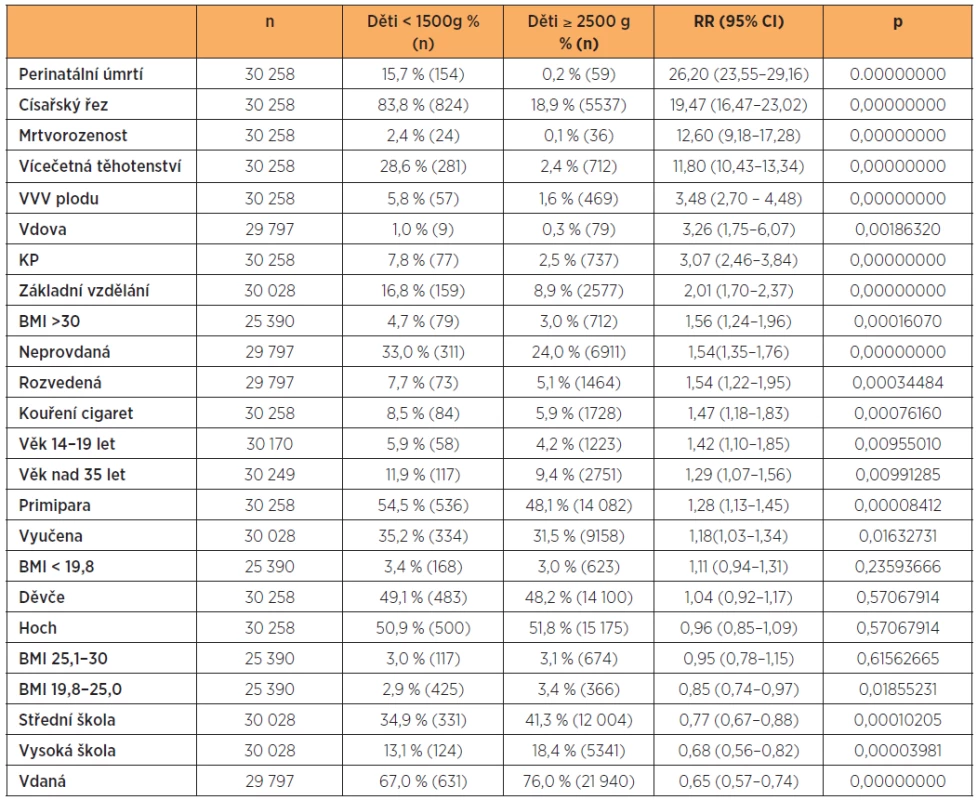
Multifaktoriální analýza logistické regrese metodou „step by step“ určuje nezávislé rizikové faktory. Hodnotím dostupné faktory ve vztahu k nízké porodní hmotnosti novorozence. Do analýzy jsem zahrnul vedle zdravotních charakteristik také sociální faktory, rodinný stav a vzdělání matky. Výsledky jsou seřazeny podle významu rizika (tab. 9).
Table 9. Výsledky multifaktoriální analýzy LBW (p = 0,0000) 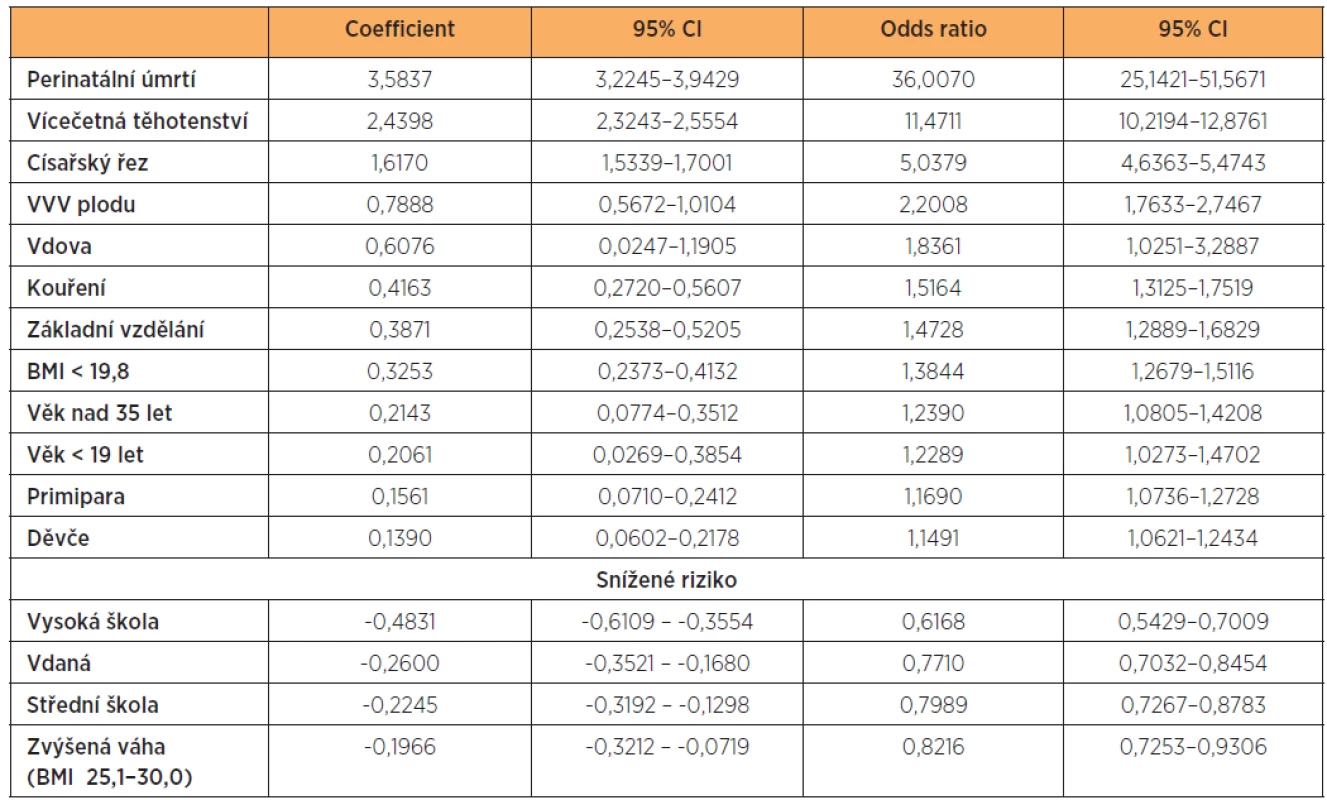
Výpočet „likelihood ratio!“ (lr) umožňuje posouzení účinku každého rizika individuálně. Souhrnně likelihood ratio daného modelu analýzy je 5665.2510 (p = 0,0000) (tab. 10).
Table 10. Poměr pravděpodobnosti „likelihood ratio“ NPH 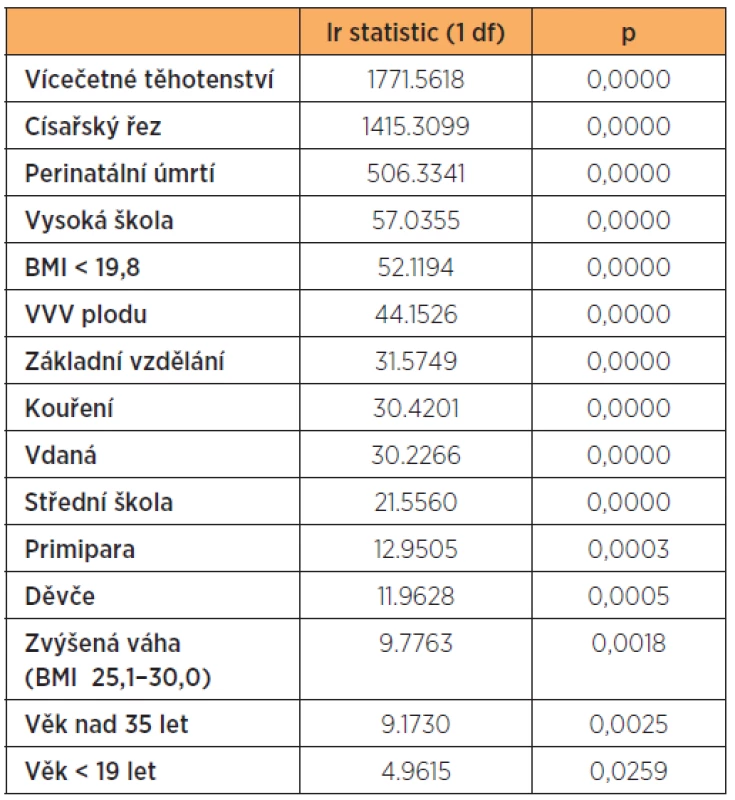
Ve stejném modelu logistické regrese hodnotím rizika ve vtahu k velmi nízké porodní hmotnosti (VLBW pod 1500 gramů) Souhrnné likelihood ratio daného modelu analýzy VLBW = 2953.7757(p = 0,0000). (tab. 11) (tab. 12).
Table 11. Výsledky multifaktoriální analýzy VLBW (p = 0,0000) 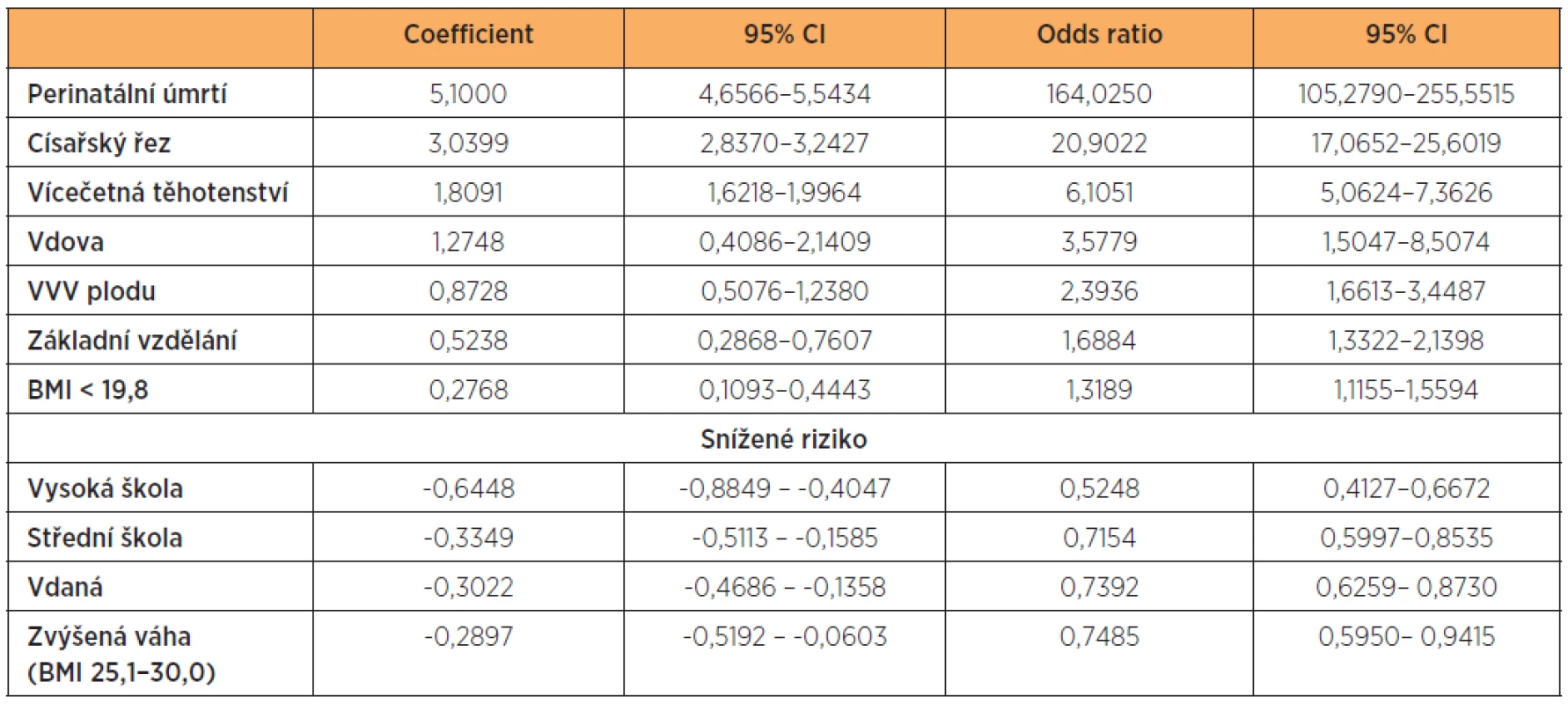
Table 12. Poměr pravděpodobnosti „likelihood ratio“ k VLBW 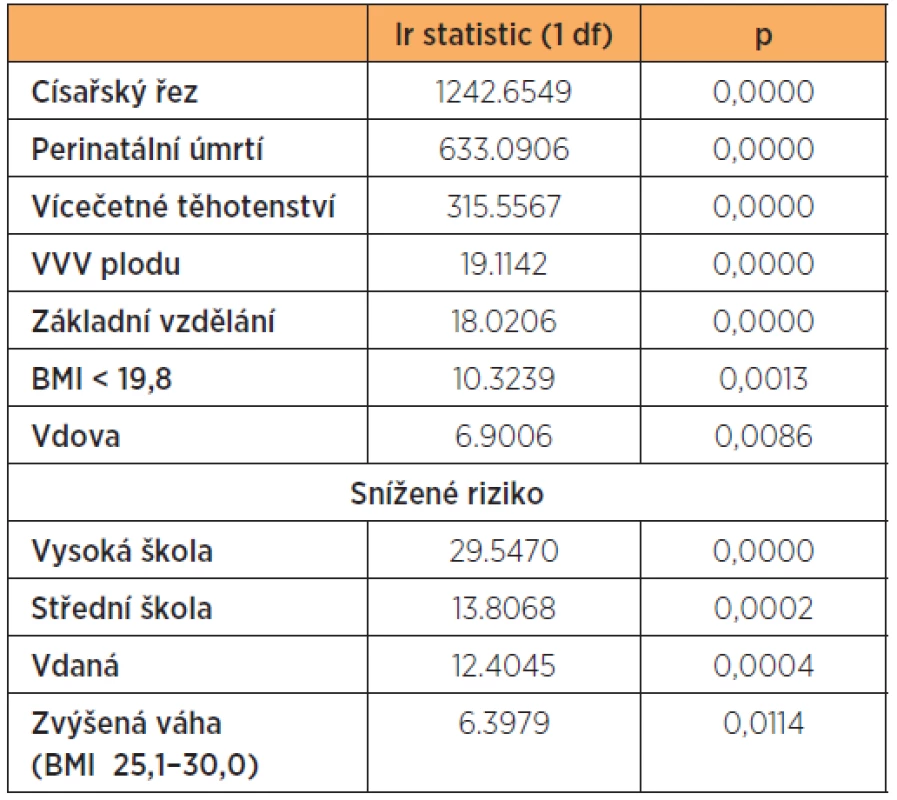
Operační ukončení těhotenství (SC a vaginální operační porody) s nízkou hmotností plodu bylo významně častější ve srovnání s kontrolní skupinou, 64,0 % vs 24,6 % (RR 2,60; 95% CI 2,53–2,69;p = 0,00000000).
Frekvence císařských řezů v celém studovaném období byla 24,0 % (7947) novorozenců. Na této průměrné hodnotě se podílí hmotnostní skupina do 2500 gramů 30,3 procenty. U dětí nízké hmotnosti frekvence těchto operací je 62,6 % vs kontrolní skupina s frekvencí 18.9% (RR 3,31; 95% CI 3,20–3,42; p = 0,00000000). Trend nárůstu frekvence císařských řezů je významný (p = 0,039). Od roku 2004 je zřetelný nárůst císařských řezů pouze v hmotnostní kategorii od 2500 gramů (tab. 13) (Coxův-Stuartův test, p = 0,004).
Table 13. Císařské řezy v letech 1993–2011 
Císařské řezy v souboru s velmi nízkou hmotností plodu jsou porovnány s kontrolní skupinou, 83,8 % vs 18,9 % (RR 4,43; 95% CI 4,27–4,60;p = 0,00000000). Na celkové frekvenci 24,0 % všech dětí porozených císařským řezem se hmotnostní skupina do 1500 gramů podílí 10,4 % (tab. 14).
Table 14. Císařské řezy v letech 1993–2011 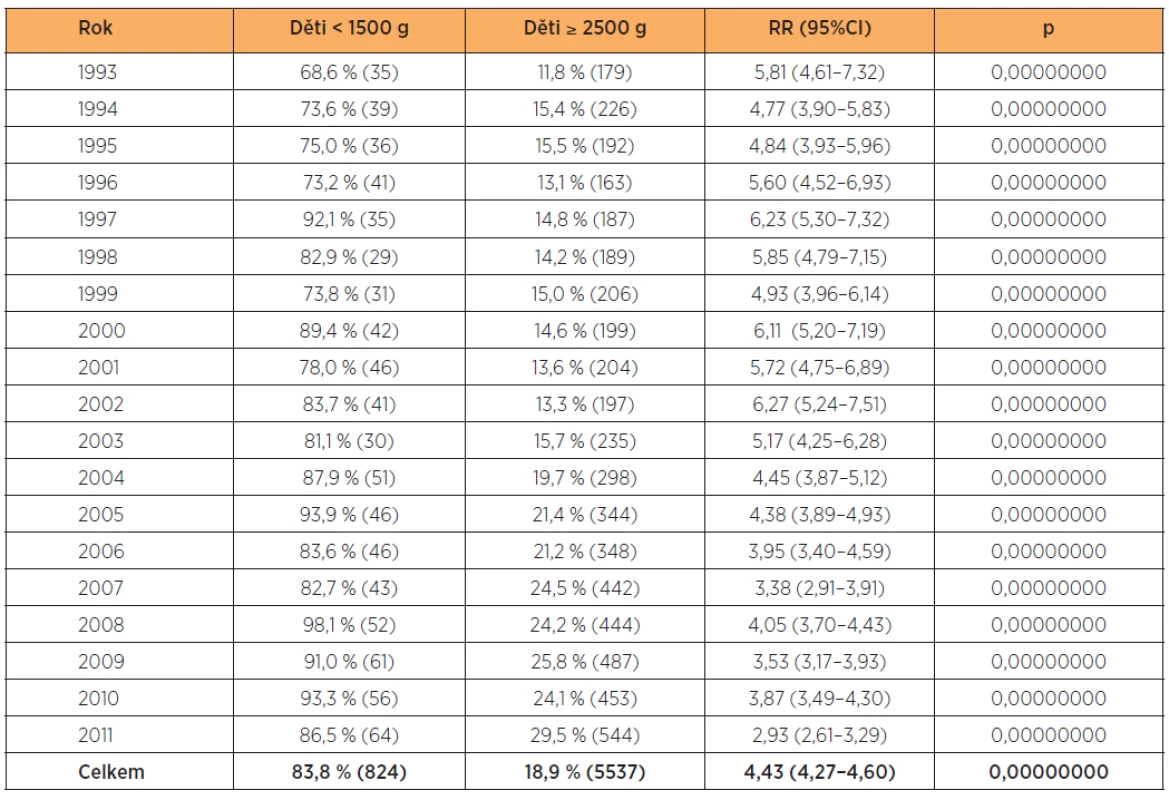
V celém souboru dětí hmotnosti pod 2500 gramů, které byly porozeny císařským řezem(n = 2410) byla ve 35,7 % jiná poloha plodu než hlavičkou, častěji (42,1 %) u vícečetných těhotenství (tab. 15).
Table 15. Poloha plodů porozených císařským řezem 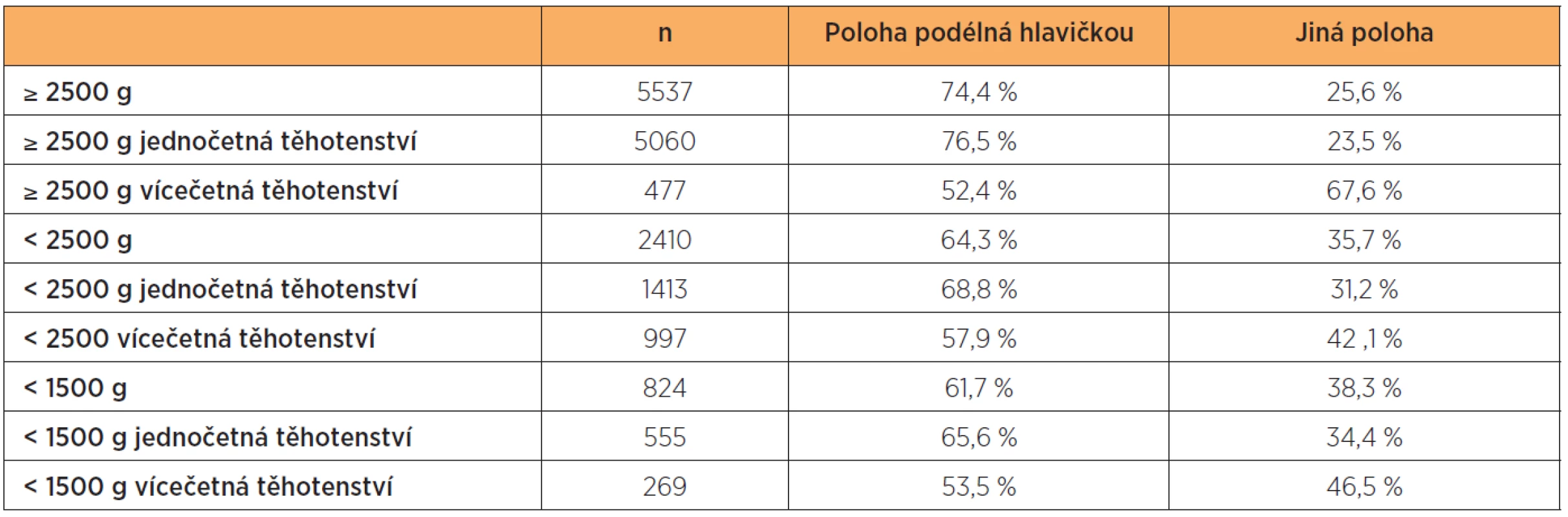
Přestože vzhledem k velikosti plodu je potřeba vaginálních operací výjimečná a používání vakuum-extrakce u nezralých dětí je kontraindikováno, bylo 26 dětí nízké hmotnosti porozeno tímto nástrojem, nejmenší mělo 1900 gramů (tab. 16).
Table 16. Vakuumextrakce v letech 1993–2011 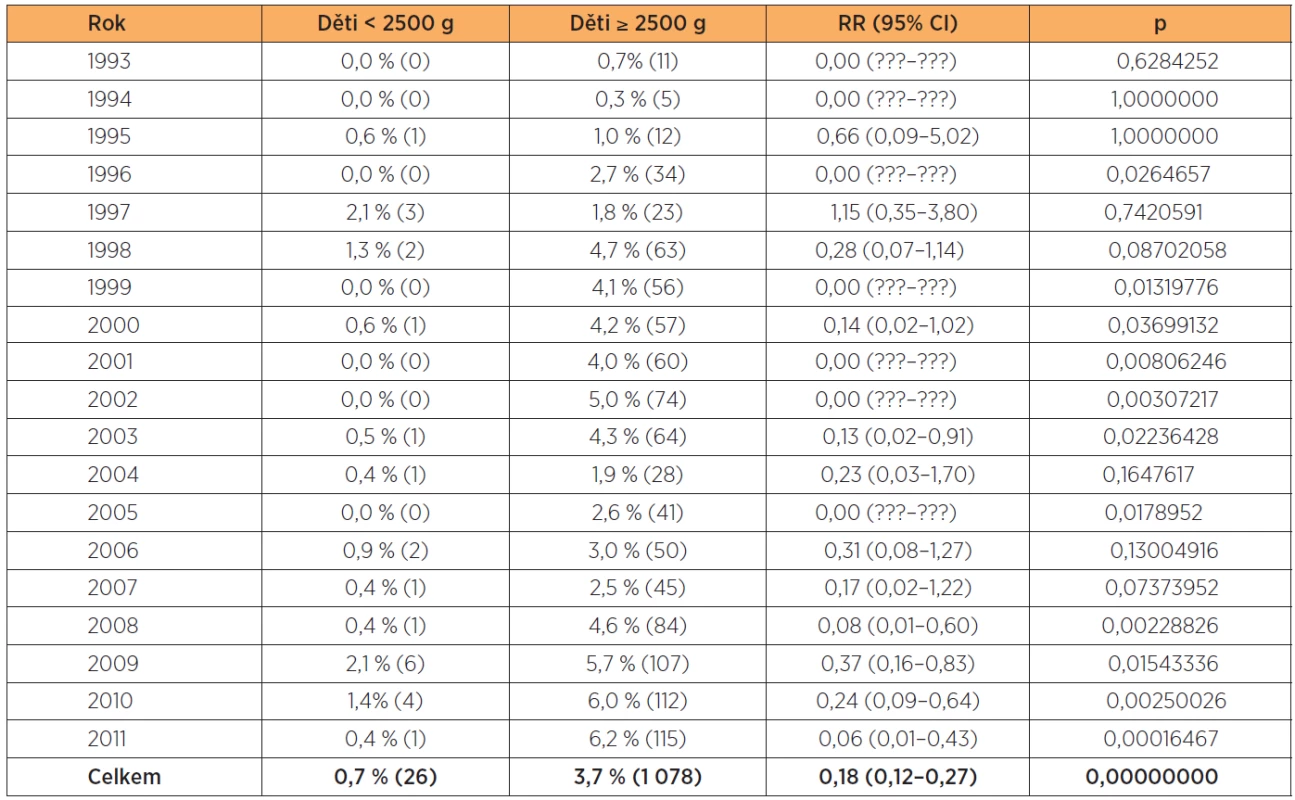
Celkem 28 dětí bylo porozeno kleštěmi. Nejmenší dítě mělo 740 gramů, ale krátce po tomto operačním porodu zmírá. Šlo o rozsáhlou abrupci placenty (tab. 17).
Table 17. Klešťové porody v letech 1993–2011 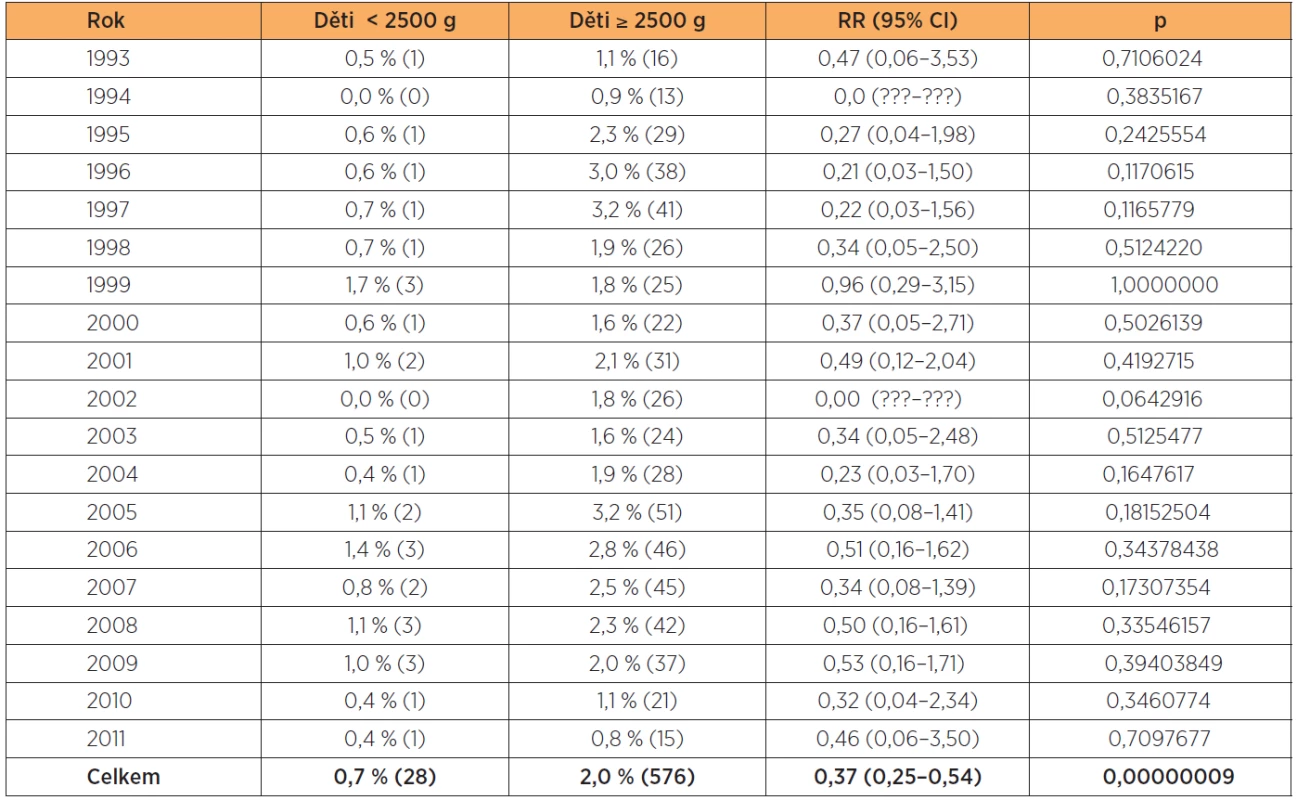
Laboratorní a klinické ukazatele stavu novorozence NPH srovnávám v tabulce.
Výsledky arteriálního pupečníkového pH vychází z analýzy 21 467 dostupných nálezů.
Vyhodnocení laktátu zahrnuje 20 002 nálezy. Výsledky hodnocení podle Apgarové jsou ze souboru 27 861 dětí.
Analýza potvrzuje horší klinické nálezy podle Apgarové u dětí nízkých hmotností. Téměř ¼ dětí je po první minutě hodnocena méně než 7 body. Nejvýraznější rozdíl je v hodnocení po 10 minutách. Acidózy v hodnotách arteriální pupečníkové jsou významně horší od pH < 7,05. Nálezy laktátu nad prahovou hladinu 6,7 mmol/l z dřívější studie [27] jsou naopak častější u dětí vyšších hmotnostních kategorií (tab. 18).4
Table 18. Laboratorní a klinické ukazatele stavu novorozenců NPH (< 2500 g) 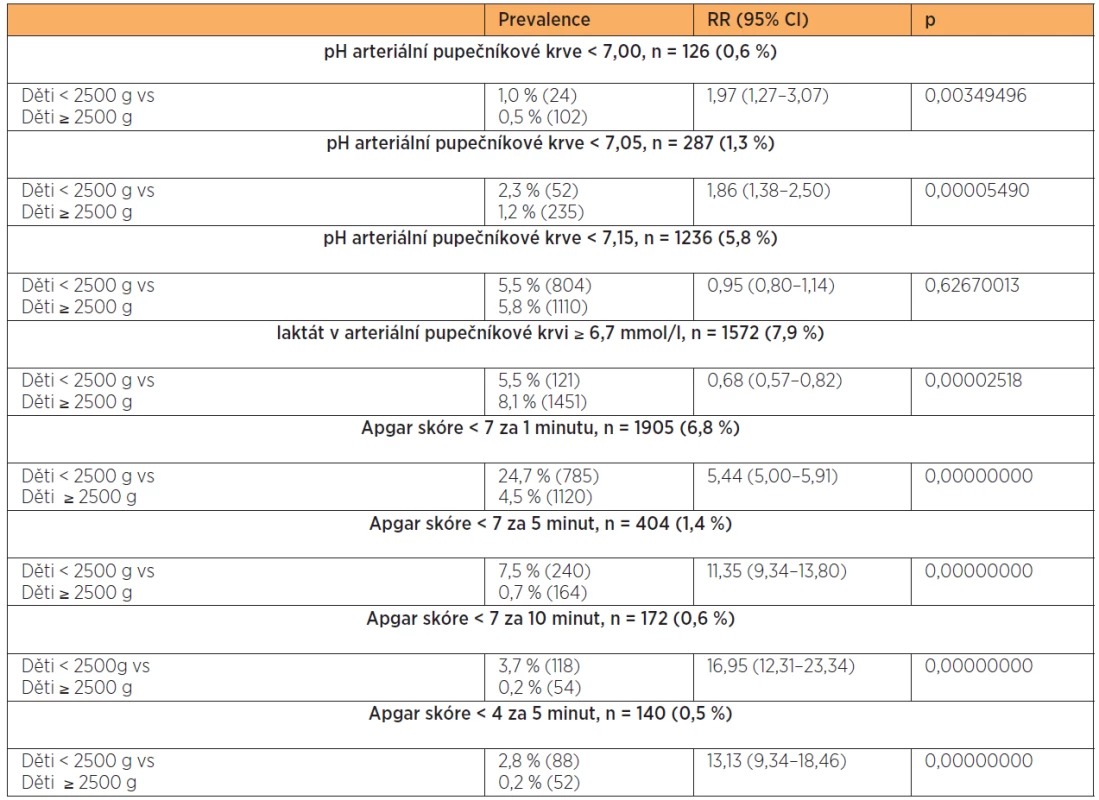
Stejná analýza srovnávající skupinu VLBW s novorozenci hmotnostní kategorie ≥ 2500 g.
Analýza pH vychází z 19 695 laboratorních výsledků, analýza laktátu z 18 300 hodnot. Hodnocení Apgar skóre zahrnuje 25 496 výsledků (tab. 19).
Table 19. Laboratorní a klinické ukazatele stavu novorozenců VLBW (< 1500 g) 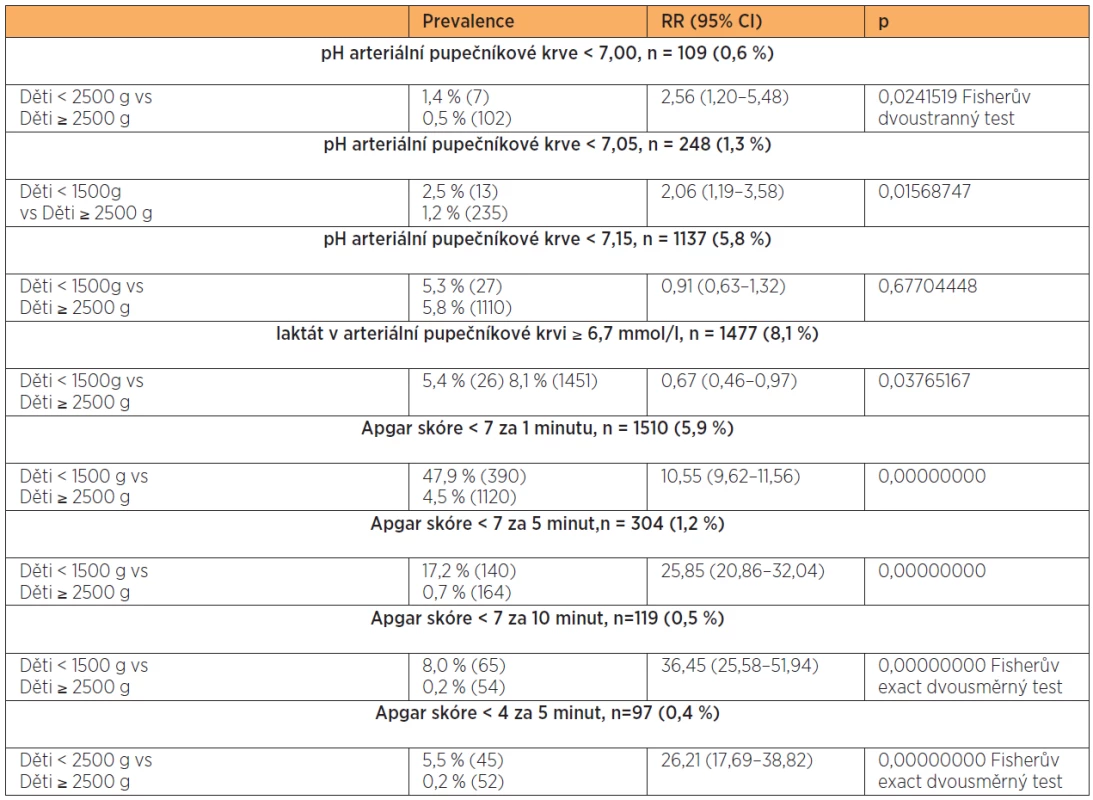
Ústavní perinatální úmrtnost za celé období je 8 promile s významným trendem poklesu, (Coxův-Stuartův test, p = 0,039). Perinatální úmrtnost v hmotností kategorii do 2500 gramů byla 57 promile, v kategorii do 1500 gramů 157 promile, v kategorii nad 2500 gramů 2 promile (tab. 20).
Table 20. Podíl NPH na ústavní perinatální úmrtnosti 1993–2011 (srovnání skupin menších než 5 bylo provedeno dvousměrným Fisherovým testem) 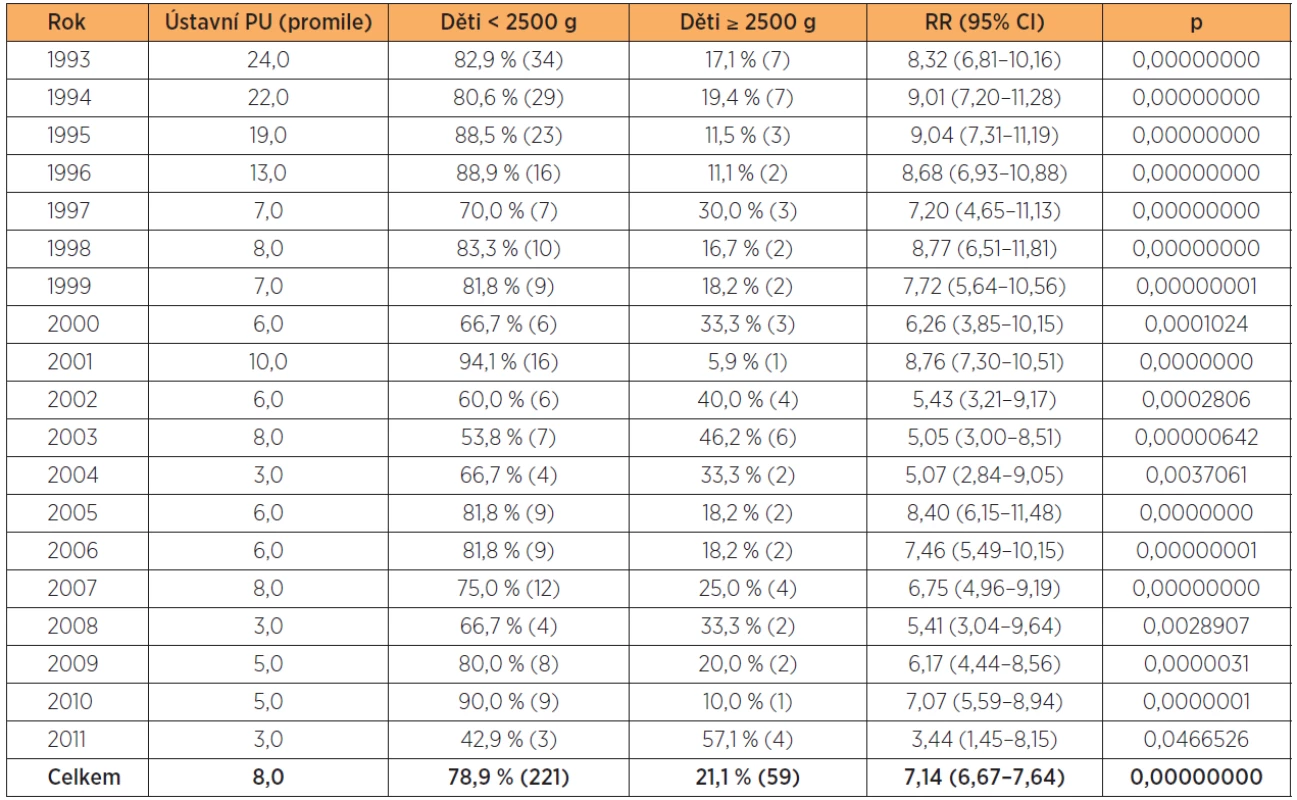
Děti velmi nízké hmotnosti se na celkové perinatální úmrtnosti podílí 55 %, děti od 1500 do 2499 g 24 %, od 2500 gramů výše 21 %.
V kategorii nízké porodní hmotnosti do 2500 gramů byla mrtvorozenost 16 promile, v kategorii pod 1500 gramů 24 promile, v kontrolní skupině dětí nad 2500 gramů jen 1 promile.
Na celkové ústavní perinatální úmrtnosti se podílí mrtvorození v hmotností kategorii do 2500 gramů 21,8 % a v kategorii velmi nízké hmotnosti (pod 1500 gramů) 8,6 %. Nutno je zdůraznit, že tento údaj se týká nízkých hmotností od 1000–1499 gramů. Mrtvé plody o hmotnosti menší než 1000 gramů nebyly vykazovány jako porody, ale pouze jako potraty. V hmotnostech nad 2500 gramů byl podíl mrtvorozenosti 12,9 %. Na celkové mrtvorozenosti se děti 1000–2500 gramů podílí 62,8 %. Hmotnostní kategorie 1000–1499 g se na celkové mrtvorozenosti účastní 24,7 % (graf 1).
Graph 1. Podíl mrtvorozených na ústavní perinatální úmrtnosti 
DISKUSE
Porodní hmotnost je významným ukazatelem zdravotního stavu dítěte po porodu. Nepochybně jsou souvislosti nízkých porodních hmotností s vyšší perinatální mortalitou, pozdějším horším zdravotním stavem postižených dětí a častými následky pro celý další život. Je obecně známo, že děti nízkých porodních hmotností mají častěji motorické, kognitivní a psychické poruchy v důsledku poškození CNS. Studie dětí ve věku dvou let potvrzují opožděný neuromotorický vývoj a hodnocení v 7 letech věku uvádí výchovné a vzdělávací problémy [2, 10, 13]. Tyto děti mívají také tendenci k nutričním poruchám a diabetu [5, 20, 21, 23, 29]. Riziko postižení CNS roste se stupněm nezralosti novorozence, a proto je nejvyšší u extrémně nízké hmotnostní kategorie. Silným prediktorem postižení CNS je dilatace mozkových komor [12]. Děti o hmotnosti méně než 1,5 kg vyžadují péči pediatrů, očních specialistů, neurologů, logopedů a fyzioterapeutů. Studium problematiky těchto velmi ohrožených dětí a hledání rizikových faktorů může být užitečné pro organizaci optimální zdravotní péče [11].
Zvýšená centralizace porodů dětí nízkých hmotností do perinatologických center vedla ke zlepšení péče a v jejím důsledku ke zlepšení stavu novorozenců. Přes zlepšování kvality porodní péče a pokles úmrtí, narůstají stížnosti na komplikace v souvislosti s porodem. Stížnosti jsou zejména na intrauterinní asfyxie, předčasný odtok plodové vody, problémy s IUGR a obecně na obtíže s dětmi, které se po porodu špatně adaptují. Z otázek odpovědnosti vychází změna pravidel péče a opakované změny doporučených postupů [24].
Globální světová analýza WHO a Unicef v roce 2000 uvádí 20 milionů (15,5 %) dětí nízké porodní hmotnosti ze 133 milionů narozených. V méně rozvinutých zemích se narodilo 16,5 % a v zemích nejméně rozvinutých 18,6 % dětí s hmotností nižší než 2,5 kg. V absolutních hodnotách má na celkovém počtu nejvyšší podíl Asie, téměř třemi čtvrtinami celkového počtu. Nejhorší situace je v zemích střední a jižní Asie, kam patří Indie s 33 % dětí narozených s nízkou porodní hmotností, Bangladéš, Srí Lanka, Írán; Pákistán s 23,8 %, Afghánistán s 27,1 % dětí této kategorie. Čína se podílí 1,1 milionu a incidenci 6 % [16, 17, 28].
Z mnoha analýz vyplývá, že sociální, ekonomické a nutriční faktory jsou nejvýznamnějšími ve vztahu k nízké porodní hmotnosti. Nízká porodní hmotnost je v podstatě ukazatelem ekonomického vývoje společnosti.
Ve výčtu rizikových faktorů se uvádějí sociální faktory, přistěhovalectví, alkohol, kouření, domácí násilí, rozvody, nízká úroveň vzdělání matky, špatná výživa matky, vyšší věk, konstituční faktory, menší vzrůst rodiček, nízké BMI. Častěji jde o primipary a vícepary, které porodily více než dvě děti, vícečetná těhotenství, vrozené vývojové vady, předchozí předčasné porody, krátký interval mezi těhotenstvím pod 12 měsíců, nedostatečnou prenatální péči, předchozí intrauterinní úmrtí, anémii, hypertenzi, močovou infekci aj. [1, 2, 7, 14, 18, 26]. Předpokládá se, že nutriční a jiné environmentální faktory mají v patogenezi dopad na imunitní systém a následný významný podíl infekce na špatném výsledku těhotenství. Také je prokázaný vliv vrozených dispozic, například vrozené vývojové vady dělohy a pravděpodobně také porucha vývoje samotného plodového vejce. Jak víme, značná část potratů je spojena s touto příčinou. Je pochopitelné, že narušený zdravotní stav matky má dopad na její těhotenství. V některých případech nelze vyloučit ani transgenerační efekt, rodový vliv s kopírováním životních podmínek [4, 8, 15].
V zemích hospodářsky rozvinutých se rodí 7 % dětí nízké hmotnostní kategorie. Předčasné porody narůstají a jsou vyšší také v průmyslových zemích. V současné době tuto tendenci pozorujeme i v naší republice. V posledních letech dochází k mírnému nárůstu předčasných porodů. Vysvětlujeme to změnami demografickými s vyšším podílem starších rodiček a nárůstem vícečetných těhotenství v souvislosti s asistovanou reprodukcí. Také sociální a ekonomické vlivy mohou mít dopad na některé ukazatele i v rozvinutých zemích. Porody dětí nízkých hmotností pod 2500 gramů jsou často iatrogenní, z mateřské nebo fetální indikace, a nejsou vždy spojeny s jistotou ohrožení plodu v děloze. Nemáme vždy objektivní důkazy pro nevyhnutelný předčasný porod. Frekvenci porodů dětí nízkých hmotností nepochybně ovlivnily změny v organizaci péče a v porodnických postupech. Hlavním iatrogenním vlivem je zlepšení centralizace péče a pokrok fetální a neonatální medicíny s doprovodným nárůstem císařských řezů [6, 20, 25]. Nejsou vždy přesvědčivé důkazy pro výhody císařských řezů. S výjimkou objektivních porodnických důvodů je přínos plošného používání císařských řezů, zejména od 34. týdne sporný. Zásahy jsou často vynucené mateřskými a fetálními indikacemi zahrnujícími nejistý stav plodu např. při insuficienci placenty, chorioamnionitis, hypertenzi a v souvislosti s jinými mateřskými faktory. Je zřetelná snaha vyhnout se hypoxii, intrakraniálnímu krvácení a porodnímu traumatu. Výhoda porodu císařským řezem je jen u velmi nízkých hmotností, do 31. týdne těhotenství. Problematika vaginálního porodu dětí nízkých hmotností nad 1500 gramů je kontroverzní. Retrospektivní randomizované studie císařských řezů a vaginálních porodů neprokázaly zlepšení. Opodstatněné nejsou ani preventivní epiziotomie a východové kleště. Lze proto doporučit standardní strategii vedení porodů k zabránění poškození novorozence, nikoliv absolutní invazivní přístup. Epidurální anestezie při vaginálním porodu snižuje rezistenci pánevního dna, a je proto vhodná. Vakuumextrakce je u předčasných porodů do 34. týdnů kontraindikována [3, 9].
Frekvence předčasných porodů na naší klinice je vyšší než průměr v české populaci a její vývoj nepřímo odráží úroveň centralizace „in utero“ v Olomouckém kraji. Nárůst vícečetných těhotenství od poloviny devadesátých let souvisí evidentně s metodami asistované reprodukce a představuje významný iatrogenní faktor zvyšující podíl dětí nízkých hmotností a také s ním související nárůst císařských řezů.
Analýza prokazuje také významné nezávislé rizikové faktory ze sociálního spektra. Přestože rozdíly ve srovnávaných souborech činí jen několik procent, mohou v klinické praxi sloužit pro zvýšení pozornosti. Některé sociální faktory, jako např. vysoký podíl neprovdaných žen, nemusí v naší realitě znamenat obtížnou sociální situaci. Samotné zdravotnictví je závislé na ekonomických podmínkách a není jisté, zda při poklesu HDP udrží stávající úroveň perinatologické péče.
Údaje o perinatální úmrtnosti a mrtvorozenosti jsou poněkud zkresleny tím, že intrauterinní ztráty plodů s hmotností pod 1000 gramů byly vykazovány jako potraty. Centralizace a intenzivní neonatologická péče vedla ke snížení úmrtnosti a také morbidity dětí nízkých hmotností. Péče o děti velmi nízké porodní hmotnosti v Olomouckém perinatologickém centru byla na základě analýz časné neonatální úmrtnosti (ČNÚ) v kategorii velmi nízké porodní hmotnosti hodnocena v republikovém srovnání vždy v kategorii B a C. Podle mého názoru však ukazatel perinatální úmrtnosti díky úspěšné neonatologické péči je málo objektivní, protože mnoho velmi nezralých dětí často umírá později.
V klinickém a laboratorním hodnocení bezprostředně po porodu je stav dětí nízkých hmotností výrazně horší ve srovnání s vyššími hmotnostními kategoriemi. Je zřejmé, že kritéria pro hodnocení je třeba upravit fyzickým možnostem malých dětí.
ZÁVĚR
Děti s nízkou a velmi nízkou porodní hmotností jsou trvalým medicínským problémem s vysokým podílem perinatálních úmrtí. Přes veškeré úsilí porodníků v prevenci předčasných porodů jejich frekvence narůstá, zejména v kategorii 2000–2500 gramů. Výsledky analýzy činnosti našeho pracoviště potvrzují významný podíl iatrogenních vlivů v podobě nárůstu vícečetných těhotenství a císařských řezů. I když nelze zásadně ovlivnit prevalenci porodů nízkých hmotností, je možné vhodnou péčí přispět k lepšímu zdravotnímu stavu postižených dětí.
Doc. MUDr. Miroslav Větr, CSc.
Porodnicko-gynekologická klinika FN a LF UP
I. P. Pavlova 6
775 20 Olomouc
Sources
1. Boyle, CA., Boulet, S., Schieve, LA., et al. Trends in the prevalence of developmental disabilities in US children, 1997–2008. Pediatrics, 2011, 127, 6. p. 1034–1042.
2. Camp, BW., Broman, SH., Nichols, PL., Leff, M. Maternal and neonatal risk factors for mental retardation: defining the ‚at-risk‘ child. Early Human Development, 1998, 50, 2, p. 159–173.
3. Cleary-Goldman, J., Robinson, JN. Intrapartum management of the low birthweight fetus. Uptodate, http://46.4.230.144/web/UpToDate.v19.2/contents/f30/16/31261.htm, 2012.
4. Flídrová, E., Krejsek, J. Vrozená imunita v patogenezi intraamniální infekce u těhotenství komplikovaného předčasným odtokem plodové vody. Čes Gynek, 2011, 76, 1, s. 46–50.
5. Hinkle, SN., Schieve, LA., Stein, AD., et al. Associations between maternal prepregnancy body mass index and child neurodevelopment at 2 years of age. Int J Obes (Lond), 2012, 36, 10, p. 1312–1319.
6. Hvidtjørn, D., Grove, J., Schendel, D., et al. Multiplicity and early gestational age contribute to an increased risk of cerebral palsy from assisted conception: a population-based cohort study. Hum Reprod, 2010, 25, 8, p. 2115–2123.
7. Isaranurug, S., Mo-suwan, L., Choprapawon, C. A population-based cohort study of effect of maternal risk factors on low birthweight in Thailand. J Med Assoc Thai, 2007, 90, 12, p. 2559–2564.
8. Koucký, M., Hájek, Z., Pařízek, A. Diagnostika a management infekce u předčasného porodu. Čes Gynek, 2006, 71, 1, s. 6–13.
9. Li, J., Wang, QH., Wu, HM., et al. A survey of neonatal births in maternity departments in urban China in 2005. Zhongguo Dang Dai Er Ke Za Zhi, 2012, 14, 1, p. 7–10.
10. Liláková, D., Hejcmanová, D., Krylová, K. Celkový stav nedonošených dětí ošetřených pro retinopatii nedonošených v letech 2007–2009. Čes Slov Oftal, 2010, 66, 4, s. 176–178.
11. Lim, JW. The changing trends in live birth statistics in Korea, 1970 to 2010. Korean J Pediatr, 2011, 54, 11, p. 429–435.
12. Marba, ST., Caldas, JP., Vinagre, LE., Pessoto, MA. Incidence of periventricular/intraventricular hemorrhage in very low birth weight infants: a 15-year cohort study. J Pediatr (Rio J), 2011, 87, 6, p. 505–511.
13. Marková, A., Jurčuková, M., Dort, J., et al. Hodnocení rizikových faktorů vzniku ROP, oční vady a psychomotorický vývoj nedonošených dětí v západočeském regionu, dvanáctileté sledování. Čes Slov Oftal, 2009, 65, 1, s. 24–28.
14. Mavalankar, DV., Gray, RH., Trivedi, CR. Risk factors for preterm and term low birthweight in Ahmedabad, India. Int J Epidemiol, 1992, 21, 2, p. 263–272.
15. Musilová, I., Kacerovský, M., Tambor, V., Tošner, J. Proteomika a biomarkery předčasného porodu: systematický přehled literatury. Čes Gynek, 2011, 76, 1, s. 37–45.
16. Negi, KS., Kandpal, SD., Kukreti, M. Epidemiological factors affecting low birth weight JK Science. J Med Educat Res, 2006, 8,1, p. 31–34.
17. Nour, NM. Premature delivery and the millennium development goal. Rev Obstet Gynecol, 2012, 5, 2, p. 100–105.
18. Panaretto, K., Lee, H., Mitchell, M., et al. Risk factors for preterm, low birth weight and small for gestational age birth in urban aboriginal and torres strait Islander women in Townsville. Aust N Z J Public Health, 2006, 30, 2, p. 163–170.
19. Shapiro-Mendoza, CK., Lackritz, EM. Epidemiology of late and moderate preterm birth. Semin Fetal Neonatal Med, 2012, 17, 3, s. 120–125.
20. Schieve, LA., Meikle, SF., Ferre, C., et al. Low and very low birth weight in infants conceived with use of assisted reproductive technology. N Engl J Med, 2002, 346, p. 731–737.
21. Schieve, LA., Baio, J., Rice, CE., et al. Risk for cognitive deficit in a population-based sample of U.S. children with autism spectrum disorders: variation by perinatal health factors. Disabil Health J, 2010, 3, 3, p. 202–212.
22. Štembera, Z., Velebil, P. Prognóza úrovně perinatální péče v České republice do nejbližší budoucnosti z pohledu vývoje ukazatelů v ČR. Čes Gynek, 2011, 76, 1, s. 4–10.
23. Terzic, S., Heljic, S. Assessing mortality risk in very low birth weight infants. Med Arh, 2012, 66, 2, s.76–79.
24. Uphoff, R., Hindemith, J. Die zivilrechtliche Haftung des Geburtshelfers. Z Geburtshilfe Neonatol, 2011, 215, 6, S. 223–229.
25. Vanderweele, TJ., Lantos, JD., Lauderdale, DS. Rising preterm birth rates, 1989–2004: Changing demographics or changing obstetric practice? Soc Sci Med, 2012, 74, 2, p. 196–201.
26. Vega, J., Sáez, G., Smith, M., et al. Risk factors for low birth weight and intrauterine growth retardation in Santiago, Chile. Rev Med Chil, 1993, 121, 10, p. 1210–1219.
27. Větr, M. Laboratorní a klinické ukazatele stavu novorozence po porodu. Čes Gynek, 2010, 75, 5, s. 447–454.
28. World Health Organization (WHO). Low birth weight, country, regional and global estimates United Nations Children’s Fund (UNICEF) Strategic Information Unit, Division of Policy and Planning 2004, http://www.childinfo.org/files/low_birthweight_from_EY.pdf , www.unicef.org
29. Zamrazilová, H., Hainer, V., Černá, M., et al. Vliv časné postnatální výživy u předčasně narozených dětí na jejich antropometrické a hormonální charakteristiky ve věku 10 let. Čas Lék čes, 2007, 146, s. 278–283.
30. Zoban, P., Borek, I., Budošová, H., et. al. Změny incidence postižení vývoje u dětí s velmi nízkou a extrémně nízkou porodní hmotností ve 24 měsících korigovaného věku,narozených v letech 1997–2007. Čes Gynek, 2010, 75, 5, s. 455–461.
31. Žúbor, P., Žigo, I., Zibolen, M., Danko, J. Perinatologické výstupy Žilinského kraja Slovenskej republiky za 10ročné obdobie (2000–2009). Čes Gynek, 2011, 76, 1, s. 25–36.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2013 Issue 1-
All articles in this issue
- Historie Porodnicko-gynekologické kliniky v Olomouci
- Robotem asistovaná radikální hysterektomie ve fázi „learning curve“ a její srovnání se standardní laparoskopicky asistovanou radikální vaginální a otevřenou radikální hysterektomií
- Sakrospinální fixace prolabovaného poševního pahýlu po hysterektomii sec. Miyazaki – dlouhodobé výsledky
- Stanovení RHD genotypu plodu z plazmy periferní krve těhotné ženy a posouzení citlivosti nových diagnostických postupů pro zavedení do klinické praxe
- Porody dětí nízké a velmi nízké porodní hmotnosti ve Fakultní nemocnici v Olomouci (1993–2011)
- Incidence erytrocytární aloimunizace u těhotných žen v olomouckém regionu
- Epidemiologie a management poruch štítné žlázy v těhotenství
- Vliv délky kultivace embryí s pomalým nástupem dělení na úspěšnost IVF
- Výskyt vybraných geneticky podmíněných trombofilních markerů u pacientek podstupujících léčbu neplodnosti
- Možnosti objektivizace tkáňového traumatu u operací pro karcinom endometria
- Problematika krvácivých chorob v porodnictví
- Erytrocytární aloimunizace těhotných žen, klinický význam a laboratorní diagnostika
- Poruchy funkce štítné žlázy v těhotenství
- Stav kostní minerální denzity po mnohaleté aplikaci antikoncepce Depo-Provery
- Implementace robotické chirurgie v gynekologii a onkogynekologii; analýza prvního tisíce případů
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vliv délky kultivace embryí s pomalým nástupem dělení na úspěšnost IVF
- Sakrospinální fixace prolabovaného poševního pahýlu po hysterektomii sec. Miyazaki – dlouhodobé výsledky
- Erytrocytární aloimunizace těhotných žen, klinický význam a laboratorní diagnostika
- Problematika krvácivých chorob v porodnictví
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

