-
Medical journals
- Career
Vliv první vlny pandemie COVID-19 na počty hospitalizovaných pacientů s ischemickou cévní mozkovou příhodou, na jejich diagnostiku a terapii
Authors: L. Jurák 1-3; V. Beneš lll 1,4; O. Bradáč 5; J. Dienelt 6; P. Suchomel 1
Authors‘ workplace: Neurochirurgické oddělení, Krajská nemocnice Liberec, a. s. 1; Neurochirurgická klinika LF UP v Olomouci 2; Fakulta zdravotnických studií, Technická univerzita v Liberci 3; Neurochirurgická klinika dětí a dospělých 2. LF UK a FN Motol, Praha 4; Neurochirurgická klinika 1. LF UK, IPVZ a ÚVN – VFN Praha 5; Neurologické oddělení, Krajská nemocnice Liberec, a. s. 6
Published in: Cesk Slov Neurol N 2021; 84/117(1): 89-91
Category: Short Communication
doi: https://doi.org/10.48095/cccsnn202189Overview
První vlna pandemie COVID-19 určitým způsobem ovlivnila životy nás všech. Existoval předpoklad, že v době pandemie byly nižší počty hospitalizovaných pacientů, nejen s diagnózou ischemické CMP (iCMP), z důvodu strachu lidí z nákazy virem COVID-19 v nemocničních zařízení. Navíc panovaly obavy z negativního dopadu režimových opatření na diagnostiku a terapii pacientů s iCMP. Provedli jsme retrospektivní srovnání 191 pacientů hospitalizovaných na našem pracovišti s diagnózou iCMP během 3měsíčního období první vlny pandemie COVID-19 od března do května 2020 a během 3měsíčního období od března do května 2019. Počet hospitalizovaných pacientů s iCMP v Krajské nemocnici Liberec byl během první vlny pandemie COVID-19 (3–5/2020) mírně vyšší než ve srovnatelné době v roce předcházejícím (3–5/2019). Co se týče sledovaných časů terapeutických postupů a výsledného klinického stavu pacientů s iCMP, byly rozdíly minimální, statisticky nesignifikantní. První vlna pandemie COVID-19 neměla v Krajské nemocnici Liberec vliv na počty pacientů s iCMP ani na jejich diagnostiku a terapii.
Klíčová slova:
COVID-19 – pandemie – cévní mozková příhoda – mozkový infarkt
Úvod
První vlna pandemie COVID-19 probíhající v ČR během jarních měsíců roku 2020 poměrně zásadním způsobem ovlivnila životy nás všech. Zavedená vládní nařízení limitovala do té doby běžnou aktivitu obyvatel, celospolečensky panoval značný pocit strachu z nákazy [1]. Existoval předpoklad, že v době pandemie byly nižší počty hospitalizovaných pacientů, nejen s diagnózou ischemické CMP (iCMP), z důvodu strachu lidí z nákazy virem COVID-19 v nemocničních zařízeních. Toto tvrzení bylo ve světové literatuře publikováno mnohokrát [2–4].
Cílem této práce bylo zjistit, zda během 3měsíčního období první vlny pandemie tento celospolečenský strach vedl ke snížení počtu hospitalizovaných pacientů s iCMP a zda byla negativně ovlivněna diagnostika a léčba těchto pacientů v Krajské nemocnici Liberec (KNL).
Soubor a metodika
Tato retrospektivní studie zahrnuje pacienty hospitalizované na jednotce intenzivní péče (JIP) Neurocentra KNL během 3měsíčního období od března do května 2019 (3–5/2019) a během 3měsíčního období první vlny pandemie COVID-19 od března do května 2020 (3–5/2020) s primární diagnózou iCMP. Ke stanovení diagnózy iCMP bylo využito anamnézy, klinického stavu pacienta a CT spolu s CTA. Při stanovení diagnózy iCMP, splnění nutných indikačních kritérií a vyloučení všech kontraindikací byla u pacientů provedena intravenózní trombolýza (IVT), v případě zjištěného intrakraniálního uzávěru magistrální tepny byli dále směřováni k provedení mechanické trombektomie (MT) podle mezinárodních [5] a národních [6–8] doporučení.
Data pacientů s iCMP byla vkládána do prospektivně vedené databáze. Primárně jsme rozlišili, zda se u pacientů jednalo o tranzitorní ischemickou ataku (TIA) nebo o mozkový infarkt (MI). U pacientů jsme dokumentovali základní demografické parametry (věk a pohlaví), vstupní hodnotu National Institutes of Health Stroke Scale (NIHSS) při příjezdu do nemocnice, délku pobytu na JIP a výstupní hodnotu modifikované Rankinovy škály (mRS) při překladu z JIP a po 3 měsících. Dále byly sledovány délka času od příjezdu do KNL po provedení IVT (door-to-needle time; DNT), délka času od příjezdu do KNL po vpich do třísla při MT (door-to-groin time; DGT) a délka času od příjezdu do KNL po zprůchodnění primárně uzavřené tepny při MT (door-to-reperfusion time; DRT).
Statistické zpracování bylo provedeno pomocí t-testů pro spojité proměnné s předcházejícími Kolmogorov-Smirnovovými testy normality rozdělení. Homogenita rozptylů byla hodnocena pomocí Leveneova testu. V případě nesplnění podmínek pro t-test byl užit neparametrický Mann-Whitneyův U test. Kategoriální proměnné byly hodnoceny pomocí oboustranného chí-kvadrát či Fisherova testu. Statistické zpracování bylo provedeno s použitím programu STATISTICA 13.0 (StatSoft, Praha, ČR).
Výsledky
Období březen až květen 2019
V období 3–5/2019 bylo na JIP Neurocentra KNL hospitalizováno celkem 93 pacientů s iCMP (11 TIA a 82 MI). Soubor tvořilo 57 mužů a 36 žen. Poměr muži/ženy byl 1,6 : 1. Jejich průměrný věk byl 71,8 ± 10,7 let (41–93 let).
Průměrná vstupní hodnota NIHSS při přijetí do nemocnice byla 9,6 ± 9,6. S příznaky iCMP se probudilo 18 pacientů, čili u nich není jasná doba vzniku MI (wake-up stroke; WUS). Trombolytikum ve formě alteplázy o průměrném množství 65,8 ± 16,9 mg bylo podáno 45 pacientům s průměrnou hodnotou DNT 26 ± 13,7 min. MT byla provedena u 18 pacientů s průměrnou hodnotou DGT 62 ± 19,8 min a DRT 101,5 ± 33,8 min. Střední hodnota délky pobytu pacienta na JIP byla 3 dny (Q0,25 2 dny, Q0,75 4 dny). Střední hodnota mRS při propuštění z JIP byla 2 (Q0,25 0, Q0,75 5) a po 3 měsících byla rovněž 2 (Q0,25 1, Q0,75 5) (tab. 1).
Table 1. Sledované parametry v porovnávaných obdobích 3–5/2019 vs. 3–5/2020. 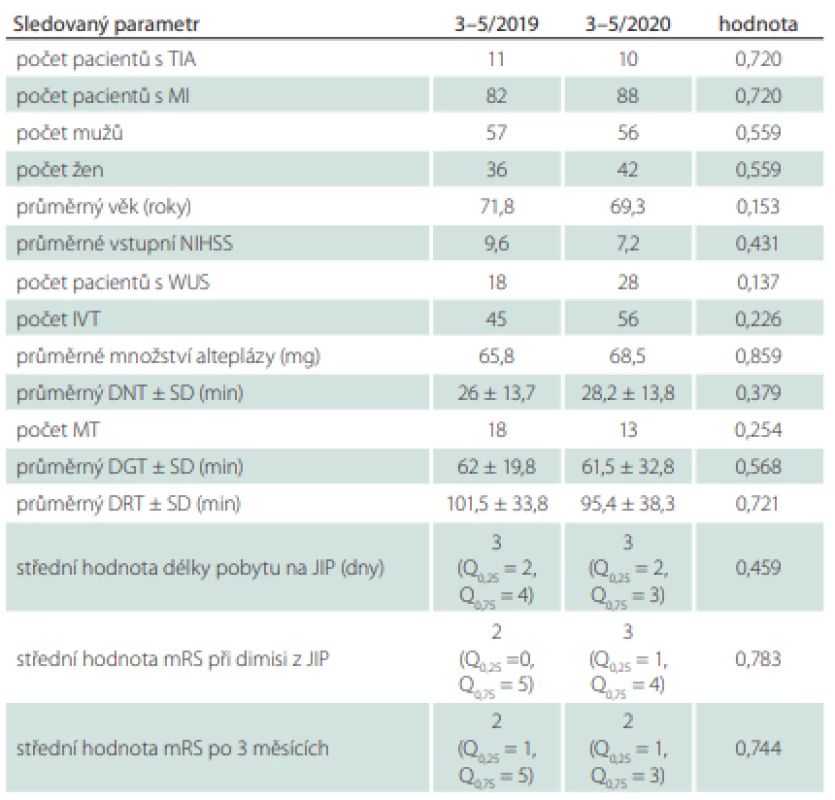
DGT – door-to-groin time; DNT – door-to-needle time; DRT – door-to-reperfusion time; IVT – intra - venózní trombolýza; JIP – jednotka intenzivní péče; MI – mozkový infarkt; mRS – modifi kovaná Rankinova škála; MT – mechanická trombektomie; NIHSS – National Institute of Health Stroke Scale; SD – směrodatná odchylka; TIA – tranzitorní ischemická ataka; WUS – wake-up stroke Období březen až květen 2020
V období 3–5/2020 bylo na JIP Neurocentra KNL hospitalizováno celkem 98 pacientů s iCMP (10 TIA a 88 MI). Soubor tvořilo 56 mužů a 42 žen. Poměr muži/ženy byl 1,3 : 1. Jejich průměrný věk byl 69,3 ± 12,6 let (33–98 let).
Průměrná vstupní hodnota NIHSS při přijetí do nemocnice byla 7,2 ± 6,3. Jako WUS jsme klasifikovali 28 pacientů. Altepláza o průměrné dávce 68,5 ± 12,9 mg byla podána 56 pacientům s průměrnou délkou DNT 28,2 ± 13,8 min. MT byla provedena u 13 pacientů s průměrnou délkou DGT 61,5 ± 32,8 min a DRT 95,4 ± 38,3 min. Střední hodnota délky pobytu pacienta na JIP byla 3 dny (Q0,25 2 dny, Q0,75 3 dny). Střední hodnota mRS při propuštění z JIP byla 3 (Q0,25 1, Q0,75 4) a po 3 měsících byla 2 (Q0,25 1, Q0,75 3) (tab. 1).
Při porovnání zjištěných výsledků u pacientů hospitalizovaných s primární diagnózou iCMP během 3měsíčního období první vlny pandemie COVID-19 3–5/2020 a během 3měsíčního období 3–5/2019 nebyly shledány statisticky signifikantní rozdíly v žádné ze sledovaných kategorií (tab. 1).
Celkově jsme hospitalizovali 93 pacientů s iCMP v 3–5/2019 a 98 pacientů v 3–5/2020.
V Libereckém kraji bylo v období od března do května 2020 diagnostikováno 205 pacientů (březen 101, duben 94, květen 10) s COVID-19. V KNL bylo hospitalizováno 30 COVID-19 pozitivních pacientů (březen 13, duben 16, květen jeden) [9], nicméně žádný z pacientů ve studii pozitivně testován nebyl.
Diskuze
Informace o negativním vlivu pandemie COVID-19 na počty včasně léčených pacientů nalezneme nejen v odborné literatuře, ale i na zpravodajských internetových portálech [10–12]. Byla publikována i práce, ve které autoři neshledali rozdíl v počtech pacientů přijímaných do nemocnice a v jejich prognóze v době od ledna do května 2020 (první vlna pandemie COVID-19 ve Finsku) a ve srovnatelném období od ledna do května 2019 [13].
Tato práce již v základních číslech získala odpověď na otázku, zda v době první vlny pandemie COVID-19 bylo v KNL méně hospitalizovaných pacientů s iCMP. Z našich výsledků zřetelně vyplývá, že pacientů v období první vlny pandemie COVID-19 bylo dokonce více než ve srovnávaném období bez pandemie rok před tím.
Předpoklad, že v 3–5/2020 byl statisticky signifikantní menší počet pacientů s přechodnými příznaky iCMP a z toho naopak rezultující statisticky signifikantně vyšší počet pacientů s MI z důvodu oddalování hospitalizace pacienty kvůli jejich strachu z nákazy virem COVID-19 v nemocničních zařízení, nebyl prokázán.
Teorie, že v době první vlny pandemie COVID-19 pacienti menší potíže před ulehnutím k spánku vůbec nevnímali či jim nepřikládali důležitost a probouzeli se až s významnějším deficitem, což by znamenalo statisticky signifikantně vyšší počet pacientů s WUS, rovněž nebyla potvrzena.
Obavy z negativního dopadu režimových opatření na diagnostiku a terapii pacientů s iCMP byly také liché. Toto jsme prokázali statisticky nesignifikantními rozdíly v hodnotách DNT, DGT a DRT, v délce pobytu pacienta na JIP a v hodnotě mRS při překladu z JIP a po 3 měsících.
Možnými důvody, proč jsme měli v Libereckém kraji nízký počet pozitivních pacientů s COVID-19, a proto nebyla ovlivněna naše péče o iCMP, byly rychlé zavedení státních omezení a pozdní termín jarních prázdnin v Libereckém kraji (v jejich době již byla pandemie COVID-19 odhalena, zejména v zahraničí, a mnohem méně lidí bylo ochotno odjet na dovolenou do blízkých rizikových oblastí – do italských a rakouských Alp). Lidé byli varováni až možná vystrašeni vysokými čísly nemocných a zemřelých pacientů s COVID-19 v nejvíce postižených zemích, a proto se chovali více zodpovědně a respektovali státní nařízení.
Zcela jednoznačný limit této studie představuje monocentrické sledování s omezenou možností celorepublikového zobecnění; navíc ještě umocněné výše diskutovanou specifickou lokální situací. Komparace našich údajů s daty z jiných regionů či celostátní analýza za stejné období by byly jistě přínosné a poučné.
Sledované parametry bude nepochybně potřebné porovnat i po dalších vlnách pandemie COVID-19, zda nedojde ke změně získaných výsledků a závěrů z první vlny pandemie.
Závěr
První vlna pandemie COVID-19 neměla v KNL negativní vliv na počty pacientů s iCMP příhodou ani na jejich diagnostiku a terapii.
Etické aspekty
Studie byla provedena v souladu s Helsinskou deklarací z roku 1975 (revidovanou v letech 2004 a 2008). Všichni uvedení autoři splňují požadavky na autorství a s rukopisem v této formě souhlasí.
Konflikt zájmů
Autoři deklarují, že v souvislosti s předmětem studie nemají žádný konflikt zájmů.
MUDr. Lubomír Jurák, Ph.D.
Neurochirurgické oddělení
Krajská nemocnice Liberec, a.s.
Husova 357/10
460 63 Liberec
e-mail: lubomir.jurak@nemlib.cz
Přijato k recenzi: 29. 10. 2020
Přijato do tisku: 22. 2. 2021
Sources
1. České noviny. Obavy Čechů z koronaviru rostou, strach jich má 74 procent. [online]. Dostupné z URL: https: //www.ceskenoviny.cz/zpravy/obavy-cechu-z-koronaviru-rostou-strach-jich-ma-74-procent/1870169.
2. Teo KC, Leung WC, Wong YK et al. Delays in stroke onset to hospital arrival time during COVID-19. Stroke 2020; 51 (7): 2228–2231. doi: 10.1161/STROKEAHA.120.030 105.
3. Nguyen-Huynh MN, Tang XN, Vinson DR et al. Acute stroke presentation, care, and outcomes in community hospitals in northern california during the COVID-19 pandemic. Stroke 2020; 51 (10): 2918–2924. doi: 10.1161/STROKEAHA.120.031099.
4. Hsiao J, Sayles E, Antzoulatos E et al. Effect of COVID-19 on emergent stroke care: a regional experience. Stroke 2020; 51 (9): e2111–e2114. doi: 10.1161/STROKEAHA.120.030499.
5. Powers WJ, Rabinstein AA, Ackerson T et al. Guidelines for the early management of patients with acute ischemic stroke: 2019 update to the 2018 Guidelines for the early management of acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke 2019; 50 (12): e344–e418. doi: 10.1161/STR.0000000000000 211.
6. Neumann J, Tomek A, Školoudík D et al. Doporučený postup pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2014. Cesk Slov Neurol N 2014; 77/110 (3): 381–385.
7. Šaňák D, Neumann J, Tomek A et al. Doporučení pro rekanalizační léčbu akutního mozkového infarktu – verze 2016. Cesk Slov Neurol N 2016; 79/112 (2): 231–234. doi: 10.14735/amcsnn2016231.
8. Šaňák D, Mikulík R, Tomek A et al. Doporučení pro mechanickou trombektomii akutního mozkového infarktu – verze 2019. Cesk Slov Neurol N 2019; 82/115 (6): 700–705. doi: 10.14735/amcsnn2019700.
9. Interní databáze Krajské hygienické stanice Libereckého kraje a Krajské nemocnice Liberec
10. Medical Tribune. Kvůli strachu z COVID 19 umírají na infarkt. [online]. Dostupné z URL: https: //www.tribune.cz/clanek/45712-kvuli-strachu-z-covid-umiraji-na-infarkt.
11. iDnes. Lidé kvůli strachu z koronaviru podceňují i vlastní rakovinu, varují lékaři. [online]. Dostupné z URL: https: //www.idnes.cz/liberec/zpravy/nemocni-lide-liberec-nemocnice-koronavirus.A200409_140144_liberec-zpravy_jape.
12. iRozhlas. Méně infarktů v nemocnicích? ‚Někteří lidé je kvůli strachu z koronaviru přechodili,‘ říká lékař. [online]. Dostupné z URL: https: //www.irozhlas.cz/zpravy-domov/koronavirus-srdecni-selhani-infarkt-pocty-nemocnice_2005060600_kno.
13. Luostarinen T, Virta J, Satopää J et al. Intensive care of traumatic brain injury and aneurysmal subarachnoid hemorrhage in Helsinki during the Covid-19 pandemic. Acta Neurochir (Wien) 2020; 162 (11): 2715–2724. doi: 10.1007/s00701-020-04583-4.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2021 Issue 1-
All articles in this issue
- Editorial
- Poděkování recenzentům
- Frontotemporální demence
- COVID-19 a iktus
- Vizuální hodnocení a digitální analýza ultrazvukového obrazu u stabilního a progredujícího aterosklerotického plátu v karotické tepně
- Karotická endarterektómia po intranevóznej trombolýze a mechanickej trombektómii
- Validace české verze škály NPCS pro hodnocení potřeb pacientů s progresivním neurologickým onemocněním
- Encefalokéla v České republice – incidence, prenatální diagnostika a mezinárodní srovnání
- Komplexní léčba difuzních nízkostupňových gliomů – technika operování a onkologická léčba rezidua
- Komentář k článku autorů Bartoš et al Komplexní léčba difuzních nízkostupňových gliomů – technika operování a onkologická léčba rezidua
- Bowing třetí komory jako radiologický ukazatel obstrukčního hydrocefalu a úspěšnosti endoskopické ventrikulocisternostomie
- Vliv první vlny pandemie COVID-19 na počty hospitalizovaných pacientů s ischemickou cévní mozkovou příhodou, na jejich diagnostiku a terapii
- Kazuistika relabující infekce COVID-19 u pacientky s roztroušenou sklerózou léčenou ocrelizumabem
- Komentář k článku autorů Sejkorová et al Hemodynamic changes in four aneurysms leading to their rupture at follow-up periods
- Informace vedoucího redaktora
- Prof. MUDr. Vladimír Beneš, DrSc. – 100 let
- Epiglotopexe v léčbě obstrukční spánkové apnoe
- Prognostická úloha poměru neutrofilů k lymfocytům u dětského typu cystického adamantinomatózního kraniofaringeomu
- „Nový normál“ pro adjuvantní léčbu glioblastomu v podmínkách pandemie COVID-19
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Frontotemporální demence
- Encefalokéla v České republice – incidence, prenatální diagnostika a mezinárodní srovnání
- COVID-19 a iktus
- Karotická endarterektómia po intranevóznej trombolýze a mechanickej trombektómii
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

