-
Medical journals
- Career
„Awake“ resekce gliomu v poloze pacienta v polosedě – kazuistika
Authors: R. Bartoš 1; D. Bejšovec 2; A. Malucelli 1; J. Prokšová 3; J. Lodin 1; Š. Čapek 4; M. Sameš 1
Authors‘ workplace: Neurochirurgická klinika UJEP a Krajská zdravotní a. s., Masarykova nemocnice v Ústí nad Labem, o. z. 1; KAPIM – Anesteziologická klinika UJEP a Krajská zdravotní a. s., Masarykova nemocnice v Ústí nad Labem, o. z. 2; Rehabilitační oddělení, Logopedie, Krajská zdravotní a. s., Masarykova nemocnice v Ústí nad Labem, o. z. 3; Department of Neurosurgery, University of Virginia, Charlottesville, Virginia, USA 4
Published in: Cesk Slov Neurol N 2017; 80/113(2): 220-223
Category: Case Report
doi: https://doi.org/10.14735/amcsnn2017220Overview
Úvod:
Dvěma základními polohami pacienta při „awake“ operacích mozkových nádorů jsou poloha na boku a na zádech (supinační). Tyto polohy jsou výhodné pro pacienty s nádory lokalizovanými v blízkosti řečových center nebo uloženými v oblasti gyrus frontalis superior, případně precentralis, avšak mohou být nevyhovující při lokalizaci nádoru v parieto-okcipitální oblasti. V této kazuistice referujeme o případu „awake“ operace provedené v poloze pacienta v polosedě (semisitting).Popis kazuistiky:
Pacient (57 let) byl léčen na našem pracovišti pro druhou recidivu multiformního glioblastomu se subkortikální invazí nádoru do postcentrálního gyru. Vzhledem k vysokému riziku těžkého pooperačního neurologického deficitu jsme se rozhodli pro provedení „awake“ operace, a to v poloze v polosedě, která umožňovala nejlepší expozici léze i pyramidové dráhy. Pyramidová dráha byla mapována subkortikální elektrickou stimulací Ojemannovým stimulátorem. Během celé „awake“ fáze operace byl pacient plně spolupracující a subjektivně popisoval polohu v polosedě jako pohodlnou. Po operaci nevznikl žádný nový neurologický deficit, pacient byl soběstačný, další onkologická léčba však navzdory plánu reradioterapie neproběhla.Závěr:
Tato kazuistika popisuje úspěšné využití semisitting pozice během „awake“ operace a my doporučujeme její zvážení pro nádory v elokventních oblastech, jako jsou dolní parietální lobulus nebo postcentrální gyrus. Mohla by být využívána i při operacích spojených s mapováním zrakové dráhy.Klíčová slova:
poloha v polosedě – „awake“ operace – gliom – parietální lalok – pyramidová dráha – kortikální stimulaceÚvod
Standardními polohami pacienta během resekcí mozkových nádorů s „awake“ fází jsou buď poloha na boku nebo supinační poloha s podložením ramene a malou rotací hlavy.
Poloha v polosedě (semisitting) umožňuje lepší vizualizaci parieto-okcipitální oblasti, a je tedy často zvažována jako výhodnější než laterální nebo pronační poloha pro operace lézí lokalizovaných okcipitálně nebo parieto-okcipitálně s propagací směrem ke kortikospinální dráze.
Kazuistika
Pacient (57 let) absolvoval úspěšnou primární parciální resekci multiformního glioblastomu (GBM) uloženého v levé parieto-okcipitální oblasti v červenci roku 2015. Operace byla vedena v celkové anestezii. Těsně před započetím zevní frakcionované radioterapie zhruba měsíc po operaci pacient prodělal sérii epileptických záchvatů. Po následující magnetické rezonanci (MR), která prokázala časnou recidivu tumoru, jsme přistoupili ke druhé resekci. Tato byla provedena také v celkové anestezii a radikalitu jsme hodnotili jako téměř úplnou. Drobné reziduum tumoru bylo ihned ozářeno Leksellovým gamma nožem, následovala chemoterapie, současně byla dokončena radioterapie v celkové dávce 54 Gy. K druhé recidivě nádoru došlo v prosinci 2015 – se subkortikální invazí nádoru směrem k pyramidové dráze, což bylo dokumentováno traktografií. Pacient byl v dobrém neurologickém stavu, Karnofsky Performance Score (KPS) 90 %, stěžoval si pouze na vertigo při vertikalizaci a měl lehkou pravostrannou hemiparézu. Po pečlivém uvážení situace se pacient rozhodl pro další chirurgickou intervenci a preferoval „awake“ resekci před celkovou anestezií. Vzhledem k vysokému riziku vzniku peroperačního neurologického deficitu jsme také souhlasili s kontinuální monitorací motoriky pacienta během vědomé fáze. Poloha v polosedě nám připadala bezpečnější, jelikož umožňovala lepší expozici léze a pyramidové dráhy. Jako druhou variantu jsme taktéž zvažovali monitoraci pomocí kontinuálních motorických potenciálů (MEP). Nakonec jsme se však rozhodli pro „awake“ techniku, zejména kvůli předpokladu obtížného zavádění kortikálního stripu potenciálně rezultujícímu v nutnost rozšíření kraniotomie vzhledem ke značné vzdálenosti předního okraje léze od primární motorické kůry (obr. 1). Po konzultaci s anesteziologem jsme tento postup potvrdili a operaci jsme provedli v lednu 2016. MR provedená do 72 hod po operaci ukázala drobné reziduum nádoru (předozadně 12 mm, laterolaterálně 5 mm, kraniokaudálně 12 mm) přímo naléhající na stimulovanou oblast pyramidové dráhy (obr. 2A). Navzdory tomu, že pacient byl po operaci v nezměněném stavu zjištěném běžným neurologickým vyšetřením, plánovaná reradioterapie nebyla realizována.
Image 1. Recidiva glioblastomu parieto-okcipitálně vlevo a jeho šíření směrem k pyramidové dráze T1W MR + DTI (červená – noha, zelená – paže/ruka, modrá – obličej). Fig. 1. Recurrence of glioblastoma multiforme parieto-occipitaly involving left hemisphere and spreading towards the pyramidal tract T1W MR + DTI (red – foot, green – arm/hand, blue – face). 
Image 2. Průběh operace. Fig. 2. Course of surgery. 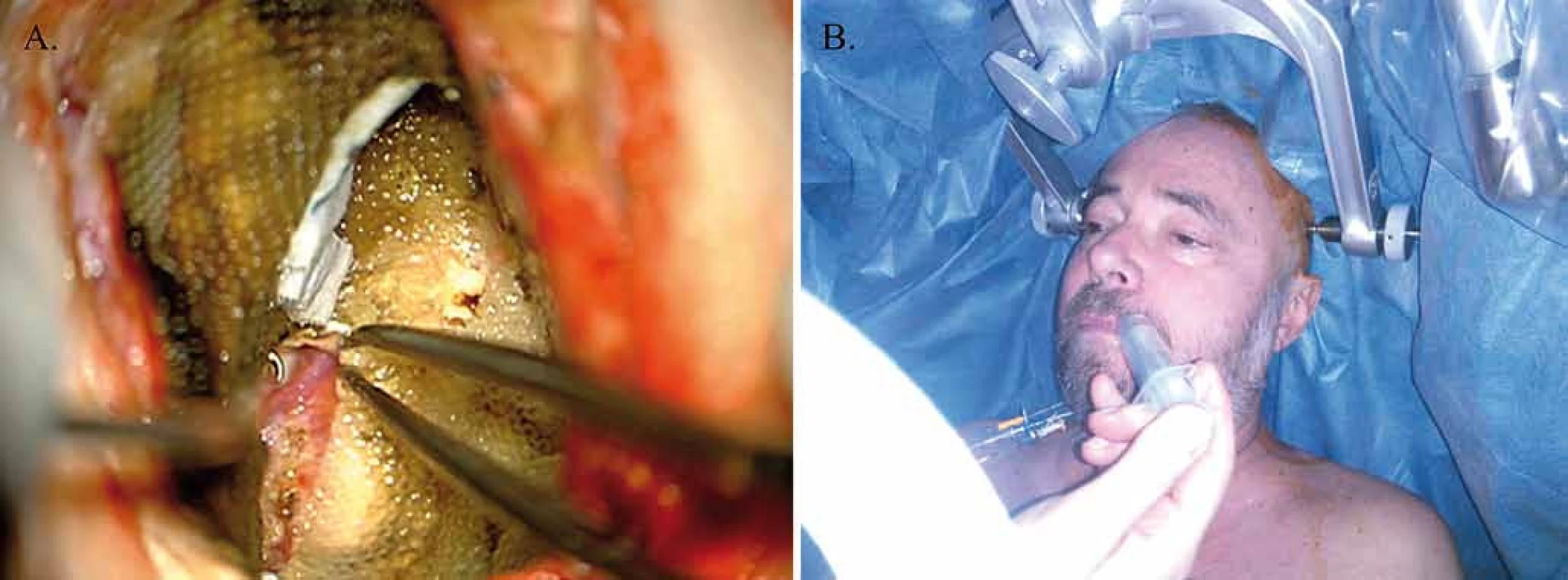
Obr. 2A) Poresekční dutina – celulózové „vatičky“ demonstrující průběh pyramidové dráhy, bipolární pinzeta ukazuje velice ventrální otevření těla postranní komory. Obr. 2B) Poloha pacienta během operace v polosedě, v této chvíli si vyžádal „svlažení” úst vodou (souhlas s publikací fotografie od pacienta získán). Fig. 2A) Postresection cavity – “cottons” tracing the course of the pyramidal tract, bipolar forceps shows the far ventral opening of the body of the lateral ventricle. Fig. 2B) The semisitting position of the patient during the surgery; presently he asked for “moistning” of his mouth with water (consent was gained from the patient with publication of this photograph). Technika operace
Po uvedení do výlučně intravenózní anestezie použitím remifentanylu a zajištění dýchacích cest laryngeální maskou jsme pacienta napolohovali do polohy v polosedě (semisitting) se semiflexí v oblasti ramen, kyčlí a kolen, bez rotace hlavy. Po lokální anestezii jsme hlavu pacienta upevnili do Mayfieldova trojbodového fixatéru. Speciální pozornost byla věnována měkkému podložení míst vystavených otlaku. Následně jsme registrovali neuronavigační systém a dokončili lokální anestezii operačního přístupu. Použili jsme původní kraniotomii, ke které jsme přistoupili z nové semicirkulární incize, provedli jsme durotomii, ještě v celkové anestezii jsme resekovali povrchové tumorózní uzly, vstoupili do atria postranní komory a částečně resekovali infiltrované corpus callosum. Poté byl pacient anesteziologem probuzen a extubován a následně jsme za jeho plné spolupráce resekovali tumor anterolaterálně s opakovaným hledáním polohy pyramidové dráhy. Ve směru traktografického zobrazení jsme získali pozitivní stimulační odpovědi pohybem pacientovy pravé ruky, paže a nohy. V resekci jsme pokračovali za monitorace pacientovy spontánní motorické aktivity, taktéž jsme sledovali odpovědi na elektrickou stimulaci, resekci jsme ukončili při dosažení minimálního stimulačního proudu pro motorickou odpověď ruky, paže i nohy – 4mA (obr. 2A). Nezaznamenali jsme žádné stimulací indukované epileptické záchvaty. Po dokončení anterolaterální resekce jsme při vědomí pacienta pokračovali v resekci podél falxu a v oblasti laterální části corpus callosum. Poté byl pacient opět uveden do celkové anestezie a dýchací cesty zajištěny laryngeální maskou, operační přístup byl uzavřen za respektování anatomických vrstev. Během „awake“ fáze operace byl pacient po celou dobu plně koooperující (obr. 2B) a po jeho probuzení jsme nezaznamenali žádný nový neurologický deficit především v motorické složce (obr. 3).
Image 3. Časná pooperační MR (1. pooperační den) ukazující postresekční dutinu a reziduální tumor o velikosti 0,5 × 1,2 cm na axiálním (A) a sagitálním (B) skenu naléhající na pyramidovou dráhu. Fig. 3. Early postoperative MR scan (1st day) showing postresection cavity and residual tumour 0,5 × 1,2 cm on axial (A) and sagittal (B) plane, tight on pyramidal tract. 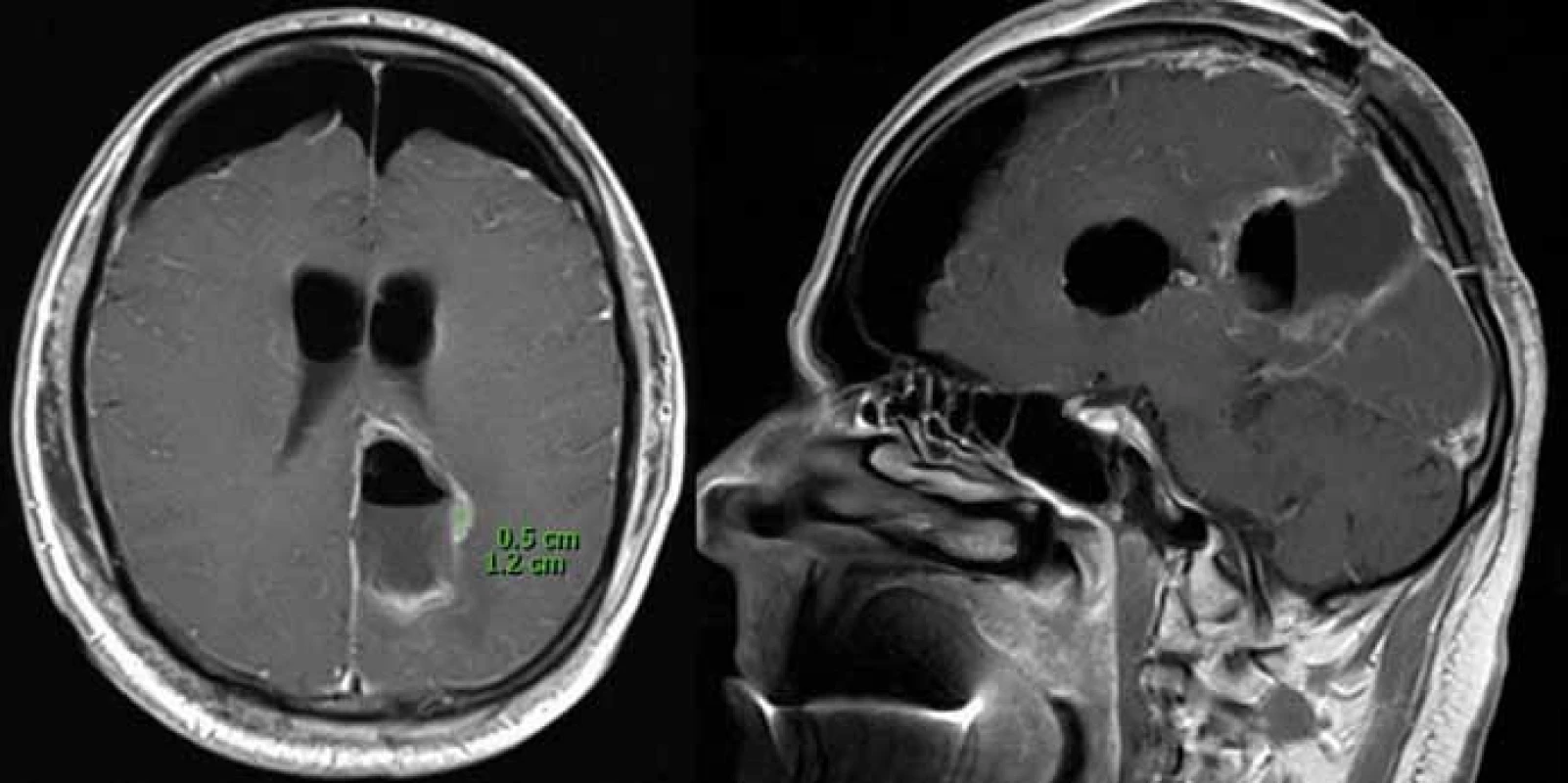
Diskuze
Do této doby jsme pro „awake“ kraniotomie používali pouze tři základní operační polohy. Pro mapování řečových center frontálního operkula či temporální oblasti využíváme polohu na boku nebo polohu na zádech s podložením ramene a minimální rotací hlavy. Při resekcích nádorů v premotorické oblasti používáme supinační polohu se semiflexí v oblasti ramen bez rotace hlavy. Polohu v polosedě (semisitting) jsme na našem pracovišti využili poprvé. Nezaznamenali jsme žádné komplikace, pacient se cítil pohodlně a byl plně spolupracující. V předchozích 14 letech (2002 – 2016) bylo na našem pracovišti provedeno 32 „awake“ operací. Známá zahraniční pracoviště provádějí „awake“ operace v počtech, které jistě převyšují možnosti jakéhokoli pracoviště v České republice. Poslední publikovaná velká série „awake“ operací (1986 – 2014) je od Bergera et al a uvádí obdivuhodný počet 859 operací [1]. Tolerance výkonů prováděných v „semilaterální“ poloze byla vysoká, můžeme ji srovnat s jinými uváděnými sériemi (intolerance mezi 2,3 a 6,4 %, naše malá série 3,2 %). Pouze ve třech případech (0,5 %) nebylo možno dokončit plánovaný rozsah resekce nádoru během vědomé fáze. Důvodem byly refrakterní postimulační epileptické záchvaty či výrazná pozáchvatová anxieta. Další velkou sérii publikovali Kim et al a uvedli 309 po sobě konsekutivních „awake“ operací [2]. Důležitým zjištěním této studie bylo nižší riziko neurologického deficitu v případě negativního intraoperativního mapování (9 %) ve srovnání s případy, kdy byly elokventní oblasti stimulací identifikovány (21 %). Série vykazuje trvalou pooperační neurologickou morbiditu 7 %. Vysoké zastoupení případů negativního mapování je zřejmě dáno miniinvazivitou operací, kdy byl přístup zacílen čistě na oblasti přilehlé k nádoru.
Poloha v polosedě (semisitting) by mohla být výhodnou pro mapování zrakového kortexu a optické radiace. Duffau [3] a Štěňo et al [4] popsali subkortikální mapování a monitoraci optické radiace během „awake“ operací u pacientů s gliomy. Pro proximální část optické radiace a zejména Flechsig-Meyerovu kličku však byla dostačující poloha na boku. Dalšími oblastmi potenciálně dobře přístupnými z pozice v polosedě jsou centra řeči a centra vyšších kognitivních funkcí v dolním parietálním lobulu [5]. Která poloha pacienta je využita, záleží dominantně na preferenci a pohodlí chirurga. Ten ji však vždy musí konzultovat s anesteziologem. Nicméně je těžké si představit operaci nádoru lokalizovaného čistě okcipitálně nebo mediálně parieto-okcipitálně se subkortikální propagací k pyramidové dráze, tak jako tomu bylo v našem případě, v poloze na boku.
Kontinuální monitorace pomocí MEP byla alternativní možností k „awake“ operaci, nicméně zřejmě by vyžadovala invazivnější kraniotomii pro ideální umístění stimulačního stripu. Proto jsme v tomto specifickém případě dali přednost operaci s „awake“ fází.
Závěr
Zařazení semisitting polohy mezi polohy využitelné během „awake“ operací rozšíří možnost jejich provádění také u nádorů v dalších oblastech. Lze ji použít zejména pro nádory v dolním parietálním lobulu – s mapováním řečových a vyšších kognitivních funkcí, dále pro subkortikální nádory postcentrální oblasti v blízkosti pyramidové dráhy a nádory okcipitálního laloku s mapováním primárního zrakového kortexu a optické radiace. Tato poloha také může být pro pacienta pohodlnější než klasická poloha na boku.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Robert Bartoš, Ph.D.
Neurochirurgická klinika UJEP a Krajská zdravotní a.s.
Masarykova nemocnice v Ústí nad Labem, o.z.
Sociální péče 3316/12A
400 11 Ústí nad Labem
e-mail: Robert.Bartos@kzcr.eu
Přijato k recenzi: 18. 11. 2016
Přijato do tisku: 3. 1. 2017
Sources
1. Hervey-Jumper SL, Li J, Lau D, et al. Awake craniotomy to maximize glioma resection: methods and technical nuances over a 27-year period. J Neurosurg 2015;123(2):325 – 39. doi: 10.3171/ 2014.10.JNS141520.
2. Kim S, McCutcheon IE, Suki D, et al. Awake craniotomy for brain tumors near eloquent cortex: correlation of intraoperative cortical mapping with neuroogical outcomes in 309 consecutive patients. Neurosurgery 2009;64(5):836 – 46. doi: 10.1227/ 01.NEU.0000342405. 80881.81.
3. Gras-Combe G, Moriz-Gasser S, Herbet G, et al. Intraoperative subcortical electrical mapping of optic radiations in awake surgery for glioma involving visual pathways. J Neurosurg 2012;117(3):466 – 73. doi: 10.3171/ 2012.6.JNS111981.
4. Šteňo A, Karlík M, Mendel P, et al. Navigated threedimensional intraoperative ultrasound-guided awake resection of low-grade glioma partially infiltrating optic radiation. Acta Neurochir 2012;154(7):1255 – 62. doi: 10.1007/ s00701-012-1357-6.
5. Maldonado IL, Moritz-Gasser S, Menjot de Champfleur N, et al. Surgery for gliomas involving the left inferior parietal lobule: new insights into the functional anatomy provided by stimulation mapping in awake patients. J Neurosurg 2011;115(4):770 – 9. doi: 10.3171/ 2011.5.JNS112.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2017 Issue 2-
All articles in this issue
- Loketní nerv
- Nastupující tonus u předčasně narozených dětí jako projev vývoje nervové soustavy a možnosti jeho hodnocení
- Možnosti aktivování plastických a adaptačních procesů v centrálním nervovém systému pomocí fyzioterapie u nemocných s roztroušenou sklerózou mozkomíšní
- Transkraniální magnetická stimulace ve výzkumu kortikální inhibice u depresivní poruchy a schizofrenie, efekt antipsychotik
- Toxické účinky pesticidů
- Role specifické buněčné imunity v patogenezi roztroušené sklerózy se zaměřením na Th17 a Treg lymfocyty
- Incidence cévní mozkové příhody v Evropě – systematická review
- Okulárna myasténia gravis v Slovenskej republike
- Emoční uvědomění u adolescentů – pilotní studie ověřující základní psychometrické vlastnosti české verze Škály úrovně emočního uvědomění pro děti LEAS-C
- Fingolimod v reálné klinické praxi
- „Awake“ resekce gliomu v poloze pacienta v polosedě – kazuistika
- Anti-NMDAR encefalitida v dětském věku – kazuistika
- Febrilní křeče – doporučený postup pro vyšetření dítěte s nekomplikovanými febrilními křečemi, adaptovaný doporučený postup American Academy of Pediatrics
- Doporučení pro diagnostiku a léčbu symptomů dolních močových cest u pacientů s roztroušenou sklerózou v České republice – mezioborový konsenzus expertů dle metodiky DELPHI
- Přesnost uložení elektrod pro hlubokou mozkovou stimulaci pomocí bezrámového systému NexFrame©
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Loketní nerv
- Incidence cévní mozkové příhody v Evropě – systematická review
- Anti-NMDAR encefalitida v dětském věku – kazuistika
- Febrilní křeče – doporučený postup pro vyšetření dítěte s nekomplikovanými febrilními křečemi, adaptovaný doporučený postup American Academy of Pediatrics
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

