-
Medical journals
- Career
Disekce aorty typu B s těžkou viscerální a končetinovou ischemií řešená kompletní endovaskulární revaskularizací – kazuistika
Authors: T. Eckhardt 1; D. Kučera 1,2; M. Válka 1; J. Bezecný 1; J. Kozák 1; D. Maděřič 1; J. Krátký 1; V. Jetmar 1; M. Mazur 3
Authors‘ workplace: Vaskulární centrum, interní oddělení, Vítkovická nemocnice a. s., Ostrava 1; II. interní klinika kardiologie a angiologie 1. LF UK a VFN v Praze 2; Chirurgické oddělení, Vítkovická nemocnice a. s., Ostrava 3
Published in: Kardiol Rev Int Med 2016, 18(3): 173-178
Overview
Akutní disekce aorty je emergentní stav vyžadující okamžitý multidisciplinární přístup zdravotnického personálu vzhledem k vysoké mortalitě, kterou je tato diagnóza zatížena. V naši práci prezentujeme případ pacientky s arteriální hypertenzí, dlouhodobě špatně korigovanou, přijatou překladem na naše pracoviště poté, co jí byla diagnostikována akutní disekce aorty typu B dle Stanfordské klasifikace. Při angiografickém vyšetření byly u pacientky zjištěny známky viscerální, renální a končetinové ischemie. Stav byl konzultován s kardiochirurgem a cévním chirurgem, který operační řešení zhodnotil jako vysoce rizikové. Pacientka byla indikována k endovaskulární intervenci. Při výkonu byla provedena implantace hrudního stentgraftu, stentáž a. mesenterica superior a a. renalis dextra a extenzivní stentáž levého ilického a femorálního řečiště. V textu se zabýváme intervenčním výkonem, obdobím po výkonu a nejzávažnějšími komplikacemi, které souvisely se základní diagnózou a angiologickým zákrokem.
Klíčová slova:
disekce (natržení) aorty – endovaskulární léčba – stentgraft – rozsáhlý stenting
Akutní disekce (natržení) aorty je akutní, život ohrožující stav zatížený vysokou mortalitou, který vyžaduje okamžitý multidisciplinární přístup a úzkou mezioborovou spolupráci. Podstatou stavu je rozpolcení nativní stěny aorty na rozhraní vnitřní a zevní vrstvy medie s vytvořením nepravého falešného kanálu. Místem vstupu – tzv. primární entry – odkud disekce vzniká, je trhlina do vrstev stěny z vnitřní strany aortální trubice [1]. Samotné stanovení diagnózy je někdy náročné a obvykle činí 50 % [2]. Podle lokalizace postižení se dělí podle Stanfordské klasifikace na typ A nebo B nebo dle DeBakeyho na stupeň I–III. Na našem pracovišti používáme Stanfordskou klasifikaci. U disekce typu A v případě abscence terapie do 14 dnů umírá 80 % postižených. V případě disekce typu B je 30denní mortalita minimálně u 10 % postižených [3]. Stanovení správné diagnózy a okamžitá léčba jsou kritické pro přežití [4].
Kazuistika
Předkládáme případ pacientky, čtyřicetileté ženy, s anamnézou dlouhodobě špatně korigované arteriální hypertenze pro non-compliance k terapii, která byla na naše pracoviště přijata překladem z urgentního příjmu sousední nemocnice. Byla vyšetřena cestou urgentního příjmu pro dekompenzaci hypertenze s projevy suspektními pro akutní disekci aorty. Diagnóza byla potvrzena provedenou CT aortografií. Byla verifikována akutní disekce aorty typu Stanford B s úplným kolapsem pravého lumen. Disekční kanál začínal za odstupem levé podklíčkové tepny a zaujímal a. mesenterica superior a pravou a. renalis, na levé dolní končetině sahal až do a. femoralis superficialis (nově správně a. femoralis – pozn. autora). Primární entry jsme lokalizovali přibližně 5 cm za levou podklíčkovou tepnou (obr. 1, 2).
Image 1. CT angiografie zobrazující disekci aorty typ B začínající za levou podklíčkovou tepnou, s kolapsem pravého lumen v oblasti břišní aorty a útlaku odstupů a. celiaca a horní mezenterické tepny. 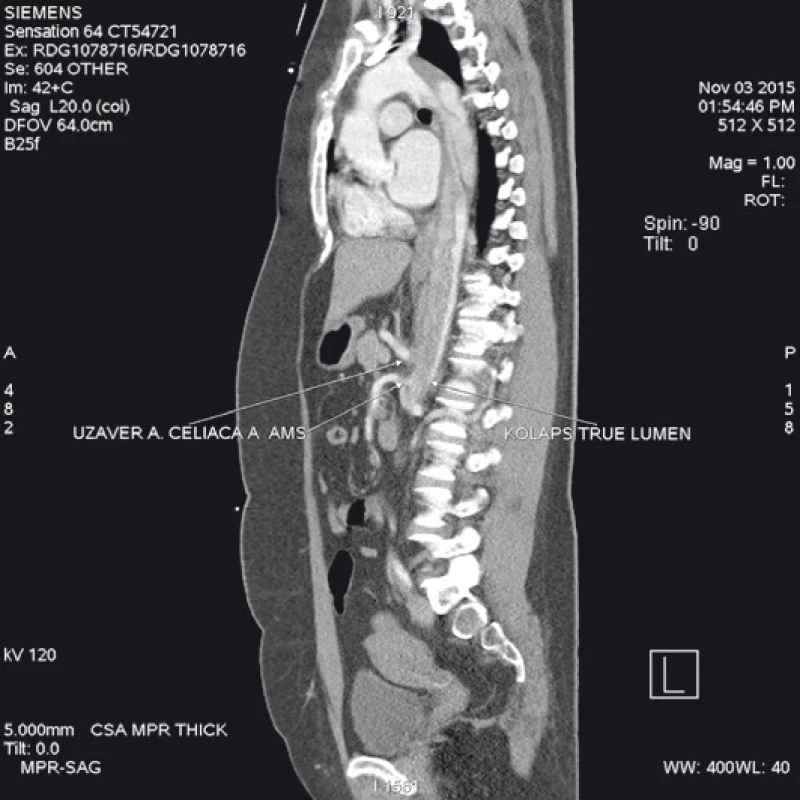
Image 2. CT angiografie zobrazující oblast břišní aorty s úplným kolapsem pravého kanálu v místě pod úrovní ledvinných tepen. Z kolaterálního toku se plní část levé společné ilické tepny. 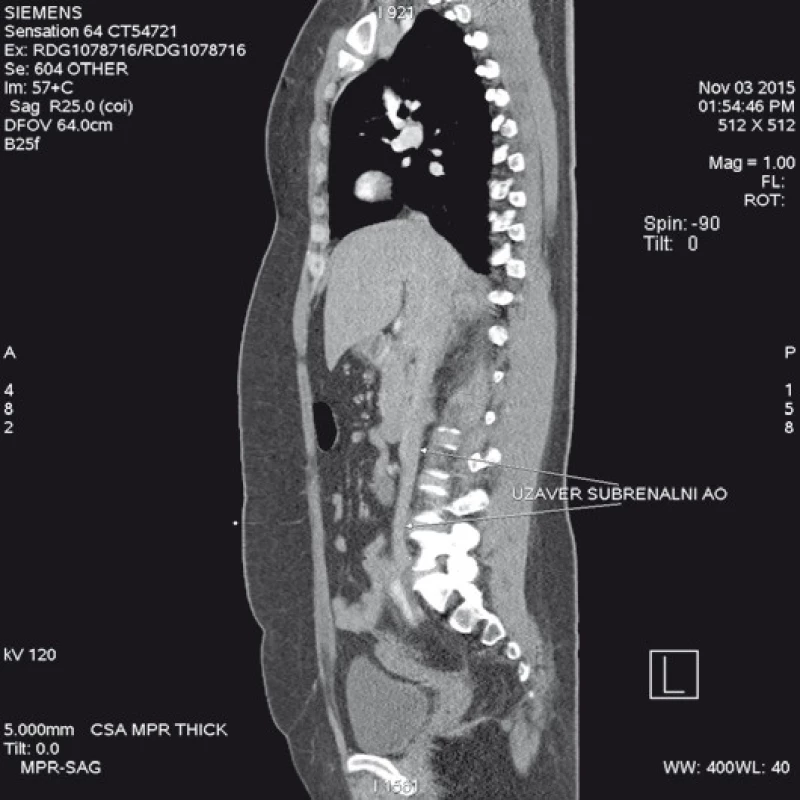
Pro nekontrolovatelnou hypertenzi byla pacientka tlumena, byla provedena endotracheální intubace a po kontaktování našeho pracoviště byla pacientka na umělé plicní ventilaci (UPV) převezena na katetrizační sál, kde jí byl implantován stentgraft do oblasti hrudní aorty, dva stenty do a. mesenterica superior a stent do pravé a. renalis. Pro přetrvávající ischemii levé dolní končetiny byl proveden extenzivní stenting sahající od levé a. iliaca communis přes a. iliaca externa až do a. femoralis (superficialis).
Z hlediska anamnézy se jednalo o pacientku na pětikombinaci antihypertenzní medikace (telmisartan, lercanidipin, indapamid, nebivolol, rilmenidin). Pacientka byla nekuřačka, obézní (BMI 38), s dyslipidemií, bez jiných závažných interních nemocí. Z rodinné anamnézy stojí za zmínku diabetes mellitus u obou rodičů. Nedostatečnou spolupráci při léčbě hypertenze pacientka argumentovala vlastní nezodpovědností. Nespolupráci dále subjektivně spojovala s nedostatkem času na zabývání se vlastním zdravím při svém zaměstnání podnikatelky.
Průběh endovaskulárního výkonu
Po ověření údajů pacientky byla v celkové anestezii provedena chirurgická preparace pravého třísla a pod kontrolou zraku punkce pravé a. femoralis communis se zavedením 6F sheatu. Poté bylo za pomoci vertebrálního katetru pronikáno za kontrolních angiografických (AG) nástřiků přes uzavřené pravé ilické řečiště do subrenální aorty a do oblasti hrudní aorty a aortálního oblouku. Při nástřicích byl obraz uzavřené pravé a. iliaca communis a břišní aorty, zde se plnila z pravého lumen pouze levá a. renalis a a. coeliaca, neplnila se pravá a. renalis a a. mesenterica superior. Dále byla provedena kanylace pravé a. brachialis se zavedením 6F sheatu a kanylace pravé v. jugularis interna se zavedením 8F sheatu, přes který byla do hrotu pravé komory srdeční zavedena stimulační elektroda ke komorovému overpacingu. Do oblasti ascendentní aorty zprava byl zaveden Ultra Stiff 0,035 vodič a po něm stentgraft 32–167 mm Captiva. Při kontrolní AG byla provedena implantace stentgraftu přes primární entry, které se nacházelo cca 4 cm za levou a. subclavia. Kontrolní AG prokázala oboustranně průchodné aa. carotides communes a přestentovanou levou a. subclavia a přestalo se plnit falešné lumen v oblasti sestupné hrudní aorty (obr. 3). V oblasti břišní aorty a ilických tepen došlo k rozepnutí zkolabovaného pravého kanálu abdominální aorty a pravého ilického řečiště. Přetrvávala statická obstrukce a. mestenterica superior, pravé a. renalis a uzávěr tepen levé dolní končetiny (LDK) od oblasti distální a. iliaca externa do poloviny povrchní stehenní tepny (obr. 4–6). Za pomoci 8F RDC guiding katetru byla realizována selektivní sondáž a. mesenterica superior s nástřikem, který prokázal statickou obstrukci do vzdálenosti cca 6–7 cm do nitra tepny. Stav byl vyřešen zavedením ultratenkého vodiče do periferie a. mesenterica superior a implantací karotického stentu Precise 7 × 40 mm a poté dalšího stentu Precise 8 × 40 mm, který končil vyvedený v pravém lumen. Kontrolní AG prokázala kompletní reperfuzi horní mezenterického tepny (obr. 7). Stejným způsobem byla provedena sondáž pravé a. renalis s implantací stentu Palmaz Blue 7 × 24 mm, který byl vyveden do pravého lumen s obnovením toku do pravé ledviny (obr. 8).
Image 3. Hrudní stentgraft zavedený z oblasti pravého třísla do místa „primárního entry“ za levou podklíčkovou tepnou. Angiografie zobrazuje plně rozepnutý graft, který překrývá levou podklíčkovou tepnu s ještě přítomným plněním. Je patrný společný odstup levé společné karotidy a a. anonyma a v této době se již neplní falešný kanál v místě zavedeného stentgraftu. 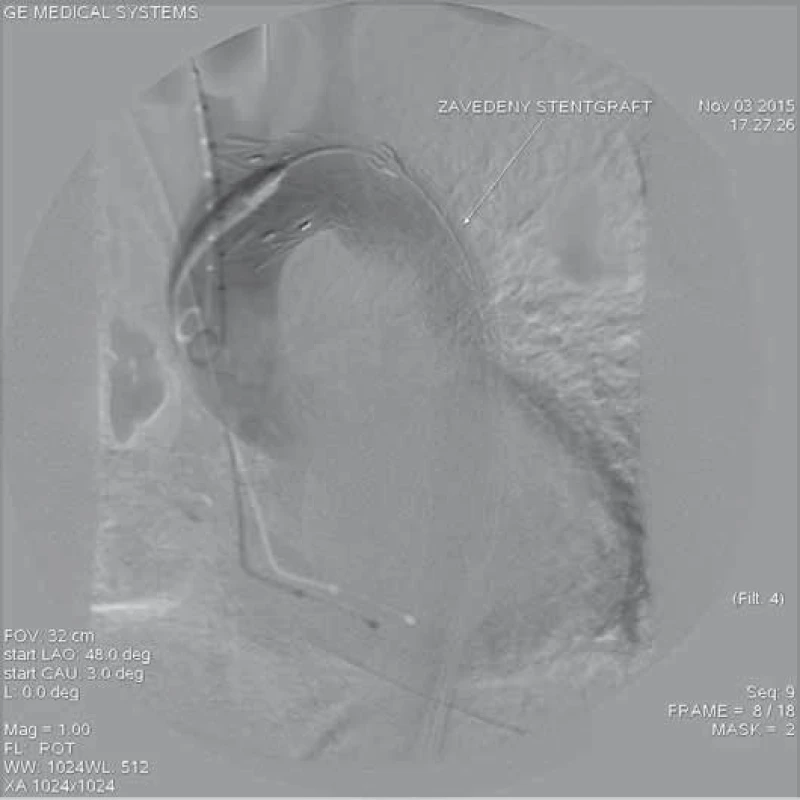
Image 4. Kontrolní angiografie břišní aorty po zavedení stentgraftu. Dobře se plní a. celiaca, levá renální tepna a proximální část ilického řečiště vlevo. Neplní se horní mezenterická tepna a pravá ledvinná tepna. Uzávěr pravého ilického řečiště je dán zavedeným instrumentáriem. 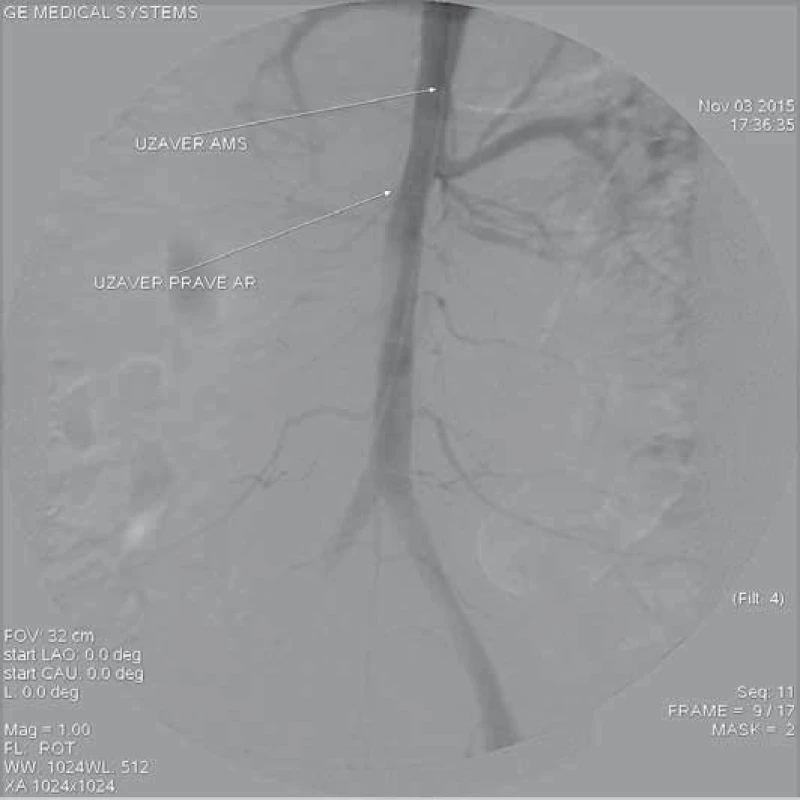
AMS – a. mesenterica superior, AR – a. renalis Image 5. Angiografie ilického řečiště. Je patrná porucha prokrvení především v oblasti levé zevní ilické tepny. Pravé ilické řečiště uzavřené zavedeným instrumentáriem. 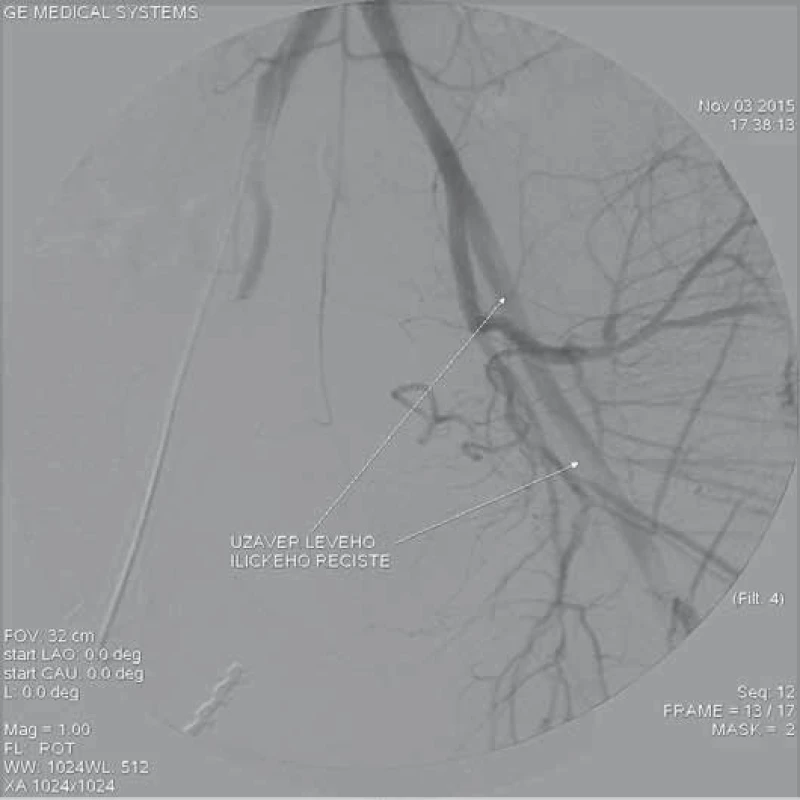
Image 6. Trombotický uzávěr společné, hluboké i povrchní stehenní tepy vlevo disekcí. 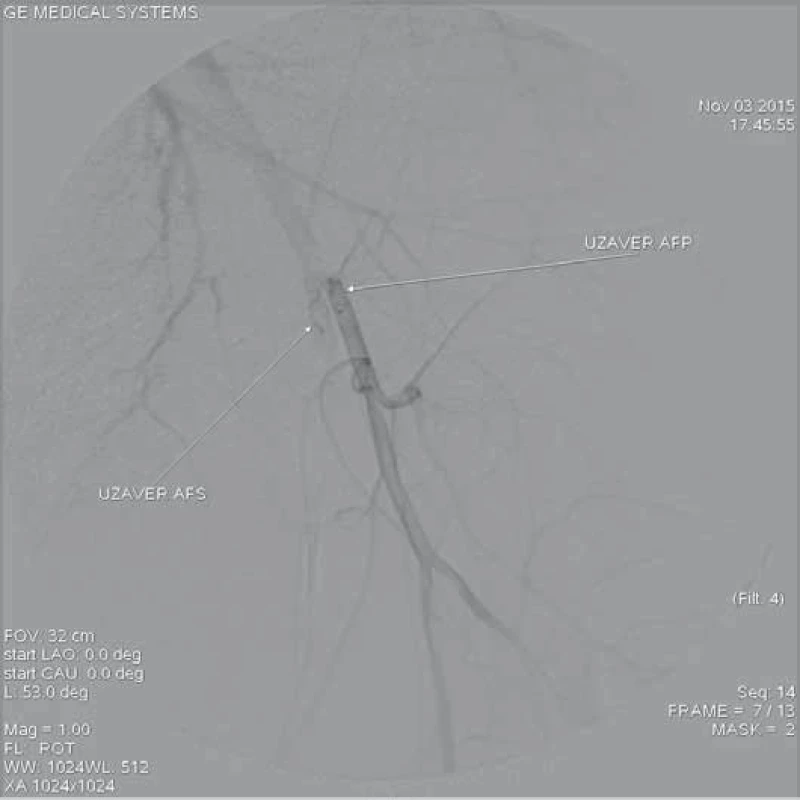
AFS – a. femoralis superficialis, AFP – a. f. profunda Image 7. Kontrolní angiografie po zavedení dvou stentů do oblasti horní mezenterické tepny s dosažením úplné rekanalizace tepny. 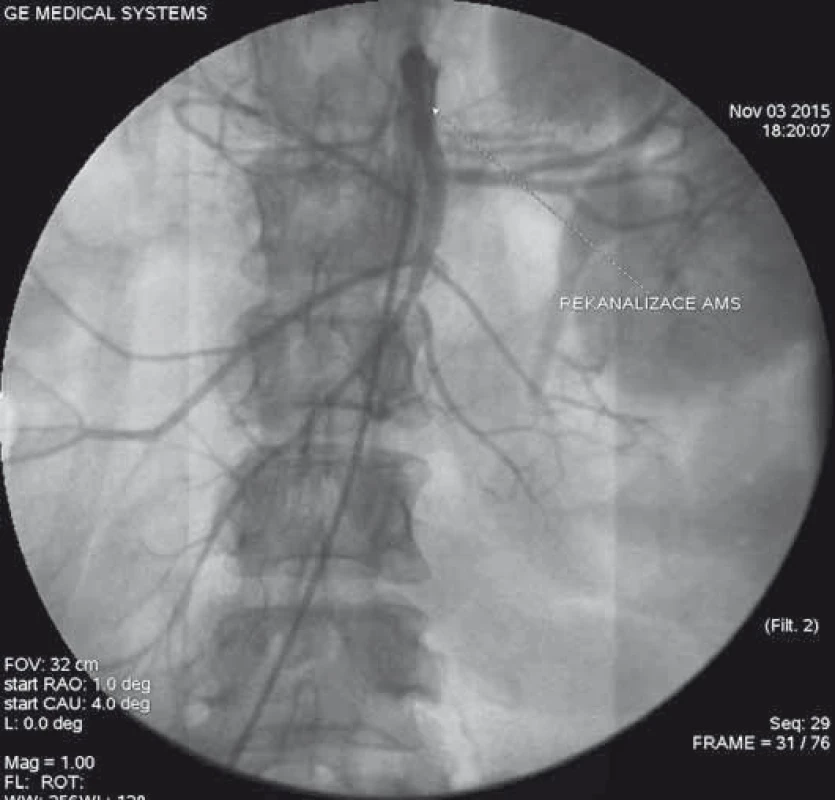
AMS – a. mesenterica superior Image 8. Kontrolní angiografie po zavedení stentu do pravé renální tepny s obnovením plnění parenchymu ledviny. 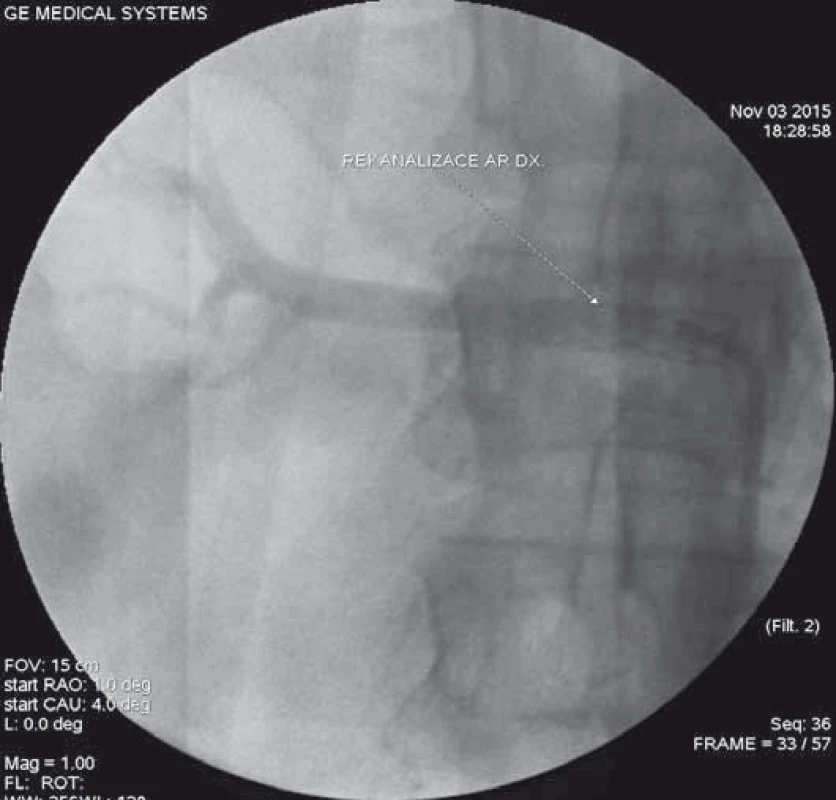
AR – a. renalis Po obnovení krevního zásobování viscerálních orgánů byl zaveden 8F zavaděč do levého ilického řečiště a provedena AG, která prokázala statickou obstrukci v oblasti distální a. iliaca externa, a. femoralis communis a a. femoralis (superficialis) v proximální třetině. Angiografický nález byl potvrzen provedeným vyšetřením – intravaskulární ultrazvuk (intravascular ultrasound – IVUS). Na základě AG a IVUS bylo rozhodnuto o extenzivním stentingu. Cévně chirurgické řešení bylo vzhledem k přítomné disekci zhodnoceno jako technicky vysoce rizikové. Za pomoci hydrofilního vodiče zavedeného do periferie a. poplitea byla provedena implantace stentu Life stent 6 × 170 mm do oblasti a. femoralis (superficialis) s koncem na začátku a. femoralis communis. Při kontrolním nástřiku se uzavřela a. femoralis communis nad stentem, proto byla provedena implantace dalšího samoroztažitelného stentu Epig 8 × 120 mm přes a. femoralis communis do a. iliaca externa. Kontrolní AG prokázala chabé plnění levé dolní končetiny. Bylo opětovně provedeno vyšetření intravaskulárním ultrazvukem, které detekovalo jako příčinu špatného plnění dynamickou obstrukci v oblasti dolní poloviny a. iliaca communis. Byla provedena implantace stentu Epic 10 × 80 mm, který pokryl celý průběh a. iliaca communis a napojil se na stent umístěný na zevní ilické tepně. Kontrolní AG LDK poté prokázala dobrou perfuzi do periferie LDK, která byla rovněž potvrzena provedeným IVUS vyšetřením (obr. 9, 10). Stejně dobrý výsledek prokázalo také IVUS vyšetření v oblasti zavedeného stentgraftu, sestupní hrudní aorty a břišní aorty, kde byl stentgraft dobře rozvinutý. Pravé lumen bylo bez známek kolapsu či většího dynamického pohybu, což svědčilo o úspěšné proceduře se stabilizací pravého lumen s dostatečnou perfuzí viscerálních, renálních a končetinových tepen.
Image 9. Angiografie po zavedení dvou stentů do levého ilického řečiště s obnovením úplné perfuze vč. oblasti vnitřní ilické arterie. 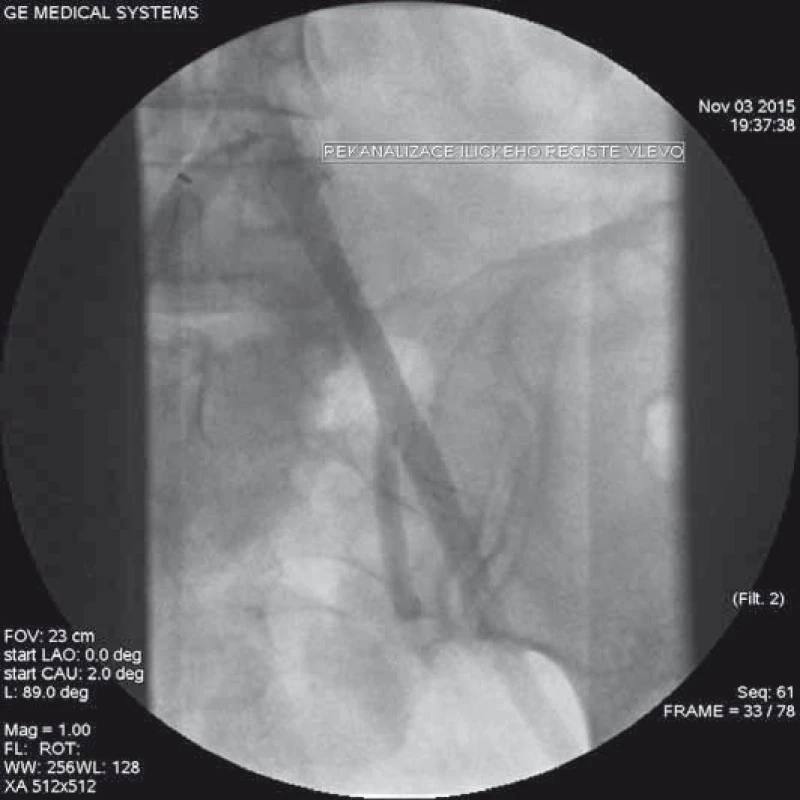
Image 10. Kontrolní angiografie tepen levé dolní končetiny s implantovanými stenty do oblasti AFC a AFS s obnovením prokrvení končetiny a spontánní rekanalizací hluboké stehenní tepny. 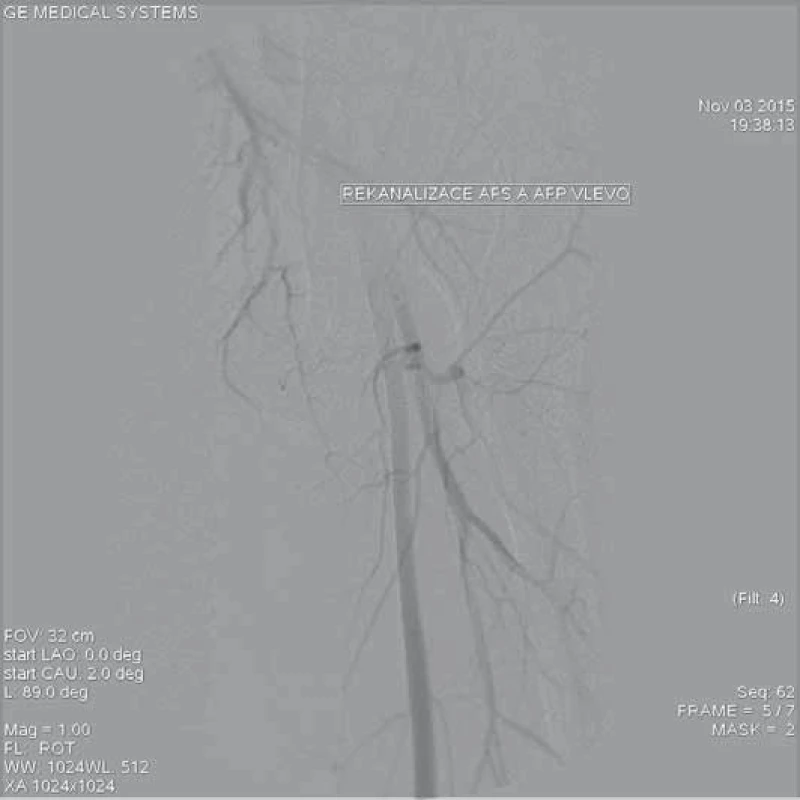
AFc – a. femoralis communis, AFP – a. f. profundum Výkon byl ukončen chirurgickou suturou pravého třísla. Celkový endovaskulární výkon trval 165 min. Pacientka byla následně předána k další péči na oddělení Anesteziologie a resuscitační medicíny (ARO) naší nemocnice. Byla doporučena brzká kontrola nálezu na břiše chirurgem se zvážením probatorní laparoskopie pro nebezpečí ireverzibilní ischemie střev vzhledem k délce střevní ischemie a kontrola klinického stavu LDK z důvodu rozvoje reperfuze a vzniku compartment syndromu na periferii LDK. Dále byla doporučena kontrola koagulačních parametrů s následným vytažením sheatu z pravé pažní tepny po normalizaci parametrů. Do medikace byla doporučena redukovaná dávka nízkomolekulárního heparinu (LMWH), z antiagregace intravenózní preparát s obsahem kyseliny acetylsalicylové v dávce 500 mg každých 24 hod.
Průběh hospitalizace po endovaskulárním výkonu
Pacientka byla po rozsáhlé endovaskulární intervenci přeložena na oddělení ARO, poté na jednotku intenzivní péče (JIP) interního oddělení a následně na standardní lůžkové oddělení interního oddělení Vaskulárního centra. Vzhledem k nutnosti komplexní péče a více komplikacím se v následujícím textu zaměříme na ty nejvýznamnější, které souvisí jak se základní diagnózou, tak s komplikacemi této diagnózy. Ve snaze o zachování přehlednosti budeme jednotlivé komplikace uvádět v bodech, i když je zřejmé, že některé z procesů probíhaly současně.
- Na oddělení ARO došlo u pacientky k rozvoji těžkého ischemicko-reperfuzního syndromu s obrazem syndromu multiorgánové dysfunkce (multi organ dysfunction syndrome – MODS) až mnohočetného orgánového selhání (multiple organ failure – MOF). Druhý den po intervenci došlo u pacientky k rozvoji edémů dolních končetin s projevy compartment syndromu. Stav si vyžádal provedení akutní fasciotomie obou lýtek. Jako komplikace výkonu vznikla u pacientky na levé dolní končetině paréza nervus fibularis. Pacientka byla vyšetřena neurologem a v odstupu podstoupila EMG vyšetření. Posléze byla zahájena rehabilitace a pacientka byla postupně mobilizována. V současnosti je plně mobilní s dopomocí jedné francouzské hole a nosí kompenzační pomůcku – peroneální pásku.
- V prvních dnech po výkonu se u pacientky objevily průjmy s enteroragií a příměsí hlenu, které byly důsledkem prodělané střevní ischemie. Chirurg vzhledem ke kritickému stavu pacientky, kompletně obnovené perfuzi a. mesenterica superior a příznivému lokálnímu nálezu na břiše neindikoval další zatěžující revizi dutiny břišní. Během čtyř dnů odezněly krvavé průjmy, ale při vyšetření stolice byla zjištěna superinfekce Clostridium difficile. Do medikace byl nasazen metronidazol, probiotikum, byla intenzifikována hydratace, byl zahájen zvýšený hygienický režim a pacientka byla izolována. Postupně došlo k regresi průjmů. Kontrolní odběry na klostridiovou infekci byly negativní.
- V průběhu hospitalizace se u pacientky podařilo obnovit diurézu, nicméně v rámci preexistující hypertenzní nefrosklerózy, podání velkého množství kontrastní látky a myoglobinemie došlo k rozvoji non-oligoanurického selhání ledvin. Laboratorně kulminovaly renální parametry na hodnotách močoviny 49 mmol/l a kreatininu 600 µmol/l. Vzhledem k renálnímu selhání bylo u pacientky nutné celkem třikrát provést akutní hemodialýzu. Renální parametry se během hospitalizace zlepšily prakticky ad integrum.
- První pokus o odtlumení pacientky selhal, pacientka se budila do neklidu. Dle provedeného CT mozku byl popsán suspektní obraz edému mozku. Bylo pokračováno v sedaci a UPV. Při vyšetření po odtlumení pacientky byly zjištěny projevy poruchy hybnosti levostranných končetin. Dle kontrolního CT mozku (11. den po intervenci) se nález na mozku nemění a zůstává prakticky totožný s předchozím vyšetřením. Kontrolní neurologické vyšetření konstatuje obraz kvadruparézy končetin s prevalencí vlevo – levostranná hemiplegie. Vzhledem k faktu, že na CT mozku nebyly opakovaně popsány známky ischemie, bylo vysloveno podezření na proběhlou ischemii míchy, což odpovídalo chabému obrazu. Byla doplněna MR mozku, kde byla popsána subakutní léze mezencefala vpravo v oblasti motorických drah, která mohla teoreticky vysvětlovat aktuální levostrannou hemiparézu. Obraz nicméně nevysvětloval v úvodu popsanou těžkou kvadruparézu bez nálezu na hlavových nervech. Proto jsme doporučili doplnění MR krční a horní části hrudní páteře. Vyšetření bylo bez známek myelopatické léze v rozsahu zachycené míchy až do sedmého hrudního stavce. Byla zahájena intenzivní rehabilitace. V dalším průběhu dochází k postupnému zlepšování celkové mobility všech končetin. Pacientka byla vertikalizována, plně mobilizována, celková svalová síla byla zvýšena. Přetrvávala paréza n. fibularis.
- U pacientky přetrvávala těžká hypertenze s hodnotami systolického tlaku kolem 200 mm Hg prakticky v průběhu prvních dvou třetin hospitalizace. V úvodu byla nutná intravenózní terapie kontinuálním nitrátem. Pacientce byla postupně nasazena supramaximální terapie hypertenze vzhledem k absenci adekvátní reakce na zavedenou podávanou terapii. Bylo vysloveno podezření na fixovanou hypertenzi s podílem renoparenchymatozním (odpady bílkovin byly pod hranicí pro nefrotický syndrom). V průběhu dalších dní hospitalizace docházelo pomalu k postupné normalizaci hodnot krevního tlaku. Pacientka byla propuštěna na maximálních dávkách léku ze skupiny betablokátoru, sartanu a vápnikového blokátoru. Do medikace byla nasazena i dvě centrálně působící antihypertenziva, doxazosin a urapidil. Obě z nich měla pacientka v maximální doporučené denní dávce. Hodnoty krevního tlaku na výše uvedené medikaci byly u pacientky při propuštění o průměrné hodnotě systolického tlaku kolem 150 mm Hg.
- Rána po chirurgické preparaci pravého třísla byla ošetřována lokálně a pravidelně kontrolována chirurgem. Vzhledem k vzestupu C-reaktivního proteinu v průběhu hospitalizace byly provedeny stěry z rány, která byla zhodnocena jako jediný eventuální zdroj infekce. (Pacientka jinak nevykazovala jiné klinické projevy infekce). Dle výsledků byla zjištěna pozitivita na přítomnost MRSA (metecilin rezistentní zlatý stafylokok). Po konzultaci s klinickým mikrobiologem byla upravena antiobiotická terapie a lokální stav rány se zlepšil. Kontrolní stěr na MRSA byl negativní. Nakonec byl proveden adaptační steh rány v třísle a pomalé přibližování okrajů rány v režii chirurga za pravidelného lokálního ošetřování a aplikaci antiseptik. Následně byla provedena definitivní sutura.
- Před propuštěním do domácího ošetřování byla doplněna kontrolní CT angiografie aorty, kde bylo popsáno překrytí odstupu levé podklíčkové tepny stentgraftem, dobrá průchodnost stentgraftu, všech stentů, celé aorty i zobrazeného řečiště tepen dolních končetin.
Následná péče
Celkové období hospitalizace trvalo od 3. 11. 2015 do 22. 12. 2015. V průběhu hospitalizace byla pacientce poskytnuta komplexní péče vč. ošetřovatelské. Vzhledem ke krevním ztrátám při endovaskulárním výkonu, nutnosti pravidelných opakovaných venepunkcí a následkem infuzní terapie byl u pacientky postupný pokles v krevním obrazu. Hemogram byl proto saturován podáním celkově dvou krevních konzerv deleukotizovaných erytrocytů. V dalším průběhu byl již krevní obraz stacionární.
Echokardiografické vyšetření za hospitalizace prokázalo těžkou hypertrofickou levou komoru s hraniční systolickou funkcí, bez regionální poruchy kinetiky či významného nálezu na chlopňovém aparátu.
Nutrice byla pravidelně posuzována nutričním terapeutem. Pacientka podstoupila fyzioterapii a rehabilitaci a byla plně mobilizována. V plánu byl překlad na lůžka rehabilitačního oddělení, které však pacientka vzhledem k blížícím se svátkům odmítla a upřednostnila domácí péči. V průběhu hospitalizace byla pacientce aplikována profylaktická dávka LMWH. Propuštěna byla na antiagregační terapii kyselinou acetylsalicylovou v dávce 100 mg/den. Vzhledem k rozsahu zavedených stentů v tepenném povodí na LDK byla pacientka poučena o nutnosti omezit flexi a rotacii v levém kyčelním kloubu stejně tak jako jakékoli extrémní polohy nebo zátěž v dané lokalizaci.
Při následných ambulantních kontrolách pacientky bylo možné pozorovat dobrý efekt provedené endovaskulární intervence. Kontroly krevního tlaku prokázaly hodnoty v pásmu normotenze. Kontrolní CT angiografické vyšetření se zaměřením na stav po intervenci, které proběhlo dva a šest měsíců od propuštění, prokázalo dobře rozvinutý stentgraft v celém průběhu. Falešné lumen bylo zásobeno pouze v malém okrsku sestupné hrudní aorty pod stentgraftem, jinak bylo trombotizované, průměr aorty byl během šesti měsíců stabilní, bez známek dilatace. Přetrvával uzávěr a. subclavia následkem překrytí stentgraftem. Byla popsána zachovaná průchodnost všech zavedených stentů (obr. 11, 12).
Image 11. Přehledná CT angiografie po šesti měsících od výkonu zobrazující úspěšnou implantaci stentgraftu u disekce aorty typu B. Je patrné dobré plnění pravého lumen ve všech úrovních, falešné lumen se plní jen v malém okrsku kolem dolního konce stentgraftu, funkční stenty zavedené do AMS, pravé renální tepny i ilického a femorálního řečiště vlevo. 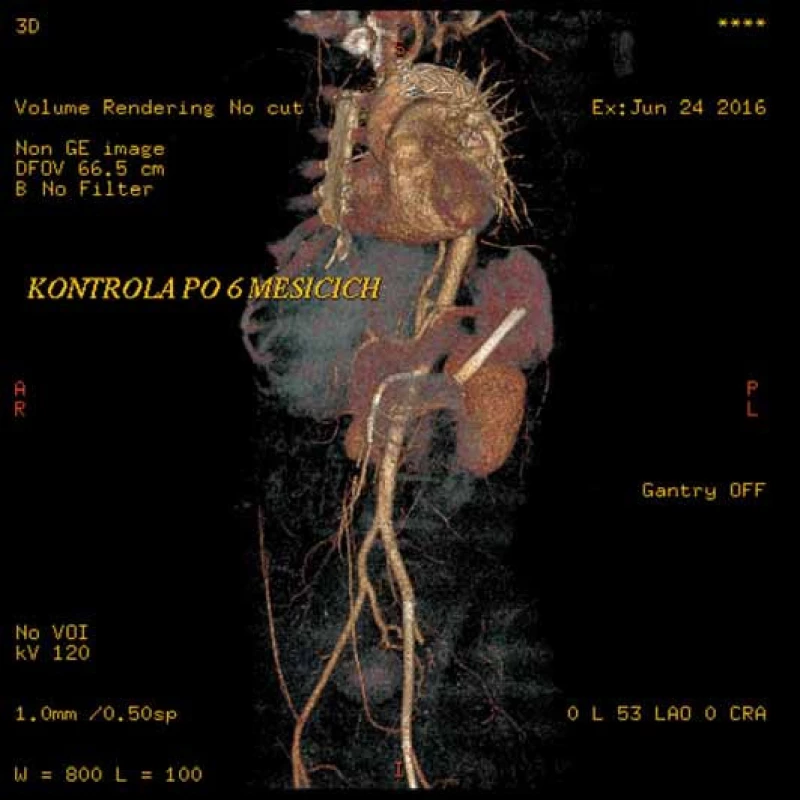
AMS – a. mesenterica superior Image 12. Kontrolní CT angiografie po šesti měsících od zákroku. Průchodné stenty v horní mezenterické tepně i pravé ledvinné tepně. Je patrná atrofie pravé ledviny, která je důsledkem ztráty funkce v rámci ischemie proběhlé během disekce. 
Závěr
Endovaskulární léčba akutní disekce aorty je stav vyžadující úzkou mezioborovou spolupráci. V ideálním případě by terapie měla probíhat ve specializovaných centrech, kde je neustále k dispozici tým lékařů sestávající z anesteziologa-intenzivisty, cévního chirurga a zkušeného intervenčního angiologa nebo radiologa. Základem se přitom stává již iniciální vyslovení podezření na diagnózu akutní disekce aorty, s pestrou škálou možné klinické manifestace. Lékaři, zejména ti, kteří přicházejí do kontaktu s pacienty v první linii, by měli na tuto diagnózu myslet vzhledem k její vysoké mortalitě.
V našem případě se jednalo o pacientku s disekcí aorty typu B, která, i když není zatížena mírou smrtnosti jako disekce typu A, může ohrozit pacienta akutně na životě [5]. Vzhledem k velmi příznivým výsledkům endovaskulární léčby aortální disekce typu B Stanfordské klasifikace je v dnešní době považována implantace stentgraftu do oblasti primárního entry jako léčba volby u selektovaných souborů pacientů, u kterých je přítomna orgánová či končetinová ischemie. Specificitou v námi prezentovaném případě byla viscerální, renální a končetinová ischemie, která patří k závažným komplikacím tohoto stavu. Intervenční angiolog byl schopen vyřešit projevy multiorgánové ischemie implantací stentgraftu do oblasti primárního entry a následnou implantací stentů a díky komplexní péči dalších odborníků byly zvládnuty všechny závažné komplikace, které tento případ s sebou nesl. Pacientku se podařilo propustit v kardiopulmonálně kompenzovaném stavu, plně soběstačnou a mobilní do domácí péče.
Doručeno do redakce: 1. 8. 2016
Přijato po recenzi: 15. 8. 2016
MUDr. Tomáš Eckhardt
nemocnicevitkovice.agel.cz
tomas.eckhardt@vtn.agel.cz
Sources
1. Krajíček M, Peregrin JH, Roček M et al. Chirugická a intervenční léčba cévních onemocnění. 1. vyd. Praha: Grada Publishing 2007 : 135–136.
2. Karetová D, Staněk F et al. Angiologie pro praxi. 2. vyd. Praha: Maxdorf 2007 : 155.
3. Criado FJ. Aortic dissection: a 250-year perspective. Tex Heart Inst J 2011; 38 : 694–700.
4. Hagan PG, Nienaber CA, Isselbacher EM et al. International Registry of Acute Aortic Dissection (IRAD): new insights from an old disease. JAMA 2000; 283 : 897–903.
5. Štásek J, Němec P, Vítovec J. Summary of the 2014 ESC Guidelines on the diagnosis and treatment of aortic diseases. Prepared by the Czech Society of Cardiology. Cor et Vasa 2015; 57: e297–e319.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2016 Issue 3-
All articles in this issue
- Komplexní endovaskulární revaskularizace aterotrombotického uzávěru popliteální tepny a bércových tepen u polymorbidního pacienta – kazuistika
- Endovaskulární léčba ileofemorální hluboké žilní trombózy
- Betablokátory, které nejméně negativně ovlivňují kardiorespirační zdatnost u zdravých osob
- Projekt MedPed – pacienti s familiární hypercholesterolemií ve středu pozornosti
- Význam periprocedurálního poklesu tlakového gradientu ve výtokovém traktu levé komory po alkoholové septální ablaci u pacientů s hypertrofickou obstrukční kardiomyopatií
- Endovaskulární léčba ischemické cévní mozkové příhody
- Organizace karotického programu a výsledky endovaskulární léčby karotické stenózy ve Vítkovické nemocnici
- Endovaskulární léčba disekce aorty typ B a ischemických komplikací provázejících aortální disekce
- Disekce aorty typu B s těžkou viscerální a končetinovou ischemií řešená kompletní endovaskulární revaskularizací – kazuistika
- Možnosti endovaskulární léčby akutní končetinové ischemie
- Organizace podiatrické péče u pacientů s kritickou končetinovou ischemií
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Betablokátory, které nejméně negativně ovlivňují kardiorespirační zdatnost u zdravých osob
- Endovaskulární léčba ileofemorální hluboké žilní trombózy
- Možnosti endovaskulární léčby akutní končetinové ischemie
- Disekce aorty typu B s těžkou viscerální a končetinovou ischemií řešená kompletní endovaskulární revaskularizací – kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

