-
Medical journals
- Career
Inhalační anestetika v současné anesteziologické praxi
Authors: T. Gabrhelík 1; K. Nekvindová 1
Authors‘ workplace: Oddělení anesteziologie, resuscitace a intenzivní medicíny, Krajská nemocnice Tomáše Bati, a. s., Zlín 1
Published in: Anest. intenziv. Med., 31, 2020, č. Supplementum A, s. 17-21
Overview
Inhalační anestetika jsou používána k úvodu a vedení celkové doplňované anestezie. Volatilní anestetika (halotan, izofluran, desfluran a sevofluran) jsou za pokojové teploty a tlaku tekutiny, oxid dusný je v plynném skupenství. Použití inhalačních anestetik vede k amnézii a imobilitě, která je na dávce závislá. Výjimkou je oxid dusný, který má i analgetický účinek. V přehledném článku je diskutován efekt inhalačních anestetik na jednotlivé orgánové systémy a vysvětleny zásady klinického použití, výhod a limitací jednotlivých inhalačních anestetik.
Klíčová slova:
inhalační anestetika – oxid dusný – izofluran – sevofluran – desfluran
Úvod
Inhalační anestetika (oxid dusný, halotan, isofluran, desfluran, sevofluran) jsou určena k vedení doplňované anestezie jako její hypnotická složka. Primární klinický efekt inhalačních anestetik je na dávce závislá sedace vedoucí k celkové anestezii s hypnotickou složkou, amnézií, akinezí, autonomnímu a senzorickému bloku (v případě oxidu dusného).
Jejich výhodou je rychlý přechod do arteriální krve v plicní cirkulaci, což umožňuje relativně snadnou řiditelnost hloubky anestezie. Nevýhodou oproti nitrožilním anestetikům je delší doba úvodu i probouzení daná mírou výměny plynů v plicích a rozpustností inhalačních anestetik. Jejich popularita je založena na jednoduchosti podání (inhalační) a možnosti monitorovat jejich účinnost (klinické příznaky a koncentrace ve vdechované směsi).
Hlavní rozdíl mezi volatilními a nevolatilními anestetiky vychází z jejich chemických vlastností. Nevolatilní anestetika mají vysoké odpařovací tlaky a nízké body varu, což znamená, že vytvoří plyn při pokojové teplotě (oxid dusný, kyslík), zatímco volatilní mají opačné vlastnosti, a proto k použití vyžadují odpařovače (halogenovaná anestetika). Nevolatililní anestetika primárně inhibují NMDA receptory a signalizaci glutamátu, zatímco volatilní anestetika GABA signalizaci.1
Celková anestezie, a to se týká i podávání inhalačních anestetik, by měla být monitorována. Bezpečnost celkové anestezie vyžaduje zkušený anesteziologický tým, monitoraci ventilace, oxygenace, teploty a cirkulace. Doporučeno je sledování úrovně sedace na podkladě monitorace EEG, např. pomocí bispektrálního indexu (BIS; Aspect Medical Systems, Inc, Norwood, MA, USA) nebo entropie (Entropy, GE Healthcare, Chicago, IL, USA).
Indikace a kontraindikace
Inhalační anestetika jsou indikována pro primární nebo adjuvantní vyvolání sedace během úvodu do anestezie a perioperační zajištění anestezie a amnézie během chirurgických zákroků (většinou jako složka doplňované anestezie).
Použití inhalačních anestetik u dospělých:
1. Inhalační úvod může být preferován v případech, kdy je požadováno zachování spontánní ventilace (tracheální stenóza, obtížné zajištění dýchacích cest). Pro pacienty je ovšem zápach anestetik nepříjemný a spojen s vyšším rizikem PONV.
2. Udržování anestezie dle MAC, který je snížený při podávání oxidu dusného nebo ostatních i.v. anestetik.
3. Optimální čas pro přerušení podávání anestetika na konci chirurgického výkonu závisí na použitém anestetiku, podané dávce a době expozice.
V některých státech jsou inhalační anestetika používána při sedaci v intenzivní péči, kde usnadňují provádění širokého spektra bolestivých výkonů a/nebo postupů ošetřovatelské péče. Mezi výhody jejich použití v intenzivní péči patří rychlý nástup účinku, nevzniká na ně tolerance nebo symptomy z odnětí, nemají aktivní metabolity, mají bronchodilatační účinky a u naprosté většiny pacientů nealterují reální a hepatální funkce ani při dlouhodobém a/nebo opakovaném používání.
Kontraindikace použití inhalačních anestetik zahrnují maligní hypertermii, hypovolémii a intrakraniální hypertenzi.
Klinické souvislosti
Každé inhalační anestetikum má odlišnou hodnotu MAC (minimální alveolární koncentrace), což umožňuje porovnávat jejich potenci (lépe než pomocí parciálního tlaku). V klinické praxi zabrání 0,4–0,5 MAC vybavování si událostí a sebeuvědomění se, 1,2–1,3 MAC brání pohybům během chirurgické stimulace. Tzv. MAC-awake stanovuje stupeň hloubky anestezie, který brání otevření očí na slovní výzvu nebo taktilní bolestivý stimul u 50 % pacientů. Jediný oxid dusný má MAC > 100 (105), což vysvětluje jeho nízkou potenci.
Centrální nervový systém
Halogenovaná anestetika (sevofluran, desfluran, izofluran a halotan) snižují CMR (cerebral metabolic rate), snižují mozkovou autoregulaci, zvyšují průtok krve mozkem (CBF) a intrakraniální tlak (ICP). Hyperkapnie je spojena s dramatickým zvýšením CBF při podání i bez podání volatilních anestetik. N2O může zvýšit CBF, CMR a ICP.
Neuroprotektivní účinek inhalačních anestetik je diskutován již od 60. let 20. století. U ischemického poškození mozku se na experimentálních modelech ischemického poškození mozku prokázal krátkodobý neuroprotektivní efekt (do 1 týdne), ale výsledky u delšího časového období jsou kontroverzní.2 Zvažované mechanismy neuroprotekce zahrnují aktivaci ATP dependentních sodíkových kanálů, upregulaci syntázy oxidu dusnatého, redukce excitotoxických stresorů a upregulaci antiapoptických faktorů včetně MAP-kináz. Existují rozpory, zda má sevofluran prokonvulzivní efekt.3
Autonomní nervový systém
Izofluran, sevofluran a desfluran způsobují minimální, na dávce závislou depresi reflexní kontroly sympatiku. Desfluran jako jediný zvyšuje aktivitu sympatiku, v okamžiku zvýšení jeho koncentrace. Oxid dusný zvyšuje aktivitu sympatiku, a přestože jeho používání nebylo asociováno se zvýšením rizikem kardiálních komplikací po nekardiální operaci, není doporučeno jeho použití u pacientů se závažnou kardiomyopatií.
Oběhový systém
Volatilní anestetika mají předvídatelný efekt na oběhový systém. Způsobují na dávce závislou alteraci krevního tlaku, kontraktility a srdečního rytmu. Halogenovaná anestetika snižují krevní tlak díky relaxaci hladké svaloviny, vazodilataci a hromadění krve (pooling) v kapacitním krevním řečišti.
Izofluran, sevofluran a desfluran nezvyšují dispozici k arytmiím ani senzitivitu myokardu k arytmogenním účinkům adrenalinu. Mají však tendenci zvýraznit tachykardii ve vyšších koncentracích (u sevofluranu při MAC > 1.0). Koronární steal fenomén nebyl u koncentrací do 1,5 MAC potvrzen. Anestetika napodobují ischemický preconditioning (krátké období ischémie chrání před dalšími ischemickými inzulty) a působí jako ochrana před následky infarktu myokardu i maligními komorovými arytmiemi. Zahajují kaskádu intracelulárních dějů, které vedou k myokardiální protekci proti ischémii a reperfuznímu traumatu, jež trvá i po eliminaci anestetika.3
Dýchací systém
Expozice všem volatilním anestetikům způsobuje snížení ventilační odpovědi na hyperkapnii a hypoxii, na zvířecích modelech zmírňuje hypoxickou plicní vazokonstrikci. Efekt na plicní vaskulární rezistenci je vyjádřen daleko méně než na systémovou vaskulární rezistenci, kromě N2O, jehož použití může vést k zvýšení plicní vazokonstrikce a zvýšenému pulmonálnímu arteriálnímu tlaku.
Halogenovaná anestetika mají bronchodilatační účinky – zvýšení intracelulárního cyk lického adenosin monofosfátu stimulací beta2 receptorů vede k relaxaci hladkých svalů. Anestetika lze použít pro léčbu těžkého, na jinou farmakologickou léčbu refrakterního status astmaticus. U vnímavých jedinců mohou naopak způsobit podráždění dýchacích cest, kašel nebo laryngospasmus během indukce anestezie (častější výskyt u kuřáků a CHOPN).
Dle metaanalýzy provedené Uhligem bylo použití inhalačních anestetik ve srovnání s totální intravenózní anestezií u kardiálních operací asociováno se sníženou mortalitou a nižší incidencí pooperačních plicních komplikací.4
Kosterní a hladké svalstvo
Potencují relaxaci a klinický efekt NMBA v závislosti na koncentraci podaného anestetika, době expozice a specifické látce. Způsobují relaxaci hladkých svalů, což zásadní měrou přispívá ke zvýšené incidenci PONV a ileu.
Játra
Éterová anestetika (izofluran, desfluran, sevofluran) udržují nebo zvyšují krevní průtok v arteria hepatica. V minulosti existovala asociace mezi pooperační jaterní dysfunkcí a podáváním halotanu, v dnešní době je výskyt hepatotoxicity spíše raritní (low flow).
Ledviny
Halogenovaná anestetika jsou ve vysokých dávkách potenciálně nefrotoxická. Při metabolismu sevofluranu vzniká zvýšené množství anorganického fluoridu, který v in vivo studiích způsobil poškození ledvin. V klinické praxi však nebylo poškození ledvin pozorováno. Naopak díky svým protiischemickým a protizánětlivým účinkům ledviny chrání proti ischemické AKI.5
PONV
Všechna volatilní anestetika stimulují area postrema a relaxují hladké svalstvo. Jejich použití je asociováno se zvýšeným rizikem PONV ve srovnání s totální intravenózní anestezií. Nejvyšší incidence PONV je spojována s použitím oxidu dusného.6
Maligní hypertermie
Všechna halogenovaná anestetika mohou indukovat jednu z nejobávanějších anesteziologických komplikací u predisponovaných jedinců.
Toxicita
Při opakované expozici inhalačním anestetikům jsou popisovány hematotoxicita, reprodukční toxicita, kancerogenní, teratogenní účinky. U teratogenního efektu jsou data konfliktní.
Otrava CO je možným rizikem při absenci výměny CO2 absorbentu (inhalační anestetika mohou produkovat CO při styku se suchým CO2 absorbentem).
Dle aktuálních poznatků z animálních studií mohou halogenovaná anestetika, podobně jako opioidy, ovlivňovat výskyt minimální reziduální choroby u onkologických chorob.7
Oxid dusný nebo vzduch?
Kombinace oxidu dusného s kyslíkem jako nosné směsi pro inhalační anestetika má i dnes své své zastánce i odpůrce. Jeho používání v posledních dekádách neustále klesá ve prospěch užití nosné směsi kyslíku s vzduchem. Odpůrci použití N2O argumentují hlavně účinky „second gass efect“ při úvodu do celkové anestezie. Oxid dusný urychluje přesun směsi podaných plynů z alveolů do krve plicních kapilár, čímž uvolní prostor v alveolech pro další objem plynných anestetik. Při probouzení může N2O naopak způsobit tzv. difuzní hypoxii. Zvyšuje incidenci pooperační nauzey a zvracení (PONV),8 čemuž se však dá předejít profylaxí. Dle metanalýzy provedené Peytonem nebyl u krátkých výkonů trvajících pod jednu hodinu tento efekt prokázán.9
Přestože nejsou dle stanoviska ESA (Evropská anesteziologická společnost) aktuálně důkazy prokazující rizika poškození zdraví v moderním pracovním prostředí,10 je popsána řada nežádoucích účinků spojená s jeho expozicí. Zasahuje do metabolismu kyseliny listové a vitaminu B12 (nevhodný u vegetariánů a vzácných metabolických onemocnění). Inhibuje enzym methionin syntázu, což může vést ke snížení tvorby myelinu a poškození míchy. U zdravotnických pracovníků, kteří byli opakovaně vystaveni působení plynu v nedostatečně větraných místnostech, byla pozorována snížená fertilita. Mezi další zápory patří teratogenita a zvýšení homocysteinu. Nezanedbatelný je i jeho skleníkový efekt, je 300x silnější než CO2 a v půdě a atmosféře přetrvává zhruba 120 let.
Anesteziologové, kteří upřednostňují používání N2O (při znalosti všech rizik), poukazují především na jeho schopnost zesílení účinku ostatních anestetik a analgetik. Lze jej použít pro procedurální management bolesti (v terénu urgentního příjmu, na standardním oddělení nebo v přednemocniční péči), pro management porodní bolesti, anxiolýzu a sedaci v zubním lékařství.10 Jeho používání v posledních letech podporují především dva trendy moderní anestezie – sledování hloubky anestezie (N2O snižuje riziko bdělosti) a snaha o minimalizaci používání opioidů během anestezie (opioid-free anesthesia, resp. opioid sparing anesthesia).11 S ohledem na další moderní trend v perioperační medicíně, ERAS protokol (Enhanced Recovery After Surgery), zůstává postavení používání N2O rozporuplné (vyšší incidence PONV vs. nižší spotřeba opioidů).
Podle randomizované studie ENIGMA II se 1 rok po podání N2O nezvyšuje kompozitní riziko úmrtí a závažných kardiovaskulárních komplikací, což potvrzuje bezpečnost podání u pacientů se známým kardiovaskulárním onemocněním. 12 Podle současného stanoviska ESA není důvod nepoužívat oxid dusný, pokud není v daném případě kontraindikován.13
Halotan
Halotan od svého uvedení na trh v roce 1956 zcela nahradil používání diethyletheru. Jeho aplikace byla snadněji řiditelná, nedráždil dýchací cesty a způsoboval bronchiální relaxaci. Má však pomalou clearance, negativní inotropní efekt, při vysokých hladinách způsobuje kardiální útlum a senzibilizaci srdce na katecholaminy.
Při opakované expozici halotanu byl vzácně příčinou vážného poškození jater (halotanová hepatitida, četnost 1 : 10000 expozic). Selhání jater způsobené přeměnou halotanu na kyselinu trifluoroctovou prostřednictvím oxidačních reakcí v játrech má úmrtnost 30 až 70 %. Proto byl halotan od 80. let 20. století nahrazován izofluranem, později sevofluranem, a v roce 2009 byl v České republice stažen z trhu. Pro nízkou cenu je stále používán v rozvojových zemích.
Izofluran
Izofluran se pro svou stabilitu a dobrou řiditelnost stal od svého uvedení do praxe v roce 1970 na dlouhou dobu „zlatým standardem“ v inhalační anestezii. Snižuje regionální i systémovou vaskulární rezistenci, což vede k poklesu krevního tlaku s reflexním zvýšením tepové frekvence. Pro relativně delší nástup účinku, dráždivost, zápach i delší zotavení z anestezie je v klinické praxi nahrazován sevofluranem a desfluranem, přesto je na některých pracovištích stále používaným anestetikem. Pro nízkou cenu je jeho použití výhodné u dlouhých výkonů. Relativní kontraindikací je jeho použití u pacientů s nedostatečně kontrolovaným astmatem nebo rizikem bronchospazmu z jiných příčin. Opakovaná expozice u zárodků ovcí ve středním období těhotenství způsobila zvýšenou neuroaptózu frontálního laloku, která přetrvala do pozdního období těhotenství a eskalovala do snížené denzity neuronů.14
Sevofluran
Tento fluorovaný derivát etheru byl uveden do klinické praxe v roce 1990. Pro svůj rychlý nástup i ukončení účinku (díky nízké rozpustnosti ve tkáních a krvi) a středně vysokou potenci začal v anestezii všech věkových skupin rychle nahrazovat halotan a izofluran. Mezi výhody patří sladká vůně a nízká dráždivost sliznic dýchacích cest, které jsou ideální pro inhalační úvod. Postrádá významné negativní chronotropní a ionotropní působení, ale jako ostatní inhalační anestetika způsobuje na dávce závislou vazodilataci s poklesem tlaku. Má malý efekt na mozkovou autoregulaci. U výkonů delších jak 2 hodiny je čas vyvedení z anestezie srovnatelný s izofluranem, díky podobné akumulaci ve tkáních u delšího podávání. Pro svou vysokou cenu je jeho spotřeba snižována technikami low-flow nebo minimal flow anestezie.
Data z animálních studií poukázala na možné neurotoxické působení inhalačních anestetik na vyvíjející se mozek (včetně sevofluranu).15 Pozornost tomuto problému byla věnována ve třech studiích (GAS, PANDA, MASK), které zkoumaly neurotoxické působení inhalačních anestetik v dětském věku.16,17,18 Ani jedna studie tento nepříznivý účinek halogenovaných anestetik v průběhu krátké celkové anestezie (1 h) neprokázala. Zda má delší expozice anestetikům vliv na kognitivní funkce v dlouhodobém horizontu, zůstává neznámé. Nicméně Americký úřad pro kontrolu potravin a léčiv (FDA) varuje, že používání anestetik a sedativ může být spojeno s ovlivněním neurologického vývoje, a doporu czčuje vyhnout se celkové anestezii u dětí do 6 let věku, pokud je to možné.
Je relativně kontraindikován u renální dysfunkce, ale dle metanalýzy publikované Sionem v roce 2017 u zdravých jedinců bez koexistujícího renálního poškození nezpůsobuje zvýšení hladin kreatininu.19
Desfluran
Volatilní fluorovaný derivát etheru s nejnižším koeficientem rozpustnosti v krvi a tkáních. Jeho hlavní výhodou je rychlý nástup účinku i vyvedení pacienta z anestezie. Má velmi nízký koeficient rozpustnosti tuk–krev, což vede k zanedbatelné akumulaci desfluranu v tukové tkáni (rychlejší probuzení u obézních pacientů). Desfluran má nepříjemný zápach, irituje dýchací cesty v koncentracích MAC > 1,5, a není tedy vhodný pro inhalační úvod. Kvůli svým sympatomimetickým vlastnostem způsobuje hypertenzi a tachykardii, která může přetrvávat. Neměl by se používat u pacientů se závažnou ischemickou chorobou srdeční, obstrukční nebo hypertrofickou kardiomyopatií. Stejně jako ostatní inhalační anestetika je sledován pro možné neurotoxické působení (viz izofluran a sevofluran).
Desfluran patří mezi významné skleníkové plyny,20 při absenci výměny CO2 absorbentu dochází k detekovatelné produkci CO. Jeho nevýhodou jsou vysoké náklady, i když při nízkém průtoku čerstvého plynu se cenový rozdíl mezi desfluranem a sevofluranem jeví jako nevýznamný.
Sevofluran nebo desfluran?
Řadu let trvající diskuze, zda je pro anesteziologickou praxi výhodnější sevofluran nebo desfluran, bude zřejmě pokračovat i nadále, na jejím udržování se mnohdy podílí jiné faktory než odborné. Současný stav odborného poznání umožňuje formulovat jednoznačně – žádné z uvedených anestetik nelze absolutně preferovat. Obě anestetika mají svůj specifický farmakologický profil, který rozšiřuje možnosti optimální strategie anestezie.21
Sevofluran je vhodný pro inhalační úvod všech věkových kategorií pacientů, je vhodný pro procedurální sedaci a má minimální negativně inotropní a chronotropní efekt.
Desfluran je indikován především u obézních pacientů.22 Jeho výhodou je rychlý nástup účinku, rychlé probuzení z anestezie a zanedbatelný podíl metabolizace látky. anestezie
Table 1. Srovnání vlastností sevofluranu a desfluranu 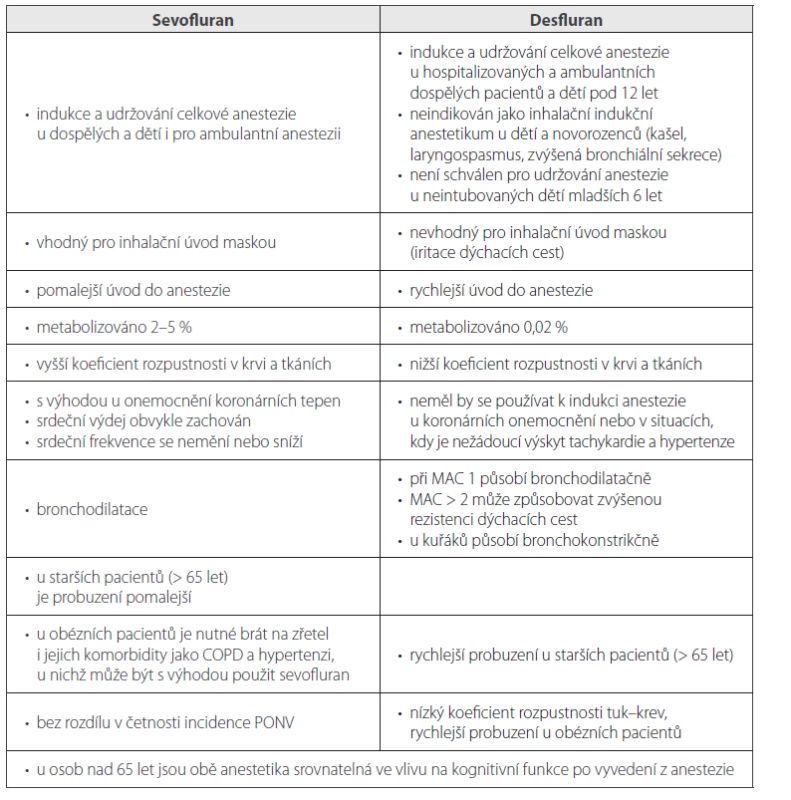
Xenon
Byl objeven v roce 1898 jako vzácný inertní plyn, který má anestetické účinky i v normobarických podmínkách. V některých státech se začíná používat v klinické praxi, ale dostupnost je limitována vysokou cenou (asi 2000× dražší než oxid dusný) a používá se pouze u specifických indikací. Má minimální vliv na kardiovaskulární a jiné systémy. Není metabolizován. Má rychlý nástup a ukončení účinku bez ohledu na délku trvání anestezie. Je tedy blízký ideálnímu anestetiku.
Metoxyfluran
Metoxyfluran je inhalační anestetikum patřící do skupiny fluranů. Disponuje silnou ovocnou vůní, velmi dobrou rozpustností v tucích a je metabolizován z 50 %. MAC má 0,16 %. Analgezie pokračuje i po skončení inhalace, protože má vysoký koeficient rozpustnosti krev–plyn. Při metabolismu vznikají vysoké koncentrace anorganického fluoru a dichloracetylové kyseliny, jež je pravděpodobně příčinou nefrotoxicity látky.23 Z anesteziologické praxe byl proto stažen. Protože v analgetických dávkách se nefrotoxicita methoxyfluranu nevyskytuje, používá se jeho inhalační podání pro analgezii v přednemocniční péči (Penthrox®).
Propofol vs. inhalační anestetika
U anestezie vedené inhalačními anestetiky je prokazatelně nižší spotřeba svalových relaxancií a rychlejší zotavení respiračního systému. Naproti tomu totální intravenózní anestezie (TIVA) propofolem má o 39 % nižší výskyt PONV proti kombinované celkové anestezii,24 je udáván menší výskyt pooperační bolesti a větší spokojenost pacientů. TIVA se s výhodou používá u operací mozku pro pokles intrakraniálního tlaku a vzestup perfuzního tlaku. Nicméně efekt na mortalitu, morbiditu nebo délku hospitalizace při porovnání TIVA a kombinované celkové anestezie nebyl pro heterogenitu studií a nízkou úroveň evidence prokázán.25
Sources
1. Covarrubias M, Barber AF, Carnevale V, Treptow W, Eckenhoff RG. Mechanistic Insights into the Modulation of Voltage-Gated Ion Channels by Inhalational Anesthetics. Biophys J. 2015;109(10):2003-2011. doi: 10.1016/j.bpj.2015.09.032.
2. Matchett GA, Allard MW, Martin RD, Zhang JH. Neuroprotective effect of volatile anesthetic agents: molecular mechanisms. Neurol.Res. 2009;31(2):128-134.
3. Cahalan MK. Inhalační anestetika. In: Barash PG, Cullen BF, Stoelting RK, Cahalan MK, Stock MCh. Klinická anesteziologie. 1. vyd.. Praha: Grada 2015, p.165-166.
4. Uhlig CH, Bluth T, Schwarz K, Deckert S, Heinrich L, De Hert S., et al. Effects of Volatile Anesthetics on Mortality and Postoperative Pulmonary and Other Complications in Patients Undergoing Surgery: A Systematic Review and Meta-analysis. Anesthesiology. 2016;124 : 1230–1245.
5. Fukazawa K, Lee HT. Volatile Anesthetics and AKI: Risks, Mechanisms, and a Potential Therapeutic Window. JASN 2014;25(5): 884-892. doi: https://doi. org/10.1681/ASN.2013111215.
6. Fernandéz-Guisasola J, Gómez-Arnau JI, Cabrera Y, García del Valle S. Asosciation between nitrous oxide and the incidence of postoperative nausea and vomiting in adults, a systematic review and meta-analysis. Anaesthesia. 2010;65(4):379-387.
7. Hooijmans CR, Geessink FJ, Ritskes-Hoitinga M, Scheffer GJ. A Systematic Review of the Modifying Effect of Anaesthetic Drugs on Metastasis in Animal Models for Cancer. PLoS ONE 2016;11(5): e0156152. doi: https://doi.org/10.1371/journal.pone.0156152.
8. Husum B, Stenqvist O, Alahuhta S, Sigurdsson GH, Dále O. Current us of nitrous oxide in public hospitals in Scandinavian countries. Acta Anaesthesiol Scand 2013; 57(9):1131-1137.
9. Peyton PJ, Wu CY. Nitrous oxide-related postoperative nausea and vomiting depends on duration of exposure. Anesthesiology. 2014;120(5):1137-1145.
10. European Society of Anaesthesiology task force on the use of nitrous oxide in clinical anaesthetic practise. The current place of nitrous oxide in clinical practice: An expert opinion-based task force consensus statement of the European Society of Anaesthesiology. Eur J Anaesthesiol. 2015;32(8):517-520. doi: 10.1097/EJA.0000000000000264.
11. Thota RS, Ramkiran S, Garg R, Goswami J, Baxi V, Thomas M. Opioid free onco-anesthesia: Is it time to convict opioids? A systematic review of literature. J Anaesthesiol Clin Pharmacol. 2019;35 : 441-452.
12. Myles PS, Leslie K, Chan MTV, Forbes A, Peyton PJ, Paech MJ, et al., ANZCA Trials Group for the ENIGMA-II investigators. The safety of addition of nitrous oxide to general anaesthesia in at-risk patienst having major non-cardiac surgery (ENIGMA-II): a randomised, single-blind trial. Lancet 2014;384(9952):1446-1454.
13. Buhre W, Disma N, Hendrickx J, DeHert S, Hollmann MW, Huhn R, et al. European Society of Anaesthesiology Task Force on Nitrous Oxide: a narrative review of its role in clinical practice. Br J Anaesth. 2019;122(5):587-604.
14. Olutoye OA, Sheikh F, Zamora IJ, Yu L, Akinkuotu AC, Adesina AM. Repeated isoflurane exposure and neuroapoptosis in the midgestation fetal sheep brain. Am J Obstet Gynecol. 2016;214(4):542. doi: 10.1016/j.ajog.2015.10.927.
15. Sun L Early childhood general anaesthesia exposure and neurocognitive development. Br J 2010; 105(Suppl 1): i61-i68. doi:10.1093/bja/aeq302.
16. McCann ME, de Graaff JC, Dorris L, Disma N, Withington D, Bell G, et al., GAS Consortium: Neurodevelopmental outcome at 5 years of age after general anaesthesia or awake-regional anaesthesia in infancy (GAS): An international, multicentre, randomised, controlled equivalence trial. Lancet 2019;393 : 664 - 677.
17. Sun LS, Li G, Miller TL, Salorio C, Byrne MW, Bellinger DC, et al. Association between a single general anesthesia exposure before age 36 months and neurocognitive outcomes in later childhood. JAMA 2016;315 : 2312-2320.
18. Warner DO, Zaccariello MJ, Katusic SK, Schroeder DR, Hanson AC, Schulte PJ, et al. Neuropsychological and behavioral outcomes after exposure of young children to procedures requiring general anesthesia: The Mayo Anesthesia Safety in Kids (MASK) Study. Anesthesiology 2018;129 : 89-105.
19. Sio CLO, dela Cruz RGC, Bautista AF. Sevoflurane and renal function: a meta-analysis of randomized trials. Med Gas Res. 2017;7(3):186–193. doi: 10.4103/2045-9912.215748.
20. Vollmer MK, Rhee TS, Rigby M, Hofstetter D, Hill M, Schoenenberger F., et al. Modern inhalation anesthetics: Potent greenhouse gases in the global atmosphere. Geophysical Research Letters. 2015;42(5):1606 - 1611. doi: https://doi.org/10.1002/2014GL062785.
21. Macario A, Dexter F, Lubarsky D. Meta-analysis of trials comparing postoperative recovery after anesthesia with sevoflurane or desflurane. Am J Health Syst Pharm. 2005;62(1):63-68.
22. Chen G, Zhou Y, Shi Q, Zhou H. Comparison of early recovery and cognitive function after desflurane and sevoflurane anaesthesia in elderly patients: a meta-analysis of randomized controlled trials. J Int Med Res. 2015;43(5):619–628. doi: 10.1177/0300060515591064.
23. Dayan AD. Analgesic use of inhaled methoxyflurane: Evaluation of its potential nephrotoxicity. Hum Exp Toxicol. 2016;35 : 91–100.
24. Schraag S, Pradelli L, Alsaleh AJO, Bellone M, Ghetti G, Chung TL, et al. Propofol vs. inhalational agents to maintain general anaesthesia in ambulatory and in-patient surgery: a systematic review and meta-analysis. BMC Anesthesiol 2018;18:online. doi: https://doi.org/10.1186/s12871-018-0632-3.
25. Miller D, Lewis SR, Pritchard MW, Schofield-Robinson OJ, Shelton CL, Alderson P, et al. Intravenous versus inhalational maintenance of anaesthesia for postoperative cognitive outcomes in elderly people undergoing non‐cardiac surgery. Cochrane Database Syst Rev. 2018; 2018(8): CD012317. doi: 10.1002/14651858. CD012317.pub2.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2020 Issue Supplementum A-
All articles in this issue
- Editorial
- Klinická farmakologie inhalačních anestetik – co je nutno znát k atestační zkoušce Oxid dusný
- Sevofluran
- Desfluran
- Inhalational anesthetics in current anesthetic practice
- Inhalation anesthetics in pediatric anesthesia
- How to administer inhaled anesthetics correctly
-
Expertní stanovisko výboru ČSARIM č. 3/2020
ENVIRONMENTÁLNÍ DOPADY INHALAČNÍCH ANESTETIK
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Inhalational anesthetics in current anesthetic practice
- Sevofluran
- How to administer inhaled anesthetics correctly
- Desfluran
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

