-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
AII antagonisté (candesartan a irbesartan) v léčbě kardiovaskulárních onemocnění
AII antagonists (candesartan and irbesartan) in the treatment of cardiovascular diseases
reatment of hypertension with angiotensin II receptor antagonists (AIIA) was first limited to diabetics and patients with microalbuminuria. So far, results of several large clinical trials with AIIAs were published, confirming significant renoprotective effect of these agents compared to placebo (RENAAL and IRMA), amlodipin (MARVAL and IDNT) and a combination of ACEI and AIIA (CALM). In 2002, results of 2 large comparator studies in hypertension were published: LIFE – Losartan Intervention For Endpoints and SCOPE – the Study on COgnition and Prognosis in Elderly hypertensives. In 2003, a series of the CHARM studies involving patients with heart failure were published and, from than, AIIA have been used as an alternative to ACEI or in a combination with ACEI. MOSES study – Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention – results were published in 2005 and ONTARGET study, focusing on secondary prevention of ischemic heart disease, was published in 2008. The CORD study – Comparison of recommended doses – and the ACTIVE I study (AF Clopidogrel Trial with Irbesartan for prevention of Vascular Events) were published in 2009. Candesartan was used in the CALM, SCOPE, RESOLVED and CHARM studies, irbesartan in the IRMA, IDNT and ACTIVE I.
Key words:
AII antagonists – candesartan – irbesartan – hypertension – heart failure – atrial fibrilation
Autoři: J. Špinar 1,3; J. Vítovec 2,3
Působiště autorů: Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC 1; I. interní kardioangiologická klinika Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MUDr. Jiří Vítovec, CSc., FESC 2; ICRC Brno, vedoucí programu doc. MUDr. Petr Němec, CSc., MBA 3
Vyšlo v časopise: Vnitř Lék 2012; 58(10): 755-760
Kategorie: Přehledné referáty
Souhrn
Antagonisté receptoru 1 pro angiotenzin II (AIIA) v léčbě hypertenze byly nejprve doporučovány především u diabetiků a nemocných s mikroalbuminurií. Dosud byly prezentovány a publikovány výsledky několika velkých klinických studií s AIIA, které prokázaly významný renoprotektivní efekt těchto léků ve srovnání s placebem (RENAAL a IRMA), ve srovnání s amlodipinem (MARVAL a IDNT) a v kombinaci ACEI a AIIA (CALM). V roce 2002 byly prezentovány výsledky 2 velkých srovnávacích studií u hypertenze: LIFE (Losartan Intervention For Endpoints) a SCOPE (the Study on COgnition and Prognosis in Elderly hypertensives). V roce 2003 byl publikován soubor studií CHARM u nemocných se srdečním selháním a od té doby se AIIA používají jako alternativa ACEI nebo v kombinaci s ACEI. V roce 2005 byly publikovány výsledky studie MOSES (Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention), v roce 2008 byla publikována studie ONTARGET v sekundární prevenci ischemické choroby srdeční. Roku 2009 jsme publikovali studii CORD (Comparison of reccommended doses) a v témže roce byla publikována studie ACTIVE I (AF Clopidogrel Trial with Irbesartan for prevention of Vascular Events) u nemocných s fibrilací síní. Candesartan byl použit ve studiích CALM, SCOPE, RESOLVED a CHARM, irbesartan ve studiích IRMA, IDNT a ACTIVE I.
Klíčová slova:
AII antagonisté – candesartan – irbesartan – hypertenze – srdeční selhání – fibrilace síníV roce 1999 WHO uznala blokátory receptoru 1 pro angiotenzin II (AIIA) lékovou skupinou první volby v léčbě hypertenze společně s dalšími 4 lékovými skupinami (diuretika, beta-blokátory, kalciové blokátory a ACE inhibitory) [6]. Jasnou indikací pro AIIA však byl pouze suchý dráždivý kašel po ACE inhibitorech (ACEI) u pacientů, kde jsou ACEI plně indikovány (srdeční selhání, hypertrofie levé komory, stavy po infarktu myokardu a diabetická nefropatie). Tímto krokem byla rozehrána velká hra o místo v léčbě kardiovaskulárních onemocnění.
AII antagonisté vytáhly první trumfy již koncem roku 2001 a začátkem roku 2002, kdy byly prezentovány a publikovány výsledky 4 velkých klinických studií s AIIA, které prokázaly významný renoprotektivní efekt těchto léků ve srovnání s placebem (RENAAL a IRMA) a ve srovnání s amlodipinem (MARVAL a IDNT) [2,7,10,12]. Studie CALM pak naznačila, že ještě větší renoprotektivní účinek by mohla mít kombinace ACEI a AIIA [10].
Studie IRMA (The effect of irbesartan on the development of diabetic nephropathy in patients with type 2 diabetes) hodnotila účinnost irbesartanu na progresi raného stadia renálního postižení u hypertoniků s diabetem 2. typu ve srovnání s placebem (n = 590, sledování 21 měsíců) [12]. Proteinurie se vyvinula významně méně po léčbě irbesartanem, a to především při vyšší dávce (150 mg vs 300 mg). Irbesartan u hypertoniků s diabetem 2. typu působil nefroprotektivně nezávisle na snížení krevního tlaku.
Studie IDNT (Renoprotective effect of the angiotensin-receptor antagonist Irbesartan in patients with nephropathy due to type 2 diabetes) u nemocných s diabetes mellitus 2. typu porovnávala irbesartan, amlodipin a placebo (n = 1 715, sledování 2,6 roku) [7]. Léčba irbesartanem vedla ke snížení rizika výskytu primárního cíle (renální funkce) ve srovnání s placebem o 20 % a ve srovnání s amlodipinem o 23 %. Léčba irbesartanem vedla ke snížení rizika selhání ledvin ve srovnání s placebem a léčbou amlodipinem o 23 %. Tyto výsledky nelze vysvětlit pouhým rozdílem v hodnotách krevního tlaku.
Několik menších studií se zabývalo srovnáním ACEI a AIIA u nemocných s diabetes mellitus 2. typu a mikroalbuminurií. V práci Muirheada et al byl srovnán valsartan s captoprilem v multicentrické, dvojitě slepé studii u normotenzních diabetiků (n = 122, sledování 52 týdnů) [11]. Valsartan i captopril snížily albuminurii více než placebo, rozdíl mezi léčenými skupinami nebyl statisticky signifikantní. Valsartan měl ale o 1/2 méně nežádoucích účinků než captopril.
Ve studii CALM (the Candesartan And Lisinopril Microalbuminuria study) byl srovnán candesartan, lisinopril a jejich kombinace na mikroalbuminurii u nemocných s diabetes mellitus 2. typu (n = 199, doba sledování 12 týdnů na monoterapii, dalších 12 týdnů srovnání monoterapie s kombinací) [10]. Candesartan byl srovnatelný na pokles krevního tlaku i na poměr albumin/kreatinin v moči s lisinoprilem (byl naznačen pozitivní trend pro candesartan), kombinace pak byla statisticky významně účinnější než monoterapie.
Studie RENAAL a IRMA prokázaly, že AIIA mají nefroprotektivní efekt ve srovnání s placebem u pacientů s diabetes mellitus 2. typu bez ohledu na ovlivnění výšky krevního tlaku. Studie MARVAL a IDNT prokázaly tento účinek i ve srovnání s amlodipinem. Menší studie pak naznačily podobný trend i ve srovnání s ACEI. Studie CALM naznačila možnost kombinace ACEI a AIIA u nemocných s diabetickou mikroalbuminurií. AIIA tak mají jasnou indikaci diabetická nefropatie [1].
Trumfové eso však bylo taženo až v roce 2002 na světovém kongresu o hypertenzi v Praze, kde byly prezentovány výsledky dosud největších srovnávacích studií u hypertenze – LIFE – Losartan Intervention For Endpoints (první výsledky byly prezentovány již v Atlantě v březnu roku 2002) a studie SCOPE – the Study on COgnition and Prognosis in Elderly hypertensives [3,5].
Ve studii SCOPE byl srovnáván candesartan s jinou antihypertenzní léčbou (vyjma ACEI a AIIA) u 4 937 hypertoniků starších 70 let [5]. Mezi hlavní zařazovací kritéria patřil věk 70–89 let, systolický krevní tlak (sTK) 160–179 mm Hg a/nebo diastolický krevní tlak (dTK) 90–99 mm Hg. Pokud měli nemocní již zavedenou antihypertenzní léčbu, museli být převedeni na hydrochlorothiazid 12,5 mg a splnit vstupní kritéria. Poté byli nemocní randomizováni k léčbě candesartan 8–16 mg nebo placebo, a pokud po 3 měsících byl sTK > 160 mm Hg a/nebo dTK > 90 mm Hg, mohla být přidána libovolná antihypertenzní medikace vyjma ACEI a AIIA, tak aby bylo dosaženo uspokojivé kontroly krevního tlaku. Nemocní byli sledování 3–5 let.
Krevní tlak na konci studie ve skupině s candesartanem byl 145/80 mm Hg, což znamená pokles o 21,7/10,8 mm Hg. Krevní tlak na konci studie v placebové větvi byl 149/82 mm Hg, což představuje snížení o 18,5/9,2 mm Hg. Rozdíl v poklesu tlaku mezi oběma skupinami byl 3,2/1,6 mm Hg (p < 0,001).
Primární cíl, pokles velkých kardiovaskulárních příhod (úmrtí, IM, CMP), byl o 10,9 %, což nedosáhlo statistické významnosti (p = 0,19). Statisticky významný byl pokles cévních mozkových příhod a na hranici statistické významnosti byl pokles nového diabetes mellitus (tab. 1, obr. 1).
Tab. 1. Hlavní výsledky studie SCOPE. 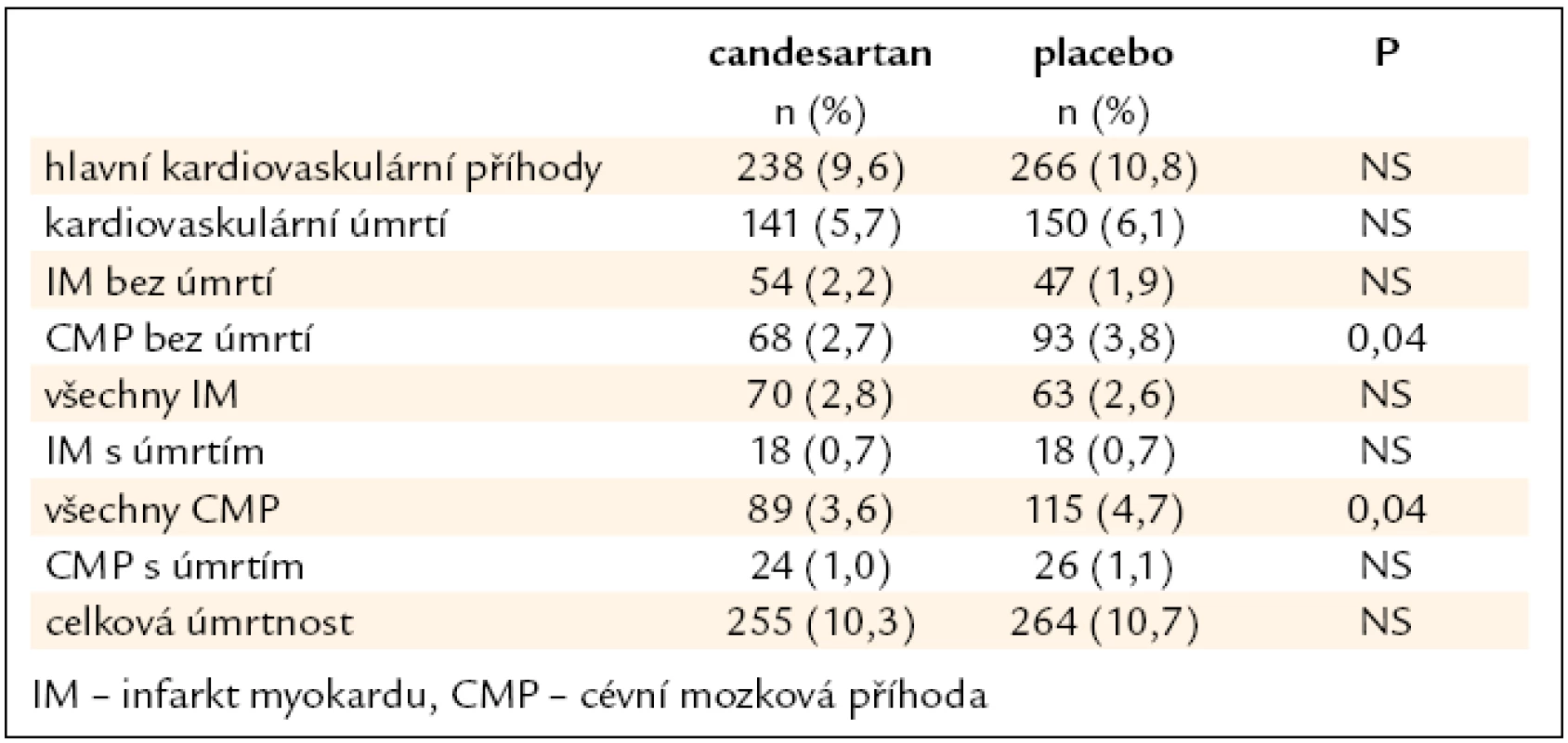
Obr. 1. Výsledky studie SCOPE – kardiovaskulární úmrtí, cévní mozkové příhody a infarkty myokardu. 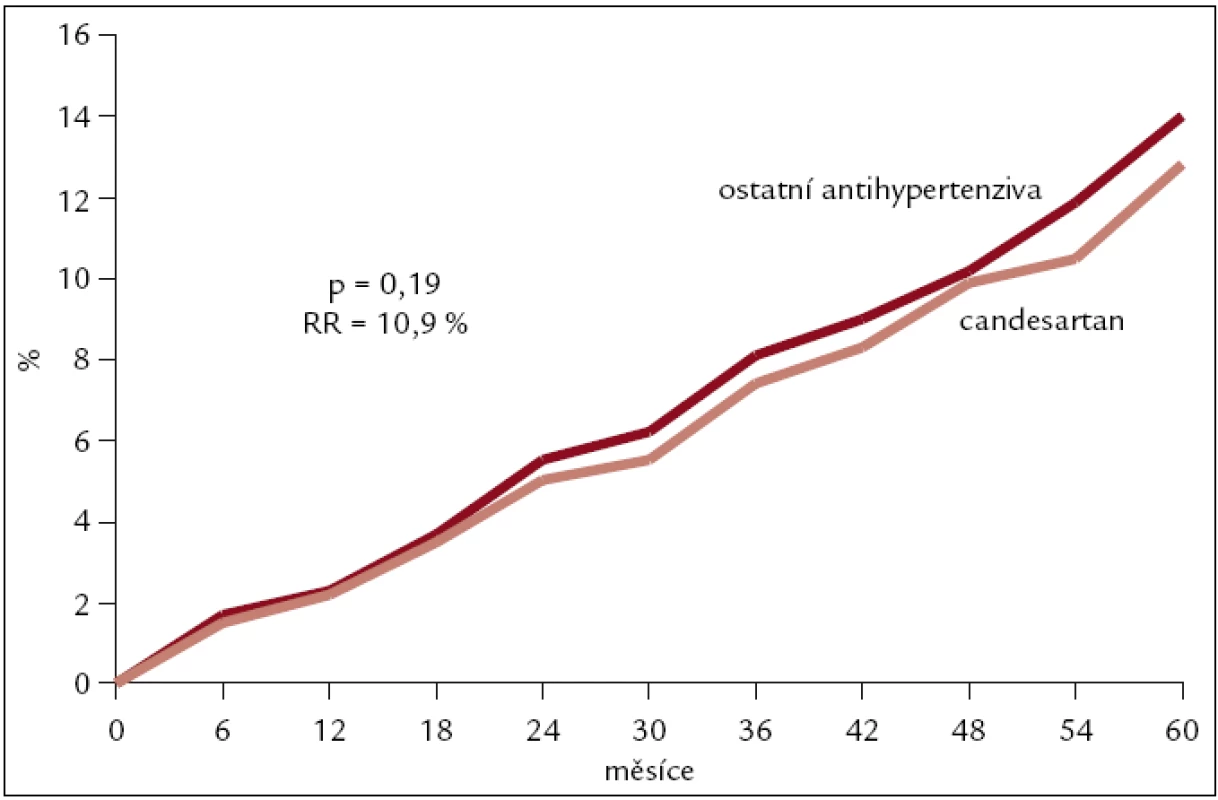
Primární cíl byl dosažen u nemocných, kteří neměli během studie přidánu další antihypertenzní medikaci, kde pokles velkých kardiovaskulárních příhod (úmrtí, IM, CMP) v candesartanové větvi byl o 19 % (p = 0,012) (obr. 2).
Obr. 2. Výsledky studie SCOPE – kardiovaskulární příhody. 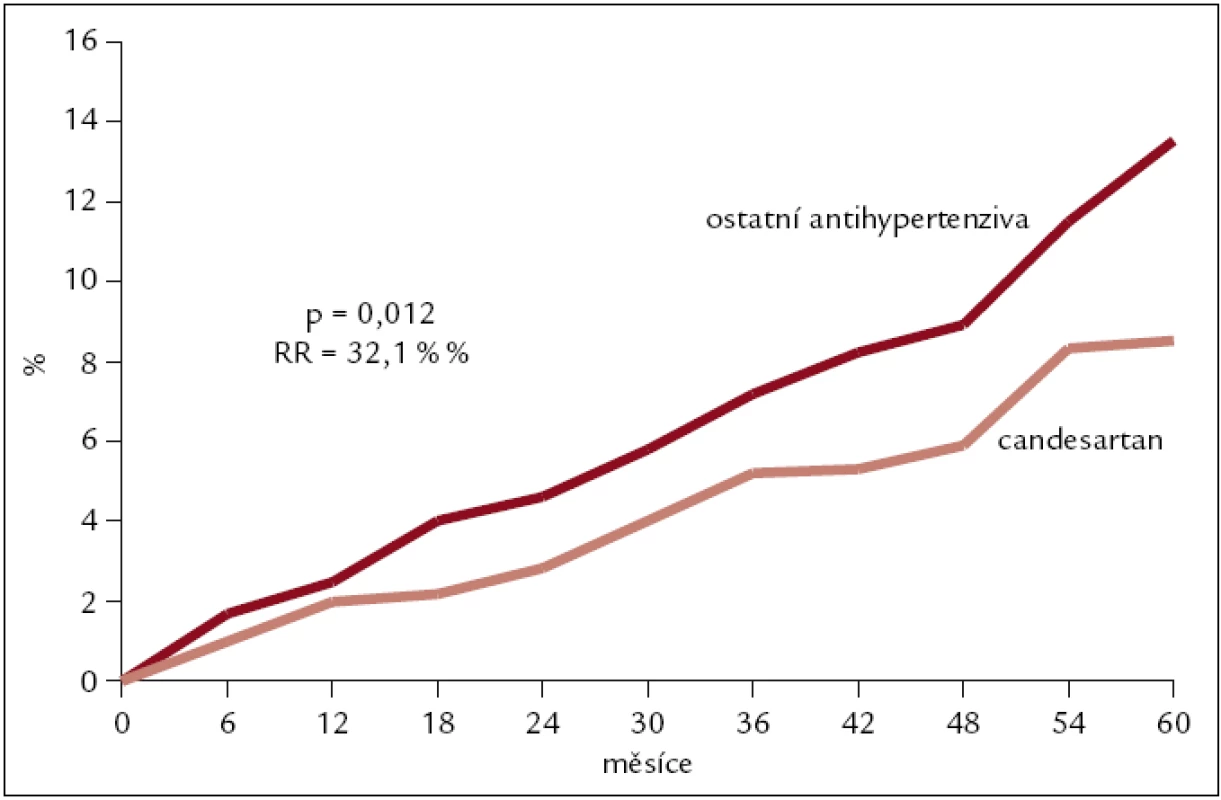
Srovnání hlavních výsledků obou studií ukazuje na velkou homogennost a komplexnost těchto dat (tab. 2).
Tab. 2. Srovnání výsledků studií SCOPE a LIFE. 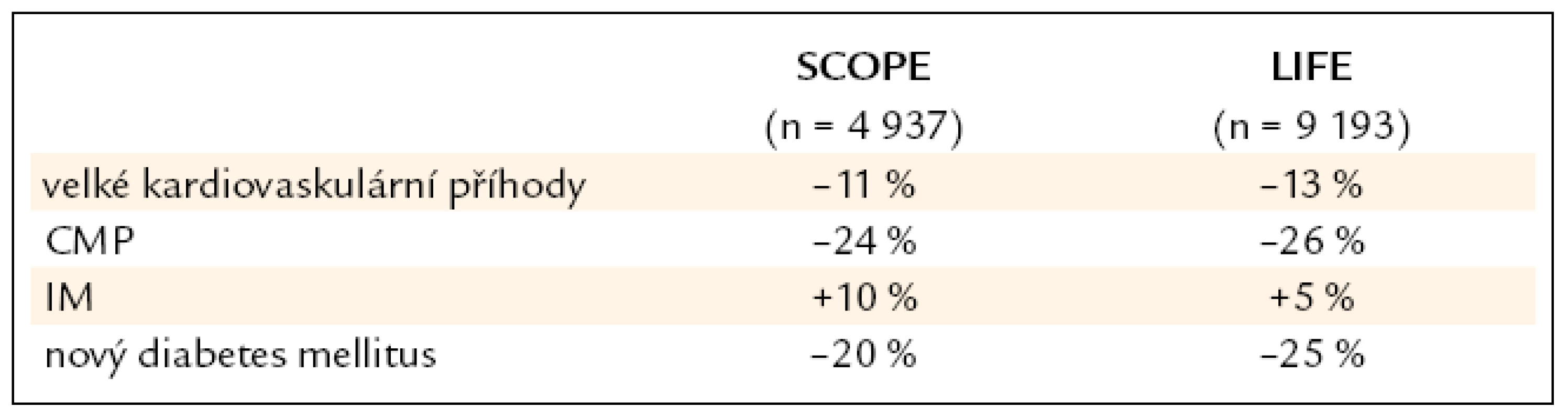
Rozdíly ve výskytu infarktu myokardu byly v obou studiích minimální, ve studii LIFE 10 infarktů a ve studii SCOPE pouhých 7 nefatálních příhod.
Věk je další významnou informací ze studie SCOPE. Ve studii SCOPE > 1/5 nemocných na začátku studie a > 1/2 nemocných na konci studie byla starší 80 let, přesto efekt léčby candesartanem u nemocných, u nichž nebyla jiná antihypertenzní medikace, byl vysoce pozitivní a ukazuje na prospěšnost a bezpečnost této léčby i u populace ve vysokém věku.
AIIA tak získaly jasné místo v léčbě hypertenze, především u nemocných s diabetes mellitus, hypertrofií levé komory, po cévní mozkové příhodě a/nebo u starších pacientů [18,21].
Již v roce 1999 byla publikována studie RESOLVD, na ni navazuje v roce 2003 soubor výsledků studií CHARM u nemocných se srdečním selháním.
Studie RESOLVD (Comparison of candesartan, enalapril, and their combination in congestive heart failure: randomized evaluation of strategies for left ventricular dysfunction pilot study). Kombinace obou léků zvýšila více ejekční frakci a snížila objemy levé komory ve srovnání s monoterapií. Bohužel v mortalitě a počtu hospitalizací byl trend opačný, nejméně událostí bylo pozorováno ve skupině enalaprilu ve srovnání s candesartanem či kombinace obou léků (candesartan 14,6 %, kombinace 15,1 % a enalapril 6,4 %) [8].
Největším výzkumným programem s candesartanem u srdečního selhání byla studie CHARM Overall [13], která se skládala ze 3 podstudií:
CHARM Alternative – sledovala vliv candesartanu v dávce 32 mg u 2 028 nemocných se systolickým srdečním selháním (EF pod 40 %) a netolerujících ACE inhibitory. Candesartan signifikantně snížil relativní riziko KV mortality či hospitalizací pro srdeční selhání o 23 % ve srovnání s placebem (HR: 0,77, 95% CI: 0,67–0,89, p = 0,0004). Klinický prospěch byl také u nemocných s nefatálním infarktem myokardu, mozkovou příhodou či potřebou koronární revaskularizace, což jasně ukázalo na příznivý vliv candesartanu u srdečního selhání (obr. 3) [4].
Obr. 3. Výsledky studie CHARM ALTERNATIVE – kardiovaskulární mortalita, nebo hospitalizace pro srdeční selhání. 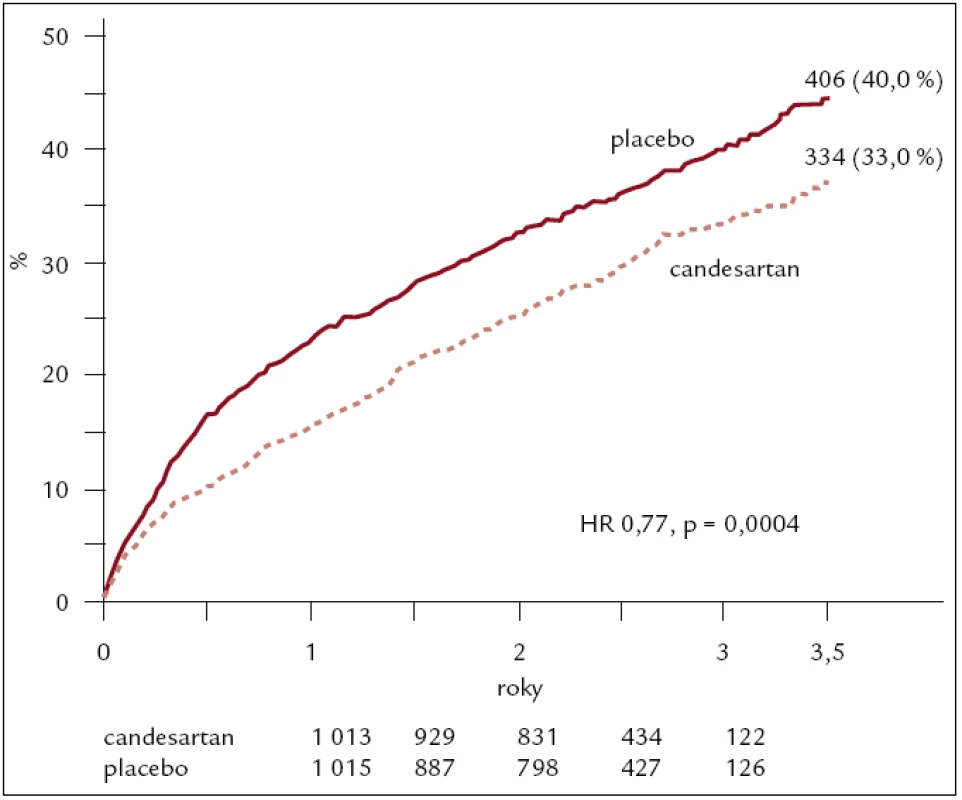
CHARM Added testovala candesartan u nemocných se symptomatickým srdečním selháním, ejekční frakcí < 40 % a již léčených ACE inhibitory, kdy candesartan byl přidán do léčby k ACE inhibitoru. Zařazeno bylo 2 548 nemocných. Výskyt primárního cíle – kardiovaskulární úmrtí nebo hospitalizace pro srdeční selhání – byl 483 (37,9 %) u nemocných léčených candesartanem a 538 (42,3 %) u nemocných léčených placebem (p = 0,01), což prokazuje účinnost kombinace ACEI + ARB u nemocných se systolickým srdečním selháním. Důležité je, že tato kombinace byla prospěšná i nemocným, kteří byli léčeni beta-blokátory, a není třeba z ní mít obavy (obr. 4) [9].
Obr. 4. Výsledky studie CHARM ADDED – kardiovaskulární mortalita, nebo hospitalizace pro srdeční selhání. 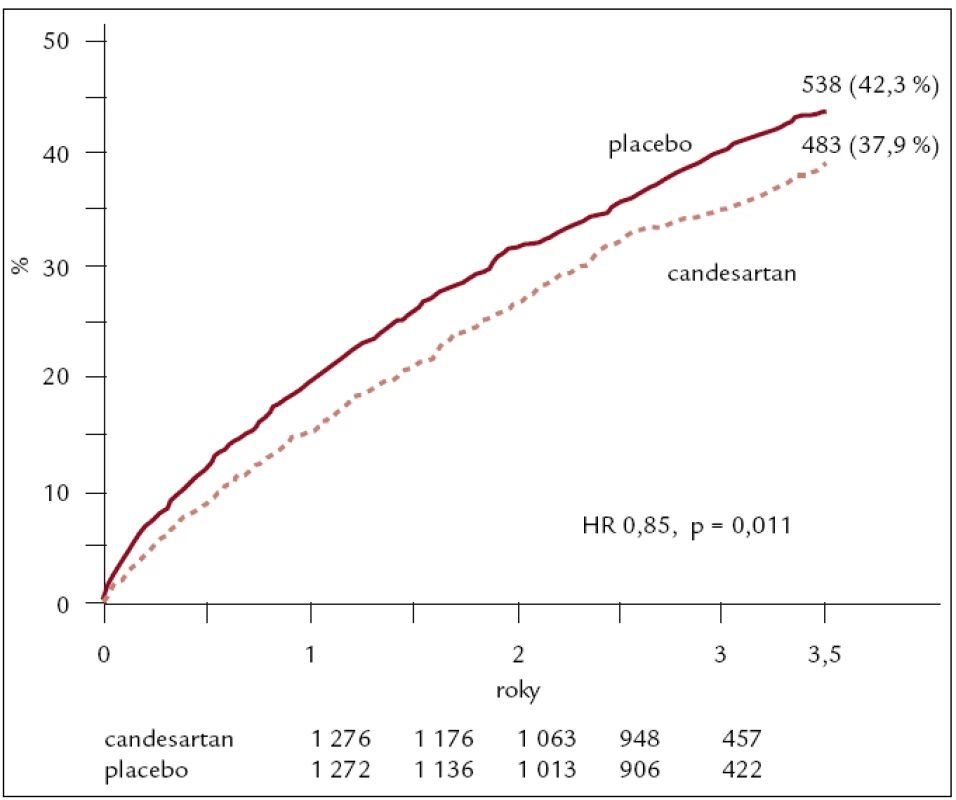
CHARM Preserved (Candesartan in Heart Failure – Assessment of Reduction in Mortality and Morbidity) byla první ukončenou mortalitní studií u nemocných se srdečním selháním a zachovalou systolickou funkcí – ejekční frakcí > 40 %. Do studie bylo zařazeno celkem 3 023 nemocných, průměrný věk 67 let. Průměrná ejekční frakce byla 54 %, 61 % nemocných bylo NYHA II a 39 % NYHA III–IV. Diuretikem bylo léčeno 75 % nemocných, beta-blokátorem 53 % a digoxinem 30 %, blokátorem vápníkového kanálu 32 %. Průměrná doba sledování byla 36,6 měsíců a předdefinovaný primární cíl kardiovaskulární úmrtí a/nebo hospitalizace dosáhl hraniční statistické významnosti, podobně je tomu u samotných hospitalizací pro srdeční selhání (obr. 5) [22].
Obr. 5. Výsledky studie CHARM PRESERVED – kardiovaskulární mortalita, nebo hospitalizace pro srdeční selhání. 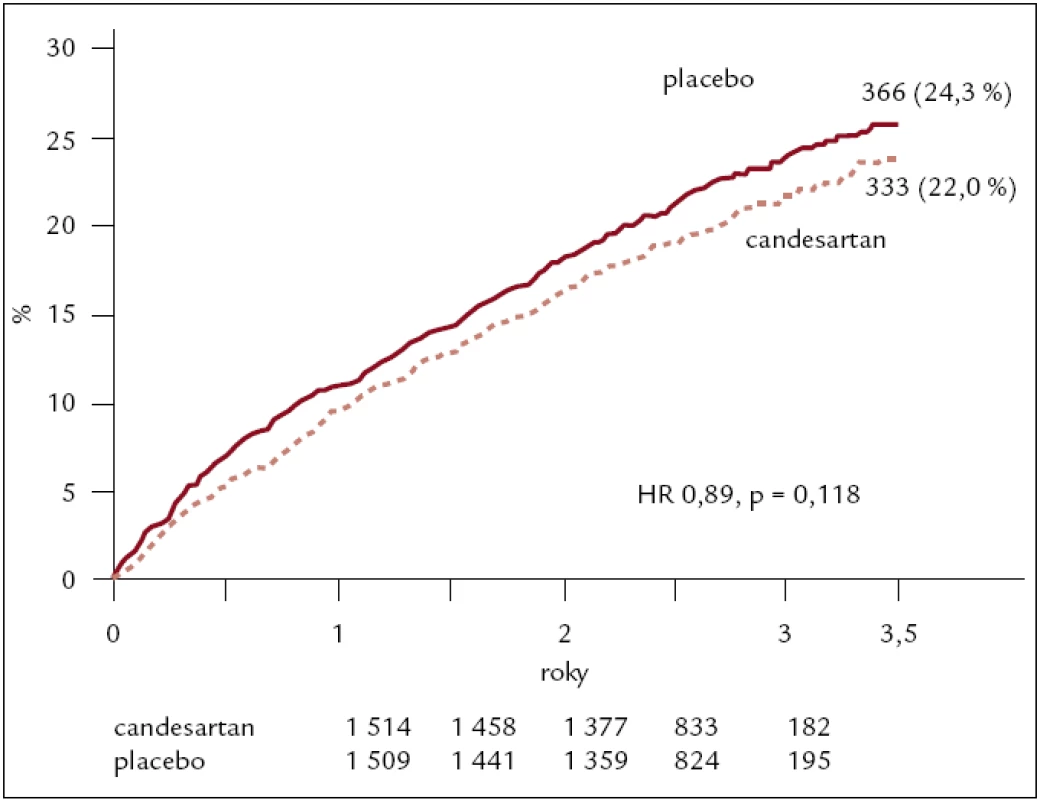
Celkové výsledky všech 3 podstudií jsou uvedeny v tab. 3.
Tab. 3. Celkové výsledky studie CHARM. 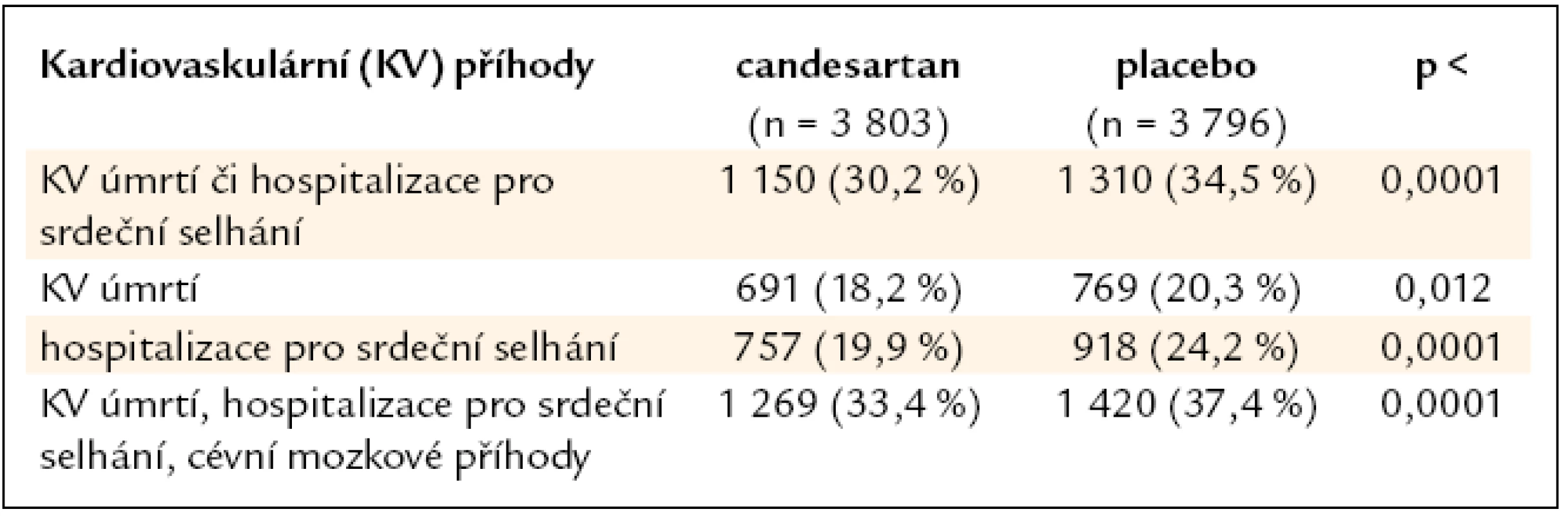
Program CHARM tak stanovil roli AIIA u pacientů se srdečním selháním netolerujících ACEI a u nemocných se srdečním selháním a zachovalou ejekční frakcí [20].
V roce 2005 byla publikována studie MOSES (Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention), která srovnala dosud zlatý standard v sekundární prevenci cévní mozkové příhody a v léčbě systolické hypertenze nitrendipin s eprosartanem, což je AII antagonista s významným účinkem na sympatický nervový systém [14]. Studie MOSES jasně ukázala nový směr v léčbě systolické hypertenze a v sekundární prevenci cévních mozkových příhod – ukazuje se, že sartany obecně by měly být lékem první volby.
Odpověď, zda v sekundární prevenci infarktu myokardu jsou ACE inhibitory a sartany rovnocenné nebo je některá skupina lepší, přinesla stu-die ONTARGET. Studie sledovala 25 577 nemocných s ischemickou chorobou srdeční nebo ischemickou chorobou dolních končetin či mozku, nebo s diabetes mellitus a orgánovým poškozením. Studie neprokázala rozdíl mezi telmisartanem a ramiprilem, ale neprokázala ani superioritu kombinace ACEI a AIIA. Naopak zřetelně upozornila na nebezpečí zhoršení renálních funkcí při léčbě kombinací obou preparátů [19].
Studie CORD A randomizovala 4 016 nemocných s krevním tlakem (TK) < 160/100 mm Hg, kteří byli léčeni ACE inhibitorem > 3 měsíce a kteří byli v jeden den převedeni na léčbu losartanem. Převod na losartan byl bezpečný a nedošlo k vzestupu krevního tlaku. Studie CORD B srovnala ramipril a losartan u 3 813 hypertoniků a neprokázala rozdíl v účinku na krevní tlak mezi losartanem a ramiprilem [16,17].
V květnu roku 2009 byla ukončena klinická studie ACTIVE I – irbesartanová větev (AF Clopidogrel Trial with Irbesartan for prevention of Vascular Events) [15].
Program ACTIVE měl dvojí randomizaci. V první části byli nemocní zařazeni buď do ACTIVE W – clopidogrel + + ASA vs warfarin (6 507 nemocných), nebo do ACTIVE A – clopidogrel + ASA vs ASA (7 554 nemocných). Pokud nemocní z ACTIVE W i A splnili zároveň kritéria pro další randomizaci, byli zařazeni do části ACTIVE I.
Studie ACTIVE I zahrnula 9 016 pacientů, kteří byli randomizováni na irbesartan a placebo. Vstupním kritériem byla dokumentovaná fibrilace síní (jakákoli forma), sTK > 110 mm Hg a některý z dalších rizikových parametrů jako věk > 75 let, hypertenze, anamnéza cévní mozkové příhody, ejekční frakce < 45 % a další.
Na irbesartan bylo randomizováno 4 518 nemocných, průměrného věku 69,5 let, 39,2 % byly ženy a v 66,0 % měli permanentní fibrilaci síní. Na placebo bylo randomizováno 4 498 nemocných, průměrného věku 69,6 let, 39,3 % byly ženy a v 64,4 % měli permanentní formu fibrilace síní. Srdeční selhání mělo 32,3 % v irbesartanové větvi a 31,6 % ve větvi placebové. Krevní tlak byl v obou větvích stejný 138/83 mm Hg, resp. 138/82 mm Hg a tepová frekvence 75,3 vs 74,9 tepů za min. V obou větvích nemocní dostávali téměř ve 2/3 ACE inhibitory (60,2 % vs 60,6 %) a v nadpoloviční většině beta-blokátory (54,4 % vs 54,6 %). Nelišila se léčba kalciovými blokátory, alfa-blokátory, antiarytmiky a digoxinem.
Krevní tlak poklesl v irbesartanové větvi o 6,84/4,51 mm Hg, na placebu o 3,93/2,63 mm Hg, rozdíl v poklesu tedy činil 2,91/1,88 mm Hg ve prospěch irbesartanu.
Primární cíl studie ukazuje tab. 4.
Tab. 4. Primární cíl studie ACTIVE I. 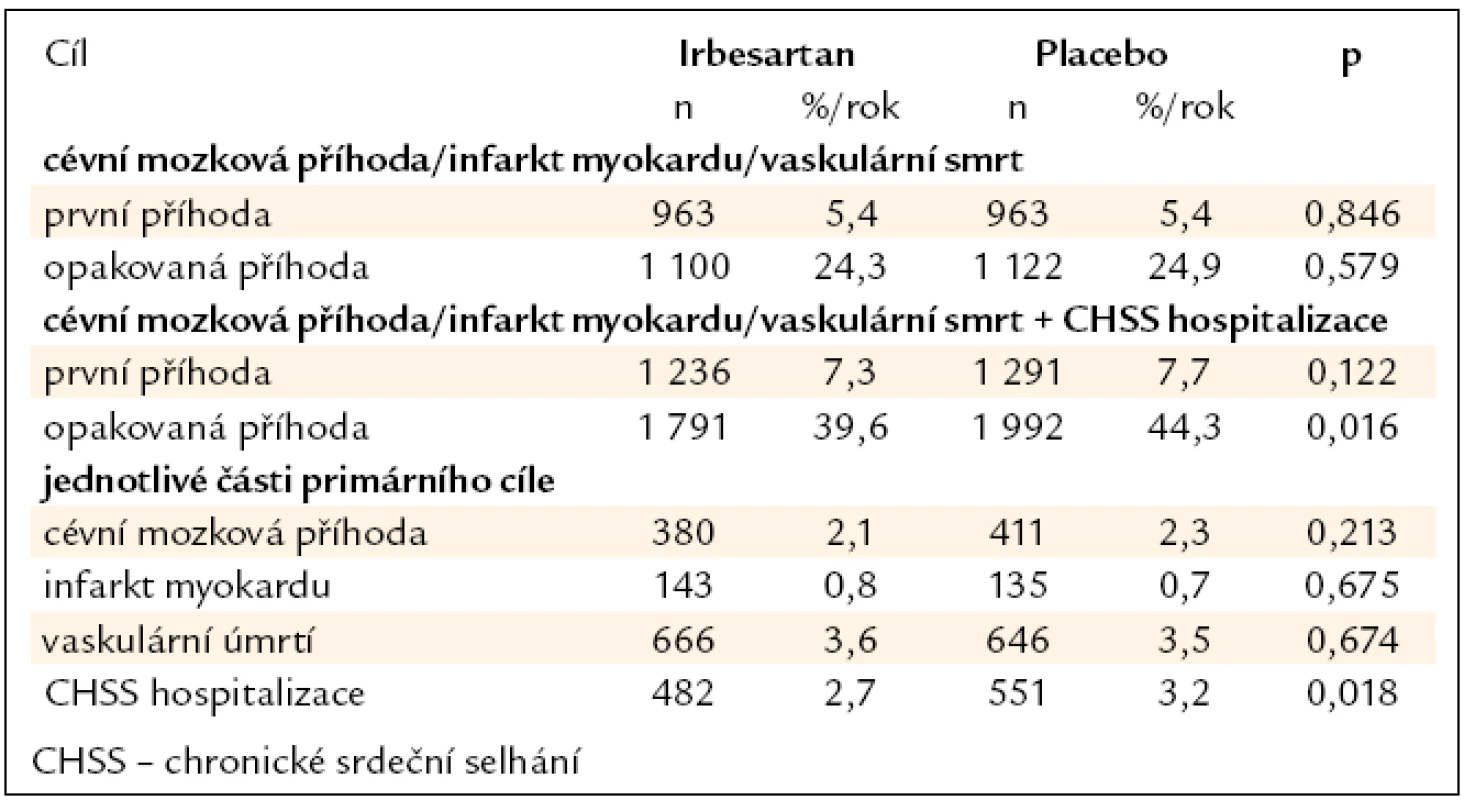
Sekundární cíle ukazuje tab. 5.
Tab. 5. Sekundární cíle studie ACTIVE I. 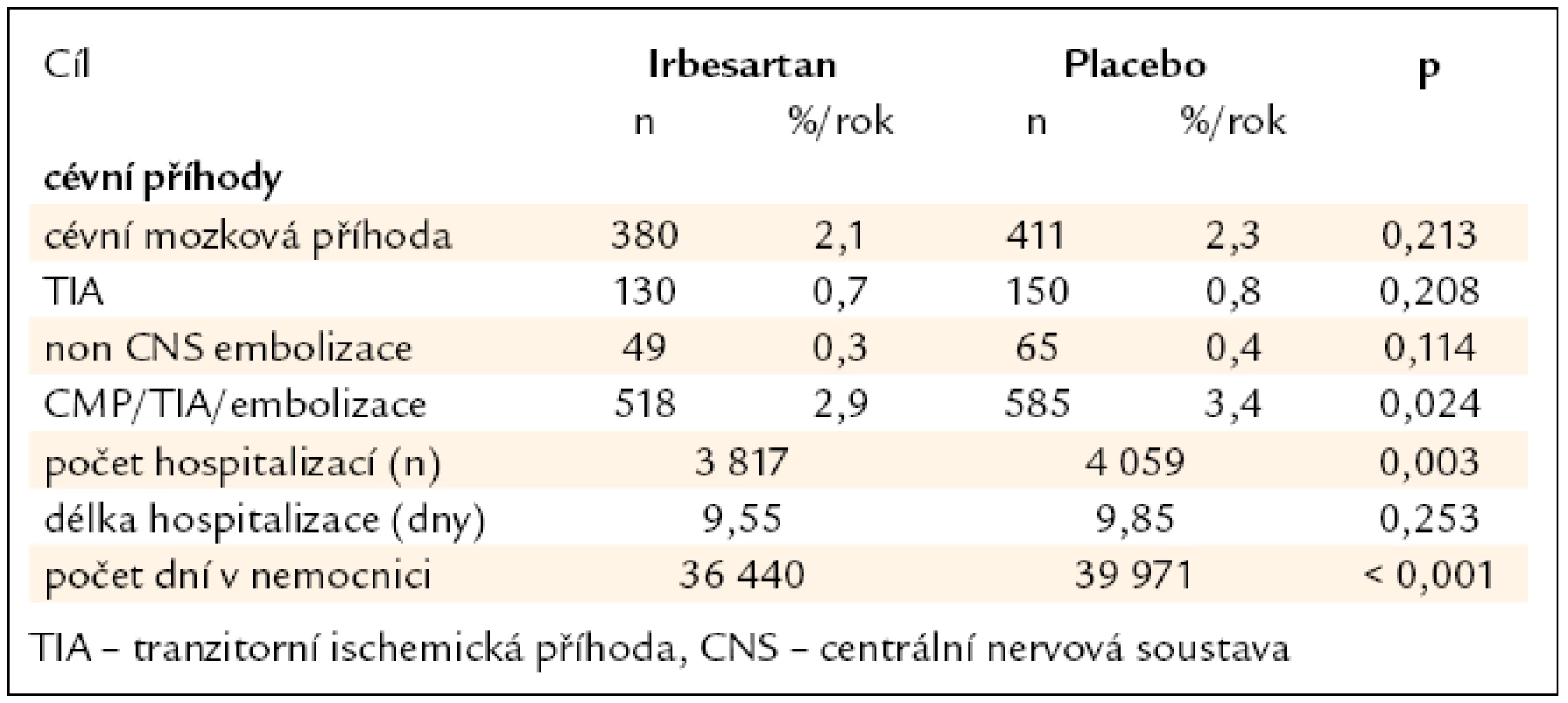
Výsledky studie ACTIVE můžeme shrnout:
-
U normotenzní populace s fibrilací síní snižuje irbesartan krevní tlak o 3/2 mm Hg. V této souvislosti:
- nedošlo ke snížení cévních mozkových příhod, infarktů myokardu a vaskulární smrti;
- došlo k signifikantnímu snížení srdečního selhání o 14 %;
- bylo prokázáno výrazné snížení cévních mozkových příhod, tranzitorních atak a embolizací o 13 %.
- Výrazné snížení opakovaných příhod vedlo k statisticky významnému snížení počtů hospitalizačních dní.
- Irbesartan byl dobře tolerován.
- Analýza podskupin ukázala, že větší prospěch měli nemocní, kteří neužívali beta-blokátor.
Studie ACTIVE-I je významným potvrzením role AIIA v tzv. upstream terapii fibrilace síní.
Závěr
Studie s candesartanem a irbesartanem výrazně obohatily naše znalosti o postavení AIIA v léčbě kardiovaskulárních onemocnění. Průkopnické byly studie s irbesartanem u nemocných mikroalbuminurií – IRMA a IDNT, na které navázala studie CALM prokazující dobrý efekt kombinace candesartan a lisinopril.
Studie SCOPE (s candesartanem) byla před 10 lety skutečným trumfovým esem pro AII antagonisty v léčbě hypertenze. Candesartan byl stejně účinný na tvrdé cíle (mortalita, IM) jako zavedená a doporučovaná antihypertenziva a byl účinnější v prevenci cévní mozkové příhody a rozvoje nového diabetes mellitus.
Komplex studií CHARM ukázal především, že candesartan je dobrá alternativa u nemocných se srdečním selháním netolerujících ACE inhibitor, naznačil možnost kombinace candesartanu s ACE inhibitory u nemocných se srdečním selháním a stanovil postavení candesartanu u nemocných se srdečním selháním se zachovanou ejekční frakcí (ne úplně správně diastolického srdečního selhání).
Studie ACTIVE I s irbesartanem potvrdila význam blokády renin-angiotenzinové osy u nemocných s fibrilací síní – tzv. upstream terapie.
Práce byla podpořena projektem (Ministerstva zdravotnictví) koncepčního rozvoje výzkumné organizace 65269705 (FN Brno) a European Regional Development Fund Project FNUSA-ICRC (No. CZ.1.05/1.1.00/02.0123).
prof. MUDr. Jindřich Špinar, CSc, FESC
www.fnbrno.cz
e-mail: jspinar@fnbrno.cz
Doručeno do redakce: 24. 8. 2012
Přijato po recenzi: 30. 8. 2012
Zdroje
1. American Diabetes Association. Diabetic Nefropathy. Diabetes Care 2002; 25 (Suppl 1): S85–S89.
2. Brenner BM, Cooper ME, de Zeeuw D et al. RENAAL Study Investigators. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001; 345 : 861–869.
3. Dahlöf B, Devereux RB, Kjeldsen SE. LIFE Study Group. Cardovascular morbidity and mortality in the Losartan Intervention For Endpoints reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002; 359 : 995–1003.
4. Granger CB, McMurray JJ, Yusuf S et al. Effects of candesartan in patients with chronic heart failure and reduced left-ventricular systolic function and intolerant to ACE inhibitors: the CHARM-Alternative trial. Lancet 2003; 362 : 772–776.
5. Hansson L, Lithell H, Skoog I et al. Study on cognition and prognosis in elderly hypertensives (SCOPE). Blood Press 1999; 8 : 177–183.
6. 1999 World Health Organisation-International Society of Hypertension Guidelines for the Management of Hypertension. Guidelines Subcommittee. J Hypertens 1999; 17 : 151–183.
7. Lewis EJ, Hunsicker LG, Clarke WR et al. Collaborative Study Group. Renoprotective effect of the angiotensin-receptor antagonist Irbesartan in patients with nephropathy due to type 2 diabetes. N Engl J Med 2001; 345 : 851–860.
8. McKelvie RS, Yusuf S, Pericak D et al. Comparison of candesartan, enalapril and their combination in congestive heart failure: randomized evaluation of strategies for left ventricular dysfunction (RESOLVD) pilot study. The RESOLVD Pilot Study Investigators. Circulation 1999; 100 : 1056–1064.
9. McMurray JJV, Östergren J, Swedberg K et al. Effects of candesartan in patients with chronic heart failure and reduced left-ventricular systolic function taking angiotensin-converting-enzyme inhibitors: the CHARM-Added trial. Lancet 2003; 362 : 767–771.
10. Mogensen CE, Neldam S, Tikkanen I et al. Randomised controlled trial of dual blockade of renin-angiotensin system in patients with hypertension, microalbuminuria, and non-insulin dependent diabetes: the candesartan and lisinopril microalbuminuria (CALM) study. BMJ 2000; 321 : 1440–1444.
11. Muirhead N, Feagan BF, Mahon J et al. The effects of valsartan and captopril on reducing microalbuminuria in patiens with type 2 diabetes mellitus: a placebo-controlled Trial. Curr Ther Res 1999; 60 : 650–660.
12. Parving HH, Lehnert H, Bröchner-Mortensen J et al. The effect of irbesartan on the development of diabetic nephropathy in patients with type 2 diabetes. N Engl J Med 2001; 345 : 870–878.
13. Pfeffer MA, Swedberg K, Granger CB et al. Effects of candesartan on mortality and morbidity in patients with chronic heart failure: the CHARM-Overall programme. Lancet 2003; 362 : 759–766.
14. Schrader J, Lüders S, Kulschewski A et al. Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention: principal results of a prospective randomized controlled study (MOSES). Stroke 2005; 36 : 1218–1226.
15. Špinar J, Lábrová R. ACTIVE I a upstream terapie. Interv Akut Kardiol 2009; 8 : 325–327.
16. Špinar J, Vítovec J, Souček M et al. CORD investigators. Comparison of recommended doses of ACE inhibitors and angiotensin II receptor blockers. Vnitř Lék 2009; 55 : 481–488.
17. Spinar J, Vitovec J, Soucek M et al. CORD Investigators. CORD: Comparison of recommended doses of ace inhibitors and angiotensin II receptor blockers. Int J Cardiol 2010; 144 : 293–294.
18. Mancia G, De Backer G, Dominiczak A et al. 2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertension 2007; 25 : 1105–1187.
19. Yusuf S, Teo KK, Pogue J et al. ONTARGET Investigators. Telmisartan, ramipril, or both in patients at high risk for vascular events. N Engl J Med 2008; 358 : 1547–1559.
20. Vítovec J, Špinar J. Framakoterapie kardiovaskulárních onemocnění. Praha: Grada 2004.
21. Widimský J Jr, Cífková R, Špinar J et al. Doporučení diagnostických a léčebných postupů arteriální hypertenze – verze 2007. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2008; 54 : 101–118.
22. Yusuf S, Pfeffer MA, Swedberg K et al. Effects of candesartan in patients with chronic heart failure and preserved left-ventricular ejection function: the CHARM-Preserved Trial. Lancet 2003; 362 : 777–781.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2012 Číslo 10- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Akutní infarkt myokardu u mladých – stala se někde chyba? – editorial
- Méně invazivní kardiochirurgické přístupy pro léčbu ischemické choroby srdeční – editorial
- Viscerální leishmanióza – editorial
- Festina lente! – editorial
- Akutní infarkt myokardu u mladých nemocných – závažné nedostatky v systému akutní a následné péče
- Existuje vzťah medzi zápalovými markermi, oxidačným stresom a pooperačnou fibriláciou predsiení?
- Diagnostika, prognostické faktory a léčba sarkoidózy – retrospektivní analýza
- Fyziologická úloha vitaminu C ve vztahu ke složkám imunitního systému
- Hypoglykemie – fenomén, nad kterým moderní diabetologie pomalu vítězí
- AII antagonisté (candesartan a irbesartan) v léčbě kardiovaskulárních onemocnění
- Febrilní pancytopenie a hepatosplenomegalie jako hlavní symptomy viscerální leishmaniózy
- Vysoké podezření na ICHS získané anamnézou nesmí vyvrátit negativita některých objektivních vyšetřovacích metod – zkušenost ambulantního internisty
- Dabigatran-etexilát v klinické praxi pro prevenci tromboembolických příhod u nemocných s fibrilací síní
- Efekt ivabradinu na tepovou frekvenci, vývoj funkce levé komory a koncentraci NT-proBNP u pacientů se systolickým chronickým srdečním selháním – příklady z praxe
- Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi
- Vildagliptin v léčbě pacientů s diabetes mellitus 2. typu: co je nového?
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Fyziologická úloha vitaminu C ve vztahu ke složkám imunitního systému
- Diagnostika, prognostické faktory a léčba sarkoidózy – retrospektivní analýza
- Akutní infarkt myokardu u mladých nemocných – závažné nedostatky v systému akutní a následné péče
- Febrilní pancytopenie a hepatosplenomegalie jako hlavní symptomy viscerální leishmaniózy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



