-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Současný pohled na problematiku urogenitální tuberkulózy
Current opinion on urogenital tuberculosis
Urogenital tuberculosis is a relatively rare form of tuberculosis. Symptoms are non-specific and the latency between primary infection and onset of disease is long; therefore diagnosis and timely therapeutic intervention are difficult. Urogenital tuberculosis should be considered when urological symptoms are prolonged and the diagnosis is unclear.
Diagnosis consists mainly of 5 consecutive urine cultures, molecular methods, imaging methods and examination of histological specimens. Antituberculous drugs are usually the primary treatment.
Surgical treatment comes after at least 4 weeks of antituberculous drug treatment with the exception of abscess drainage or diversion of hydronephrosis, which leads to a decreased incidence of ureteral strictures and renal function deterioration.Key words:
tuberculosis urogenital, diagnosis, antituberculous drugs.
Autoři: R. Zachoval; P. Nencka; V. Vik; V. Borovička; P. Holý
Působiště autorů: Urologické oddělení ; Primář: doc. MUDr. Roman Zachoval, PhD ; Fakultní Thomayerova nemocnice, Praha
Vyšlo v časopise: Prakt. Lék. 2010; 90(12): 700-703
Kategorie: Přehledy
Souhrn
Urogenitální tuberkulóza je relativně vzácnou formou tuberkulózy, její symptomy bývají nespecifické, latence mezi primoinfekcí a propuknutím onemocnění dlouhá, a proto je diagnostika a včasná terapie obtížná. Měla by být zvažována vždy, pokud pacient udává dlouhotrvající urologické obtíže, pro které není jednoznačné vysvětlení.
Diagnostika je prováděna na základě kultivačních nálezů v optimálně 5 po sobě jdoucích vzorcích moče, dále je využíváno molekulárních metod, zobrazovacích metod a histologického průkazu.
Terapie antituberkulotiky je v terapii urogenitální tuberkulózy metodou volby, chirurgická řešení jsou indikována po minimálně 4 týdnech léčby s výjimkou drenáže abscesu a derivace hydronefrózy, které jsou v případě uretrálních striktur indikovány bez prodlení a zvyšují úspěšnost rekonstrukčních operací a zároveň snižují riziko ztráty ledviny.Klíčová slova:
urogenitální tuberkulóza, diagnostika, antituberkulotika.Úvod
Urogenitální tuberkulóza (U-TBC) je nejčastější mimoplicní formou tuberkulózy, může postihovat:
- ledviny,
- močovody,
- močový měchýř, či
- pohlavní orgány (10).
Klinické projevy jsou velmi nespecifické a jsou zaznamenány obvykle s latencí 10–15 let od primární infekce. Asi čtvrtina pacientů udává v anamnéze plicní tuberkulózu, polovina z nich má normální nález na snímcích plic (8). Po rapidním ústupu incidence tuberkulózy ve 20. století odborná veřejnost podlehla iluzi, že se jedná o vzácné onemocnění, které si nezaslouží výjimečnou pozornost a mnoho lékařů ji již nebere v úvahu při diferenciální diagnostice.
Epidemiologie
Podle odhadů WHO je jedna třetina světové populace infikována kmeny Mycobacterium tuberculosis, ročně přibývá 8–10 milionů nově infikovaných osob a 2 miliony pacientů ročně umírá. Devadesát procent těchto případů připadá na země rozvojového světa (4). U-TBC je i přes svůj relativně nízký výskyt (6–30 %) závažnou formou extrapulmonární tuberkulózy. Společně s periferní lymfadenopatií a postižením skeletu je nejčastější mimoplicní formou TBC.
Incidence U-TBC je závažnou komplikací u pacientů s HIV, hemodialyzovaných pacientů či pacientů po transplantaci ledviny (13). Zastoupení mužů a žen je rovnoměrné. V ČR je ročně notifikováno 10 až 30 nových onemocnění U-TBC (5). Záchyt U-TBC v ČR v posledních letech demonstruje tabulka 1.
Tab. 1. Hlášená onemocnění tuberkulózy močové a pohlavní soustavy podle klasifikační diagnózy (MKN-10) 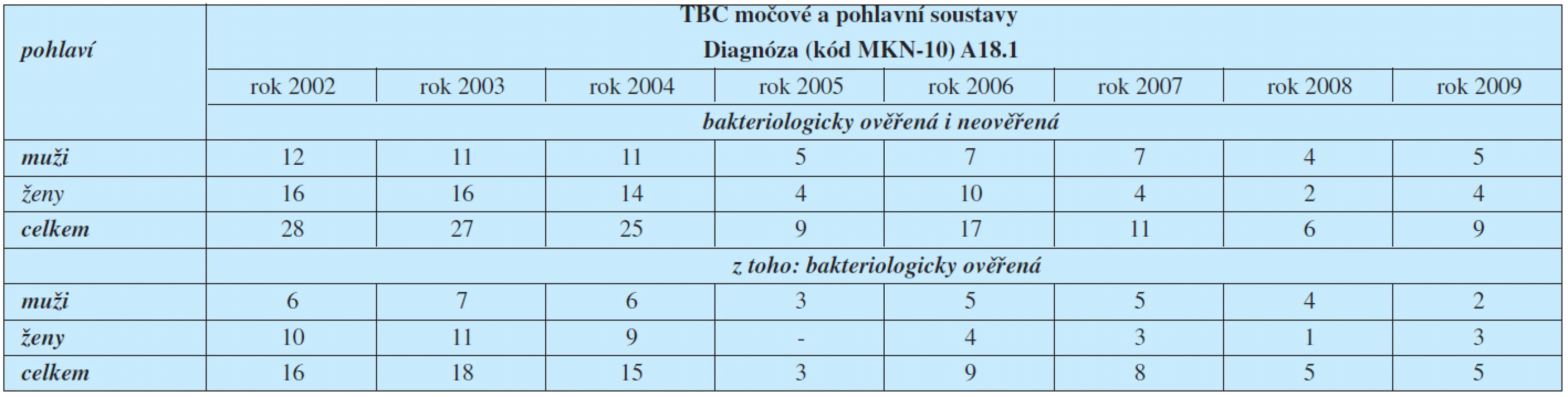
Při výskytu tuberkulózy zákon stanovuje povinnost zdravotnických zařízení nařídit izolaci pacienta na oddělení TRN a pacienti jsou povinni se léčení podrobit. Pokud je pacient hospitalizován na jiném oddělení, je to možné pouze za předpokladu vytvoření adekvátních podmínek izolace na jednolůžkovém či vyhrazeném vícelůžkovém pokoji.
Etiologie
Původcem TBC u člověka je většinou bacil humánní tuberkulózy, bovinní typ se u člověka vyskytuje zřídka. U-TBC je způsobena kmenem Mycobacterium tuberculosis, což je striktně aerobní pomalu rostoucí mikroorganismus.
Patogeneze
TBC ledviny, močových cest a mužského genitálu je stejně jako ostatní plicní i mimoplicní formy TBC způsobena bakteriemi Mycobacterium tuberculosis komplex. Propuknutí nemoci závisí na interakci patogenu a imunitního systému hostitele. Za průběh onemocnění je zodpovědná buněčná imunita.
Mycobacteria mají dlouhou generační dobu a jsou schopny v lidském organismu přežívat ve spícím stavu po řadu let. Ke vzplanutí onemocnění může dojít tzv. endogenní reaktivací za nepříznivých podmínek, kterými jsou:
- vysoký věk,
- alkoholismus,
- oslabení imunitního stavu léčbou, zářením, jinými chorobami,
- špatné životní a sociální podmínky (2).
U 10 % infikovaných pacientů dochází k reaktivaci TBC, vzniká postprimární TBC. Méně častou formou nákazy je tzv. exogenní superinfekce. Jde o situaci, kdy je pacient nakažen masivní expozicí tuberkulózním mykobakteriím, tedy kontaktem se silně infekční osobou. Tuberkulózní postižení urogenitálního traktu je způsobeno aktivací primárně hematogenní infekce, ke které mohlo u pacienta dojít o řadu let dříve než se objeví známky vlastního onemocnění TBC urogenitálního traktu ve formě postižení ledviny, nadvarlete, vzácněji prostaty. Z urogenitálního traktu pouze tyto orgány bývají postiženy TBC izolovaně, proto bývají nazývány bránami vstupu mykobakteriální infekce.
Přenos TBC pohlavním stykem z muže na ženu je velmi vzácný. Sporé kazuistiky popisující pánevní tuberkulózu u sexuálních partnerek pacientů s tuberkulózní orchiepididymitidou svědčí pro možnost sexuálního přenosu z ženy na muže (14).
Patologie
Ledvina je postižena TBC buď jako součást generalizované infekce, nebo jako lokalizované urogenitální postižení. Ledvina je většinou infikována hematogenně z primárního ložiska v plicích či střevech. Klinicky se TBC většinou manifestuje jednostranně, patologické nálezy však posléze často verifikují bilaterální proces.
Ledvina se hojí fibrózní tkání s depozity kalciových solí, vzniká klasická kalcifikovaná léze. Postupující proces TBC může vést k tuberkulózní pyonefróze a vzniku tmelové ledviny. Sekundárně se může vyskytovat nefrolitiáza a TBC perinefritida.
Nekróza ledvinového parenchymu může způsobit progresi procesu do kalichopánvičkového systému. TBC proces postihuje kalichy, které jsou ulcerovány typických způsobem. Fibrózní hojení vytváří četné striktury kalichového systému, hlavně v oblasti infundibul kalichů. Při progresi na ledvinovou pánvičku působí jizvení výraznou redukci objemu a strikturu pyelo-ureterální junkce. Kalcifikace v ledvině obsahují vitální mykobakteria.
Tuberkulózní ureteritida je vždy způsobena přestupem infekce z ledviny. Nejčastěji bývá postižena ureterovesikální junkce. Postižení je vždy druhotné vzhledem k masivnímu postižení ledviny, a pokud není rozpoznáno včas, rychle končí úplnou destrukcí ureteru.
Postižení měchýře jsou bez výjimky sekundární při postižení ledviny. Časné stádium se projevuje změnami v oblasti ureterálních ústí, kde pozorujeme zarudnutí a edém. Při pokročilejších formách dochází ke granulomatózně bulózním změnám, které můžou kompletně obturovat močovody. Maximum fibrózních změn bývá okolo uretrálních ústí, které ztrácí antireflexní vlastnosti, stávají se rigidními a nabývají tvaru „golfové jamky“.
Genitální TBC u mužů nejčastěji postihuje nadvarle a prostatu. Tuberkulózní epididymitida je pravděpodobně způsobena hematogenní infekcí, protože postižení nadvarlete je pozorováno často jako jediné postižení urotraktu. Tuberkulózní prostatitis vzniká antegrádní infekcí urotraktu. Charakteristická je přítomností granulomu, kavitací s kazeózní nekrózou, fibrózních změn a kalcifikací. Možná je i tvorba píštělí do perineálního sinu.
TBC infekce přechází často do semenných váčků, kde se obvykle projevuje jako empyem nebo fibrózně změněné vezikuly. TBC penisu je velmi vzácná (10).
Klinické projevy
Diagnóza U-TBC je obtížná pro její nespecifické projevy. Informace o tuberkulózní infekci v minulosti, ať již plicní či mimoplicní, je v mnoha případech důležitým vodítkem. Latence mezi plicními projevy a urogenitální manifestací je enormní, v některých případech je tento interval delší než 30 let.Velmi častými projevy jsou mikční obtíže a chronické urgence nereagující na ATB terapii (3). U mužů je typickou manifestací U-TBC izolovaná epididymitis často se skrotálními píštělemi.
Dalšími symptomy jsou:
- bolesti zad,
- bolesti boků,
- bolesti nad sponou,
- hematurie,
- polakisurie, a
- nykturie.
Renální kolika není typická, vyskytuje se u méně než 10 % pacientů a celkové příznaky jako horečka, váhový úbytek a noční poty nejsou obvyklé (12).
Typickými laboratorními nálezy jsou:
- aseptická pyurie,
- albuminurie,
- hematurie,
- 88 % pacientů má pozitivní tuberkulinový kožní test, a
- u 63% vyšetřovaných je abnormální nález při vylučovací urografii.
U 16% pacientů jsou prokazatelné kalcifikace v ledvinách. Hemospermie je vzácným příznakem U-TBC. Obtíže jsou často intermitentní a pacient vyhledá lékaře s prodlením (6).
Diagnostické laboratorní metody
Mikrobiologická diagnóza je obvykle stanovena kultivací vyvolávajícího agens z moče nebo bioptického materiálu na konvenčních pevných půdách (Lowenstein-Jensen) či radiometricky metodou BACTEC 460. Zhodnocení biologické aktivity TBC je možné pouze kultivací mykobakterií.
Při hodnocení závažnosti onemocnění a poté adekvátní léčby je posuzováno množství bakterií, rozsah onemocnění a postižené anatomické struktury. Jako pomocné krevní testy v diagnostice U-TBC jsou využívány testy Quanti FERON®-TB Gold test a Elispot. Využívají schopnost uvolňování interferonu gama aktivovanými lymfocyty infikovaných pacientů při styku s tuberkulózními antigeny, které jsou aplikovány do odebraných krevních vzorků.
Výhodou těchto testů je rychlost – výsledky mohou být k dispozici do 24 hodin, vysoká specificita a senzitivita, nejsou ovlivněny předchozí BCG vakcinací. Nevýhodou je náročnost zpracování vzorků s ohledem na nízkou životaschopnost leukocytů in vitro a limitovaná data publikovaná pro užití u dětí, osob čerstvě infikovaných a imunosuprimovaných.
Molekulární biologické metody Gen-Probe, PCR (Polymerase Chain Reaction) nebo LCR (Ligase Chain Reaction) jsou rychlé diagnostické metody, pomocí kterých lze získat výsledek během šesti až osmi hodin.
Dalšími nepříliš rozšířenými testy jsou luciferázové a fluorescenční techniky, HPLC (high-performance liquid chromatography) a DNA či RNA testy.
Biopsii je možné zvážit při postižení zevního genitálu (preferována tenkojehlová aspirace) nebo při postižení měchýře. Biopsie měchýře je ve stádiu akutní infekce kontraindikovaná. Je možné ji provést k vyloučení diagnózy karcinomu pouze u pacientů s tuberkuly či vředy na sliznici měchýře v dostatečné vzdálenosti od suficientního ústí močovodu. Výtěžnost bioptických vzorků je cca 45 % (1).
Diagnostické zobrazovací metody
Rentgenogram hrudníku může odhalit staré či aktivní léze, u 50 % pacientů je nález negativní. Nativní nefrogram prokazuje kalcifikace v urotraktu u přibližně 50 % pacientů. Charakteristické známky na pyelogramu a CT jsou pro odhalení U-TBC přínosné, umožňují rychlejší stanovení diagnózy a nasazení adekvátní terapie. Při vylučovací urografii jsou detekovatelné deformace jednotlivých kalichů (tzv. moly vykousané ulcerace), vymizení kalichů (tzv. amputace kalichů) při fibróze kalichu a stenóze infundibula, mnohočetné deformity kalichů nebo závažné destrukce kalichů a parenchymu (obr. 1).
Obr. 1. CT urogram – sagitální řez – tuberkulóza ledviny a močovodu vlevo; (střelky označují vícečetné strikutury močovodu, šipka) 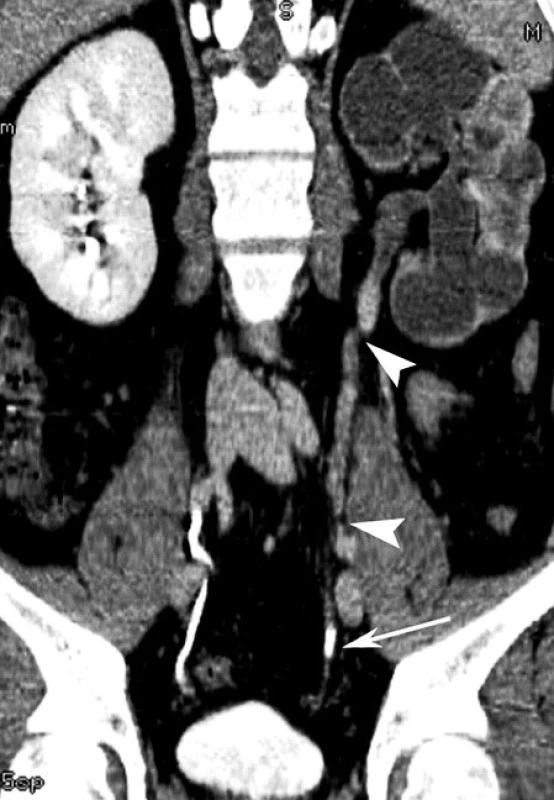
Močovod bývá vlivem četných striktur a kalcifikací zkrácen a nabývá charakteru růžence. Někdy je patrný i vesiko-ureterální reflux z inkompetence ústí močovodů. Močový měchýř bývá postižen kalcifikacemi, defekty náplně, bývá zesílená stěna a redukována kapacita. V oblasti prostaty mohou být četné kalcifikace. Negativní nález při vylučovací urografii diagnózu TBC nevylučuje.
Ascendentní ureteropyelografie je užívaná zřídka. Sonografie ledvin může odhalit výraznější známky obstrukce močových cest. CT a NMR (nukleární magnetická rezonance) jsou nepostradatelné v diferenciální diagnostice.
Pokud je indikováno endoskopické vyšetření, musí být vždy provedeno v celkové anestezii a relaxaci, aby bylo minimalizováno riziko krvácení. Měchýř by měl být plněn pod kontrolou zraku. Indikace k provedení ureterorenoskopie jsou vzácné.
HR TRUS (transrektální ultrasonografie s vysokým rozlišením) je moderní neinvazivní metodou užívanou s úspěchem k odhalení abnormalit v oblasti semenných váčků, ductus deferens a prostaty (7).
Medikamentózní léčba
Dle doporučení WHO začíná antituberkulózní léčba podáním 3 až 4 léků denně (rifampicin, isoniazid, pyrazinamid a ethambutol nebo streptomycin) po dobu 2 měsíců. Následuje 4 měsíční fáze pokračovací, kdy je podávána kombinace 2 léků 2 až 3 krát týdně.
Medikamentózní léčba je metodou první volby v terapii U-TBC. Během posledních 40 let byla doba léčby zkrácena z 24 na 6 měsíců (13). Pouze u komplikovaných případů (rekurentní TBC, imunosuprese a HIV/AIDS) je nezbytné prodloužit léčbu na 9–12 měsíců. V případech rezistentní TBC, jak je definována WHO – mykobakteria rezistentní na rifampicin a isoniazid s nebo bez rezistence na ostatní léky – vyžaduje léčba užití kombinace léků vybraných na základě citlivosti
- etionamid,
- prothionamid,
- chinolony,
- klaritromycin,
- cykloserin,
- kanamycin,
- viomycin,
- cypreomycin,
- thiaacetazon,
- kyselina paraaminosalicylová.
U pacientů s renální insuficiencí je třeba uvážlivě podávat streptomycin, další aminoglykosidy a ethambutol, které jsou vylučovány ledvinami (12).
Chirurgická léčba
Přestože léčbou volby u U-TBC je chemoterapie, v některých případech je v první řadě nutná chirurgická léčba z důvodu řešení septických stavů či abscesů. Nefrektomie je indikována pro afunkční ledvinu s nebo bez kalcifikací, při rozsáhlém postižení celé ledviny s hypertenzí a obstrukcí PU přechodu.
Resekce ledviny je indikována při lokalizovaném postižení jednoho pólu ledviny s kalcifikací, které nereaguje na 6 týdenní intenzivní léčbu nebo při detekci pomalu se zvětšující kalcifikaci, která postupně ničí celou ledvinu. Otevřená drenáž abscesu by neměla být prováděna. Obsah abscesové dutiny by měl být minimálně invazivně aspirován.
Epididymektomie je indikována u kazeózních abscesů nereagujících na léčbu či při tvrdém zduření nadvarlete nejevícím známky regrese nebo se zvětšující po léčbě antituberkulotiky a antibiotiky.
Orchiektomie je nutná zřídka, ligace kontralaterálního duktu není vyžadována (9).
U všech typů ureterálních striktur je indikováno zavedení JJ stentu či založení punkční nefrostomie z důvodu adekvátní drenáže v průběhu hojení při medikamentózní terapii nebo po chirurgickém zákroku a ke sledování efektu léčby.
Uspokojivé výsledky stenóz v oblasti pyeloureterálního přechodu jsou popisovány po plastikách dle Anderson Hynese a Culpa (11).
Závěr
Urogenitální tuberkulóza je relativně vzácnou formou tuberkulózy, její symptomy bývají nespecifické, latence mezi primoinfekcí a propuknutím onemocnění dlouhá, a proto je diagnostika a včasná terapie obtížná. Měla by být zvažována vždy, pokud pacient udává dlouhotrvající urologické obtíže, pro které není jednoznačné vysvětlení.
Diagnostika je prováděna na základě kultivačních nálezů v minimálně 3, optimálně 5 po sobě jdoucích vzorcích moče, je využíváno molekulárních metod, zobrazovacích metod a histologického průkazu.
Chemoterapie antituberkulotiky je v terapii urogenitální tuberkulózy metodou volby, chirurgická řešení jsou indikována po minimálně 4 týdnech léčby s výjimkou minimálně invazivní drenáže abscesu a zavedení JJ stentu či založení punkční nefrostomie, které jsou v případě uretrálních striktur indikovány bez prodlení a zvyšují úspěšnost rekonstrukčních operací a zároveň snižují riziko ztráty ledviny.
Podpořeno grantem z Islandu, Lichtenštejnska a Norska v rámci Finančního mechanismu EHP a Norského finančního mechanismu.
doc. MUDr. Roman Zachoval, Ph.D.
Urologické oddělení
Fakultní Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4
E-mail: roman.zachoval@ftn.cz
Zdroje
1. Čermák, P., Havelková, M. Laboratory diagnosis of mycobacterial infections. Klin. Mikrobiol. Infekc. Lek. 2010, 16, 2, s. 36-42.
2. Figueiredo, A.A., Lucon, A.M. Urogenital tuberculosis: update and review of 8961 cases from the world literature. Rev. Urol., 2008, 10(3), p. 207-217.
3. Figueiredo, A.A., Lucon, A.M., Gomes, C.M., Srougi, M. Urogenital tuberculosis: patient classification in seven different groups according to clinical and radiological presentation. Int. Braz. J. Urol., 2008, 34(4), p. 422-432.
4. Figueiredo, A.A., Lucon, A.M., Junior R.F., Srougi, M. Epidemiology of urogenital tuberculosis worldwide. Int. J. Urol., 2008, 15(9), p. 827-832.
5. Homolka, J., Krejbich, F., Holub, J. Tuberculosis in the Czech Republic in the year 2007. Čas. Lék. čes. 2009, 148, 5., s. 197-200.
6. Jacob, J.T., Nguyen, T.M., Ray, S.M. Male genital tuberculosis. Lancet Infect. Dis., 2008, 8(5), p. 335-342.
7. Rui, X., Li, X.D., Cai, S. et al. Ultrasonographic diagnosis and typing of renal tuberculosis. Int. J. Urol., 2008, 15(2), p. 135-139.
8. Svobodová, J., Dujsíková, H., Jedličková, H., Pavlík, I. Mycobacteria at extrapulmonary sites. Klin. Mikrobiol. Infekc. Lek. 2010, 16, 2, s. 43-47.
9. Trnka, L., Wallenfells, J. How to continue in the treatment of tuberculosis in the Czech Republic? Čas. Lek. čes., 2007, 146, 4, s. 351-355.
10. Vašáková, M. Extrapulmonary tuberculosis. Epidemiol. Mikrobiol. Imunol., 1998, 47, 1, s. 23-26.
11. Volkov, A.A., Zuban, O.N. Obstructive uropathy in nephrotuberculosis and the results of its surgical correction. Probl. Tuberk. Bolezn. Legk. 2009, 4, p. 59-62.
12. Winer, A.G., Georges, C., Feliciano, J., Hyacinthe, L. Severe bilateral hydronephrosis and hydroureter secondary to bladder tuberculosis. J. Urol., 2010, 184(5), p. 2138-2139.
13. Wise, G.J. Urinary tuberculosis: modern issues. Curr. Urol. Rep., 2009, 10(4), p. 313-316.
14. Wise, G.J., Shteynshlyuger A. An update on lower urinary tract tuberculosis. Curr. Urol. Rep., 2008, 9(4), p. 305-313.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2010 Číslo 12- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
-
Základy sociální, kognitivní a afektivní neurovědy
I. Úvod - Současný pohled na problematiku urogenitální tuberkulózy
- Regionální diferenciace věkové struktury praktických lékařů v České republice na počátku 21. století
- Prevencia a liečba orgánovocievnych artériových ischemických chorôb
- Vliv cvičení jógy na rizikové faktory kardiovaskulárních onemocnění
- Doping v športe a akupunktúra
- Nová molekula MetMAb pro léčbu karcinomu plic
-
Místo a význam institutu „dříve projevených přání“ v péči o pacienta
Interpretace a okolnosti porozumění textu - Ochota pacientů k účasti a setrvání v pohybově rehabilitačním programu v rámci sekundární prevence ischemické choroby srdeční
- Vstřícná zdravotní péče o migranty
- Jaká bude sezóna chřipky 2010-2011?
- Návykové nemoci a chudoba
- Miniportréty slavných českých lékařů Biochemik, farmakolog, výtvarník a básník profesor Ivo Hais
- Profesor chirurgie Eduard Albert a záhada smrti korunního prince
- Člen předsednictva ČLS JEP prezidentem Středoevropské neurochirurgické společnosti
- Přednáškové večery Spolku lékařů českých v Praze ČLS JEP
- Proti viru prasečí chřipky chrání běžné očkování proti sezonní chřipce
- Ze života odborných společností ČLS JEP
- Prohlášení výborů České menopauzální a andropauzální společnosti ČLS JEP a Sekce pro otázky menopauzy ČGPS ČLS JEP k léčbě estrogeny u žen v časné postmenopauze
- Doc. MUDr. Milan Duniewicz, CSc., devadesátiletý
- Pseudoefedrin bez předpisu znamená zbytečné riziko
- JUBILEA
-
Základy sociální, kognitivní a afektivní neurovědy
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pseudoefedrin bez předpisu znamená zbytečné riziko
-
Základy sociální, kognitivní a afektivní neurovědy
I. Úvod - Profesor chirurgie Eduard Albert a záhada smrti korunního prince
- Regionální diferenciace věkové struktury praktických lékařů v České republice na počátku 21. století
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



