-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaJuvenilná rekurentná parotitída a selektívna deficiencia IgA
Juvenile Recurrent Parotitis and Selective IgA Deficiency
Diseases of parotid glands are in children very frequent. Juvenile recurrent parotitis represents a unique form of recurrent, usually non-purulent inflammation of parotid glands. It is usually unilateral and is accompanied by non-obstructive sialectasis. During the acute attack, the gland is edematous, enlarged, palpable painful with cloudy saliva from parotid duct after expression. It affects more frequently boys with the peak incidence between 5 – 6 years. In majority of the patients, the disease disappears during adolescence. Etiologically, various microorganisms together with anatomic abnormalities or immunodeficiencies play a role, but some cases are considered to be idiopathic. One of the rare reasons of recurrent parotitis is considered to be selective deficiency of IgA, which is the most frequent inherited immunodeficiency in population. It is strongly recommended to examine the serum concentration of immunoglobulins in patients with recurrent inflammation of parotid glands.
Authors present a case report of boy with juvenile recurrent parotitis associated with selective deficiency of IgA.Keywords:
Juvenile recurrent parotitis, Payen disease, selective IgA deficiency, Sjögren syndrome, mucosal immunity
Autoři: B. Krošláková 1; G. Bugová 2; E. Hyrdelová 1; Peter Bánovčin 1
; M. Jeseňák 1
Působiště autorů: Klinika detí a dorastu, Univerzita Komenského v Bratislave, Jesseniova lekárska fakulta v Martine, Univerzitná nemocnica, Martin, prednosta prof. MUDr. P. Bánovčin, CSc. 1; Klinika otorinolaryngológie a chirurgie hlavy a krku, Jesseniova lekárska fakulta v Martine, Univerzitná nemocnica, Martin, prednosta prof. MUDr. A. Hajtman, Ph. D. 2
Vyšlo v časopise: Otorinolaryngol Foniatr, 64, 2015, No. 2, pp. 122-125.
Kategorie: Kazuistika
Souhrn
Ochorenia príušných žliaz sú v detskom veku pomerne časté. Juvenilná rekurentná parotitída predstavuje osobitnú formu rekurentného, obyčajne nehnisavého zápalu príušných žliaz. Obvykle postihuje jednu žľazu a je sprevádzaná non-obštrukčnými sialektáziami. Počas ataku je žľaza zdurená, palpačne bolestivá, z ústia vyteká skalený sekrét. Ochorenie postihuje najmä chlapcov, pričom vrchol výskytu je medzi 5.–6. rokom života. U väčšiny pacientov ochorenie odznieva v období puberty. Etiologicky sa môžu podieľať rôzne mikroorganizmy, avšak svoj podiel majú aj anatomické anomálie alebo poruchy imunity. Dodnes nebola príčina ochorenia jednoznačne stanovená, a preto sa väčšina prípadov považuje za idiopatickú. Jednou z raritných príčin tohto ochorenia môže byť selektívna deficiencia IgA protilátok, ktorá predstavuje najčastejšiu vrodenú poruchu imunity v populácii. U pacientov s rekurentným zápalom príušných žliaz je potrebné preto vyšetrovať aj koncentrácie imunoglobulínov v sére.
Autori prezentujú prípad chlapca s rekurentnou parotitídou asociovanou so selektívnou deficienciou IgA.Kľúčové slová:
Juvenilná rekurentná parotitída, Payenova choroba, selektívna deficiencia IgA, Sjögrenov syndróm, slizničná imunitaÚVOD
Juvenilná rekurentná parotitída (JRP; chronická rekurentná parotitída, infantilná chronická rekurentná parotitída, Payenova choroba) je jedným z najčastejších ochorení príušných žliaz v detskom veku. Predstavuje osobitnú formu chronického rekurentného, obyčajne nehnisavého zápalu príušných slinných žliaz, ktorý je často nesprávne považovaný za epidemickú parotidídu (18). Ochorenie ako prvý popísal Reginald T. Payne v roku v roku 1933 s následným publikovaním kauzistickej série 17 prípadov akútnej, rekurentnej alebo chronickej formy parotitídy vyvolanej Streptococcus pneumoniae (19). Juvenilná rekurentná parotitída je sprevádzaná non-obštrukčnými sialektáziami prítomnými obvykle v celom rozsahu žľazy bez prítomnosti xeroftalmie a xerostómie (4). Môže byť jednostranná alebo obojstranná, hoci obvykle dominuje postihnutie jednej žľazy. Postihnutá žľaza je zdurená, palpačne tuhá, bolestivá na dotyk, obvykle bez reakcie kože. Obvykle je prítomná zvýšená telesná teplota a celková slabosť s eleváciou zápalových markerov v krvi (13, 18).
V etiológii tohto ochorenia je zvažovaných viacero faktorov, hoci vo väčšine prípadov sa príčina rekurentného zápalu príušných žliaz ako aj vyvolávajúci agens nezistí, a preto sú tieto prípady označené ako idiopatické. Spomedzi vyvolávajúcich faktorov sa uvažuje o účasti kongenitálnych malformácií duktov žľazy, genetických faktoroch, vírusovej či bakteriálnej infekcii, alergii alebo autoimunitnom procese (18, 20). U časti pacientov s JRP boli popísané viaceré poruchy v imunitnom systéme, a to najmä v oblasti slizničnej imunity, ktoré môžu viesť k opakovanému zápalu slinnej žľazy a podieľať sa tak na vzniku ako aj recidívach ochorenia (21).
KAZUISTIKA
5-ročný chlapec bol v roku 2004 preložený na Kliniku detí a dorastu z Detského oddelenia spádovej nemocnice pre suspektný tumor pravej príušnej žľazy. Z hľadiska anamnézy, v rodine pacienta sa nevyskytovali ani reumatické a ani iné imunitne-podmienené ochorenia. Chlapec sa neliečil na žiadne chronické ochorenie, neužíval chronickú liečbu a ani netrpel na alergické ochorenie. Absolvoval všetky očkovania v rámci národného imunizačného programu, vrátane jednej dávky očkovania proti morbilám-mumpsu a rubeole bez vedľajších príhod po aplikácii jednotlivých vakcín. Z hľadiska chorobnosti trpelo dieťa na recidivujúce respiračné infekcie nekomplikovaného priebehu s akcentáciou od začlenenia do kolektívu v materskej škole. Rok pred hospitalizáciou prekonal prvú ataku pravostrannej parotitídy liečenú antibiotikami ambulantne.
Pri prvej hospitalizácii dieťaťa na našej klinike (1. recidíva parotitídy) boli zrealizované kompletné imunologické ako aj kultivačné a sérologické vyšetrenia. Pre záchyt Streptococcus pyogenes z tonzíl bola ordinovaná cielená antibiotická liečba. Široké spektrum sérologických vyšetrení proti rôznym infekčným patogénom ukázalo len pozitivitu anamnestických titrov v triede IgG proti Mycoplasma pneumoniae a EBV. Protilátky proti vírusu epidemickej parotitídy boli pozitívne iba v triede IgG ako výsledok očkovania. V imunologickom profile bola v sére zaznamenaná nemerateľná koncentrácia protilátok v triede IgA bez hrubších pridružených odchýlok v ostatných zložkách vrodenej aj získanej imunity, vrátane zachovanej tvorby postvakcinačných protilátok proti proteínovým (tetanický toxoid) aj polysacharidovým antigénom (pneumokokové polysacharidy), čím bola stanovená diagnóza selektívnej deficiencie IgA protilátok. Panel autoprotilátok bol kompletne negatívny, hoci pri prvej hospitalizácii sme zaznamenali miernu prechodnú pozitivitu reumatického faktora. Kombinácia antibiotickej a symptomatickej liečby viedla k rýchlemu odzneniu príznakov parotitídy a dieťa bolo prepustené do ambulantného ošetrenia. Následne však bol pacient celkovo hospitalizovaný na našom pracovisku ešte štyrikrát, a to vždy pre akútnu exacerbáciu bilaterálnej parotitídy s dominantným postihnutím pravej príušnej žľazy. Opakované vyšetrenie magnetickou rezonanciou ukázalo zväčšenie povrchového laloka pravej príušnej žľazy s nehomogénnou štruktúrou, zväčšením intraparotických lymfatických uzlín a drobnými cystickými okrskami – sialektáziami. V rámci diferenciálnej diagnostiky bol zvažovaný juvenilný Sjögrenov syndróm. Sonografický obraz počas akútnej exacerbácie potvrdil nehomogénnu echoštruktúru pravej parotickej žľazy s viacerými hypoechogénnymi až cystoidnými okrskami variabilnej veľkosti (maximálne ložisko 12x7 mm) so zväčšením celkového objemu žľazy a známkami chronického zápalu (obr. 1). Zväčšené boli aj intraparotické lymfatické uzliny benígneho vzhľadu, s pozitívnym hilovým znamením a benígnym hilovým typom vaskularizácie. Sonografické vyšetrenie nepotvrdilo prítomnosť sialolitiázy. Následné sonografické kontroly medzi recidívami parotitídy verifikovali chronické zmeny v oboch príušných žľazách s dominantným postihnutím žľazy pravej. Pri tretej hospitalizácii (vo veku 6 rokov) bola realizovaná biopsia slinnej žľazy s nálezom rozšírených duktov, chronického zápalového infiltrátu miernej intenzity, ale bez zmien typických pre Sjögrenov syndróm. V rámci diferenciálnej diagnostiky bolo doplnené očné vyšetrenie (Záver: Schirmerov test v norme, bez potvrdenia xeroftalmie, bez známok Sjögrenovho syndrómu) a otorinolaryngologické vyšetrenie (Záver: rekurentná, prevažne pravostranná parotitída, adenoidné vegetácie II.-III. stupňa, krčná reaktívna bilaterálna lymfadenopatia, recidivujúca tonzilitída, sondáž ústia pravej parotickej žľazy ľahká, bez odporu), ako aj stomatologické vyšetrenie (Záver: mnohopočetný zubný kaz, bez pozorovaného nálezu typického pre Sjögrenov syndróm). Sialografické vyšetrenie nebolo realizované pre nesúhlas rodičov. Celkovo bolo v priebehu 6 rokov u pacienta zaznamenaných 6 aták akútnej parotitídy, pričom záchvaty vykazovali uniformnú kombináciu klinických a laboratórnych príznakov (tab. 1). Liečba akútnych záchvatov pozostávala s empirickej antibiotickej liečby a nesteroidných antiflogistík (ibuprofen). Prechodne pre výraznú exacerbáciu parotitídy bol pacient nastavený na nízkodávkovú systémovú kortikoterapiu (Prednizón v dávke 5 mg) v trvaní približne 3 mesiacov. Dlhodobo bola odporúčaná systémová enzýmoterapia (Wobenzym®) a režimové opatrenia (stimulácia tvorby slín žuvačkou, kyslými potravinami, dôkladná hygiena dutiny ústnej, masáže postihnutej žľazy). Vzhľadom na verifikovanú poruchu protilátkovej imunity (selektívna deficiencia IgA) boli opakovane realizované kúry lokálnymi (Immudon®, neskôr Preventan®), ako aj systémovými (Broncho-Vaxom®, Luivac®, Imunoglukan P4H®) prírodnými imunomodulátormi.
Obr. 1. Sonografický obraz početných hypoechogénnych až anechogénnych ložísk v pravej príušnej žľaze počas akútnej exacerbácie parotitídy. 
Tab. 1. Klinické a laboratórne charakteristiky exacerbácií parotitídy u nášho pacienta. 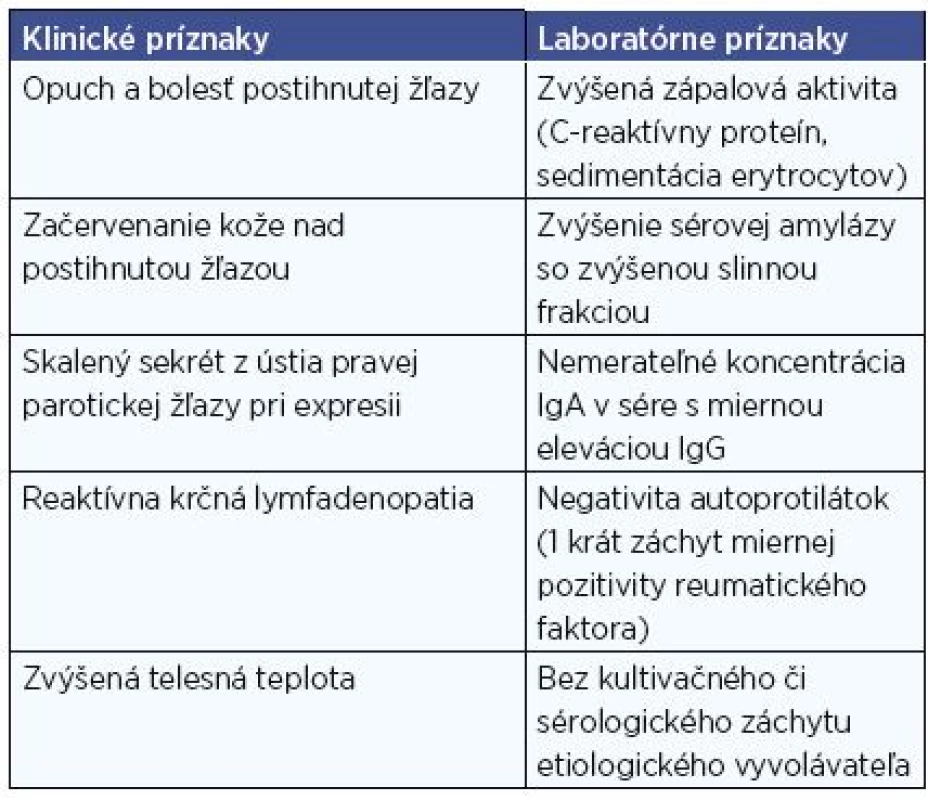
Od 11. roku života nebola u pacienta pozorovaná recidíva parotitídy a pacient nie je aktuálne liečený na žiadne chronické ochorenie. Kontrolné sonografické vyšetrenia ukázali postupnú regresiu zmien s pretrvávaním miernych následkov chronického zápalu. Vzhľadom na kombináciu jednotlivých klinických a laboratórnych príznakov bolo ochorenie pacienta uzatvorené ako benígna juvenilná rekurentná parotitída pri selektívnej deficiencii IgA protilátok.
DISKUSIA
Juvenilná rekurentná parotitída predstavuje jednu z najčastejších chorôb príušných žliaz v detstve. V literatúre nachádzame viaceré kazuistiky, ako aj kauzistické série pacientov s JRP, pričom niekoľko pochádza aj z česko-slovenského písomníctva (2, 4). V súčasnosti boli navrhnuté diagnostické kritériá pre JRP: anamnéza dvoch a viacerých epizód zápalu jednej alebo oboch príušných žliaz u detí mladších ako 16 rokov s obrazom unilaterálneho alebo bilaterálneho opuchu parotických žliaz s alebo bez bolesti, teploty a začervenania kože v danej oblasti (22). U nášho pacienta boli všetky tieto charakteristiky splnené. Stanovenie diagnózy sa zakladá na analýze anamnézy, klinických príznakov a detailnom fyzikálnom vyšetrení. Základnou zobrazovacou diagnostickou metódou je sialografia, ktorá sa však uskutočňuje len v štádiu remisie. Sialogram zobrazuje normálny hlavný duktus a neprítomnosť sialitov. Sekundárne dukty sa plnia pomalšie, bývajú prítomné početné non-obštrukčné sialektázie. Vzhľadom na to, že ide o pomerne bolestivé vyšetrenie, v detskom veku sa často od neho upúšťa. Z hľadiska diagnostiky a manažmentu ochorenia bol potvrdený jednoznačný prínos ultrasonografie, ktorá je spomedzi zobrazovacích neinvazívnych metód najcitlivejšou metódou určenou pre diagnostiku ako aj následne sledovanie týchto pacientov (3). Ako vyšetrovacia metóda prvej voľby sonografia zobrazí slinnú žľazu, rozlíši hypertrofiu a zápalové zdurenie od tumoróznych zmien. V USG obraze pri recidivujúcej parotitíde nachádzame nehomogénne postihnutie danej žľazy s mnohopočetnými hypoechogénnymi až anechogénnymi okrskami, prípadne ložiskovými kalcifikátmi. Isté zmeny možno pozorovať aj v kontralaterálnej, zdanlivo nepostihnutej žľaze. Spomedzi iných vyšetrení sa uvádza vyšetrenie magnetickou rezonanciou (lepšia citlivosť je však pri USG vyšetrení), sialoendoskopia (s diagnostickým aj terapeutickým efektom), prípadne cytologické vyšetrenie slín (zvýšenie granulocytov a lymfocytov, prípadne prítomnosť baktérií) či histologické vyšetrenie bioptickej vzorky žľazy (dilatácia interlobulárnych slinovodov s periduktálnym lymfocytárnym infiltrátom) (21). Vzhľadom na benígny charakter JRP nie je však biopsia postihnutej žľazy obvykle potrebná.
Z hľadiska etiológie sa považuje JRP za ochorenie idiopatické, pričom spolupodieľať sa môžu viaceré faktory. Stupeň postihnutia parenchýmu žľazy koreluje s koncentráciou matrixových metaloproteináz 2 a 9 v slinách. Matrixové metaloproteinázy sa významne podieľajú na degradácii extracelulárnej matrix a participujú na zápalových procesoch rôznej etiológie. Počas akútneho zápalu bol zaznamenaný vzostup koncentrácie bielkovín ako aj zmena ich spektra v slinách exprimovaných z postihnutej príušnej žľazy (16). Vzhľadom na priamy súvis medzi imunitným systémom, slizničnou obranou a vznikom zápalov v rôznej lokalizácii sa uvažuje aj o účasti rôznych porúch imunity na vzniku opakovaných zápalov príušnej žľazy. Doposiaľ bola popísaná asociácia medzi JRP a selektívnou deficienciou IgA (1, 6, 7, 21), selektívnou deficienciou podtriedy IgG3 (15), bežnou variabilnou imunodeficienciou (5) či deficienciou prirodzených zabíjačov - NK buniek (14). Nedávna štúdia potvrdila v skupine detí s JRP dysreguláciu tak v oblasti špecifickej celulárnej ako aj humorálnej imunity, pričom zmeny boli závislé od veku pacientov (23). Aj v prípade absencie hrubších odchýliek v imunitnom systéme však viacerí autori predpokladajú, že na vzniku a recidívach sa môže podieľať práve istá nezrelosť imunitného systému v detskom veku (12).
Selektívna deficiencia IgA (SIgAD) predstavuje najčastejšiu vrodenú poruchu imunity v populácii. Časť pacientov ostáva celoživotne asymptomatická, avšak u väčšiny pacientov pozorujeme najmä infekcie dýchacích ciest, rozvoj alergických ochorení či zvýšené riziko vzniku autoimunity (11). V literatúre nachádzame len niekoľko kazuistík pacientov, u ktorých bol vznik rekurentnej parotitídy prisúdený selektívnej deficiencii IgA protilátok a poruche slizničnej imunity (1, 6, 7, 21). Preto pri rekurentných zápaloch príušnej žľazy je odporúčané vyšetriť aj koncentráciu sérových imunoglobulínov (17, 21). Na druhej strane práve asociácia SIgAD a autoimunitných prejavov však musí pri zápalovom postihnutí slinných žliaz vzbudzovať podozrenie aj na možný rozvoj Sjögrenovho syndrómu, a to najmä pri bilaterálnom zápale, prítomnosti xerostómie a xeroftalmie a pozitivite autoprotilátok (10). U nášho pacienta ochorenie odznelo v prebubertálnom období, avšak samotný vznik Sjögrenovho syndrómu nemožno v budúcnosti jednoznačne vylúčiť.
Úvodná liečba je obyčajne symptomatická a pozostáva predovšetkým z aplikácie nesteroidných antiflogistík a empirickej antibiotickej liečby v akútnom štádiu, hoci niektorí autori spochybňujú vplyv antibiotickej liečby na priebeh ochorenia (8). Správne zvolenou úvodnou liečbou sa rýchlo dosiahne kontrola nad ochorením a dochádza k regresii klinických prejavov s možnosťou prevencie ireverzibilného poškodenia duktov. Inou možnosťou je terapeutická sialografia alebo sialoendoskopia s lavážou duktov parotickej žľazy a eventuálnou instiláciou kortikosteroidov, ale vzhľadom na charakter zákroku je v detskom veku považovaná skôr za liečbu druhej voľby po zlyhaní konzervatívneho prístupu (9).
Juvenilná rekurentná parotitída sa považuje v zásade za benígne a tzv. self-limiting ochorenie. Typicky začína medzi 3.–6 . rokom života, pričom u 80–90 % pacientov odznieva počas puberty (13). U nášho pacienta ochorenie začalo ako aj skončilo v typickom veku a aktuálne sa nelieči na žiadne ochorenie. V prípade vysokej frekvencie záchvatov a nedostatočnej liečby však môže časom vzniknúť atrofia tkaniva žľazy. Pretrvávanie príznakov chronického relabujúceho zápalu s ev. pozitivitou autoprotilátok (antinukleárne protilátky, reumatické faktory) však musí upozorniť na riziko rozvoja klasického Sjögrenovho syndrómu.
Práca bola podporovaná grantom VEGA 1/0252/14.
Zoznam použitých skratiek:
JRP juvenilná rekurentná parotitída
SIgAD selektívna deficiencia IgA
USG ultrasonografia
Adresa ke korespondenci:
Doc. MUDr. Miloš Jeseňák,Ph.D., MBA, Dott.Ric.
Klinika detí a dorastu JLF UK a UNM
Kollárova 2
036 59 Martin
Slovenská republika
e-mail: jesenak@gmail.com
Zdroje
1. Akar, H. H., Patiroglu, T., Duman, L.: A selective IgA deficiency in a boy who presented recurrent parotitis. Eur. J. Microbiol. Immunol., 4, 2014, 2, s. 144-146.
2. Bednář, P., Dřízhal, I.: Chronická juvenilní recidivující parotitida Payenova (kazuistika). Prakt. Zub. Lék., 1999, 1, s. 17-21.
3. Capaccio, P., Sigismund, P. E., Luca, N., Marchisio, P., Pignataro, L.: Modern management of juvenile recurrent parotitis. J. Laryngol. Otol., 126, 2012, 12, s. 1254-1260.
4. Cesnek, M.: Chronická recidivujúca parotitída u detí – príspevok k diagnóze a liečbe. Čs. Pediat., 48, 1993, 6, s. 326-327.
5. Conley, M. E., Park, C. L., Douglas, S. D.: Childhood common variable immunodeficiency with autoimmune disease. J. Pediatr., 108, 1986, 6, s. 915-922.
6. Fazekas, T., Wiesbauer, P., Schroth, B., Potschger, U., Gadner, H., Heitger, A.: Selective IgA deficiency in children with recurrent parotitis of childhood. Pediatr. Infect. Dis. J., 24, 2005, 5, s. 461-462.
7. Friss, B., Karu-Pedersen, F., Schiodt, M., Wiik, A., Hoj, L., Andersen, V.: Immunological studies in two children with recurrent parotitis. Acta Paediatr. Scand., 72, 1983; 2, s. 265-268.
8. Galili, D., Marmary, Y.: Juvenile recurrent parotitis: clinicoradiologic follow-up study and the beneficial effect of sialography. Oral Surg. Oral Med. Oral Pathol., 61, 1986, 6, s. 550-556.
9. Gary, C., Kluka, E. A., Schaitkin, B., Walvekar, R. R.: Interventional sialendoscopy for treatment of juvenile recurrent parotitis. J. Indian Assoc. Pediatr. Surg., 16, 2011, 4, s. 132-126.
10. Hara, T., Nagata, M., Mizuno, Y., Ura, Y., Matsuo, M., Ueda, K.: Recurrent parotid swelling in children: clinical features useful for differential diagnosis of Sjögren’s syndrome. Acta Paediatr., 81, 1992, 6-7, s. 547-549.
11. Jeseňák, M., Vyšehradská, J., Michnová, Z., Bánovčin, P.: Selektívny deficit IgA. Pediatria (Bratisl.)., 2, 2007, 4, s. 183-188.
12. Konno, A., Ito, E.: A study on the pathogenesis of recurrent parotitis in childhood. Ann. Otol. Rhinol. Laryngol., 88, 1979, 6 Pt 4 Suppl., 63, s. 1-20.
13. Leerdam, C. M., Martin, H. C. O., Isaacs, D.: Recurrent parotitis of childhood. J. Paediatr. Child Health, 41, 2005, 12, s. 631-634.
14. Lopez Pico, E., Vila Sexto, L., Cacharron Carames, T., Moreno Alvarez, A.: Juvenile recurrent parotitis and natural killer cells deficiency. An. Pediatr. (Barc.), 77, 2012, 3, s. 216-217.
15. Marsman, W. A., Sukhai, R. N.: Recurrent parotitis and isolated IgG3 subclass deficiency. Eur. J. Pediatr., 158, 1999, 8, s. 684.
16. Morales-Bozo, I., Urzua-Orellana, B., Landaeta, M., Montalban, R., Torres, J., Pinochet, A., Valverde, G., Munoz-Martinez, A.: Molecular alterations of parotid saliva in infantile chronic recurrent parotitis. Pediatr. Res., 61, 2007, 2, s. 203-208.
17. Mulcahy, D., Isaacs, D.: Recurrent parotitis. Arch. Dis. Child., 68, 1993, 1, s. 151.
18. Nahlieli, O., Shacham, R., Shlesinger, M., Eliav, E.: Juvenile recurrent parotitis: a new method of diagnosis and treatment. Pediatrics, 114, 2004, 1, s. 9-12.
19. Payne, R. T.: Pneumococcal parotitis. Br. Med. J., 4129, 1940, 1, s. 287-292.
20. Reid, E., Douglas, F., Crow, Y., Hollman, A., Gibson, J.: Autosomal dominant juvenile recurrent parotitis. J. Med. Genet., 35, 1998, 5, s. 417-419.
21. Shkalim, V., Monselise, Y., Mosseri, R., Finkelstein, Y., Garty, B. Z.: Recurrent parotitis in selective IgA deficiency. Pediatr. Allergy Immunol., 15, 2004, 3, s. 281-283.
22. Sitheeque, M., Sivachandran, Y., Varathan, V., Ariyawardana, A., Ranasinghe, A.: Juvenile recurrent parotitis: clinical, sialographic and ultrasonographic features. Int. J. Paediatr. Dentist., 17, 2007, 2, s. 98-104.
23. Yuan, W. H., Su, J. M., Ye, X.W., Huang, X. J., Wu, Z. F.: Role of immunologic abnormality in recurrent parotitis in children. Zhejiang Da Xue Xue Bao Yi Xue Ban, 39, 2010, 4, s. 419-423.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2015 Číslo 2- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Inosin pranobex v léčbě chřipky a dalších respiračních infekcí virové etiologie
-
Všechny články tohoto čísla
- Naše zkušenosti s technikou flexibilní intubace v letech 2001 – 2014
- Erdostein u Otitis media secretorica
- Současná diagnostika a léčba zánětů čelistních dutin v České republice – vyhodnocení dotazníkového průzkumu
- Labioglossopexe u pacienta s Pierre Robinovou sekvencí
- Juvenilná rekurentná parotitída a selektívna deficiencia IgA
- Masivní krční hematom vzniklý v důsledku spontánní ruptury zevní krkavice – kazuistické sdělení
-
Vzpomínka na doc. MUDr. Ladislava Černého, DrSc.
(12. 7. 1924 – 5. 5. 2015) - Primár MUDr. Viliam Točík – 100-ročný
- Stáž na ORL klinice ve Freiburgu
- Volby do výboru České společnosti otorinolaryngologie a chirurgie hlavy a krku ČLS JEP
- Změna v placení členských poplatků ČSORLCHHK ČLS JEP
- Srovnání sialendoskopie, ultrasonografie a sialografie v diagnostice duktogenních onemocnění slinných žláz (79 případů)
- Augmentace hlasivek autologním tukem
- Poleptanie pažeráka diskovitou batériou u detí
- Krční disekce u papilárního karcinomu štítné žlázy
- Virtuálna realita ako tréningová metóda v oblasti FESS a Skull Base
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Augmentace hlasivek autologním tukem
- Současná diagnostika a léčba zánětů čelistních dutin v České republice – vyhodnocení dotazníkového průzkumu
- Juvenilná rekurentná parotitída a selektívna deficiencia IgA
- Masivní krční hematom vzniklý v důsledku spontánní ruptury zevní krkavice – kazuistické sdělení
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



