-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Léčba neuropatické bolesti
20. 11. 2020
Souhrn: Neuropatická bolest patří mezi jedny z nejhůře léčitelných bolestivých stavů. Řada běžných analgetik je v její léčbě neúčinná. V terapii do popředí vstupují především léky ze skupiny antikonvulziv, antidepresiv, opioidů se zvýšenou afinitou k neuropatické bolesti a poslední dobou i nové topické formy léčiv. Výskyt neuropatické bolesti se exponenciálně zvyšuje s věkem pacientů, zároveň se však i snižuje jejich tolerance k antineuropatické léčbě. Velkým přínosem v léčbě bylo vytvoření jednotných doporučených postupů European Federation of Neurological Societes (EFNS), ze kterých následně vychází doporučení národní. Mezi nejčastější formy neuropatické bolesti patří polyneuropatie, neuralgie trojklaného nervu, postherpetické neuralgie, případně centrální neurogenní bolesti. Obecně je léčba neuropatické bolesti organizována ve čtyřech stupních (fázích) a je doporučeno dodržovat základní zásady symptomatické léčby.
MUDr. Jaroslav Krch
Ambulance chronické bolesti ARO, KN Liberec, a. s.Klíčová slova: neuropatická bolest, nová definice neuropatické bolesti, antikonvulziva, antidepresIva, opioidy, topické formy léčiv, čtyři stupně léčby, zásady symptomatické léčby, doporučené postupy
InzerceBolest vznikající v důsledku postižení periferního či centrálního nervového systému (CNS) se označuje jako bolest neuropatická (také neurogenní, NB). Tento typ nevyžaduje stimulaci bolestivých receptorů jako u nociceptivní bolesti, i když současná stimulace může tuto bolest zvýrazňovat. Bolest vznikající jako následek léze či onemocnění somatosenzorického nervového systému se týká 7−8 % evropské populace. Odhaduje se, že až 25 % pacientů v ambulancích pro léčbu bolesti trpí NB a její incidence v populaci je až 1 %. Se zvyšujícím se věkem výskyt a závažnost NB dále rostou. Až 50 % NB postihuje jedince ve věku nad 70 let.
NB se rozvíjí asi po 5 % všech úrazů periferních nervů, je častou komplikací metabolických polyneuropatií, vyskytuje se až u 50 % pacientů s diabetickou neuropatií (DNP) starších 60 let. Navazuje i na infekce periferního nervového systému, postihuje třetinu pacientů v manifestní fázi HIV infekce, podobně je tomu u boreliové radikulitidy a u herpes zoster.
Centrální NB postihuje asi 8 % pacientů s ischemickou cévní mozkovou příhodou (CMP), častější je u míšního nebo multifokálního postižení CNS, postihuje až 30 % osob trpících roztroušenou sklerózou. U syringomyelie je NB spíše pravidlem než výjimkou – vyskytuje se u 75 % postižených.
Z praktických důvodů rozlišujeme periferní a centrální neuropatickou bolest. V české terminologii je obvyklejší užívání termínu neuropatická bolest pro postižení periferního nervového systému, pro bolesti centrálního původu se užívá termín centrální neurogenní bolest.
Nová definice neuropatické bolesti
Mezinárodni organizace pro studium bolesti (IASP) definovala NB v roce 1994 jako bolest způsobenou postižením nebo dysfunkcí nervového systému. Tato definice se však ukázala být příliš obecnou, pro klinickou praxi málo přínosnou, a proto byla v roce 2008 nahrazena novou definicí EFNS, která obsahuje dvě důležité změny – NB vzniká při onemocnění somatosenzitivní části nervového systému a zavádí diagnostické kategorie: jistá, pravděpodobná
a možná NB [7].Při diagnóze NB podle tohoto schématu hodnotíme čtyři parametry. Dva jsou anamnestické – porucha čiti v anatomicky relevantní distribuci (polyneuropatický typ poruchy čití) a známá diagnóza základního onemocnění vysvětlujícího postiženi nervového systému (diabetes mellitus). Třetím parametrem je vyšetření čití, které má prokázat poruchu somatosenzorického systému klinicky. Postižení dále potvrzujeme objektivní metodou, např. elektromyografií (EMG) prokazující polyneuropatii nebo vyšetřením magnetickou rezonancí prokazujícím míšní syringomyelii. Pacient splňující všechna kritéria je zařazen do kategorie jistá NB, pokud jsou pozitivní anamnestické údaje, ale jen jeden z objektivních testů (porucha čití při normálním EMG nálezu), jde o kategorii pravděpodobná NB. Pozitivní anamnestické údaje bez přítomnosti konfirmačních testů nutí ke klasifikaci možná NB.
Zvýšit jistotu při diagnóze NB nebo neuropatické komponenty u smíšených typů bolesti se rovněž snaží různé dotazníky a škály NB vyvíjené v poslední době. Jejich senzitivita i specificita jsou poměrně vysoké (od 80–90 %). Základem je dotazník subjektivních příznaků vyplňovaný pacientem, v některých systémech je zahrnuto i jednoduché vyšetření čití. K nejznámějším patří dotazník painDETECT, který je jako jediný k dispozici v české verzi a je rozsáhle validizován. K dalším validizovaným škálám patří např. ID pain, francouzsky dotazník DN4 a LeeLeeds Assessment of Neuropathic Symptoms and Signs.
Patofyziologie
Patofyziologie NB dosud není zcela vyjasněna a k jejímu rozvoji zřejmě přispívá více mechanismů (změny excitability, abnormální senzitivita tenkých myelinizovaných a nemyelinizovaných vláken, generování spontánní aktivity v regenerujících primárních aferentních neuronech malého kalibru, abnormální neurální výboje, změněná topografie sodíkových kanálů aj.). Lze rozlišit dvě hlavní klinické formy NB: spontánní bolest nezávislá na stimulaci
(v důsledku ektopické aktivity, neuronální dysbalance a hyperaktivity – jde o pozitivní senzitivní fenomén analogický paresteziím) a stimulací vyvolaná bolest: alodynie (bolest vzniká v důsledku stimulu, který normálně není bolestivý) a hyperalgezie (zvýšená percepce bolesti po algickém podnětu obvykle mechanického či termického charakteru nadprahové intenzity) [1].Léčba
Nejde o léčbu jednoduchou a ke každému nemocnému je nutno přistupovat naprosto individuálně. NB bývá rezistentní na klasická analgetika (antipyretika, nesteroidní antirevmatika i opioidy) a příznivě reaguje na jiné léky, které je nutno při léčbě použít nebo přidat jako adjuvans ke klasickým analgetikům.
Léčba je organizována ve čtyřech stupních, fázích.
V první fázi je ověřena diagnóza NB dle uvedeného schématu, je zjišťována přítomnost komorbidit (zejména poruchy spánku, depresivní symptomatika, systémová onemocněni riziková vzhledem k možnosti interakcí a nežádoucích účinků, NÚ). Pacient je podrobně informován o léčebných možnostech, jsou mu stanoveny realistické cíle a plán vedení léčby.
Ve druhé fázi je zahájena léčba buď jedním lékem, nebo kombinací ze skupiny: tricyklickým antidepresivem typu sekundárního aminu (nortriptylin, desipramin) nebo serotonin noradrenalin repase (SNRI) nebo gabapentinem/pregabalinem. V případě lokální NB je lékem první volby lidokainová náplast. V případě akutních bolestí, nutnosti rychlého efektu při silné intenzitě bolesti nebo výskytu paroxysmálních bolestí je vhodné již v iniciální kombinaci použít opioidy (tramadol nebo silné opiáty). Současně je zahajována nefarmakologická léčba rehabilitační, invazivní, psychoterapie.
Třetí fázi léčby představuje monitorace efektivity a úpravy farmakoterapie podle efektu, tolerance a NÚ. Při nedostatečné odezvě zvyšujeme dávky, zaměňujeme za jiný preparát stejné skupiny, posilujeme kombinační léčbu. V této situaci je povoleno použít záložní preparáty čtvrté volby, především starší typy antikonvulziv, bupropion, agonisty NMDA (N-metyl-D-aspartát) receptorů (ketamin,dextrometorfan) a zvažujeme náročnější metody neuromodulační a neurochirurgické. Postup v této čtvrté fázi již musí vést specialista z centra pro léčbu bolesti nejvyšší úrovně. Zajímavé je, že IASP kromě uznávaných standardů kvality doporučení přidává i formulaci „léčba, se kterou má klinik pozitivní zkušenosti“.
Pro léčbu NB jsou klíčové tři skupiny léků: antidepresiva, antiepileptika a opioidy [3, 8].
Tabulka 1 Doporučená léčba neuropatické bolesti – standard IASP [4].
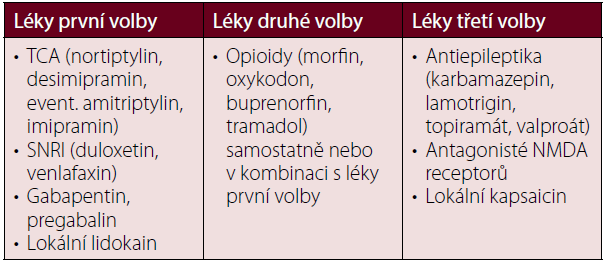
TCA – tricyklická antidepresiva; SNRI – selektivní inhibitory zpětného vstřebávání serotoninu a noradrenalinu (Serotonin Noradrenalin Reuptake Inhibitor); NMDA – N-metyl-D-aspartát
Tabulka 2 Doporučená léčba neuropatické bolesti – standard EFNS [4].
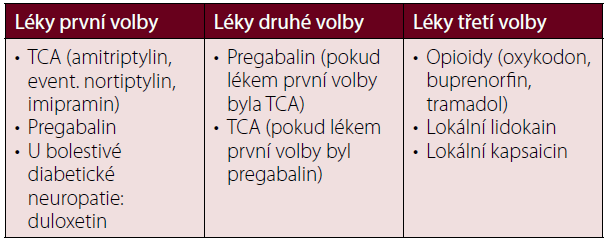
TCA – tricyklická antidepresiva
Tabulka 3 Doporučená léčba neuropatické bolesti – standard EFNS [3].
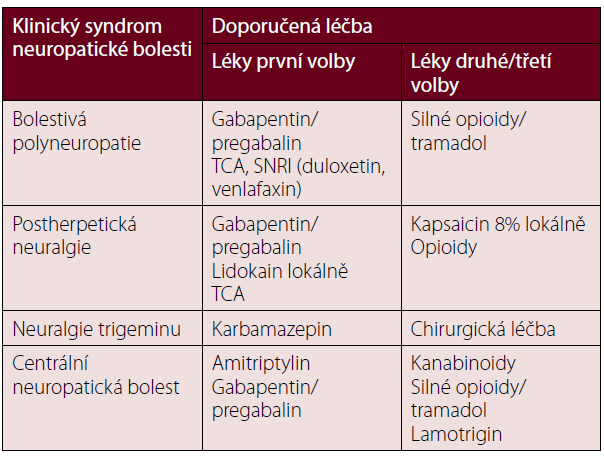
TCA – tricyklická antidepresiva; SNRI – selektivní inhibitory zpětného vychytávání serotoninu
Antidepresiva
Tricyklická antidepresiva (TCA) dělíme na dvě skupiny:
- terciární aminy (amitriptylin, imipramin) působí na několika místech nervové soustavy, inhibují zpětné vstřebávání noradrenalinu, serotoninu;
- sekundární aminy inhibují více reuptake noradrenalinu.
Obě skupiny však mají další mechanismy účinku, nejdůležitější je anticholinergní efekt, dále působí alfa-adrenergní blokádu, inhibici zpětného vychytávání dopaminu, ovlivňují gama-aminomáselnou kyselinu, blokují NMDA receptory a významně inhibují natriové kanály. Sekundární aminy (desipramin, dosulepin) mají méně NÚ. Analgetický efekt TCA nesouvisí s antidepresivním působením. Jsou indikovány jako první volba pro všechny NB s výjimkou neuralgie trigeminu (NT). Začíná se malou dávkou 10–25 mg, nejlépe večer. Podle efektu a NÚ je možné dávku zvyšovat, maximální dávka bývá 75–150 mg, což je výrazně méně, než se užívá pro léčení depresivních stavů. TCA však mají i dosti NÚ, a tudíž i kontraindikací.
Bezpečnější, ale ekonomicky náročnější a méně účinnou variantou jsou antidepresiva ze skupiny SNRI, konkrétně duloxetin a venlafaxin.
Moderním antidepresivem s prokázanou účinností v léčbě bolesti je venlafaxin. Selektivně blokuje zpětné vychytávání serotoninu a noradrenalinu, aniž by ovlivňoval cholinergní systém. Má aktivační účinky. Jak účinek, tak i výskyt NÚ jsou závislé na podané dávce, začíná se proto malou dávkou, která se postupně zvyšuje, maximálně na 225 mg.
Podávání duloxetinu se zahajuje dávkou 30 mg 1× denně, po týdnu se navyšuje na běžnou terapeutickou dávku 60 mg a lze navýšit až do maximální dávky 2× denně 60 mg. Úspěšnost terapie by se měla hodnotit minimálně po čtyřech týdnech léčby. Užívá se v léčbě DNP.
Antikonvulziva – antiepileptika
Neuropatická bolest má stejně jako epilepsie zaklad v hyperexcitabilitě nervového systému. Z toho vychází použití antiepileptik pro léčbu NB.
Karbamazepin působí na napěťově řízené natriové kanály. Méně působí na kalciové kanály, inhibuje NMDA receptory. Svou strukturou je podobný TCA. Je první volbou léčby NT. U ostatních neuropatií je až druhou volbou.
Gabapentin je v současné době doporučován jako lék první volby pro téměř všechny NB kromě NT a bolesti hlavy. Blokuje kalciové kanály, ovlivňuje natriové kanály a zvyšuje vyplavování kyseliny gama-aminomáselné (GABA), ale neváže se na GABA receptor. Nejvíce studií bylo provedeno u postherpetické neuralgie (PHN), kde prokázal stejně dobrou účinnost jako amitriptylin, ale s výrazně méně NÚ, number need to threat (NNT, počet pacientů, kteří musejí být léčeni daným analgetikem, aby alespoň u jednoho pacienta došlo k poklesu intenzity bolesti alespoň o 50 %) bylo stanoveno na 3,2 [2]. Podobný efekt byl zaznamenán u DPN, kde NNT bylo stanoveno na 3,7. Výhodou je, že není metabolizován v játrech. Indikací jsou v první řadě PHN, DPN, ale také fantomové bolesti a ostatní neuropatické nádorové i nenádorové bolesti. Podává se v pomalé titraci od 100 mg s počáteční večerní dávkou. U mladších jedinců je možná rychlejší titrace od 300 mg. Účinná dávka se pohybuje od 900 mg/den výše, je možné stoupat až na 3 600 mg/den. Dávkování 3–4× denně.
Pregabalin moduluje α2δ napěťově řízené kalciové kanály. Toto místo je obsazováno jak gabapentinem, tak pregabalinem. Pregabalin má silnější vazbu k této podjednotce. Regulací aktivity kalciových kanálů dochází ke snížení uvolňování substance P, CGRP a glutamátu.
Gabapentin i pregabalin tlumí aktivované kalciové kanály. Pregabalin je označován jako vylepšený gabapentin, hlavně pro větší afinitu ke specifické podjednotce kalciového kanálu, má lepší farmakokinetický profil. Není metabolizován enzymy cytochromu P450, není induktorem ani inhibitorem metabolizátorů. Pregabalin tlumí bolestivou diabetickou polyneuropatii (DPN), zlepšuje spánek, úzkost, depresi, je dobře snášen a je možné ho relativně rychle titrovat do účinné dávky. Zahajovací dávka je 75–150 mg, maximální účinná dávka je 600 mg/den. Indikován je pro PHN, DPN a úzkostné poruchy.
Opioidy pro neuropatické bolesti
Stále se traduje, že NB je rezistentní k opioidům. Ve studiích byl prokázán dobrý analgetický efekt v kombinaci s gabapentinem nebo pregabalinem u oxykodonu (NNT 2,5 u PHN, 2,6 u DPN) a tramadolu (NNT 3,4 u DPN) [3], v linice se ještě osvědčuje buprenorfin.
Oxykodon je silný opioid s agonistickým účinkem na μ receptory a agonistickým efektem na κ receptory. Je druhou volbou léčby NB po amitriptylinu (TCA) a gabapentinu nebo pregabalinu. NNT pro PHN je 2,5, pro DPN 2,6. Titruje se stejně jako u nociceptivní bolesti. Má prodloužené uvolňovaní účinné látky, proto je nutné podávat ho v pravidelných, 12hodinových intervalech. Protože NB se často v noci projevuje větší intenzitou, může být nezbytné asymetrické dávkování s vyšší dávkou večer. Poslední dva roky je u nás dostupná i IR forma (immediate release, rychlé uvolnění) s rychlým nástupem účinku, kterou je výhodné použít při průlomové bolesti. Nevykazuje interakce s jinými léky, v kombinaci s SSRI může ale vyvolat serotoninový syndrom, protože i opioidy mírně inhibují reuptake serotoninu.
Buprenorfin je náplasťová forma silného μ opioidu s antagonistickým působením na κ receptoru. Má silnou vazbu na receptor a menší vnitřní aktivitu. Má prodloužený účinek, takže je možné měnit náplasti až po 84 hodinách (3,5 dne). Náplast je možné stříhat, a tak využít nižší dávky, než je nejmenší náplast (35 μg). Titruje se velmi pomalu s ohledem na jeho dlouhé působení. Je velmi dobře snášen i starými pacienty. Méně často působí zácpu. Je vhodný u pacientů s problémy s gastrointestinálním traktem a polykáním.
Tramadol je široce rozšířený slabý opioid s účinkem na μ receptory, zvyšuje serotonin a noradrenalin na synapsích blokádou zpětného vstřebávání. Je k dispozici ve všech formách, perorálních i injekčních, s pomalým uvolňováním i s rychlým nástupem účinku. V poslední době je stále více studií prokazujících dobrý efekt u NB (NNT pro DPN je 3,4, pro ostatní NP bolesti 4,3). Titrace je obvykle od 50 mg. Zahájení vyšší dávkou může mít za následek rozvoj NÚ, hlavně nevolnost a zvracení. Účinná denní dávka je 100–400 mg. Vyšší dávky jsou analgeticky neúčinné, tramadol má stropový efekt.
Ostatní látky užívané pro neuropatické bolesti
Ketamin je užíván v anestezii, v léčbě chronické bolesti je jeho použití pro velké množství NÚ stále problematické. Je blokátorem NMDA receptorů. Jde o racemickou formu, kde hlavní analgetický efekt má pravotočivá forma (dextrometorfan).
Další léky s rozdílným působením na vznik a udržování NB, např. mexiletin či klonidin, jsou užívány jako pomocné léky při nedostatečném efektu léků první linie. K pomocným léčivům u NB se řadí rovněž kortikosteroidy. Mají význam zejména u stavů, kde lze předpokládat kompresi nebo edém nervu. Používá se především dexamethason v dávce do 10 mg nebo prednison v dávce 80–100 mg/den při respektování četných kontraindikací. K ovlivnění bolestí nebo dysestezií u DNP se doporučuje kyselina alfa-lipoová (také kyselina thioktová; Thioctacid). Jde o antioxidans s účinky koenzymu mitochondriálních multienzymových komplexů. Doporučuje se počáteční infuzní forma s denní dávkou 600 mg 2–3 týdny, po které následuje léčba tabletami několik týdnů [1]. Někdy má příznivý efekt na pozitivní senzitivní příznaky také myorelaxans baclofen. Efekt bývá hlavně tam, kde se na bolesti účastní i muskuloskeletální komponenty (svalové spasmy). Dávky se používají až do maxima 80–100 mg/den dlouhodobého podávání kortikosteroidů.
Nové preparáty v léčbě neuropatické bolesti
Přes všechen pozitivní vývoj posledních let zůstává NB velmi problematicky léčitelným onemocněním [7]. I při použití moderní léčby je reálné docílit poklesu intenzity bolesti o 50 % maximálně u poloviny léčených pacientů a k plnému odstranění bolesti dochází nanejvýš u 10 % z nich. Efektivita léčiv nové generace vyjádřená hodnotou NNT se podstatně neliší od starších preparátů (např. TCA, karbamazepin). Jejich hlavní konkurenční výhodou je tedy podstatně menší výskyt NÚ, zejména závažných, malé riziko lékových interakcí a příznivější farmakokinetika s rychlou titrací do účinné dávky. Druhou stranou mince je podstatně vyšší cena nových preparátů. Z uvedeného je zřejmé, že potřeba pro zavedení nových, účinnějších a lépe snášených léčebných prostředků stále trvá.
Tapentadol je nedávno zavedený opioid s duálním účinkem. Jde o μ agonistu a současně blokátor zpětného vstřebávání noradrenalinu. Mechanismem účinku se tedy poněkud podobá tramadolu, účinnost je ale několikanásobně vyšší. Je indikován u bolestí střední a silné intenzity a proběhly i studie s bolestivou DNP a lumbagem. Depotní forma se dávkuje 100 až 250 mg denně po 12 hodinách. Má ale i svou IR formu, což je velká výhoda. Zajímavé je zjištění o synergickém působení při kombinaci s pregabalinem.
Důležité rozšíření možností léčby NB představují preparáty určené k lokální léčbě [5]. Náplast obsahující 5% koncentraci lidokainu v hydrogelovém základu (Versatis) se aplikuje na 12 hodin, analgetický efekt má přetrvávat dalších 12 hodin ze vstřebaného podkožního depa. Intermitentní aplikace zlepšuje kožní toleranci. Systémová resorpce je minimální. Výhodné je použití u lokalizovaných NB, zvláště provázených alodynií.
Další metodou lokální léčby je náplast obsahující jako účinnou látku kapsaicin (Qutenza) ve vysoké 8% koncentraci. Kapsaicin vede ke stimulaci a posléze destrukci epidermálních nocicepčních receptorů. Po počáteční fázi intenzivní bolesti vede k analgezii, která trvá do regenerace nervových zakončení, až 12 týdnů. Aplikace je bolestivá a možná jen vyškoleným pracovníkem s použitím bariérových pomůcek po předchozí lokální anestezii ošetřeného místa lidokainem. Náplast se ponechává hodinu, dle potřeby se ošetření opakuje. Hlavní oblastí použití je postherpetická neuralgie, ale i jiné formy bolestivých neuropatií.
Kontroverzní a často diskutovanou otázkou je použití kanabinoidů v léčbě NB. Jejich efekt spočívá ve stimulaci ventromediální části prodloužené míchy, centra bolest modulujících sestupných drah. Mechanismus působení je odlišný od efektu morfinu. V klinických studiích byl analgetický efekt průkazný, ale jeho intenzita nebyla příliš vysoká. Efekt je možné čekat u pacientů s centrálním typem bolesti, zejména spojeným se spasticitou – míšní léze a roztroušená skleróza.
Lakosamid patří k antikonvulzivům nové generace, patří mezi selektivní blokátory napěťově řízených sodíkových kanálů. Je schválen k přídatné terapii parciálních epileptických záchvatů, ne v indikaci léčby NB. Studie u DNP prokázala nepochybný, ale spíše slabý efekt. Lze o něm tedy uvažovat jako o záložním preparátu
v off-label režimu.Základní zásady symptomatické léčby neuropatické bolesti [1]
- První důležitý krok je vyslechnout nemocného, uvěřit jeho potížím i odpovědi na léčbu a alespoň jednoduchým způsobem kvantifikovat bolest (např. vizuální analogovou škálou).
- Základem úspěchu každé léčby je správná diagnóza.
- Po stanovení diagnózy zvolíme lék první volby podle žádaného efektu i možných NÚ (risk and benefit ratio). Je třeba začít léčit brzy a účinnými medikamenty, podávat léky pravidelně, soustavně, nikoli jen ad hoc při bolesti. U mírnějších bolestí či dysestezií lze začít běžnými analgetiky, u výraznějších potíží tricyklickými antidepresivy anebo antikonvulzivy.
- Podávat léky v dostatečné dávce. Začínáme vždy malou dávkou, kterou postupně a pomalu zvyšujeme. Nemocný tak lépe toleruje případné NÚ. Neúčinnost léku konstatujeme až při dosažení terapeutické dávky.
- Většina léků potřebuje určitou dobu, většinou několik týdnů k dosažení maximálního efektu. Je třeba to nemocnému vysvětlit a vždy ho upozornit na případné NÚ. Pokud to nemocným není vysvětleno, mohou očekávat efekt již po několika úvodních dávkách léku a při neúspěchu předčasně léčbu přeruší. Nezbytná je trpělivost jak ze strany nemocného, tak lékaře.
- Pokud přidáváme další lék, tak vždy pouze jeden. Mnozí nemocní užívají řadu léků, přidávají se další a další medikamenty, které mohou mít různé vedlejší účinky, významná je i otázka interakce. V důsledku NÚ v kombinaci můžeme ztratit pozitivní léčebný efekt. Navíc při užívání více léků někdy obtížně rozpoznáme, který NÚ patří ke kterému léku. Kombinace léků však často přinese větší efekt než izolovaná medikace. Pokud předpokládáme, že u NB existuje více patofyziologických mechanismů, je i opodstatněné použít u nemocných více léků s rozličnými mechanismy účinku a různými místy působení v nervovém systému, abychom dosáhli optimálního klinického efektu.
- Nezapomínat na komplexní přístup v léčbě bolesti – nejen léky, ale také životospráva, rehabilitace, pozitivní životní styl se zdravým optimismem.
- Komplikované případy s nedostatečným efektem léčby je nezbytné včas konzultovat ve specializovaných ambulancích nebo centrech pro léčbu bolesti.
Guidelines EFNS pro nejčastější indikace [9]
Polyneuropatie
Z antidepresiv prokázala účinnost léčba tricykliky (TCA), venlafaxinem v lékové formě s prodlouženým uvolňováním a duloxetinem. Poměrně často se vyskytly NÚ ve formě nauzey, somnolence, pocitu suchosti v ústech a poruchy frekvence stolice, 15–20 % pacientů muselo léčbu vysadit.
Gabapentin a pregabalin prokázaly účinnost v léčbě DPN v závislosti na dávce. Kombinace gabapentinu s opioidem a gabapantinu s nortriptylinem jsou účinnější než monoterapie.
Oxykodon, tramadol a kombinace tramadolu s paracetamolem snižují bolestivost u diabetické polyneuropatie. Z NÚ se ve studiích nejčastěji objevily nauzea a zácpa, dlouhodobé užívání opioidů s sebou nese riziko závislosti. Tramadol může u starších pacientů způsobit zmatenost a je třeba jej podávat s opatrností. Kombinace tramadolu a paracetamolu zejména v efervescentní formě dle aktuálních doporučení představuje léčbu druhé volby,
ostatní opioidy léčbu volby třetí.Postherpetická neuralgie
Léčiva první volby v této indikaci představují gabapentin, pregabalin a TCA. Pro starší pacienty je rovněž vhodný lokálně podávaný lidokain, zejména při obavě z útlumu CNS. Jako léčiva druhé volby jsou doporučeny opioidy nebo lokálně aplikovaný kapsaicin.
Neuralgie trigeminu
Lékem první volby je karbamazepin, ale léčba má horší tolerabilitu a nese s sebou riziko lékových interakcí (karbamazepin je induktor jaterního CYP). Pro pacienty, kteří tuto léčbu nesnášejí, je lékem volby lamotrigin nebo chirurgický zákrok.
Centrální neuropatická bolest po cévní mozkové příhodě, poranění míchy či při demyelinizačních onemocněních
Účinnost prokázaly pregabalin, gabapentin a amitriptylin, a jsou tedy léky první volby. Jako druhá volba je doporučen tramadol, ev. opioidy. U roztroušené sklerózy lze též zvážit podání kanabinoidů, pokud nebyla předchozí léčba bolesti úspěšná.
Kazuistika neuropatické bolesti
Křehká pacientka, ročník 1931, se léčí od roku 2016 v naší ambulanci bolesti s dg. polyneuropatie distálního typu na DK (potvrzeno EMG) nejasné etiologie. Stěžovala si na trvalé pálivé bolesti chodidel převážně v noci, které jí znemožňují klidný spánek, ale epizody pálivých bolestí má i během dne s náhlým nástupem a trváním asi 10–30 minut.
V době příchodu do ambulance měla z analgetické medikace jen Zaldiar tablety 37,5/325 mg, 1–2 tablety při bolestech. Analgezie byla s částečným efektem, ale nepokryla jí všechny epizody. Přišla navíc s anamnézou intolerance gabapentinu a DHC cont. Další diagnózy: ICH DK II. stupně, chronická žilní insuficience II. stupně, hypertenze na medikaci.
Nasazena byla kombinace buprenorfinu 35 μg/h v dávce ½ náplasti 2× týdně a pregabalinu 75 mg 0–0–1 na potenciaci efektu při nočních bolestech. Tato kombinace vedla ke zmírnění bolestí dle pacientky asi o 60 %.
Tolerance léčby po počáteční mírné sedaci během dne byla velmi dobrá. Přetrvávaly ale epizody pálivých bolestí v průběhu dne, i když menší intenzity a frekvence. Analgezie byla proto doplněna Zaldiarem 37,5/325 mg v fervescentní formě dle potřeby při bolestech. Zaldiar přinesl slušný analgetický efekt, který si pacientka pochvalovala pro relativně rychlý nástup účinku. Závěrem lze konstatovat, že kombinace nízké dávky opioidů a pregabalinu vedla k výraznému zlepšení kvality života u geriatrické pacientky s NB při velmi dobré toleranci. Zaldiar effervescens se osvědčil pro rychlý nástup účinku jako záchranná analgetická medikace.
Závěry
Léčba NB je rychle se vyvíjející disciplínou. Přes obecně stále nedostatečnou účinnost analgetik se do praxe dostala řada nových účinných preparátů. Tapentadol představuje novou lékovou skupinu sdružující analgetické a antinociceptivní vlastnosti. Významně se rozšířila paleta účinných postupů pro lokální použití, které nemají systémové NÚ. V blízké budoucnosti je očekáváno zavedení zejména nových antagonistů NMDA receptorů (perzinfotel, traxoprodil), účinnějších opioidů a analgetik s duálním typem účinku, v testování jsou i nové formy známých léčiv – např. lokální aplikace ketaminu v kombinaci s amitriptylinem.
Revidovaná EFNS doporučení potvrzují účinnost TCA (25–150 mg denně), gabapentinu (900–3 600 mg denně) a pregabalinu (150–600 mg denně) jako léčbu první volby pro NB různé etiologie s výjimkou NT. Dle metaanalýz je pregabalin stejně účinný jako gabapentin, má však výhodnější farmakokinetiku. Z lokálně podávaných léčiv jsou pak doporučovány náplasti s obsahem lidokainu a kapsaicinu.
Léčba NB vyžaduje obvykle kombinaci několika farmak a přístupů, řídíme se zásadou start low, go slow. Při neúspěchu léků první volby musíme přecházet na léky druhé a další volby.
K indikaci invazivních a neurostimulačních metod a postupů je již nezbytná spolupráce s ambulancí nebo centrem léčby bolesti. Vodítkem jsou platná doporučení, zejména podrobně jsou vypracována guidelines EFNS a IASP – zájmová skupina NB. Léčba NB má vlastní specifika. V našich ordinacích se však díky stárnutí populace budeme s tímto typem bolesti setkávat stále častěji. Při léčbě NB hraje velmi výraznou roli doba od prvního výskytu bolesti do zahájení terapie. Šance na ovlivnění NB trvající roky je u systémově podávaných léků minimální, dobrý efekt však zaznamenává 8% kapsaicin.
Kontakt:
MUDr. Jaroslav Krch
Ambulance chronické bolesti ARO, KN Liberec, a. s.
Husova 10, 460 01 Liberec 1
e-mail: jaroslav.krch@seznam.czČlánek byl uveřejněn v časopise ACTA MEDICINAE, 2020, roč. 9, č. 14 Vnitřní lékařství, str. 74–79; www.actamedicinae.cz
Zdroje:
- Ambler, Z. – Bednařík, J. – Keller, O.: Doporučený postup pro léčbu neuropatické bolesti, 2000. Dostupné z: https://www.neuromuskularni-sekce.cz/index.php?pg=odborne-materialy--doporuceny-postup-pro-lecbu-neuropaticke-bolesti, vyhledáno 9. 9. 2020.
- Kozák, J. – Černý, R. – Bojar, M.: Neuropatická bolest – přehled současných diagnostických možností a farmakoterapie. Farmakoterapie, 2002, 6, s. 397–408.
- Vondráčková, D.: Farmakoterapie neuropatické bolesti. Klinická farmakologie, 2009, 23, s. 181–186.
- Bednařík, J. – Ambler, Z.: Novinky ve farmakoterapii neuropatické bolesti a současná doporučení. Cesk Slov Neurol N, 2010, 73/106, s. 738–740.
- Hakl, M. – Leštianský, B.: Aktuální trendy v léčbě bolesti. Medicína pro praxi, 2011, 8, s. 532–536.
- Bednařík, J. – Ambler, Z. – Opavský, J., et al.: Klinický standard pro farmakoterapii neuropatické bolesti. Cesk Slov Neurol N, 2012, 75, s. 93–101.
- Černý, R.: Novinky v léčbě neuropatické bolesti. Interní medicína, 2012, 14, s. 30–32.
- Hakl, M.: Léčba neuropatické bolesti. Neurologie pro praxi, 2016, 17, s. 113–116.
- Attal N. – Cruccu, G. – Baron, R., et al.: EFNS guidelines on the pharmacological treatment of Neuropathc pain: 2010 revision. Eur J Neurol, 2010, 17, s. 1113−1188.
Líbil se Vám článek? Rádi byste se k němu vyjádřili? Napište nám − Vaše názory a postřehy nás zajímají. Zveřejňovat je nebudeme, ale rádi Vám na ně odpovíme.
Štítky
Interní lékařství Neurologie Onkologie Algeziologie
Nejnovější kurzy
Autoři: MUDr. PhDr. Zdeňka Nováková, Ph.D.
Přejít do kurzů
Nejčtenější tento týden Celý článekPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




