-
Medical journals
- Career
Suprakondylické zlomeniny distálního humeru u dětí – výsledky operační léčby
Authors: Jan Fuit; Petr Menšík
Authors‘ workplace: Krajská nemocnice T. Bati, a. s. Zlín, Traumatologické oddělení
Published in: Úraz chir. 27., 2020, č.2
Overview
Cíl: Posoudit léčbu suprakondylických zlomenin distálního humeru u souboru dětí s tímto poraněním, léčených v KNTB Zlín. Zhodnotit výsledky léčby, včetně procentuálního zastoupení jednotlivých komplikací.
Úvod: Shrnuje současný pohled na problematiku suprakondylické zlomeniny.
Metodika: Retrospektivní studie souboru dětí, ošetřených na Traumatologickém oddělení KNTB Zlín v letech 2014-2018 s tímto poraněním.
Výsledky: V daném období bylo ošetřeno celkem 228 pacientů, z toho čtyři repozicí a sádrovou fixací v celkové anestezii a 95 repozicí a osteosyntézou retrográdně zavedenými Ki dráty. Většina pacientů (94,7 %) byla operována urgentně (do šesti hodin od příchodu do ambulance). Preferovanou metodou na našem pracovišti je zkřížená perkutánní fixace Ki dráty (CRCPP). U 12 dětí (12,6 % operovaných) bylo nutno přistoupit k repozici otevřené, prováděné převážně z limitovaného zadního přístupu. Ve skupině operovaných dětí bylo zaznamenáno 20 případů (21,5 %) neurologických komplikací, z toho nejčastěji poranění n. ulnaris (12), případně n. ulnaris i n. medianus (4), nebo samostatně n. medianus (3), u dvou případů byla vzhledem k přetrvávající poruše prokrvení periferie indikována otevřená repozice s revizí NC svazku z předního přístupu. Žádné z ošetřených dětí nevykazovalo závažné trvalé následky. Nejčastějším následkem bylo lehké omezení hybnosti, vyjádřené lehkým omezením flexe, lehkou hyperextenzí lokte, nebo kombinací obojího (celkově 14 případů). V celkovém souboru pacientů jsme pozorovali dva případy poruchy růstu ve smyslu cubitus varus. Nebyl zaznamenán kompartment syndrom ani Volkmannova kontraktura končetiny.
Závěr: Suprakondylická zlomenina humeru je častý úraz s relativně vysokým rizikem komplikací. Některé otázky ohledně optimálního managementu této zlomeniny stále nebyly přesvědčivě zodpovězeny a zaslouží si další zkoumání.
Klíčová slova:
Suprakondylická zlomenina – urgentní operace – perkutánní fixace – cubitus varus
Úvod
Úrazy lokte jsou důvodem asi 1–3 % všech akutních návštěv dětských a dospívajících pacientů [2]. Toto číslo bude patrně stále narůstat, vzhledem k tomu, že od roku 2010 pozorujeme v ČR nárůst sportovní aktivity dětí a zvyšuje se obliba rizikovějších outdoorových sportů [12]. Zlomeniny v oblasti loketního kloubu tvoří asi 5–10 % všech dětských zlomenin. Nejčastější z nich jsou právě zlomeniny suprakondylické 55–70 % [7, 19].
Existuje celá řada klasifikačních schémat, z nichž světově nejrozšířenější je klasifikace dle Gartlanda (1959), definující tradičně tři typy zlomenin. I. typ – zlomeniny nedislokované, respektive s minimální dislokací do 2 mm. II. typ – zlomeniny dislokované s fragmenty v kontaktu s intaktním dorzálním periostem humeru, které následně rozdělil Wilkins (1984) na II. A typ – bez rotační dislokace a typ II. B – s podílem rotační dislokace, III. typ – hrubě dislokované zlomeniny bez kontaktu fragmentů, nestabilní při extenzi, u nichž bývá částečně zachovalý dorzální periost [9, 13]. Nově se rozlišuje IV. typ Gartlandovy klasifikace, který zahrnuje zlomeniny výrazně nestabilní, s tendencí k dislokaci do flexe i extenze, obtížně reponovatelné. Tento typ bývá odhalen až během manipulace na operačním sále a předpokládá se u něj totální disrupce periostu humeru [13].
V našich podmínkách je třeba zmínit klasifikaci dle Havránka, který klade důraz na variabilitu zlomenin a na odlišné léčebné postupy. Definuje 6 typů zlomenin. Typ 0 – zlomeniny nedislokované, Typ 1 – extenční zlomeniny, Typ 2 – flekční zlomeniny, Typ 3 – indiferentní zlomeniny s výraznou dislokací ad latus ve frontální rovině, bez jednoznačného podílu flekční/extenční složky. Jedná se o vysoce nestabilní, obtížně ošetřitelné zlomeniny. Typ 4 – zlomeniny vysoké, které charakterizuje relativně snadná repozice, avšak výrazná nestabilita a nakonec Typ 5 – zahrnující atypické zlomeniny (s vylomením mediálního nebo laterálního pilíře, samostatným úlomkem epikondylu a interkondylické zlomeniny tvaru písmene „T“ [10].
Etiologie suprakondylických zlomenin kopíruje pohybovou aktivitu dětí, přičemž u malých dětí do čtyř let převažují pády z výšky v domácím prostředí – z postele, ze židle apod. U předškolních dětí jsou časté zlomeniny pádem z konstrukcí dětských hřišť – prolézačky, houpačky, skluzavky, s přibývajícím věkem nastupují sportovní úrazy – pády z kola, trampolíny, na kolečkových bruslích, z gymnastického nářadí [2, 3]. U zlomenin extenčního typu bývá nejčastějším mechanizmem úrazu pád na extendované předloktí. Zde se uplatňuje fyziologická hyperextenze lokte u dětí a olekranon ulny zde funguje jako páka, která spolu s kolaterálními vazy lokte soustředí výslednici sil na ventrální kortiku humeru a dochází k její disrupci. U zlomenin flekčního typu je nejčastější mechanizmus přímý – pád na flektovaný loket [3, 16].
Při diagnostice suprakondylické zlomeniny je vedle odebrání potřebné anamnézy kriticky významné fyzikální vyšetření končetiny. Klasický postup fyzikálního vyšetření je třeba u malého pacienta modifikovat [3]. Nejvýznamnější součástí vyšetření je observace. Je třeba si všímat držení končetiny, otoku, hematomu, deformity lokte, kožních oděrek, ekchymózy, eventuálně příznaku vtažené kůže. Přítomnost kožní rány může předpovídat diagnózu otevřené zlomeniny, barva periferie končetiny a hybnost prstů poukazuje na cirkulační a neurologické poměry. Při palpačním vyšetření dodržujeme pravidlo postupovat od nebolestivých součástí (vyšetření periferní pulzace a. radialis, kapilárního návratu na prstech, orientační neurologické vyšetření) k bolestivějším úkonům (palpace samotného lokte), které vyhrazujeme na konec vyšetření [2]. Ke stanovení diagnózy suprakondylické zlomeniny postačí prosté RTG snímky ve dvou projekcích, ačkoliv přesné zařazení do klasifikace vyžaduje mnohdy posouzení RTG zesilovačem na operačním sále [10, 19]. Nedislokované zlomeniny mohou působit diferenciálně diagnostické rozpaky a někdy je těžké odlišit suprakondylickou zlomeninu od jiných typů zlomenin. Případně, vzhledem k poměrné variabilitě osifikačních zón lokte, od fyziologického nálezu. V takovýchto případech je s výhodou provést srovnávací RTG snímky druhého lokte. Při posuzování dislokace zlomeniny hodnotíme alteraci přirozených parametrů dětského lokte. Fyziologická antekurvace hlavičky humeru je přirozená ventrální angulace mezi osou humeru a osou capitulum humeri. Tento sklon činí průměrně 25–40° [10]. Při dislokacích v sagitální rovině dochází ke změně tohoto úhlu, což lze ověřit posouzením přední humerální linie (AHL). Jedná se o přímku vzniklou prodloužením přední kortiky humeru v bočné projekci. U dětí nad čtyři roky věku protíná střední třetinu capitulum humeri, u dětí do čtyř let zpravidla protíná střed přední třetiny capitula [11]. Pokud přední humerální linie capitulum humeri neprotíná, jedná se o dislokovanou suprakondylickou zlomeninu. V AP projekci slouží k posouzení dislokace ve frontální rovině poměření Baumannova úhlu. Jedná se o zbytkový úhel, svírající linie růstové zóny capitulum humeri a přímka, která je kolmicí k dlouhé ose humeru. Normální Baumannův úhel je mezi 9° a 26°, pokud je úhel menší než 9°, hovoříme o dislokaci typu cubitus varus [3]. Na našem pracovišti Baumannův úhel příliš nepoužíváme, neboť je příliš odvislý od přesnosti RTG projekce, tudíž nespolehlivý. K posouzení osy lokte ve frontální rovině má praktický význam tzv. nosný úhel (carrying angle) mezi osou diafýzy humeru a diafýzy ulny. Jeho fyziologické rozmezí je 5–15° valgus [3]. Tento úhel též závisí na RTG projekci a je vyjádřený pouze v supinaci předloktí [10].
Léčbu suprakondylických zlomenin určuje typ dislokace zlomeniny. Zlomeniny stabilní nedislokované nebo s minimální dislokací typu Gartland 1, bez neurovaskulárního poranění mají být léčeny konzervativně sádrovou fixací ve flexi lokte pod úhlem 60–90° na celkově tři týdny [10, 16, 19, 21]. Poté má být zahájeno rozcvičování, přičemž plný rozsah pohybů a návrat do všech aktivit se obnoví mezi 5.–9. týdnem od sejmutí fixace. V léčbě zlomenin typu Gartland II. neexistuje mezi autory shoda mezi konzervativní léčbou repozicí a sádrovou fixací a perkutánní osteosyntézou Ki dráty. Zejména u stabilních zlomenin Gartland II. A typu některé publikace doporučují postupovat spíše konzervativně [4,15]. Oproti tomu jiní autoři upozorňují na fakt, že zlomeniny extenčního typu je při léčbě prostou repozicí nutné sádrovat pod úhlem větším, než 90 st. flexe, čímž může docházet k alteraci vaskulárních poměrů na předloktí a k riziku vzniku kompartment syndromu [10, 21]. Dalším argumentem operační léčby je možnost ztráty repozice. Perkutánní osteosyntéza eliminuje nutnost pravidelných RTG kontrol, avšak vyžaduje výkon na operačním sále. Zlomeniny dislokované Gartland II. B až IV. typu, zlomeniny flekčního typu a nestabilní zlomeniny jsou indikovány k repozici a perkutánní osteosyntéze Ki dráty [3, 10, 21].
Ošetření dislokované suprakondylické zlomeniny je na mnoha pracovištích vnímáno jako urgentní výkon. Existují však zahraniční práce, které popisují výborné výsledky u souboru pacientů léčených odloženě. Již Abdullah et al. (2008) prezentovali výsledky 31 dětí se zlomeninou Gartland III. typu, operovaných metodou otevřené repozice a perkutánní fixace, kde průměrná doba mezi úrazem a operací činila šest dní. Nebylo pozorováno vyšší riziko perioperačních komplikací, žádný z pacientů neměl na konci léčby omezení hybnosti. Recentní metaanalýza provedená Farrowem (2019) zpracovala data z 12 významných klinických studií porovnávajících urgentní versus odložený výkon u suprakondylických zlomenin bez deficitu prokrvení. Nebyl nalezen signifikantní rozdíl v počtu konverzí na otevřený výkon, infekčních komplikacích, iatrogenního poranění nervu, ani vyšší výskyt reosteosyntéz [8]. Prabhakar (2019) dále zveřejnil studii 309 dětí se zlomeninou typu Gartland III. a nenalezl rozdíl v délce trvání výkonu a délce peroperační skiaskopie u odložených po 15 hodinách oproti urgentním [16]. Tyto studie potvrzují teorii, že větší význam má kvalita provedeného výkonu na pracovišti s dostatkem zkušeností, než samotná urgentnost výkonu.
Metodou volby při fixaci je perkutánní fixace retrográdně zavedenými Ki dráty skrze fragment zlomeniny do metafýzy humeru, optimální počet drátů je dva až čtyři podle charakteru (kominuce) a míry instability zlomeniny. V našich podmínkách převažuje zavádění drátů zkříženě přes radiální i ulnární epikondyl humeru [10, 21]. Ve světové literatuře se v současnosti častěji propaguje zavádění drátů z radiálního epikondylu humeru, z důvodu vyloučení rizika poranění n. ulnaris. Biomechanické studie posledních let [6,14,18] ukazují i větší stabilitu takto prováděné osteosyntézy a ulnárně zavedený Ki drát doporučují jen v případě kominuce mediálního pilíře.
Přidružená poranění a komplikace léčby
Lokalizace zlomeniny v těsné blízkosti důležitých nervově cévních struktur a růstových zón distálního humeru predisponuje ke vzniku přidružených poranění. Dle rozsáhlé multicentrické studie Skaggse a Flynna, kteří nashromáždili data z 64 velkých klinických studií, se periferní nervová léze vyskytuje v 7 % všech zlomenin, u zlomenin typu III. až ve 20 %, v případě perkutánní fixace skrze ulnární epikondyl humeru je literárně udávána pravděpodobnost iatrogenní léze n. ulnaris okolo 0,03 [14, 21], u 10–20 % dislokovaných zlomenin typu III. se udává určitý stupeň vaskulární léze [21]. Poranění a. brachialis se klinicky může projevit jako bledá akrální část končetiny s nehmatnou pulzací na periferních tepnách (pale pulsless); tento nález nutí k urgentnímu řešení. Případně může dojít k cévní lézi a. brachialis s nehmatnou pulzací na periferii, ale dobrým kapilárním návratem (pink pulsless). Vysvětlením tohoto příznaku je dostatečné cévní zásobení přes kolaterální oběh. Ohledně managementu cévního poranění u suprakondylické zlomeniny dodnes není jasný konsenzus. Delniotis (2018) zveřejnil rozsáhlou studii zahrnující 608 zlomenin s poruchou pulzace a nabídl shrnutí optimálního řešení. V případě pulsless končetiny (pale anebo pink) doporučuje urgentní repozici zlomeniny, v 57,4 % případů dochází poté k návratu pulzace na a. radialis. Pokud nedojde k okamžitému kapilárnímu návratu, tak doporučuje otevřenou revizi z předního přístupu. V případě dostatečného prokrvení periferie je možnost bedlivého sledování minimálně 48 hodin za monitorace oxymetrem a Dopplerimetrické kontroly, toto dogma se označuje jako „watchfull expectancy“ [6]. Obsahuje možnost urgentní revize cévním chirurgem, pokud by došlo ke zhoršení návratu. Další komplikace jsou méně časté, zahrnují ipsilaterální zlomeninu předloktí (1 %), otevřenou suprakondylickou zlomeninu (1 %), a kompartment syndrom (1 %), který, pokud není včas řešen fasciotomií, má za následek obávanou Volkmannovu kontrakturu ruky (0,5 %) [19].
Specifickou komplikací suprakondylické zlomeniny je deformita lokte typu cubitus varus, ke které dochází dle soudobých prací v 0–10 % případů, dříve až 60 % [3, 10, 21]. V anglosaské literatuře se tato porucha označuje tzv. gunstock deformity podle tvaru lokte připomínající obrys pušky. Jeho příčinou je nejčastěji nedostatečná repozice, vzácněji sekundární kolaps mediálního pilíře, nebo zpomalení růstu trochleární části fýzy humeru nebo naopak urychlením růstu na laterální straně fýzy [10]. Varózní lokty s angulací nad 20° působí často omezení extenze, chronické bolesti, rozvoj instability lokte, lupání/přeskakování v tricipitální krajině a mají být řešeny korektivní osteotomií [3].
Omezení hybnosti ve smyslu deficitu flexe, extenze případně hyperextenze v lokti se dle Havránka vyskytuje poměrně často (až 10 % poraněných). V rozsáhlé studii Skaggse a Flynna jsou hodnoceny jako vzácné [19].
Metodika
Práce má za cíl zhodnotit pětileté výsledky léčby suprakondylických zlomenin v KNTB Zlín. Pacienti s tímto poraněním byli retrospektivně dohledáni podle zdravotnické dokumentace nemocnice a byly zhodnoceny údaje o jejich léčbě, tj. věk, pohlaví, datum úrazu, mechanizmus úrazu, způsob léčby, čas zahájení operace od přijetí do nemocnice, včetně typu operačního výkonu, celková doba léčení, výskyt komplikací, zejména neurologických, cévních, poruchy růstu, omezení hybnosti a další následky úrazu. Délka sledování pacientů léčených operativně byla minimálně jeden rok po operaci. Nebylo prováděno další sledování u konzervativně léčených pacientů. Pro ověření údajů v dokumentaci byli u všech operovaných dětí telefonicky kontaktováni rodiče a proveden krátký dotazník zahrnující výše uvedené detaily. Sporné případy a trvalé následky byly zhodnoceny aktuální klinickou, případně RTG kontrolou v traumatologické ambulanci. Pět probandů (5,3 %) nebylo řádně dosledováno.
Výsledky
Na našem pracovišti jsme léčili v letech 2014–2018 celkově 228 dětských pacientů se suprakondylickou zlomeninou humeru. Jejich průměrný věk představoval 6,38 let. Incidence zlomenin v průběhu roku měla sezónní charakter a přibývalo jí v letních měsících (Graf 1). Nejvíce suprakondylických zlomenin se odehrálo v září (17 %). Nejbezpečnější měsíc z pohledu tohoto poranění byl prosinec. Z uvedeného souboru dětí bylo 127 léčeno konzervativně sádrovou fixací končetiny na celkově tři týdny za pravidelných kontrol. Čtyři pacienti byli léčeni repozicí a sádrovou fixací v celkové anestezii/analgosedaci, 95 repozicí a osteosyntézou retrográdně zavedenými Ki dráty a sádrovou fixací, případně doplněnou o závěs. Dva pacienti byli vzhledem k přání rodičů operováni v jiné nemocnici. Na našem pracovišti je operace suprakondylické zlomeniny vnímána jako urgentní výkon. Většina pacientů tj. 90 (94,7 %) bylo operováno do šesti hodin od příchodu do ambulance. Průměrná doba od prvního kontaktu s pacientem do začátku operace byla 2,9 hodiny. Preferovanou metodou byla zavřená repozice a zkřížená perkutánní fixace Ki dráty (CRCPP) s použitím 2–4 Ki drátů v závislosti na stabilitě a míře kominuce zlomeniny (obr. 1, 2, 3).
Graph 1. Distribuce suprakondylické zlomeniny v průběhu roku 
Image 1. Dislokovaná zlomenina typu III 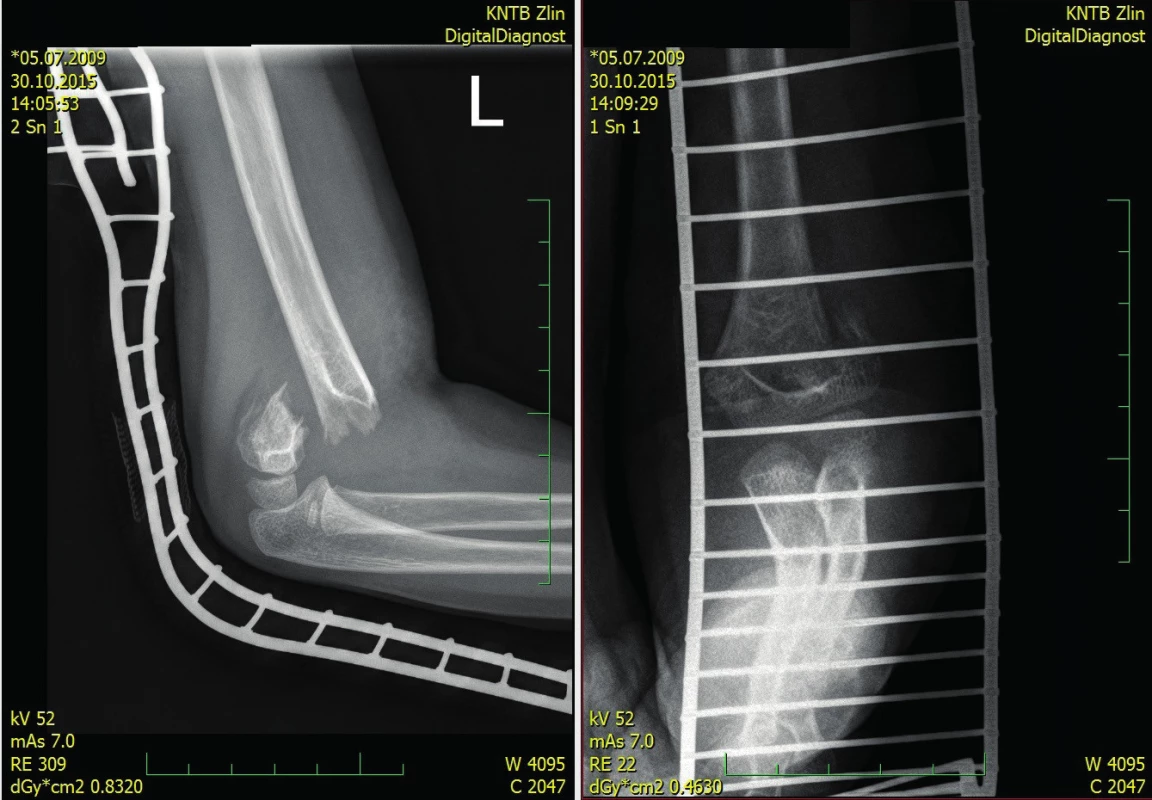
Image 2. Tatáž zlomenina – perioperační snímek 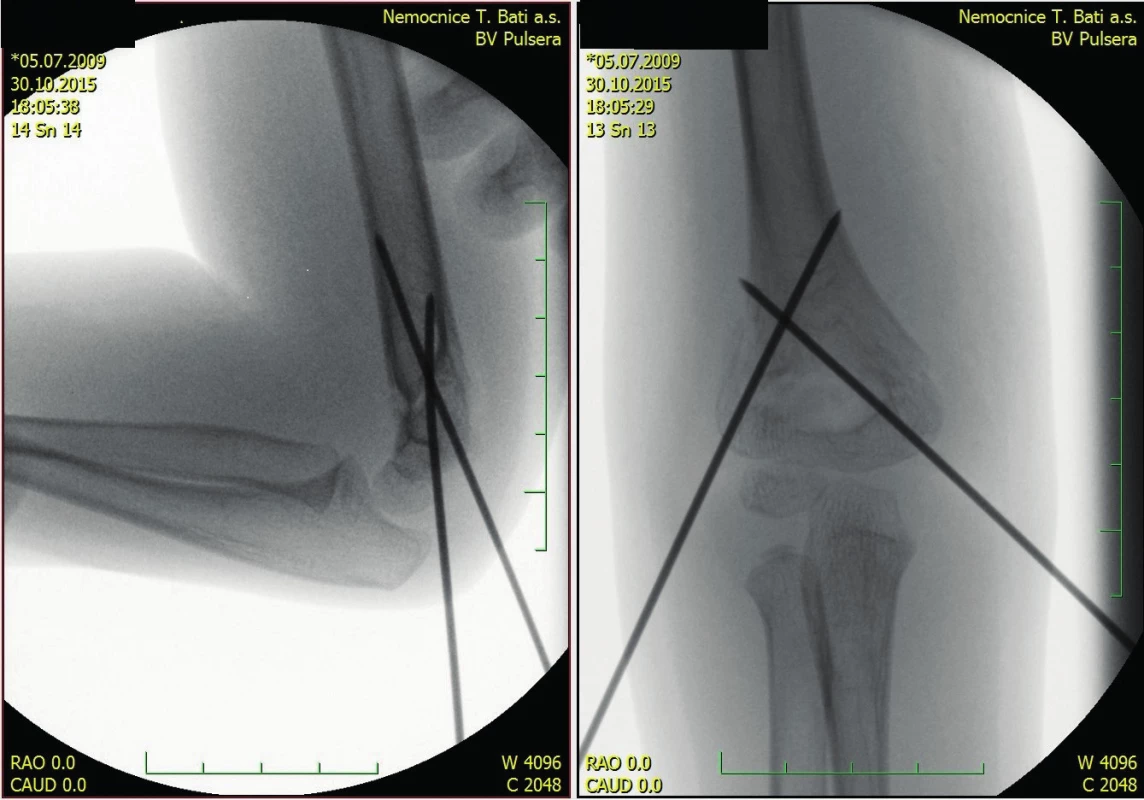
Image 3. Suprakondylická zlomenina fixována ve správném postavení, snímek ve třech týdnech 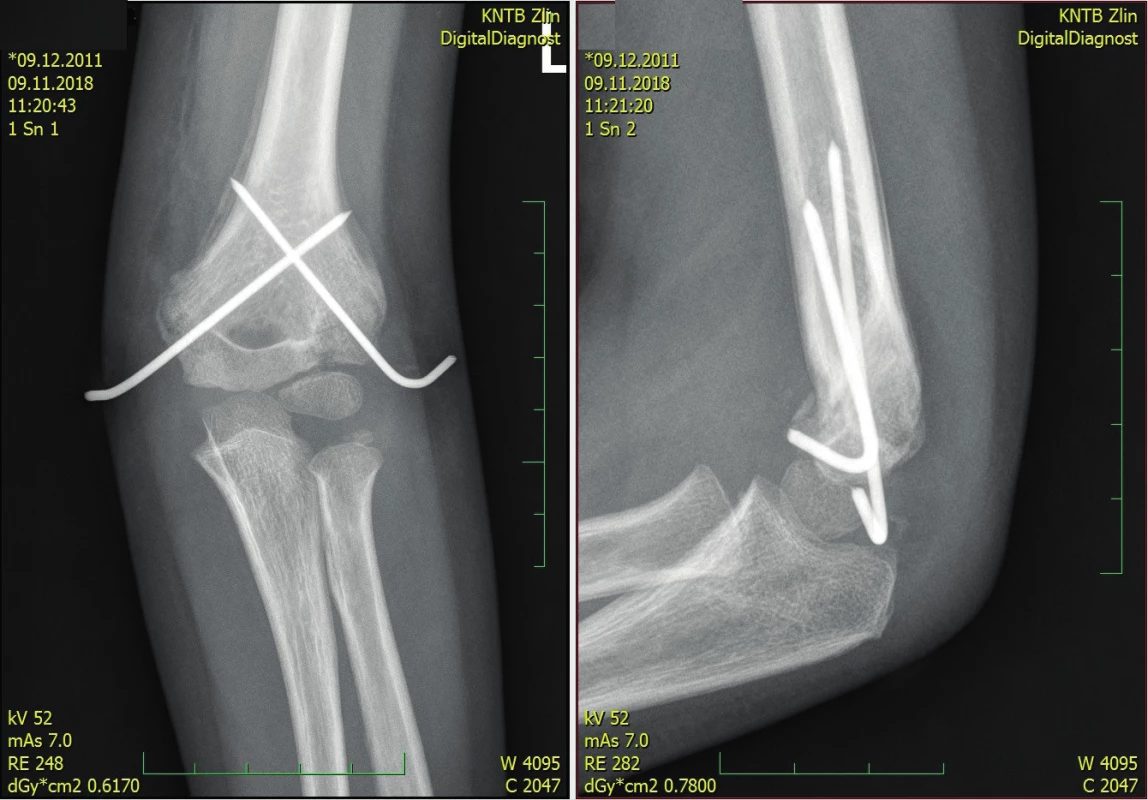
U 12 dětí (12,6 % operovaných) bylo nutno přistoupit k repozici otevřené, z toho ve dvou případech z důvodu poruchy prokrvení končetiny po zavřené repozici zlomeniny. Ve zbylých případech byla důvodem nemožnost provést zavřenou repozici (irreponibilní zlomenina). Z příčin uvedených v operačním protokolu šlo o interponovaný periost (4), výrazně kominutivní zlomeninu s výraznou dislokací (2), ve zbylých případech je v protokolu uveden jako důvod „výrazná nestabilita“ (2), nebo důvod nebyl uveden (2). Relativně vyšší procento otevřených výkonů je dáno mimo jiné preferencí některých operatérů, kteří snadněji tendují ke konverzi na otevřený výkon. Tento je na našem pracovišti typicky prováděn z limitovaného zadního přístupu (10 případů) nebo při podezření na vaskulární poranění z předního přístupu (dva případy). Ve skupině dětí léčených operativně bylo zaznamenáno 20 případů (21,5 %) neurologických komplikací, z toho nejčastěji poranění n. ulnaris 12krát (60 %), případně n. ulnaris i n. medianus čtyřikrát (20 %), nebo samostatně n. medianus třikrát (15 %), těžká paréza nervus radialis se vyskytla v jednom případě (5 %). Vzhledem k retrospektivnímu hodnocení údajů podle zápisů ve zdravotní dokumentaci bylo někdy těžké posoudit, zda poranění nervů souviselo se samotným úrazem, nebo se objevilo až v pooperačním období. Dostupná data však ukázala u tří pacientů (3,15 % z operovaných) vývoj parézy n. ulnaris bezprostředně po operaci, což může svědčit pro iatrogenní lézi n. ulnaris vzniklou při zavádění Ki drátu z ulnárního epikondylu humeru. Všechna tato poranění se zhojila konzervativně bez následků. U jedné pacientky se s odstupem několika týdnů od operace vyvinula těžká paréza n. ulnaris vlivem tahu jizvy s nutností neurochirurgického výkonu – deliberace nervu. V pooperačním období jsme dále zaznamenali tyto komplikace: Selhání osteosyntézy a ztráta repozice ve třech případech (3,15 %) bylo řešeno re-osteosyntézou, jeden případ infekční komplikace, který si vynutil včasnou extrakci kovu a ATB terapii a následně došlo ke zhojení bez následků. U 14 dětí (14,7 % všech operovaných) přetrvávalo i přes odbornou rehabilitaci po více než jednom roce určité lehké omezení hybnosti, které nemělo vliv na kvalitu života: nejčastěji hyperextenze lokte, omezení flexe v lokti, které však nepřevýšilo 5–10°, případně kombinace obou jevů. Vyšší výskyt poruchy hybnosti byl zjištěn u otevřených výkonů (ve čtyřech případech z 12). Dále byly hodnoceny odchylky růstu ve smyslu cubitus varus (gunstock deformity), přičemž pouze u dvou děvčátek se objevila plně vyjádřená deformita s varózním nosným úhlem (obr. 4, 5).
Image 4. Cubitus varus vlevo tři roky od úrazu ve srovnání se zdravou stranou 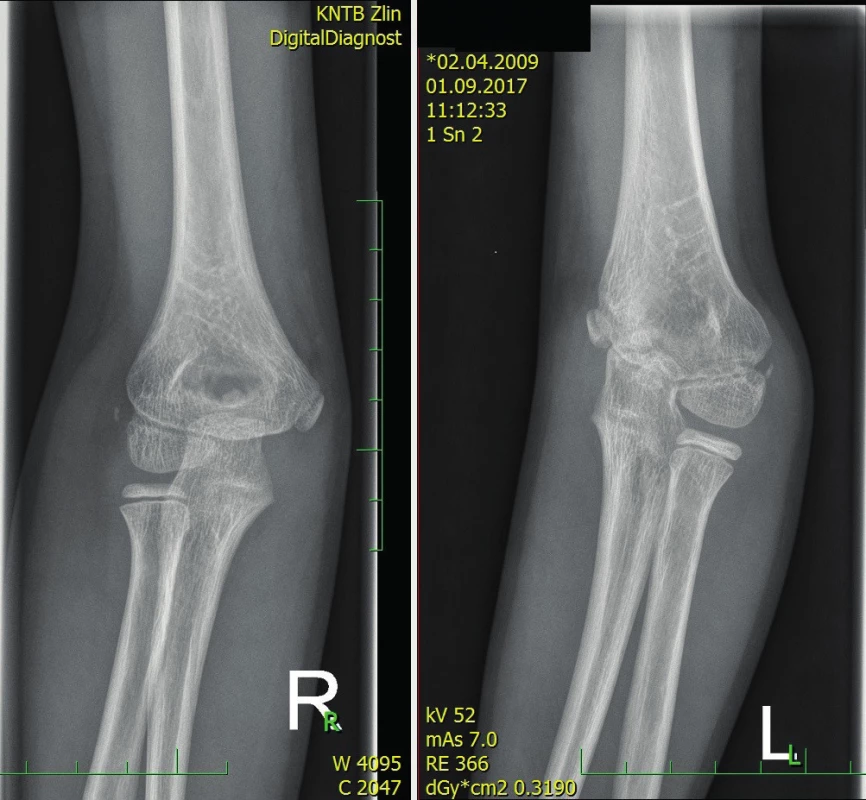
Image 5. Tatáž pacientka v 10 letech věku 
Ani jedna z nich nepociťuje žádné potíže po čtyřech resp. pěti letech od úrazu, ani omezení v běžných denních činnostech, naopak aktivně sportují. U jednoho děvčátka byla s odstupem dvou let od operace odhalena aseptická nekróza trochley humeru, řešená konzervativně vyloučením větší zátěže končetiny. V celém souboru se nevyskytl případ kompartmentového syndromu ani Volkmannovy kontraktury.
Diskuze
Porovnáním zkušeností našeho pracoviště s výsledky aktuálních prací lze konstatovat, že údaje o věkovém složení a mechanizmu úrazu jsou srovnatelné s jinými pracemi. Co se týče souběžného poranění nervů, tak se naše výsledky poněkud různí. Štichauer publikoval v roce 2017 obsáhlý soubor 459 pacientů operovaných pro suprakondylickou zlomeninu, u nichž se vyskytlo 14,9 % poranění periferních nervů, s převahou n. medianus (r. interosseus anterior) vyskytující se z 58 % jako izolované poranění, zatímco pooranění n. ulnaris bylo pozorováno ve 23,7 % [20]. Náš poměr je spíše opačný, což si vysvětlujeme nejspíš poddiagnostikováním parézy r. interosseus anterior, která se projeví toliko parézou m. flexor pollicis longus a m. flexor digiti II. superficialis a může tak snadno uniknout pozornosti. Dle Skaggse a Flynna [19] tvoří poranění n. radialis celých 41,2 % nervových lézí, avšak v našem souboru se vyskytl pouze v jednom případě. Připouštíme rizika poranění n. ulnaris iatrogenně při zkřížené fixaci Ki dráty, avšak jejich procento bylo u našich pacientů přijatelné (3,15 %) a srovnatelné se zahraničními publikacemi [3, 14]. Všechny takto vzniklé parézy byly zvládnuty konzervativně za přispění odborné rehabilitace. V případě přetrvávající poruchy hybnosti ve smyslu hyperextenze lokte, omezení flexe v lokti, případně kombinace obou vlivem změny fyziologické antekurvace humeru, čili zhojení v lehce neanatomickém postavení, se v četnosti této poruchy relativně shodujeme s publikací Havránka (2013). Varózní angulace lokte se vyskytla ojediněle, tj. pouze u dvou děvčátek ze souboru 95 operovaných a nedosáhla takového stupně, aby působila jakékoliv potíže nebo byla důvodem ke korektivní osteotomii humeru.
Rehabilitací po suprakondylické zlomenině se světové práce většinou nezabývají, některé práce prezentují názor, že samotná pohybová aktivita dětí dostačuje k obnovení rozsahu pohybů [17]. Na našem pracovišti je odborná rehabilitace pravidlem a máme s ní dobré zkušenosti. Často bývá poraněna nedominantní končetina, což vede k opomíjení končetinu procvičovat, a je tudíž nutná motivace dítěte ke cvičení.
Závěr
Suprakondylické zlomeniny u dětí jsou poměrně častým úrazem, se kterým se setkává každé pracoviště úrazové chirurgie. Jejich správná léčba bude stále představovat výzvu vzhledem k možným perioperačním rizikům a následným komplikacím. Operační řešení by mělo být výsadou pracoviště s dostatkem zkušeností. Některé otázky ohledně léčebných postupů zatím nebyly zodpovězeny a představují prostor pro další zkoumání. V celosvětovém pohledu se jedná o nejasnost při operační versus konzervativní léčbě zlomenin Gartland II. A, výhody a nevýhody fixace Ki dráty zkříženě oproti laterální a management poruchy prokrvení ve smyslu pink-pulseless končetiny. Více pozornosti by si zasloužilo i hodnocení efektu rehabilitace.
Pozn.: Fotografie byla zveřejněna se souhlasem obou rodičů
MUDr.Jan Fuit
Sources
1. ABDULLAH, E., MELIH, G. Delayed surgical treatment of supracondylar humerus fractures in children using a medial approach. J Child Orthop. 2008, 2, 21–27. doi: 10.1007/s11832-007-0072-y
2. ABZUG, JM et al. Pediatric Elbow Fractures, Springer International Publishing AG. 2018, pp 19-60. https://doi.org/10.1007/978-3-319-68004-0_4
3. ABZUG, JM, KOZIN, SH. Fractures of the Pediatric Elbow I. Supracondylar Humerus, Lateral Condyle, Transphyseal Distal Humerus and Capitellum Fractures. In Herman MJ, Horn BD (eds): Contemporary Surgical Management of Fractures & Complications. Vol. 3 Pediatrics. Jaypee, 2014. Chapter 3, pp 35–69.
4. ARIYAWATKUL, T. et al. The necessity of fixation in Gartland type 2 supracondylar fracture of the distal humerus in children (modified Gartland type 2A and 2B). J Pediatr Orthop B. 2016, 25,159–164.
5. DELNIOTIS, I., DELNIOTIS, A. et al. Management of the Pediatric Pulseless Supracondylar Humeral Fracture: A Systematic Review and Comparison study of „watchful expectancy strategy" versus surgical exploration of the brachial artery. Annals of Vascular Surgery. 2018, doi:10.1016/j.avsg.2018.05.045.
6. CHEN, TL. Stiffness of various pin configurations for pediatric supracondylar humeral fracture: a systematic review on biomechanical studies. J Pediatr Orthop B. 2015, 24, 389–399. doi: 10.1097/BPB.0000000000000196.
7. EMERY, KH, ZINGULA, SN, ANTON, CG, et al. Pediatric elbow fractures: a new angle on an old topic. Pediatr Radiol. 2016, 46, 61–6 6. doi: 10.1007/ s00247-015-3439-0.
8. FARROW, L. et al. Early versus delayed surgery for paediatric supracondylar humerus fractures in the absence of vascular compromise: a systematic review and meta-analysis. Bone Joint J. 2018, 12, 1535–1541.
9. GARTLAND, JJ. Management of supracondylar fractures of the humerus in children. Surg Gynecol Obstet. 1959, 109, 145–154.
10. HAVRÁNEK, P. et al. Poranění lokte. V: Havránek, P. ed. Dětské zlomeniny. 2. doplněné a přepracované vydání. Praha : Galén, 2013. 112–1 64.
11. HERMAN, MJ, BOARDMAN, MJ et al. Relationship of the anterior humeral line to the capitellar ossific nucleus: variability with age. J Bone Joint Surg Am. 2009, 91, 2188–2193.
12. INCHLEY, J. et al. Adolescent obesity and related behaviours: trends and inequalities in the WHO European Region, 2002–2014. Observations from the Health Behaviour in School-aged Children (HBSC) WHO collaborative cross-national study. Copenhagen, WHO Regional Office for Europe, 2017.
13. LEICHT, KK, KAY, RM, FEMINO, JD et al. Treatment of multidirectionally unstable supracondylar humeral fractures in children. A modified Gartland type-IV fracture. J Bone Joint Surg Am. 2006, 88, 980–985.
14. NA, Y., BAI, R. et al. Comparison of lateral entry with crossed entry pinning for pediatric supracondylar humeral fractures: a meta-analysis. J Orthop Surg Res. 2018, 3, 68. doi: 10.1186/s13018-018-0768-3.
15. O’HARA, LJ, BARLOW, JW, CLARKE, NM. Displaced supracondylar fractures of the humerus in children. Audit changes practice. J Bone Joint Surg Br. 2000, 82, 204–210.
16. PRABHAKAR, P. et al. Delaying Surgery in Type III Supracondylar Humerus Fractures Does Not Lead to Longer Surgical Times or More Difficult Reduction. J Orthop Trauma. 2019, 33, 285–290.
17. SCHMALE, GA, GREGORY, A. et al. Lack of Benefit of Physical Therapy on Function Following Supracondylar Humeral Fracture: A Randomized Controlled Trial. Journal of bone and joint surgery. 2014, 96, 944–950. doi:10.2106/JBJS.L.01696
18. SILVA, M. Biomechanical testing of pin configurations in supracondylar humeral fractures: the effect of medial column comminution. J Orthop Trauma. 2013, 27, 275–280. doi: 10.1097/BOT.0b013e31826fc05e.
19. SKAGGS, DL, Flynn, JM. Supracondylar fractures of the distal humerus. In: Kasser JR, Beaty JH, editors. Rockwood and Wilkins’ fractures in children. Philadelphia : Lipincott Williams and Wilkins; 2010. p. 487–532.
20. ŠTICHAUER, R., Preis, J. et al. Poranění periferních nervů při suprakondylických zlomeninách humeru u dětí. Cesk Slov Neurol. 2017, 80, 440–444.
21. VAQUERDO-PICARDO, A. et al. Management of supracondylar fractures of the humerus in children: EFORT. Open Rev. 2018, 3, 526–540. DOI: 10.1302/2058-5241.3.170049
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery
2020 Issue 2
Most read in this issue- Suprakondylické zlomeniny distálního humeru u dětí – výsledky operační léčby
- Dlahová osteosyntéza žeber: naše zkušenosti
- Poranění podpažní tepny u nízkoenergetického poranění ramene
- Nekrolog Doc. MUDr. František Vyhnánek, CSc.
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

