-
Medical journals
- Career
Poranění podpažní tepny u nízkoenergetického poranění ramene
Authors: Zuzana Mannová; Martin Křivohlávek; Jaroslav Šrám
Authors‘ workplace: Traumatologicko-ortopedické centrum, Krajská nemocnice Liberec a. s.
Published in: Úraz chir. 27., 2020, č.2
Overview
Na prezentovaných kazuistikách popisuje autor vzácnou komplikaci při luxaci a fraktuře proximálního humeru. Obojí s výskytem u nízkoenergetického poranění (prostý pád). V následné diskuzi se pak zabývá možnou etiologií a mechanizmy vzniku poranění a. axillaris a její terapií.
Klíčová slova:
Poranění/léze a. axillaris – fraktura proximálního humeru – luxace ramene
Úvod
Poranění proximálního humeru jsou typickým úrazem pacientů vyššího věku. Cévní poranění typicky provázejí vysokoenergetické úrazy. Nesmíme zapomínat, že i nízkoenergetický mechanizmus úrazu může vést k cévní komplikaci.
Luxace humeru tvoří až 80 % všech luxací. Přední luxace je nejčastější, tvoří 90–95 % [11]. Kumulativní incidence (do 70 let věku) akutní luxace ramenního kloubu v populaci se u mužů pohybuje kolem 0,7 % a u žen kolem 0,3 % [17].
Zlomeniny proximálního humeru tvoří 4–5 % všech zlomenin [13]. 75 % těchto pacientů tvoří ženy, u nichž je incidence výrazně vyšší a strmě stoupá s věkem nad 60 let [5]. Průměrný věk při úrazu je 67 let [1].
Končetinová cévní traumata tvoří až 80 % všech cévních poranění [19]. Léze podpažní tepny tvoří asi 6 % všech tepenných poranění [18]. Incidence poranění a. axillaris je přibližně 5 % u zlomenin proximálního humeru a 1–2 % u luxací ramenního kloubu [2, 7].
Možnými sdruženými komplikacemi jsou nervová poškození vyplývající z níže zmíněného anatomického průběhu tepny a nervů. V případě nízkoenergetických poranění se většinou jedná o reverzibilní poškození tzv. neurapraxie bez přerušení kontinuity nervu z útlaku či pohmoždění.
Nervově-cévní komplikace jsou častější po vysokoenergetických úrazech u mladších pacientů, při nízkoenergetických úrazech je výskyt těchto komplikací vzácnější a vyskytují se u starších pacientů [6, 12].
Výskyt poranění a. axillaris (0,09 %) u fraktury proximálního humeru je méně častý než poranění brachiálního plexu (0,14 %), tedy komplikující nervové poranění je častější než cévní [14].
Faktory spojené s vyšším rizikem vzniku poranění a. axillaris při fraktuře proximálního humeru jsou mužské pohlaví, ateroskleróza, otevřená fraktura a přítomnost průvodních poranění, jako např. luxace ramene či poranění brachiálního plexu [14].
Arteria axillaris je pokračování a. subclavia od zevního okraje 1. žebra axilou na vnitřní stranu collum chirurgicum humeri (po dolní okraj úponu m. pectoralis major). Podle průběhu se tepna dělí na tři úseky – mediálně od m. pectoralis minor, za m. pectoralis minor a zevně od m. pectoralis minor, kde je před tepnou nervová vidlice, z níž se spojuje n. medianus. Plexus brachialis jde souběžně s tepnou, zprvu dorzokraniálně, postupně se klade svými svazky k arterii [4].Distální úsek a. axillaris, který leží zevně od m. pectoralis minor (není dostatečně krytý), je postižen nejčastěji, více než 90 % [16].
Kazuistika 1
Žena, 74 let, přivezena RZP po pádu ze štaflí při věšení záclon s bolestí pravé paže. Na pohled jasná defigurace ramene s hmatnou prázdnou jamkou ramenního kloubu. Dalším závažným příznakem byla necitlivost od lokte do periferie a omezení aktivního pohybu s nejasně hmatnou pulzací. Vzhledem k jasným klinickým známkám luxace ramene a neurologickému deficitu provedena urgentní repozice dle Arlta. Na následném RTG hlavice pažní kosti zakloubena (obr. 1). Jednalo se o první luxaci, bez fraktury glenoidu (obr. 2). Ihned po repozici došlo k ústupu neurologického deficitu, citlivost a hybnost obnovena, přechodně přetrvávala parestezie (brnění prstů). Pacientce se ulevilo a ustoupily bolesti. Ovšem při kontrole periferie byl špatně hmatný puls na a. radialis, mírně chladnější prsty a zpomalený kapilární návrat. Proto byla provedena duplexní ultrasonografie pravé horní končetiny se závěrem: toky v a. brachialis nediferencovány. Následně provedeno SCT angiografické vyšetření s nálezem uzávěru a. axillaris a a. brachialis vpravo, v axile s patrným tupým pahýlem tepny, dále se plní pouze jemné kolaterály. Truncus brachiocephalicus a a. subclavia jsou volné (obr. 3).
Image 1. Hlavice pažní kosti po repozici zakloubena 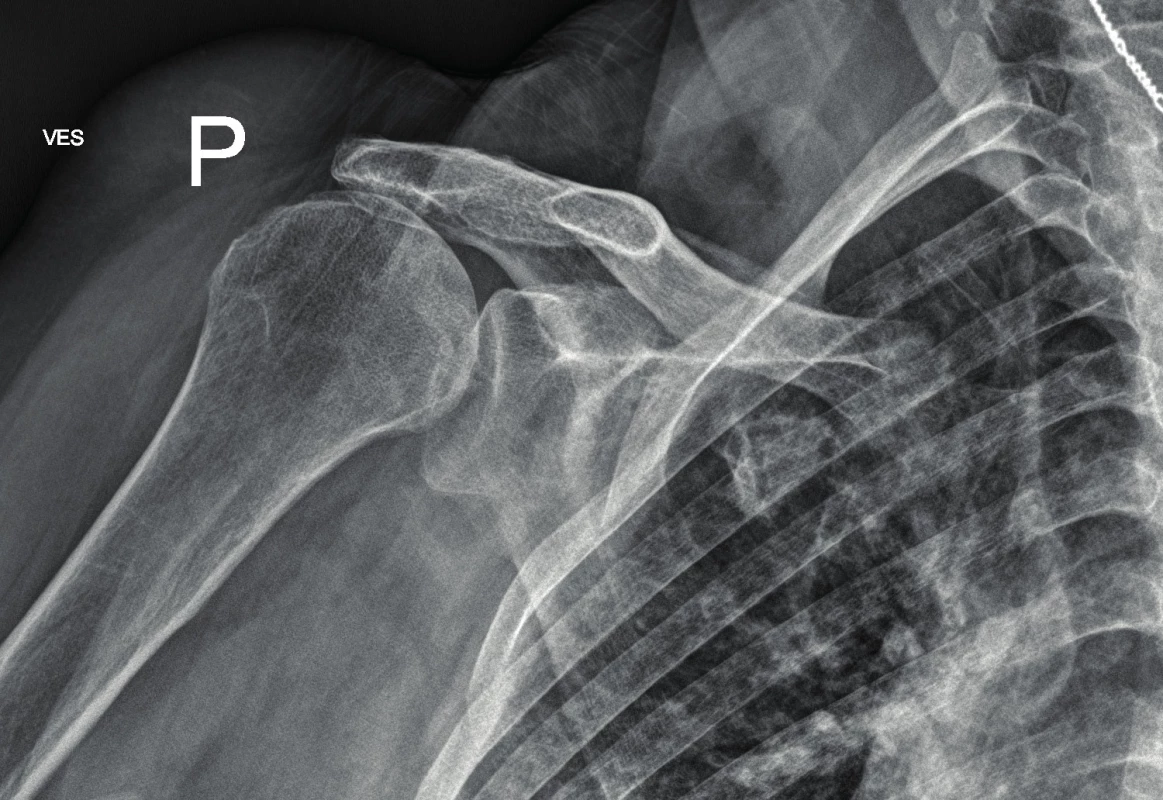
Image 2. SCT angiografické vyšetření s nálezem uzávěru a. axillaris a a. brachialis vpravo 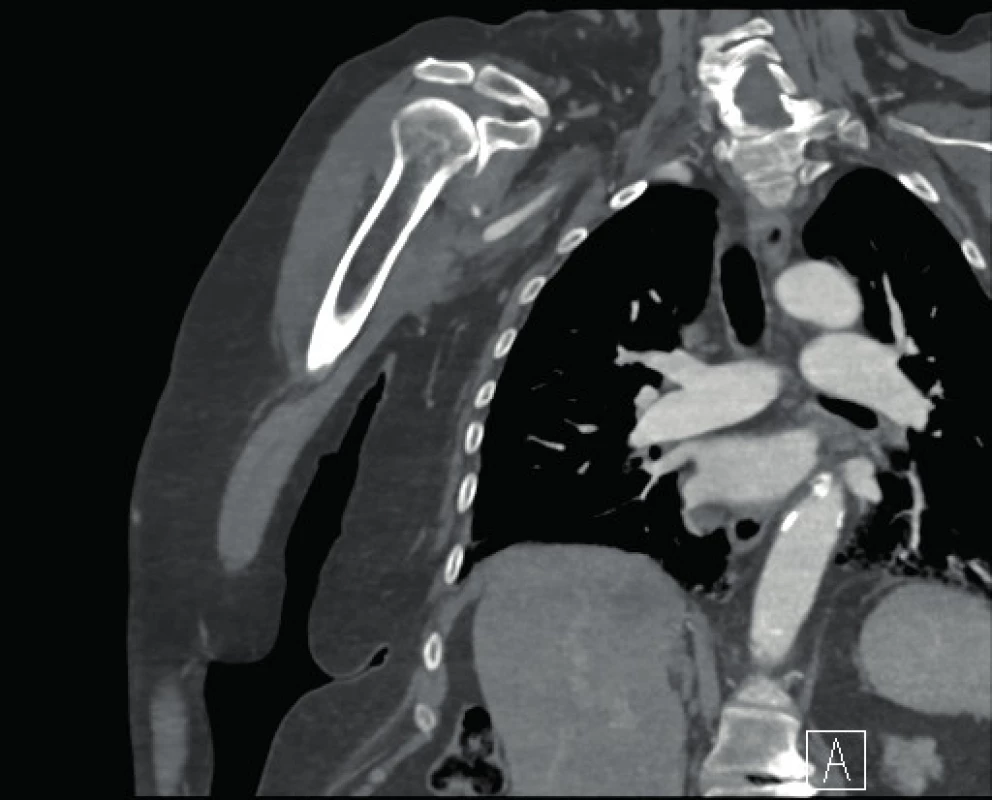
Image 3. SCT angiografické vyšetření s nálezem uzávěru a. axillaris a a. brachialis vpravo 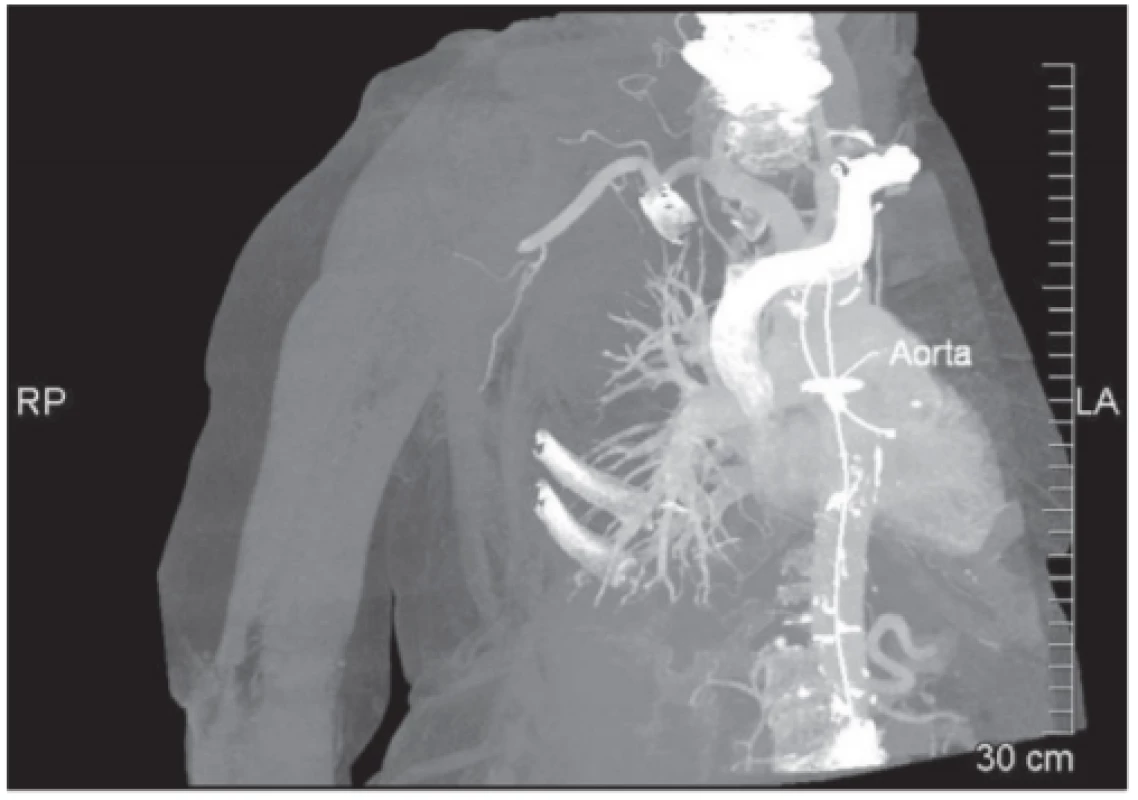
Ještě na ambulanci podán Heparin 10 tisíc jednotek intravenózně. Pacientka byla přijata k hospitalizaci a připravena k operaci. Očekávali jsme lézi intimy s nasedajícím trombem, proto bylo v plánu na operačním sále provést trombektomii se zavedením stentu. Alternativou k tomuto postupu bylo provést bypass. Anamnesticky pacientka neměla významné komorbidity mající vliv na průběh poranění či léčení. Na operačním sále nejprve proveden pokus o trombektomii v lokální anestezii z řezu v kubitě, ale katetr byl zaveden pouze do 25 cm, další postup centrálně byl nemožný. Nebyli jsme schopni zavést katetr nad místo předpokládaného poranění. Po neúspěšné trombektomii jsme přistoupili ke konverzi na otevřenou revizi v celkové anestezii. Byl proveden řez vysoko v axile s revizí brachiálního plexu, vény a axilární arterie, která byla patologicky vinutá (kinking) a lacerovaná s akutním tepenným uzávěrem. Proto proveden venózní axilo-axilární bypass se štěpem z v. cephalica. Pooperačně byla pacientka observována na JIP, podán Agapurin v kontinuální infuzi na 24 h. Celková hospitalizace trvala šest dní. Pooperační období proběhlo bez komplikací, s časným ústupem bolestí. Byl podáván Clexane profylakticky, dále Anopyrin jako prevence uzávěru bypassu (Anopyrin indikován užívat natrvalo). Pacientce byla nasazena ramenní ortéza a mohla provádět cvičení od lokte do periferie. Po měsíci pacientka nosila ortézu pouze na noc a započala s procvičováním ramene v intenzivní ambulantní rehabilitaci. Po dvou měsících byla pacientka schopna elevace v rameni do 160 stupňů, měla plně funkční periferii a subjektivně byla zcela bez potíží, rány se zhojily per primam intentionem. Na RTG byly viditelné artrotické změny a přetrvávalo vyšší postavení hlavice. Jako známka poškození rotátorové manžety bez nutnosti dalšího řešení, vzhledem k věku a dobrému rozsahu pohybů ramene pacientky (obr. 4). Kontroly cévním chirurgem po bypassu proběhly po jednom měsíci, za tři měsíce a po jednom roce s duplexním USG vyšetřením bez patologie.
Image 4. Na RTG viditelné artrotické změny a vyšší postavení hlavice pažní kosti 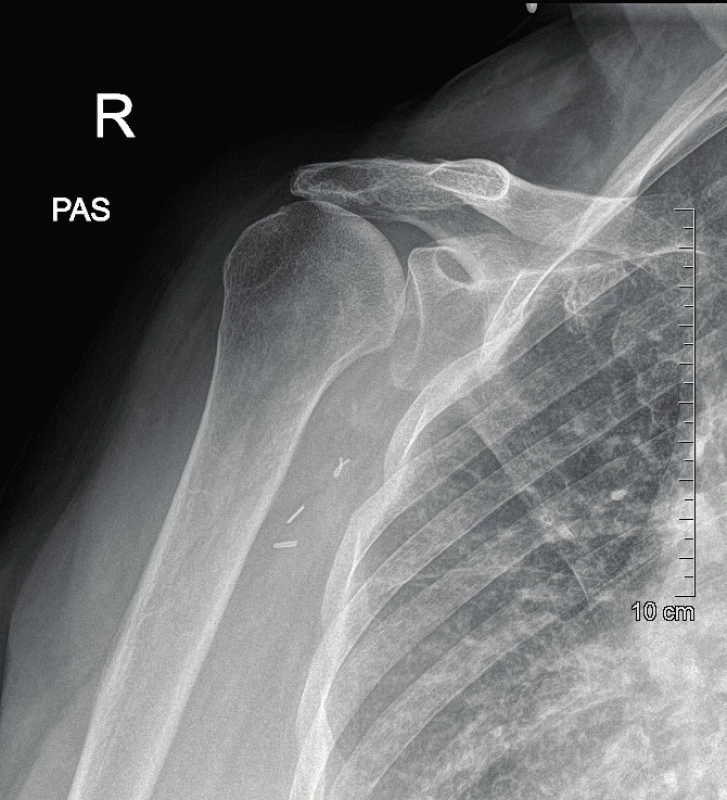
Kazuistika 2
Žena, 74 let, stržena na zem psem a následně přivezena RZP. Na RTG kominutivní fraktura velkého hrbolu s luxací levého ramene. Při repozici v sedaci došlo k iatrogennímu poranění se vznikem fraktury proximální metafýzy humeru (obr. 5). Pacientka byla přijata k hospitalizaci a připravena k operačnímu zákroku, který proběhl následující den. Provedli jsme otevřenou repozici z deltoideopektorálního přístupu a dále dlahovou osteosyntézu (Philos), výkon proběhl bez komplikací. Během prvního pooperačního dne se rozvinula progredující porucha hybnosti prstů a citlivosti levé horní končetiny. Při klinickém vyšetření nebyly hmatné pulzace v periferii, proto následně provedeno CT AG vyšetření s nálezem uzávěru na rozhraní a. subclavia a a. axillaris (obr. 6). Po domluvě s cévním chirurgem a intervenčním radiologem byla provedena perkutánní transluminální angioplastika cestou společné stehenní tepny vpravo za podání 2000 j Heparinu i.a. s úspěšnou rekanalizací (obr. 7, 8). Byl nasazen Clexane v terapeutické dávce. Poté obtíže ustoupily. Za další tři dny byly opět nehmatné pulzace na končetině. Duplexní ultrasonografie odhalila nepřímé známky uzávěru a. axillaris, sama arterie nebyla v B-modu patrná pro edém, distálněji se a. brachialis plnila přes kolaterály. Při klinickém vyšetření byla periferie mírně chladnější, bez neurologického deficitu. Po domluvě s cévním chirurgem a intervenčním radiologem vzhledem k příznivému klinickému stavu byl zvolen konzervativní postup. Zřejmě došlo k nasedající trombóze při lézi intimy. Vzhledem k funkčnímu kolaterálnímu řečišti byla pacientka informována, že k operačnímu řešení by se přistoupilo pouze při obtížích u vykonávání běžných denních činností. Pacientka byla propuštěna do domácí péče s ramenní ortézou, s doporučením cvičení od lokte do periferie. Natrvalo byla nasazena kyselina acetylsalicylová. Celková hospitalizace trvala 21 dní vzhledem k opětovnému uzávěru a komplikaci s rozvojem stresového vředu.
Image 5. Na RTG kominutivní fraktura velkého hrbolu s luxací a frakturou proximální metafýzy humeru vlevo 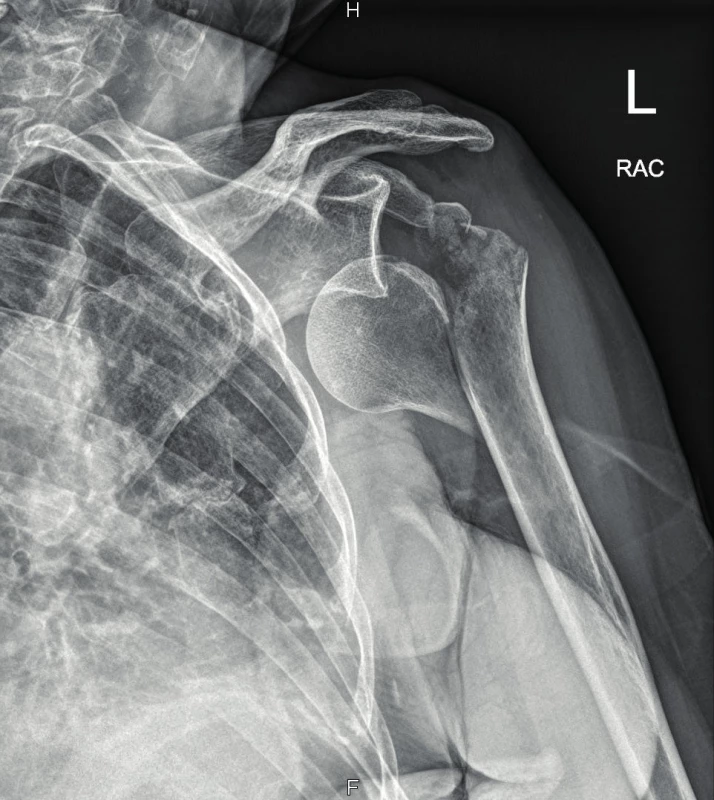
Image 6. CT AG vyšetření s nálezem uzávěru na rozhraní a. subclavia a a. axillaris 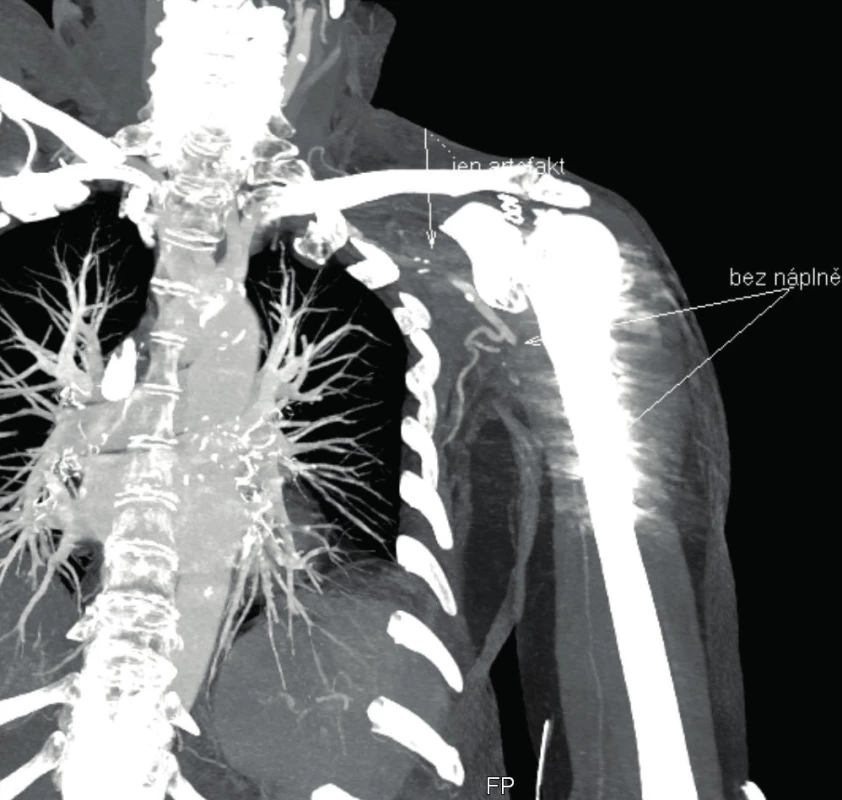
Image 7. Perkutánní transluminální angioplastika (PTA) uzávěru a. axillaris cestou společné stehenní tepny vpravo s úspěšnou rekanalizací 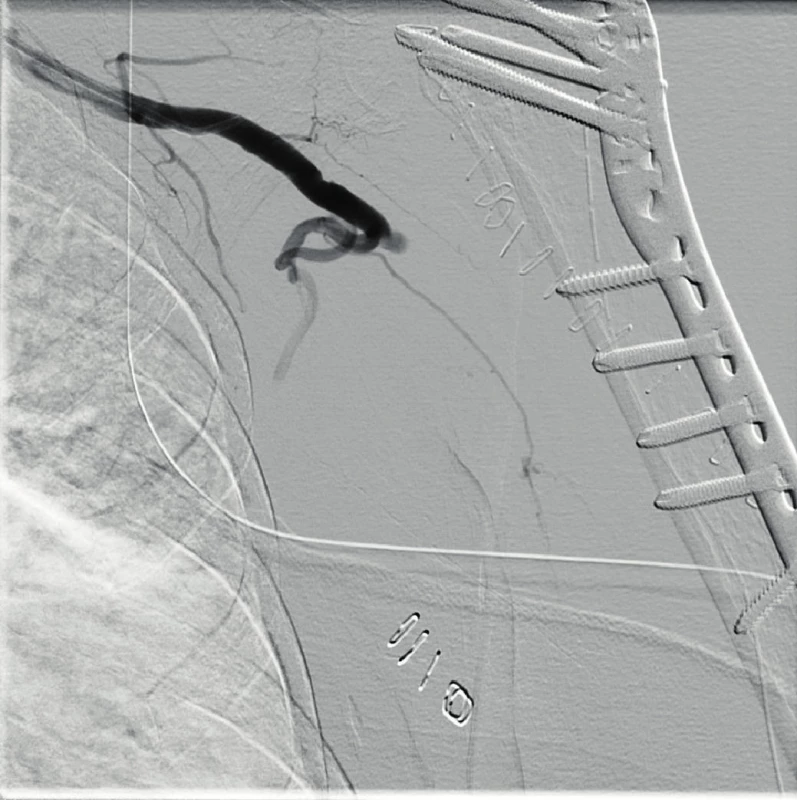
Image 8. Perkutánní transluminální angioplastika (PTA) uzávěru a. axillaris cestou společné stehenní tepny vpravo s úspěšnou rekanalizací 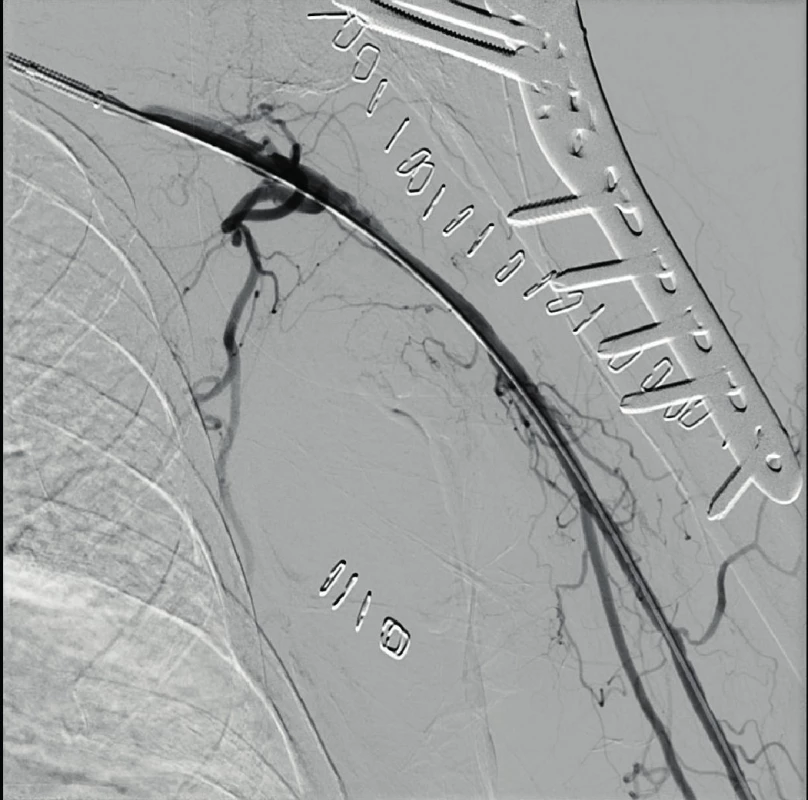
Diskuze
K podezření na cévní poranění nás vede zejména klinické vyšetření. Symptomy dělíme na „hard signs“ (aktivní krvácení, ischemie končetiny, nehmatná pulzace, zvětšující se nebo pulzující hematom) a „soft signs“ (subjektivně redukovaný puls, nepulzující hematom, typické kostní či neurologické poranění, anamnéza krvácení) [15]. Končetina bývá bledá a chladná, může být snížen kapilární návrat. Pacient pociťuje bolesti od silné až nesnesitelné, která přetrvává i po např. repozici luxace až po mírné parestezie. Tepny jsou schopné vazokonstrikce, zejména ty s menším průsvitem mohou krvácení zcela zastavit a předčasně upokojit ošetřujícího lékaře, že se nejedná o vážnější poranění. Je třeba si uvědomit, že přítomnost periferní pulzace ještě nevylučuje cévní poranění. Až ve 14 % je pulzace pouze snížena a u 11 % pacientů může být periferní pulzace přítomna i u prokázané cévní léze [9]. Hrozí opožděný nástup symptomů u nasedající trombózy.
Puls na končetině je hmatný, přesáhne-li systolický tlak alespoň 60 mmHg [15].
K diagnostice, kromě důsledného klinického vyšetření, využijeme zobrazovací techniky dopplerovské USG a zejména CT AG. CT angiografie umožní časnou detekci poranění tepny, a v situaci, kdy je toto vyšetření dostupné, lze k němu přistoupit bez předchozího provedení USG vyšetření a vyhnout se tak zbytečnému prodlení finálního ošetření. Zároveň pomůže určit způsob terapie, a to buď formou radiointervenční nebo chirurgickou.
Nesporná výhoda nízkoenergetického poranění je když pacient je při vědomí a oběhově stabilní. Proto nedochází k zastření klinických příznaků a iniciálnímu přehlédnutí poranění. Oproti tomu u vysokoenergetického poranění (polytrauma) je často přítomna porucha vědomí, pacient není schopen sdělit subjektivní potíže a nelze vyšetřit aktivní hybnost. Provedené CT AG (celotělové v režimu polytrauma) pomůže odhalit častěji cévní lézi, ale není schopno diagnostikovat možné nervové poranění.
Vlastní poranění tepny a. axillaris můžeme rozdělit z několika hledisek.
Podle rozsahu poškození stěny tepny. Může postihnout pouze zevní vrstvu (tangenciální poranění), proniknout až do průsvitu (punkce) nebo ji zcela přerušit (dilacerace, avulze).
Podle komunikace se zevním prostředím. Může se jednat o otevřená či zavřená poranění.
Podle směru úrazového násilí. Může být přímý nebo nepřímý.
U nepřímého mechanizmu dojde k trakci tepny luxací kloubu nebo velkou dislokací fraktury nebo nešetrnou manipulací při repozici.
Podle druhu poranění. Přímý mechanizmus můžeme dále rozdělit na ostrá a tupá poranění.
Ostrá na perforující nebo penetrující (bodné, řezné, sečné rány, kostním fragmentem při dislokované fraktuře, střelné) a iatrogenní (např. hřebem či šrouby při operaci nebo katetrem při katetrizaci).
Tupá poranění způsobená kompresí (úderem, nárazem, stlačením proti kosti, hematomem, dlouhodobé užívání podpažních berlí). Vysoké riziko přehlédnutí představují právě tupá poranění. Většinou dochází pouze k poškození vnitřní části tepny (tunica intima) tzv. intimální lézi. Ta způsobí uzávěr vlastní obstrukcí nebo následnou nasedající trombózou.
M. pectoralis minor může působit jako opěrný bod, arterie je napjatá abdukcí a zevní rotací paže je následně poškozena střižnými silami [6, 10].
Určitou predispozicí k tepennému poranění může být stav cévního systému pacienta, např. kinking (vinutí) tepny, kdy může být riziko zalamování dlouhé cévy a snadnějšího poranění nebo vliv komorbidit ve smyslu aterosklerózy či onemocnění periferních cév, kdy při snížené elasticitě může být céva vulnerabilnější.
U starších pacientů je distální část a. axillaris relativně volná a u pacientů s aterosklerotickými změnami je tak více náchylná k poranění [12].
Poranění postihující pouze zevní stěnu tepny se většinou zhojí spontánně. Obvykle nevedou ke krvácení ani přerušení toku krve, někdy může dojít k pozdější ruptuře či vzniku pseudoaneuryzmatu [8].
Punkční poranění se většinou také spontánně zhojí, ale může vést k přetrvávající komunikaci mezi tepnou a krevním výronem a vznikem tzv. pulzujícího hematomu, který se může opouzdřit a vzniknout tak pseudoaneuryzma. Při současném poranění doprovodné žíly může podobným mechanizmem vzniknout arteriovenozní píštěl [8].
V terapii otevřených traumat je třeba v první řadě zastavit krvácení. Následuje většinou chirurgická intervence v podobě revize rány s ozřejměním poranění cévy. Cévní poranění s akutní ischemií by měla být rekonstruována do 6–8 hodin od úrazu. Pokud je tepna po mobilizaci bez napětí, lze sešít přímo end-to-end nebo při punkci prostým stehem. Při rozsáhlejším poranění je doporučována sutura žilní záplatou nebo bypass žilním štěpem (z v. basilica či cephalica, pokud není možné z předešlých, tak z bércové v. saphena magna), případně protetickou náhradou (vyšší riziko infekce z důvodu cizího materiálu, spíše u vysokoprůtokových tepen). U tupých traumat je předpoklad poranění intimy. Povrch se stává vysoce trombogenní, proto nelze provést prostou trombektomii a suturu tepny. Je vhodné provést resekci a náhradu nebo endovaskulárně zavést stentgraft. V případě fraktury s dislokací nejprve provedeme repozici a osteosyntézu s navázáním cévního rekonstrukčního výkonu. Pokud by hrozilo nevratné poškození z ischemie z prodlení, lze rekonstrukční výkon provést před osteosyntézou s rizikem poškození anastomózy či vzniku trombózy. Nebo přemostit pomocí zafixovaného katetru, a tím obnovit průtok do tkání na nezbytnou dobu.
Pooperačně je obvykle doporučována antikoagulační terapie s vazodilatační léčbou [volně podle 8, 15]. K vazodilatační terapii se používá pentoxifylin v infuzi v denní dávce 400 mg. Pro prevenci periprocedurální akutní trombózy se podává během výkonu nefrakcionovaný heparin. Pro prevenci časné trombózy po perkutánní transluminální angioplastice je doporučeno podávat heparin po dva dny po výkonu. Doporučena je miniheparinizace (profylaktická heparinizace). Je možné podat nefrakcionovaný heparin 2–3krát 2500–5000 jednotek subkutánně nebo nízkomolekulární heparin 1–2krát denně (dávkování se řídí podle hmotnosti pacienta). Po implantaci stentgraftu do periferních tepen je doporučeno podat duální antiagregaci (např. ASA 100 mg/d + clopidogrel 75 mg/d) 1–3 měsíce po výkonu a zvážit její dlouhodobé podávání jako prevenci restenóz a reuzávěrů [3]. Kyselina acetylsalicylová se užívá k prevenci a léčbě arteriálního uzávěru i po cévních rekonstrukcích.
Závěr
Závěrem tohoto sdělení chceme upozornit, že cévní komplikace nízkoenergetického poranění ramene tj. fraktura proximálního humeru či humeroskapulární luxace jsou sice vzácné, ale o to závažnější. Je zásadně důležité provést vyšetření periferie horní končetiny, a to hybnosti, citlivosti a prokrvení, před a po repozici. Dále důsledně edukovat a kontrolovat pacienta i s časovým odstupem vzhledem k riziku pozdního nástupu některých typů cévního poranění, a to zejména léze intimy se vznikem pozdní trombózy. V případě podezření na cévní lézi provedeme CT angiografii, která nám umožní časnou detekci poranění tepny a zároveň pomůže určit způsob terapie, buď formou radiointervenční nebo chirurgickou.
MUDr. Zuzana Mannová
Sources
- BARTONÍČEK, J., DŽUPA, V., FRIČ, V. et al. Epidemiologie a ekonomie zlomenin proximálního femuru, proximálního humeru, distálního radia a luxačních zlomenin hlezna. Rozhledy v chirurgii. Praha : Česká lékařská společnost J.E. Purkyně. 2008, 87, 213–219. ISSN 0035-9351.
- BROWNER, B., JUPITER, J., KRETTEK, C. et al. Skeletal Trauma : Basic Science, Management, and Reconstruction. 6th ed. Amsterdam : Elsevier Health Sciences, 2019. 3032 s. ISBN 978-03-2361-114-5.
- ČERNÁ, M., ROČEK, M., PEREGRIN, JH et al. Doporučení České společnosti intervenční radiologie ČLS JEP pro periprocedurální medikaci u endovaskulárních výkonů. Česká radiologie [online]. Praha : Česká lékařská společnost J. E. Purkyně. 2018, 2, 71–75 [cit. 26.02.2020]. ISSN 1210-7883. Dostupné z: http://www.cesradiol.cz/vydanacisla.php
- ČIHÁK, R., DRUGA, R., GRIM, M. Anatomie 3: Druhé, upravené a doplněné vydání. 2. vyd. Praha : Grada, 2004. s. 10 ISBN 80-247-1132-X.
- EDELMANN, K., DVOŘÁK, J., KOPP, L. et al. Fraktura proximálního humeru komplikovaná lézí arteria axillaris - kazuistika. Rozhledy v chirurgii. Praha : Česká lékařská společnost J.E. Purkyně, 2010, 9, 473–476. ISSN 0035-9351.
- EDELMANN, K., HOUSER, J., ŠTĚPÁNOVÁ, E. et al. Přední luxace humeru komplikovaná trombózou arteria axillaris – kazuistika. Rozhledy v chirurgii. Praha : Česká lékařská společnost J. E. Purkyně. 2007, 11, 611–613. ISSN 0035-9351.
- EYLER, Y., Yilmaz, T., Turgut, A. et al. Axillary artery laceration after anterior shoulder dislocation reduction. Turkish Journal of Emergency Medicine [online]. Amsterdam : Elsevier B. V., 2019, 19, 87–89 [cit. 27.02.2020]. ISSN 2452-2473. Dostupné z: http://www.sciencedirect.com/science/article/pii/S2452247318302607
- FIRT, P., HEJNAL, J., VANĚK, I. Cévní chirurgie. 2. vyd. Praha: Karolinum, 2006, 323 s. ISBN 80-246-1251-8.
- HOFMAN, M., GROMMES, J., KROMBACH, GA. et al. Vascular Injury Accompanying Displaced Proximal Humeral Fractures: Two Cases and a Review of the Literature. Emergency Medicine International [online]. London : Hindawi, 2011, [cit. 26.02.2020]. ISSN: 2090–2840 Dostupné z: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3200234/
- CHEHATA, A., MORGAN, FH., BONATO, L. Axillary artery injury after an anterior shoulder fracture dislocation and „periosteal sleeve avulsion of the rotator cuff“ (SARC). Case report and review of the literature. Trauma Case Reports [online]. Oxford : Elsevier Ltd., 2017, 8, 5–10, [cit. 27.02.2020]. ISSN 2352-6440. Dostupné z: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5883186/
- KŘIVOHLÁVEK, M. Poranění ramenního kloubu. In: WENDSCHE, P., VESELÝ, R. Traumatologie. Praha : Galén, 2015, 344 s. ISBN 978-80-7492-211-4.
- KŘIVOHLÁVEK, M. Operační léčba tří a čtyřúlomkových zlomenin proximálního humeru [online]. Olomouc, 2013. Dizertační práce. Univerzita Palackého v Olomouci, Lékařská fakulta. [cit. 20.09.2019]. Dostupné z: https://theses.cz/id/gsefus/
- KŘIVOHLÁVEK, M., LUKÁŠ, R., TALLER, S., ŠRÁM, J. Použití úhlově stabilních implantátů při ošetření zlomenin proximálního humeru - prospektivní studie. Acta chirurgiae orthopaedicae et traumatologiae čechoslovaca. Praha : Galén, 2008, 75, 212–220. ISSN 0001-5415.
- MENENDEZ, ME, Ring, D., Heng, M. Proximal humerus fracture with injury to the axillary artery: A population-based study. Injury. Amsterdam : Elsevier BV., 2015, 46, 1367–1371. ISSN 0020-1383.
- MOLÁČEK, J., TŘEŠKA, V., BAXA, J.et al. Poranění cévního systému. Plzeň : Nava, 2016, 136 s. ISBN 978-80-7211-491-7.
- MOUZOPOULOS, G., LASSANIANOS, N., MOUZOPOULOS, D. et al. Axillary artery injury associated with proximal humerus fractures. Vasa. Bern : Hogrefe A.G., 2008, 37, 274–277. ISSN 0301-1526.
- NEORAL, P. Analýza důvodů selhání stabilizačních výkonů u ramenního kloubu [online]. Olomouc, 2014. Dizertační práce. Univerzita Palackého v Olomouci, Lékařská fakulta. [cit. 28.09.2019]. Dostupné z: https://theses.cz/id/74skgf/
- ROCKWOOD, CA. et al. The shoulder. 3rd ed. Philadelphia : Saunders, 2004, 653 p. ISBN 0-7216-0148-0.
- RUTHERFORD, RB. Vascular surgery (Volume 2). 6th ed..Philadelphia : Elsevier Saunders, 2005, 2736 p. ISBN 978-99-9762-676-9.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery
2020 Issue 2
Most read in this issue- Supracondylar Fractures of Distal Humerus in Children – Results of Operative Treatment
- Splint rib osteosynthesis: our experience
- Axillary artery injury in low-energy shoulder injury
- Nekrolog Doc. MUDr. František Vyhnánek, CSc.
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

