-
Medical journals
- Career
Léčba chronické osteomyelitidy tibie pomocí zevního fixátoru
: Milan Šír; Leopold Pleva
: Traumatologické centrum FN Ostrava, Ústav medicíny katastrof LF Univerzity Ostrava
: Úraz chir. 21., 2013, č.4
CÍL PRÁCE:
Cílem práce je zhodnotit výsledky při léčbě osteomyelitidy tibie pomocí zevního fixátoru, srovnat výsledky s ostatními pracovišti a navrhnout řešení ke zlepšení.MATERIÁL A METODIKA:
V letech 2000–2006 jsme léčili v Traumatologickém centru FN Ostrava celkem 28 pacientů s osteomyelitidou tibie. Všichni pacienti podstoupili komplexní léčbu, kde rozhodující úlohu má sanace infektu skeletu a léčba vzniklého kostního defektu. Stabilizaci skeletu jsme prováděli výhradně zevními fixátory. Po dvouletém odstupu po skončení léčby jsme zhodnotili výsledky dle ASAMI kritérií. Byly zhodnoceny výsledky kostní, funkční, počty vynucených amputací a návrat do původního zaměstnání.VÝSLEDKY:
Získali jsme velmi dobré a dobré výsledky u více jak 80 % pacientů. Výsledky jsme poté srovnali se světovými pracovišti zabývajícími se touto problematikou. Dosáhli jsme srovnatelných výsledků. Přesto léčba trvá dlouho a řada pacientů má trvalé následky ve smyslu omezené hybnosti v hlezenním kloubu, kulhání a nutnosti používání berlí.ZÁVĚR:
Komplexní léčba osteomyelitidy je nutnou podmínkou úspěchu léčby. Cesta ke zlepšení výsledků spočívá v časném debridementu a vhodné metodě léčby kostního defektu, v aktivnější spolupráci s plastickými chirurgy při kvalitním krytí vzniklých defektů měkkých tkání nutných pro hojení skeletu a ve spolupráci s fyzioterapeuty při aktivní a časné rehabilitaci hybnosti hlezenního kloubu a nácviku správného stereotypu chůze. Tím se zkrátí doba léčby a sníží se trvalé následky. Nedílnou součástí úspěchu léčby je naučit pacienta pracovat se zevním fixátorem tak, aby vznikl „přátelský vztah“ mezi pacientem a jeho zevním fixátorem.Klíčová slova:
chronická osteomyelitida tibie, zevní fixátor, komplexní léčba.TYP PRÁCE:
Retrospektivní srovnávací studie.MATERIÁL A METODIKA
V Traumatologickém centru FN Ostrava jsme v letech 2000–2006 léčili celkem 28 pacientů s chronickou osteomyelitidou tibie. Všichni pacienti byli léčeni na septickém oddělení Traumatologického centra FN Ostrava a následně byli všichni pravidelně sledováni v traumatologické ambulanci autorem práce. Do souboru pacientů byli zařazeni pacienti, jejichž léčba byla ukončena v roce 2006, aby vznikl dostatečný časový prostor pro retrospektivní hodnocení výsledků léčby. Výsledky léčby byly zhodnoceny s dostatečným časovým odstupem nejméně dvou let. V našem klinickém souboru pacientů bylo 22 mužů (78,6 %) a 6 žen (21,4 %). Průměrný věk pacientů byl 44 let, nejmladší pacient měl 17 let, nejstarší 68 let. Byl sledován mechanizmus vzniku osteomyelitidy, který byl nejčastěji po otevřených zlomeninách u 13 pacientů (46,4 %). Druhou příčinou vzniku osteomyelitidy byl pooperační infekt u primárně zavřené zlomeniny u 12 pacientů (42,8 %). Pacienti byli klasifikováni dle klasifikace Czierny - Mader [1]. 20 pacientů bylo léčeno pro nejzávažnější IV. stupeň osteomyelitidy dle klasifikace Czierny - Mader, u sedmi pacientů bylo klasifikováno navíc i lokální poškození a u 9 pacientů systémové. Všech 28 pacientů podstoupilo komplexní léčbu osteomyelitidy spočívající v dokonalém debridementu a následné stabilizaci postiženého skeletu zevním fixátorem Ilizarovova typu. U pacientů s malým kostním defektem byla po debridementu provedena komprese v místě vzniklého kostního defektu. U 12 pacientů byl tento výkon doplněn osteotomií fibuly [2]. U všech pacientů byla podávána antibiotická léčba, v některých případech kombinovaná s lokální [3]. Čtyři pacienti s defektem tibie větším jak 4 cm byli léčeni distrakční osteogenézou. Počátek distrakce byl vždy 5.–6. den po provedené osteotomii tibie ve vzdálené metafýze, distrakční rychlost byla 1 mm/24 hodin ve dvou fázích 0,5 mm/12 hodin. Současně byla prováděna i osteotomie fibuly [4]. U jednoho z pacientů byla distrakční osteogenéza prováděna pomocí zevního fixátoru na intramedulárním tibiálním hřebu [5].
Zaznamenali jsme dvě komplikace při distrakční osteogeneze. U jednoho pacienta došlo k předčasnému zhojení osteotomie fibuly v době, kdy prováděl distrakci již sám v domácím prostředí po propuštění z nemocnice. Došlo k posunu hlavičky fibuly distálně. U další pacientky byla provedena dlahová osteosyntéza v místě distální metafýzy tibie pro nedokonalé prohojení regenerátu. U pacientů s defekty měkkých tkání v místech osteomyelitidy byl kryt těchto defektů proveden místními posuny kožního krytu, u čtyř pacientů rotačními svalovými laloky s následnou Thierschovou plastikou povrchu těchto laloků [2]. U pacientů s přetrvávajícími povrchovými defekty měkkých tkání jsme využili k urychlení hojení měkkých tkání podtlakovou léčbu VAC systémem. VAC systémem bylo léčeno pět pacientů.
VÝSLEDKY
Výsledky léčby všech 28 pacientů léčených s osteomyelitidou tibie zevním fixátorem byly zhodnoceny podle ASAMI kritérií.
Hodnocení bylo provedeno nejméně po dvou letech od ukončené léčby. 11 pacientů získalo skóre 1/1, excelentní výsledek kostního zhojení i funkční, 1 pacient získal skóre l/2, excelentní výsledek kostního zhojení a dobrý funkční, 10 pacientů získalo skóre 2/2, dobrý výsledek kostního zhojení i funkční, jeden pacient získal skóre 2/3, dobrý výsledek kostního zhojení a horší funkční, tři pacienti získali skóre 3/2, horší výsledek kostního zhojení a dobrý funkční, dva pacienti získali skóre 4/5, špatný výsledek kostního zhojení i funkční.
Excelentního výsledku jak v kostním hojení, tak ve funkčním výsledku jsme dosáhli u 11 pacientů (39,3 %). Dalších 12 pacientů dosáhlo dobrých výsledků (42,9 %). Tedy více jak 80 % pacientů mělo velmi dobrý nebo dobrý výsledek. Pokud jde o kostní výsledek samostatně, 12 pacientů dosáhlo excelentního výsledku, 11 pacientů výsledku dobrého, tři pacienti horšího a dva pacienti špatného. Pokud jsme samostatně hodnotili funkční výsledek, 11 pacientů mělo výsledek excelentní, 14 pacientů dobrý, jeden horší a u dvou pacientů bylo selhání s následnou amputací dolní končetiny. Zhojení u všech pacientů však nebylo samozřejmě dokonalé: 15 pacientů mělo po léčbě zkrat končetiny průměrně 2,2 cm (rozmezí 1–5 cm). U dvou pacientů s největším zkratem 3 a 5 cm a nejhorším funkčním výsledkem byla pro nezhojení a přetrvávající infekci provedena amputace. 12 pacientů mělo po léčbě průměrnou osovou úchylku skeletu 7,6 stupně (rozmezí 5–10 stupňů). Celkem u 21 pacientů jsme zaznamenali po ukončení léčby omezení hybnosti v hlezenním kloubu. Sedm pacientů mělo výrazné omezení dorzální flexe o více jak 15 stupňů. U jednoho pacienta došlo po léčbě k úplné ztuhlosti hlezenního kloubu. U 13 pacientů bylo omezení dorzální flexe v hleznu jen mírné (průměrně 9 stupňů). Dva pacienti měli také výrazné omezení hybnosti v kolenním kloubu. U dvou pacientů přetrvává po komplexní léčbě osteokutánní píštěl. Celkem 11 pacientů po ukončení léčby kulhá. 13 pacientů používá francouzské berle. Řada z těchto pacientů však používá berle i z jiných důvodů, např. chronické vertebrogenní syndromy a následky jiných poranění skeletu. U tří pacientů se projevuje reflexní sympatická dystrofie. Téměř všichni pacienti, kteří měli zevní fixátor déle jak šest měsíců, prodělali infekt měkkých tkání kolem Kirschnerových drátů zevního fixátoru. Dále jsme hodnotili návrat do zaměstnání. 10 pacientů důchodců bylo z hodnocení vyjmuto a ze zbývajících 18 pacientů se 12 vrátilo do zaměstnání. U 10 výše zmíněných důchodců jsme hodnotili návrat k běžným denním činnostem, zde byl návrat v sedmi případech. Průměrná doba léčby byla 11,25 měsíce (4–22 měsíců). Průměrný počet reoperací 1,90 (1–5 reoperací). Spongioplastika k podpoře hojení byla provedena u 12 pacientů.
Vzhledem k tomu, že v České republice chybí publikace na dané téma, rozhodli jsme se srovnat naše dosažené výsledky s publikacemi osmi renomovaných světových autorů zabývajících se touto problematikou. Srovnávali jsme výsledky kostní, funkční, počty amputací a návrat do zaměstnání.
Přehled publikací
[1] Paley (1989): Ilizarov treatment of tibial nonunions with bone loss.
[2] Dendridos (1995): Use of the Ilizarov technique for treatment of nonunion of the tibia associated with infection.
[3] Mc Kee (1998): Health status after Ilizarov reconstruction of posttraumatic lower limb deformity.
[4] Maini (2000): The Ilizarov method in infected nonunion of fractures.
[5] Sanders (2002): Morbidity resulting from the treatment of tibial nonunion with the Ilizarov frame.
[6] Patil (2006): Management of complex tibial and femoral nonunion using the Ilizarov technique.
[7] Magadum (2006): Acute compression and lengthening by the Ilizarov technique for infected nonunion of the tibia.
[8] Ranjit (2007): Ilizarov metodology for infected nonunion of the tibia, Clasic circular transfixion wire.
[9] Šír (2008): Publikovaný soubor: Léčba osteomyelitidy tibie pomocí zevního fixátoru typu Ilizarov.
Pro porovnání jsme použili oboustranné testy, přičemž dosaženou hladinu významnosti p<0,05 jsme považovali za statisticky významnou. Jednalo se o porovnání četností, použili jsme tedy χ2-test, v případě nesplnění předpokladů pro jeho použití jsme aplikovali exaktní testy. Všechny statistické výpočty byly provedeny pomocí software IBM SPSS, v. 18.
Výsledky porovnání (dosažené hladiny významnosti) autorovy práce a ostatních prací shrnuje tabulka 1.
1. Dosažené hladiny významnosti 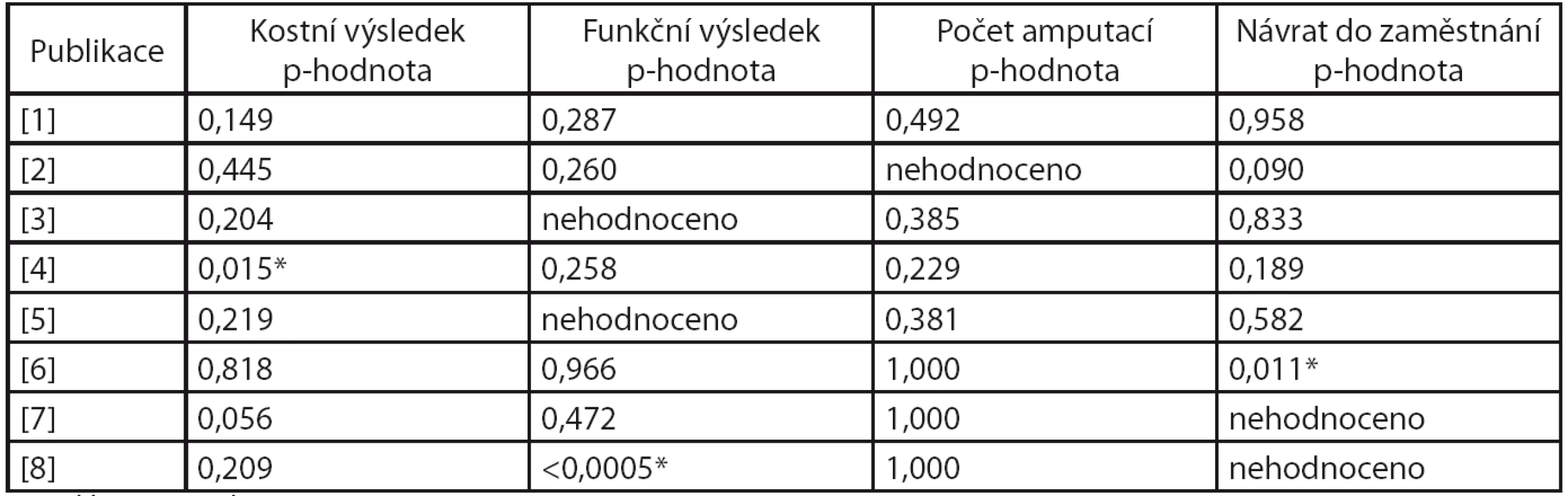
*Rozdíl je statisticky významný Z tabulky je zřejmé, že ve většině hodnocených ukazatelů (výsledky kostního zhojení, výsledky funkční, počty amputací a návraty do zaměstnání) nebyly prokázány statisticky významné rozdíly mezi prací autora [9] a ostatními pracemi. Rozdíl mezi prací [9] a [4] byl prokázán v kostním výsledku. Analýzou reziduí bylo zjištěno, že rozdíl je ve vyšším zastoupení dobrých výsledků v práci [9]. Dále byl prokázán rozdíl mezi [9] a [8] ve funkčním výsledku, kdy v práci [8] bylo vyšší zastoupení excelentních výsledků, zatímco v práci [9] bylo více dobrých výsledků. V práci [9] byl prokázán vyšší počet návratů do zaměstnání ve srovnání s prací [6].
DISKUZE
V léčbě osteomyelitidy došlo v posledních třech dekádách ke zlepšení výsledků, protože se do léčby zavedly nové metody – distrakční osteogeneza dle Ilizarova, místní i volné svalové laloky, nová lokální antibiotika, biomateriály podporující kostní hojení a implantáty se zlepšenou osteointegrací. Parsons [2] uvádí, že nyní můžeme vyléčit až 90 % pacientů s osteomyelitidou. Přes pokroky v léčbě se však nedaří vyléčit všechny pacienty, u některých pacientů po skončení léčby přetrvávají anatomické a funkční následky. Dendrinos [6] uvádí, že u některých pacientů dobrý kostní výsledek negarantuje dobrý výsledek funkční. Tuto situaci vysvětluje postižením nervů, cév a kloubní ztuhlostí. V našem souboru 28 pacientů vyhodnocených podle ASAMI kritérií je zhruba 40 % pacientů, kteří po skončení léčby osteomyelitidy kulhají a používají při chůzi francouzské berle. Je to způsobeno nejen anatomickými změnami po zhojení, ale také porušením stereotypu chůze, kde hrají vliv i další faktory, jako vertebrogenní potíže chronického charakteru či rezidua po periferních parézách končetiny. Ve srovnávací tabulce s jinými autory dle ASAMI kritérií jsou však výsledky podobné a statisticky srovnatelné. Také délka léčby je vysoká. Průměrná doba léčby byla 11,25 měsíce. Zde je třeba poznamenat, že z 28 léčených pacientů 20 mělo nejzávažnější osteomyelitidu IV. stupně dle klasifikace Czierny - Mader. V našem souboru pacientů léčených pro osteomyelitidu tibie zevními fixátory je také poměrně častý výskyt omezené hybnosti v hlezenném kloubu po skončení léčby. U těchto pacientů ke vzniku omezení hybnosti v hlezenném kloubu se zkrácením Achilovy šlachy přispívá dlouhodobá fixace patní kosti zevním fixátorem. Tyto následky vyžadují následnou rehabilitaci nebo operační prodloužení Achillovy šlachy (prolongaci Achilovy šlachy jsme museli provést u dvou pacientů). Při nejčastějším typu operace u pacientů s osteomyelitidou tibie v našem souboru, kdy po debridementu a sanaci infekce skeletu vzniká malý defekt kosti, který komprimujeme zevním fixátorem, vznikají zkraty končetin (pokud neprovádíme prolongaci). Tyto malé zkraty do 2 cm pacienti kompenzují vložkami do bot nebo ortopedickou obuví. U větších defektů kosti se doporučuje dvoudobý postup.
Čtyřem pacientům s kostním defektem větším jak 4 cm byl nejdříve sanován kostní infekt a teprve v druhé době byla prováděna prolongace končetiny. Velmi problematické je zhodnocení návratu do zaměstnání. Řada našich pacientů se do zaměstnání vrátila, ale byla zařazena k méně fyzicky náročné práci. Jeden z pacientů, který se do zaměstnání vrátil s nepříznivým výsledkem ASAMI skóre 3/2, zastává nenáročnou práci projektanta a převážně pracuje doma u počítače. Má chronickou píštěl a nosí ortézu. Naopak někteří z pacientů ve věku blížícího se důchodu dávají přednost prodlužování pracovní neschopnosti s cílem nevrátit se do jakéhokoliv zaměstnání a dosáhnout přidělení invalidního důchodu, zvláště pokud byl jejich úraz způsoben jinou osobou. Patil [7] uvádí, že návrat do zaměstnání, jako měřítko funkčního výsledku, nemusí odrážet skutečný stav zvláště v zemích s rozvinutým sociálním systémem a vysokými poúrazovými kompenzacemi. Je třeba se také zmínit, že amputace končetiny je správným postupem při rozvinuté formě osteomyelitidy u pacienta se systémovým a lokálním postižením. Také finančně méně náročným, ale řada pacientů dává přednost zachování i méně funkční končetiny před amputací. Léčba se v těchto případech významně prodlužuje a narůstá její cena. Maini [8] uvádí, že při rozhodování o amputaci se často jedná o pacienty se zanedbanou péčí, kteří podstoupili léčbu v různých zdravotnických zařízeních s perzistující píštělí, osteoporózou skeletu, ztuhlými přilehlými klouby a svalovými kontrakturami. Dále uvádí, že amputace je levnějším řešením, ale tam, kde pacient má snahu se léčit, dávají přednost záchraně končetiny s funkčním omezením. Léčba osteomyelitidy není tedy jen problémem zdravotním, ale také společenským a ekonomickým, poněvadž je nákladná a vyřazuje řadu pacientů po období léčby z aktivního způsobu života a pracovního zařazení. Cesta ke snížení výskytu tohoto je onemocnění a zlepšení výsledků léčby je komplexní. Začíná prevencí úrazovosti na našich silnicích a dokonalou přednemocniční péčí, pokračuje správným timingem ošetření otevřených zlomenin, dokonalou fázovanou léčbou vzniklé osteomyelitidy, následnou rehabilitací a pokud možno návratem do zaměstnání. Nedílnou součástí komplexní léčby osteomyelitidy je mezioborová spolupráce, zvláště s plastickými chirurgy v řešení dostatečného krytu měkkých tkání svalovými laloky. Zde vidíme možnosti ke zlepšení. Často váháme, zda využít spolupráce našich plastických chirurgů při léčbě velkého defektu měkkých tkání u otevřených zlomenin jako prevence vzniku osteomyelitidy. Zvládli jsem metodu rotačních svalových laloků na proximálním bérci, ale máme malý počet mikrovaskulárních svalových laloků na distálním bérci. Perspektivní metodou do budoucnosti se jeví používání kmenových buněk kostní dřeně ke zlepšení růstového potenciálu kosti při hojení kostních defektů po debridementu. Velká pozornost je v současnosti věnována výzkumu a aplikaci kostních růstových faktorů k podpoře růstu kosti.
ZÁVĚR
Na Traumatologickém centru FN Ostrava jsme zavedli postupně všechny moderní způsoby diagnostiky a léčby osteomyelitidy do našeho léčebného repertoáru vyjma přenosu fibuly na cévní stopce. Po zhodnocení výsledků léčby dle ASAMI kritérií bylo dosaženo vynikajícího a dobrého výsledku u více jak 80 % pacientů. V léčbě osteomyelitidy je nejdůležitější chirurgická léčba s důkladným i opakovaným debridementem postiženého skeletu a měkkých tkání, zajištění stability u nestability skeletu především zevním fixátorem, antibiotická léčba a zajištění dostatečného krytu měkkými tkáněmi pro hojení skeletu. Součástí komplexní léčby kostního infektu je i léčba rehabilitační k omezení funkčních následků. Za vhodnou a moderní klasifikaci použitelnou pro srovnávání výsledků práce z různých pracovišť považujeme klasifikaci Czierny - Mader. Vhodným kritériem ke sledování a srovnávání výsledků léčby je hodnocení dle ASAMI kritérií. Řešení k dalšímu zlepšení výsledků léčby v spočívá v časném a dostatečně radikálním debridementu s následnou léčbou kostního defektu vhodnou technikou, v aktivnější spolupráci s plastickými chirurgy k časnému krytí vzniklých defektů měkkých tkání po debridementu a ve spolupráci s fyzioterapeuty při aktivní časné rehabilitaci hybnosti hlezenního kloubu a nácviku správného stereotypu chůze, což povede ke zkrácení léčby a snížení výskytu trvalých následků.
Jednou z nejobtížnějších fází při léčbě osteomyelitidy je náhrada kostního defektu vzniklého po debridementu postiženého skeletu. Zde kromě obvyklých metod náhrad kostními štěpy a distrakční osteogenezou má velkou perspektivu využití autologních stromálních buněk kostní dřeně tukové tkáně pacienta. V letech 2008–2009 jsme u 11 pacientů provedli pilotní studii, kdy jsme paklouby dlouhých kostí léčili perkutánní aplikací autologního koncentrátu kostní dřeně do místa pakloubu. Studie však byla neúspěšná, zhojili se pouze tři pacienti. Důvod neúspěchu byla nedostatečná retence koncentrátu v místě pakloubu. Řešení vidíme ve vývoji vhodného nanotechnologicky připraveného nosiče.
Metodika hodnocení výsledků léčby osteomyelitidy tibie zevním fixátorem
ASAMI kritéria (Association for the Study and Applications of Method of Ilizarov)
Pomocí této metody se hodnotí výsledky léčby skeletu a funkce končetiny. K hodnocení zhojení skeletu se používají: rtg známky zhojení, přítomnost píštěle, výsledná osová úchylka skeletu a zkrat končetiny. Výsledek může být excelentní, dobrý, horší a špatný.
K hodnocení funkce končetiny po zhojení se používají: aktivita pacienta, kulhání, omezení hybnosti přilehlých kloubů (kloub hlezenný), signifikantní bolest a rozvoj reflexní sympatické dystrofie. Výsledek může být excelenní, dobrý, horší, špatný a selhání, což je provedení amputace pro nevyhovující funkční výsledek.
MUDr. Milan Šír, PhD.
milan.sir@fno.cz
Článek byl recenzován a přijat do tisku v roce 2013. Vzhledem k technických a organizačním problémům redakce byl tiskem vydán v roce 2014.
Za problémy se redakce autorům omlouvá.
Redakce časopisu Úrazová chirurgie
Sources
1. WALDVOGEL, F., MEDOFF, G., SWARTZ, M. Osteomyelitis: a review of clinical features, therapeutic considerations and unusual aspects (I). N Engl J Med. 1970, 282, 198–206.
2. PARSONS, B., STRAUSS, E. Surgical management of chronic osteomyelitis. Am J Surg. 2004, 188, 57S–66S.
3. STEMBERGER, A., GRIMM, H., BADER, F. et al. Local treatment of bone and soft tissue infections with the collagen-gentamicin sponge. Eur J Surg. 1997, Suppl 578, 17–26.
4. HESSMANN, M., ROMMENS, P.M., HAINSON, K. Callus distraction of the femur and tibia. Experience with the Monofixator – indications for reosteosynthesis. Unfallchirurg. 1998, 5, 370–376.
5. HOFMANN, GO., GONSCHOREK, O., BÜHREN, V. et al. Segment transport employing intramedullary decides in tibial bone defects following trauma and infection. J Orthop Trauma. 1999, 13, 3, 170–177.
6. DENDRINNOS, GK. et al. Use of the Ilizarov technique for treatment of non-union of the tibia associated with infection. J Bone Joint Surg Am. 1995, 77, 635–646.
7. PATIL, S., MONTGOMERY, R. Management of complex tibial and femoral nonunion using the Ilizarov technique, and its cost implications. J Bone Joint Surg. 2006, 88-B, 3, 928–932.
8. MAINI, L., CHADHA, M., VISHWANATH, J. et al. The Ilizarov method in infected nonunion of gractures. Injury. 2000, 31, 509–517.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2013 Issue 4
Most read in this issue- Metabolic and biochemical changes in acute abdominal compartment syndrome
- Revaccination against tetanus at traumatology outpatient clinic
- Thoracic trauma as cause of the death in blunt injuries
- Treatment of chronic tibial osteomyelitis with external fixator
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


