Volba operačního řešení u jednotlivých typů zlomenin proximálního femuru a jejich vliv na časnou morbiditu a letalitu
Authors:
Peter Vyskočil; Libor Paša; Tomáš Kočiš; Juraj Jarošík
Authors‘ workplace:
Úrazová nemocnice v Brně, Traumatologické oddělení
Published in:
Úraz chir. 21., 2013, č.2
Overview
ÚVOD:
Zlomeniny proximálního konce stehenní kosti jsou již dlouhodobě vnímány jako celospolečenský a ekonomický problém stárnoucí populace ve vyspělých zemích. Metodou volby při jejich léčení je neodkladná operace - osteosyntéza nebo náhrada kyčelního kloubu.
MATERIÁL A METODA:
Náš soubor tvořilo 145 pacientů (54 mužů) starších 50 let s izolovaným poranění proximálního femuru, hospitalizovaných v průběhu roku 2008 v Úrazové nemocnici v Brně. Sledovali jsme vztah mezi volbou operačního či konzervativního řešení vzhledem k danému typu zlomeniny a zastoupení časných komplikací u jednotlivých způsobů léčby.
VÝSLEDKY:
Ze 138 operovaných pacientů byla osteosyntéza volena u 82 (57 %) a náhrada kyčelního kloubu u 56 (38 %). Konzervativně bylo léčeno 7 (5 %) pacientů. Operační výkon v den přijetí do nemocnice byl proveden u 68 (83 %) pacientů s osteosyntézou a u 23 (41 %) pacientů s endoprotézou. Převážná většina subkapitálních zlomenin byla ošetřena náhradou kyčelního kloubu. Bazicervikální zlomeniny byly nejčastěji řešeny pomocí DHS, u per- a intertrochanterických zlomenin převažovalo použití PFN. Během hospitalizace jsme zaznamenali celkem 2 úmrtí, přičemž nejčastější pooperační komplikace byly kardiopulmonální.
ZÁVĚR:
Časná intervence je rozhodující u intrakapsulárních zlomenin v případě, že volíme záchovnou osteosyntézu. V ostatních případech má zásadnější význam pro eliminaci pooperačních komplikací důsledná předoperační příprava pacienta.
Klíčová slova:
zlomeniny proximálního femuru, osteosyntéza, endoprotéza, morbidita, mortalita.
ÚVOD
Zlomeniny proximálního konce stehenní kosti jsou již dlouhodobě vnímány jako celospolečenský a ekonomický problém stárnoucí populace ve vyspělých zemích.
V literatuře se uvádí až 20 % smrtnost do jednoho roku po zlomenině proximálního femuru a pouze 40 % nemocných se vrací k původnímu životnímu standardu, který měli před operací [20]. Incidence tohoto typu poranění neustále narůstá, v České republice je podle odhadů diagnostikován tento typ zlomeniny až u 15tisíc pacientů ročně, s výraznou převahou žen v 7.–8. deceniu, které tvoří až 80 % poraněných. Tato věková skupina pacientů je ohrožena vysokým rizikem časných i pozdních komplikací, jejichž důsledkem je pak i vysoká letalita [6].
Zlomeniny proximálního femuru jsou nízkoenergetické úrazy, mnohdy vznikající již při minimálním násilí, nejčastěji po pádu. Riziko pádu narůstá s věkem – ve věku 60–65 let utrpí nejméně jeden pád ročně každá pátá žena, zatímco ve věku 80–85 let je to již každá třetí žena a každý třetí muž [19]. Neodkladná operace, a to buďto osteosyntéza nebo náhrada kyčelního kloubu, je metodou volby při léčení těchto zlomenin [5]. V roce 2001 bylo v České republice hospitalizováno z důvodu zlomeniny proximálního femuru celkem 17 688 pacientů, z toho 1019 na komplikace vzniklé v souvislosti s touto diagnózou zemřelo. Průměrná ošetřovací doba byla 16 dnů, ve srovnání s rokem 1992 došlo k jejímu snížení téměř na polovinu. Také letalita (tj. procento zemřelých na 100 hospitalizovaných) se výrazně snížila (15 v roce 1992 oproti 6 v roce 2001) [3].
SOUBOR PACIENTŮ
Náš soubor tvořilo 145 pacientů se zlomeninou proximálního femuru, operovaných v průběhu roku 2008 v Úrazové nemocnici v Brně. Jednalo se o 54 mužů a 91 žen starších 50 let s izolovaným poranění proximálního femuru. Polytraumatizovaní pacienti a pa-cienti se zlomeninou hlavice femuru, periprotetickými či ipsilaterálními zlomeninami nebyli do tohoto souboru zahrnuti. Průměrný věk činil 76 let.
METODA
Vyhodnocovali jsme retrospektivně data získaná z nemocničního systému. Zlomeniny jsme dělili dle anatomického průběhu lomné linie na subkapitální, bazicervikální, pertrochanterické a intertrochanterické. Toto členění sice není tak přesné jako AO klasifikace, ale v běžné praxi bývá častěji používáno. Přesnější je rozdělení na zlomeniny mediální (kam patří subkapitální, transcervikální a bazicervikální) a laterální (intertrochanterické, pertochanterické) [7].
Sledovali jsme vztah mezi volbou operačního či konzervativního řešení vzhledem k danému typu zlomeniny a zastoupení časných komplikací u jednotlivých způsobů léčby. Za časné komplikace jsme považovali ty, které vznikly v období od přijetí pacienta do nemocničního zařízení až do jeho propuštění nebo předání do jiného ústavu. Z anamnestických dat jsme zaznamenávali četnost výskytu interních onemocnění – diabetes mellitus, hypertenzi, ischemickou chorobu srdeční a chronickou renální insuficienci – jako prognosticky významných faktorů. Dále jsme registrovali věk a pohlaví pacientů a jejich body mass index (BMI). Základní charakteristika souboru (tab. 1).
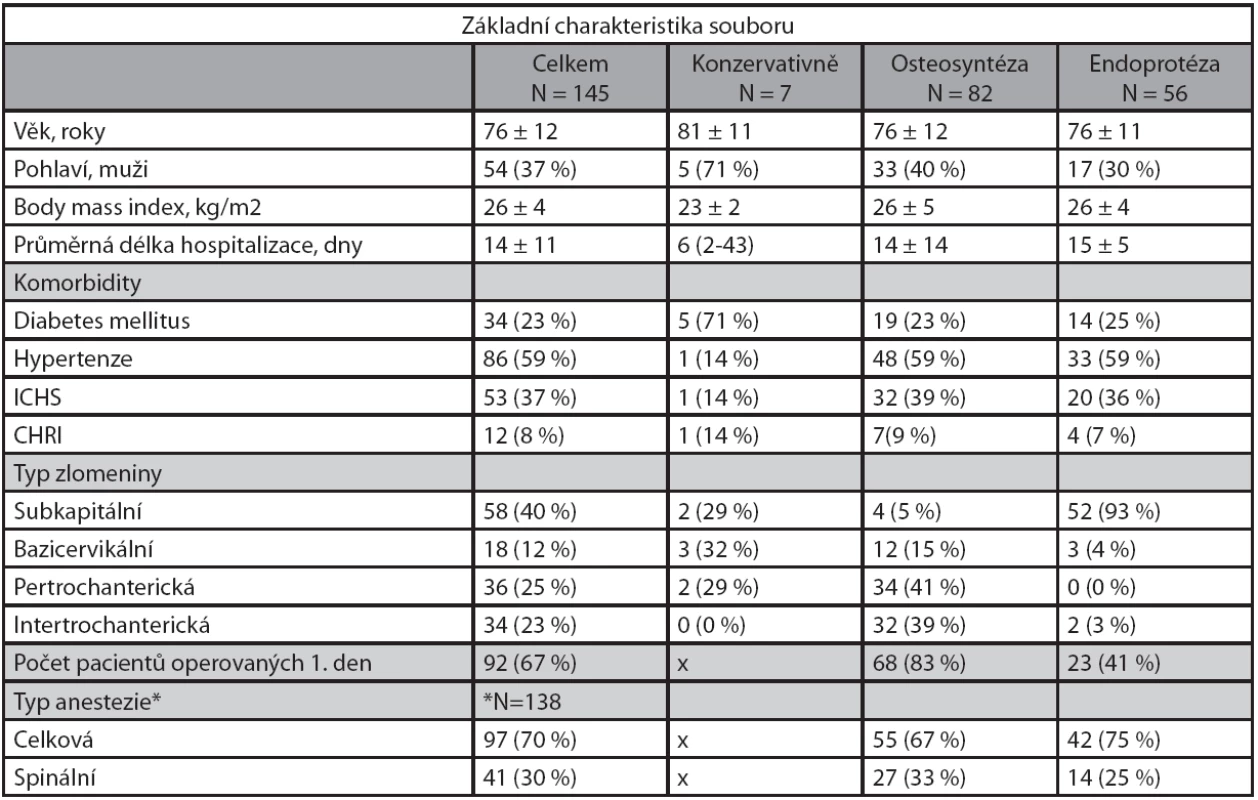
Způsob ošetření zlomenin jsme rozdělili na konzervativní a operační. Operační řešení zahrnovalo dle typu zlomeniny buďto její osteosyntézu nebo náhradu kyčelního kloubu. Při osteosyntéze jsme používali intramedulární hřeb (PFN) nebo dynamický skluzný šroub (DHS), v indikovaných případech i perkutánní dlahu (PCCP) a fixaci zlomeniny třemi tahovými spongiózními šrouby. Endoprotetika zahrnovala totální náhradu (TEP) kloubu nebo cervikokapitální protézu (CKP).
Zaznamenávali jsme i dobu mezi vznikem úrazu a operačním řešením. Dále volbu celkové nebo spinální anestezie, která závisela na rozhodnutí anesteziologa. Antibiotická profylaxe byla standardně prováděna dle hmotnosti pacienta intravenózním podáním cefazolinu nebo linkomycinu (u alergických pacientů) po dobu 24–48 hodin. Prevence trombembolických komplikací byla zajištěna podáním nízkomolekulárního heparinu subkutánně v preventiním dávkování. V pooperačním průběhu byl pacient observován 24–48 hodin na jednotce intenzivní péče, po přeložení na standardní oddělení bylo započato s individuální vertikalizací a mobilizací. V nekomplikovaných případech doporučujeme limitovanou zátěž po dobu 6 týdnů, poté postupně plnou zátěž v korelaci s klinickým a RTG nálezem. RTG kontrolu provádíme pooperačně, dále před propuštěním či překladem do jiné nemocnice, následně pak při ambulantních kontrolách (po 6 týdnech, 3, 6 a 12 měsících). Rehabilitace pacientů obvykle pokračuje v ústavech následné péče.
VÝSLEDKY
Sedm pacientů, jež představují 5 % z celkového počtu 145 pacientů ve sledovaném souboru, bylo léčeno konzervativně. U 138 operovaných pacientů byla u 57 % (82) poraněných volena osteosyntéza, u 38 % (56) náhrada kyčelního kloubu. U 83 % (68) pacientů byla provedena osteosyntéza ještě v den přijetí do nemocnice. U pacientů, u kterých byla zvolena endoprotéza, byla v den přijetí do nemocnice provedena operace v 41 % (23) (graf 1).

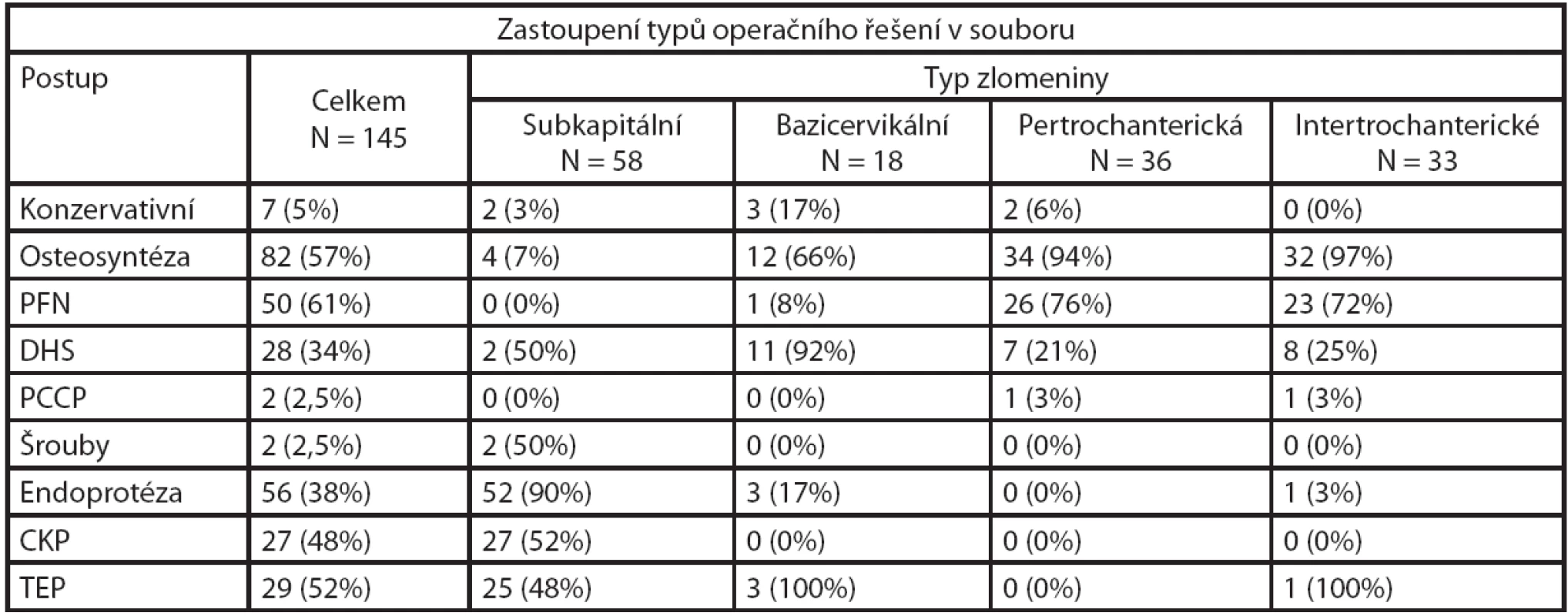
Subkapitální typ zlomeniny byl v 90 % (52) ošetřen náhradou kyčelního kloubu, z toho se v polovině případů jednalo o CKP. U zbylých typů sledovaných zlomenin převažovalo ošetření pomocí osteosyntézy. Bazicervikální zlomeniny jsme nejčastěji ošetřili pomocí DHS, u per- a intertrochanterických zlomenin převažovalo použití PFN (tab. 2).
Celková anestezie byla použita ve dvou třetinách případů a nebyl zjištěn zásadnější rozdíl jejího užití mezi osteosyntézou a náhradou kyčelního kloubu.
Průměrná doba hospitalizace se u operovaných pa-cientů pohybovala kolem 14 dnů. U pacientů, kteří byli léčeni konzervativně, se tato doba pohybovala v rozmezí 2–43 dnů, kdy pacienti s krátkou dobou hospitalizace byli pro nemožnost provedení výkonu na základě svých komplikujících interních onemocnění časně překládáni do jiného zařízení.
Propuštěno do domácí péče bylo 25 % pacientů, převažovali pacienti ošetřeni osteosyntézou zlomeniny. Do zařízení s následnou péčí bylo přeloženo 63 % hospitalizovaných, zde převažovali především pacienti po náhradě kyčelního kloubu. U zbylých 11 % vyžadoval jejich zdravotní stav překlad do jiného zdravotnického zařízení k další stabilizaci klinického stavu. Kardiopulmonální obtíže byly nejčastější komplikací během hospitalizace, tyto prodlužovaly pobyt pacientů na jednotce intenzivní péče i celkovou dobu hospitalizace.
Mezi ostatní nespecifické komplikace jsou zařazeny uroinfekce, dále pak kožní komplikace mimo operační ránu – dekubity, bércové vředy a vzhledem k vyššímu věku pacientů v souboru i častější výskyt psychomotorického neklidu (tab. 3).

Zaznamenali jsme celkem 2 úmrtí během hospitalizace. Doba hospitalizace u obou případů přesáhla 1 měsíc, u prvního pacienta byl vzhledem k jeho celkovému klinickému stavu a komorbiditám volen konzervativní postup, v druhém případě byla zlomenina ošetřena pomocí PFN v den úrazu. Příčinou úmrtí bylo v obou případech multiorgánové selhání a septický šok.
DISKUZE
Konzervativní léčba zlomenin proximálního konce femuru bývá indikována pouze u stabilních, zaklíněných zlomenin krčku, ovšem s vysokým, až 60% rizikem sekundární dislokace. Z toho důvodu bývá i u těchto zlomenin preferováno operační řešení. Paliativní konzervativní postup bývá volen u pacientů, kteří ani před úrazem nebyli schopni aktivní chůze, nebo u kterých byla přítomna závažná onemocnění kontraindikující výkon. Vzhledem k vysoké letalitě konzervativně léčených zlomenin bývají indikace i v těchto případech považovány za vitální [6].
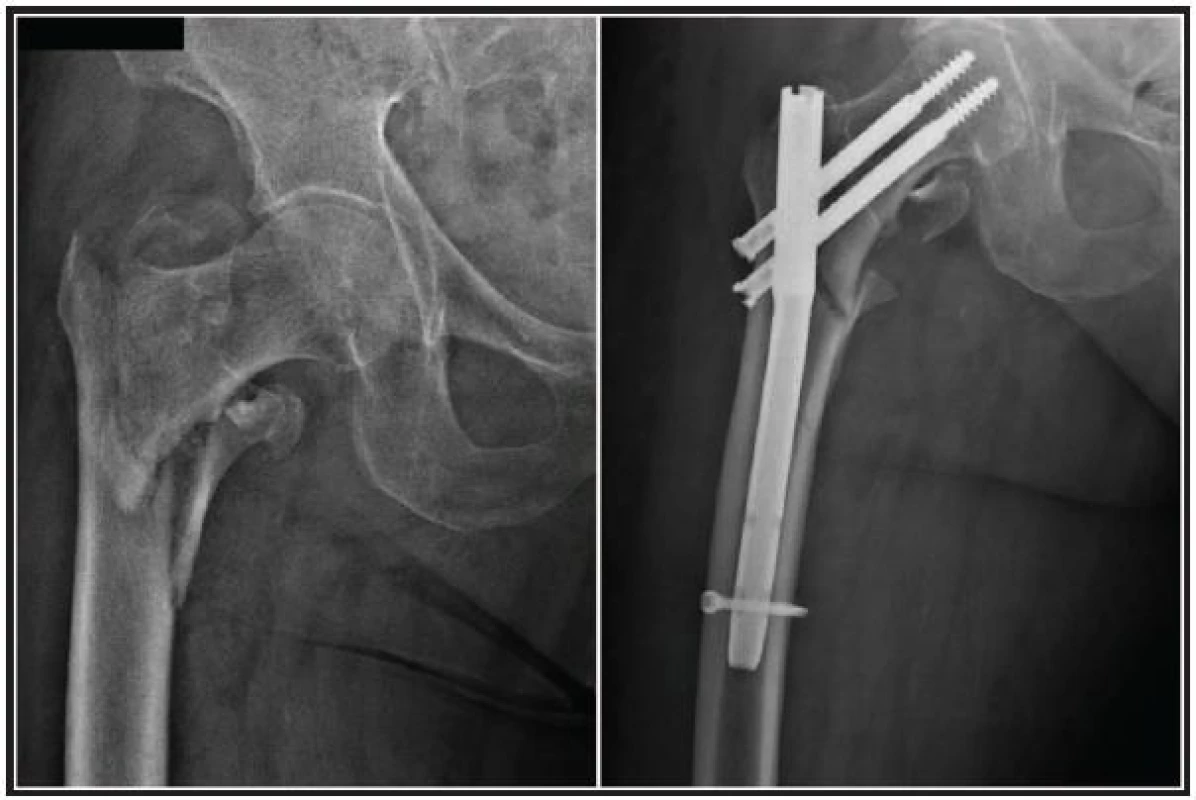
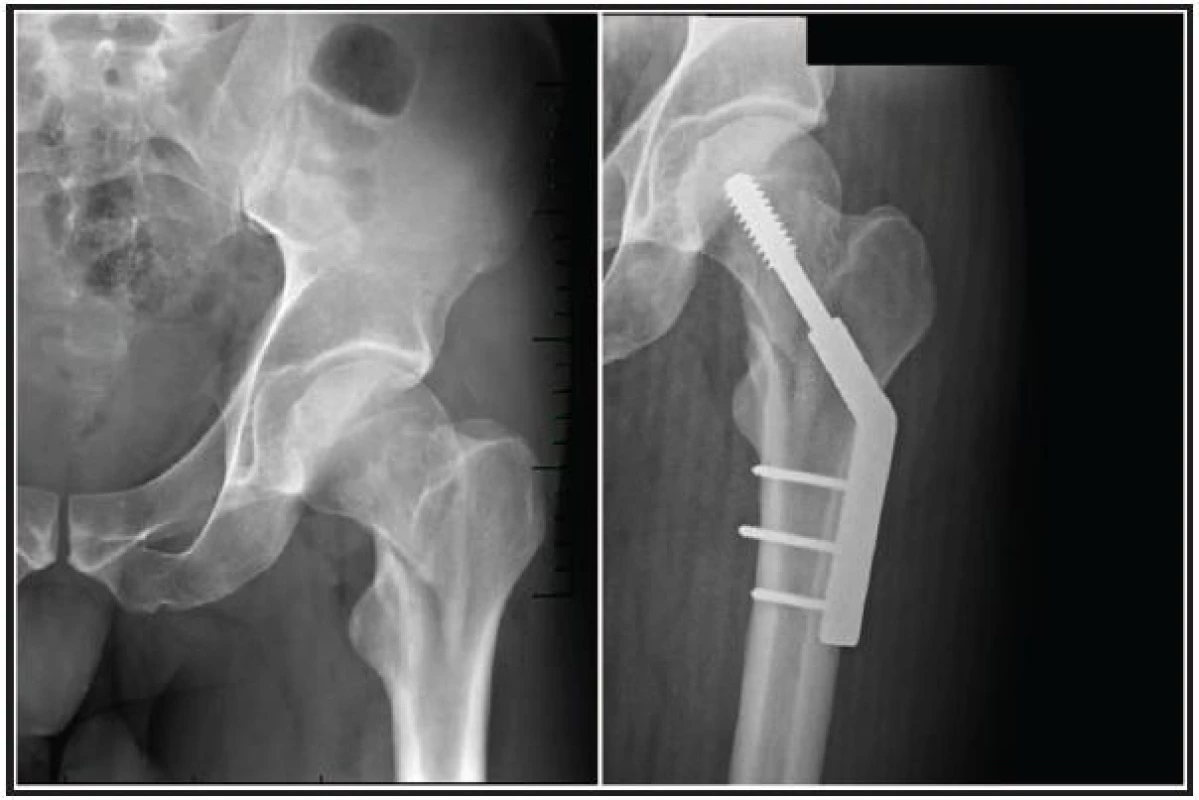
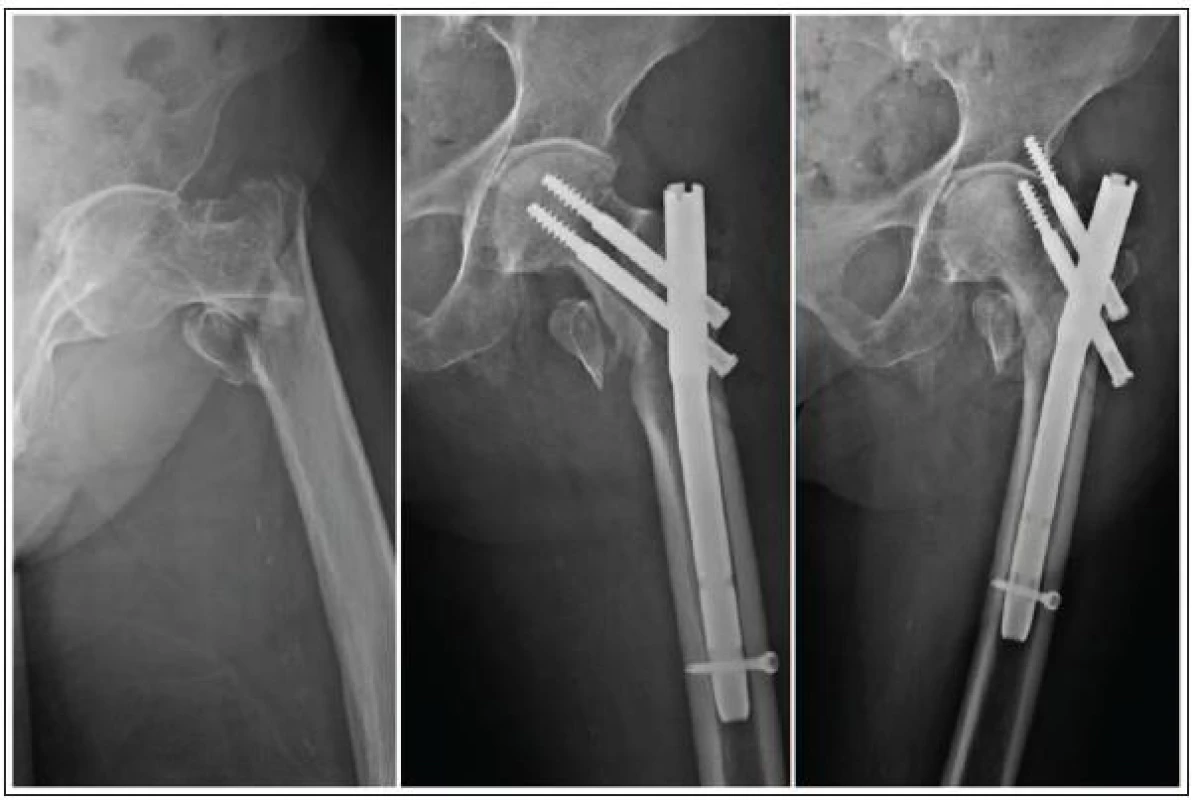
Osteosyntéza je metodou volby u všech trochanterických zlomenin, kontraindikací je zde přítomnost pokročilé artrózy. V současnosti je dominatní použití dvou typů implantátů – DHS a PFN (Synthes, Medin). První z nich je doporučován především pro stabilní pertrochanterické zlomeniny, druhý je preferován u zlomenin intertrochanterických a u nestabilních pertrochanterických zlomenin (obr. 1, 2) [2].
Subkapitální zlomeniny, označované i jako mediocervikální, patří mezi intrakapsulární zlomeniny. Oproti zlomeninám extrakapsulárním, kam jsou řazeny bazicervikální fraktury, vykazují zvýšené riziko poškození cevního zásobení hlavice s možným následkem avaskulární nekrózy [2, 6]. Je prokázáno, že s rostoucím věkem roste incidence avaskulární nekrózy [12, 13]. Za hraniční věk k provedení záchovného výkonu u dislokované intrakapsulární zlomeniny je považováno 60–70 let. V pozdějším věku je primárně indikována totální endoprotéza kyčelního kloubu. Jiná situace je u nedislokovaných intrakapsulárních zlomenin krčku (typ Garden 1 a 2), kde je osteosyntéza indikována i u pacientů starších 70 let jako prevence sekundární dislokace [2, 6, 13, 21].
Volíme-li endoprotetiku, máme možnost TEP nebo CKP. TEP představuje více zatěžující a náročnější výkon, má však předpoklad lepší dlouhodobé funkce než CKP. Je indikována u biologicky mladších pacientů a v případě pokročilé artrózy kyčelního kloubu, a to včetně zlomenin trochanterických. CKP je sice méně zatěžující, velkou nevýhodou u aktivních pacientů zůstává relativně časné poškození acetabula spojené s protruzí hlavice endoprotézy. Proto je CKP indikována u starých pacientů (přes 80 let) s minimálními fukčními nároky. Je kontraindikována v případě pokročilé artrózy [2, 16].
Často diskutovaným tématem v řadě studií je nutnost časného operačního výkonu u zlomenin proximálního konce femuru. Zuckermann uvádí, že je-li operace provedena druhý den od úrazu, není signifikantní nárůst pooperačních komplikací a letality, odklad dvou a více dnů však riziko komplikací a úmrtí zdvojnásobuje [23]. Někteří autoři uvádějí dokonce optimální dobu operace do šesti hodin od vzniku úrazu [4]. Manninger srovnával četnost výskytu nekrózy hlavice a vznik pakloubu u skupiny 494 pacientů se zlomeninou krčku femuru, kteří byli ošetřeni osteosyntézou, v závislosti na odstupu operace od úrazu. Prokázal signifikantně lepší výsledky u skupiny pacientů operovaných do 6 hodin od úrazu [10]. Existují ovšem i práce, které obdobnou souvislost neprokázaly [1].
Bartoníček zastává názor, že v případě zlomenin indikovaných k operační léčbě, bychom měli operovat co nejdříve. Jedním z hlavních argumentů pro časný výkon bývá uváděna vyšší mortalita pacientů operovaných po 24 hodinách od úrazu. To je však podle Bartoníčka zavádějící tvrzení. Později jsou obvykle operováni pa-cienti ve špatném celkovém stavu a kde je nutná důsledná předoperační příprava [2].
Odpovídá to i našim zkušenostem. V našem souboru bylo 41 % pacientů se subkapitální zlomeninou femuru operováno v den úrazu, z toho bylo 90 % pacientů ošetřeno endoproteticky, s obdobným zastoupením TEP i CKP. V ostatních případech byla nezbytná delší předoperační příprava, která prodloužila dobu mezí úrazem a operací. U 7 % těchto pacientů byla zvolena záchovná osteosyntéza a všichni byli operování v průběhu 24 hodin. V tomto případě má co nejčasnější operační výkon svoje opodstatnění. I zde je nutná dobrá předoperační příprava, ale při indikaci osteosyntézy lze předpokládat celkově lepší zdravotní stav pacienta, umožňující většinou i dřívější výkon.
Per- a intertrochanterické zlomeniny byly v našem souboru ve více jak 80 % operovány již v průběhu 24 hodin po přijetí do nemocnice, přestože zde časný výkon nemá takový význam jako u osteosyntézy subkapitálních zlomenin (graf 2).

Gallo sledoval vliv doby mezi úrazem a operací na frekvenci výskytu některých časných komplikací jako je trombembolická nemoc, kardiální dekompenzace, pooperační zmatenost, luxace endoprotézy a úmrtí pacienta do jednoho měsíce od operace. Překvapivě zjistil, že s operací provedenou do 24 hodin od úrazu byla sdružena pouze zvýšená frekvence luxací endoprotézy. Ostatní sledované faktory nezávisely na délce časového intervalu mezi přijetím a operací. Signifikantně vyšší výskyt časných komplikací udává ve skupině pacientů s TEP operovaných v traumatologické indikaci ve srovnání s elektivní totální náhradou [5].
V literatuře se uvádí jako jeden z nejrelevantnějších prognostických faktorů ASA klasifikace. Jiní autoři ve svých pracích tuto skutečnost nepotvrdili, shodují se ale, že počet závažných komplikujících onemocnění ovlivňuje prognózu přežívání pacientů [9, 15, 22, 24]. Kamel ve své retrospektivní analýze jednoznačně prokázal snížení hospitalizačních komplikací při časně provedeném operačním výkonu. Tuto skutečnost připisuje možnosti brzké pooperační vertikalizaci jako prevenci pneumonií či dekubitů [8].
Smektala ve své práci, sledující dlouhodobý outcome pacientů se zlomeninou proximálního femuru, uvádí, že doba mezi úrazem a operací nehraje významnější roli pro přežívání pacientů [17]. Pacienti operovaní do 5 dnů od úrazu nebo po této době mají stejnou prognózu. Přežívání podle něj závisí na jiných faktorech, které je potřeba ještě blíže analyzovat. Obdobné závěry potvrdili i jiní autoři [4, 11, 14, 18].
Prognosticky významné faktory pro přežití jsou podle něj věk, ASA klasifikace, mobilita pacienta a jeho sociální zázemí před úrazem, výskyt časných pooperačních komplikací. Příznivější prognózu oproti pacientům propuštěným do ambulantní péče, mají i pacienti, kteří byli přeloženi k následné rehabilitaci do rehabilitačních ústavů nebo na geriatrická oddělení [17]. Muži mají oproti ženám 1,8krát větší riziko úmrtí, příčiny této skutečnosti nebyly prozatím jednoznačně objasněny [11, 17, 18].
Peroperační komplikace popisuje Smektala jako málo časté, s výskytem v 1,7 % případů, pooperační komplikace pak s výskytem 26,1 % případů a letalitu za hospitalizace u 6 % pacientů. Mezi hlavní komplikace uvádí dekompenzaci kardiálního a pulmonálního onemocnění, mnohem méně významné jsou komplikace v ráně či nutnost reintervence (obr. 3) [17].
K obdobným závěrům jsme došli i při vyhodnocování našeho souboru, relevantní statistické zhodnocení je u nízkého počtu výskytu těchto komplikací problematické.
ZÁVĚR
Časná intervence má význam zejména u intrakapsulárních zlomenin, a to v případě, že se rozhodujeme pro jejich osteosyntézu. Je to z důvodu vyššího rizika poškození cévního zásobení hlavice a možnému následnému rozvoji avaskulární nekrózy či pakloubu. Vzhledem k vysokému věku v této skupině pacientů bývá dominantní volbou při řešení těchto zlomenin CKP či TEP. Z těchto důvodů není tím nejdůležitějším požadavkem časný operační výkon, ale především důsledná předoperační příprava pacienta.
U per- a intertrochanterických zlomenin časný výkon snižuje výskyt pooperačních komplikací. Na tom má svůj podíl i dřívější vertikalizace pacientů. I zde však platí nutnost předchozí kompenzace základního onemocnění před operací. Kvalitně provedený výkon pak snižuje riziko reintervence, která může mít u těchto pacientů zásadní vliv na jejich další budoucnost. Na léčení těchto zlomenin je nutno nahlížet jako na komplexní a interdisciplinární problematiku s důrazem kladeným zejména na následnou péči, která výrazně ovlivňuje dlouhodobé přežívání pacientů. Svou roli zde hraje i prevence úrazů u seniorů.
MUDr. Peter Vyskočil
p.vyskocil@unbr.cz
Článek byl recenzován a přijat do tisku v roce 2013. Vzhledem k technických a organizačním problémům redakce byl tiskem vydán v roce 2014.
Za problémy se redakce autorům omlouvá.
Redakce časopisu Úrazová chirurgie
Sources
1. BARNES, R., BROWN, J. T. et al. Subcapital fractures of the femur. J Bone Jt Surg. 1976, 58-B, 2–24.
2. BARTONÍČEK, J., DŽUPA V. et al. Zlomeniny proximálního femoru. Postgraduální medicína. 2005, 5, 485–491.
3. BERNATOVÁ, M. ÚZIS ČR, Aktuální informace č. 10/2003.
4. DOROTKA, R., SCHOECHTNER, H. et al. The influence of immediate surgical treatment of proximal femoral fractures on mortality and quality of life. J Bone Joint Surg Br. 2003, 85, 1107–1113.
5. GALLO, J., ČECHOVÁ, I. et al. Časné komplikace provázející TEP kyčle u fraktur krčku femuru. Acta Chir Orthop Traumatol Čech. 2010, 77, 389–394.
6. HOZA, P., HÁLA, T. et al. Zlomeniny proximálního femuru a jejich řešení a jejich řešení. Med. Pro Praxi. 2008, 5, 393–397.
7. HUDEC, I., STEINER, P. et al. Úrazová chirurgia. 1. vyd. Martin: Osveta. 1970. 388 s.
8. KAMEL, H.K., IQBAL M.A. et al. Timo to ambulation after hip fracture surgery: relation to hospitalization outcomes. J Gerontol Med Sci A. 2003, 58, 1042–1045.
9. KENZORA, J.E., McCARTHY, R.E. et al. Hip fracture mortality. Clin Orthop. 1984, 186, 45–56.
10. MANNINGER, J., KAZAR, G. et al. Significance of urgent (within 6 h) internal fixation in the management of fractures of the neck of the femur. Injury. 1989, 20, 101–105.
11. OBERTACKE, U., NAST-KOLB, D. Besonderheiten des Unfalls, der Verletzung und der chirurgischen Versorgung im höheren Lebensalter. Unfallchirurg. 2000, 103, 227–239.
12. PARKER, M. J. Prediction of fracture union after internal fixation of intracapsular femoral neck fratures. Injury. 1994, 25, 3–6.
13. PARKER, M. J., PRIOR, G. A. Intenal fixation or arthroplasty for displaced cervical hip fractures in the elderly. Acta orthop Scand. 2000, 71, 440–446.
14. ROOS, L.L., WALLD, R.K. et al. Short-term mortality after repair of hip fracture. Med Care. 1996, 34, 310–326.
15. SEXSON, S.B., LEHNER, J.T. Factors affecting hip fracture mortality. J Orthop Trauma. 1988, 1, 298–305.
16. SKÁLA-ROSENBAUM, J., ČECH, O. et al. Aloplastika u intrakapsulárních zlomenin krčku femuru. Acta Chir Orthop Traumatol Čech. 2012, 79, 484-492.
17. SMEKTALA, R., OHMANN, C. et al. Zur Prognose der Schenkelhalsfraktur. Unfallchirurg. 2005, 108, 927–937.
18. TODD CJ, FREE MAN CJ, et al. Diffrences in mortality after fracture of the hip: The East Anglian audit. BMJ. 1995, 310, 904–908.
19. VACULÍK, J., MALKUS, T. et al. Incidence zlomenin proximálního femuru. Medacta. 2007; 2.
20. VESTERGAARD, P., REJNMARK, L. et al. Increased mortality in patients with a hip fracture - effect of premorbid conditions and postfracture complications. Osteoporos Int. 2007, 18, 1583–1593.
21. VIŠŇA, P., BEITL, E. et al. Řešení intrakapsulárních zlomenin krčku femuru pomocí proximálního femorálního hřebu; Acta Chir Orthop Traumatol Čech. 2007, 74, 29–36.
22. WHITE, B.L., FISHER, W.D. et al. Rate of mortality for elderly patients of the hip in the 1980 s. J Bone and Joint Surg Am. 1987, 69, 1335–1339.
23. ZUCKERMANN, J.D., SKOVRON, M.L. et al. Postoperative complications and mortality associated with operative delay in older patients who have a fracture of the hip. J Bone Joint Surg Am. 1995, 77, 1551–1556.
24. ZUCKERMANN, J.D. Hip fracture. N Engl J Med. 1996, 334, 1519–1525.
Labels
Surgery Traumatology Trauma surgeryArticle was published in
Trauma Surgery

2013 Issue 2
Most read in this issue
- Zlomeniny proximálního humeru
- Kompartment syndrom v traumatologii končetin
- Zevní fixace v léčení nitrokloubních zlomenin distální tibie
- Volba operačního řešení u jednotlivých typů zlomenin proximálního femuru a jejich vliv na časnou morbiditu a letalitu
