-
Medical journals
- Career
Extraartikulární zlomeniny distálního bérce – LCP versus nitrodřeňový hřeb, část II.
Authors: Vojtěch Pokorný
Authors‘ workplace: Fakultní nemocnice BrnoBohunice, Klinika úrazové chirurgie, Jihlavská 20
Published in: Úraz chir. 20., 2012, č.3
Category: Clinical study
Overview
CÍL:
Autor srovnává dva základní typy vnitřní osteosyntézy, které si v oblasti distálního bérce konkurují, tedy nitrodřeňové zajištěné hřebování a dlahovou osteosyntézu, na základě sledování rozdílů v četnosti různých druhů komplikací, délky hojení zlomeniny a funkčních výsledků.MATERIÁL A METODIKA:
Autor prezentuje prospektivní studii, do které byli zahrnuti pacienti, léčení pro extraartikulární zlomeninu distálního bérce v letech 2005-2009. Dlahovou osteosyntézou bylo léčeno 38 pacientů (skupina A), 53 pacientů bylo léčeno nitrodřeňovým hřebem (skupina B). Byl sledován výskyt infekčních komplikací, osové odchylky, selhání osteosyntézy a pseudoartróz. Dále byla hodnocena doba hojení zlomenin a funkční výsledky.VÝSLEDKY:
Infekční komplikace ve skupině A se objevily u 5 pacientů (13,16 %), ve skupině B u 4 pacientů (7,55 %, α=0,38). Ke zhojení s osovou odchylkou větší než 5 st. došlo ve skupině A v jednom případě (2,63 %), ve skupině B v 5 případech (9,43 %,α=0,2). K selhání osteosyntézy ve skupině A nedošlo, ve skupině B se vyskytlo u 3 pacientů (5,66 %,α=0,14). Ke vzniku pseudoartrózy došlo ve skupině A ve dvou případech (5,26 %), ve skupině B ve třech (5,66 %,α=0,93). Průměrná délka hojení byla ve skupině A 20,2 týdnů a ve skupině B 20,1 týdnů. Průměrné AOFAS scóre bylo ve skupině A 85 a ve skupině B 89.ZÁVĚR:
Ve skupině A byl vyšší výskyt infekčních komplikací, ve skupině B zase větší zastoupení malpozic a selhání osteosyntézy. Rozdíly v ostatních parametrech byly nepatrné. Obě metody lze v současnosti považovat za standardní a mají své místo při léčení těchto zlomenin. Volba metody může být dána erudicí a technickým vybavením pracoviště, v konkrétních případech i očekávaným druhem komplikací.KLÍČOVÁ SLOVA:
zlomenina, distální metafýza tibie, dlaha, hřeb.ÚVOD
Extraartikulární zlomeniny distálního bérce jsou téměř vždy indikovány k operačnímu řešení. Konzervativně se postupuje jen výjimečně u zcela nedislokovaných zlomenin anebo u pacientů, u nichž je vzhledem k celkovému zdravotnímu stavu kontraindikován operační výkon. Ve větší míře je konzervativní léčba používána především u dětí, kde se jedná o zlomeniny s dobrou tendencí k rychlému zahojení a malým výskytem komplikací [6]. Zevní fixace v této lokalizaci má své místo jako přechodná nebo definitivní fixace především pro otevřené zlomeniny vyššího stupně, k překlenutí období otoku u zavřených zlomenin nebo jako miniinvazivní výkon u polytraumatizovaných pacientů [19]. Tato práce je zaměřena na porovnání výsledků vnitřní osteosyntézy těchto zlomenin. Společností AO byly přesně stanoveny indikace k jednotlivým druhům osteosyntéz pro různé lokalizace a typy zlomenin. Zlomeniny diafýzy tibie jsou v převážné většině indikovány k osteosyntéze nitrodřeňovým zajištěným hřebem. U intraartikulárních zlomenin pylonu je dosahováno nejlepších výsledků s dlahovou osteosyntézou. Extraartikulární zlomeniny distální tibie jsou na hranici indikací k oběma typům osteosyntézy. Pohled na to, zda je výhodnější dlaha či hřeb, není ustálen a v posledních letech se mění i s nástupem nových implantátů.
CÍL
Cílem práce je srovnání dvou základních typů vnitřní osteosyntézy, které si konkurují v oblasti distální metafýzy tibie, tedy nitrodřeňového zajištěného hřebování a dlahové osteosyntézy. Za účelem tohoto srovnání byla provedena prospektivní studie, do které byli zahrnuti pacienti, kteří byli léčeni pro extraartikulární zlomeninu distálního bérce v Úrazové nemocnici v Brně v letech 2005–2009. U pacientů byly sledovány rozdíly mezi druhy komplikací a jejich četností, délka hojení zlomeniny, její závislost na věku a funkční výsledky.
SOUBOR PACIENTŮ
V letech 2005–2009 bylo pro extraartikulární zlomeninu distálního bérce léčeno celkem 102 pacientů. Průměrný věk pacientů byl 46 let (16–92). V souboru bylo 65 mužů a 37 žen. Průměrný věk mužů byl 43 let, průměrný věk žen 50 let. Podle AO klasifikace se jedná o zlomeniny typu 43A. Zlomenin typu A1 bylo 27, typu A2 31 a typu A3 44. U 10 pacientů (9,8 %) bylo kromě zlomeniny bérce ještě další poranění, z toho ve 2 případech (1,9 %) byla zlomenina součástí polytraumatu. Čtrnáct zlomenin bylo otevřených (13,7 %), z toho 4 zlomeniny byly prvního stupně, 7 zlomenin bylo druhého stupně a 3 zlomeniny třetího stupně podle Tscherneho klasifikace. Současná zlomenina fibuly byla u 87 pacientů, z toho u 54 z nich byla lokalizována v distální třetině a u 33 ve střední nebo proximální části. U 15 pacientů zlomenina fibuly nebyla přítomna. Na etiologii zlomenin distálního bérce se významně podílely dopravní nehody (38 %) a sport (27 %). Mezi další příčiny patří úrazy vzniklé při výkonu povolání, domácí práce a v neposlední řadě běžná klopýtnutí při chůzi nebo pády z malé výšky.
METODIKA
Zlomeniny distálního bérce jsou téměř vždy indikovány k operační léčbě. Pacienti, kteří byli léčeni konzervativně, byli ve sledovaném souboru pouze dva, důvodem konzervativního postupu byla kontraindikace anestézie. Všichni ostatní pacienti podstoupili operaci. Devět pacientů bylo po celou dobu léčeno zevním fixátorem. U těchto pacientů, celkový, nebo lokální nález neumožňoval vnitřní osteosyntézu. Více než polovina zlomenin v této skupině byla otevřených, proběhly u nich mnohem častěji komplikace hojení měkkých tkání i kosti a byl u nich i vyšší výskyt reoperací. Podle očekávání u nich bylo i větší omezení pohybu a subjektivní potíže po zhojení zlomeniny. Hlavním, již na počátku určeným, cílem této práce, bylo porovnat oba typy vnitřní osteosyntézy, tedy otevřenou repozici a vnitřní fixaci dlahou a zavřenou repozici s fixací nitrodřeňovým hřebem. Další část bude tedy věnována porovnání výsledků u pacientů v těchto dvou skupinách. Dlahovou osteosyntézou bylo léčeno 38 pacientů (skupina A). V roce 2005 byla ještě ve dvou případech použita dlaha Poldi 1, u všech dalších již byla použita LCP (94,7 %). Operace byla prováděna buď akutně do 6 hodin od úrazu, nebo odloženě třetí až sedmý den od úrazu po odeznění otoku. V mezidobí před odloženou osteosyntézou byla zlomenina fixována většinou sádrovou dlahou, u dvou pacientů byla zlomenina primárně fixována zevním fixátorem a dlaha aplikována při konverzi. Z otevřených zlomenin byla dlahová osteosyntéza použita v jednom případě u zlomeniny prvního stupně. Jednalo se o konverzi z primární zevní fixace. Osteosyntézou nitrodřeňovým hřebem bylo ošetřeno celkem 53 pacientů (skupina B). V 7 případech byla hřebová osteosyntéza použita primárně u otevřených zlomenin I. a II. stupně. U jedné zlomeniny III. stupně byla provedena zevní fixace a odloženě konverze na hřebovou osteosyntézu. U jednoho pacienta po dlahové osteosyntéze a u tří pacientů po osteosyntéze hřebem byla provedena dermofasciotomie pro kompartment syndrom. Délka hospitalizace byla průměrně 10,2 dní ve skupině A (4–38) a 9,8 dní ve skupině B (4–36).
Zatímco LCP používaná v průběhu let 2005–2009 byla stále stejná, hřeby prošly zásadním vývojem. Na počátku studie byl k dispozici pouze diafyzární hřeb Medin staré konstrukce a hřeb UTN Synthes. V průběhu let pak přibyl hřeb Expert a dále pak nový hřeb Medin. Tyto hřeby jsou díky větším možnostem distálního jištění vhodnější k osteosyntéze metafyzárních zlomenin. S nástupem nových implantátů se měnilo jak zastoupení jednotlivých hřebů, tak i poměr použití dlahy a hřebu (grafy 1 a 2).
Graph 1. Využití dlahové osteosyntézy v průběhu studie 
Graph 2. Využití osteosyntézy hřebem v průběhu studie 
Ve skupinách A a B bylo celkem 47 zlomenin distální fibuly. Z nich byla u 34 pacientů (72,3 %) provedena otevřená repozice a stabilizace dlahou. V šesti případech (12,8 %) byla provedena zavřená repozice a stabilizace intramedulárně zavedeným Ki drátem. U sedmi pacientů, z nichž u všech byla tibie stabilizována hřebem, byla zlomenina distální fibuly ponechána bez osteosyntézy.
Podle stability osteosyntézy a kvality kosti byla pooperačně přikládána protektivní sádrová dlaha na dva až šest týdnů. Dlaha byla snímána za účelem cvičení pohybu kotníku, rehabilitace byla zahájena hned po operaci. Vertikalizace pacienta o berlích byla zpočátku bez zátěže operované končetiny. Postupné pokládání končetiny a přidávání zátěže začalo podle stability osteosyntézy přibližně čtvrtý pooperační týden. Došlap celou vahou byl povolen podle hojení zlomeniny na rtg snímku za osm až dvanáct týdnů po osteosyntéze. Pacienti byli ambulantně sledováni průměrně 21 měsíců (8–56).
Následné operace pro komplikace hojení byly ve skupině A 4 (10 %), z toho 2 pro pseudoartrózu a 2 pro osteomyelitis. U 18 pacientů (47,3 %) byla po zhojení plánovaně provedena extrakce dlahy. Ve skupině B byly následné operace pro komplikace nutné u 7 pacientů (13,2 %), z toho 3x pro pseudoartrózu, 3x pro selhání osteosyntézy a 1x pro infekt. Ve skupině B byla dále provedena u 6 pacientů dynamizace hřebu (11 %) a u 33 extrakce hřebu po zhojení (62,2 %).
U pacientů ve skupinách A (dlahová osteosyntéza) a B (osteosyntéza hřebem) byly sledovány následující parametry: výskyt infekčních komplikací hojení měkkých tkání a kosti, zhojení s osovou odchylkou (více než 5 st. podle rtg snímku), selhání osteosyntézy, incidence pseudoartróz, délka hojení a její závislost na věku a funkční výsledky podle AOFAS clinical rating system. U pacientů po hřebové osteosyntéze byly dále hodnoceny bolesti kolene v místě zavedení hřebu. Hodnocení bylo provedeno po zhojení zlomeniny při plném zatěžování. Pacienti byli dotazování na výskyt bolestí při konkrétních činnostech, a to v kleku, dřepu, běhu, chůzi do schodů a běžné chůzi. Intenzita bolestí byla hodnocena podle visuální analogové škály od 1 do 10. Délka hojení zlomeniny a její závislost na věku pacienta byly statisticky vyhodnoceny korelační analýzou. Výskyt komplikací byl hodnocen prostřednictvím asociační tabulky.
VÝSLEDKY
Infekční komplikace se ve skupině A objevily u 5 pacientů (13,16 %). Ve 3 případech (7,9 3%) se jednalo o povrchový infekt s dehiscencí rány, která se opožděně zahojila per secundam. U dvou pacientů (5,21 %) došlo k rozvoji osteomyelitidy s nutností reoperace, odstranění dlahy a dalšího doléčení zevním fixátorem. U jednoho z nich bylo navíc nutno provést lalokovou plastiku pro defekt měkkých tkání. Ve skupině B se infekční komplikace hojení vyskytly u 4 pacientů (7,55 %, graf 3, α = 0,37). Ve třech případech se jednalo o povrchový defekt měkkých tkání (5,69 %), který se dohojil sekundárně. V jednom případě (1,86 %) došlo ke vzniku osteomyelitidy v odstupu 5 měsíců od osteosyntézy, která byla léčena extrakcí hřebu s laváží dutiny tibie. Vzhledem k již zhojené zlomenině nebyla potřebná další fixace. Tyto výsledky jsou ovlivněny ještě skutečností, že ve skupině B jsou více zastoupeny otevřené zlomeniny (15,09 %) než ve skupině A (2,63 %). Pokud z obou skupin vyčleníme pouze pacienty se zavřenými zlomeninami a porovnáme zastoupení infekčních komplikací u nich, pak dosáhneme výsledku ve skupině A 13,51 % a ve skupině B 4,44 % (graf 4, α = 0,14) infekčních komplikací. Ve skupině B se v tomto případě jednalo pouze o infekty povrchové bez nutnosti reoperace.
Graph 3. Rozdíl ve výskytu infekčních komplikací ve skupinách A a B 
Graph 4. Porovnání výskytu infekčních komplikací ve skupinách A a B po vyloučení otevřených zlomenin 
Ve skupině A se všechny zlomeniny zhojily bez osové odchylky větší než 5 st., s výjimkou jedné (2,63 %), což byla zlomenina komplikovaná osteomyelitidou s opakovanými reoperacemi. K mechanickému selhání osteosyntézy ve skupině A nedošlo. Ve skupině B došlo ke zhojení s osovou odchylkou 5–10 st. v 5 případech (9,43 %, α = 0,19). K selhání osteosyntézy s nutností reoperace došlo u tří pacientů (5,66 %, graf 5, α = 0,14). Ve dvou případech bylo příčinou uvolnění šroubů v osteoporotické kosti. Řešením bylo v jednom případě doplnění vymezovacího šroubu a dočasně i zevního fixátoru ke korekci osy, u druhého pacienta přehřebování silnějším hřebem s předvrtáním. U dalšího pacienta byla příčinou selhání neprovedená stabilizace zlomeniny distální fibuly, která se doplnila při reoperaci. Osteosyntéza zlomeniny distální fibuly byla provedena ve 47 případech z celkového počtu 54 (87,03 %). Sedm těchto zlomenin (12,96 %) bylo ponecháno bez osteosyntézy. U všech sedmi pacientů byla tibie stabilizována hřebem. Pacienti, kteří měli zlomeninu tibie stabilizovánu dlahou, měli zlomeninu distální fibuly stabilizovánu vždy. V souboru je podskupina 26 pacientů, kteří měli zlomeninu tibie stabilizovánu hřebem a měli zároveň zlomeninu distální fibuly. Ta byla v sedmi případech bez osteosyntézy. V této malé skupině byl větší podíl malpozic a selhání osteosyntézy (42,5 %) než u těch, kteří měli zlomeninu fibuly stabilizovánu (15,5 %, graf 6, α = 0,14).
Graph 5. Rozdíl ve výskytu malpozice (zhojení s úhlovou odchylkou 510 st.) a selhání osteosyntézy ve skupinách A a B 
Graph 6. Závislost stability hřebové osteosyntézy distální tibie na provedení osteosyntézy současné zlomeniny distální fibuly. 
Ke vzniku pseudoartrózy došlo ve skupině A ve dvou případech (5,26 %), oba byly řešeny otevřenou spongioplastikou. Ve skupině B se pseudoartróza objevila u 3 pacientů (5,66 %, α = 0,93). Řešením byla u jednoho pacienta konverze na dlahovou osteosyntézu se spongioplastikou, u jednoho přehřebování a v jednom případě samotná spongioplastika s dekortikací. Pokud bychom porovnali výskyt pseudoartróz pouze u zavřených zlomenin, byl by výsledek ve skupině A 5,41 % a ve skupině B 4,44 % (α = 0,84).
Doba hojení zlomeniny a její závislost na věku pacienta byla hodnocena korelační analýzou. Dva pacienti z každé skupiny po zhojení rány a subjektivním zlepšení stavu přestali docházet, takže u nich nebylo možné dobu hojení kosti ani funkční výsledky vyhodnotit. Průměrná doba do zhojení zlomeniny byla ve skupině A 20,2 týdnů (12–54), ve skupině B 20,1 týdnů (12–40). I když průměrná doba hojení se v obou skupinách nelišila, u hřebové osteosyntézy byla korelační analýzou prokázána silnější závislost na věku pacienta (α<0,05, r = 0,4 – těsnost mírná) než u dlahové osteosyntézy (α<0,2, r = 0,2 – těsnost nízká).
Z dalších komplikací došlo ve skupině u jednoho pacienta ke vzniku trombózy hlubokého žilního systému končetiny. Ve skupině B byla u 3 pacientů nekompletní přechodná paréza n. peroneus.
Funkční výsledky byly hodnoceny pomocí AOFAS clinical rating system. Průměrné AOFAS skóre bylo ve skupině A (dlahová osteosyntéza) 85 a ve skupině B (osteosyntéza hřebem) 89 z maximálního počtu 100 bodů.
U pacientů po hřebové osteosyntéze byly dále hodnoceny bolesti kolene v místě zavedení hřebu. Vyskytovaly se při konkrétních činnostech, nejčastěji kleku (50,9 %) a dřepu (17,64 %), méně pak při běhu (11,76 %), chůzi do schodů (11,76 %) nebo běžné chůzi (5,88 %). Intenzita bolestí byla hodnocena podle vizuální analogové škály od 1 do 10 : 0 – žádná bolest (43,14 %), 1–3 – mírná bolest (45,20 %), 4–6 – střední (9,70%), více než 6 silná bolest (1,96%).
Table 1. Souhrnný přehled hlavních komplikací 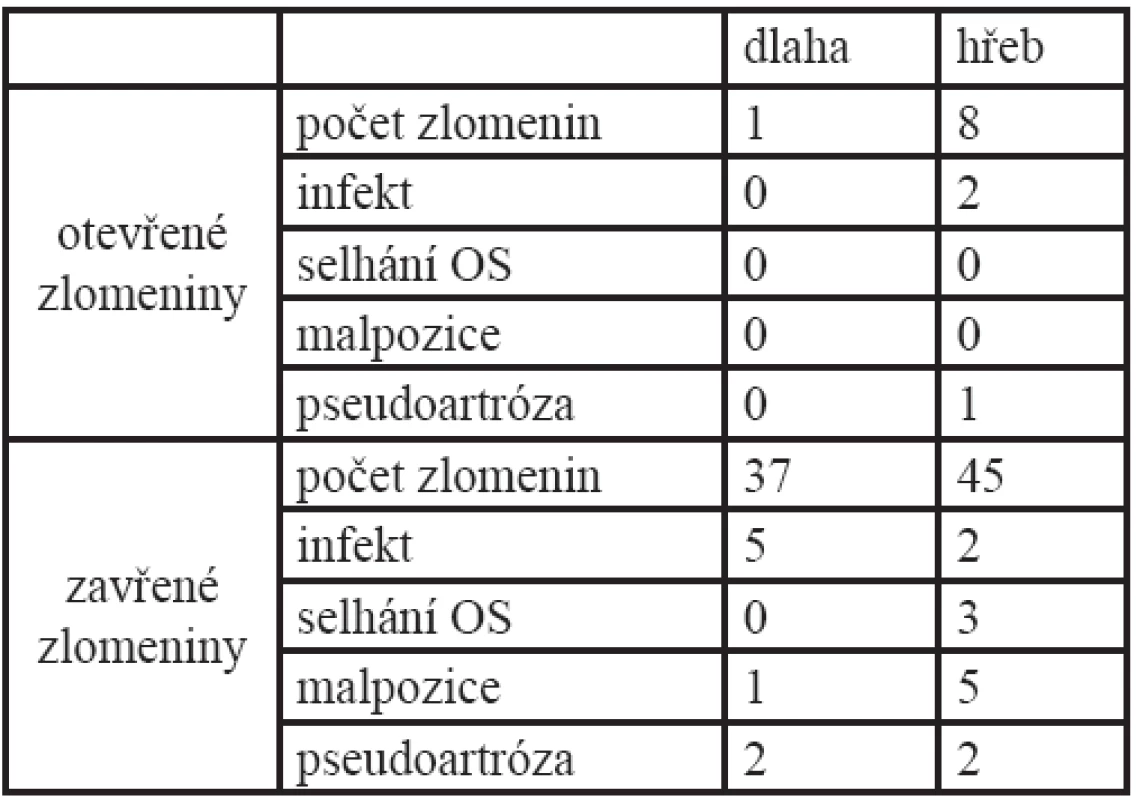
DISKUZE
Cílem této práce bylo porovnat výsledky léčení extraartikulárních zlomenin distální tibie zavřenou repozicí a fixací nitrodřeňovým zajištěným hřebem s dlahovou osteosyntézou. Těmito dvěma typy osteosyntézy bylo ošetřeno celkem 91 pacientů. Větší část z nich, 53 pacientů (58 %), byla ošetřena hřebem. Dlahou bylo léčeno 38 pacientů (42 %), u většiny z nich (36 pacientů, 94,7 %) byla použita osteosyntéza LCP, která je stabilnější než konvenční dlahová osteosyntéza [31]. V dalších srovnávacích studiích, které se zabývaly stejnou problematikou, byla hřebová osteosyntéza byla rovněž použita častěji, a to u 52–80 % pacientů [17, 18, 34, 35, 38, 39]. Mezi oběma skupinami nebyl v této studii rozdíl mezi délkou hospitalizace ve shodě s dalšími autory [18, 38]. Průměrná délka hojení zlomeniny byla ve skupině A 20,2 týdnů a ve skupině B 20,1 týdnů, tedy bez významného rozdílu.
Ve skupině A byl větší výskyt infekčních komplikací, než ve skupině B. Při miniinvazivní dlahové osteosyntéze je popsáno menší riziko infekčních komplikací než při klasické otevřené repozici s vnitřní fixací [1, 2, 3, 5]. I když při miniinvazivitě použijeme zavřenou repozici a incize není nad místem lomu, přesto je v jeho těsné blízkosti. Miniinvazivní postup je zatížen větším rizikem poranění cévních a nervových struktur [2, 27]. Dlahová osteosyntéza je tak považována za rizikovější z hlediska operačního přístupu, zvláště v případech, kdy je kůže v místě plánované incize poškozena prohmožděním, oděrkami, nebo pokud je zlomenina otevřená. Z toho důvodu je u takových poranění častěji volena zavřená repozice a nitrodřeňová osteosyntéza hřebem. U zlomenin s poškozením měkkých tkání jsou však komplikace hojení častější bez ohledu na způsob osteosyntézy [4, 30, 35], což může negativně ovlivnit výsledky sledování. Proto bylo provedeno též srovnání výskytu infekčních komplikací s vyloučením otevřených zlomenin, kde poklesl výskyt infekčních komplikací ve skupině B. I když je hladina významnosti ve druhém případě větší, výsledek není ani tak statisticky významný. Je ale podpořen dalšími srovnávacími studiemi [17, 34, 35, 38, 39].
Hřebová osteosyntéza je spojená s větším výskytem zhojení s osovou odchylkou a častějším selháním osteosyntézy než osteosyntéza dlahou [17, 18, 34, 35, 38], což bylo zjištěno i v tomto souboru pacientů. Z výsledků dlouhodobého sledování vyplývá velký význam osové odchylky na rozvoj poúrazové artrózy. V literatuře je udáván výskyt angulace u hřebové osteosyntézy 0–30% [17, 18, 34, 35,38]. Důvodem je velký rozdíl mezi průměrem hřebu a dutiny kosti v metafýze, což zvyšuje nebezpečí špatného zavedení hřebu mimo střed kosti hned při osteosyntéze, případně riziko dislokace v dalším pooperačním průběhu. Je důležitá pečlivá repozice a správné postavení zlomeniny již při zavádění hřebu, výhodnější je zavedení co nejsilnějšího hřebu nejlépe s předvrtáním [25, 38]. Distálně je hřeb nutno zajistit alespoň ve dvou rovinách a nejméně dvěma šrouby [13, 16, 17, 23], což může být problematické při příliš krátkém distálním fragmentu. Podle charakteru lomu a tvaru distálního fragmentu je někdy výhodné použití vymezovacích šroubů [20, 38]. Zvýšení retence implantátu může přinést úhlová stabilita zajišťovacích šroubů [14, 15].
Význam osteosyntézy zlomeniny distální fibuly se podle různých autorů liší. Většina uvádí, že stabilizaci fibuly provádí jako první krok osteosyntézy, protože napomáhá repozici zlomeniny tibie [7, 8, 11, 12, 24, 35, 36]. Je také popsáno, že stabilizace fibuly zvyšuje stabilitu osteosyntézy distální tibie, a tím snižuje incidenci výskytu malpozice a selhání osteosyntézy [9, 21, 22]. To bylo pozorováno i u tohoto souboru ve skupině B. U zlomenin tibie, které byly ošetřeny dlahovou osteosyntézou (skupina A), byla zlomenina distální fibuly stabilizována vždy, takže vliv provedení či neprovedení této stabilizace na postavení a stabilitu dlahové osteosyntézy tibie nebylo možno posoudit. V některých studiích je poukazováno na větší výskyt pseudoartróz tibie u pacientů, u kterých byla současná zlomenina distální fibuly stabilizována, v porovnání s těmi, u kterých byla ponechána bez ošetření [34, 35]. Z většiny studií včetně této ale vyplývá doporučení osteosyntézu zlomeniny distální fibuly provádět, a to jako první ještě před stabilizací tibie.
Mezi výskytem pseudoartróz v obou skupinách byl minimální statisticky nevýznamný rozdíl. V literatuře je popisován výskyt pseudoartróz u těchto zlomenin 3–10 %.Výsledky u hřebové i dlahové osteosyntézy se značně liší, většina autorů ale udává v konkrétní srovnávací studii vyšší výskyt pseudoartróz po osteosyntéze nitrodřeňovým hřebem. Je to vysvětlováno faktem, že ve skupině pacientů s hřebovou osteosyntézou je vyšší procento otevřených zlomenin. Stejně tak, pokud je u pacienta se zlomeninou distální tibie prohmoždění kůže v okolí a výrazný otok, je z vnitřní osteosyntézy přednostně zvolena osteosyntéza hřebová. U všech zlomenin s poškozením měkkých tkání a zejména zlomenin otevřených lze očekávat vyšší výskyt komplikací hojení včetně většího výskytu pseudoartróz, a to bez ohledu na způsob osteosyntézy [10, 29, 34, 35, 37, 38, 39]. Při porovnávání pouze zavřených zlomenin se rozdíl ve výskytu pseudoartróz mírně se zlepšil ve prospěch hřebové osteosyntézy, nicméně nadále byl minimální a statisticky nevýznamný.
Ve skupině pacientů léčených hřebovou osteosyntézou se podařilo statisticky prokázat významnější vliv věku pacienta na dobu hojení kosti. Při stejné průměrné délce hojení zde byl větší rozptyl hodnot a to tak, že u mladších pacientů bylo hojení kratší a delší bylo u starších pacientů. Ve skupině A je tato závislost také patrná, ale méně výrazná, korelační koeficient je nižší. Osteosyntéza LCP dlahou na rozdíl od osteosyntézy hřebové nepůsobí vždy na principu relativní stability, pokud je po anatomické repozici použita jako osteosyntéza absolutně stabilní, vede k primárnímu kostnímu hojení. Hřebová osteosyntéza vždy vede k biologicky výhodnějšímu sekundárnímu hojení kostním svalkem. To je podle těchto výsledků více závislé na věku a rychlejší u mladších pacientů. Délka hojení v souborech jiných autorů se značně liší. U dlahové osteosyntézy je udávána průměrná délka hojení 16–28 týdnů [1, 3, 5, 17, 18, 26, 28, 39], u osteosyntézy hřebem 15–23 týdnů [13, 17, 18, 24, 25, 29, 33, 38]. V některých srovnávacích studiích tohoto druhu byla delší doba hojení ve skupině pacientů léčených dlahou [17, 38], zatímco podle jiných autorů byla delší doba hojení po hřebové osteosyntéze [18].
Funkční výsledky byly v obou skupinách srovnatelné. Průměrné AOFAS skóre bylo ve skupině A 85 a ve skupině B 89. Nebyl prokázán statisticky významný rozdíl ve spokojenosti pacientů mezi oběma skupinami. Tento malý rozdíl může být ovlivněn i jinými faktory než je typ osteosyntézy. Bolesti kolene v místě zavedení hřebu ve skupině B byly u 45,2 % pacientů mírné a u 43,14 % žádné. Vyskytovaly se hlavně při kleku (50,09 %) nebo dřepu (17,64 %), méně při ostatních činnostech [32]. Celkově dobrý výsledek je ovlivněn faktem, že se jedná o zlomeniny extraartikulární a je srovnatelný s výsledky dalších studií na toto téma [1, 3, 5, 13, 17, 18, 24, 25, 26, 28, 29, 33, 38].
ZÁVĚR
Z předložené prospektivní studie vyplývá, že obě metody vnitřní fixace, tedy nitrodřeňové zajištěné hřebování i osteosyntéza LCP dlahou, lze v současnosti považovat za standartní a mají své místo při léčení extraartikulárních zlomenin distální tibie. Rozdíly ve výskytu komplikací byly malé a nebyly statisticky významné, podobně jako v dalších studiích na toto téma. Hřebová osteosyntéza je v tomto souboru i podle dalších autorů spojena s vyšším výskytem malpozic. Je to dáno anatomickými poměry distální tibie a obtížnou uzavřenou repozicí. Dlahová osteosyntéza je spojena s větším rizikem ranných komplikací z operačního přístupu. V incidenci pseudoartróz mezi oběma skupinami nebyl rozdíl. Výskyt infekčních komplikací a pseudoartróz byl vyšší po otevřených zlomeninách. Osteosyntéza zlomeniny distální fibuly je důležitým krokem k repozici i retenci správného postavení zlomeniny tibie. U hřebové osteosyntézy byla zjištěna větší závislost délky hojení na věku pacienta. Ve funkčních výsledcích léčení nebyl významný rozdíl mezi oběma druhy osteosyntéz. Porovnání výsledků léčení ve studiích, jako je tato, může pomoci při rozhodování operatéra o použití léčebné metody u konkrétního pacienta. Nutné je komplexní posouzení poranění skeletu, měkkých tkání i celkového zdravotního stavu. Volba typu osteosyntézy je dána i erudicí a zkušeností operatéra a technickým vybavením pracoviště. Je nezbytná důsledná prevence veškerých komplikací, především perioperační antibiotická profylaxe, prevence trombembolické nemoci a následná časná rehabilitace. Vzniklé komplikace je nutno řešit multidisciplinárně.
MUDr. Vojtěch Pokorný
vpokorny@fnbrno.cz
Sources
1. AHMAD, M.A., SIVARAMAN, A., ZIA, A. et al. Percutaneous Locking Plates for Fractures of the Distal Tibia: Our Experience and a Rewiew of the Literature. J Trauma. 2012, 72, E81–E87.
2. BLOOMSTEIN, L., SCHENK, R., GROB, P. Percutaneous Plating of Periarticular Tibia Fractures: A Reliable Reproducible Technique for Controlling Plate Passage and Positioning. J Orthop. Trauma. 2008, 22, 566–571.
3. BORG, T., LARSSON, S., LINDSJÖ, U. Percutaneous plating of distal tibia fractures Preliminary results in 21 patients. Injury. 2004, 35, 608–614.
4. BUCHOLZ, R.W., HECKMAN, J.D., COURTBROWN, C.M. et al. Rockwood and Green´s fractures in adults. Philadelphia: Lippincott Williams a Wilkins, 2010. 2174 s. ISBN9781605476773.
5. COLLINGE, C., PROTZMANN, R. Outcommes of Minimally Invasive Plate Osteosynthesis for Metaphyseal Distal Tibia Fractures. J Orthop Trauma. 2010, 24, 24–29.
6. COURTBROWN, C., AITKEN, S., HAMILTON, H.W. et al. Nonoperative Fracture Treatment in the Modern Era. J Trauma. 2010, 69, 699–707.
7. DOGRA, A.S., RUIZ, A.L., THOMPSON, N.S. et al. Diametaphyseal tibial fractures – treatment with a shortened intramedullary nail A rewiew of 15 cases. Injury. 2000, 31, 799–804.
8. DRÁČ, P. Ovlivňuje stabilizace fibuly výsledek léčby zlomenin distální třetiny diafýzy tibie? Úraz chir. 2005, 13, 39–44.
9. DUDA, G. N., MANDRUZZATO, F., HELLER, M. Mechanical Boundary Conditions of Fracture Healing: Borderline Indications in the Treatment of Unreamed Tibial Nailing. J Bone Joint Surg (Am). 2003, 85, 604–608.
10. DUNGL, P. et al. Ortopedie. Praha: Galén, 2005, 1273 s. ISBN8024705508.
11. EGOL, K.A, WEISZ, R., HIEBERT, R. Does Fibular Plating Improve Aligment After Intramedullary Nailing of Distal Metaphyseal Tibia Fractures? J Orthop Trauma. 2006, 20, 94–103.
12. EVANS, J.M, GARDNER, M.J, BRENNAN, M.L et al. Intramedullary Fixation of Fibular Fractures Associated with Pilon Fractures. J Orthop Trauma. 2010, 24, 491–494.
13. FAN, C.Y., CHIANGC.C., CHUANG, T.Y. et al. Interlocking nails for displaced metaphyseal fractures of the distal tibia. Injury. 2005, 36, 669–674.
14. GUEORGUIEV, B, OCKERT, B., SCHWIEGER, K. et al. K. Angular Stability Potentially Permits Fewer Locking Screws Compared With Conventional Locking in Intramedullary Nailed Distal Tibia Fractures: A Biomechanical Study. J Orthop Trauma. 2011, 25, 340–346.
15. GUEORGUIEV, B., WÄHNERT, D., ALBRECHT, D. et al. Effect on Dynamic Mechanical Stability and Interfragmentary Movement of AngleStable Locking of Intramedullary Nails in Unstable Distal Tibia Fractures: A Biomechanical Study. J Trauma. 2011, 70, 358–365.
16. HOENIG, M., GAO, F., KINDER, J., ZHANG, L. et al. ExtraArticular Distal Tibial Fractures: A Mechanical Evaluation of 4 Different Treatment Methods. J Orthop Trauma. 2010, 24, 30–35.
17. IM, G., TAE, S. Distal Metaphyseal Fractures of Tibia: a Prospective Randomized Trial of Closed Reduction and Intramedullary Nail versus Open Reduction and Plate and Screws Fixation. J Trauma. 2005, 59, 1219–1223.
18. JANSSEN, K.W., BIERT, J., VAN KAMPEN, A. Treatment of Distal Tibial Fractures: Plate Versus Nail. International orthopaedics. 2007, 31, 709–714.
19. JOVENIAUX, P., OHL, X., HARISBOURE, A. et al. Distal Tibia Fractures, Management and Complications of 101 Cases. International orthopaedics. 2010, 34, 583–588.
20. KRETTEK, C., MICLAU, T., SCHANDELMAIER, P. et al. The Mechanical Effect of Blocking Screws („poller screws“) in Stabilizing Tibia Fractures with Short Proximal or Distal Fragments After Insertion of SmallDiameter Intramedullary Nails. J Orthop Trauma. 1999, 13, 550–553.
21. KUMAR, A., CHARLEBOIS, S., CAIN, E. et al. Effect of Fibular Plate Fixation on Rotational Stability of Simulated Distal Tibial Fractures Treated with Intramedullary Nailing. J Bone Joint Surg (Am). 2003, 85, 604–608.
22. MORIN, P.M., REINDL, R., HARVEY, E. J. et al. Fibular Fixation as an Adjuvant to Tibial Intramedullary Nailing in the Treatment of Combined Distal Third Tibia and Fibula Fractures: A Biomechanical Investigation. Can J surg. 2008, 51, 45–50.
23. MOSHEIFF, R., SAFRAN, O., SEGAL, D. et al. The unreamed tibial nail in the treatment of distal metaphyseal fractures. Injury. 1999, 30, 83–90.
24. NORK, S.E., SCHWARTZ, A.K., AGEL, J. Intramedullary Nailing of Distal Metaphyseal Tibial Fractures. J Bone Joint Surg (Am). 2005, 87, 1213–1220.
25. OBREMSKEY, W.T., MEDINA, M. Comparison of Intramedullary Nailing of Distal Third Tibial Shaft Fractures: Before and After Traumatologists. Orthopedics. 2004, 27, 1180–1184.
26. OH, C.W., KYUNG H.S., PARK, I.H. et al. Distal Tibia Metaphyseal Fractures Treated by Percutaneous Plate Osteosyntheses. Clinical orthopaedics and related research. 2003, 408, 286–291.
27. OZSOY, M.H., TUCCAR, E., DEMIRYUREK, D. et al. Minimally Invasivasive Plating of the Distal Tibia: Do We Really Sacrifice Saphenous Vein and Nerve? A Cadaver Study. J Orthop Trauma. 2009, 23, 132–138.
28. REDFERN, D.J., SYED, S.U., DAVIES, S.J.M. Fractures of the Distal Tibia: Minimally Invasive Plate Osteosynthesis. Injury. 2004, 35, 615–620.
29. RISTINIEMI, J., LUUKINEN, P., OHTONEN, P. Surgical Treatment of ExtraArticular or simple Intraarticular Distal Tibial Fractures: External Fixation versus Intramedullary Nailing. J Orthop Trauma. 2011, 25, 101-105.
30. RÜEDI, T.P., BUCKLEY, R. E., MORGAN, C.G. Principles in Operative Fracture Management, Stuttgart, New York: Thieme, 2010, 255 s.
31. TEJWANI, N. C., GUERADO, E. Improving Fixation of the Osteoporotic Fracture: The Role of Locked Plating. J Orthop Trauma. 2011, 25, 56–60.
32. TOIVANEN, J., VÄISTÖ, O., KANNUS, P. et al. Anterior Knee Pain After Intramedullary Nailing of Fractures of the Tibial Shaft. J Bone Joint Surg (Br). 2002, 84, 580–585.
33. TYLLIANAKIS, M., MEGAS, P., GIANNIKAS, D. et al. Interlocking Intramedullary Nailing in Distal Tibia Fractures. Orthopedics. 2000, 23, 805–808.
34. VALIER, H.A., BETH, A.C., PATTERSON, B.M. Randomized Prospective Comparison of Plate versus Intramedullary Nail Fixation for Distal Tibia Shaft Fractures. J Orthop Trauma. 2011, 25(12), 736–741.
35. VALIER, H.A., TOAN LE, T., BEDI, A. Radiographic and Clinical Comparisons of Distal Tibia Shaft Fractures (4 to 11 cm Proximal to the Plafond): Plating versus Intramedullary Nailing. J Orthop Trauma. 2008, 22, 307–311.
36. WHORTON, A.M., HENLEY, B.M. The Role of Fixation of the Fibula in Open Fractures of the Tibial Shaft with Fractures of the Ipsilateral Fibula: Indications and Outcomes. Orthopedics. 1998, 21, 1101–1105.
37. WU, C.C. SingleStage Surgical Treatment of Infected Nonunion of the Distal Tibia. J Orthop Trauma. 2011, 25, 156–161.
38. YANG, S., TZENG, H., CHOU, Y. et al. Treatment of distal tibial metaphyseal fractures: Plating versus shortened intramedullary nailing. Injury. 2006, 37, 531–535.
39. ZELLE, B.A., BHANDARI, M., ESPIRITU, M. et al. Treatment of Distal Tibia Fractures Without Articular Involvement: A Systematic Rewiew of 1125 fractures.J Orthop Trauma. 2006, 20, 76–79.
Labels
Surgery Traumatology Trauma surgery
Article was published inTrauma Surgery

2012 Issue 3-
All articles in this issue
- Extraartikulární zlomeniny distálního bérce – LCP versus nitrodřeňový hřeb, část I.
- Extraartikulární zlomeniny distálního bérce – LCP versus nitrodřeňový hřeb, část II.
- Artroskopie kolenního kloubu v dětském a adolescentním věku a její nejčastější indikace
- Víno versus slivovice aneb démon alkohol v chirurgické ambulanci
- Trauma Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Extraartikulární zlomeniny distálního bérce – LCP versus nitrodřeňový hřeb, část I.
- Artroskopie kolenního kloubu v dětském a adolescentním věku a její nejčastější indikace
- Extraartikulární zlomeniny distálního bérce – LCP versus nitrodřeňový hřeb, část II.
- Víno versus slivovice aneb démon alkohol v chirurgické ambulanci
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

