-
Medical journals
- Career
Model terapie chronické bolesti zad v centrech léčby bolesti
: J. Raudenská 1; A. Javůrková 2; J. Kozák 3
: Oddělení klinické psychologie 2. LF UK a FN Motol, Praha vedoucí PhDr. J. Raudenská, PhD. 1; Oddělení klinické psychologie FN KV, Praha vedoucí PhDr. A. Javůrková, Ph. D. 2; Centrum pro léčbu a výzkum bolestivých stavů 2. LF UK a FN Motol, Praha primář MUDr. J. Kozák, Ph. D. 3
: Rehabil. fyz. Lék., 20, 2013, No. 3, pp. 123-128.
: Original Papers
Článek představuje oblast aplikované psychologie na léčbu bolesti. Orientuje se na psychologické faktory jako je strach z bolesti, depresi a zvládání u pacienta s chronickou nenádorovou bolestí zad. Ty se ukazují jako ústřední v zážitku bolesti, v dávkování efektivní analgezie i pro léčbu chronické bolesti a invalidity. Proto by léčba pacienta s chronickou bolestí měla být komplexní, interdisciplinární a psychoterapie by měla být součástí programu léčby bolesti, což má signifikantní efekt v celkovém zážitku bolesti, stresu a využívání zdravotní péče. Článek se zaměřuje se na užití kognitivně-behaviorání terapie (KBT). Popisuje multidiciplinární léčbu bolesti, prováděnou multidisplinárním týmem Centrech pro léčbu bolesti, které je KBT součástí.
Klíčová slova:
chronická nenádorová bolest, psychologické faktory, multidisciplinární přístup v léčbě bolesti, kognitivně-behaviorální terapieÚVOD
Chronická bolest bývá vymezena trváním delším než tři měsíce, může trvat ale i mnohem kratší dobu. Přetrvává mimo běžný čas uzdravování, postrádá funkci varovného signálu, omezuje v aktivitě, sociálních a pracovních kontaktech a zájmech. Projevuje se ve složce somatické, emoční, hodnotící a v chování jedince. Všechny složky se navzájem systémově prolínají (obr. 1). Při chronické bolesti ustupuje nocicepce do pozadí, závažnosti nabývají aspekty emoční a hodnotící (utrpení). Bolest je tím méně přijatelná, čím více zhoršuje kvalitu života nemocného a omezuje soběstačnost. Pacienti s chronickou bolestí se často setkávají s nepochopením ze strany zdravotníků, zaměstnavatele, dokonce rodiny a přátel. To ovliňuje negativně pocity nejistoty, hořkosti, frustrace a celkového utrpení (2). Chronická bolest ovlivňuje i definování sebe sama a sebehodnocení; sociální role a interpersonální vztahy a způsob pohledu na svět a existence jedince v něm. Tyto problémy budou u každého jedince s chronickou bolestí reflektovat jeho reakce na různé druhy léčby, spolupráci a dodržování doporučení v léčbě a přínos k znovuobnovení cíle a smyslu života i s utrpením a chronickou bolestí (11). Úroveň úspěšného zvládání bolesti bude ovlivňovat i úroveň utrpení, které pacient zažívá (23).
1. Systémové propojení modalit u chronické bolesti (26). 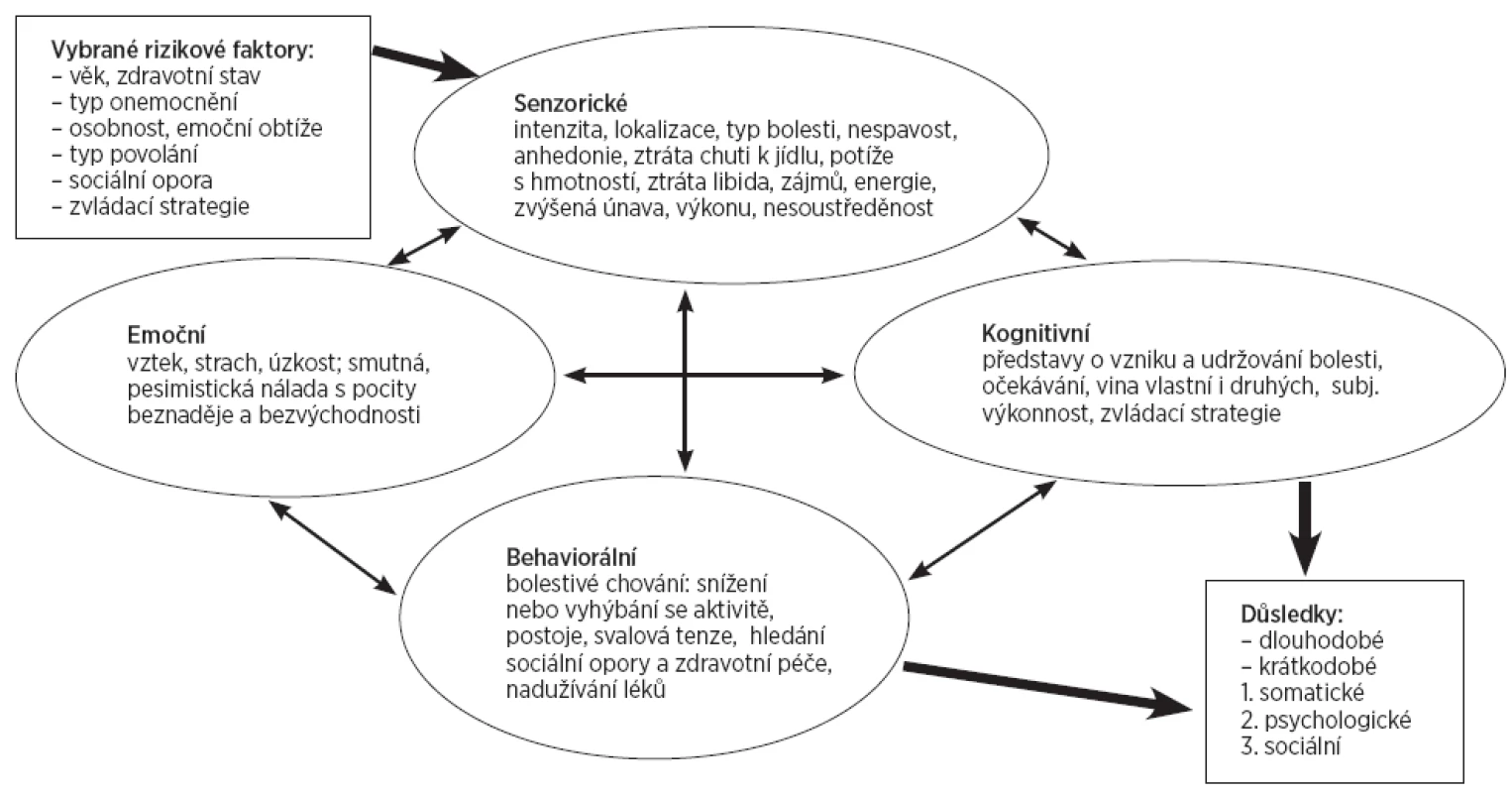
SPECIFIKA CHRONICKÉ NENÁDOROVÉ BOLESTI
V historii byla nemoc stvrzována různými způsoby. V současnosti je korelována pacientova subjektivní výpověď a nálezy poškození zjištěné medicínskými metodami. Tento způsob potvrzování poškození u chronické nenádorové bolesti zad ale selhává: tkáň je poškozena neadekvátně vzhledem k subjektivním potížím pacienta, nebo nemusí být vůbec. U mnoha chronických bolestivých nenádorových syndromů, počínaje chronickou bolestí hlavy až po fibromyalgii, často neexistuje spolehlivý medicínský test, který by prokázal nějakou abnormalitu (29). Na druhou stranu například drobné spinální abnormality (rozšíření nebo degenerace vertebrálních disků) jsou běžné jak u pacientů s bolestmi, tak i bez bolestí zad. Nedostatek korelace mezi chronickou nenádorovou bolestí zad a objektivními testy nemusí prokazovat „nereálnost“ bolesti. To vede k dualistickému modelu o původu chronické bolesti (tj. somatická vs. psychogenní): bolest vzniká nocicepcí, tj. primárním poškozením tkáně (somatická bolest), nebo utrpením (psychogenní bolest). Chronická nenádorová bolest zad bez valorizace choroby může být považována za psychogenní. Intenzitu klinické bolesti ale ovlivňuje jak nocicepce, tak psychologická hrozba. Vznik a udržování chronické bolesti proto objasňuje nejlépe Loeserův biopsychosociální model (14). Nocicepce je známé (nebo potencionální) termální nebo mechanické poškození, u intaktních živočichů vede k bolesti. Bolest vede k utrpení, negativní emoční reakci (depresi, úzkosti nebo strachu). Utrpení většinou vyúsťuje v bolestivé chování. V biopsychosociálním pojetí chronické bolesti je proto nutné se soustředit místo vztahu nocicepce-bolest na vztah utrpení-bolest: bolest většinou vede k utrpení, i utrpení skrze somatizaci může vytvářet bolest (28). Chronická bolest vždy obsahuje tři dimenze bolesti: „senzoricko-rozlišující“ (intenzita, lokalita, kvalita a trvání bolesti), „afektivně-motivační“ (nepříjemnost bolesti a nutkání se jí vyhnout) a „kognitivně-hodnotící“ (hodnocení, kulturní hodnoty, odvrácení pozornosti od bolesti) (17). Typické psychologické faktory, které ovlivňují intezitu bolesti a utrpení, jsou strach, deprese a zvládání.
STRACH VZTAHUJÍCÍ SE K BOLESTI
Bolest funguje jako ohrožení, a proto vyvolává reakce spojené s únikem. Tato reakce je centrální komponentou chování při bolesti. Souvisí se strachem, úzkostí, pozorností, katastrofizací a vyhýbavým chováním. Úzkost. Část pacientů s chronickou bolestí trpí generalizovanou úzkostnou poruchou nebo panickou poruchou. Diferenciální diagnostika u pacientů s bolestmi se zaměřuje na záchvatovitá onemocnění, zejména epilepsii, srdeční arytmie, lékové intoxikace a syndrom závislosti. Asi 25 % pacientů, kteří přicházejí na pohotovost s bolestí na hrudi, jsou pacienti s panickou poruchou, která ale nevylučuje srdeční ani jiné záchvatovité onemocnění, například epilepsii (12). Panickou poruchou trpí až 41 % pacientů s akutními bolestmi břicha a 15 % pacientů s chronickými bolestmi hlavy (27). Fobické úzkostné poruchy. Kriteria specifických fobií splňuje 17 – 30 % pacientů s chronickou bolestí (9). Vzájemné biopsychosociální souvislosti jsou širší. Typické specifické fobie jsou: obecný strach z bolesti (algofobie, odynofobie), strach z pohybu (kineziofobie) a strach z krve a eventuálně hrozící operace. Rozvoj strachu z bolesti je spojený s nepříjemnými zážitky s nemocí, bolestí, úrazem, operací, zdravotnickými výkony, chováním rodiny a zdravotnického personálu v době ošetření, operace a rekonvalescence. Strach z bolesti má často mnohem vyšší intenzitu než bolest samotná (22). Pozornost. Hrozící bolest je stimul, který zaměřuje pozornost ke zdroji bolesti, k možnostem úniku od bolesti a tišení bolesti. Pokud je ohrožení bolestí stálé nebo rekurentní, může vzniknout vzorec zaměřené pozornosti k bolesti. Pacienti, kteří se více zaměřují na bolest, udávají jednak vyšší intenzitu bolesti, více využívají lékařskou péči a také zažívají více emočních problémů. Zvýšená pozornost k bolesti a různým jiným pocitům v těle je signifikatní prediktor invalidity, stresu a nadměrného využívání zdravotní péče (16). Jedním z možných vysvětlení úzkosti a snížené koncentrace pozornosti u pacietnů s idiopatickou bolestí zad je právě hypervigilance na hrozbu. Pacienti, kteří zvýšeně pozorují vlastní pocity v těle, jsou mnohem vulnerabilnější k intenzitě bolesti (5). Katastrofizace. Stálý vzorec reagování na bolest je důsledkem opakovaného zaměření se na hrozbu. „Katastrofické myšlení“, nebo jednoduše „katastrofizace“, je jednou ze specifických reakcí na hrozící bolest související se subjektivní stížností pacienta na krutost bolesti znepokojením a obavami. Je to navyklé a přímé vyhodnocení situace jako extrémně škodlivé. Chronické obavy, týkající se zvládnutí bolesti, mohou vést k stabilnímu vzorci katastrofického myšlení (1). Lidé s vyšším skóre katastrofizace uvádějí více negativních myšlenek, emočních potíží i vyšší intenzitu bolesti v porovnání s jedinci, kteří katastrofické myšlení nemají. Vyhnutí se. Jedním z důsledků bolesti je pacientovo vyhýbání se aktivitě. Bolest sama o sobě nevysvětluje vzniklou invaliditu ani vyhýbání se bolesti poleháváním. Invaliditu vysvětluje strach z bolesti, který je více invalidizující než bolest sama (4). Strach spojený s bolestí je jedním ze závažných faktorů ovlivňující aktivitu jedince. Vyhýbání se aktivitě a pohybu kvůli hrozbě bolesti („Když se předkloním, bude to bolet!“, „Když budu chodit, bude to bolet ještě více!“, „Raději si odpočinu, lehnu, to se cítím lépe, méně to bolí…“) je zřejmě normálním mechanismem zvládnutí akutní bolesti. Chronické vyhýbání se aktivitě vede k významné invaliditě a významnému snížení svalové i kardiovaskulární kondice. To posiluje subjektivní tvrzení jedince, který už například nemůže tolik chodit nakupovat jako dříve, nebo nemůže vyjít schody bez zadýchání. Pacienti s chronickou nenádorovou bolestí zad by se mohli cítit mnohem lépe, pokud by byli s fyzickou aktivitou cíleně konfrontováni (24).
DEPRESE
Zkušenost s bolestí a její stálá hrozba může vést k negativním emocím. Běžným důsledkem chronické bolesti je dlouhodobý pocit frustrace, vzteku a sníženého, negativního nebo dokonce destruktivního sebehodnocení. Deprese není přímým důsledkem bolesti, ale reakcí na chronickou bolest a důsledkem invalidizujících aspektů bolesti (21). Deprese se vyskytuje až u 19-54 % pacientů s chronickou bolestí jako důsledek dlouhodobé frustrace (10). Proto je vhodné depresi měřit specificky k somatickým aspektům chronické bolesti (13) a v rámci komplexního vyšetření. Hněv může být součástí deprese. Rozzlobenému pacientovi s chronickou bolestí může zdravotník často špatně rozumět a také je ho složité pochopit. Hněv je relativně běžný emoční stav u pacientů s chronickou bolestí, mohou ho ale také cítit zdravotníci, kteří o tyto pacienty pečují. Pokud hněv nemá konkrétní předmět (například agresivita jiné osoby, bezprostřední křivda či nespravedlnost), bývá součástí celkové frustrace, hostility, agrese a sebeobviňování. Hněv nemusí jedinec ventilovat, může být potlačený. Hněv i hostilita mohou mít škodlivý vliv nejen na zdraví jedince, ale také na sníženou efektivitu léčby chronické bolesti, protože rehabilitační tým není s tímto pacientem schopen pracovat (7). Léčba pacientů s pocity hněvu vyžaduje vysoký stupeň důvěry ve vztahu mezi pacientem a týmem. Léčba pacientů s chronickou bolestí by proto měla vždy obsahovat nějakou formu práce s hněvem, hostilitou a frustrací. Snížené sebehodnocení. Základní součástí deprese je míra negativného hodnocení vlastní hodnoty a schopností (např. „Jsem nemožný a smutný“, „Nikdy nebudu schopen své bolesti zvládat“ atd.). Negativní sebehodnocení může podporovat seberealizační motivy, ve kterých se pacient učí být bezmocný a zoufalý. Na vztahu deprese a chronická bolest je důležitý rozsah, ve kterém bolest ovlivňuje kritické mínění o sobě. Pacienti mají typické paměťové dispozice a paměťové informace, které negativně vztahují k sobě (20). Užitečné je, pokud se léčba chronické bolesti zaměřuje i na snížené sebehodnocení ve vztahu deprese a bolest.
ZVLÁDÁNÍ
Termín zvládání (angl. coping) se užívá ve dvou významech: 1. jako reakce na stresující událost bez ohledu na to, jak je při odstranění stresoru ulevující nebo účinná, 2. jako odstranění stresoru, nebo úleva v reakci na stres (18). Zvládání chápeme především v jeho prvním významu. Kdykoliv je jedinec vystaven stresující události (bolest nebo strach z bolesti), nějakým způsobem reaguje. Tato reakce může mít pozitivní i negativní efekt. Při hledání vzorců a typů reakcí u jedince musíme uvážit i jedincovo individuální hodnocení významu jednotlivých reakcí. Jednání a kontrola. Existují pasivní nebo aktivní způsoby regování. Jedinci, kteří reagují na hrozbu nebo poškození pasivně,vykazují vyšší míru stresu a poškození než pacienti, kteří umí problémy efektivně zvládat. Podobně jedinci, kteří se domnívají, že mohou bolest sami kontrolovat, vykazují zlepšení fyzické aktivity. Zvládání ovlivňuje pozitivně, pokud mají jedinci možnost odstranit příčinu bolesti a podílet se na jejím tišení. Ti, kteří reagují na bolest (nebo strach z bolesti) aktivním způsobem, se vyrovnávají s důsledky související s bolestí efektivněji než jedinci reagující pasivně. Informace a předvídatelnost. S efektivním zvládáním souvisí pojmy zaměření na bolest a odvrácení pozornosti od bolesti. Budou to ale pouze ty strategie, které jedinci ve zvládání bolesti vyhovují. Například, pokud jedinec užívá ke zvládání bolesti při fyzioterapii myslet na něco jiného než na bolest, potom detailní edukace o bolesti může negativně snížit účinnost této zvládací strategie. Význam bolesti. Lidé jsou motivováni pochopit význam událostí, které se jim dějí. Bolest přerušuje běžné způsoby uvažování, podporuje úzkost a strach. Pro efektivní zvládání bolesti je důležitá informace co bolest způsobilo, ale také co pro jedince znamená. Pacienti, kteří nereagují na běžné způsoby léčby bolesti mohou být ti, kteří mají potíže s etiologií bolesti (neznají diagnózu, neví a nechápou proč je to bolí, logicky bolest nemůže být ani léčena). Nejasná diganóza vede často k negativnímu prožívání vlastní nemoci a invalidizaci. Porozumění a zvládání bolesti tedy záleží na osobním pochopení významu bolesti pro zdraví (31). Představy o bolesti. To, jak pacient bolest zvládne, významně ovlivňuje nejen jeho chování, ale i kognici, tj. postoje, představy a názory. Zvládání bolesti, možnosti kontroly, její předvídatelnost a význam bolesti pro daného jedince ukazují dvě krátké kazuisitky. Pavla, 37letého muže, bolelo a pálilo v pravé části dolních zad. Cítil se smutný a hlavou se mu honily tyto myšlenky: „Je to hrozná bolest, nedá se to vydržet. Dál už to nesnesu.“ Pavel si také představoval, že bolest zachvacuje postupně celé jeho tělo a s těmito představami cítil mnohem větší intenzitu bolesti. Stále více propadal smutku. Rozhodl se raději ležet, nevycházet z domu a spát, jen aby bolesti unikl. Proč se Pavel cítil tak hrozně? Nebylo to jen pro intenzivní bolest, ale i proto, co si o své bolesti myslel a jak se choval – tedy významem, který bolesti přisuzoval. Pavel svou bolest interpretoval jako nekontrolovatelnou a nezvládnutelnou: považoval se za bezmocnou oběť. Jeho negativní myšlení významně ovlivňovalo jeho celkový postoj k bolesti. Jana, 49letá žena, měla také otupující a pálivou bolest v dolní části zad. Cítila se podrážděná. Uvažovala: „A zase to bolí. Vím, že to bude bolet. Co mohu dělat? Zkusím chvíli zadržet dech a myslet na něco jiného. Opravdu to bolí. Bolest může ale do hodiny polevit, pokud se ji pokusím nějak zvládnout. Musím se soustředit na uvolnění těla a bolest nějak přetrpět. Ještě není čas, abych si vzala další prášek proti bolesti. Musím počkat.“ Jana, ve srovnání s Pavlem, přistupovala k bolesti mnohem realističtěji. Stejně jako Pavel trpěla subjektivně vysokou intezitou bolesti, ale o bolesti přemýšlela jinak. Uvědomovala si, že ji záda bolí a jak je obtížné trpět bolestí. Zaměřovala se však i na zvládnutí bolesti, uvědomovala si, co může udělat pro její překonání, například: uvolnit se a odvést pozornost od bolesti. Pamatovala si, že bolest v minulosti vždy trochu polevila a že nebude trvat věčně. Způsob, jakým o své bolesti uvažovala, jí pomohl bolest lépe zvládnout.
KOGNITIVNĚ-BEHAVIORÁLNÍ TERAPIE
V léčbě pacientů s chronickou bolestí celosvětově dominuje užití kognitivně-behaviorální terapie (KBT). Ta bývá nejčastěji prováděna jako celostní multidisciplinární program léčby bolesti (MPLB) v centrech pro léčbu bolesti (CLB). KBT vychází z teorií učení, zaměřuje se na přítomnost, pozorovatelné chování a vědomé psychické procesy, jasně definované problémy a stanovuje konkrétní cíle. Úzké pojetí KBT tvoří behaviorální analýza problému pacienta, široké pojetí reprezentují celostní programy léčby bolesti. V léčbě bolesti se kombinují kognitivní techniky (kognitivní restrukturalizace, adaptivní pozitivní sebeinstruktáž, odvracení pozornosti, imaginace) a behaviorální techniky (techniky ke snížení vyhýbání, na stupňování založené přístupy cvičení, behaviorální aktivace, práce s rodinou, relaxace, biofeedback, komunikace a asertivita). Je zdůrazňován model zvládání problémů a situací spojených s bolestí. Cílem KBT v léčbě chronické bolesti je naučit pacienta identifikovat, monitorovat a měnit negativní myšlenky, představy, emoce a chování a pomoci mu aplikovat naučené techniky při řešení problémů souvisejících s bolestí (30). KBT byla efektivně aplikována u mnoha diagnóz: bolestí zad, hlavy, fibromyalgie, revmatoidní artritidy, orofaciální bolesti a dalších (6). Je efektivnější, pokud je aplikována v ranné fázi chronické bolesti a pokud je spojena s psychofarmakoterapií, fyzioterapií a ergoterapií.
Multidisciplinární program léčby bolesti (MPLB) je založený na KB principech uplatněných ve fyzioterapii, algeziologii i ošetřovatelství a provádí ho CLB nejvyššího typu (25). Tým tvoří algeziolog, klinický psycholog a psychoterapeut, fyzioterapeut, ergoterapeut, zdravotní sestra a pracovní/sociální pracovník. Pacient je nejdříve všemi členy týmu individuálně vyšetřen, informace se syntetizují do diagnózy, tým zvažuje vhodnost pacienta pro program, jeho motivaci, odhaduje efektivitu. Tým dále formuluje a realizuje komplexní skupinový rehabilitační plán, po propuštění pacienta ověřuje efekt léčby. Algeziolog je lékař, který získal svoji nadstavbovou specializaci atestací z algeziologie, věnuje se edukaci, farmakoterapii, rehabilitaci i invazivní léčbě. Klinický psycholog provádí psychologická vyšetření, realizuje a hodnotí individuální i skupinové KB léčebné strategie. Má absolvovaný KB výcvik akreditovaný pro zdravotnictví. Učí pacienta zvládací dovednosti, edukuje o vztahu mezi myšlenkami, pocity, chováním a somatickými aspektmi bolesti. Rodinu pacienta edukuje k používání kognitivních i behaviorálních principů, což pomáhá dodržovat pacientův léčebný plán. Dohlíží na vedení principů KBT uplatňovaných v ostatních léčebných přístupech. Zdravotní sestra je nedílnou součástí léčebného programu. Má důležitou úlohu v edukaci pacienta (32), například v tématech: léky, dieta, spánek, hygiena, sexuální aktivity a další. Pomáhá pacientovi v provádění nově naučených dovedností v kognitivně-behaviorální terapii a hodnotí reakce na léčbu léky. Jako klíčový člen týmu koordinuje a organizuje praktické naplňování léčebného programu. Další úloha sestry záleží na abslovovaném psychoterapeutickém výcviku. Fyzioterapeut vyšetřuje a hodnotí aktivitu pacienta. Formuluje společně s pacientem plán k zlepšení síly, výdrže a flexibility. Pomáhá pacientovi ve vývoji správných tělesných aktivit ke zvládání fyzických nároků budoucího povolání a pro udržení každodenního životního stylu. Funguje jako učitel a trenér a vede skupinové edukace a fyzioterapii založenou na principech učení. Fyzioterapeut pracuje metodami behaviorální terapie (biofeedback, relaxace), posilování pozitivního chování a dokončení úkolu pochvalou, bolestivému chování nevěnuje pozornost. Pacient zapisuje denní aktivity (vývoj a pokrok) a fyzioterapeut s klinickým psychologem dohlížejí nad stupňováním cvičení a chůze, posilují úspěch a pozitivní chování a hodnotí překážky. Fyzioterapeut by měl mít absolvovaný výcvik v behaviorální terapii. Ergoterapeut a pracovní /sociální pracovník pracují v programu s pacienty, kteří by se rádi vrátili do původního zaměstnání, nebo nalezli alternativní zaměstnání. Vyšetření je založeno na zhodnocení zájmů, vzdělání, schopností a nadání, fyzické kapacity, schopností učení, pracovních zkušeností a dovedností. Vyšetření zjišťuje pracovní možnosti pacienta, ale také bariéry doposud bránící efektivnímu návratu do zaměstnání. Pacientovi jsou poskytovány rady a informace o eventuálních pracovních možnostech. Informace od ergoterapetua a pracovního poradce jsou důležité pro ostatní členy léčebného týmu k vytvoření realistických cílů u konkrétního pacienta.
Efektivitu MPLB ukazuje metaanalýza dvacetipěti randomizovaných kontrolovaných studií. Po MPLB, oproti kontrolní skupině a skupině pacientů čekající na léčbu, dochází k lepšímu zvládání zážitku bolesti: průměrně o 20 % se zlepšila intenzita bolesti (od 0 do 60 %); u 65 % pacientů se zlepšila nálada; zvýšila se aktivita; snížilo se užívání opiátů (20 % pacientů opiáty již neužívalo a tři čtvrtiny pacientů užívání zredukovalo); 67 % pacientů se vrátilo do zaměstnání (omezeno sociální sítí a lokální nabídkou, pozn. autorky); snížilo se pobírání sociálních dávek ze 70 % na 40 % pacientů; snížil se počet opakovaných hospitalizí a následných operací (3, 8, 16, 19).
ZÁVĚR
Pokud lépe porozumíme individuálním reakcím na bolesti i psychologickým faktorům vztahujícím se k bolesti, je možné efektivněji ovlivnit výběr i celkový efekt léčby chronické bolesti zad. Mulitidsciplinární programy léčby bolesti, prováděné týmem na KB principech, jsou signifikatně klinicky efektivní. To předpokládá spolupráci lékařských i nelékařských členů týmu a syntetizující vzdělání založené na principech kognitivně-behaviorální terapie. Aplikace komplexní rehabilitace v rané fázi chronické bolesti by mohla zlepšti kvalitu života jedinců s chronickou bolestí zad a zamezit její stoupající chronicitě.
Podpořeno projektem Ministerstva zdravotnictví ČR – RVO, FN v Motole 00064203.
Adresa pro korespondenci:
PhDr. Jaroslava Raudenská, Ph.D.
Oddělení klinické psychologie 2. LF UK a FNM
V Úvalu 84
150 06 Praha 5
e-mail: jaroslava.raudenska@fnmotol.cz
Sources
1. ALDRICH, S. ECCLESTON, C. CROMBEZ, G.: Worrying about chronic pain: vigilance to threat and misdirected problem solving. Nebav. Res. Ther., 38, 2000, s. 457-470, ISSN 00057967.
2. BENNER, D. E.: Ethical dilemmas of chronic pain from a patient´s perspective. In Schatman, M. E. (ED) Ethical issues in chronic pain management. New York, Informa Healtcare, 2007, s. 15-32, ISBN 0849392683.
3. CLARK, T. S.: Interdisciplinary treatment for chronic pain: is it worth the money? Proc (Bayl. Univ. Med. Cent.), roč. 13, 2000, č. 3, s. 240-243, ISSN 1801-2221.
4. CROMBEZ, G., VLAEYEN, J. W. S.: Heuts, PHTG. Lysens, R. Pain-related fear is more disabling than pain itself: evidence on the role of pain-related fear in chronic back pain disability. Pain, 1999, č. 80, s. 329-339, ISSN 0304-3959.
5. ECCLESTON, C., CROMBEZ, G., ALDRICH, S., STANDARD, C.: Attention and somatic awareness in chronic pain. Pain, 1997, č. 72, s. 209-215, ISSN 0304-3959
6. ECCLESTON, C. H., MORELY, S., WILLIAMS, A.: Systematic review of randomised controlled trials of psychological therapy for chronic pain in children and adolescents, with a subset meta analysis of pain relief. Pain, 2002, č. 99, s. 157-165, ISSN 0304-3959.
7. FERNANDEZ, E. TURK, D. C.: The scope and significance of anger in the experience of chronic pain. Pain, 1995, č. 61, s. 165-175, ISSN 0304-3959.
8. FLOR, H. FYDRYCH, T. TURK, D. C.: Efficacy of multidisciplinary pain treatment centers: a meta-analytic review. Pain, 1992, č. 49, s. 221-230, ISSN 0304-3959.
9. FROMBACH, I., ASMUNDSON, G., COX, B.: Confirmatory factor analysis of the fear Questionnaire in injured workers with chronic pain. Depression and Anxiety, 1999, č. 9, s. 117-121, ISSN 1091-4269.
10. GEISSER, M., ROTH, R., THEISEN, M. et al.: Negative affect, self-report of depressive symptoms and clinical depression: relation to the experience of chronic pain. The Clinical Journal of Pain, 2000, č. 16, s. 110-120, ISSN 0749-8047.
11. GIORDANO, J.: Pain, the patient, and the practice of pain medicine: The importace of a core philosophy and virtue-based ethics. In Schatman, M. E. (ED) Ethical issues in chronic pain management. New York, Informa Healtcare, 2007, s. 1-14, ISBN 0849392683.
12. JAVŮRKOVÁ, A.: Úzkostné poruchy u epilepsie a kognitivně behaviorální terapie. Československá psychologie, roč. 47, 2003, č. 5, s. 460-469, ISSN 0009 – 062X.
13. KNOTEK, P.: Dotazník stavu a rysu deprese – česká verze. In Československá psychologie, roč. 55, 2011, č. 3, s. 234-244, ISSN 0009 – 062X.
14. LOESER, J., TURK, D.: Multidisciplinary pain management. In Loeser J. (ED) Bonica´s management of pain. Philadelphia, Lippincott Williams and Wilkins, 2001, s. 2067-2079, ISBN 0-683-30462-3.
15. McCRACKEN L.: ‘Attention’ to pain in persons with chronic pain: a behavioural approach. Nebav. Ther., 1997, č. 28, s. 271-84, ISSN 0005-7894.
16. McCRACKEN, L.: Contextual cognitive-behavioral therapy for chronic pain. Seattle, IASP Press, 2005. 148 s., ISBN 0-931092-83-3.
17. MELZACK, R. CASEY, K. L.: Sensory, motivational and central control determinants of chronic pain: A new conceptual model. Kenshalo, D. R. (ED) The skin senses. Springfield, Illinois: Thomas, 1968, s. 430-440.
18. MORLEY, S. ECCLESTON, C. WILLIAMS, A.: Systematic review and meta-analysis of randomised controlled trials of cognitive behaviour therapy and behaviour therapy for chronic pain in adults, excluding headache. Pain, 1999, č. 80, s. 1-13, ISSN 0304-3959.
19. OKIFUJI, A. A., TURK, D. C., KALAUOKALANI, D.: Clinical outcomes and economic evaluation of the multidisciplinary pain centers. In Block, A. Kremer, E. E., Fernandez, E. (Eds) Handbook of pain syndromes. Mahwah, Lawrence Erlbaum Publisher, 1999, s. 77-97, ISBN 0-8058-2680-7.
20. PINCUS, T., PEARCE, S., MCCLELLAND, A., ISENBERG, D.: Endorsement and memory bias of self-referential pain stimuli in depressed pain patients. Br. J. Clin. Psychol., 1995, č. 34, s. 267-277, ISSN 0144-6657.
21. RAUDENSKÁ, J.: Chronické bolestivé stavy a deprese. In Anders, M., Uhrová, T., Roth, J. et al. (Eds.) Depresivní porucha v neurologické praxi. Praha, Galén, 2005, s. 222-233, ISBN 80-7262-306-0.
22. RAUDENSKÁ, J.: Kognitivně behaviorální terapie specifické fobie u pacienta s chronickou bolestí-kazuistika. Bolest, roč. 10, 2007, č. 3, s. 142-155, ISSN 1212-0634.
23. RAUDENSKÁ, J.: Osobní etická dilemata pacienta s chronickou bolestí. Bolest, roč. 13, 2011, č. 4, s. 14-20, ISSN 1212-0634.
24. RAUDENSKÁ, J. JAVŮRKOVÁ, A.: Kognitivně behaviorální terapie fobických úzkostných poruch u pacientů s chronickou bolestí. Bolest, roč. 6, 2003, č. 4, s. 249-257, ISSN 1212-0634,
25. RAUDENSKÁ, J. JAVŮRKOVÁ, A.: Multidisciplinární léčba chronické nenádorové bolesti. Bolest, roč. 13, 2010, č. 3, s. 117-123, ISSN 1212-0634.
26. RAUDENSKÁ, J., JAVŮRKOVÁ, A.: Lékařská psychologie. Praha, Grada, 2011.
27. REILLY, J., BAKER, G., RHODES, J. et al.: The sssociation of sexual and physical abuse with somatization: characteristics of patients presenting with irritable bowel syndrome and non-epileptic attack disorder. Psychol. Med., roč. 29, 1999, č. 2, s. 399-406, ISSN 0033-2917.
28. SULLIVAN, M., TURK, D.: Psychiatric illness, depression and psychogenic pain. In Loeser J. (Ed) Bonica´s management of pain. Philadelphia, Lippincott Williams and Wilkins, 2001, s. 484-450, ISBN 0-683-30462-3.
29. TORPY, D. J., PAPANICOLAOU, D. A., LOTSIKAS, A. D., WILDER, R. L., CHROUSOS, G. P., PILLEMER, S. R.: Responses of the sympathetic nervous system and the hyopthalamic-pituitary-adrenal axis to interleukin-6: a pilot study in fibromyalgia. Arthritis Rheum., 2000, č. 43, s. 872-880, ISSN 0004-3591.
30. TURNER, J., ROMANO, J.: Cognitive-behavioral therapy for chronic pain. In Loeser J. (Ed) Bonica´s management of pain. Philadelphia, Lippincott Williams & Wilkins, 2001, s. 1751-1758, ISBN 0-683-30462-3.
31. WINTEROWD, C., BECK, A. T., GRUENER, D.: Cognitive therapy with chronic pain patients. New York, Springer Publishing Co, 2003, 392 s., ISBN-13 : 9780826145956.
32. ZVONÍČKOVÁ, M., JIRKOVSKÝ, D.: Měnící se role sester. Ošetřovatelství, roč. 8, 2006, č. 1-2, s. 15-20, ISSN 1212-723X
Labels
Physiotherapist, university degree Rehabilitation Sports medicine
Article was published inRehabilitation & Physical Medicine

2013 Issue 3-
All articles in this issue
- Model of Chronic Back Pain Management Therapy in Pain Therapy Centers
- Work Rehabilitation – Method of the Isernhagen Work System (IWS)
- Cultural and Philosophical Differences in Europe are Reflected in Rehabilitation Therapy (Physiotherapy) of Neurological Patients II
- Effect of Cardiac Rehabilitation in Spa in Patients after Coronary Artery Bypass Graft Surgery to the Indices of Heart Rate Variability
- Possibilities of Using Active Video Games in Rehabilitation
- The Use of Accelerometer in Rehabilitation of Patients after Brain Damage
- Training of Knee Joint Rehabilitation Using the TRX Suspension Trainer
- The Influence of Robot–assisted Training on Motor Functions of the Patients with Children Palsy in Relation to the Severity of the Defects
- Rehabilitation & Physical Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Training of Knee Joint Rehabilitation Using the TRX Suspension Trainer
- Model of Chronic Back Pain Management Therapy in Pain Therapy Centers
- Work Rehabilitation – Method of the Isernhagen Work System (IWS)
- Possibilities of Using Active Video Games in Rehabilitation
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

