-
Medical journals
- Career
Single anastomosis sleeve ileal bypass a single anastomosis sleeve jejunal bypass v chirurgické léčbě těžké obezity
Authors: M. Hrubý; D. Vodičková
Authors‘ workplace: Chirurgické oddělení, nemocnice Turnov, Krajská nemocnice Liberec, a. s., Česká republika
Published in: Rozhl. Chir., 2024, roč. 103, č. 1, s. 13-18.
doi: https://doi.org/10.33699/PIS.2024.103.1.13–18Overview
Bariatrická/metabolická chirurgie představuje ověřenou a účinnou metodu léčby morbidní obezity. Ideální bariatrický výkon by měl být efektivní, jednoduchý a bezpečný. Sleeve gastrektomie, resp. tubulizace žaludku a Roux Y gastrický bypass v současné době představují nejčastěji prováděné výkony bariatrické a metabolické chirurgie. Mají však i určité procento komplikací s významnou morbiditou a rovněž u části pacientů selhávají. Vývoj nových operačních zákroků se snaží tyto limity posunout. Mezi tyto výkony patří i single anastomosis sleeve ileal bypass (SASI) a single anastomosis sleeve jejunal bypass (SASJ). Tyto výkony jsou vedle restrikce a malabsorpce zaměřeny na úpravu humorálních změn u obézních pacientů. Dosavadní výsledky jsou povzbudivé, další výzkum a zejména dlouhodobější výsledky jsou nezbytné.
Klíčová slova:
bariatrická chirurgie – SASI – SASJ – sleeve ileální bypass – sleeve jejunální bypass
ÚVOD
Bariatrická chirurgie představuje ověřenou a účinnou metodu léčby těžké obezity [1,2]. Ideální bariatrická metoda by měla být efektivní, technicky jednoduchá a bezpečná. Současně by měla být i ekonomicky dostupná. Velké množství výkonů, které byly provedeny za posledních 30 let, svědčí o tom, že ideální bariatrický výkon zatím neexistuje. Sleeve gastrektomie (SG), respektive tubulizace žaludku, má v současné době mezi bariatrickými výkony významné postavení – od roku 2015 je nejčastěji prováděným bariatrickým výkonem ve světě. Roux Y gastrický bypass (RYGB) jako druhý nejčastěji používaný výkon je potom stále označován za
„zlatý standard“ bariatrické chirurgie. Oba výkony jsou ve světě prováděny ve stovkách tisíců operací ročně. Při popisu jejich efektu se většinou rozdělují podle zažitého schématu na operace restriktivní, tedy operace, jejichž účinek spočívá v omezení možnosti příjmu potravy, operace malabsorpční, kde dochází ke snížení absorpce živin v trávicím traktu, a operace kombinované restriktivně-malabsropční. Toto klasické rozdělení bariatrických operací však nepostihuje další významnou oblast vlivu těchto operací, a tou je humorální regulace. Funkce zažívacího traktu, pocity sytosti, ovlivnění sekrece inzulinu a řízení glykemie jsou významným a možná rozhodujícím způsobem závislé na sekreci gastrointestinálních hormonů. Přitom se zdá, že tato regulace má větší význam i v hubnutí než snížení energetického příjmu. V této souvislosti se zejména studuje vliv ghrelinu, glukagonu, inkretinů – GIP (glucose-dependent insulinotropic polypeptid), GLP1 (glucagon-like peptid 1), a dále PYY (peptide tyrosine tyrosine) či FGF19 (Fibroblast growth factor 19). Tyto hormony jsou secernovány ve více částech zažívacího traktu, kdy zejména v žaludku jsou secernovány ghrelin, somatostatin a gastrin, v duodenu GIP a převážně v ileu a tračníku jsou secernovány inkretiny GLP 1 a PYY. Podle funkčních studií hraje klíčovou signální úlohu zejména duodenum, respektive reakce na přítomnost potravy v duodenu [3,4].
Obezita a diabetes II typu (DM2) narůstají zejména v souvislosti s rozvinutým potravinářským průmyslem a vyšším životním standardem. Ve výživě roste podíl rafinované, vařené či tekuté potravy, která je v nadbytku a je dobře dostupná. Wisen a kol. prokázali, že převaha tekuté diety bez celulózy je resorbována v proximálních 70 cm tenkého střeva a méně potravy se dostává do distálních částí střeva [5]. To výrazně porušuje humorální regulační mechanismy – dochází k vyšší sekreci GIP a malé sekreci GLP1. K opačné situaci dochází při bypassových operacích, u kterých exkluze duodena a orální části tenkého střeva vede k nižší sekreci GIP a rychlejší a větší zátěž ilea stravou vede k vyšší sekreci GLP1. Zde potom nacházíme vysvětlení pro lepší efekt bypassových operací na DM2 oproti operacím čistě restriktivním. RYGB s krátkou biliopankreatickou a Roux kličkou (40/60 cm) má však rovněž svoje limitace v efektu, zejména proto, že je ve svém důsledku rovněž více než malabsorpční operací restriktivní. Vyšší podíl malabsorpce vykazuje až „long limb“ gastrický bypass nebo distální bypass. Ten se již blíží malabsorpčním operacím typu duodenálního switche (DS). Avšak tato výrazná malabsorpce způsobuje nutriční komplikace, kdy deficity nutrientů mohou vést až k závažným poruchám zdraví. Jako určitý kompromis, který hlavní důraz klade na humorální změny vyvolané bariatrickou operací, představil Santoro operaci sleeve gastrektomie a transit bipartition (SG+TB). V principu se jedná o tubulizovaný žaludek s anastomózou s tenkým střevem v oblasti antra. Tenké střevo je v jeho provedení anastomozováno s antrem žaludku 260 cm od Bauhinské chlopně ve formě Roux Y plastiky. Entero-entero anastomóza je ve vzdálenosti 80 cm od Bauhinské chlopně. Pasáž potravy ze žaludku může být dvojí cestou (Obr. 1). Pylorem do duodena anebo bypassem do ilea. Santoro pozoroval, že přibližně 20 % potravy postupuje dále duodenem, zbytek bypassem. Menší zátěž duodena potravou vede k nižší sekreci GIP. Přitom z části potravy procházející kompletním tenkým střevem dochází bez omezení ke vstřebávání vitaminů a stopových prvků, což snižuje riziko jejich deplece. Malabsorpce potom pomáhá snížit energetický příjem a podporuje váhový úbytek. Santoro však zejména zdůrazňuje efekt vyšší sekrece GLP1 a jeho efekt na zpomalení evakuace žaludku a navození pocitu sytosti. V roce 2012 prezentoval sestavu 1020 pacientů s průměrným EBML 91 % (excess body mass index loss) a remisí diabetu u 86 % pacientů. Při těchto excelentních výsledcích nepozoroval zásadnější nutriční problémy u proteinů, vitaminů ani stopových prvků [6].
Stejně jako v případě gastrického bypassu a DS, i pro SG+TB byla v roce 2016 uvedena varianta jednoanastomózová, s „omega-loop“ kličkou [7]. Alimentární (eferentní) klička byla zprvu 250 cm, později pro výskyt malabsorpce byla prodlužována na 300 až 350 cm. Výsledky přitom kopírovaly výsledky původní Santorovy operace, chirurgicky se však jednalo o technicky jednodušší operaci. Tato operace je nazývána single anastomosis sleeve ileal bypass (SASI).
Na základě zkušeností s minigastrickým bypassem, dnes většinou nazývaným one anastomosis gastric bypass (OAGB), kdy oblast anastomózy je odměřovaná od Treitzova vazu a vzhledem k tomu, že i pro délku biliopankreatické kličky 200 cm byl popisován výskyt malnutrice, dochází ke zkracování biliopankreatické kličky až na 150 cm [8]. Přitom výsledný efekt a laboratorní výsledky nedoznaly výraznějšího zhoršení, zcela ale vymizely obtíže s malnutricí. Proto řada autorů modifikovala i SASI operaci na variantu s biliopankreatickou kličkou 150−180 cm. Takový výkon je potom označován single anastomosis sleeve jejunal bypass (SASJ) [9,10] (Obr. 2).
Image 1. Sleeve resekce + transit bipartition (Santoro 2012) Fig. 1: Sleeve resection + transit bipartition (Santoro 2012) 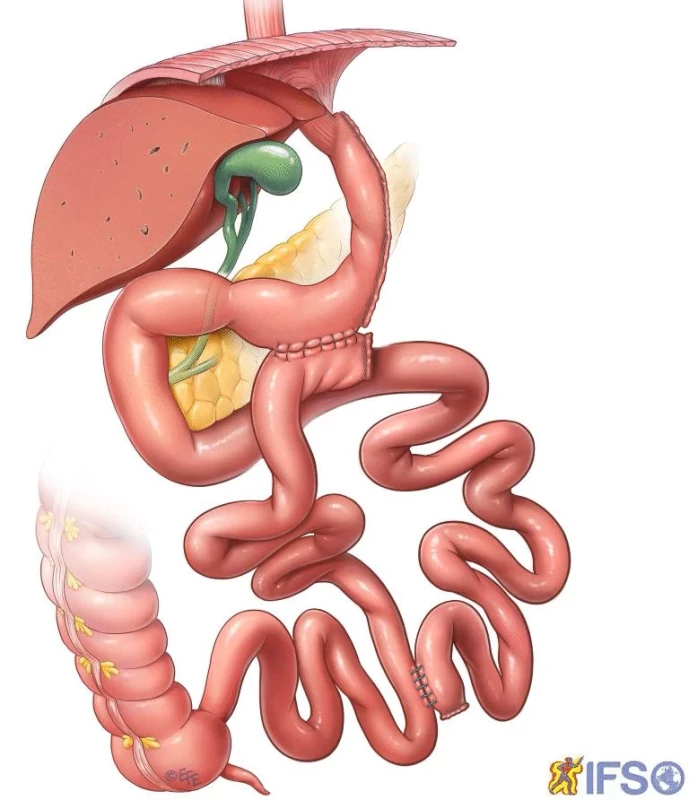
© Dr Levent Efe, courtesy of IFSO Image 2. SASI, SASJ Fig. 2: SASI, SASJ 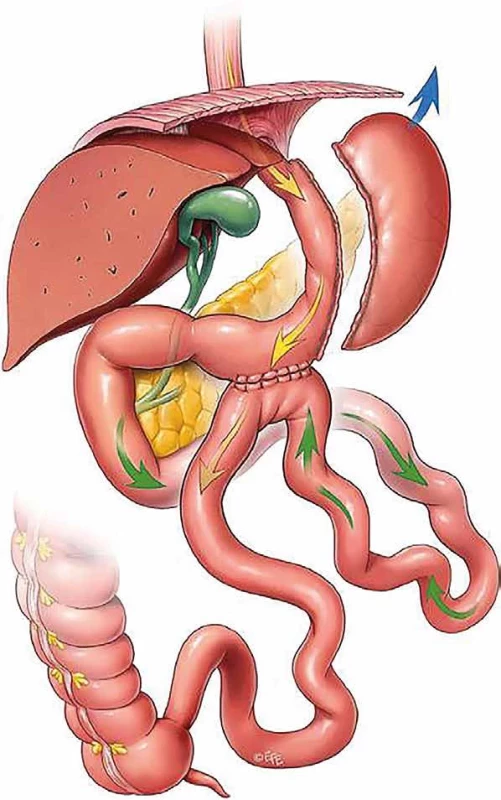
© Dr Levent Efe, courtesy of IFSO Image 3. SASJ – pooperační rtg s vodným kontrastem Fig. 3: SASJ – postoperative water soluble contrast radiography 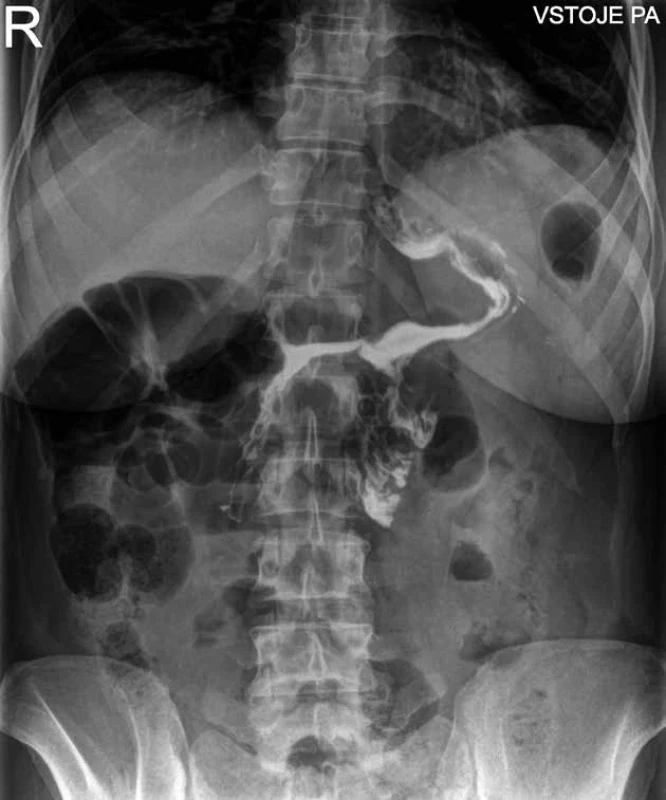
Operační technika
Operační zákrok je prakticky výhradně prováděn laparoskopickou technikou. Většina chirurgů používá 4−5 portů umístěných v epigastriu a hypochondriích. Standardně je jeden port pro optiku, jeden pro jaterní retraktor a dva až tři porty pro pracovní nástroje. Přesné rozložení portů se liší podle zvyklostí jednotlivých autorů a podle použitých nástrojů. Užití 3mm nástrojů, techniky SILS či NOTES jsou čistě okrajové.
Po zavedení kapnoperitonea je pacient polohován do antiTrendelenburgovy polohy, většinou s využitím mírné flexe v kyčlích. Kapnoperitoneum je doporučováno na tlaku 14−15 mmHg.
Většina chirurgů následně skeletizuje velkou křivinu žaludku a poté resekuje žaludek lineárním staplerem. Ke skeletizaci jsou používány všechny možné typy vysoko energetických nástrojů, jež využívají tepelnou energii pro koagulaci cév a tkání, preference jsou spíše individuální dle zvyklostí pracoviště.
Vlastní resekce žaludku je prováděna lineárním endostaplerem. Pro dokonalé rozdělení žaludku je nejčastěji potřeba 5−6 nábojů v délce 60 mm, ale počet kolísá mezi 4−7. Resekce je, stejně jako u sleeve gastrektomie, prováděna podél zavedené orogastrické kalibrační sondy, nejčastěji 36Fr. Oproti primární sleeve gastrektomii je resekce zahájena ve větší vzdálenosti od pyloru, přibližně 5−6 cm, aby byl dostatek místa pro konstrukci gastroenteroanastomózy (GEA). Následně je odměřen příslušný úsek tenkého střeva, buď od bauhinské chlopně (SASI), či od Treitzova ohbí (SASJ). Poté je provedena gastroenteroanastomóza, nejčastěji horizontálně na oblast přední stěny antra. Zpravidla je použita staplerová technika – lineární stapler v délce 30−40 mm s uzávěrem gastroenterotomie ručně šitou suturou. Někteří autoři preferují u této GEA ručně šitou anastomózu stejné délky. U naprosté většiny těžce obézních pacientů není potřeba protínat velké omentum. U „omega-loop“ bypassů je diskutována nutnost uzavírat defekt mezi mezenteriem a mezocolon (Obr. 3).
Většina autorů provádí na závěr operace „leak test“. Po uzavření biliopankreatické a alimentární kličky svorkami je do žaludku instilován roztok metylenové modři k ověření patentnosti gastroenteroanastomózy a staplerové linie.
Před ukončením operace je resekát žaludku extrahován z dutiny břišní po dilataci některé z ran po velkých portech.
Komplikace
Pooperační komplikace, stejně jako u primární sleeve gastrektomie, vznikají u SASI nebo u SASJ nejčastěji v místě staplerové linie. K časným komplikacím řadíme především krvácení ze staplerové linie. Pooperační krvácení se vznikem hemoperitonea je považováno za nejčastější pooperační komplikaci po tubulizaci žaludku. Její frekvence je udávána v rozsahu 0–10 %, nejčastěji se pohybuje kolem 5 % [11]. Přestože mohou krvácet cévy různých anatomických struktur nebo parenchymatózní orgány, všeobecně je za nejčastější zdroj považována staplerová linie. Krvácení vzniká v důsledku nedokonalé komprese přerušené cévy ve stěně žaludku, kdy svorky stapleru nedosáhnou dokonalé hemostázy. I přes velmi podrobnou a pečlivou peroperační revizi staplerové linie a při ošetření všech viditelných náznaků prosakování krve ve staplerové linii se stává, že několik hodin i dnů po operaci se u pacienta rozvíjejí známky nitrobřišního krvácení a rozsah hemoperitonea může být značný. Navíc se někteří autoři domnívají, že řada menších krvácení z resekční linie může uniknout pozornosti z důvodu minimální klinické symptomatologie, a tedy celkový výskyt této komplikace může být vyšší [11]. V případě prokázání pooperačního hemoperitonea je možné provést revizní operaci laparoskopicky. Po odsání a evakuaci koagul a nezřídka i nesražené krve je možno ošetřit krvácející místo resekční linie klipem či opichem. Často však není při revizi původní zdroj krvácení identifikován.
Z hlediska morbidity a mortality jsou ale mnohem závažnější komplikace pozdní, které vznikají v důsledku poruchy hojení staplerové linie či anastomózy a její následné dehiscence. K této komplikaci dochází převážně v 95 % v oblasti orálního konce staplerové linie (oblast Hisova úhlu) [12,13]. Nejčastěji se takzvaný pozdní „leak“ projevuje 7.−10. den po operaci. V některých závažnějších případech se klinické projevy insuficience staplerové linie projeví dříve, vzácně se mohou objevit i s odstupem několika týdnů. Příčiny těchto pozdních komplikací nejsou zcela jasné, uvažuje se o lokální poruše prokrvení, mechanickém selhání stapleru či poškození tkáně tepelným nástrojem. Pozdní „leak“ (dehiscence) se většinou projeví jako intraabdominální absces (subfrenický) nebo žaludeční píštěl. Jako jeden z dalších faktorů vzniku insuficience staplerové linie je uváděn vysokotlaký charakter tubulizace žaludku (přeplnění tubulizovaného žaludku nadměrným příjmem stravy při spastickém pyloru). U metody SASI nebo SASJ však díky gastroenteroanastomóze vzniká systém nízkotlaký a předpokládá se nižší riziko této komplikace. Ve snaze snížit riziko této komplikace někteří autoři staplerovou linii přešívají pokračujícím stehem, jiní používají materiály, které jsou součástí náplně stapleru a měly by tuto linii zesílit („staple line reinforcement“). Výsledky této metody posílení staplerové linie však nejsou zcela přesvědčivé a v neprospěch zesilujících materiálů hovoří mimo jiné i vysoké náklady [12,13].
Významná část autorů poukazuje jednak na problematiku vzniku refluxních obtíží jícnu vzniklých de novo po tubulizaci žaludku, jednak na vznik hiátových hernií [14]. Zejména problematika gastroezofageálního refluxu (GER) je v poslední době hodně diskutována. Výskyt de novo refluxních obtíží či zhoršení stávajících po samostatné tubulizaci je poměrně vysoký, běžně se udává kolem 20 %, některé práce však udávají výskyt GER výrazně vyšší, až 69 % [15,16]. Naskýtá se tedy otázka, zda tato situace ve svém důsledku nemůže vést k většímu výskytu Barrettova jícnu a tím zvýšit riziko vzniku karcinomu jícnu. Z tohoto pohledu je možno předpokládat, že vytvořením nízkotlakého systému u SASI a SASJ by se mohl problém s GER zmenšit. V poslední době někteří autoři po této metodě referují dokonce zlepšení refluxních obtíží [17].
S problematikou GER úzce souvisí otázka managementu pacientů s hiátovou hernií. V řadě sestav autoři prezentují zvýšení výskytu hiátových (axiálních) hernií po provedené sleeve gastrektomii [14]. V malé míře jsou prezentovány i dislokace tubulizovaného žaludku do mediastina. Zůstává otázkou, kolik takových hernií vzniká de novo a kolik je třeba pouhým zhoršením nevelké hiátové hernie přehlédnuté předoperačně a peroperačně. Nicméně převážná většina autorů se shoduje v názoru, že větší hiátové hernie by měly být ošetřeny hiátoplastikou současně při základní operaci, ať se jedná o SG, nebo o SASI, což ve svém důsledku může mít dobrý efekt i pro ovlivnění GER. Naproti tomu někteří autoři u zcela diskrétních kýl s pevnou frenoezofageální membránou plastiku hiátu nedoporučují z obavy před možnou dislokací tubulizovaného žaludku orálně do mediastina po porušení tohoto fixačního mechanismu [18]. Tato problematika zůstává u SASI a SASJ identická, předpokladem je, že provedená anastomóza s tenkým střevem svým tahem do jisté míry stabilizuje tubulizovaný žaludek a brání jeho dislokaci orálně.
Pooperační režim
Stejně jako u ostatních bariatrických operací, tak i u SASI a SASJ je doporučena úprava dietního režimu. Nejčastěji je v prvních dvou týdnech doporučována přísně tekutá dieta, kdy hustota potravy nesmí přesáhnout konzistenci jogurtového mléka. Současně s tím je kladen důraz na velmi opatrný příjem, kdy je nutno potravu polykat po jednotlivých doušcích s krátkými přestávkami. Stejná doporučení je nutno dodržovat i pro pitný režim. V průběhu třetího a čtvrtého týdne se doporučuje konzistenci potravy zahušťovat na kašovitou (jogurt, dětská výživa, krupicová kaše etc.). Měsíc od operace mohou pacienti zkusit standardně připravenou dietu, avšak s preferencí potravin, které lze dokonale rozžvýkat. Ve výsledku je potom denní příjem potravy rozdělen do 5−7 malých dávek, většinou je doporučována velikost porce 100−150 ml či gramů. Vzhledem k malému objemu pooperačně přijímané potravy je doporučováno paušálně dietu doplňovat zejména v prvních měsících proteinovými koktejly a multivitaminovými preparáty se stopovými prvky jako prevenci jejich karence.
VÝSLEDKY
Publikované studie sledující efekt SASI/SASJ referují velmi slibné výsledky. Váhový úbytek v prvních dvou letech se pohybuje mezi 65−80 % EWL (excess weight loss), což je více než při samostatné tubulizaci žaludku a srovnatelné s OAGB a RYGB. Byl prokázán rozdíl redukce hmotnosti v závislosti na délce alimentární kličky, vyšší váhové úbytky se vyskytly u kratších kliček (250 cm) než u kliček dlouhých 300−350 cm či u SASJ. U kratších alimentárních kliček je vyšší úbytek jistě dán větším podílem malabsorpce, to však současně může zvýšit výskyt komplikací charakteru malnutrice, deplece vitaminů či stopových prvků či příliš rychlého váhového úbytku. S delším odstupem od operace se však výsledky sbližují.
Pozitivní efekt mají metody SASI/SASJ na zlepšení či vyléčení DM2, který je referován v 80–100 %, některé práce dokonce uvádějí remisi diabetu ve 100 %. Tyto výsledky jsou lepší než u tubulizace a srovnatelné, nebo dokonce lepší než u ostatních bypassových výkonů.
Efekt na další komorbidity je rovněž uspokojivý, k remisi dochází v 40–60 % u hypertenze nebo v 70−80 % hyperlipidemie [17,19,20,21].
Vlastní zkušenost
Na našem pracovišti provádíme operace tohoto typu od roku 2019. Nejsme zastánci malabsorpčních operací, a proto v naprosté většině případů provádíme metodu SASJ, přitom biliopankreatickou kličku konstruujeme v délce 150 cm. Operaci SASI s alimentární kličkou 300 cm potom používáme u malého počtu těžce obézních nemocných jako reoperaci při selhávající tubulizaci žaludku. Do současné doby jsme u 157 pacientů provedli metodu SASJ. Z toho bylo 128 žen a 29 mužů. Průměrné předoperační BMI bylo 45,3.
Rok po operaci dokončilo „follow-up“ 112 pacientů, přitom TWL % (total weight loss) činil 32 % a EWL % 72 %. 2 roky po operaci dokončilo „follow-up“ 64 pacientů s TWL % 78 % a EWL % 78 %. Průměrné BMI po 2 letech bylo 30,1.
I v našem souboru se tedy potvrdil dobrý efekt na váhový úbytek, který je vyšší ve srovnání s pacienty po tubulizaci žaludku a srovnatelný s ostatními bypassovými operacemi.
Efekt na DM2 jsme prokázali v 97 % po prvním roce s remisí 55 %, po dvou letech byl efekt u 100 % pacientů s remisí v 75 %. Komplikace se vyskytly u dvou nemocných ve formě krvácení ze staplerové linie s nutností laparoskopické revize, v jednom případě došlo k intraluminálnímu krvácení, které bylo úspěšně vyřešeno konzervativně. Leak ze staplerové linie a anastomózy jsme nezaznamenali.
ZÁVĚR
Metody SASI a SASJ představují novější operační přístupy v bariatrické a metabolické chirurgii. Jejich důležitý efekt spočívá v úpravě humorální rovnováhy při regulaci sytosti a v metabolismu glukózy. Z chirurgického pohledu představují plynulý přechod od tubulizace žaludku k bypassovým operacím s relativně krátkou učicí křivkou. Operace vykazují uspokojivě nízkou frekvenci komplikací při dosažení výsledků srovnatelných s ostatními bypassovými operacemi.
Mezi hlavní pozitivní aspekty je možno řadit:
Jedná se o operaci chirurgicky relativně snadnou na provedení, přitom efektivní. Nevzniká, na rozdíl od RYGB či OAGB, exkludovaný segment zažívacího traktu. Metoda umožňuje plný endoskopický přístup včetně standartního provedení ERCP. U SASJ není signifikantní malabsropce. Provedená anastomóza stabilizuje tubulizovaný žaludek ve správném postavení. Anastomóza převádí tubulizaci na nízkotlaký systém s předpokládaným pozitivním efektem na výskyt „leaku“ a GER. Operace snižuje hladinu ghrelinu a upravuje hladiny dalších inkretinů (GLP-1, GIP, PYY etc.)
Pro jednoznačné závěry o této operaci je však potřeba dalších zkušeností a výsledků dobře designovaných studií, zejména se zaměřením na dlouhodobé výsledky.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
Sources
- Sjöström L, Narbro K, Sjöström D, et al. Effects of bariatric surgery on mortality in Swedish obese subjects. The New England Journal of Medicine 2007;357 : 741−752. doi:10.1056/ NEJMoa066254.
- Buchwald H, Avidor Y, Braunwald E, et al. Bariatric surgery: a systematic review and meta-analysis. JAMA 2004; 292 : 1724−1737. doi:10.1001/jama.292.14.1724.
- Haluzik M, Kratochvilova H, Haluzikova D, et al. Gut as an emerging organ for the treatment of diabetes: focus on mechanism of action of bariatric and endoscopic interventions. Journal of Endocrinology 2018;237:R1-R17. doi: 10.1530/JOE-17-0438.
- Haluzik M. Svačina Š. Inkretinová léčba diabetu. Praha, Mladá fronta 2011.
- Wisen O, Johansson C. Gastrointestinal function in obesity: motility, secretion and absorption following a liquid meal test. Metabolism 1992;41 : 390–395. doi: 10.1016/0026-0495(92)90073-j.
- Santoro S, Castro LC, Prieto Velhote MC, et al. Sleeve gastrectomy with transit bipartition: a potent intervention for metabolic syndrome and obesity. Ann Surg. 2012;256 : 104–110. doi: 10.1097/ SLA.0b013e31825370c0.
- Mahdy T, Al Wahedi A, Schou C. Efficacy of single anastomosis sleeve ileal (SASI) bypass for type-2 diabetic morbid obese patients: gastric bipartition, a novel metabolic surgery procedure: a retrospective cohort study. Int J Surg. 2016;34 : 28–34. doi: 10.1016/j-ijsu.2016.08.018.
- Mahawar KK, Parmar C, Carr WR, et al. Impact of biliopancreatic limb length on severe protein – calorie malnutrition requiring revisional surgery after one anastomosis (mini) gastric bypass. J Minimal Access Surg. 2018;14(1):37–43. doi:10.4103/jmas.JMAS_198_16.
- Pazouki A, Kermansaravi M. Single anastomosis sleeve-jejunal bypass: a new method of bariatric/metabolic surgery. Obesity Surgery 2019;29 : 3769–3770. doi:10.1007/s11695-019-04016-x.
- Hosseini SV, Moeinvaziri N, Medhati P, et al. Optimal length of biliopancreatic limb in single anastomosis sleeve gastrointestinal bypass for treatment of severe obesity: Efficacy and concerns. Obesity Sugery 2022;32 : 2582−2590. doi:10.1007/s11695-022-06107-8.
- Sroka G, Milevski D, Shteinberg D, et al. Minimizing hemorrhagic complications in laparoscopic sleeve gastrectomy – a randomized controlled trial. Obesity Surgery 2015;25 : 1577−1583. doi:10.1007/s11695-015-1580-3.
- Gagner M, Buchwald JN. Comparison of laparoscopic sleeve gastrectomy leak rates in four staple-line reinforcement options: a systematic review. Surgery for Obesity and Related Diseases 2014;10 : 713−724. doi:10.1016/j. soard.2014.01.0016.
- D´Ugo S, Gentileschi P, Benavoli D, et al. Comparative use of different techniques for leak and bleeding prevention during laparoscopic sleeve gastrectomy: A multicenter study. Surgery for Obesity and Related Diseases 2014;10 : 450−454. doi:10.1016/j. soard.2013.10018.
- Saba J, Bravo M, Rivas E, et al. Incidence of de novo hiatal hernia after laparoscopic sleeve gastrectomy. Obesity Surgery 2020;30 : 3730–3734, doi:10.1007/ s11695-020-04742-7.
- Althuwaini S, Bamehriz F, Aldohayan A, et al. Prevalence and predictors of gastroesophageal reflux disease after laparoscopic sleeve gastrectomy. Obesity Surgery 2018;28 : 916−922. doi: 10.1007/ s11695-017-2971-4.
- Felsenreich DM, Kefurt R, Schermann M, et al. Reflux, sleeve dilation, and Barrett´s esophagus after laparoscopic sleeve gastrectomy: Long-term follow-up. Obesity Surgery 2017;27 : 3092−3101. doi:10.1007/s11695-017-2748-9.
- Emile SH, Mahdy T, Schou C, et al. Systematic review of the outcome of single-anastomosis sleeve ileal (SASI) bypass in treatment of morbid obesity with proportion meta-analysis of improvement in diabetes mellitus. Int J Surg. 2021;92 : 106024. doi:10.1016/j. isju.2021.106024.
- Saber AA, Shoar S, Khoursheed M. Intra-thoracic sleeve migration (ITSM): am uderreported phenomenon after laparoscopic sleeve gastrectomy. Obesity Surgery 2017;27 : 1917–1923. doi:10.1007/ s11695-017-2589-6.
- Sewefy AM, Saleh A. The outcomes of single anastomosis sleeve jejunal bypass as a treatment for morbid obesity (two-year follow-up). Surg Endosc. 2021;35(10):5698–704. doi: 10.1007/ s00464-020.08029-x.
- Sepúlveda M, Alamo M, Preiss Y, et al. Metabolic surgery comparing sleeve gastrectomy with jejunal bypass and Roux-en-Y gastric bypass in type 2 diabetic patients after 3 years. Obesity Surgery 2018;28 : 3466−3473. doi: 10.1007/s11695-018-3402-x.
- Rezaei MT, Sheikhbahaei E, Zefreh H, et al. Single-anastomosis sleeve jejunal: a mid-term follow-up report of a new surgical technique. Obesity Surgery 2023;33 : 1245−1252. doi: 10.1007/s11695-023-06520-7.
MUDr. Martin Hrubý
Chirurgické oddělení Nemocnice Turnov
Krajská nemocnice Liberec, a. s.,
e-mail: martin.hruby@nemlib.czLabels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2024 Issue 1-
All articles in this issue
- Bariatrie
- Sleeve gastrectomy – stále populární bariatrická metoda
- Single anastomosis sleeve ileal bypass a single anastomosis sleeve jejunal bypass v chirurgické léčbě těžké obezity
- Gastrický bypass − výsledky po 10 letech
- Úspěšná léčba gastrolienální píštěle po sleeve gastrektomii
- Od adjustabilní gastrické bandáže k Roux-Y gastrickému bypassu – kazuistika
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Gastrický bypass − výsledky po 10 letech
- Single anastomosis sleeve ileal bypass a single anastomosis sleeve jejunal bypass v chirurgické léčbě těžké obezity
- Sleeve gastrectomy – stále populární bariatrická metoda
- Bariatrie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

