-
Medical journals
- Career
Sleeve gastrectomy – stále populární bariatrická metoda
Authors: M. Kasalický 1,2; E. Koblihová 1; Radek Pohnán 1
Authors‘ workplace: Chirurgická klinika 2. lékařské fakulty Univerzity Karlovy a Ústřední vojenská nemocnice – Vojenská fakultní nemocnice Praha, Česká republika 1; Fakulta zdravotníctva a sociálnej práce Trnavská univerzita, Slovenská republika 2
Published in: Rozhl. Chir., 2024, roč. 103, č. 1, s. 6-12.
doi: https://doi.org/10.33699/PIS.2024.103.1.6–12Overview
Úvod: Obezita je současnou nejčastější multifaktoriálně podmíněnou chorobou postihující téměř všechny společenské vrstvy obyvatelstva. Konzervativní léčbou obezity se většinou daří redukovat nadváhu průměrně o 10–15 %. Po chirurgické léčbě těžké obezity (bariatrii) je průměrný pokles nadváhy několikanásobně větší a ve většině případů má dlouhodobý pozitivní efekt na celkový klinický stav pacientů.
Metody: Tubulizace žaludku, sleeve gastrectomy (SG), je dnes nejčastěji používanou bariatrickou metodou léčby těžké obezity. Principem SG je vertikální resekce větší části velkého zakřivení žaludku. Po resekci má reziduální žaludek tvar rukávu (sleeve) se zbylým objemem 120–150 ml. Efekt metody je jednak restriktivní, jednak hormonální, protože po SG dlouhodobě klesá mimo jiné plazmatická hladina aktivního ghrelinu.
Závěr: Obezita je dnes považována za jeden z nejzávažnějších globálních zdravotních problémů. V roce 2018 bylo na celém světě provedeno celkem 696 191 bariatrických výkonů. Tubulizace žaludku (sleeve gastrectomy) se původně používala u vysoce rizikových těžce obézních nemocných jako první doba dvojdobého výkonu typu duodenal switch (DS) nebo gastrického bypassu. Ale u většiny nemocných měla SG dostačující efekt na redukci hmotnosti a zlepšení komorbidit, od roku 2003 je tato metoda používána samostatně a od roku 2015 dodnes je nejčastěji používanou bariatrickou metodou.
Klíčová slova:
sleeve gastrectomy – těžká obezita – chirurgická léčba obezity
ÚVOD
V posledních letech je obezita klasifikována jako jeden z nejzávažnějších celosvětových zdravotních problémů. Podle údajů Světové zdravotnické organizace (WHO – World Health Organization) se situace rovná pandemii obezity a cukrovky 2. typu. Více než 2,1 miliardy dospělých na celém světě má nadváhu a z tohoto počtu je přibližně 640 milionů obézních, to znamená, že mají body mass index (BMI) větší než 30 [1–3]. V Evropě se v prevalenci obezity Česko řadí na jedno z předních míst.
Obezita je současnou nejčastější multifaktoriálně podmíněnou chorobou postihující téměř všechny společenské vrstvy obyvatelstva. Je alarmující, že se v poslední době vyskytuje u stále mladších jedinců. Obezita (BMI≥30) je definována jako chronické recidivující onemocnění, které se většinou spolupodílí na výskytu dalších onemocnění, jako jsou diabetes mellitus 2. typu (DM2), hypertenze, kardiologická onemocnění, dyslipidemie, syndrom spánkové apnoe (OSAS – obstructive sleep apnea syndrome), poruchy fertility, některé druhy malignit, deprese a další. Těžká obezita (BMI≥40) však s sebou nenese jen riziko možnosti vzniku zmíněných onemocnění, ale má významné a závažné psychosociální a ekonomické dopady na jednotlivce, respektive na celou společnost [1,4,5].
Konzervativní léčbou obezity se většinou daří redukovat nadváhu průměrně o 10–15 %, což je u některých pacientů s těžkou obezitou nedostačující. Významné a dlouhodobé redukce hmotnosti u těchto pacientů lze dosáhnout jen ve výjimečných případech a následně je pro tyto jedince velmi obtížné požadovaný úbytek na hmotnosti udržet. Kdežto po chirurgické léčbě těžké obezity (bariatrické chirurgii/metabolické chirurgii/bariatrii) je průměrný pokles nadváhy několikanásobně větší a ve většině případů má dlouhodobý efekt [1,5].
Graph 1. Dlouhodobý trend a celkové počty bariatrických metod od roku 2008 do 2018 (Podle Angrisani L. 2020) 
Graph 1: Long-term trend and total numbers of bariatric methods from 2008 to 2018 (Adapted from Angrisani L. 2020) METODY
V posledních desetiletích jsme svědky dynamického rozvoje bariatrie se stále se zvyšujícím počtem ročně provedených operací. U těchto operací stoupá i podíl léčby těžkých stupňů obezity. Tento trend byl nastartován mimo jiné rychlým rozvojem laparoskopické chirurgické metody, která znatelně snížila peroperační i pooperační komplikace a umožnila velice rychlou rekonvalescenci primárně velmi rizikových těžce obézních pacientů. Tato situace je mimo jiné dokumentována faktem, že v roce 2018 bylo na celém světě provedeno celkem 696 191 chirurgických a endoluminálních výkonů pro těžkou obezitu (Graf 1) [6].
Současná bariatrie používá metody restriktivní, malabsorpční nebo kombinované. Mezi čistě restriktivní operace lze zařadit adjustabilní žaludeční (gastrickou) bandáž (AGB) a také vertikální gastrickou plikaci (VGP). U tubulizace žaludku, sleeve gastrectomy (SG), byl však kromě restrikce a zrychleného vyprazdňování tubulizovaného žaludku dále do duodena prokázán i efekt humorální. Za čistě malabsorpční operaci je dnes považována biliopankreatická diverze typu Scopinaro, biliopankreatická diverze typu duodenálního switche (DS) nebo metoda SADIS (single anastomosis duodeno ilealis sleeve gastrectomy). Různé typy gastrických bypassů (GBP) jsou většinou autorů považovány za restriktivně malabsorpční metodu.
Těžce obézní nemocný je už svou podstatou vysoce rizikový, proto by měla být indikace k bariatrické operaci věcí multidisciplinárního týmu odborníků vysoce erudovaných v problematice léčby obezity. Z toho plyne, že základní indikaci k provedení bariatrické operace by minimálně měl konsenzuálně provádět ošetřující obezitolog, resp. diabetolog, psycholog zabývající se problematikou kognitivně behaviorální intervence u obézních nemocných a bariatrický chirurg. Nemocní by měli být operováni na chirurgickém pracovišti, které provádí 50 a více bariatrických operací za rok a je schopno nemocným zajistit komplexní péči léčby těžké obezity včetně řešení vzniklých pooperačních a jiných komplikací [7].
Pro SG jsou obdobná indikační nebo kontraindikační kritéria jako pro ostatní bariatrické metody. Jako příklad lze uvést poruchu příjmu potravy typu bulimia nervosa nebo typu„sweet-eaters“ a„binge-eaters“, drogovou závislost, kardiopulmonální selhávání a další. Mezi relativní kontraindikace SG patří větší symptomatická hiátová hernie. Je-li velikost hiátové hernie do 2 cm, není endoskopicky prokázána refluxní choroba jícnu a nemocný neudává obtíže, může být SG jednoduše provedena. V případě větší hiátové kýly je třeba začít operaci nejprve provedením plastiky ezofageálního hiátu na zavedené kalibrační sondě a poté pokračovat tubulizací žaludku typu sleeve gastrectomy. Zásadní kontraindikací SG je přítomnost Barrettova jícnu [7,8]. V tomto případě se těžce obézním nemocným doporučuje metoda Roux-Y gastrického bypassu (RYGB) (Obr. 1) [8].
Tubulizace žaludku, sleeve gastrectomy (SG), je dnes nejčastěji používanou metodou k chirurgické léčbě těžké obezity (Obr. 2) [9]. Aby se snížilo operační riziko u vysoce rizikových super a super-super obézních pacientů s BMI≥60, byla metoda sleeve gastrectomy původně prováděna jen jako první krok při metodě biliopankreatické diverze typu duodenálního switche. S odstupem 6 až 18 měsíců, po částečné iniciální redukci hmotnosti a zlepšení klinického stavu obézních nemocných, se provedl druhý krok, tedy dokončení BPD/DS bypassem orální části tenkého střeva [5]. U více než dvou třetin těžce obézních pacientů došlo po SG k uspokojivému poklesu hmotnosti s výrazným zlepšením metabolických parametrů, a tím pádem druhý krok DS, vytvoření malabsorpce vyřazením části tenkého střeva z pasáže stravy, nebyl již nutný [5,10].
Principem SG je vertikální resekce větší části velkého zakřivení žaludku. Nejprve je provedena disekce cév podél velkého zakřivení žaludku od antra po Hisův úhel s mobilizací celého fundu žaludku až k levému raménku ezofageálního hiátu. Pak je podél malého zakřivení zavedena do žaludku orogastrická kalibrační sonda o průměru nejčastěji 36–42 F (12–14 mm) a poté je lineárním staplerem dokončena resekce žaludku, která by měla začínat 3−5 cm od pyloru. Aby nedošlo k poškození části šikmých svalových vláken kardie, která se podílejí na antirefluxním mechanismu jícnu, je třeba končit resekční linii minimálně 1,5 cm od Hisova úhlu. Po resekci by měl mít reziduální žaludek tvar rukávu (sleeve) se zbylý objem 120–150 ml (Obr. 3) [5,7]. Přestože je konsenzuálně doporučena pro „sleeve“ kalibrační sonda 36 F a začátek resekce 3–5 cm od pyloru, někteří autoři používají kalibrační sondu 32 F a začínají resekci 2–3 cm od pyloru. Pak reziduální objem žaludku může být 80–100 ml. Avšak výsledný pokles hmotnosti nebyl z dlouhodobého hlediska mezi těmito dvěma postupy statisticky významný. Resekcí je odstraněna větší část těla a téměř celý fundus žaludku (75–80 % žaludeční tkáně). Tím je kromě snížení objemu žaludku mimo jiné snížena i sekrece ghrelinu o více než 50 %. Resekovaná část žaludku se z dutiny břišní odstraní dilatovanou incizí po trokaru. Tato metoda je ireverzibilní.
Po SG dlouhodobě klesá plazmatická hladina aktivního ghrelinu. Ghrelin je peptidový hormon složený z 28 aminokyselinových zbytků. Je tvořen především v neuroendokrinních buňkách žaludeční sliznice. V menší míře je také tvořen ve sliznici tenkého a tlustého střeva, pankreatu, ledvinách, placentě, štítné žláze, hypothalamu a hypofýze. Bylo prokázáno, že tubulizace žaludku vede k dlouhodobému snížení plazmatických hladin ghrelinu o 40–70 % [11,12]. Ghrelin plní v organismu řadu fyziologických funkcí, především výrazně stimuluje vyplavování adrenokortikotropního hormonu (ACTH), růstového hormonu a prolaktinu. Dále ovlivňuje orexigenní aktivitu (zvýšení/snížení příjmu potravy), žaludeční motilitu a jeho sekreci, má vliv na cyklus spánku a bdění. Má vliv na kardiovaskulární funkce, regulace endokrinní funkce pankreatu a metabolismu glukózy a v neposlední řadě má i antiproliferativní efekt. Ghrelin je významným regulačním prvkem metabolické rovnováhy organismu, který vyvažuje neuroendokrinní a metabolickou odpověď organismu na stav hladovění a je v tomto smyslu považován za komplementární prvek k leptinu. Leptin je především tvořen v adipocytech a patří do skupiny adipokinů, jehož hlavním efektem je udržování energetické homeostázy a adaptace organismu na hladovění. Jeho vysoká hladina navozuje pocit hladu, naopak jeho nízká hladina tento pocit potlačuje [5,13].
Po laparoskopické operaci jsou nemocní v souladu s ERABS (enhaced recovery after bariatric surgery) velmi rychle mobilizováni a většinou 2. nebo 3. pooperační den bývají propuštěni do domácího ošetřování [14]. Na některých pracovištích je před propuštěním do domácího ošetřování prováděno RTG vyšetření jícnu a žaludku. Po dobu dvou týdnů po operaci je třeba dodržovat tekutou dietu, 3. týden kašovitou a 4. týden lze přejít na dietu racionální s omezením vysokoenergetických potravin. Nemocným je doporučeno jíst 6–7× denně, malé porce, dobře žvýkat a nepřeplňovat zmenšený žaludek. Většina autorů doporučuje ke stravě přidat vitaminy, minerály a stopové prvky a někteří z nich ještě doporučují 6 měsíců užívat blokátory protonové pumpy (PPI) [5,15].
Image 1. Roux-Y žaludeční bypass Fig. 1: Roux-Y gastric bypass 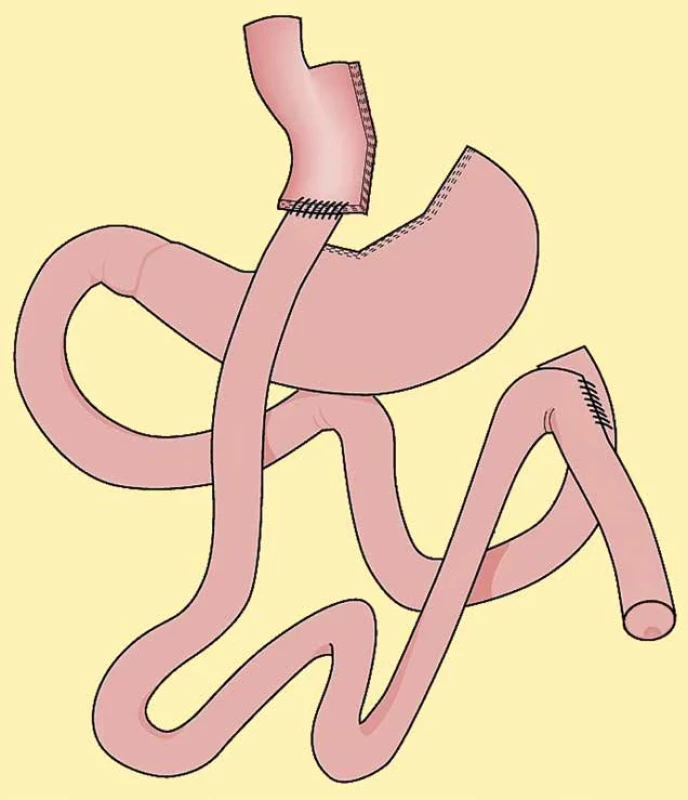
Image 2. Tubulizace žalkudku Fig. 2: Sleeve gastrectomy 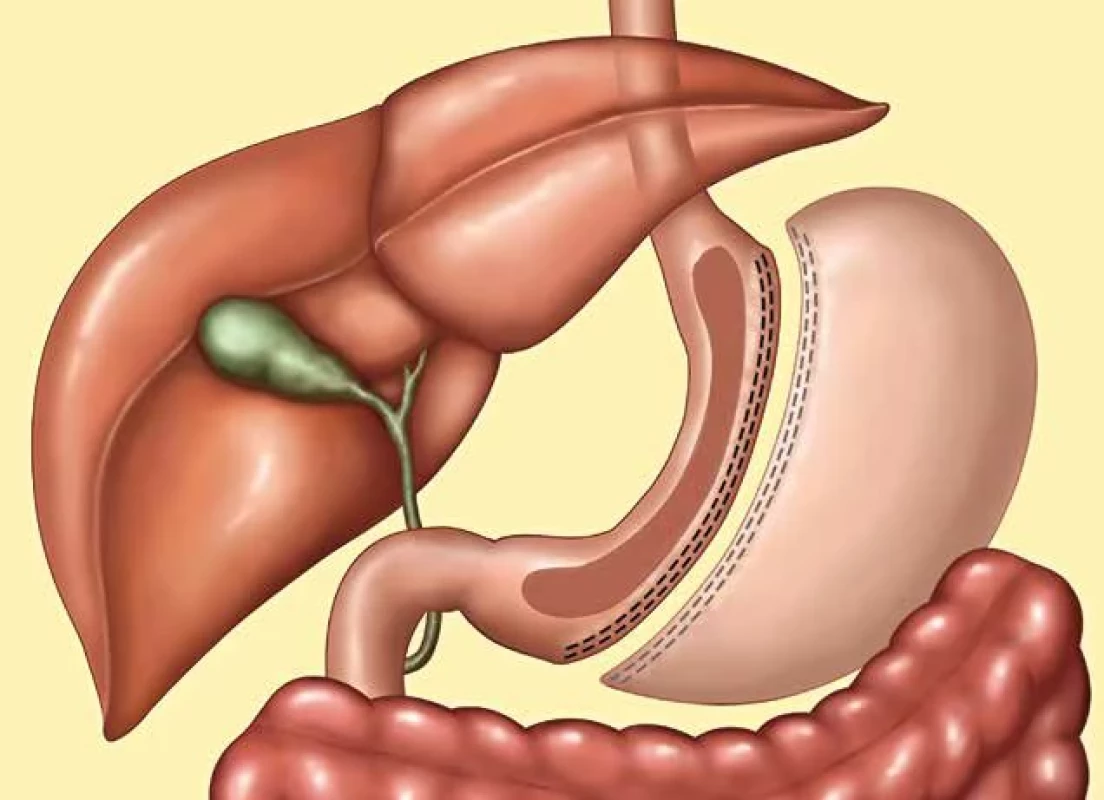
Image 3. RTG obraz sleeve gastrectomy Fig. 3: X-ray of sleeve gastrectomy 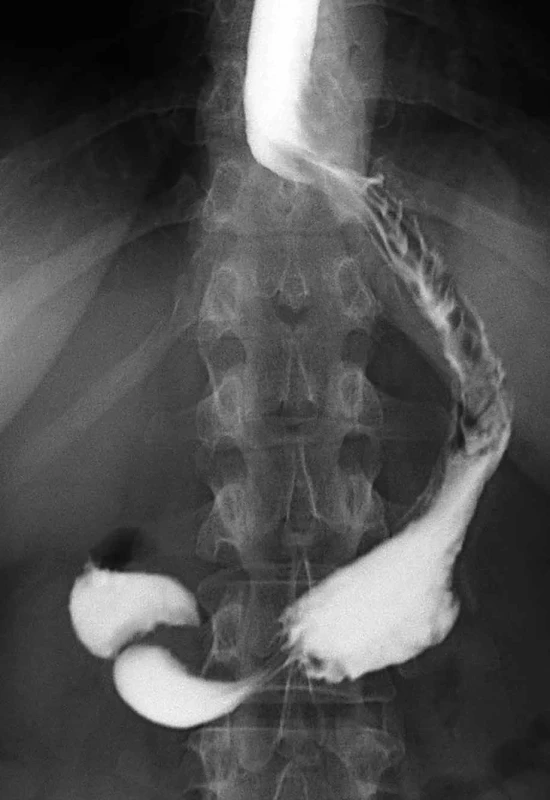
DISKUZE
V posledních desetiletích incidence obezity a cukrovky druhého typu dosáhla rozměrů pandemie. Konzervativní léčba nebývá dlouhodobě zásadně úspěšná. Oproti tomu chirurgická léčba obezity, bariatrická, respektive metabolická chirurgie, dosahuje dlouhodobě výrazného poklesu hmotnosti a zlepšení či vyléčení nemocí s obezitou spojených, především DM2. Vzhledem k celosvětovému počtu obézních jedinců ve vztahu k celkovému počtu provedených bariatrických operací ročně se zatím bariatrická léčba dostane jen k malému počtu nemocných [16]. Počátky bariatrie jsou datovány do šedesátých let minulého století, ale dynamický rozvoj je vidět až s nástupem laparoskopie a vzhledem k tomu, že zatím neexistuje ideální bariatrická metoda, dochází v průběhu vývoje bariatrie k zavádění nových metod a opouštění metod neefektivních. Například metoda žaludeční bandáže, která byla nejpoužívanější metodou kolem roku 2005, je v současnosti opouštěna pro dlouhodobou neefektivnost. Oproti tomu SG, která se začala používat jako samostatná metoda až v roce 2003, je v současnosti metodou nejčastější.
V roce 1997 bylo na celém světě provedeno přibližně 60 tisíc bariatrických operací, kdežto v roce 2018 bylo na celém světě provedeno celkem 696 191 chirurgických a endoluminálních výkonů pro léčbu těžké obezity. Nejčastější operační metodou byla sleeve gastrectomy (SG – 55,4 %). Druhou nejčastější metodou byl Roux-Y gastrický bypass (RYGBP – 29,3 %) a gastrický bypass s jednou anastomózou byl třetí nejpoužívanější metodou (OAGB – 6,6 %) (Graf 1) [6]. Dle údajů ASMBS (American Society of Metabolic and Bariatric surgery) bylo ve Spojených státech v roce 2021 provedeno celkem 262 893 bariatrických, respektive metabolických operací a z tohoto počtu byla SG použita v 58,1 % [17].
Metoda SG byla původně zamýšlena jen jako první krok dvoudobé operace biliopankreatické diverze typu duodenal switch. Nicméně následující studie prokázaly velice uspokojivý efekt poklesu hmotnosti a zlepšení či vyléčení obezitou podmíněných komorbidit. Proto od roku 2003 začala být metoda SG používána jako samostatná operace a v současnosti je celosvětově nejpoužívanější bariatrickou operací [5,7,18].
Že po bariatrii dochází k dlouhodobé významné redukci hmotnosti, již dříve prokázaly mnohé studie. Syn, et al. v metaanalýze 174 772 pacientů po bariatrické operaci, kterou publikoval roku 2021 v Lancetu, mimo jiné zjistil, že po bariatrické, respektive metabolické operaci došlo ke snížení celkové míry rizika úmrtí o 49,2 % (95% CI 46,3–51,9, p<0,0001) a střední délka života byla o 6,1 roku (95% CI 5,2–6,9) delší než obvyklá [9].
Je známo, že po bariatrii dochází k pozitivnímu ovlivnění, nebo dokonce k vyléčení DM2, zvláště po bypassových operacích, u kterých vyřazená lačnící část orálního střeva produkuje inkretiny, především GLP-1, PYY a další. Jakým způsobem k tomuto jevu dochází, není dosud zcela plně vysvětleno.
Vliv SG na redukci hmotnosti a zlepšení či vyléčení T2DM je multifaktoriální. Jedním z možných mechanismů vyléčení cukrovky by mohla být restrikce objemu přijímané stravy, zrychlené vyprazdňování tubulizovaného žaludku a odchod nenatráveného chymu dále do tenkého střeva, kde tato málo natrávená strava stimuluje v duodenu a orálním jejunu enterocyty ke změně tvorby inkretinů ovlivňujících více či méně gastrointestinální trakt. Pokles hladiny ghrelinu, zvýšení hladiny GLP-1 (glucagon-like peptid 1) s jeho pozitivním efektem na β buňky pankreatu, peptidu YY (PYY – peptide tyrosine tyrosine), FGF19 (fibroblast growth factor 19), GIP (glucose-dependent insulinotropic polypeptid) a cholecystokininu má pravděpodobně pozitivní efekt na zlepšení produkce endogenního inzulinu a snížení inzulinorezistence, a tím vyléčení nebo zlepšení DM2. Pooperační změnou hladin gastrointestinálních hormonů a jejich vlivem na metabolismus lze vysvětlit, proč dochází k významnému zlepšení DM2, i když zatím nedošlo k podstatné redukci hmotnosti nemocných [8,10,19].
Nejlepší efekt na vyléčení cukrovky má metabolická chirurgie, tedy i SG, u těžce obézních nemocných, kteří mají DM2 relativně krátký čas a jsou léčeni jen perorálními antidiabetiky, respektive v kombinaci s nízkými dávkami inzulinu a jejich BMI je nižší než 40 kg/m2 [19]. Wang ve své metaanalýze uvádí, že u starších pacientů s dlouhou dobou trvání DM2 při léčbě inzulinem s těžko kompenzovatelnou hladinou glykemie je úspěšnost metabolické chirurgie na kompenzaci DM2 menší [23]. Krátkodobé až střednědobé studie prezentující efekt SG při léčbě metabolického syndromu uvádějí, že u 66,2–70,1 % nemocných dochází k vyléčení DM2 [21]. Jiná studie uvádí, že v průběhu 2–5 let po SG bývá průměrný pokles BMI 15,5–33,2 kg/m2 a DM2 bývá vyléčen v 60–72 %. Jsou však popisovány jak rekurence hmotnosti, tak i cukrovky [24].
Schauer, et al. v prospektivní randomizované 5leté studii STAMPEDE porovnával intenzivní konzervativní terapii DM2 s terapií bariatrickou typu SG a RYGB. Z původních 150 pacientů s DM2 a s BMI mezi 27 kg/m2 a 43 kg/m2 bylo po 5 letech nakonec vyhodnoceno 38 pacientů léčených konzervativně, 47 po SG a 49 po RYGB. Hlavním cílem studie bylo zhodnocení vyléčení nebo zlepšení DM2. Po 5 letech studie prokázala, že bariatrie společně s intenzivní konzervativní terapií je výrazně efektivnější než jen intenzivní konzervativní terapie [22].
Při porovnání účinnosti gastrického bypassu nebo SG v léčbě obézních pacientů s DM2 je z dlouhodobého hlediska metoda gastrického bypassu nesignifikantně efektivnější [22]. Na druhé straně SG má výhodu v jednodušším technickém provedení, v zachování kontinuity zažívacího traktu s ponecháním antra žaludku. Po SG je uváděn menší výskyt pooperačních malabsorpcí než po bypassových operacích [5,23].
Obezita je definována jako chronické, recidivující metabolické onemocnění, charakterizované nadměrným množstvím tělesného tuku způsobené pozitivní energetickou bilancí. Opětovné přibírání na hmotnosti nebo nedostatečný efekt poklesu hmotnosti se vyskytuje v různém procentu po všech bariatrických operacích. Vzhledem k tomu, že je obezita chronické recidivující onemocnění, tak podle různých zdrojů během 2. nebo 3. roku po SG přibližně 5–37 % pacientů přibere na hmotnosti a z toho 10–28 % přibere natolik, že je u většiny z nich indikována a provedena další bariatrická operace [5,25]. Opětný nárůst hmotnosti většinou znamená opětné zhoršení nebo znovuobjevení přidružených onemocnění, zhoršení kvality života s negativním vlivem na socioekonomickou situaci jedince. Jako možnou příčinu opětného nárůstu hmotnosti po SG je možno jmenovat velký reziduální objem primárního tubulizovaného žaludku, pooperační dilataci„sleevu“, opětovný vzestup hladiny ghrelinu, nedostatečná kontrola a podpora při „follow-up“ a v neposlední řadě i nepřizpůsobení životního stylu jedinců po SG [12,25].
Jako u každé chirurgické metody, tak i u SG se vyskytují komplikace, jako například krvácení nebo únik (leak) žaludečního obsahu z léze resekční linie [5,10]. Z celkového hlediska je jich však méně než například po bypassových metodách. Jednou z nejzávažnějších dlouhodobých komplikací SG je uváděna „de novo“ vzniklá refluxní choroba jícnu (GERD) [3,5,18]. V literatuře se vyskytují kontroverzní data ohledně výskytu GERD po SG od 2,1 % až po 34,9 %. Oproti tomu někteří autoři uvádějí zlepšení refluxních potíží po SG snížením množství produkované žaludeční šťávy, poklesem hmotnosti a zrychleným vyprazdňováním žaludku [3,27]. Vztah mezi vznikem GERD a SG je komplexní. Může být důsledkem poškození Hisova úhlu, částeč-
nou disekcí šikmých vláken dolního jícnového svěrače („sling fibres“), snížením kompenzačních vlastností žaludku odstraněním jeho fundu, poruchou funkce antra nebo konečně výskytem hiátové hernie. Konečně třeba zmínit fakt, že těžká obezita je sama o sobě významným rizikovým faktorem vzniku gastroezofageálního refluxu. U většiny nemocných po SG se symptomatickou GERD je velmi dobře účinná konzervativní terapie PPI a prokinetiky. V případě selhání konzervativní terapie je doporučována konverze na Roux-Y gastrický bypass (Obr. 4) [3,25].
Jednou z příčin, proč je SG stále nejpopulárnější bariatrickou metodou, je skutečnost, že jako revizní operaci při nedostatečném efektu„sleevu“ je možno použít více metod. V současné době se jako revizní operace po tubulizaci žaludku provádí re-sleeve gastrectomy, (v případě, že je přítomna velká dilatace tubulizovaného žaludku), Roux-Y gastrický bypass, gastrický bypass s jednou anastomózou (OAGB), duodeno-ileální bypass s jednou anastomózou a SG (SADIS-single anastomosis duodeno-Ileal bypass with sleeve gastrectomy), biliopankreatická diverze typu duodenal switch (DS) a někteří autoři nakládají na proximální část „sleevu“ adjustabilní bandáž. V poslední dekádě je používána i metoda jedné anastomózy ilea nebo jejuna na antrum žaludku – SASI (single anastomosis sleeve intestinal bypass), SASJ (single anastomosis sleeve jejunal bypass) se slibnými krátkodobými a střednědobými výsledky v poklesu hmotnosti a zlepšení ostatních komorbidit (Obr. 5) [25–27]. Výhodou poslední jmenované „food transit bipartition“ metody je zachovaný přístup do duodena a orálních částí jejuna.
Image 4. Konverze sleeve gastrectomy na Roux-Y žaludeční bypass Fig. 4: Conversion of sleeve gastrectomy to Roux-Y gastric bypass 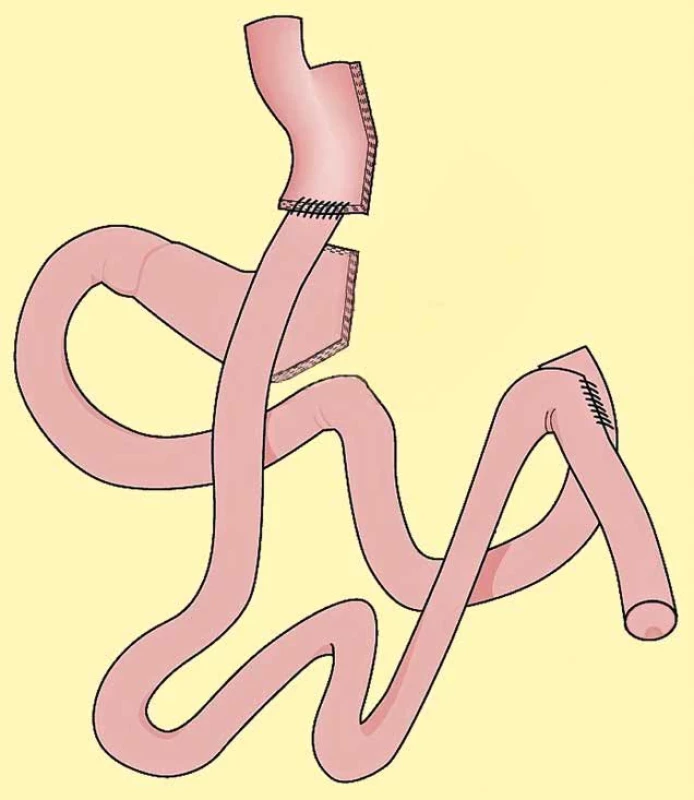
Image 5. Možnosti konverze sleeve gastrectomy na jiné bariatrické metody Fig. 5: Options for convertion of sleeve gastrectomy to other bariatric methods 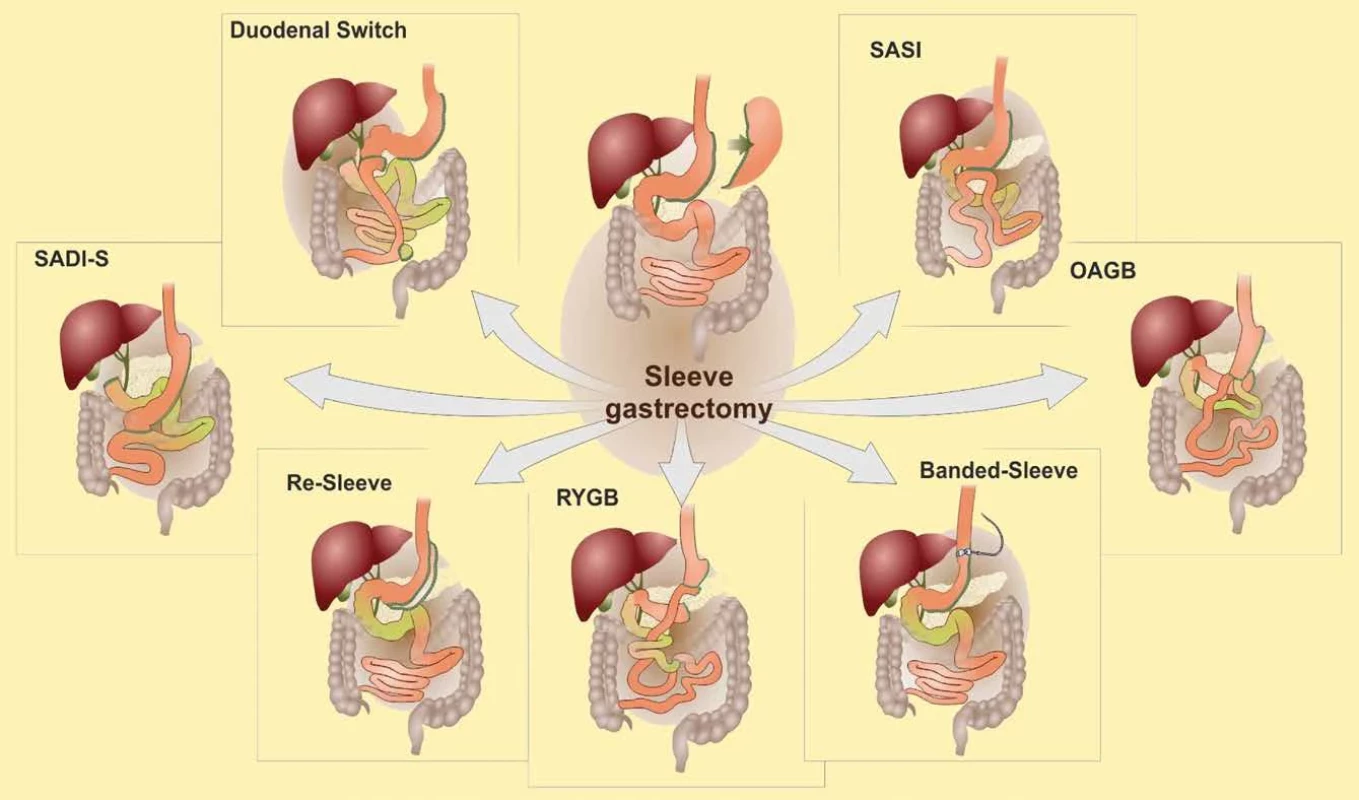
ZÁVĚR
V České republice je začátek bariatrie datován od roku 1984, kdy profesorka Pešková poprvé provedla u těžce obézního pacienta gastroplastiku. V roce 1993 provedl profesor Fried fixní žaludeční bandáž poprvé laparoskopicky. Následně byly delší dobu prováděny jen gastrické bandáže, fixní, následně adjustabilní. Od té doby se bariatrie v Česku ve shodě se světovými trendy stále rozvíjí a spektrum prováděných bariatrických výkonů se stále rozšiřuje a je v poslední době doplňováno i o endoluminální metody, jako je například endoskopická sleeve gastroplastika (ESG). Přestože zatím u nás není k dispozici národní registr pro bariatrickou, respektive metabolickou chirurgii, lze na základě dostupných dat Společné sekce bariatrické a metabolické chirurgie ČOS a ČCHS ČLS JEP uvést, že v roce 2022 bylo v České republice na 20 bariatrických pracovištích nebo v bariatrických centrech vykonáno přibližně 2350 operací. Z tohoto počtu bylo přibližně 20 % výkonů provedeno v rámci „medical tourism“. Nejčastější bariatrickou operací v Česku, stejně jako celosvětově, byla tubulizace žaludku v menší míře následovaná gastrickým bypassem. Gastrické plikace, žaludeční bandáže a další metody byly prováděny v menší míře.
Obezita je dnes považována za jeden z nejzávažnějších globálních zdravotních problémů. Je odhadováno, že více než 1,46 miliardy dospělých jedinců na celém světě má nadváhu a 640 milionů je obézních s BMI≥30. V roce 2018 bylo na celém světě provedeno celkem 696 191 bariatrických výkonů. Tubulizace žaludku (sleeve gastrectomy, rukávová resekce žaludku)
se původně používala u vysoce rizikových těžce obézních nemocných jako první doba dvojdobého výkonu typu DS nebo RYGB. Poté, co u většiny nemocných byla SG dostačující, byla tato metoda od roku 2003 používána samostatně a od roku 2015 dodnes je nejčastěji používanou bariatrickou metodou [6,10]. Lze se domnívat, že je tomu tak proto, že je to metoda velice dobře definovaná, oproti jiným bariatrickým metodám je relativně snadno proveditelná (je bez anastomózy), učící křivka metody je kratší, morbidita a mortalita jsou nízké a metoda SG je dostatečně efektivní v dlouhodobé redukci hmotnosti a zlepšení či vyléčení přidružených onemocnění obezitou podmíněných včetně DM2. Při selhání metody, opětném nárůstu hmotnosti nebo zhoršení komorbidit je zde více možností druhého kroku, konverze na jiný bariatrický výkon.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
Sources
- Gu L, Huang X, Li S, et al. A meta-analysis of the medium – and longterm effects of laparoscopic sleeve gastrectomy and laparoscopic Roux-en-Y gastric bypass. BMC Surg. 2020 Feb 12;20(1):30. doi:10.1186/ s12893-020-00695-x.
- Angrisani L, Santonicola A, Iovino P, et al. Bariatric surgery worldwide 2014. Obes Surg. 2015 Oct;25(10):1822–1832. doi:10.1007/s11695-015-1657-z.
- Pavone G, Tartaglia N, Porfido A, et al. The new onset of GERD after sleeve gastrectomy: A systematic review. Ann Med Surg. (Lond) 2022 Apr 5;77 : 103584. doi:10.1016/j.amsu.2022.103584.
- Frühbeck G. Bariatric and metabolic surgery: a shift in eligibility and success criteria. Nat Rev Endocrinol. 2015 Aug;11(8):465–477. doi:10.1038/nrendo. 2015.84.
- Kasalicky M. Bariatrie – chirurgická léčba obezity a cukrovky. Praha, Maxdorf Jessenius 2018. ISBN 978-80-7345-593-4.
- Angrisani A, Santonicola A, Iovino P, et al. Bariatric surgery survey 2018: Similarities and disparities among the 5 IFSO chapters. Obes Surg. 2021 May;31(5):1937 – 1948. doi:10.1007/s11695-020-05207-7.
- Gagner M, Hutchinson C, Rosenthal R. Fifth international consensus conference: current status of sleeve gastrectomy. Surg Obes Relat Dis. 2016 May;12(4):750 – 756. doi:10.1016/j. soard. 2016.01.022.
- Eisenberg D, Shikora SA, Aarts E, et al. 2022 American Society of Metabolic and Bariatric Surgery (ASMBS) and International Federation for the Surgery of Obesity and Metabolic Disorders (IFSO) Indications for Metabolic and Bariatric Surgery. Obes Surg. 2023 Jan;33(1):3–14. doi:10.1007/s11695-022-06332-1.
- Syn NL, Cummings DE, Wang LZ, et al. Association of metabolic-bariatric surgery with long-term survival in adults with and without diabetes: a one-stage meta-analysis of matched cohort and prospective controlled studies with 174 772 participants. Lancet 2021 May 15;397(10287):1830–1841. doi:10.1016/ S0140-6736(21)00591-2.
- Gagner M. The future of sleeve gastrectomy. Eur Endocrinol. 2016 Mar;12(1):37–38. doi:10.17925/EE.2016.12.01.37.
- Anderson B, Switzer NJ, Almamar A, et al. The impact of laparoscopic sleeve gastrectomy on plasma ghrelin levels: a systematic review. Obes Surg. 2013 Sep;23(9): 1476–1480. doi:10.1007/s11695-013-0999-7.
- McCarty TR, Jirapinyo P, Thompson CC. Effect of sleeve gastrectomy on ghrelin, GLP-1, PYY, and GIP gut hormones: A systematic review and meta-analysis. Ann Surg. 2020 Jul;272(1):72–80. doi:10.1097/ SLA.0000000000003614.
- Müllerová D a kol. Obezita – prevence a léčba. Mladá fronta 2009 : 42–51,81–84. ISBN 978-80-204-2146-3.
- Ruiz-Tovar J, Sanchez-Santos R, MartínGarcía-Almenta E, et al. Enhanced recovery after bariatric surgery. Cir Esp. (Engl Ed). 2019 Dec;97(10):551–559.doi:10.1016/j.ciresp.2019.05.003.
- Montastier E, Chalret du Rieu M, Tuyeras G, et al. Long-term nutritional follow-up post bariatric surgery. Curr Opin Clin Nutr Metab Care 2018 Sep;21(5):388–393. doi:10.1097/ MCO.0000000000000490.
- Phillips BT, Shikora SA. The history of metabolic and bariatric surgery: Development of standards for patient safety and efficacy. Metabolism 2018 Feb;79 : 97–107. doi:10.1016/j.metabol.2017.12.010.
- https://asmbs.org/resources/estimateof-bariatric-surgery-numbers.
- Mahawar KK, Omar I, Singhal R, et al. The first modified Delphi consensus statement on sleeve gastrectomy. Surg Endosc. 2021 Dec;35(12):7027–7033. doi: 10.1007/s00464-020-08216-w.
- Hutch ChR, Sandoval D. The role of GLP-1 in the metabolic success of bariatric surgery. Endocrinology 2017 Dec 1;158(12):4139–4151. doi:10.1210/en. 2017-00564.
- Brethauer SA, Hammel JP, Schauer PR. Systematic review of sleeve gastrectomy as staging and primary bariatric procedure. Surg Obes Relat Dis. 2009;5(4): 469–475. doi:10.1016/j.soard.2009.05.011.
- Gill RS, Birch DW, Shi X, et al. Sleeve gastrectomy and type 2 diabetes mellitus: a systematic review. Surg Obes Relat Dis. 2010;6(6):707–713. doi:10.1016/j. soard.2010.07.011.
- Schauer PR, Bhatt DL, Kirwan JP, et al. Bariatric surgery versus intensive medical therapy for diabetes – 5-year outcomes. N Engl J Med. 2017 Feb 16;376(7):641–651. doi:10.1056/NEJ-Moa 1600869.
- Wang GF, Yan YX, Xu N, et al. Predictive factors of type 2 diabetes mellitus remission following bariatric surgery: a meta-analysis. Obes Surg. 2015;25(2):199–208. doi:10.1007/s11695-014-1391-y.
- Li F, Sheng Ch, Song K, et al. Preventative sleeve gastrectomy contributes to maintaining β cell function in db/db diabetic mouse. Obes Surg. 2016;26 : 2402−2410. doi:10.1007/s11695-016-2112-5.
- Franken RJ, Sluiter NR, Franken J, et al. Treatment options for weight regain or insufficient weight loss after sleeve gastrectomy: a systematic review and meta-analysis. Obes Surg. 2022 Jun;32(6):2035–2046. doi:10.1007/ s11695-022-06020-0.
- Emile SH, Mahdy T, Schou C, et al. Systematic review of the outcome of single-anastomosis sleeve ileal (SASI) bypass in treatment of morbid obesity with proportion meta-analysis of improvement in diabetes mellitus. Int J Surg. 2021 Aug;92 : 106024. doi:10.1016/j. ijsu.2021.106024.
- Salama AF, Baazaoui J, Shahid F, et al. Comparative analysis of 5-year efficacy and outcomes of single anastomosis procedures as revisional surgery for weight regain following sleeve gastrectomy. Surg Endosc. 2023 Jul 11. doi:10.1007/ s00464-023-10234-3.
- Sucandy I, Chrestiana D, Bonanni F, et al. Gastroesophageal reflux symptoms after laparoscopic sleeve gastrectomy for morbid obesity. The importance of preoperative evaluation and selection. N Am J Med Sci. 2015 May;7(5):189–193. doi:10.4103/1947-2714.157624.
prof. MUDr. Mojmír Kasalický, CSc.
Chirurgická klinika 2. LF UK Praha a ÚVN Praha
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: mojmir.kasalicky@uvn.cz
ORCID: 0000-0002-1940-0253Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2024 Issue 1-
All articles in this issue
- Bariatrics
- Sleeve gastrectomy – still popular bariatric method
- Single anastomosis sleeve ileal bypass a single anastomosis sleeve jejunal bypass in the surgical treatment of severe obesity
- Gastric bypass − 10 years’ results
- Successful treatment of gastrosplenic fistula after sleeve gastrectomy
- From adjustable gastric banding to Roux-en-Y gastric bypass – case report
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Gastric bypass − 10 years’ results
- Single anastomosis sleeve ileal bypass a single anastomosis sleeve jejunal bypass in the surgical treatment of severe obesity
- Sleeve gastrectomy – still popular bariatric method
- Bariatrics
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

