-
Medical journals
- Career
Posttraumatický hydrocefalus
Authors: O. Krejčí; T. Krejčí; R. Lipina
Authors‘ workplace: Neurochirurgická klinika Fakultní nemocnice Ostrava
Published in: Rozhl. Chir., 2018, roč. 97, č. 6, s. 258-261.
Category: Review
Overview
Posttraumatický hydrocefalus (PH) je častou komplikací po kraniocerebrálních traumatech. Je potřeba mít tuto jednotku v paměti a myslet na ni u pacientů po kraniocerebrálních traumatech, protože pokud není včas odhalen, může výrazně ovlivňovat morbiditu a mortalitu. Nutné je odlišit jej od atrofie mozku při axonální degeneraci, ke které se přistupuje zcela odlišně.
Klíčová slova:
hydrocefalus – posttraumatický − ventrikuloperitoneální drenáž − CT mozku − neurologické zhoršen
ÚVOD
Posttraumatický hydrocefalus (PH) je častou komplikací po kraniocerebrálních traumatech. Jedná se o rozšíření komorového systému na podkladě nitrokomorové kumulace mozkomíšního moku, toto nastává sekundárně po traumatu, a to buď na podkladě obstrukce v likvorových cestách, či snížené absorpce moku. Incidence se dle studií udává mezi 0,7−50 % v závislosti na tíži traumatu a dalších faktorech, které mohou ovlivňovat vznik hydrocefalu. Pokud není včas odhalen, může výrazně ovlivňovat morbiditu a mortalitu. Pokud dochází k rozšíření komorového systému s odstupem několika týdnů od traumatu, je třeba počítat i s možností atrofie mozku při axonální degeneraci a odlišit tuto jednotku od hydrocefalu. Rozvoj PH pravděpodobně souvisí s přítomností krve v mozkomíšním moku (traumatické subarachnoideální krvácení tSAK, intraventrikulární hemoragie) či se sekundární infekcí (posttraumatická meningitida, nejčastěji při frakturách baze lební…). Diagnostika PH se v základě opírá o klinické vyjádření, CT zobrazení a lumbální punkci. Terapie je buď dočasná (zevní komorová drenáž, odlehčující lumbální punkce, zevní lumbální drenáž) u pacientů s přechodně trvajícím rozšířením komorového systému, nebo trvalá u pacientů s plně rozvinutým ireverzibilním posttraumatickým hydrocefalem, v tomto případě mají dominantní postavení zkratové operace, nejčastěji ventrikuloperitoneální drenáž, u pacientů s obstrukční etiologií hydrocefalu lze zvolit metodu endoskopickou s vytvořením nové komunikace v likvorových cestách obcházejících místo obstrukce.
Incidence
Jak jsme již zmínili výše, incidence se pohybuje mezi 0,7–50 % dle dané studie [1,2,3]. Větší pravděpodobnost rozvoje PH je u pacientů s těžkým kraniotraumatem (GCS pod 8) – až 50 % pacientů s PH [1]. U větší části pacientů se PH vyvíjí až po 3–4 týdnech (58 %) [2], ale k jeho rozvoji může dojít i časně po traumatu [1].
Patofyziologie
Teorií o vzniku PH je vícero, ale příčinou je buď obstrukce na podkladě krevního koagula, či na podkladě sekundární zánětlivé reakce způsobující arachnoideální srůsty a jizvení, důvodem obstrukce může být i infekce, nebo druhou nejčastější příčinou je hyporesopce, která pravděpodobně vzniká na podkladě okluze villi arachnoideales způsobené krví a zánětlivými mediátory.
Nejčastějšími místy obstrukce jsou přechody mezi jednotlivými mozkovými komorami, čili foramen Monroi, Sylviův aqueduct (nejčastěji), foramen Luschka, foramen Magendi.
Většina studií tvrdí, že rozsah posttraumatického SAK, věk či typ krvácivé léze (fokální –intracerebrální hematom atd., difuzní – tSAK atd.) [2] neovlivňují rozvoj posttraumatického hydrocefalu. Další studie se ale v částečném rozporu s výše zmíněnými přiklání k tomu, že větší pravděpodobnost rozvoje PH mají pacienti s interhemisferálním hygromem, který pravděpodobně narušuje vstřebávání likvoru v oblasti sagitálního splavu, dále pacienti s intraventrikulární hemoragií, difuzním krvácením, SAK nebo pacienti s frakturou baze lební, což pravděpodobně souvisí se sekundárním zánětem (meningitidou) [1,4]. Z praxe na našem pracovišti se přikláníme k názoru, že přítomnost krve v komorovém systému nebo v subarachnoideálním prostoru či intrakraniální infekce zvyšují riziko rozvoje PH, smysl nám dává i souvislost mezi interhemisferálním hygromem a rozvojem PH. Myslíme si, že negativní vliv má i kromě přítomnosti krve i její množství.
Posttraumatický hydrocefalus může probíhat i pod obrazem tzv. normotenzního hydrocefalu (NH), je to jednotka, při které dochází k rozšiřování komorového systému při normálních hodnotách intrakraniálního tlaku (ICP) (nebo k elevaci ICP dochází jen intermitentně), tato jednotka má i specifické symptomy, viz níže.
Symptomatika
Hydrocefalus se projevuje širokým spektrem potíží souvisejících s intrakraniální hypertenzí – bolest hlavy, nauzea, zvracení, poruchy konjugace bulbů, paréza pohledu vzhůru, stavy zmatenosti, neklid, edém papil zrakového nervu a s tím spojená porucha zraku, poruchy chůze, ikontinence, kognitivní deficit, motorický deficit a postupně zhoršování stavu vědomí až koma. U dětí je jedním z typických projevů nadměrný růst hlavičky při nesrostlých lebečních švech. Při plíživém rozvoji PH mohou být pacienti dlouhodobě asymptomatičtí. Specifickým projevem je tzv. Hakimova trias typická pro normotenzní hydrocefalus, ale mohou se tak projevovat i jiné typy hydrocefalu, jedná se o 1) poruchu chůze (frontální apraxie), která je často prvním příznakem, pacient chodí o širší bazi, drobivějším krokem, otočku o 180 st. provede víc než na 3 kroky, 2) kognitivní deficit spočívající v poruše paměti, ztrátě zájmu o dosavadní činnosti, zhoršení plánovacích a organizačních schopností a 3) poruchy kontinence, zpočátku častěji inkontinence močová, v pokročilejším stadiu i stolice.
Diagnostika
Diagnostika se opírá o klinické projevy (viz klinické vyjádření výše), ale u pacientů v bezvědomí je neurologické vyšetření sloužící k časnému záchytu PH zavádějící, proto jsou nutné pravidelné kontroly CT mozku ke zhodnocení vývoje šíře komorového systému, event. monitoring intrakraniálního tlaku (nejčastěji ICP čidlo). CT mozku se provádí vstupně v rámci diagnostiky kraniotraumatu. Pokud je přítomná krev v komorovém systému, zavádíme zevní komorovou drenáž, po odbarvení likvoru od krve provádíme kontrolní CT mozku. Pokud již není přítomná krev v komorovém systému, drenáž zastavujeme a po 24 hodinách provádíme kontrolu ke zhodnocení vývoje komorového systému, pokud zůstává šíře komor, stacionární drenáž rušíme. Je-li na vstupním CT mozku přítomen traumatický SAK, poté zavádíme zevní lumbální drenáž (ZLD), dále postupujeme stejně, tedy drenáž likvoru do jeho odbarvení, poté kontrolní CT mozku, při nepřítomnosti krve zastavení ZLD a po 24 hodinách kontrolní CT mozku a zrušení drenáže při stacionární šíři komor. Pokud není krev v komorovém či SAK prostoru na vstupním CT mozku, tak děláme kontrolní CT mozku po 24 hodinách, při stacionární šíři komor další časná CT kontrola není nutná. Další CT mozku provádíme ve chvíli, kdy očekáváme probuzení pacienta do 24 hodin po vypnutí sedace a pacient se adekvátně nebudí, což může být na vrub právě PH. Další metody sloužící k odhalení PH – nejstěžejnější je již zmíněné CT mozku s klinickým vyjádřením, při nejistotě lze k přesnějšímu hodnocení doplnit MR mozku, dále fundoskopie papil zrakového nervu, při vyloučení obstrukce lze doplnit lumbální punkci ke změření tlaku likvoru.
Při podezření na normotenzní hydrocefalus je nutné doplnění likvorodynamických testů:
- LIT – lumbální infuzní test – je test rezistence na zvyšující se intrathekální tlak, testuje resorpční schopnost mozkomíšního moku, kdy se po lumbální punkci aplikuje intrathekálně infuzní roztok přesně danou rychlostí a měří se v pravidelných intervalech tlak likvoru, u pacientů s NH dochází k výrazné elevaci tlaku likvoru pro nedostatečné vstřebávání (u pacientů bez NH dochází k jen minimální elevaci tlaku likvoru).
- ZLD – zevní lumbální drenáž – zavede se drén intrathekálně v lumbální oblasti a likvor se nechá odtékat do setu s rezervoárem, doporučené je 150–300 ml likvoru za 24 hodin, po 3–5 dnech se zopakuje vyšetření chůze a psychologické testy, kdy u pacientů s diagnózou NH by mělo dojít ke zlepšení těchto parametrů.
- TAP test – po lumbální punkci a odpuštění 50 ml likvoru se hodnotí zlepšení chůze.
Rozlišení posttraumaceutického hydrocefalu od prosté atrofie mozku
U některých pacientů po kraniotraumatu může dojít s odstupem několika měsíců či let (v průměru 11 měsíců) [5] k rozšíření komorového systému na podkladě atrofie mozku (Obr. 1) v rámci sekundární axonální degenerace. Klinické projevy se mohou prolínat, proto je potřeba odlišit tuto jednotku od hydrocefalu, jelikož pacienti s atrofií nereagují na drenážní operace.
Image 1. CT snímek pacienta s atrofií mozkovou Rozšířená Sylviova rýha a subarachnoideální prostory se širšími postranními komorami, bez periventrikulárního prosaku likvoru.
Fig. 1: CT image of a patient with cerebral atrophy Widened Sylvian fissure and subarachnoid spaces with enlarged lateral ventricles, without transependymal edema.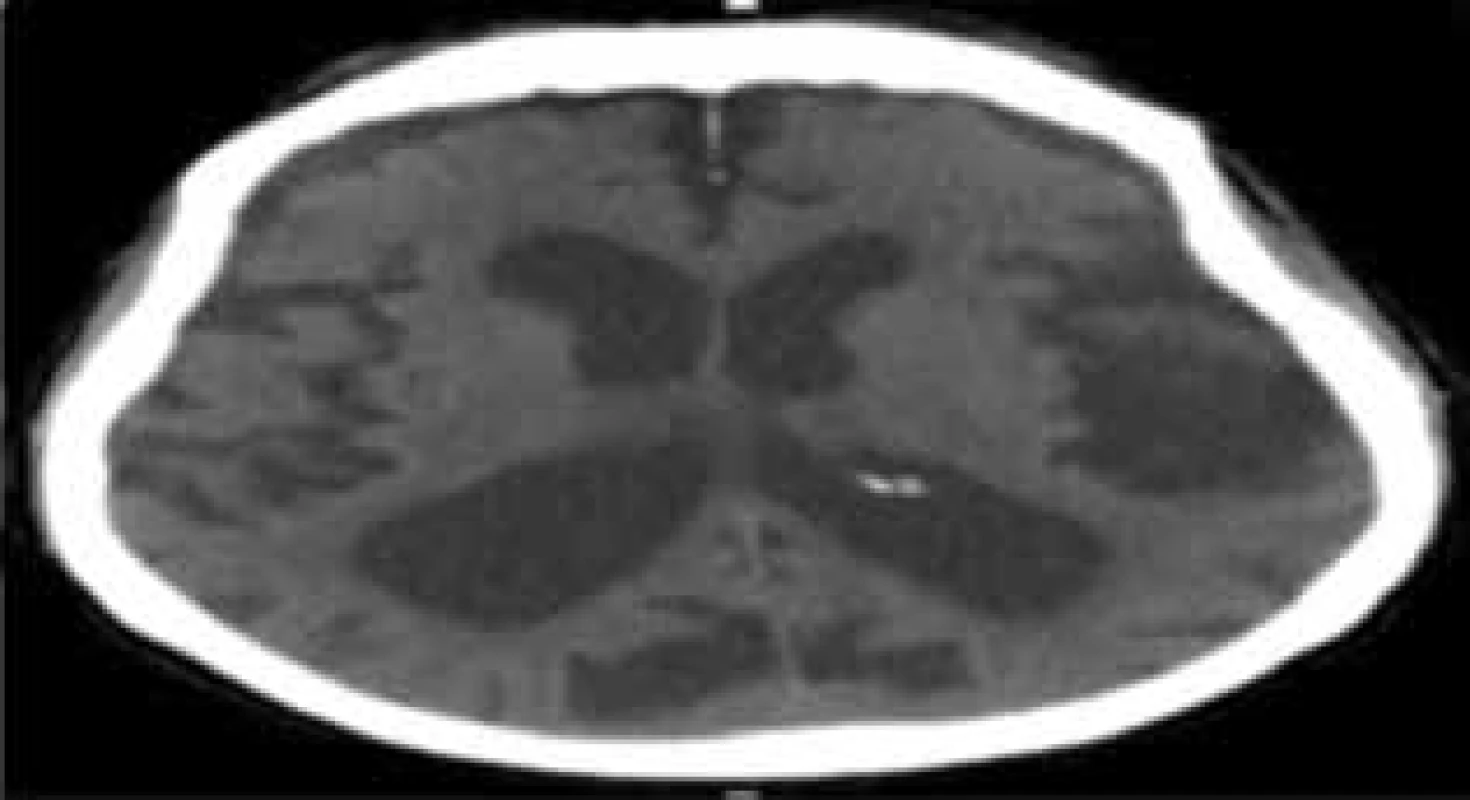
Postup k odlišení PH od atrofie:
- CT či MR mozku – u hydrocefalu bývá transependymální extraventrikulární prosak likvoru (ale není to nutným pravidlem), u atrofie ne, navíc u hydrocefalu často bývají setřelé subarachnoideální prostory tlakem mozkového parenchymu na kalvu, u atrofie bývají prostory rozšířené.
- Lumbální punkce – pro hydrocefalus typická elevace hodnoty tlaku likvoru v mozkomíšních cestách, měřeno vsedě nebo ideálně vleže (neplatí u normotenzního hydrocefalu – zde nutno provést likvorodynamické testy, viz. výše), u atrofie není zvýšená hodnota tlaku likvoru.
- Edém papil optiku – u hydrocefalu může být přítomen, u atrofie ne.
- Likvorodynamické testy – odlišení komunikujícího hydrocefalu od atrofie mozku.
Terapie
Léčba je založená na trvalé nebo přechodné drenáži mozkomíšního moku v závislosti na příčině hydrocefalu, protože PH může být i přechodného rázu. Pokud je při rozšíření komor podezření, že překážkou v komorovém systému je viditelné krevní koagulum (v akutní fázi po traumatu), může být první volbou zevní komorová drenáž (ZKD). Po rozpuštění koagula se drenáž na 24 hodin zastavuje a poté se provádí kontrolní CT mozku společně s observací klinického stavu pacienta. Pokud je šíře komor stacionární, drenáž se ruší a od trvalé drenáže se ustupuje s nutností další observace pacienta. Pokud je pacient propuštěn do domácí péče, měla by být do jednoho roku od traumatu provedena CT kontrola mozku, při zhoršení stavu pacienta ihned. Pokud je PH při traumatickém SAK, jsou doporučeny zpočátku odlehčující lumbální punkce či dočasná zevní lumbální drenáž do odbarvení likvoru. Pokud po odeznění pravděpodobné příčiny přetrvává rozšíření komorového systému a klinické potíže, přistupuje se k trvalé drenážní operaci, nejčastěji je to ventrikuloperitoneální drenáž (VP drenáž).
Část hydrocefalů, obzvláště pokud se jedná o obstrukční hydrocefalus, je řešena endoskopickými metodami, nejčastěji je prováděna ventrikulocisternostomie třetí komory (Obr. 2), hlavní indikace je obstrukce mokovodu nebo čtvrté komory. Výkon spočivá ve vytvoření komunikace mezi třetí komorou a subarachnoideálním prostorem interpedunkulární cisterny. Endoskop se zavádí přes trepanační otvor kalvy 1 cm před koronární suturou do frontálního rohu postranní komory nedominantní hemisféry (nejčastěji vpravo), přes foramen Monroi se pokračuje do třetí komory, na její spodině se před mamilárními tělísky provede perforace do interpedunkulární cisterny před větvením bazilární tepny. Výhodou je, že pacientovi nejsou implantovány žádné umělé materiály, další výhodou je relativní bezpečnost a jednoduchost této metody s poměrně nízkým procentem selhání [6].
Image 2. Princip endoskopické ventrikulocisternostomie třetí komory
Fig. 2: Endoscopic third ventriculostomy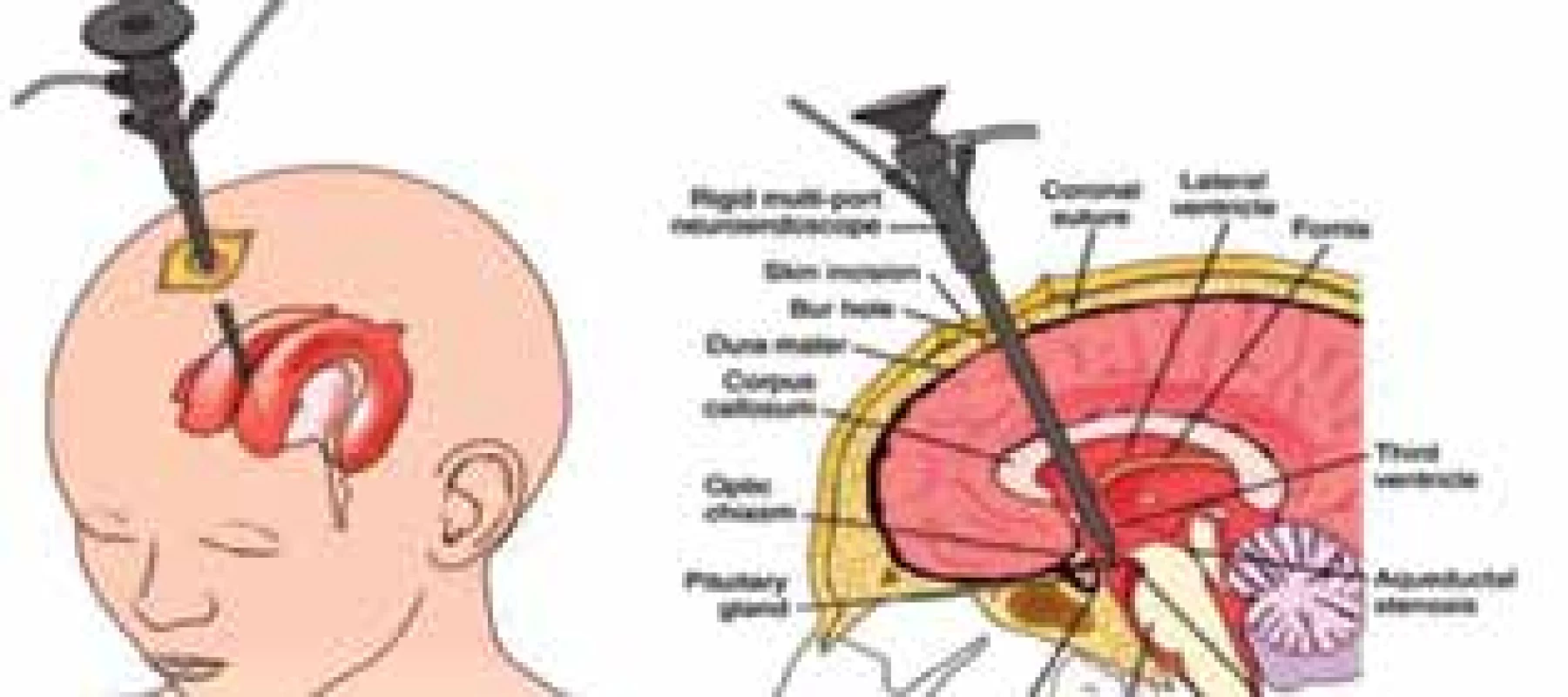
Zkratové operace – drenáže
Principem zkratové operace je odvádění mozkomíšního moku z mozkových komor do tělní dutiny, ve které se mok vstřebává. Nejčastějším místem drenování likvoru je peritoneální dutina, čili ventrikuloperitoneální drenáž (VP drenáž) (Obr. 3), další možností je ventrikuloatriální drenáž s odváděním moku do pravé srdeční síně a vzácně i ventrikulopleurální drenáž či lumboperitoneální drenáž.
Image 3. Schematické znázornění ventrikuloperitoneální drenáže
Fig. 3: Schema showing ventriculoperitoneal shunt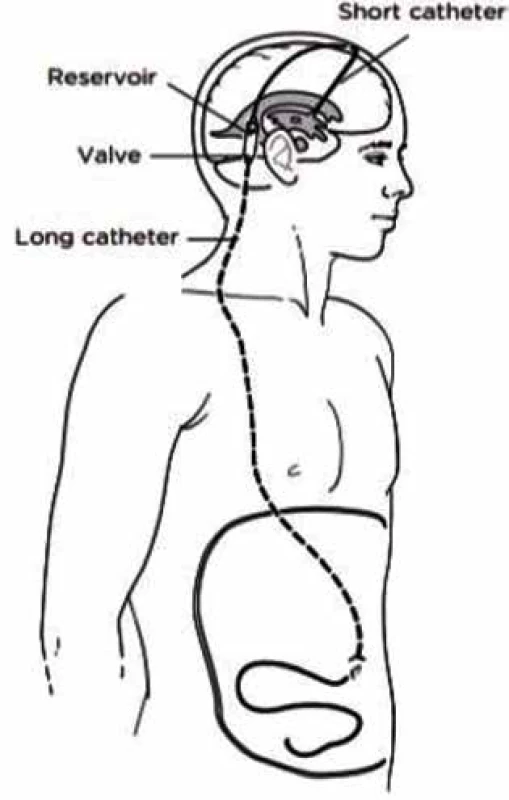
Image 4. Rtg snímky u pacienta po V-P drenáži Obrázek výše znázorňuje peritoneální část katétru, obrázek níže komorovou část s ventilem a rezervoárem v sagitální a koronární projekci .
Fig. 4: X-ray pictures in a patient after V-P drainage The above figure shows the peritoneal part of the catheter, the figure below shows the ventricular part with the valve and the reservoir in sagittal and coronal projection.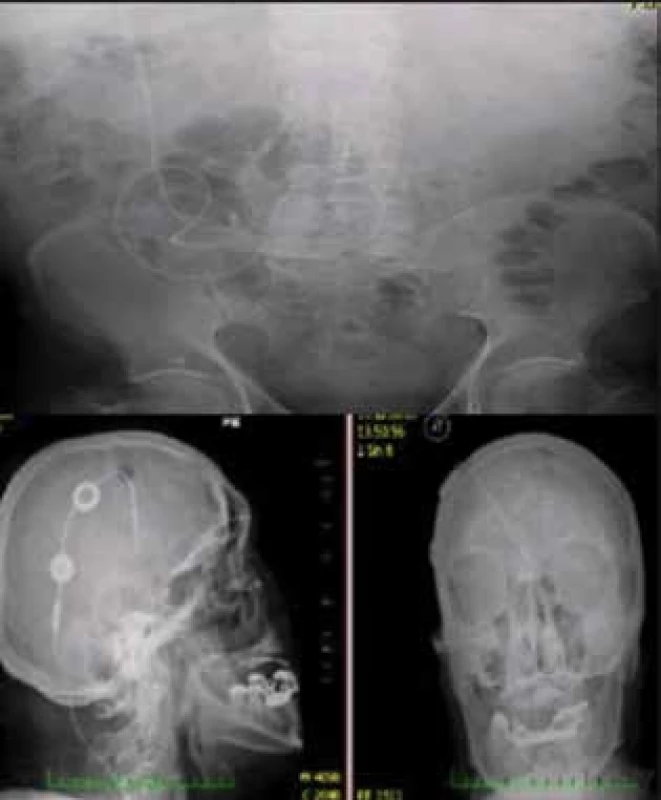
Image 5. Vpravo MR snímek pacienta po kraniotraumatu s oboustranným akutním subdurálním hematomem frontálně oboustranně, vlevo MR snímek u téhož pacienta s měsíčním odstupem, kde již vidíme rozšíření postranních komor s transependymálním prosakem a počínajícím setřením subarachnoideálních prostor
Fig. 5: MR picture on the right showing a patient after craniotrauma, bilateral acute subdural hematoma can be seen. The picture on the left shows the same patient one month later. Enlargement of the lateral ventricles with transependymal edema and incipient subarachnoid space effacement can be seen.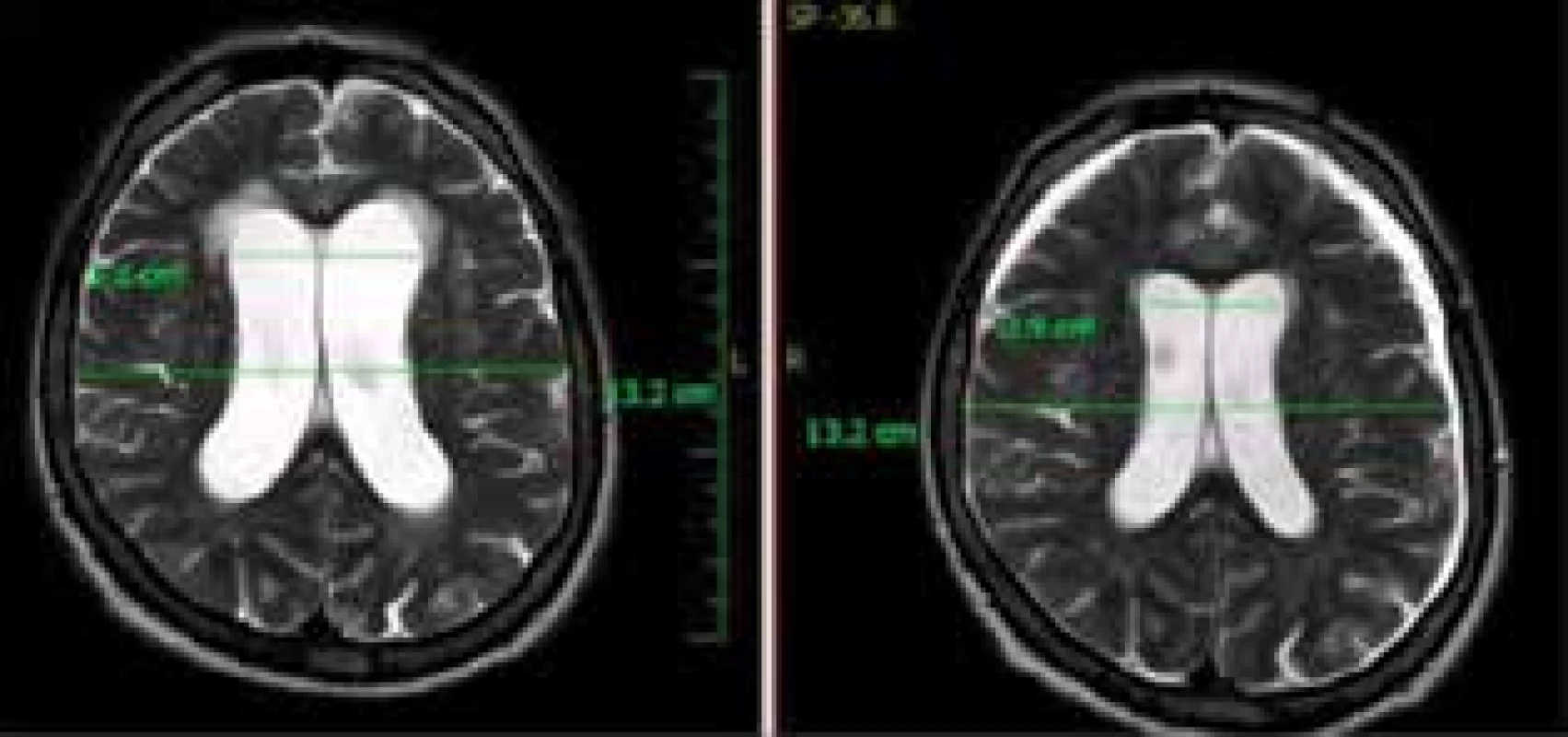
V případě VP drenáže je systém složen ze tří částí: 1) Z komorového drénu, který je zaveden z dorzofrontálního či okcipitálního přístupu do postranní komory nedominantní hemisféry, poté je vyveden podkožím za pravé ucho, kde je spojen s 2) ventilem. Před ventilem je většinou umístěn rezervoár, přes který lze provádět punkci likvoru s možností jeho vyšetření či ověření funkčnosti drenáže. Ventil funguje jako záklopka, která se otevírá při určitém tlaku likvoru, otevírací tlak je u současných drenáží libovolně nastavitelný, a to pomocí elektromagnetického nebo magnetického pole. Na distální část ventilu navazuje peritoneální katétr, který je tunelizován podkožím v oblasti krku, hrudníku a břicha a zaveden v epi/mezogastriu do peritoneální dutiny. I přes pokroky v používaných materiálech a technických řešeních jsou drenáže stále zatíženy poměrně vysokým procentem komplikací, nejčastěji je to selhání drenáže na podkladě obstrukce či jejího rozpojení nebo infekční komplikace [6]. V současné době se na trhu vyskytují drenáže s telemetrickým čidlem, které je součástí punkčního rezervoáru, principem telemetrie je bezdrátový přenos signálu. Intrakraniální tlak a pulzatilita mozkomíšního moku je zaznamenávána v čidle, tuto informaci lze bezdrátově přenášet a ukládat. Při podezření na selhání drenáže lze neinvazivně přiložením sondy na telemetrické čidlo tyto informace získávat a odhalit tak funkčnost drenáže bez nutnosti punkce rezervoáru.
ZÁVĚR
Posttraumatický hydrocefalus je závažnou klinickou jednotkou, na kterou je potřeba myslet u každého pacienta po kraniotraumatu, obzvláště u pacientů, u kterých dochází k sekundárnímu zhoršení klinického stavu. Při pozdním záchytu PH může být značně ovlivněna morbidita pacienta až s možným následkem smrti. Je potřeba také pomýšlet na prostou atrofii mozku, obzvláště pokud dojde k rozšíření komorového systému s odstupem několika měsíců, a tuto odlišit od PH, u těchto pacientů je nutné se neukvapovat, jelikož eventuální drenážní operace by byla bez efektu, základní diagnostikou je klinické vyšetření a CT mozku s lumbální punkcí.
Podpořeno MZČR - RVO (FNOs/2017)
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Ondřej Krejčí
Jilemnického 39
779 00 Olomouc
e-mail: ondrej.krejci@fno.cz
Sources
- Mohd Nor MA, Abdul Rahman NA, Adnan JS. Post-traumatic hydrocephalus. Malays J Med Sci 2013;20 : 95−6.
- Poca MA, Sahuquillo J, Mataró M, et al. Ventricular enlargement after moderate or severe head injury: a frequent and neglected problem. J Neurotrauma 2005;22 : 1303−10.
- Pangilinan PH, Jr, Chief Editor Lorenzo CT. Posttraumatic hydrocephalus updated. Medscape 2017.
- Tian HL, Xu T, Hu J, et al. Risk factors related to hydrocephalus after traumatic subarachnoid hemorrhage. Surg Neurol 2008;69 : 241−6.
- MacKenzie JD, Siddiqi F, Babb JS, et al. Brain atrophy in mild or moderate traumatic brain injury: a longitudinal quantitative analysis. AJNR Am J Neuroradiol 2002;23 : 1509−1
- Lipina R, Krejčí T. Chirurgická léčba hydrocefalu u dospělých. Neurologie pro praxi 2016;17 : 224–7.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2018 Issue 6-
All articles in this issue
- Chronický subdurální hematom − přehled
- Posttraumatický hydrocefalus
- Přínos opakovaných vyšetření počítačovou tomografií u pacientů s neurochirurgicko-neurologickou problematikou v intenzivní péči − retrospektivní analýza
- Epidurální hematom: benigní, nebo potenciální maligní onemocnění?
- Nová AOSpine klasifikace pro poranění subaxiální krční páteře a její využití v klinické praxi
- Subdurální empyém − kazuistika vzácného onemocnění s vysokou mortalitou
- Meralgia paresthetica
- Atypické řešení proximální nervové léze – kazuistika
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Meralgia paresthetica
- Chronický subdurální hematom − přehled
- Epidurální hematom: benigní, nebo potenciální maligní onemocnění?
- Posttraumatický hydrocefalus
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

