-
Medical journals
- Career
Epidurální hematom: benigní, nebo potenciální maligní onemocnění?
: N. Svoboda 1; T. Tyll 2; V. Beneš 1; D. Netuka 1
: Neurochirurgická a neuroonkologická klinika 1. lékařské fakulty Univerzity Karlovy a Ústřední vojenská nemocnice - Vojenská fakultní nemocnice Praha 1; Klinika anesteziologie, resuscitace a intenzivní medicíny 1. lékařské fakulty Univerzity Karlovy a Ústřední vojenská nemocnice - Vojenská fakultní nemocnice Praha 2
: Rozhl. Chir., 2018, roč. 97, č. 6, s. 267-272.
: Original articles
Úvod:
Epidurální hematom (EDH) je považován za onemocnění s dobrou prognózou. Ukazuje se ale, že morbidita a mortalita pacientů operovaných pro EDH je stále poměrně vysoká.
Cílem je zhodnocení výsledků pacientů po operaci EDH za posledních 5 let.
Metodika:
Sběr dat byl retrospektivní. Hodnotili jsme GCS před operací. Na CT jsme sledovali lokalizaci a výskyt přidružených poranění a rozdělili je na dvě skupiny: 1. „bezodkladní“ a 2. „sledovaní“. U první jsme sledovali čas CT – operace, u druhé počet CT. Zaznamenali jsme komplikace a mortalitu. Výsledný stav jsme hodnotili pomocí GOS.
Výsledky:
Operovali jsme 67 pacientů. Před operací mělo 55 % GCS 13−15, 8 % GCS 9−12 a 37 % GCS 3−8. Nejčastěji se EDH vyskytoval temporálně 52 %. V 76 % se vyskytla přidružená poranění. Ve skupině „bezodkladní“ bylo 54 % a ve skupině „sledovaní“ 46 %. Průměrný interval CT − operace byl 2 hod. 15 min. Ve skupině „sledovaní“ byly v 88 % pořízeny dvě předoperační CT. Komplikace se vyskytly u 34 %, chirurgické u 15 %. Mortalita dosahovala 6 %. Výsledně mělo 80 % pacientů GOS 4–5 a 20 % GOS 1−3.
Závěr:
Mortalita a morbidita je v dnešní době poměrně vysoká. 14 % pacientů zůstalo invalidních a 6 % zemřelo. Stále platí, že výsledek nejvíce závisí na klinickém stavu před operací a načasováním operace.
Klíčová slova:
epidurální hematom − evakuace, neurologický stav − načasování operace
ÚVOD
Epidurální krvácení (EDH) se vyskytuje ve 2,7−4 % [1−3] případů ze všech hospitalizovaných pacientů pro kraniocerebrální poranění. Typicky se EDH nachází v temporální, případně v temporo-parietální oblasti. EDH je uložen mezi vnitřní laminou lební a tvrdou plenou mozkovou, která lne ke kosti, díky čemuž má na CT charakteristický bikonvexní tvar. Natržení a. meningea media (AMM) je zodpovědné za 90 % případů EDH [4]. Méně často je podkladem krvácení ze zlomené kosti, natrženého splavu, meningeální žíly nebo diploických žil. Nárůst EDH způsobených arteriálním krvácením je často mnohokrát rychlejší než růst EDH ze žilního krvácení. Ač pacienti s EDH mají lepší prognózu než ti s akutním subdurálním hematomem (aSDH), dobrý pooperační stav pacienta není pravidlem. Mortalita pacientů, kteří podstoupili operaci EDH, dosahuje až 33 % [3]. Cílem této retrospektivní studie je zhodnocení výsledků pacientů po operaci EDH na naší klinice za posledních 5 let.
METODY
Retrospektivně jsme analyzovali výsledky pacientů operovaných pro EDH na Neurochirurgické a neuroonkologické klinice 1. LF UK a ÚVN od 1. 1. 2012 do 1. 1. 2017. Pacienty s EDH jsme dle příčin rozdělili do skupin – pád, chodec sražený dopravním prostředkem, napadení, autonehoda, pád z kola, pád při epileptickém záchvatu a úraz hlavy z neznámé příčiny. K tomu jsme zaznamenali, zda se úraz stal pod vlivem alkoholu. Z dokumentace od rychlé záchranné služby (RZS) jsme hodnotili Glasgow Coma Scale (GCS) při příjezdu RZS a následně při přijmu do ÚVN. Na základě toho jsme pacienty rozdělili do 3 skupin: I. skupina s lehkou nebo žádnou poruchou vědomí s GSC 13−15, II. skupina se středně těžkou poruchou vědomí s GCS 9–12 a III. skupina s těžkou poruchou vědomí s GCS 3–8. Intubovaní pacienti byli zařazeni do skupiny s těžkou poruchou vědomí. Zaznamenali jsme výskyt unilaterální či bilaterální mydriázy před operací.
Radiologické metody
CT snímky pořízeny na přístrojích SOMATOM Sensation, Toshiba Aquilion One a Philips Ingenuity 64. Na posledním předoperačním CT jsme hodnotili šíři hematomu měřením nejširšího průměru na axiálních snímcích. Na stejném CT vyšetření jsme sledovali lokalizaci EDH a přidružená poranění hlavy – aSDH, intracerebrální hematom, kontuze, pneumocefalus, subarachnoideální krvácení (SAH), vícečetné EDH nebo zlomeniny baze lební či konvexity.
Operace a operační výsledky
Všichni pacienti byli rozděleni do dvou skupin: 1. skupinu „bezodkladní“ tvořili pacienti, kteří byli operačně ošetřeni okamžitě po provedení 1. CT. 2. skupinu „sledovaní“ tvořili pacienti, kteří byli před operací sledováni alespoň dvěma CT. U 1. skupiny jsme zejména sledovali čas od CT do operace (tzv. interval CT – operace). U 2. skupiny jsme zaznamenali, kolik pacienti měli CT vyšetření před operací. Komplikace během naší hospitalizace jsme rozdělili na komplikace chirurgické a na komplikace obecné. Hodnotili jsme mortalitu všech pacientů, kteří umřeli do 30 dnů od operace. Výsledný stav pacientů jsme ohodnotili na škále Glasgow Outcome Scale (GOS) v den propuštění či překladu z ÚVN (Tab. 1), zvlášť jsme porovnali výsledky u pacientů s abnormálním nálezem na zornicích.
1. Glasgow Outcome Scale (GOS)
Tab. 1: Glasgow Outcome Scale (GOS)
Vysvětlivka: *porucha myšleno neurologická nebo psychická VÝSLEDKY
Od 1. 1. 2012 do 30. 6. 2017 jsme na naší klinice evakuovali EDH u 67 pacientů. Četněji byli zastoupeni muži, a to v poměru 51 : 17. Průměrný věk pacientů byl 46 let (v rozmezí od 17 do 96). Nejčastější příčinou EDH byl pád v 63 %, dále sražení chodce dopravním prostředkem 8 %, autonehoda 8 %, napadení 8 %, pád z kola 3 % a pád při epileptickém záchvatu 3 %. Neznámá příčina EDH byla zaznamenána u 6 % (Tab. 2).
2. Dělení vzniku EDH dle příčiny 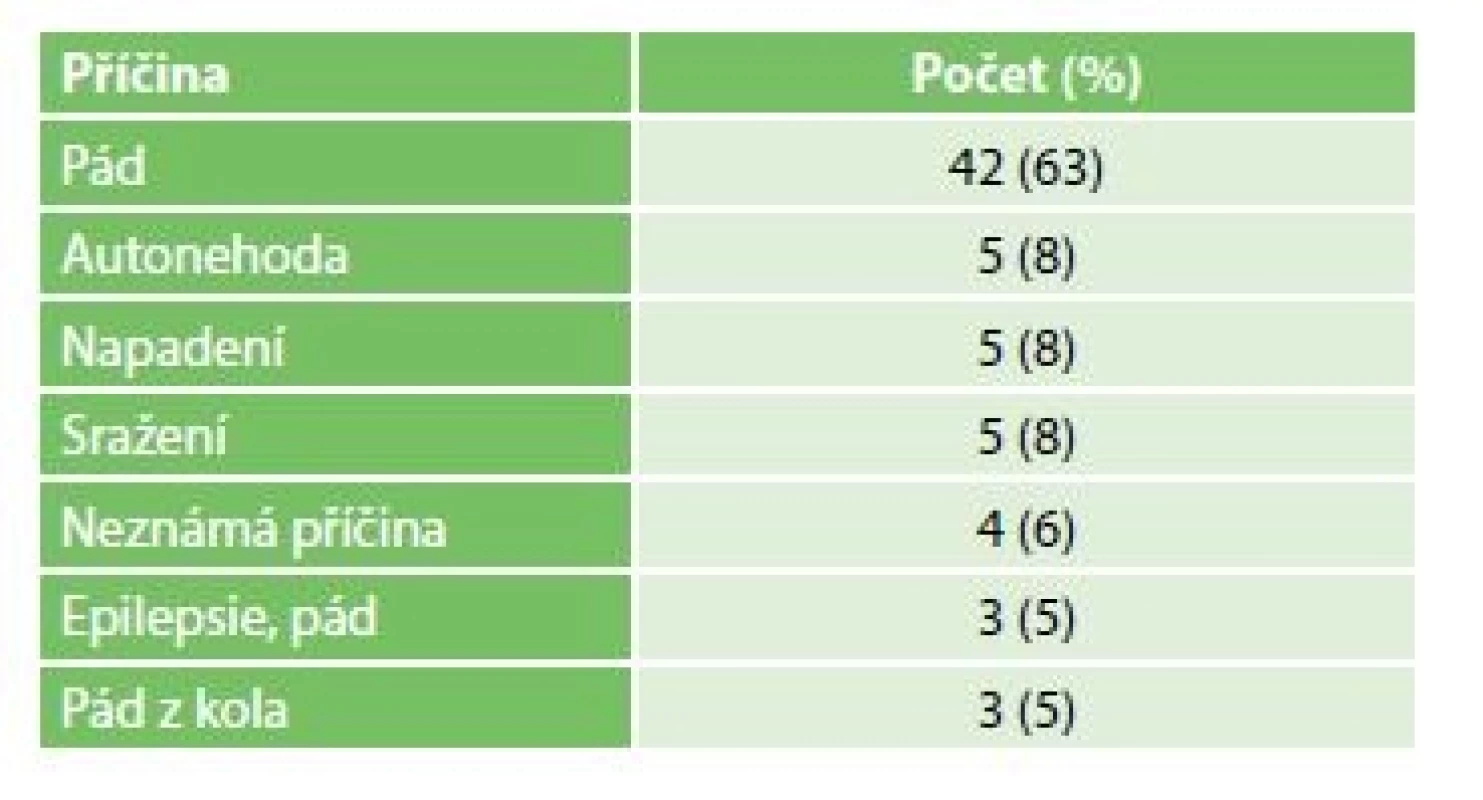
K poranění pod vlivem alkoholu došlo u 42 % pacientů. Při příjezdu RZS mělo 67 % pacientů lehkou nebo žádnou poruchu vědomí, 8 % středně těžkou a 25 % těžkou poruchu vědomí. V době při příjmu do ÚVN mělo 55 % pacientů lehkou nebo žádnou, 8 % středně těžkou a 37 % těžkou poruchu vědomí. U 18 % byla zaznamenána unilaterální a u 3 % bilaterální mydriáza. Průměrná šíře hematomu činila 2,2 cm (od 1,0 do 5,1 cm). Nejčastěji se EDH vyskytoval v temporální oblasti 52 %, dále v parietální 48 %, ve frontální 46 % a ve 34 % v okcipitální oblasti. V 9 % byl EDH lokalizován infratentoriálně. Přidružená poranění se vyskytla u 76 %. Nejčastěji se jednalo o zlomeninu lebky nebo baze lební v 57 % případů. Dále v četnosti následovala kontuze v 25 %, SAH a pneumocefalus po 15 %, aSDH 7 %, druhý EDH 4 % a v 1 % intracerebrální hematom.
Ve skupině „bezodkladní“ bylo 54 % pacientů a ve skupině „sledovaní“ 46 % pacientů. Průměrný časový interval CT − operace ve skupině „bezodkladných“ byl 2 hod. 15 min. (od 15 min. do 4 hod. 40 min.). Průměrný čas pacientů CT − operace z jiné nemocnice jsou 2 hod. 40 min. (od 2 hod. do 4 hod. 40 min.). Průměrný čas CT − operace v ÚVN je 1 hod. 35 min. (interval od 15 min. do 3 hod. 15 min.).
Ve skupině „sledovaných“ byla v 88 % pořízena dvě předoperační CT vyšetření, u 6 % případů byla pořízena 3 a u dalších 6 % 4 předoperační CT. Indikace evakuace EDH byla založena na progresi EDH, změně neurologického nálezu a případné akcentaci bolestí hlavy.
Komplikace během hospitalizace se vyskytly u 34 % pacientů, chirurgické komplikace se vyskytly u 15 % (Tab. 3).
3. Rozdělení komplikací na chirurgické a obecné
Tab. 3: Overall general and surgical complications
Vysvětlivka: aSDH − akutní subdurální hematom (acute subdural hematoma); re-EDH − recidiva EDH (recurrence of EDH) Pooperační mortalita dosahovala 6 %. Při propuštění či překladu mělo nejvíce pacientů GOS 5 64 %, dále 16 % GOS 4, 11 % GOS 3, 3 % GOS 2 a 6 % GOS 1. Vztah mezi vstupním stavem klinickým dle GCS a výsledným stavem dle škály GOS je uveden v Tab. 4.
4. Rozdělení stupně GOS pacientů po operaci EDH na základě předoperačního GCS
Tab. 4: GOS of patients undergoing EDH evacuation according to their pre-operative GCS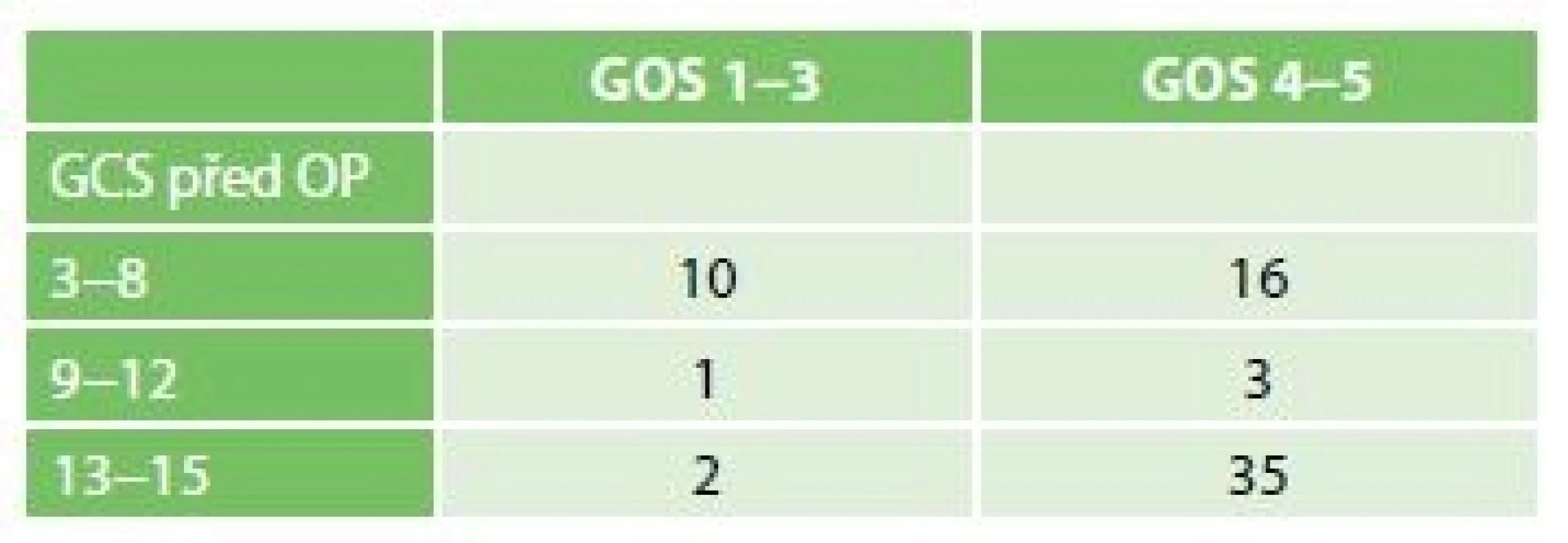
Vysvětlivka: OP –operace (surgery) Celkem 12 pacientů mělo předoperačně unilaterální mydriázu. Příznivý výsledný klinický stav (GOS 4−5) byl pozorován u 8 pacientů, tj. 67 %. Pouze 2 pacienti byli operováni až při nálezu oboustranné mydriázy, jeden pacient měl GOS 2, druhý pacient měl GOS 3.
První kazuistika: Na svatební hostině byl během potyčky zraněn 28letý muž v ebrietě, následně upadl na zem a již se neprobral k vědomí. Ve 23 : 45 přijela RZS, záchranáři provedli intubaci zraněného a převezli jej do nemocnice. Na CT mozku (Mělník, 0 : 15) bylo zachyceno objemné EDH (Obr. 1A,B). Pacient byl přeložen a ošetřen v ÚVN ve 2 : 30, neurochirurg evakuoval hematom a zastavil krvácení. Po operaci pacient strávil den na jednotce intenzivní péče a 1. pooperační den byl přeložen na lůžkové oddělení při plném vědomí, bez neurologického deficitu.
1. A,B: Nativní CT snímek mozku, axiální řez a koronární řez Na pravé straně je zachycen fronto-parieto-temporální EDH s typickým bikonvexním tvarem. Šíře hematomu i posun středočárových struktur jsou jasnou indikací k chirurgické evakuaci hematomu.
Fig. 1 A,B: CT images of a patient’s brain demonstrating fronto-parieto-temporal EDH on axial and coronal image The typical biconvex shape of EDH is well demonstrated. The width of EDH and midline shift are considerable.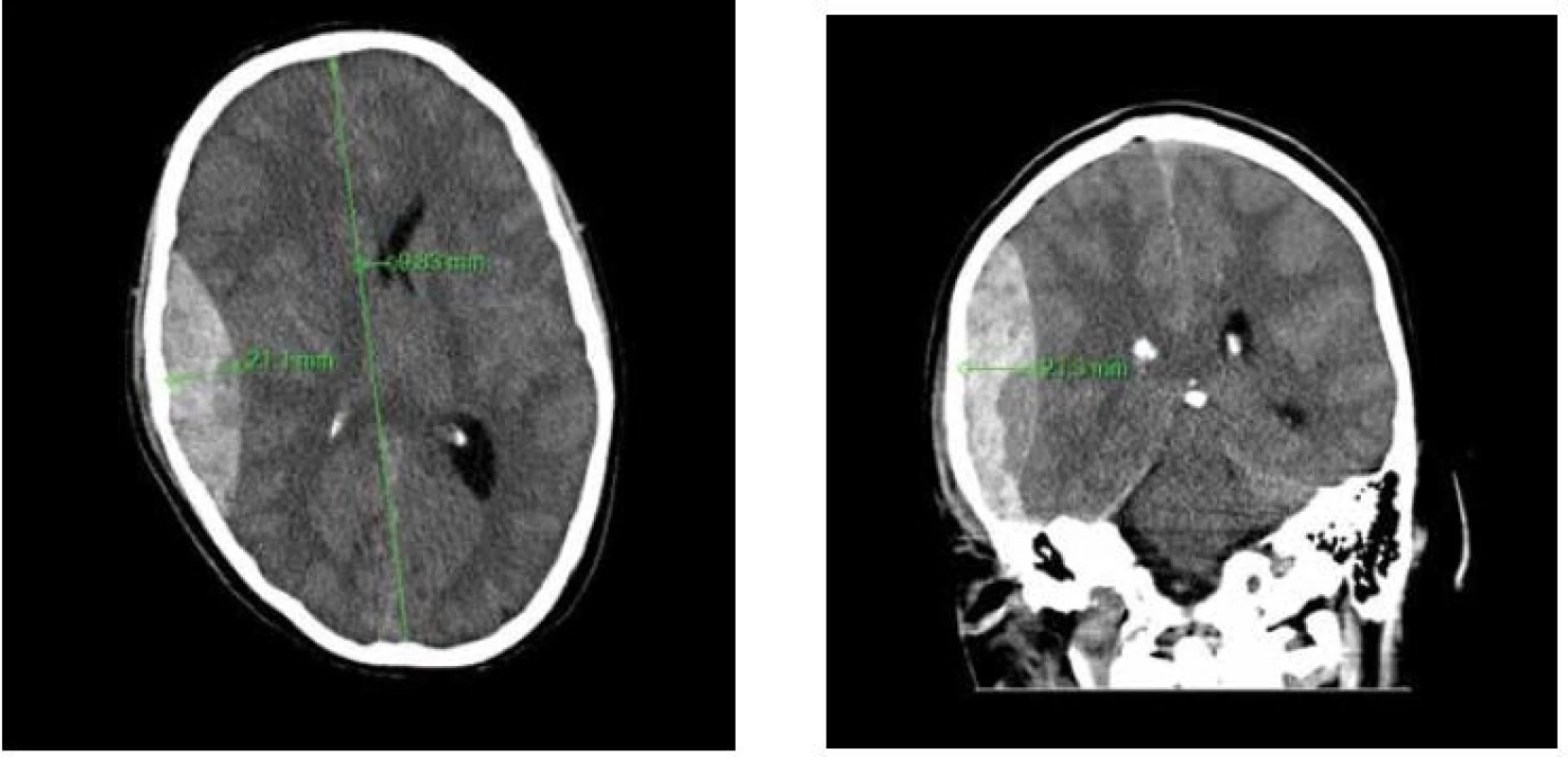
Druhá kazuistika: 49letý pacient spadl v ebrietě. Kamarádi jej odvedli domů a uložili do postele. Z postele nevstal následující 4 dny, až nakonec jeho matka zavolala RZS. Při příjezdu měl GCS 14. CT mozku (Mělník, 20 : 50) prokázalo oboustranný EDH, vpravo větší. Dále byla odhalena vpáčená zlomenina lebky, která byla umístěna nad sinus sagittalis superior (SSS) (Obr. 2A,B,C). Ve 23 : 00 začala operace. Neurochirurg zvolil polohu v polosedě. Během operace došlo k masivní vzduchové embolizaci do SSS se srdeční zástavou. Pacient umřel na sále.
2. AB: Nativní CT snímek, axiální a koronární řez EDH bilaterálně spolu s vpáčenou zlomeninou, která je umístěna nad horním sagitálním splavem. (K = kontuze, VZ = vpáčená zlomenina)
Fig. 2AB: CT images of a patient’s brain demonstrating bilateral EDH on axial and coronal image The scan shows depressed fracture above the sagittal superior sinus. (K = contusion, VZ = depressed fracture)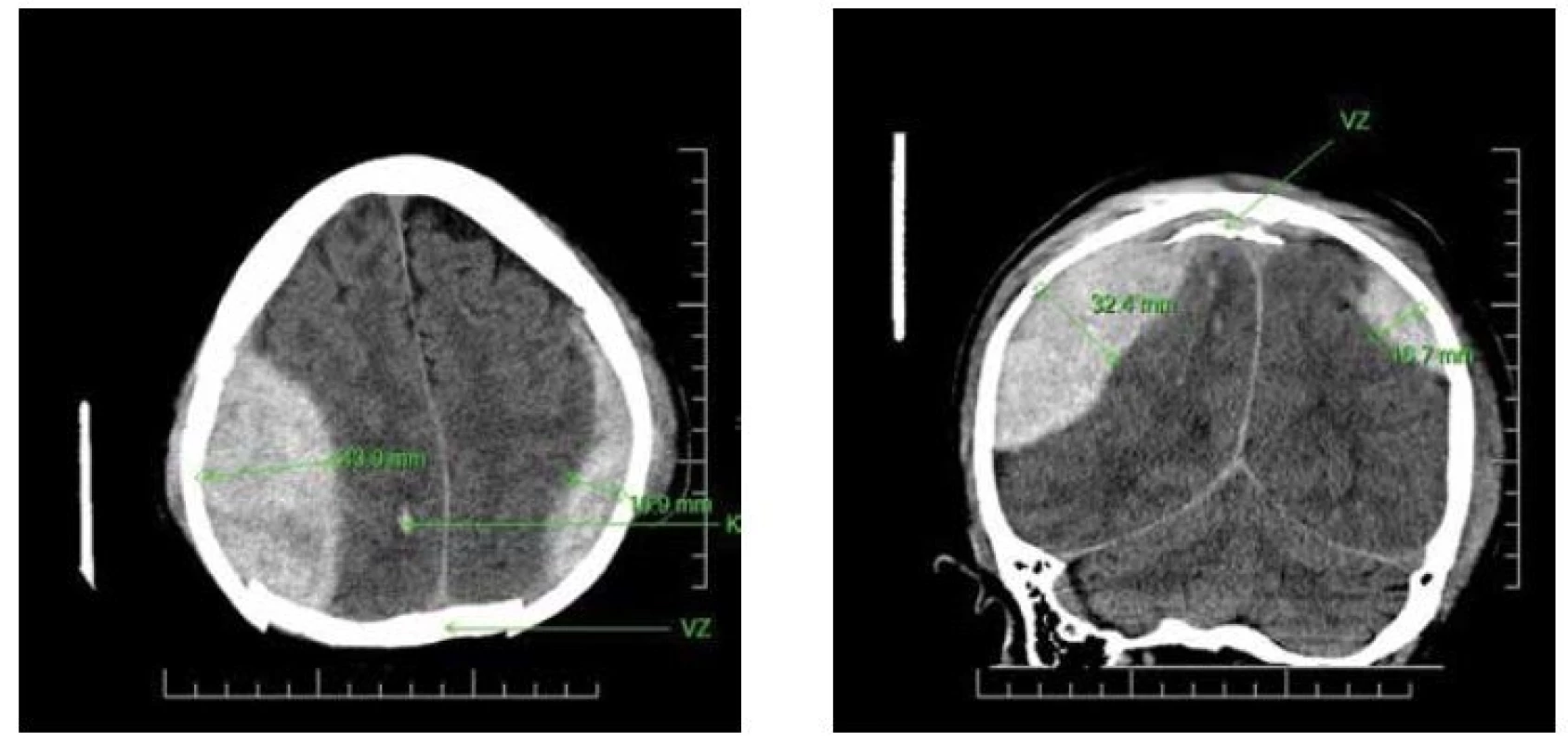
Obr. 2C: Rekonstrukční CT kalvy znázorňující lokalizaci vpáčené zlomeniny Fig. 2C: CT reconstruction of the skull showing the localization of the depressed fracture 
DISKUZE
Tak jako v naší 1. kazuistice, typickým pacientem s EDH je mladý jedinec, tj. 27−32 let [5−8], mužského pohlaví (poměr muži:ženy byl 8 : 1 [9]). Jako nejčastější příčiny jsou uváděny dopravní nehody 30–86 % a pády 26−52 % [5,6,10−12], méně často napadení 8 % [3]. Nález alkoholu v krvi u více než 40 % pacientů s EDH není ojedinělý [13,14]. Diagnostika je zpravidla provedena pomocí CT díky dostupnosti a nízké časové náročnosti. Přidružená poranění hlavy se vyskytují v 58−76 % [15−17]. Nejčastěji se EDH vyskytuje v temporální, případně temporo-parietální krajině. Není výjimkou, že hematom překračuje hranice laloků, a vyskytuje se tak hned v několika krajinách najednou.
Učebnicově je průběh EDH popisován jako krátká epizoda bezvědomí po úrazu (komoce), ze kterého se pacient probouzí a následně se začne jeho klinický stav zhoršovat (růst EDH). Tento charakteristický průběh je ale zaznamenán sotva u 50 % případů [18]. Také v naší 1. kazuistice chybí lucidní interval. Tato situace může nastat, pokud je růst EDH rychlý a porucha vědomí z růstu EDH rovnou naváže na bezvědomí při komoci. Rychlost rozvoje poruchy vědomí ale není vždy stejná a závisí na rychlosti progrese EDH. Zjednodušeně se EDH dají rozdělit do dvou skupin – rychle (r-EDH) a pomalu (p-EDH) progredující. r-EDH vznikají většinou na podkladě tepenného krvácení z AMM. U tohoto průběhu (viz 1. kazuistika) je charakteristické rychlé zhoršení neurologického deficitu a vědomí po úrazu. Chirurgická intervence musí být proto provedena co nejdříve. Časový interval od úrazu do operace je u těchto pacientů jedním z nejdůležitějších prognostických faktorů [16]. V našem souboru jsme jako r-EDH označili ty pacienty, kteří měli před operací provedené pouze jedno CT vyšetření. Tuto skupinu tvořilo 54 % pacientů. Průměrný interval (všech r-EDH) CT − intervence činil 2 hod. 15 min. Nejrychleji byli ošetřeni ti pacienti, kteří byli přivezeni RZS rovnou do ÚVN. Průměrný čas CT (ÚVN) − operace 1 hod. 35 min. (od 15 min. do 3 hod. 15 min).
Rozpětí intervalu CT − operace v ÚVN je široké. Délka intervalu závisela na vstupním GCS a klinickém stavu pacienta během hospitalizace. Nejdelší časový interval CT – operace v ÚVN (3 hod. 15 min.) byl u pacienta, který měl vstupní GCS 15 a během hospitalizace se jeho stav nehoršil. Všichni pacienti s GCS pod 12 podstoupili operaci do 1 hod. od CT (ÚVN). Průměrný čas pacientů CT − operace z jiné nemocnice: 2 hod. 40 min. (od 2 hod. do 4 hod. 40 min.). U 17 pacientů s CT v jiné nemocnici (47 % pacientů s r-EDH) byl časový interval CT − operace delší než 2 hod. 15 min., tj. průměrný čas všech r-EDH. Tito pacienti značně prodloužili průměrný interval CT − operace. Nelze však opomenout fakt, že v těchto případech se jedná o komplexní děj: CT ve spádové nemocnici, zaslání CT do PACSu v ÚVN, statimová telefonická konzultace, domluva překladu, převoz pacienta RZS, příjezd na emergency v ÚVN, případné statimové odběry a příprava na operaci a převoz na sál.
Na druhou stranu p-EDH vzniká většinou ze žilního krvácení, hematom může nabývat na objemu pozvolna a někdy ani nemusí být patrný na prvním CT, tzv. pozdní EDH (delayed) [19]. Všechny pacienty s p-EDH je nezbytné sledovat. V naší skupině pacientů bylo 46 % pacientů, kteří k operaci dospěli až během sledování. U většiny našich sledovaných pacientů (88 %) byla operace indikována po provedení druhého CT. Pouze u 12 % pacientů jsme provedli více předoperačních CT, maximálně však 4. Nárůst objemu EDH u těchto pacientů, u některých i při dobrém klinickém stavu, nás přiměl k operaci. Dle našich zvyklostí sledujeme pacienty s EDH na jednotce intenzivní péče, kde může být klinické zhoršení brzy zaznamenáno a pacient rychle převezen na operační sál.
Operace, je-li indikována, by měla být provedena co nejdříve. Podle mezinárodních doporučení je vhodné operovat ty pacienty, kteří mají objem EDH větší než 30 ml, šíři hematomu přes 1,5 cm, posun středočárových struktur přes 0,5 cm, pacienty s GCS nižším než 8 a ty, kteří mají fokální neurologický deficit [3]. Pouze jeden operovaný pacient z našeho souboru měl šíři EDH pod 1,5 cm. Se šíří EDH 1,0 cm měl zároveň vpáčenou zlomeninu a středočárový posun o více než 0,5 cm, což bylo jasnou indikací k operaci.
EDH je většinou chápáno jako benigní onemocnění s dobrou pooperační prognózou. Obecně se předpokládá, že pacient v dobrém předoperačním stavu (vysoké GCS) má vysokou šanci na dobrý pooperační výsledek. Podobně hovoří i naše výsledky (Tab. 4). V rámci naší studie jsme operovali dva pacienty, kteří měli GCS 14−15, a přesto skončili s GOS 1−3. Jeden pacient (viz 2. kazuistika) zemřel během operace pro akutní chirurgickou komplikaci. Neurochirurg záměrně zvolil polohu v polosedě, protože se obával excesivního krvácení ze sinus sagittalis superior v poloze na břiše. Při odklopení kosti v poloze v polosedě však došlo k opačnému jevu – masivní vzduchové embolii. Druhý pacient si při úrazu přivodil ventrální luxaci obratle C6 o šíři celého obratle s inkompletní transverzální lézí míšní. Byla provedena stabilizační operace z předního i zadního přístupu. Navzdory léčbě zůstal pacient postižen těžkou kvadruparézou (GOS 3). Zbylí pacienti s GCS 14−15 byli z nemocnice propuštěni či přeloženi v dobrém zdravotním stavu (GOS 4−5).
Jeden pacient s GCS 9−12 zemřel během hospitalizace. Jednalo se o 70letého pacienta s Alzheimerovou nemocí. U pacienta se rozvinula těžká bradykardie a hypoventilace po extubaci. Krátce nato následovala srdeční zástava.
Pacienti s GCS 3−8 dosáhli v 61 % dobré úpravy stavu (GOS 4−5). Celkem 23 % pacientů zůstalo trvale postižených (GOS 3) a 8 % ve vegetativním stavu, 8 % zemřelo. Nezáleží však pouze na GCS, ale i na dalších faktorech, jako jsou věk, velikost zornic, CT nález a včasnost chirurgického ošetření. Mortalita nabývá v odlišných studiích různých hodnot od 0–33 % [12,20−22], v našem souboru 6 %. Pokud se rozdělí pacienti dle GCS, nejnižší mortalita byla pozorována u pacientů s GCS 15, u nichž dosahuje skoro 0, u těch, co mají CGS 9−12, dosahuje mortalita 9 % a nejvyšší mortalitu mají pacienti s GCS 3−8, kde dosahuje až 20 % [3].
ZÁVĚR
EDH je obecně považováno za benigní onemocnění s příznivou prognózou. Je nicméně prokázáno, že trvalá invalidita a smrt jako následek EDH nejsou výjimkou. V našem souboru mělo po operaci 80 % pacientů GOS 4−5. Celkem 14 % pacientů zůstalo trvale postižených a 6 % zemřelo. Prognóza pacientů s EDH závisí především na předoperačním GCS, věku pacienta, výskytu mydriázy, CT nálezu a na časnosti chirurgické intervence. Hlavním ovlivnitelným faktorem zůstává časový interval do operace. U r-EDH je důležité zkrátit časový interval od úrazu do operace na minimum. U p-EDH musí být pacient bedlivě sledován a při známkách klinického zhoršení okamžitě vyšetřen pomocí CT. Jakmile je provedena diagnostika, pacient musí být transportován na operační sál co nejrychleji.
Grant MO 1012
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
doc. MUDr. David Netuka, Ph.D.
Neurochirurgická a neuroonkologická klinika
1. LF UK a ÚVN
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: netuka.david@gmail.com
Sources
- Young RJ, Destian S. Imaging of traumatic intracranial hemorrhage. Neuroimaging Clin N Am 2002;12 : 189−204.
- Gupta SK, Tandon SC, Mohanty S, et al. Bilateral traumatic extradural haematomas: report of 12 cases with a review of the literature. Clin Neurol Neurosurg 1992;94 : 127−31.
- Bullock MR, Chesnut R, Ghajar J, et al. Surgical management of acute epidural hematomas. Neurosurgery, 2006;58(3 Suppl):S7−15;discussion Si-iv.
- Rincon S, R. Gupta R, Ptak T. Imaging of head trauma. Handb Clin Neurol 2016;135 : 447−77.
- Grevsten S, Pellettieri L. Surgical decision in the treatment of extradural haematoma. Acta Chir Scand 1982;148 : 97−102.
- Cohen JE, Montero A, Israel ZH. Prognosis and clinical relevance of anisocoria-craniotomy latency for epidural hematoma in comatose patients. J Trauma 1996;41 : 120−2.
- Bricolo AP, Pasut LM. Extradural hematoma: toward zero mortality. A prospective study. Neurosurgery 1984;14 : 8−12.
- Ruff LM, Mendelow AD, Lecky FE. Improving mortality after extradural haematoma in England and Wales. Br J Neurosurg 2013;27 : 19−23.
- Soon WC, Marcus H, Wilson M. Traumatic acute extradural haematoma - Indications for surgery revisited. Br J Neurosurg 2016;30 : 233−4.
- Cook RJ, Dorsch NW, Fearnside MR, et al. Outcome prediction in extradural haematomas. Acta Neurochir (Wien) 1988;95 : 90−4.
- O‘Sullivan MG, Gray WP, Buckley TF. Extradural haematoma in the Irish Republic: an analysis of 82 cases with emphasis on „delay“. Br J Surg 1990;77 : 1391−4.
- Wester K. Decompressive surgery for pure epidural hematomas: does neurosurgical expertise improve the outcome? Neurosurgery 1999;44 : 495−500;discussion 500−2.
- Suchomel P. [Analysis of the causes of failure in the treatment of simple traumatic epidural hematomas.] Czec, Rozhl Chir 1990;69 : 649−54.
- Brabec R. Výsledky chirurgické léčby pacientů s „čistým“ úrazovým epidurálním krvácením. Cesk Slov Neurol N 2015;78 : 323−7.
- Lee EJ, Hung YC, Wang LC, et al. Factors influencing the functional outcome of patients with acute epidural hematomas: analysis of 200 patients undergoing surgery. J Trauma 1998;45 : 946−52.
- Lobato RD, Rivas JJ, Cordobes F, et al. Acute epidural hematoma: an analysis of factors influencing the outcome of patients undergoing surgery in coma. J Neurosurg 1988;68 : 48−57.
- Rivas JJ, Lobato RD, Sarabia R, et al. Extradural hematoma: analysis of factors influencing the courses of 161 patients. Neurosurgery 1988;23 : 44−51.
- R. Schröder ZN, Beneš J, Kala Z. Zavřené úrazy hlavy a epidurální hematom. Rozhl Chir 19884 : 244−52.
- Milo R, Razon N, Schiffer J. Delayed epidural hematoma. A review. Acta Neurochir (Wien) 1987;84 : 13−23.
- R. Brabec VBI, Buchvald P, Suchomel P. Výsledky chirurgické léčby pacientů s „čistým“ úrazovým epidurálním krvácením. Cesk Slov Neurol N 2015;78 : 323−7.
- Mendelow AD, Gillingham FJ. Extradural haematoma: effect of delayed treatment. Br Med J 1979;2 : 134.
- Kvarnes TL, Trumpy JH. Extradural haematoma. Report of 132 cases. Acta Neurochir (Wien) 197841 : 223−31.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2018 Issue 6-
All articles in this issue
- Chronic subdural hematoma – review article
- Posttraumatic hydrocephalus
- Benefits of repeated CT scan in patients with neurosurgical-neurological problems in intensive care − retrospective analysis
- Epidural hematoma – benign or potentially malignant disease?
- New AOSpine subaxial cervical spine injury classification and its clinical usage
- Subdural empyema − case report of a rare disease with a high mortality
- Meralgia paresthetica
- Rare surgical procedures for proximal nerve lesions – a case report
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Meralgia paresthetica
- Chronic subdural hematoma – review article
- Epidural hematoma – benign or potentially malignant disease?
- Posttraumatic hydrocephalus
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

