-
Medical journals
- Career
Přínos opakovaných vyšetření počítačovou tomografií u pacientů s neurochirurgicko-neurologickou problematikou v intenzivní péči − retrospektivní analýza
Authors: T. Tyll 1; D. Netuka 2; M. Bílková 1; R. Orlík 1; T. Belšan 3; M. Müller 1
Authors‘ workplace: Klinika anesteziologie, resuscitace a intenzivní medicíny 1. lékařské fakulty Univerzity Karlovy a Ústřední vojenská nemocnice - Vojenská fakultní nemocnice Praha 1; Neurochirurgická a neuroonkologická klinika 1. lékařské fakulty Univerzity Karlovy a Ústřední vojenská nemocnice - Vojenská fakultní nemocnice Praha 2; Radiodiagnostické oddělení Ústřední vojenská nemocnice Praha 3
Published in: Rozhl. Chir., 2018, roč. 97, č. 6, s. 262-266.
Category: Original articles
Overview
Úvod:
CT vyšetření mozku je integrální součástí neurointenzivní péče. Pro nemocného vyšetření současně představuje riziko, má nežádoucí účinky a indikaci musí předcházet rozvaha. Cílem práce je analyzovat indikace k CT vyšetření mozku a vliv výsledku vyšetření na další léčbu.
Metoda:
Retrospektivně byla analyzována CT vyšetření mozku provedená v roce 2011 u 263 pacientů neurointenzivní péče. Bylo sledováno, zda k indikaci CT vedla změna klinického stavu, či šlo o vyšetření rutinní, zda pacienti byli v době indikace CT farmakologicky sledováni. Dále byl hodnocen výsledek vyšetření a jeho dopad na další terapii.
Výsledky:
V souboru bylo provedeno 763 CT vyšetření mozku. 81 % vyšetření bylo indikováno u pacientů pod vlivem sedace, 19 % u těch, které bylo možno klinicky sledovat. V obou skupinách vedla k indikaci rutina v 81 % případů. Nálezy více než poloviny vyšetření byly hodnoceny jako stacionární či zlepšené a zhruba dvě třetiny vyšetření neměly dopad na další léčbu. Výsledek vyšetření indikovaných na podkladě změny klinického stavu vedl ke změně terapie častěji než při indikaci rutinní (24,8 vs. 14,2 %), rozdíl byl ještě výraznější, hodnotíme-li zvlášť pacienty, u nichž byla indikována léčba operační (19 % vs. 8,4 %).
Závěr:
CT vyšetření mozku je a bude součástí neurointenzivní péče. Samozřejmě však nemůže nahradit klinické vyšetření. Výsledky vyšetření indikovaných na podkladě změn v klinickém stavu častěji ovlivňují další léčbu. Racionální indikace sedace může přispět k racionální indikaci zobrazovacího vyšetření mozku.
Klíčová slova:
neurointenzivní péče – sedace – CT vyšetření mozku
ÚVOD
Při léčbě pacientů s nitrolební patologií bez ohledu na etiologii se lékař intenzivista i neurochirurg opírají při svém rozhodování zejména o změny v klinickém a neurologickém stavu, neuromonitoraci a o nálezy zobrazovacích vyšetření.
Neurointenzivní medicína disponuje řadou monitorovacích metod, které zmiňujeme jen v krátkosti. Mezi základní patří monitorace nitrolebního tlaku, která spolu s monitorací systémové cirkulace dává základní obraz o mozkové hemodynamice (CPP cerebral perfusion pressure). V současné době mají klinici k dispozici jen invazivní variantu. Existují invazivní i neinvazivní metody k měření průtoku krví mozkem (CBF cerebral blood flow). Další skupina monitorovacích technik je zaměřena na monitoraci dodávky kyslíku a nitrolebního metabolismu, sem řadíme několik neinvazivních i invazivních postupů, které nám dávají obraz nitrolební oxygenace, acidobazické rovnováhy, teploty nebo zplodinách metabolismu (laktát, pyruvát, glykemie). Elektrofyziologické metody (EEG, evokované potenciály) by se daly nazvat jako vyšetření funkční. Novější metodou je neinvazivní pupilometrie. Kombinace výše zmíněných technik bývá nazývána monitorací multimodální [1].
Jedinou metodou, která dokáže integrálně zhodnotit nervový systém, zůstává klinické vyšetření. Jeho použitelnost je v neurointenzivní péči limitována ze dvou důvodů. Jedním je sama neuropatologie a druhou sedace. Tato častá složka intenzivní medicíny bývá podávána především k toleranci léčby jako takové zejména invazivních a nepříjemných postupů (např. umělá plicní ventilace) a v neurointenzivní péči pak tvoří zásadní součást léčby mozkového edému, resp. nitrolební hypertenze. Zobrazovací vyšetření v neurointenzivní péči tak hrají klíčovou roli.
Vyšetření počítačovou tomografií (CT) představuje dnes základní vyšetření v diagnostice většiny intrakraniálních patologií. V případě mozkového poškození je především včasná diagnostika podstatná pro následný vývoj klinického stavu pacienta i pro jeho konečný klinický výsledek, míněn zejména ten neurologický. CT vyšetření mozku představuje spolu s další neuromonitorací jakousi alternativu klinického vyšetření tam, kde ho nelze provést. Zároveň je v diagnostickém procesu obvykle prvním krokem u pacientů, u nichž došlo ke změně neurologického stavu. Na základě CT nálezu pak klinik indikuje změnu dosavadní terapie, ať už ve smyslu snížení či vysazení sedace a zahájení weaningu pacienta, nebo naopak ve smyslu posílení konzervativní terapie či indikace neurochirurgické intervence. Přes pokrok v neuromonitoraci včetně zobrazovacích metod však dosud žádná technologie klinické vyšetření nenahradí. V klinické neurointenzivní praxi je obvyklé rutinní kontrolní i opakované CT vyšetření mozku, ať už u pacientů s kraniocerebrálním poraněním, anebo u pacientů po neurochirurgických operacích.
CT vyšetření logicky reprezentuje zátěž ekonomickou. Cílem naší práce bylo zhodnotit indikaci k vyšetření mozku CT a následný dopad výsledku vyšetření na léčebný postup.
METODA
V retrospektivní observační studii jsme analyzovali všechny pacienty s intrakraniální lézí přijaté v kalendářním roce na Kliniku anesteziologie, resuscitace a intenzivní medicíny 1. lékařské fakulty Univerzity Karlovy a Ústřední vojenské nemocnice – Vojenské fakultní nemocnice Praha (KARIM), u nichž bylo provedeno CT vyšetření mozku. Jednalo se o pacienty vyžadující neurointenzivní péči jak pooperační, tak pro lézi traumatickou či cerebrovaskulární (spontánní ruptura arterio-venózní malformace/aneuryzmatu či jiné cévní mozkové příhody). Zkoumaný soubor čítal 263 pacientů, z nichž bylo 171 mužů a 92 ženy (Tab. 1). U těchto pacientů jsme zaznamenali: věk, pohlaví, počet provedených CT vyšetření mozku, indikaci k vyšetření, následné terapeutické intervence, přítomnost či nepřítomnost sedace v době indikace vyšetření a délku hospitalizace na KARIM.
Table 1. Charakteristika souboru pacientů
Tab. 1: Patient characteristics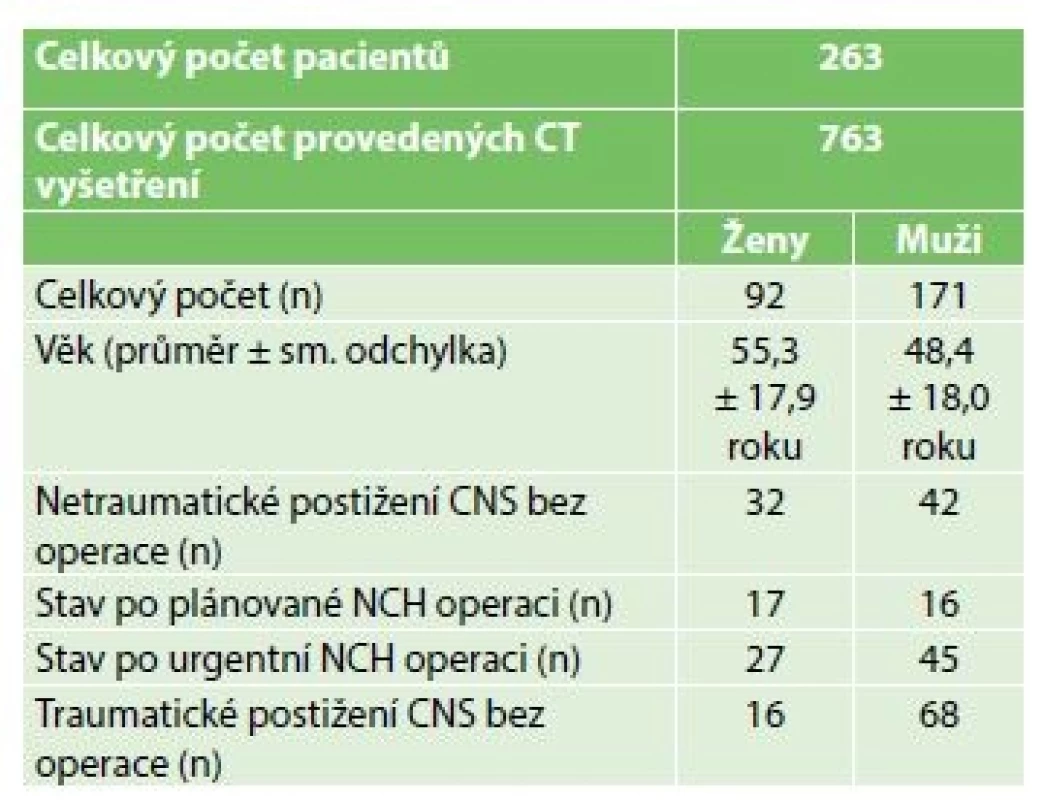
Provedená CT vyšetření jsme kategorizovali podle toho, zda indikačním kritériem byla změna neurologického stavu, či bylo vyšetření „rutinní“. Změnu neurologického stavu jsme definovali jako pokles Glasgow coma scale (GCS), vzestup nitrolebního tlaku (ICP), objevení se nové fokální neurologické symptomatologie (anizokorie, lateralizace, porucha hybnosti, poruchy visu) či přítomnost dalších méně specifických klinických známek nasvědčujících poruchu CNS (bolesti hlavy, zvracení, závrať). Indikaci k CT vyšetření, která byla výsledkem kombinace aplikace akceptovaných doporučených postupů a zejména konsenzu mezi intenzivistou a neurochirurgem, označujeme jako rutinní.
Dále jsme CT vyšetření rozdělili podle přítomnosti či nepřítomnosti sedace v době indikace CT vyšetření a podle následného nálezu, jenž jsme posuzovali na podkladě radiologického popisu a neurochirurgického vyjádření. Nálezy jsme klasifikovali do 4 skupin: 1) nová patologie; 2) zhoršení stávajícího nálezu (např.: progrese edému, krvácení či ischemie); 3) stacionární stav; 4) zlepšení nálezu.
Dopad výsledku CT vyšetření na další terapii má 4 varianty: 1) chirurgická intervence; 2) změna konzervativní terapie; 3) ukončení sedace; 4) beze změny terapie. Za chirurgickou intervenci jsme označili veškeré neurochirurgické operace, manipulace s pomůckami k derivaci likvoru, měření ICP (nebylo-li zahájeno vstupně jako součást konzervativní terapie) a radiologické angiointervence. Za změnu konzervativní terapie jsme považovali např. osmoterapii či jiné postupy antiedematózní léčby (hypotermie, hyperventilace) a současně též úpravu rozsahu terapie u pacienta, u něhož by další terapeutické postupy vzhledem k celkovému stavu a prognóze byly marné a neúčelné.
Výsledky byly zpracovány metodami popisné statistiky, statistická významnost testována Pearsonovým chí-kvadrát testem.
VÝSLEDKY
Soubor tvoří 263 pacientů, z toho ze 171 mužů a 92 ženy. Průměrný věk pacientů byl 51,0±18,3 roku, průměrná délka hospitalizace na KARIM 1. LF UK a ÚVN byla 18,8±14,4 dne. Ve sledovaném období bylo těmto pacientům provedeno 763 CT vyšetření mozku během hospitalizace na KARIM.
81,3 % vyšetření bylo provedeno u sedovaných pacientů, 18,7 % vyšetření bylo provedeno u pacientů nesedovaných. O něco více než 80 % vyšetření provedených u sedovaných i nesedovaných pacientů bylo provedeno z rutinní indikace (Tab. 2).
Table 2. Poměr rutinních CT vyšetření a CT vyšetření indikovaných na základě změny neurologického stavu ve skupině sedovaných a nesedovaných pacientů
Tab. 2: Ratio of CT scans indicated routinely or after a change in neurological condition in patients with/ without sedation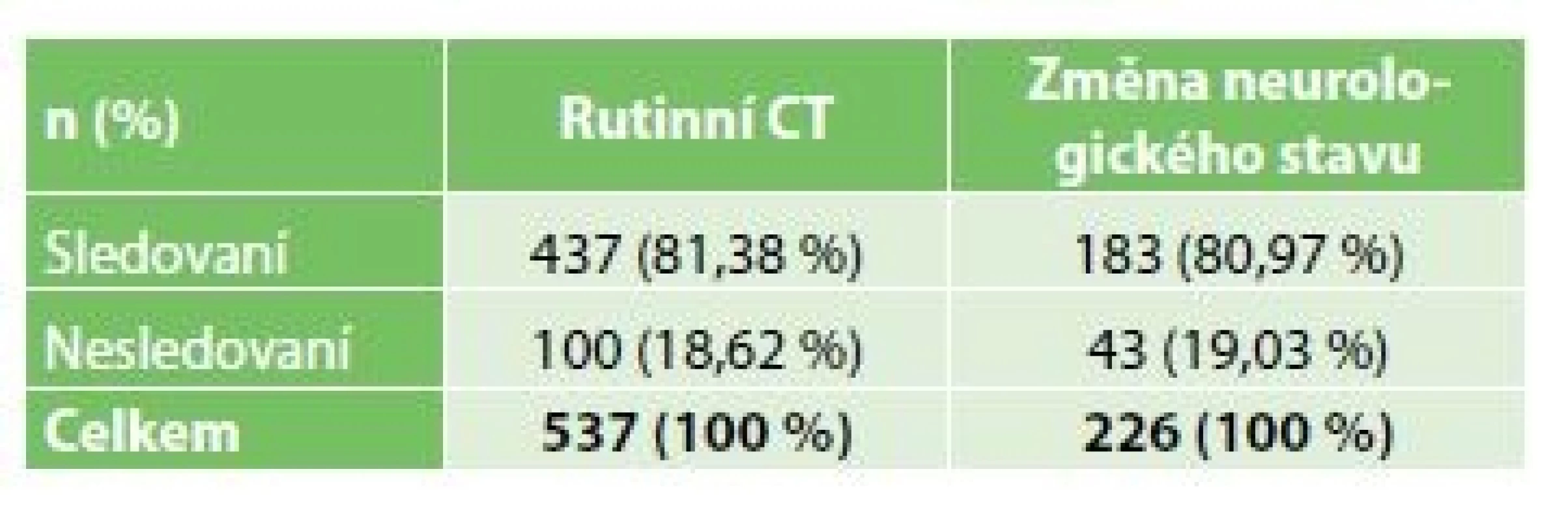
V obou skupinách vedla přibližně třetina vyšetření ke změně terapie. Mezi skupinami nebyl zaznamenán ani statisticky významný rozdíl (p=0,13). Přibližně dvě třetiny vyšetření na dalším postupu nic nezměnily. Ve skupině rutinních CT vedl výsledek v 26,5 % případů ke změně konzervativní terapie představované nejčastěji ukončením sedace (20,86 %) a v 8,4 % případů následovala léčba chirurgická. Zásadní změnu terapie, tedy chirurgickou intervenci, si vyžádalo 19 % pacientů, u kterých byla CT indikovaná při změně neurologického stavu. Chirurgická intervence tak následovala zásadně častěji tam, kde bylo vyšetření indikováno na základě změny neurologického stavu (p<0,001) (Tab. 3).
Table 3. Změny terapie na základě provedeného CT vyšetření, rozděleno dle typu vyšetření (rutinní/ indikované na základě změny neurologického stavu)
Tab. 3: Therapy changes based on the result of CT scan, divided by indication: routine/change in neurological condition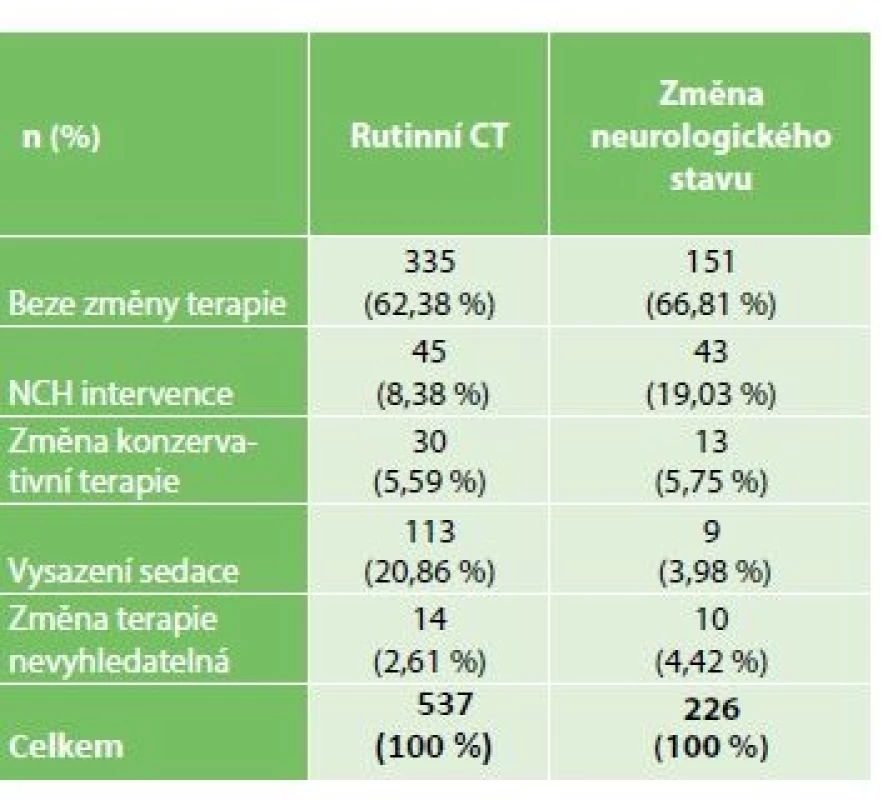
Nálezy jednotlivých CT vyšetření ve vztahu k jejich indikaci jsou sumarizovány v Tab. 4. Bez ohledu na indikaci CT vyšetření bylo zjištěno, že 57,8 % ze všech CT vyšetření bylo popsáno se závěrem stacionárního nálezu či nálezu zlepšeného (rutinní indikace 65,2 %, změna neurologického stavu 40,3 %). Novou patologii zachytilo CT vyšetření ve 46,5 % vyšetření indikovaných pro změnu neurologického stavu a jen ve 12,5 % indikací rutinních.
Table 4. Vývoj CT nálezu, rozdělení dle indikace CT vyšetření (rutinní/indikované na základě změny neurologického stavu)
Tab. 4: CT findings, divided by indication: routine/ change of neurological condition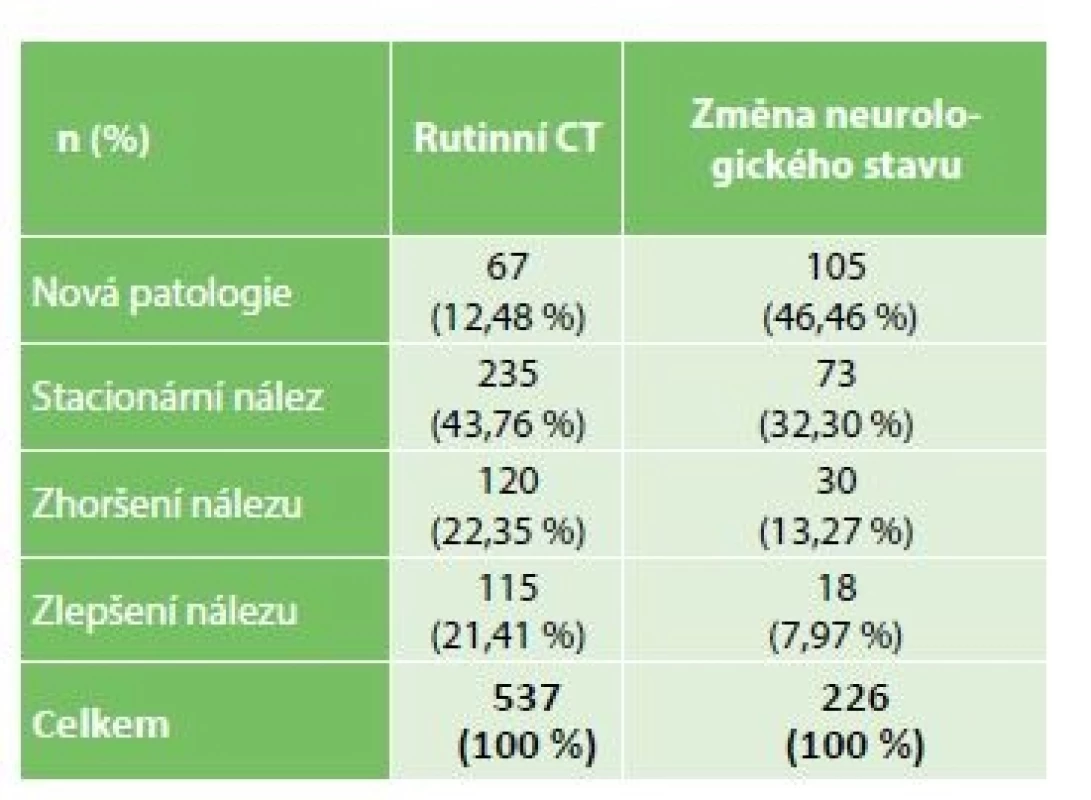
DISKUZE
Více prací se shoduje v konstatování, že rutinní provádění CT vyšetření u pacientů s lehkým kraniocerebrálním poraněním není účelné [2,3]. Rutinní CT vyšetření u pacientů s lehkým a středně těžkým poraněním v těchto studiích nevedlo totiž k žádné změně v terapii [4]. U pacientů s těžkým kraniocerebrálním poraněním je provádění opakovaných, rutinních CT vyšetření většinou doporučováno, protože v nemalém počtu vede k neurochirurgické intervenci [5,6], a to i bez předchozí změny v neurologickém nálezu [6]. Rovněž je provádění rutinních CT vyšetření doporučeno u sedovaných, polytraumatizovaných pacientů s pouhým podezřením na těžké kraniocerebrální poranění [7].
V prospektivní studii Garretta et al., která hodnotila přínosnost CT vyšetření v různých klinických indikacích, bylo zjištěno, že rutinní pooperační CT vyšetření u pacientů se stabilním neurologickým nálezem pouze ve 4,8 % odhalilo nový nález a v 0,8 % tento nález vedl ke změně terapie, v tomto případě k akutní operační intervenci [8].
Retrospektivní analýza 892 plánovaných intrakraniálních výkonů ukázala, že rutinní CT vyšetření u pacientů při vědomí nebo s neurologickým deficitem odpovídajícím provedenému zákroku nevedlo k indikaci další neurochirurgické intervence. Naproti tomu nový či neočekávaný neurologický nález byl často spojen s významným grafickým nálezem na CT a také často následovala okamžitá neurochirurgická intervence [9].
Snahu kliniků, znát co nejaktuálnější obraz nitrolebních poměrů vedoucí k častému opakování CT vyšetření, potencuje i obecný tlak k alibismu. CT vyšetření s sebou nese přirozeně i rizika. Ta jsou spojena jednak s vlastním CT vyšetřením a jednak na většině pracovišť i s nezbytným transportem pacienta. Rizikem spojeným s vlastním CT vyšetřením je především expozice ionizujícímu záření, další může představovat podání kontrastní látky. Zejména opakované expozice ionizujícího záření s vyšší kumulativní dávkou bývají spojovány s nárůstem incidence hematoonkologických onemocnění. V literatuře se vyskytuje i zářením indukovaná katarakta. K nežádoucím událostem převozu pacienta z intenzivní péče patří zejména progrese oběhové nestability, arytmie, zvýšení intrakraniálního tlaku, interference s umělou plicní ventilací, hyperkapnie či hypokapnie a hypoxemie, nechtěné extrakce invazivních vstupů apod. Nežádoucí příhody spojené s transportem pacienta v intenzivní péči jsou popisovány až v 70 % [10].
Zejména díky podskupině traumat tvořilo naši skupinu více mužů 171 ku 92 ženám. Muži mírně převažovali i u netraumatického postižení mozku. Jedinou diagnostickou skupinou, kde poměr mužů k ženám byl 1 : 1, byla skupina pacientů po plánovaném neurochirurgickém výkonu.
Průměrný počet CT vyšetření mozku vztažený na jednu hospitalizaci jednoho pacienta ze zkoumaného souboru činí 2,8. V porovnání s údaji v literatuře se jedná o poměrně vysoké číslo. Například Brown et. al. ve své studii udávají průměrný počet CT 1,5 na jednoho pacienta [6], v jiné studii je udán průměr 2 CT vyšetření na pacienta [8]. V našem souboru nebyli výjimkou ani pacienti, u nichž bylo provedeno 5 a více vyšetření (17 %) za jednu hospitalizaci (Graf 1). To nás samozřejmě nutí pomýšlet i na zvýšenou radiační zátěž a s ní spojená zdravotní rizika. Tato vyšetření představují rovněž ekonomickou zátěž.
Graph 1. Počet pacientů rozdělených dle počtu provedených CT vyšetření (n = 270)
Fig. 1: Distribution of patients by the number of CT scans (n = 270)
Většina (82,6 %) CT vyšetření byla zhotovena v době, kdy byl pacient sedován, a byla tak omezená možnost posouzení klinického a neurologického stavu pacienta. Neurologické vyšetření nám jako jediné poskytuje komplexní funkční pohled na centrální nervový systém a tím i zvyšuje šanci zastihnout nově vznikající patologii či progresi stavu mnohem dříve než u pacientů sedovaných, kde jsme tak častěji nuceni využít CT vyšetření a jsme odkázáni „pouze“ na zobrazení. V těchto případech jsou CT vyšetření často indikována, aniž by došlo ke změně neurologického stavu, respektive tu změnu nelze hodnotit. Tam, kde je možné pacienty zbavit sedace, se mnoha rutinně prováděným CT vyšetřením lze vyhnout [11]. V rozporu s tím je ovšem naše zjištění, že téměř identické procento CT vyšetření (81,38 % vs. 80,97 %) bylo indikováno rutinně i u pacientů nesedovaných (viz Tab. 2). Pravděpodobnými důvody rutinního snímkování pacientů po výkonu může být snaha časně zachytit případnou pooperační komplikaci nebo přání neurochirurga mít k dispozici pooperační grafický nález i u části pacientů s normálním pooperačním průběhem. Ačkoliv se může zdát počet rutinně indikovaných snímků bez ohledu na indikaci vysoký, v již zmiňované studii Browna et. al. bylo procento provedených CT vyšetření z rutinní indikace obdobné (81 %) [6]. Zde je však nutné poznamenat, že na rozdíl od Brownovy studie náš soubor pacientů zahrnuje i pacienty netraumatizované a po plánovaných neurochirurgických operacích.
Z toho, že přibližně „jen“ třetina ze všech CT vyšetření vedla ke změně postupu, nelze v žádném případě dovozovat redundantnost těchto vyšetření. Velkou četnost léčebných zásahů představovalo vysazení sedace (20,9 % rutinních vyšetření). Zdá se, že největší význam mají vyšetření indikovaná na podkladě změny neurologického stavu. Ta byla v našem souboru u 19 % případů indikací k neurochirurgické intervenci, tedy zásadnímu a jedinému kauzálnímu průlomu v léčbě. V jiných studiích bylo CT provedené na podkladě změny v neurologickém stavu důvodem k intervenci dokonce ve 33 % a 38 %, znovu s poznámkou, že u nich se jednalo na rozdíl od našeho souboru o soubor pacientů s čistě traumatickým postižením mozku [4,6]. Rutinně provedené CT vedlo v našem souboru k neurochirurgické intervenci v 8,4 % případů. V obdobných studiích však byl počet intervencí následujících po rutinním snímkování ještě mnohem nižší [6]. Rozebereme-li jednotlivé grafické nálezy a porovnáme jejich výskyt ve skupině rutinních a CT vyšetření indikovaných na základě změny stavu, nedojdeme k nijak zvlášť překvapivému závěru. Největší rozdíl se nachází v případě zachycení nové patologie. Ta byla popsána u 46,5 % ze všech změnou klinického stavu indikovaných vyšetření, zatímco v případě rutinních vyšetření byla nová patologie zachycena pouze v 12,5 % ze všech rutinních vyšetření. Podobně nepřekvapivé je zjištění, že zlepšení CT nálezu bylo výrazně častěji zaznamenáno v případě vyšetření rutinních (21,4 % vs. 8 %), tedy u pacientů ve stabilizovaném klinickém stavu.
ZÁVĚR
CT vyšetření mozku je a bude elementární součástí neurointenzivní péče. Jako u každého jiného medicínského postupu není prost komplikací a jeho indikaci by měla předcházet klinická rozvaha zejména o tom, jak jeho výsledek ovlivní další léčbu. Přes nesporné technologické pokroky se z každodenní praxe nesmí vytratit klinické vyšetření. V případě CT vyšetření mozku je neurologické vyšetření v zachycení patologie efektivní a zobrazení pak pouze ukáže, zda a kde je možno intervenovat. Z běžných postupů intenzivní medicíny je třeba zamýšlet se zejména nad indikací a hloubkou sedace, která má kromě nemožnosti neurologického vyšetření samozřejmě řadu dalších vedlejších účinků. Na pracovišti autorů došlo k významnému snížení indikace sedace v neurointenzivní péči. I s dodržováním maximální racionality indikace CT vyšetření se nevyhneme vyšetřením, která lze s jistou označit za zbytečná jen zpětně. Na indikaci CT vyšetření se jistě podílejí i okolnosti, které lze nazvat „medico-legal“.
Podpořeno MO1012.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Tomáš Tyll, Ph.D.
Klinika anesteziologie, resuscitace a intenzivní medicíny 1. LF UK a ÚVNU vojenské nemocnice 1200
169 02 Praha 6
e-mail: tomas.tyll@uvn.cz
Sources
- Pandin P, Renard M, Bianchini A, et al. Monitoring brain and spinal cord metabolism and function. Open J Anesthesiol 2014;04 : 13
- Stippler M, Smith C, McLean AR, et al. Utility of routine follow-up head CT scanning after mild traumatic brain injury: a systematic review of the literature. Emerg Med J EMJ 2012;29 : 528–3
- AbdelFattah KR, Eastman AL, Aldy KN, et al. A prospective evaluation of the use of routine repeat cranial CT scans in patients with intracranial hemorrhage and GCS score of 13 to 15. J Trauma Acute Care Surg 2012;73 : 685–8.
- Brown CVR, Weng J, Oh D, et al. Does routine serial computed tomography of the head influence management of traumatic brain injury? A prospective evaluation. J Trauma 2004;57 : 939−43.
- Wang MC, Linnau KF, Tirschwell DL, et al. Utility of repeat head computed tomography after blunt head trauma: a systematic review. J Trauma 2006;61 : 226–33.
- Brown CVR, Zada G, Salim A, et al. Indications for routine repeat head computed tomography (CT) stratified by severity of traumatic brain injury. J Trauma 2007;62 : 1339−44; discussion 1344−5.
- Wurmb TE, Schlereth S, Kredel M, et al. Routine follow-up cranial computed tomography for deeply sedated, intubated, and ventilated multiple trauma patients with suspected severe head injury. BioMed Res Int 2014. Available from: http://dx.doi.org/10.1155/2014/361949.
- Garrett MC, Bilgin-Freiert A, Bartels C, et al. An evidence-based approach to the efficient use of computed tomography imaging in the neurosurgical patient. Neurosurgery 2013;73 : 209−15; discussion 215−6.
- Fontes RBV, Smith AP, Muñoz LF, et al. Relevance of early head CT scans following neurosurgical procedures: an analysis of 892 intracranial procedures at Rush University Medical Center. J Neurosurg 2014;121 : 307–12.
- Waydhas C. Intrahospital transport of critically ill patients. Crit Care Lond Engl 1999;3:R83−9.
- Schär RT, Fiechter M, Z’Graggen WJ, et al. No routine postoperative head CT following elective craniotomy: A paradigm Shift? PloS One. 2016;11:e0153499.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2018 Issue 6-
All articles in this issue
- Chronický subdurální hematom − přehled
- Posttraumatický hydrocefalus
- Přínos opakovaných vyšetření počítačovou tomografií u pacientů s neurochirurgicko-neurologickou problematikou v intenzivní péči − retrospektivní analýza
- Epidurální hematom: benigní, nebo potenciální maligní onemocnění?
- Nová AOSpine klasifikace pro poranění subaxiální krční páteře a její využití v klinické praxi
- Subdurální empyém − kazuistika vzácného onemocnění s vysokou mortalitou
- Meralgia paresthetica
- Atypické řešení proximální nervové léze – kazuistika
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Meralgia paresthetica
- Chronický subdurální hematom − přehled
- Epidurální hematom: benigní, nebo potenciální maligní onemocnění?
- Posttraumatický hydrocefalus
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

