-
Medical journals
- Career
Použití speciálních kontaktních dlah v pooperační péči u syndromu diabetické nohy
Authors: V. Fejfarová; A. Jirkovská; R. Bém; M. Dubský; V. Wosková; A. Němcová; M. Křížová; J. Niklová; O. Caňkářová
Authors‘ workplace: Centrum diabetologie IKEM, Praha přednostka: prof. MUDr. T. Pelikánová, DrSc.
Published in: Rozhl. Chir., 2016, roč. 95, č. 7, s. 257-261.
Category: Review
Overview
Nedílnou součástí pooperační péče u pacientů se syndromem diabetické nohy je kvalitní stabilizace a odlehčení končetiny, které může urychlit proces hojení a snížit počet komplikací nebo nutnost reoperací. Zdá se, že nově zavedená metodika kontaktních snímatelných dlah (modifikovaná metoda aplikace kontaktních fixací) splňuje řadu požadavků kladených na odlehčovací a stabilizační pomůcky – je metodou bezpečnou, u pacientů se syndromem diabetické nohy může vést ke zkrácení doby hojení a snížení potřeby reoperačních výkonů.
Klíčová slova:
syndrom diabetické nohy – odlehčení – dlahyÚvod
Pacienti se syndromem diabetické nohy (SDN) vyžadují ve vybraných případech chirurgické či resekční výkony [1,2]. Ty jsou prováděny z rozličných indikací v různém rozsahu a s různým načasováním. Mezi emergentní výkony řadíme ty, které zabraňují zejména šíření infekce a zhoršení compartment syndromu. Zahrnují drenáže, incize, kontraincize, disekce, nekrektomie, v některých případech i amputační a resekční výkony obvykle s následným otevřeným hojením [3−7]. Mezi plánované výkony řadíme amputační, resekční výkony pro osteomyelitidu, recidivující ulcerace často s primární suturou, osteotomie, abraze kostí a u vybraných nemocných i menší rekonstrukční výkony. K větším chirurgicko-ortopedickým rekonstrukčním výkonům se uchylujeme zejména v případě rozsáhlých destrukčních kostních procesů na dolních končetinách, nejčastěji u Charcotovy osteoarthropatie s nestabilitou, u rozsáhlých osteomyelitid apod.
Abychom dosáhli co nejrychlejšího zhojení SDN, snažíme se pacienta léčit komplexně [8] – vždy řešíme cévní nálezy (např. radiologickými intervencemi, chirurgickými revaskularizacemi) [9,10], infekci v ráně či osteomyelitidu (nejen chirurgickým výkonem samotným, ale vždy i agresivní, cílenou a deeskalovanou ATB terapií) [11], nemocné léčíme lokálními terapeutiky dle stavu rány (T.I.M.E systém – T – tkáň, spodina ulcerace; I – infekce; M – moisture, sekrece; E – epitelizace) [12]. Klíčová je otázka stabilizace či odlehčení dolní končetiny nejen před chirurgickým výkonem, ale zejména ihned po operaci v době hospitalizace a dále v domácím prostředí [13].
Nejčastěji se v běžné praxi setkáváme se stabilizací a odlehčením operované končetiny klidem na lůžku v časném pooperačním období, následně pojízdným vozíkem. V další fázi hojení používáme odlehčovací, pooperační obuv známou jako „polobota“ (Obr. 1) nebo sériové ortézy (Obr. 2), kterým bychom podle posledních doporučení měli dávat přednost [14,15]. Jistě tyto pomůcky mohou v mnoha případech dolní končetinu zastabilizovat či odlehčit, ale dle našeho názoru ne dostatečně. Proto jsme modifikovali metodiku aplikace kontaktních fixací (TCC – total contact cast) [16], které patří do skupiny AFO ortéz (Ankle foot orthosis) a začali jsme zhotovovat speciální kontaktní dlahy (Obr. 3).
Image 1. Obuv odlehčovací a pooperační Fig. 1: Half-shoe 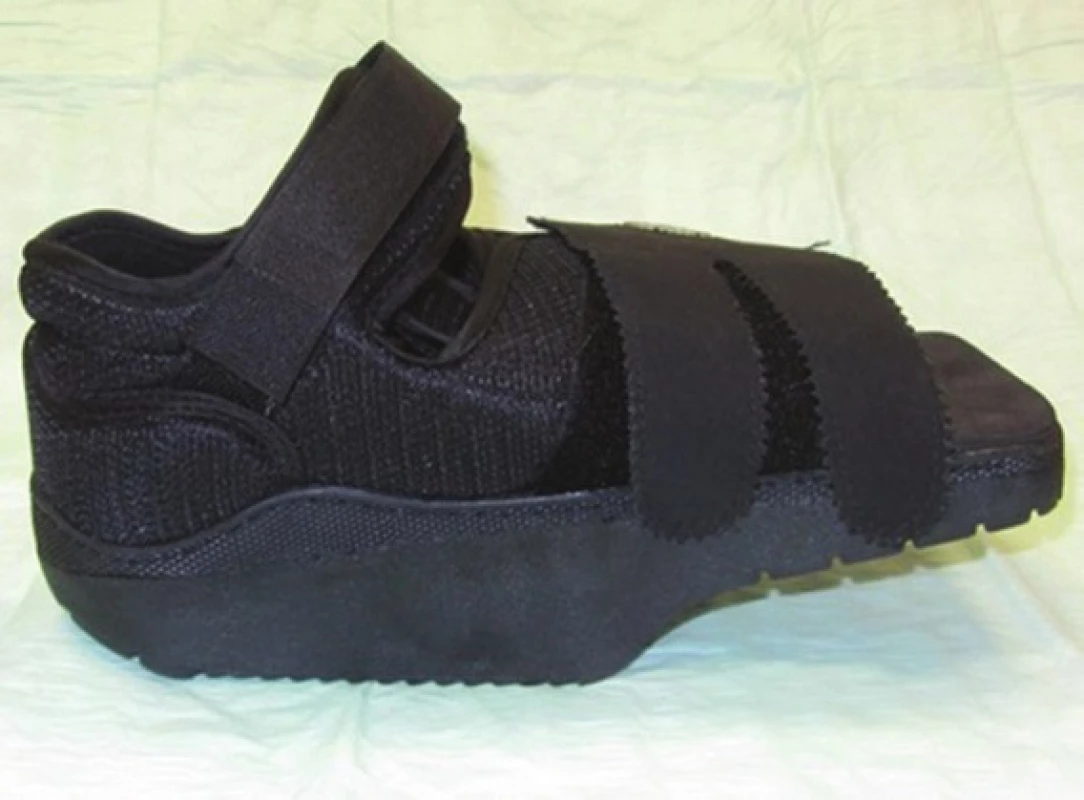
Image 2. Sériově vyráběná ortéza Fig. 2: Prefabricated orthosis 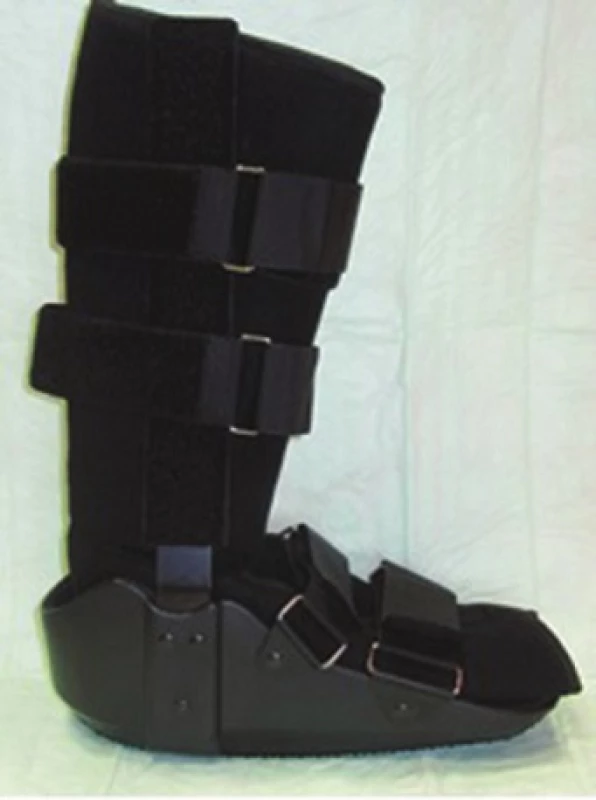
Image 3. Kontaktní snímatelná dlaha Fig. 3: Removable contact splint (RCS) 
Kontaktní snímatelné dlahy
Druhy speciálních kontaktních snímatelných dlah (Removable Contact Splits – RCSs)
RCS je možno vyrábět individuálně pro každého pacienta a jejich výrobu a typ přizpůsobit lokálnímu nálezu na dolní končetině a typu chirurgického výkonu.
Nejčastějším typem snímatelné dlahy, kterou zhotovujeme, je dorzální snímatelná L-dlaha (Obr. 4), kterou aplikujeme nemocným, kteří potřebují dolní končetinu stabilizovat ve fyziologickém postavení (90 st. flexe v talokrurálním skloubení). Obvykle ji používáme u nemocných, u kterých je nutné dolní končetinu okamžitě znehybnit – u pacientů s rozsáhlou Charcotovou osteoarthropatií, osteomyelitidou a po chirurgických výkonech typu amputací prstů, paprsčitých amputací, po discizích, aponeurektomiích s již provedenou suturou, po TMT amputacích, ve vybraných případech v kombinaci s léčbou podtlakem (NPWT – negative pressure wound therapy).
Image 4. Dorzální snímatelná dlaha Fig. 4: Dorsal removable contact L-splint (L-RCS) 
Dalším typem, který můžeme aplikovat, je tzv. U-RCS dlaha (Obr. 5), kterou obvykle používáme ke stabilizaci nohy a k dohojení po amputacích v Lisfrankově a Chopartově kloubu.
Image 5. U-RCS dlaha Fig. 5: Removable contact U-splint(U-RCS) 
Posledním typem je tzv. pretibiální L-dlaha (Obr. 6a), obvykle používaná u nemocných s rozsáhlými defekty plosky – po rozsáhlých nekrektomiích a resekcích (Obr. 6b), často např. v kombinaci s NPWT.
Image 6. Pretibiální L-dlaha (A), často aplikovaná u rozsáhlých ztrátových postiženích dolní končetiny (B) Fig. 6: Pretibial removable contact L-splint (A) often applicated after extensive debridements and necrectomies of the diabetic foot (B) 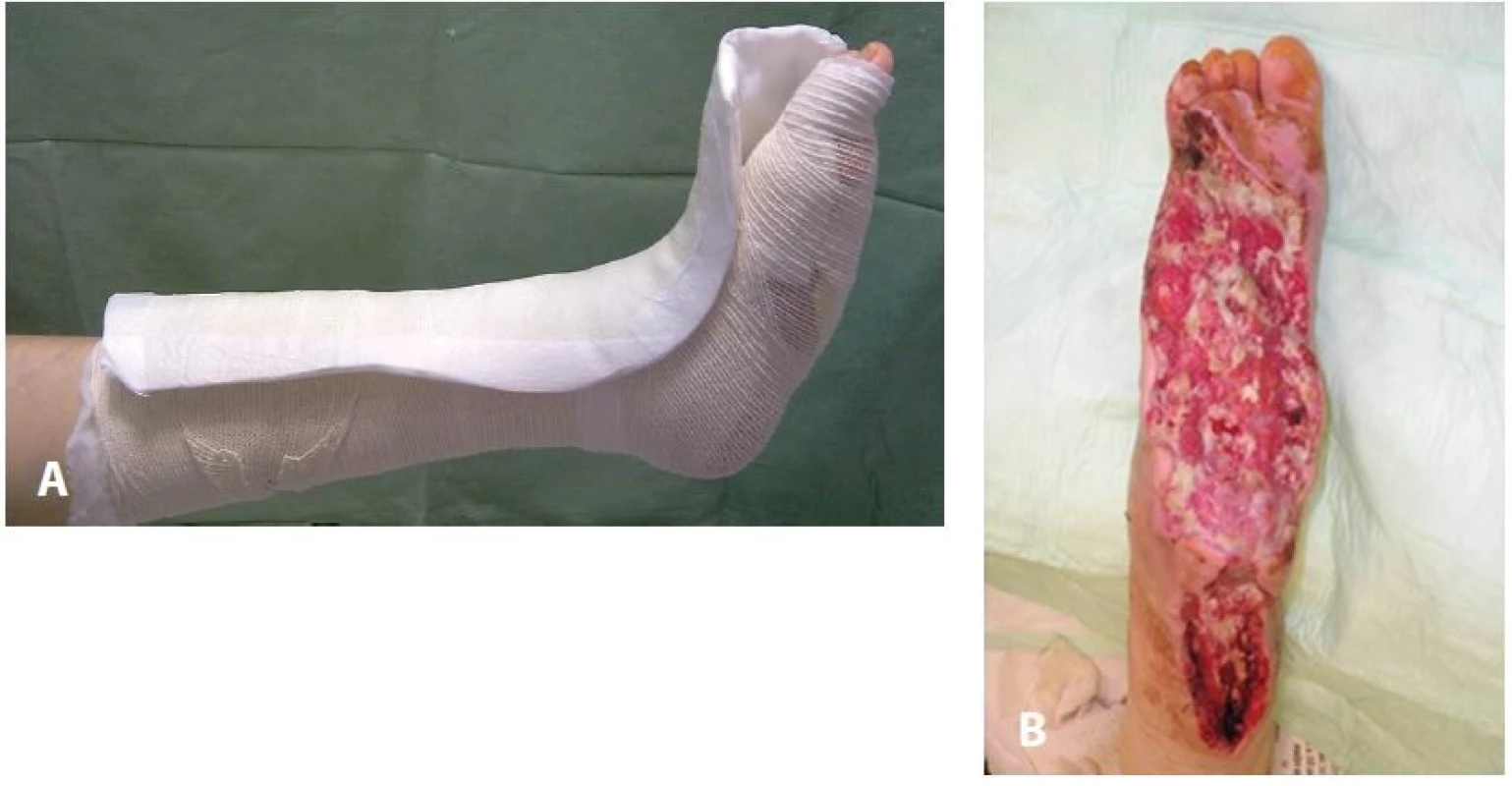
Technika zhotovení speciálních RCS dlah
Na výrobu speciálních kontaktních dlah využíváme různé podkladové materiály zahrnující punčochovité, vatovité materiály, lepicí filcová vypodložení s různou tloušťkou vrstev, sádrovací obvazy a semirigidní a rigidní obvazové materiály obsahující pryskyřice, které jsou po střetu s vodou schopny polymerizovat a zpevnit tak svoji konzistenci. Velikosti punčochovitých materiálů i semirigidních a rigidních obvazových materiálů volíme podle rozměrů dolních končetin [9].
Podle typu RCS dlah přistupujeme k jejich zhotovení, jehož postup je obvykle u většiny RCS podobný. Na dolní končetinu aplikujeme punčochovitý materiál po celé její délce. Podle typu dlahy přikládáme tenký lepivý filcový materiál pretibiálně nebo dorzálně. Opět vše pečlivě vytvarujeme, přebytečný materiál odstřihneme. Již v tomto kroku je nutné udržet dolní končetinu v požadované poloze – nejlépe ve fyziologickém postavení v hlezenném kloubu. Dále na filcové vypodložení přikládáme dlahu z rigidního materiálu ve tvaru písmene L. Poté, aby dlaha byla kompaktní a bylo možné ji přikládat na dolní končetinu, fixujeme ji k noze pomocí 1−2 rolí semirigidního materiálu. Pokud zhotovujeme dorzální L-dlahu, nezapomeneme vytvořit tzv. patní zámek.
Dlahu rozstřihneme po celé délce na obou stranách dolní končetiny. Poté ji sejmeme a snažíme se ji adekvátně vytvarovat tak, aby nedošlo ke stlačování prstů, zákolenní, nebo aby okraj dlahy nezasahoval do defektu nebo do operační rány, okraj také nesmí jen částečně překrývat kostní prominence, jelikož hrozí jejich otlak. Vždy raději při finálních úpravách dlahu opakovaně přikládáme a kontrolujeme postavení dlahy a dolní končetiny, abychom zamezili rozvoji komplikací. Posledním krokem je úprava okrajů dlahy zastřižením a jejím oblepením. Podrobnější popis zhotovení dlah je uveden v dostupné literatuře [16].
Dlaha se přikládá ke končetině po jejím vytvrdnutí (24 hodin) a fixuje se pomocí obinadel. Velmi důležité je preventivně dlahu vypodložit podkladovou vatou, která dále minimalizuje riziko vzniku nežádoucích otlaků. Velmi vhodné je také preventivně podávat antikoagulancia v profylaktické či terapeutické dávce (nejlépe nízkomolekulární hepariny).
Vždy je nutné léčenou končetinu pečlivě monitorovat, zejména stran rozvoje otlaků (vznikajících např. pooperačním edémem) a infekčních komplikací (cave porucha hojení operační rány v uzavřeném prostoru, macerace).
Výhody dlahování
Nespornou výhodou kontaktních dlah je jejich okamžitá aplikovatelnost, rychlá dostupnost a individuální zhotovení. Proto je využíváme zejména v pooperační péči. Jsou schopny po chirurgických/resekčních výkonech velmi efektivně:
- redukovat plantární tlaky,
- redukovat otoky dolních končetin,
- snížit riziko šíření infekce v měkkých tkáních a kostech,
- stabilizovat dolní končetinu v požadované poloze,
- zlepšit hojení ran,
- zlepšit hojení Charcotovy osteoarthropatie – RCS dlahy mohou pomoci snižovat kožní teploty, redukovat otoky dolních končetin, stabilizovat nález na noze.
Kontraindikace aplikace snímatelných dlah
Speciální RCS dlahy by neměly být používány nebo používány s opatrností u následujících patologických stavů:
- hluboké infekce měkkých tkání (flegmóna, nekrotizující fasciitida, absces, artritida atd.) – nutno nejdříve vyřešit nález chirurgicky a poté s odstupem zhotovit dlahu,
- ischemických defektů včetně gangrén, kritické končetinové ischemie (možné zhoršení ischemie bandážováním),
- akutní hluboké žilní trombózy, lymfangoitidy,
- dekompenzovaného lymfedému,
- non-compliance pacienta.
RCS dlahy nejsou určeny k chůzi, což je jedna z jejich relativních nevýhod. Vždy je používáme v kombinaci s pojízdným vozíkem. Další nevýhodou snímatelných dlah je doba, kterou musíme věnovat jejich zhotovení. Vytvoření snímatelné dlahy trvá obvykle 20–30 minut, jistě delší dobu než např. aplikace sériové ortézy. Dále je nutné vyškolit odborníky (zdravotníky či protetiky) ve výrobě RCS dlah. Ti musejí být obeznámeni s problematikou SDN a technikou zhotovování RCS. Jelikož jsou snímatelné dlahy určeny zejména ke stabilizaci dolní končetiny, jsou pouze dočasným prostředkem, který je používán do doby, než se zvolí jiná definitivní metoda odlehčení.
Komplikace léčby snímatelnými RCS dlahami mohou být jak klinicky méně závažné, tak klinicky závažné. Do klinicky méně závažných komplikací řadíme problémy technického rázu (např. mechanické poškození RCS dlah formou prasklin apod.), otlakové ulcerace vznikající na podkladě nošení kontaktních RCS dlah (mohou vznikat špatnou technikou zhotovení RCS dlah, jejich mechanickým poškozením nebo non-adherencí pacienta k doporučením týkajícím se nošení RCS dlah) a atrofie svalů odlehčovaných končetin při delším používání RCS dlah. Klinicky nejzávažnějšími komplikacemi jsou rozvoj trombóz a jejich možných komplikací a progrese lokálního nálezu (rozvoj flegmóny, zhoršení diabetické ulcerace – ulcerace je uzavřena do umělého prostoru – tzv. inkubační efekt, velmi výjimečně progrese deformit). Tyto komplikace ale vídáme při správné indikaci a technice zhotovení velmi vzácně.
Výsledky
Metodika dlahování po operačních výkonech u SDN je poměrně nová. My jsme se v naší studii pokusili analyzovat první zkušenosti s aplikací RCS dlah a zjistit jejich efektivitu ve vztahu k hojení pacientů se SDN po amputačních/resekčních výkonech na dolních končetinách ve srovnání s ostatními odlehčovacími pomůckami. Do observační studie jsme zařadili 43 nemocných hospitalizovaných v našem centru pro SDN, u kterých byl proveden minimálně jeden chirurgický výkon (Graf 1), kteří byli léčeni pouze jedním typem odlehčovací pomůcky a kteří byli následně sledováni po dobu nejméně 3, maximálně 12 měsíců nebo do doby zhojení. Nemocní byli rozděleni do dvou skupin podle typu odlehčení – skupina RCS léčena speciálními kontaktními dlahami v kombinaci s pojízdnými vozíky (n=14), skupina O léčena ostatními odlehčovacími pomůckami včetně pojízdných vozíků (n=29). Ve skupině RCS byl naznačen trend vyššího počtu zhojených pacientů se SDN oproti skupině O, viditelný zejména v průběhu prvních dvou měsíců (p=0,12). Nemocní ze skupiny RCS se hojili rychleji na hraniční hladině významnosti oproti ostatním pacientům a byli méně často reamputováni (Tab. 1), zejména pokud byly chirurgické výkony lokalizovány v oblasti metatarzů (snížení o 260 %; p=0,06). Mezi skupinami se signifikantně nelišila délka hospitalizace, počet rehospitalizací a jejich délka i trvání ATB terapie (Tab. 1). Compliance s RCS dlahami byla uspokojivá, klinicky závažné komplikace (nová ulcerace, progrese nálezu) byly popsány pouze u 14 % nemocných z RCS skupiny [17].
Graph 1. Provedené chirurgické výkony u všech sledovaných pacientů Graph 1: Surgical procedures performed in all study patients 
Table 1. Porovnání hojení SDN a pooperačních komplikací mezi sledovanými skupinami nemocných Tab. 1: A comparison of healing and postoperative complications of the diabetic foot between the study groups 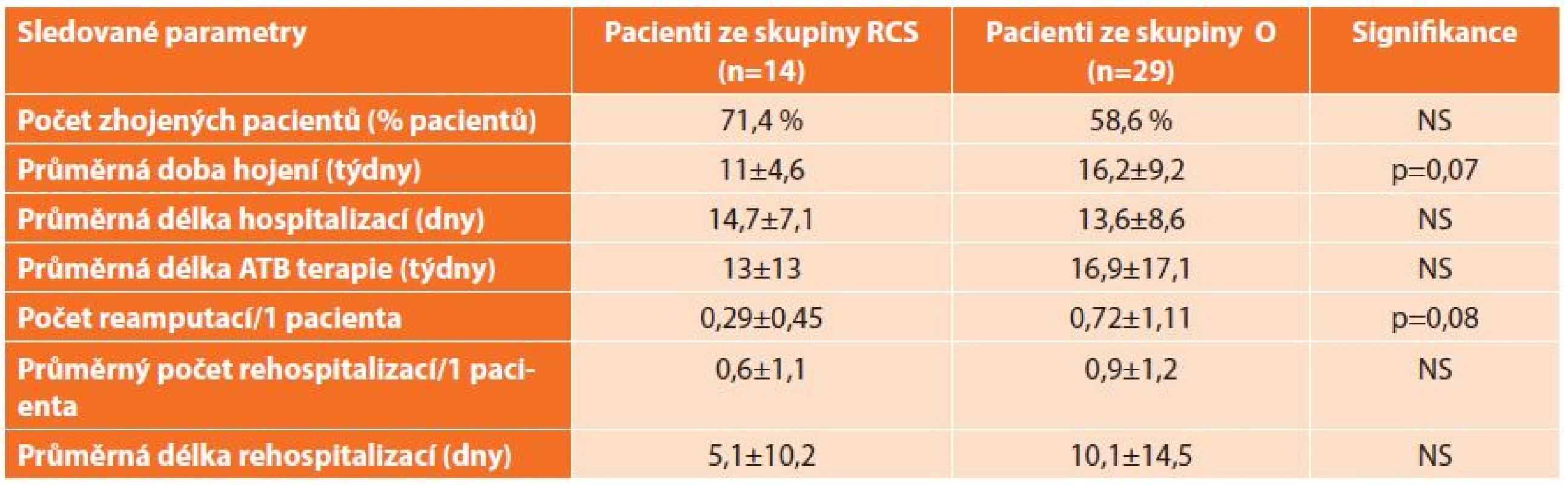
Závěr
Vhodně zvolená forma odlehčení dolní končetiny je nepochybně základním faktorem, který nejvíce ovlivňuje léčbu SDN. Klíčová je otázka spolupráce pacienta. Pokud compliance nemocných není dostatečná, efektivita i sebelepších odlehčovacích pomůcek prudce klesá.
Využití RCS dlah v hojení SDN není prozatím příliš rozšířeno. RCS dlahy mají v časném pooperačním období řadu výhod oproti ostatním odlehčovacím pomůckám – jsou dostupné a rychleji aplikovatelné než klasické RCS. Lze je využít ke stabilizaci a odlehčení nálezů na dolních končetinách, které vyžadují okamžité řešení, v tomto případě RCS dlahy kombinujeme s pojízdnými vozíky. Dále je s výhodou používáme pooperačně u nemocných po amputačních/resekčních výkonech. V tomto případě je aplikace RCS dlah bezpečná a vede ke krácení doby hojení přibližně o 5 týdnů a ke snížení počtu reamputací (více než trojnásobnému), zejména u výkonů prováděných v oblasti metatarzů.
Vhodné je dále tuto metodu rozpracovávat, zkoušet nové techniky aplikace TCC, event. RCS dlah a dále je v klinické praxi rozšiřovat. Naše zkušenosti by měly podpořit větší rozšíření této metody a pomoci vytvořit a prosadit lepší hrazení formou nového zdravotního výkonu určeného pro zhotovení speciálních kontaktních fixací/dlah u SDN.
Použité zkratky:
AFO – Ankle Foot Orthoses – ortézy hlezenní
ATB – antibiotika, antibiotický
NPWT – negative pressure wound therapy – léčba podtlakem
RCS – Removable Contact Splint – snímatelná kontaktní dlaha
SDN – syndrom diabetické nohy
TCC – Total Contact Cast – kontakní fixace
T.I.M.E. − T – tkáň, spodina ulcerace; I – infekce; M – moisture, sekrece; E – epitelizacePodpořeno projektem (Ministerstva zdravotnictví) rozvoje výzkumné organizace 00023001 (IKEM) – Institucionální podpora.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.MUDr. Vladimíra Fejfarová, Ph.D.
Centrum diabetologie, IKEM
Vídeňská 1958
140 21 Praha 4
e-mail: vlfe@ikem.cz
Sources
1. Hoogeveen RC, Dorresteijn JA, Kriegsman DM, et al. Complex interventions for preventing diabetic foot ulceration. Cochrane Database Syst Rev. 2015;8:CD007610. doi: 10.1002/14651858.CD007610.pub3.
2. La Fontaine J, Lavery LA, Hunt NA, et al. The role of surgical off-loading to prevent recurrent ulcerations. Int J Low Extrem Wounds. 2014;13 : 320–34.
3. Ston R, Weiss J. [Necrotizing infectious complications in diabetic foot syndrome and their solutions] Czech. Rozhl Chir 2009;88 : 381–6.
4. Stašek M, Kostalek V, Hruban B, et al. [The role of external fixation in treatment of diabetic foot syndrome] Czech. Rozhl Chir 2008;87 : 247–9.
5. Jirkovská A. a spol. Syndrom diabetické nohy. Praha, Jessenius Maxdorf 2006.
6. Wosková V, Jirkovská A. Aktuální terapeutické možnosti syndromu diabetické nohy. Intern Med 2008;10 : 161−4.
7. Armstrong DG, Frykberg RG. Classifying diabetic foot surgery: toward a rational definition. Diabetic Medicine 2003;20 : 329–31.
8. Baltzis D, Eleftheriadou I, Veves A. Pathogenesis and treatment of impaired wound healing in diabetes mellitus: new insights. Adv Ther 2014;31 : 817–36.
9. Forsythe RO, Brownrigg J, Hinchliffe RJ. Peripheral arterial disease and revascularization of the diabetic foot. Diabetes Obes Metab 2015;17 : 435–44.
10. Clerici G, Faglia E. Saving the limb in diabetic patients with ischemic foot lesions complicated by acute infection. Int J Low Extrem Wounds. 2014;13 : 273–93.
11. Roberts AD, Simon GL. Diabetic foot infections: the role of microbiology and antibiotic treatment. Semin Vasc Surg 2012;25 : 75–81.
12. Schultz G, Mozingo D, Romanelli M, et al. Wound healing and TIME; new concepts and scientific applications. Wound Repair Regen 2005;13(4 Suppl):S1−11.
13. Miller J, Armstrong DG. Offloading the diabetic and ischemic foot: solutions for the vascular specialist. Semin Vasc Surg 2014;27 : 68–74.
14. Elraiyah T, Prutsky G, Domecq JP, et al. A systematic review and meta-analysis of off-loading methods for diabetic foot ulcers. J Vasc Surg 2016;63(2 Suppl):59S−68S.e1−2.
15. Cavanagh PR, Bus SA. Off-loading the diabetic foot for ulcer prevention and healing. J Vasc Surg 2010;52(3 Suppl):37S–43S.
16. Fejfarová V, Jirkovská A, a kol. Léčba syndromu diabetické nohy odlehčením. Praha, Maxdorf 2015.
17. Fejfarová V, Jirkovská A, Bém R, et al. Zkušenosti s časným dlahováním končetin po operačních výkonech u pacientů se syndromem diabetické nohy. (Abstract) DMEV 2016;19(Suppl. 1):22−3.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2016 Issue 7-
All articles in this issue
- Použití speciálních kontaktních dlah v pooperační péči u syndromu diabetické nohy
- Parametrické sledování kvality totální mezorektální excize a chirurgické léčby karcinomu rekta − výsledky multicentrické studie
- Technické zajištění sběru dat pro parametrické sledování totální mezorektální excize (TME) pro karcinom rekta
-
Reverzný prístup k synchrónnym pečeňovým metastázam kolorektálneho karcinómu
Absolvovanie liečebného protokolu, strednodobé (trojročné) prežívanie a vzorec progresie ochorenia u 32 pacientov - Raritní poranění hráze a anorekta − kazuistika
- Herniace céka do foramen Winslowi jako vzácná příčina ileózního stavu
- Juxtapapilární divertikl duodena jako příčina pankreatobiliárních potíží – kazuistika a přehled literatury
- 51st Congress of the European Society for Surgical Research, 25−28 May 2016, Prague, Czech Republic
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Juxtapapilární divertikl duodena jako příčina pankreatobiliárních potíží – kazuistika a přehled literatury
- Herniace céka do foramen Winslowi jako vzácná příčina ileózního stavu
- Parametrické sledování kvality totální mezorektální excize a chirurgické léčby karcinomu rekta − výsledky multicentrické studie
- Použití speciálních kontaktních dlah v pooperační péči u syndromu diabetické nohy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

