-
Medical journals
- Career
Akutní periproktální abscesy
Authors: P. Šlauf; F. Antoš; J. Marx
Authors‘ workplace: Chirurgická klinika l. LF UK, nemocnice Na Bulovce, Praha, přednosta: Doc. MUDr. J. Fanta, DrSc.
Published in: Rozhl. Chir., 2014, roč. 93, č. 4, s. 226-231.
Category: Various Specialization
Práce je určena k postgraduálnímu vzdělávání lékařů.
Overview
Periproktální záněty související s konečníkem jsou charakteristické rychlým šířením infekce do okolí, což je dáno anatomickými poměry a infekčním agens. Zánět, který začíná jako flegmóna, se ve většině případů rychle ohraničuje a vzniká absces. Až 80–90 % periproktálních abscesů vzniká podle kryptoglandulární teorie na podkladě infekce análních žlázek, ústících do Morgagniho análních krypt v řitním kanálu. Až dvě třetiny abscesů jsou spojeny se vznikem periproktálních píštělí. Periproktální abscesy se rozdělují na marginální a podkožní perianální, submukózní, intersfinkterické, ischiorektální a supralevátorové (pelvirektální). Jejich diagnostika je založena na pečlivém fyzikálním vyšetření, někdy i za pomoci zobrazovacích metod jako počítačové tomografie, nukleární magnetické rezonance a transanální ultrasonografie. Rozhodující pro úspěšnou léčbu periproktálních abscesů je jejich včasná a adekvátní chirurgická drenáž. Adjuvantní antibiotická terapie je nezbytná jen při celkových příznacích sepse a u polymorbidních pacientů s diabetes mellitus, se srdečními chlopenními vadami nebo imunokompromitovaných.
Klíčová slova:
periproktální abscesy a píštěle – kryptoglandulární teorie – chirurgická léčbaÚvod
Periproktální abscesy jsou záněty související s konečníkem a představují infekci měkkých tkání v okolí řitního kanálu, s tvorbou ohraničené abscesové dutiny. Rychlé šíření infekce je dáno anatomickými poměry a infekčním agens, kterým bývají nejčastěji Escherichia coli, Enterococcus species, Proteus, Pseudomonas a Bacteroides species. Šíření infekce a hloubka uložení abscesů je značně variabilní a udává se, že 50–80 % abscesů je spojeno se vznikem periproktální píštěle.
Epidemiologie
Periproktální záněty se vyskytují nejčastěji ve třetím a čtvrtém deceniu života. Muži jsou postiženi mnohem více než ženy s predominancí 2 : 1 až 3 : 1. Asi 30 % pacientů s periproktálními abscesy udává v anamnéze výskyt podobných abscesů, které buď odezněly spontánně, nebo vyžadovaly chirurgickou intervenci. Vznik periproktálních abscesů se zdá být vázán na roční období s vyšší incidencí v jarních a letních měsících. Zatímco demografické údaje potvrzují rozdíly ve výskytu s ohledem na věk a pohlaví, nebyly prokázány žádné významné geografické rozdíly ve výskytu v různých zemích světa či oblastech. Ačkoliv se předpokládá, nebyl přímý vztah mezi vznikem periproktálních abscesů a vyprazdňovacími návyky, častými průjmovitými stolicemi a nedostatečnou osobní hygienou jednoznačně potvrzen.
Etiologie a patogeneze
Udává se, že 80–90 % periproktálních abscesů a píštělí má společnou etiologii. Východiskem pro vznik infekce jsou podle této tzv. kryptoglandulární teorie anální žlázky a Morgagniho anální krypty. Anální žlázky se nacházejí v počtu asi 10–15 v subepiteliální vrstvě řitního kanálu v úrovni linea dentata, s vyšším zastoupením při dorzálním obvodu. Vývod každé žlázky ústí do jedné z Morgagniho análních krypt, které jsou velmi snadno vystaveny traumatu a dráždění tuhou stolicí, případně cizími tělísky. Krypty jsou hluboké především při dorzálním obvodu linea dentata, a proto se v nich snáze zachycuje stolice. Předpokládá se, že vnitřní anální svěrač slouží mimo jiné jako bariéra proti šíření infekce ze střevního lumen do hluboké perirektální tkáně. Tato bariéra však může být prolomena právě prostřednictvím Morgagniho krypt a análních žlázek. Anální žlázky za normálních okolností fungují jako lubrikans, tj. pomáhají zvlhčovat řitní kanál. Pokud však dojde k ucpání análních krypt působením stolice, cizích těles či traumatizací, dochází i k obstrukci vývodů žlázek a vzniku zánětu (kryptitidy). Anální krypty mohou penetrovat přes vnitřní anální svěrač do intersfinkterického prostoru a je prokázána penetrace až 50 % análních žlázek do tohoto prostoru. Odsud se infekce může šířit dále do okolní perirektální tkáně jako do fossa ischiorectalis či supralevátorového prostoru, někdy zůstává omezena jen na intersfinkterický prostor. Tato rozmanitost šíření infekce je dána anatomickými poměry i působícím infekčním agens a vede k různým klinickým projevům periproktálních abscesů. Méně často se zánět neohraničí a šíří se dál ve formě akutního difuzního zánětu, především flegmóny. Ta bývá nejčastější komplikací neléčených nebo nedostatečně drénovaných abscesů. U pacientů v imunosupresi může dojít až k rozvoji anaerobní sepse. Zbývajících 10–20 % periproktálních zánětů souvisejících s konečníkem nevzniká na podkladě kryptoglandulární teorie, ale z jiných příčin, které musejí být zvažovány v rámci diferenciální diagnostiky. Mezi ně patří: lokálně pokročilý adenokarcinom či dlaždicobuněčný karcinom, Crohnova nemoc, aktinomykóza, tuberkulóza, lymphogranuloma venereum, leukemie, lymfom či trauma a zánět může vzniknout i jako komplikace anální fisury, trombotizovaných vnitřních hemoroidů nebo i jako komplikace léčby hemoroidů. Tyto méně časté příčiny abscesů mohou vést ke vzniku atypických nebo složitých rozvětvených periproktálních píštělí často s četnými slepými choboty, u nichž může selhat klasická chirurgická léčba.
Klasifikace, klinické projevy a diagnostika
Klasifikace periproktálních abscesů je podle četnosti výskytu následující: subkutánní (marginální a perianální) 60 %, ischiorektální ( správně ischioanální) 20 %, supralevátorové (pelvirektální) 5 %, intersfinkterické 4 % a submukózní 1 % (Obr. 1). Klinické projevy jednotlivých typů abscesů souvisejí s jejich anatomickou lokalizací. Pacienti s perianálním abscesem si typicky stěžují na pocit perianálního dyskomfortu až tupého tlaku a pruritu. Perianální bolest je v tomto případě často vyvolávána a manifestuje se vzrůstající intenzitou při pohybu a během zvýšeného perianálního tlaku, jako např. při sezení nebo defekaci. Fyzikálním vyšetřením obvykle zjišťujeme malé, zarudlé, přesně ohraničené a fluktuující podkožní zduření v blízkosti análního otvoru. Tyto abscesy nepronikají přes zevní svěrač. Pacienti s ischiorektálním abscesem se často prezentují systémovými příznaky jako febrilií, třesavkou, zimnicí, silnou perirektální bolestí a napětím, souvisejícími s pokročilostí zánětlivého procesu. Zevní příznaky mohou být minimální a zahrnují zarudnutí, zduření nebo fluktuaci. Při digitálním vyšetření anorekta může být nalezena bolestivá tuhá nebo fluktuující infiltrace. Optimální fyzikální vyšetření u ischiorektálních abscesů může vyžadovat i celkovou anestezii, neboť bolestivá indagace často omezuje či úplně znemožňuje přesné zjištění rozsahu zánětu. Ischiorektální abscesy se šíří přes zevní svěrač do fossa ischiorectalis. Závažnou komplikací ischiorektálních abscesů je asi v 10–20 % přechod infekce na druhou stranu podél anální cirkumference a vznik podkovovitého abscesu (abscessus arcuatus, horseshoe absces). Protože přechod infekce je snazší při dorzálním obvodu, jde téměř výhradně o zadní podkovovité abscesy. Pacienti s intersfinkterickým abscesem, který je lokalizován v prostoru mezi vnitřním a zevním svěračem, udávají bolest v anorektu a pocit ohraničeného napětí při digitálním vyšetření. Digitální vyšetření však může selhat při identifikaci intersfinkterického a supralevátorového abscesu. Proto při klinickém podezření na intersfinkterický nebo supralevátorový absces je třeba jejich verifikace počítačovou tomografií (CT) nebo magnetickou rezonancí ( MR), popřípadě anální ultrasonografií. Použití anální ultrasonografie je však limitováno při identifikaci intersfinkterického abscesu. Supralevátorové abscesy (pelvirektální) vznikají jako následek zánětlivých procesů v malé pánvi (např. apendicitis, divertikulitis nebo gynekologické záněty) nebo šířením zánětu z intersfinkterického prostoru kraniálně přes longitudinální svalovinu rekta do pelvirektálního prostoru. Jak již bylo uvedeno, 50–80 % periproktálních abcesů vzniklých na podkladě kryptoglandulární teorie je spojeno se vznikem periproktálních píštělí. Vznik těchto píštělí může mít různé klinické projevy, od přetrvávající sekrece z defektu po spontánní perforaci či incizi abscesu přes zdánlivé zhojení abscesu s recidivou sekrece až po píštěl jako první projev zánětu po předchozí spontánní perforaci abscesu přes kryptu do řitního kanálu. Pro zvolení správného operačního postupu u periproktálních píštělí je důležitý především jejich vztah k análním svěračům, resp. ke stěně konečníku. Tomu nejlépe vyhovuje Parksova klasifikace z roku 1976, která rozděluje píštěle na intersfinkterické (56–70 %), transsfinkterické (23 %), suprasfinkterické (5 %) a extrasfinkterické (2 %) (Obr. 2). Většinou ostatních autorů je popisována ještě submukózní píštěl, často označována jako cryptitis fistulans, která probíhá submukózně pod epitelem análního kanálu a anodermu a neproniká vnitřním ani zevním svěračem. Diagnostika jednotlivých druhů píštělí je založena na fyzikálním vyšetření a zobrazovacích metodách. Obecně platí, že čím dále je zevní ústí píštěle od análního otvoru, tím je delší a komplikovanější průběh píštěle. O pravděpodobném průběhu píštěle může mnoho napovědět Goodsallovo pravidlo. Podle něj píštěle se zevním ústím ventrálně od transverzální linie vedené řitním otvorem vedou zpravidla přímo do řitního kanálu a mají vnitřní ústí na stejném paprsku (např. zevní i vnitřní ústí na č. 2) , zatímco píštěle se zevním ústím dorzálně od transverzální linie mají průběh obloukovitý a vnitřní ústí je při dorzálním obvodu anu, tj. na č. 6). Ačkoliv Goodsallovo pravidlo neplatí absolutně a je méně přesné u žen, zvláště při ventrálně uložených zevních ústích, je v praxi dobrým vodítkem. Ze zobrazovacích metod je v současnosti nejpřesnější kombinace nukleární magnetické rezonance a transanální ultrasonografie, zejména pro verifikaci komplikovaných píštělí, zobrazení slepých a vedlejších chobotů i velmi přesné znázornění vztahu píštěle ke stěně anorekta a análním svěračům i pánevnímu dnu, ultrasonografie navíc s možností aplikace peroxidu vodíku do traktu píštěle. Transanální ultrasonografii je možné použít i peroperačně k usnadnění identifikace komplikovaných abscesů a složitých píštělí. Další kapitola bude pojednávat jen o chirurgické léčbě periproktálních abscesů. Chirurgická léčba periproktálních píštělí není předmětem tohoto souhrnného sdělení.
Image 1. Typy perianálních abscesů 1 – subkutánní, 2 – ischiorektální, 3 – intersfinkterický, 4 – pelvirektální Fig. 1: Types of perianal abscess 1 - subcutaneous 2 - ischiorectal 3 – intersphincteric, 4 – pelvirectal 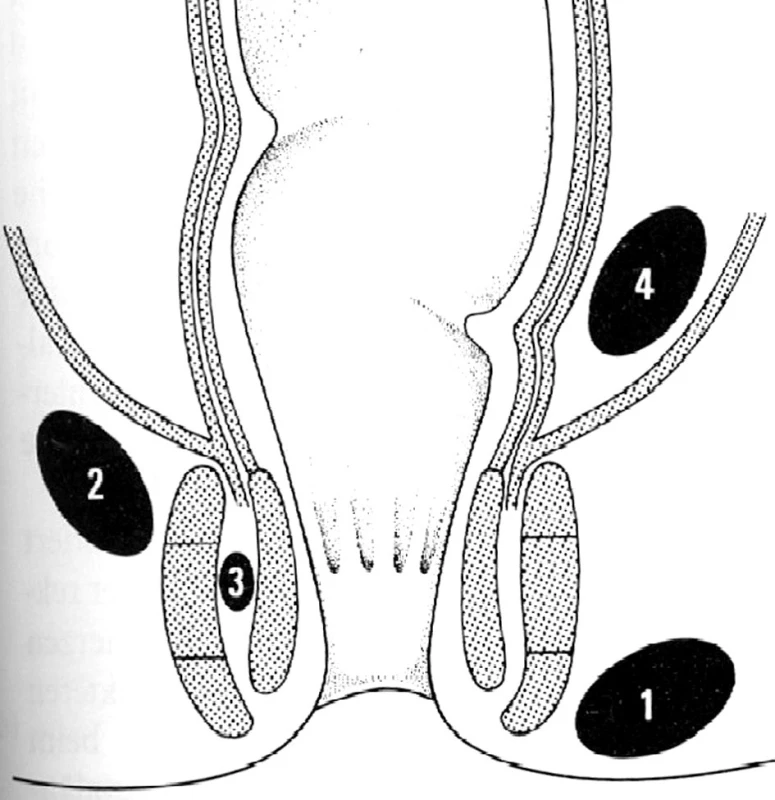
Image 2. Typy perianálních píštělí e – extrasfinkterické, t – transsfinkteriské, sc – submukózní, i – intersfinkterické, s – suprasfinktrické Fig. 2: Types of perianal fistulas e – extrasphincteral, t – transsphincteric, sc – submucosal, i – intersphincteric, s – suprasphincteral 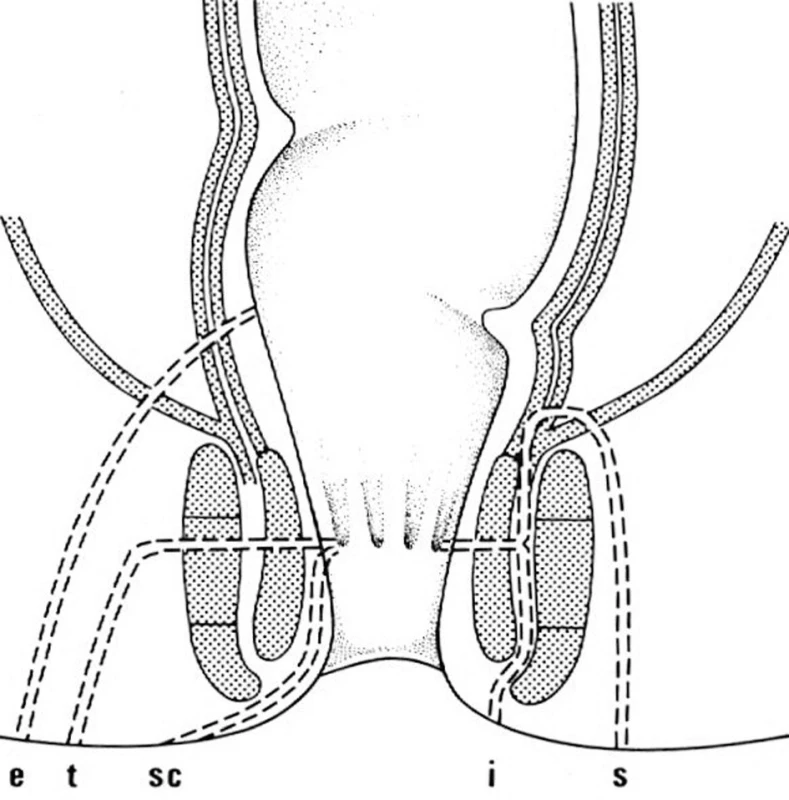
Léčba priproktálních ascesů
Léčba periproktálních abscesů zahrnuje časnou chirurgickou evakuaci a drenáž hnisavého ložiska. Primární antibiotická terapie samotná je neefektivní a jen oddaluje chirurgickou intervenci. Jakékoliv oddálení chirurgické drenáže periproktálních abscesů prodlužuje působení infekce, způsobuje tkáňové poškození a může negativně ovlivnit funkci análních svěračů, stejně jako podpořit vznik stenózy anu a (nebo) vývoj píštělí. U většiny pacientů s periproktálními abscesy za předpokladu řádně provedené a dostatečné drenáže není souběžné podávání antibiotik vždy nezbytné. Nicméně antibiotická léčba musí být indikována u pacientů se systémovými zánětlivými projevy a u polymorbidních pacientů s diabetes mellitus, srdečními chlopenními vadami nebo imunokompromitovaných. Incizi a drenáž povrchních podkožních abscesů marginálních a perianálních je možné ve většině případů provést ambulantně v místním znecitlivění. Pouze u pacientů, kteří u těchto povrchních abscesů lokální anestezii odmítají nebo pokud si operatér není jistý hloubkou abscesu, provádí se incize v celkové anestezii nebo spinálním bloku. U těchto abscesů obvykle postačí malá incize vedená nad místem fluktuace v blízkosti análního otvoru. Hnis je vypuštěn a poslán na kultivaci. Hemostáza se provádí manuální kompresí a rána se vyloží longetou napuštěnou dezinfekčním roztokem. Longeta se odstraní za 24 hodin a pacientovi je doporučeno sprchování rány třikrát denně a navíc po každé stolici. Důležité je zajištění dostatečné pooperační analgezie, zde postačí běžná perorální analgetika. Jako prevence zácpy a k usnadnění defekace po operaci jsou doporučována laxativa, jako např. Laktulóza. Pacienti jsou sledováni po dobu 2–3 týdnů do zhojení rány, případně pro zjištění event. vývoje periproktální píštěle. Incize ostatních periproktálních abscesů – submukózních, intersfinkterických, ischiorektálních a pelvirektálních – by se měla provádět vždy v celkové anestezii nebo spinálním bloku, nejen z důvodu operačního komfortu pacienta, ale i pro možnost dokonalého vyšetření rozsahu abscesu a tím zajištění adekvátní drenáže, stejně jako pro event. identifikaci vnitřního ústí píštěle. Pro chirurgickou incizi periproktálních abscesů platí obecně některé zásady:
- Řez má být veden nad místem fluktuace. U hlubokých abscesů, u nichž fluktuace není dobře patrna, je možno k jejich přesné lokalizaci použít punkční jehlu a řez vést poté podél jehly.
- Řez musí být dostatečně dlouhý tak, aby otevřel abscesovou dutinu v celém rozsahu. Je však bezpečnější začít kratší incizí, aby umožnila digitální revizi a teprve poté rozšířit řez podle rozsahu. V každém případě jsou nesprávné krátké incize a kontraincize s protažením drénů s ponechání často i dlouhých kožních můstků mezi incizemi. Po odstranění drénů dojde rychle k uzavření kožních ran a v hloubce přetrvává nevygranulovaná dutina, která je zdrojem recidivy abscesu či šíření infekce do okolí.
- Výjimkou použití kontraincizí jsou podkovovité abscesy především ischiorektální a pelvirektální, kdy jsou nutné přemosťující drény.
- Tvar řezu může být lineární nebo poloobloukovitý, vhodnější je však zvolit podélný ke snížení rizika poranění svěračů často v nepřehledném, zánětlivě změněném terénu, a především, pokud je operatérem nezkušený chirurg. Je možné provést též řez křížový, případně kombinovaný ve tvaru T (Obr. 3), s ramenem kolmým na původní, nejčastěji podélný řez a směřujícím k anu či zevně. Některými autory je doporučována excizionální incize, tj. excize krytu abscesu (unroofing v anglosaské literatuře), ale ani ta nezaručuje spolehlivě postupné hojení rány od spodiny. Je však v každém případě indikována při nekróze kožního krytu. Pro volbu řezu by měl být rozhodující dobrý přístup k abscesové dutině, nepoškození svěračů a umožnění hojení rány tak, aby jizva byla výhodná pro event. pozdější operaci píštěle.
- Po evakuaci a odebrání hnisu na kultivaci je nutno ránu vyšetřit digitálně, přerušit všechna septa tupou preparací a podle rozsahu dutiny otevřít a zadrénovat i všechny slepé choboty. Je třeba vždy pátrat po druhostranném či hlouběji uloženém abscesu. Nekrotická tkáň se odstraní nůžkami nebo ostrou lžičkou. Provede se výplach dutiny obvykle peroxidem vodíku a jodovými roztoky. Je třeba drénovat všechny dutiny a choboty, povrchnější kapilárními drény, hluboké či slepé drény silikonovými, umožňujícími pooperační laváže. Drény se po vyčištění dutiny odstraní nebo se popotahují postupně. Longety se zavádějí jen jako hemostatické podél drénů v těch případech, že nelze zcela vyloučit krvácení z hluboké abscesové dutiny, kterou nelze ošetřit opichy.
- Pro drenáž intersfinkterických abscesů se provádí transverzální incize v řitním kanálu dorzálně pod linea dentata v intersfinkterické rýze. Pronikne se do intersfinkterického prostoru mezi vnitřním a zevním svěračem a tím se otevře abscesová dutina a vypustí hnis (Obr. 4, 5). Do dutiny se zavádí slabý silikonový drén k pooperačním proplachům a zamezení předčasného uzávěru rány.
- Pro techniku drenáže u supralevátorových (pelvirektálních) abscesů je rozhodující lokalizace a etiologie. Jakákoliv léčba supralevátorových abscesů bez ohledu na primární etiologii může vést ke vzniku iatrogenních píštělí. Proto je důležité vyšetření pomocí NMR nebo CT pro vyloučení nitrobřišní nebo pánevní patologie jako možného zdroje. Pokud supralevátorový absces vznikl rozšířením původního ischiorektálního abscesu, je indikována zevní drenáž přes fossa ischiorectalis. Pokud absces vznikl proximální propagací intersfinkterického abscesu, je nutný přístup transanální s incizí sliznice rekta. V případě zadního supralevátorového abscesu se provádí transverzální incize při zadním obvodu řitního kanálu pod linea dentata s proniknutím do intersfinkterického prostoru a dále přes m. puborectalis až do zadního rektálního prostoru, kam se zavede drén, fixovaný perinálně ke kůži k zajištění adekvátní drenáže. Přední supralevátorové abscesy jsou povrchní a mnohem častější u žen než u mužů. Chirurgická drenáž se zajišťuje přímou přední transverzální incizí nebo z transvaginálního přístupu, kdy se otevírá spodina Douglasova prostoru. U abscesů, jejichž zdrojem je jednoznačně zánětlivý proces v malé pánvi, je možné použít CT navigovanou perkutánní drenáž. Pacienti s celkovými příznaky toxemie mají navíc adjuvantní intravenózní antibiotickou léčbu. Pokud nedojde do 24–48 hodin ke zlepšení klinického stavu, je třeba supralevátorový absces znovu vyšetřit pomocí CT či NMR nebo indikovat reoperaci. V případě rozsáhlých a recidivujících supralevátorových abscesů je nutné u některých pacientů založit derivační kolostomii pro zajištění optimálního průběhu léčby.
- Podle kryptoglandulární teorie nelze počítat s úplným vyléčením abscesu, pokud není ošetřena anální krypta, která je východiskem infekce. Přetrvávající píštěl se sice operuje většinou samostatně až ve druhé době, nicméně v některých případech je možné se pokusit o ošetření již při primární operaci abscesu. To však vyžaduje identifikaci vnitřního ústí, což není vždy jednoduché. Podezření na vnitřní ústí píštěle budí určité vtažení či zduření v oblasti linea dentata, vytékající hnis při zatlačení zvnějšku na absces a pomůže i sondáž vnitřního ústí píštěle paličkovou sondou na podezřelém místě. Pokud je tedy vnitřní ústí bezpečně identifikováno, je možné píštěl ošetřit již primárně. Discize píštěle je bezpečná jen u povrchních abscesů marginálních a perianálních podkožních. V ostatních případech je bezpečnější založení volné elastické ligatury, která by však měla ve většině případů mít funkci trasovací a drenážní k zabránění recidivy abscesu před definitivní operací píštěle v druhé době. Pokud se ligatura použije jako elastická tj. s postupným utahováním a prořezáváním tkáně se svěrači po dobu 6–8 týdnů, mělo by být použito tenké silikonové nebo pryžové vlákno k zabránění vzniku široké plošné jizvy, která může být po zhojení příčinou anální inkontinence různého stupně. V žádném případě by se elastická ligatura neměla používat u ventrálních píštělí u žen, které mívají užší hráz a mohou mít jizvu po episiotomii. Hrozí zde vysoké riziko inkontinence. Dále jí nemá být užito ani u vysokých transsfinkterických a suprasfinkterickcýh píštělí, kdy je v současnosti jednoznačně preferováno ošetření endoanálním slizničním posuvným lalokem. Nicméně event. primární ošetření píštěle současně s abscesem patří jen do rukou zkušeného chirurga, nejlépe erudovaného koloproktologa.
Image 3. Přístupy k periproktálním abscesům – červeně Fig. 3: Approaches to periproctal abscesses – red line 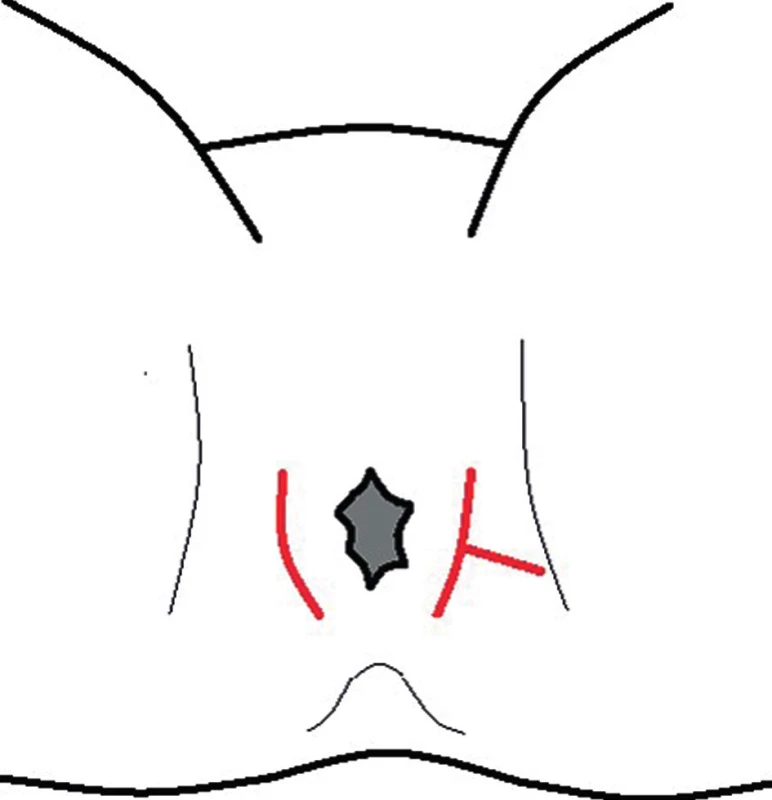
Image 4. Přístup do intersfinkterického prostoru 1 – m. sphincter ani externus, 2 – m. sphincter ani internus, 3 – interfinkterický prostor Fig. 4: Approach to the intersphincteric area 1 – m. sphincter ani externus, 2 – m. sphincter ani internus, 3 – intersphincteric area 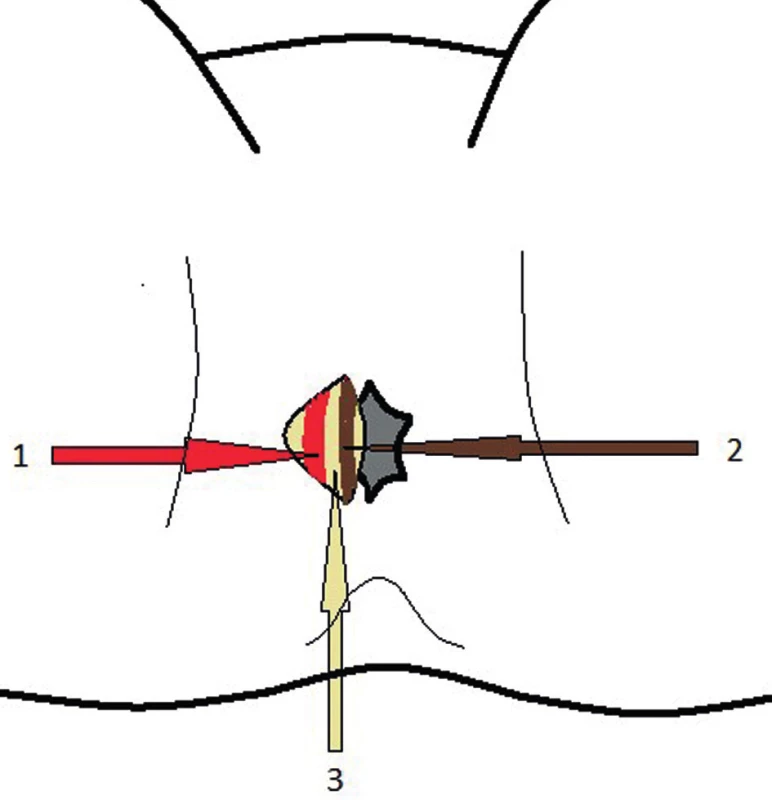
Image 5. Přístup do intersfinkterického prostoru 1 – m. sphincter ani externus, 2 – m. sphincter ani internus, 3 – interfinkterický prostor Fig. 5: Access to the intersphincteric area 1 – m. sphincter ani externus, 2 – m. sphincter ani internus, 3 – intersphincteric area 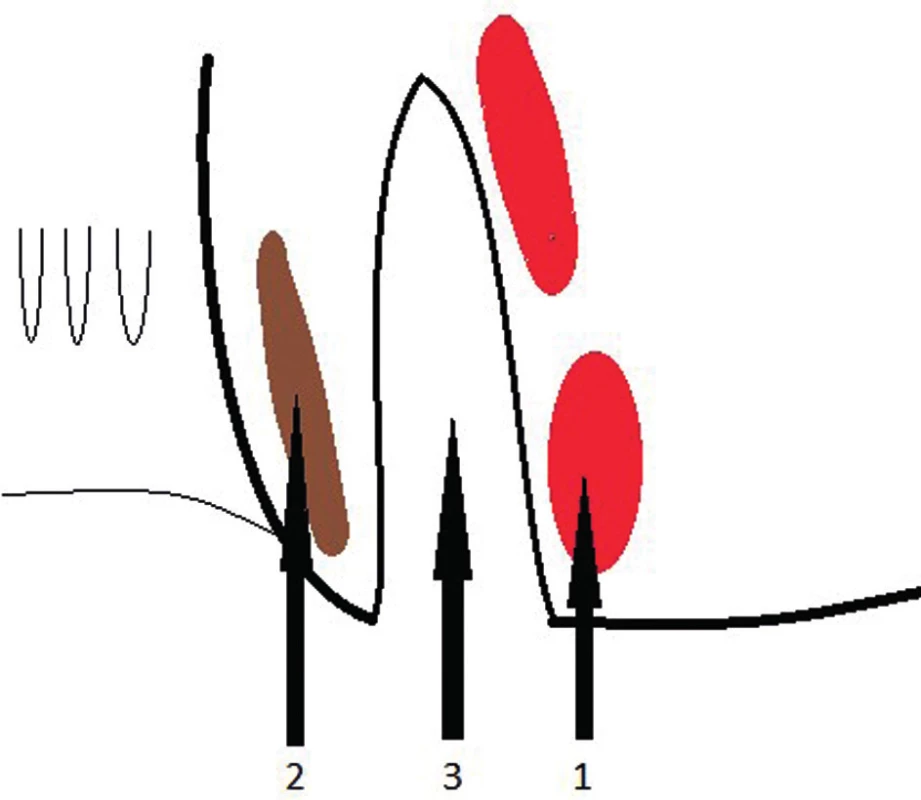
Závěr
Prognóza periproktálních abscesů závisí na druhu infekce, formě zánětu (difuzní jsou nebezpečnější), typu abscesu, včasnosti zahájení chirurgické léčby a na případných komorbiditách u jednotlivých pacientů. U některých rozsáhlých, komplikovaných a recidivujících abscesů je doporučována i derivační kolostomie. To může být výhodné ve vybraných případech, nicméně periproktální infekce může přetrvávat i navzdory derivační kolostomii. Nejdůležitějším faktorem k zamezení šíření periproktální infekce je proto adekvátní chirurgická drenáž.
MUDr. Petr Šlauf
Chirurgická klinika l. LF UK, nemocnice Na Bulovce,
Budínova 67/2180 81 Praha 8 – Libeň
e-mail: petrslauf@seznam.cz
Sources
1. Novák J. Základy proktologie. Praha, Avicenum 1985 : 96–131.
2. Schouten WR. Absces, Fistula in: Herold A, Lehur PA, Matzel KE, OęConnel PR. Coloproctology, Berlin, Heidelberg, Springer Verlag 2008 : 53–61.
3. Horák L, Skřička T, Šlauf P, Örhalmi J, at al. Praktická proktologie. Praha, Grada Publishing 2013 : 186–198.
4. Chandwani D, Shih R, Cochrane D. Bedside emergency ultrasonography in the evaluation of a perirectal abscess. Am J Emerg Med. 2004;22 : 315.
5. Tio TL, Mulder CJ, Wijers OB, et al. Endosonography of peri-anal and peri-colorectal fistula and/or abscess in Crohnęs disease. Gastrointest Endosc 1990;36 : 331–6.
6. Cirocco WC, Reilly JC. Challenging the predictive accuracy of Goodsallęs rule for anal fistulas. Dis Colon Rectum 1992;35 : 537–542.
7. Corman ML. Colon and Rectal Surgery. 4th ed. Philadelphia, Pa: Lippincott-Raven 1998 : 224–71.
8. Dozois RR, Nichols JR. Surgery of the Colon and Rectum. New York, NY: Churchill Livingstone 1997 : 255-84.
9. Lunniss PJ, Phillips RKS. Anal Fistula: Surgical Evaluation and Management. London, England, Chapman & Hall 1996 : 1–183.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2014 Issue 4-
All articles in this issue
- Chirurgická léčba rektokély – mnoho technik, málo jednoznačných závěrů
- Plicní metastázy – dvanáctileté zkušenosti s chirurgickou léčbou
- Pilotní studie: korekce levátorového hiátu anální páskou jako chirurgická metoda léčby střevní inkontinence
- Dlouhodobé výsledky po klasických plastikách malých pupečních kýl
- Endometrióza hrubého čreva – kazuistika
- Těžká akutní pankreatitida – řešení komplikací kombinací miniinvazivních přístupů
- Komplikace hemoroidů
- Akutní periproktální abscesy
- Poranění anorekta
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Akutní periproktální abscesy
- Chirurgická léčba rektokély – mnoho technik, málo jednoznačných závěrů
- Komplikace hemoroidů
- Plicní metastázy – dvanáctileté zkušenosti s chirurgickou léčbou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

