-
Medical journals
- Career
Hřebování pertrochanterických zlomenin – operační technika
Authors: J. Skála-Rosenbaum; P. Douša; R. Bartoška
Authors‘ workplace: Ortopedicko-traumatologická klinika 3. LF UK a FNKV, Praha-Vinohrady přednosta: Prof. MUDr. M. Krbec, CSc.
Published in: Rozhl. Chir., 2013, roč. 92, č. 10, s. 607-614.
Category: Various Specialization
Práce je určena k postgraduálnímu vzdělávání lékařů.
Overview
Indikace hřebování u pertrochanterických zlomenin nalézáme tam, kde metoda DHS přináší nadměrné riziko komplikací. Tedy u nestabilních tříštivých zlomenin, zejména s kominucí a posterolaterální nestabilitou, s defektem Adamsova oblouku a tím i mediální instabilitou a u zlomenin s linií propagující se do subtrochanterické oblasti. Nárůst použití nitrodřeňového hřebování v operační léčbě pertrochanterických zlomenin má svůj racionální i iracionální základ. Iracionální v tom, že dosud není jasný důkaz, že ve srovnání s DHS se jedná o techniku rychlejší, jednodušší a bezpečnější s menším počtem komplikací, racionální pak v tom, že prokázaný nárůst nestabilních a tříštivých zlomenin se musí odrazit ve změně přístupu k těmto zlomeninám. Při respektování základů operační techniky přináší nitrodřeňové hřebování jasné biomechanické výhody s možností okamžité zátěže a minimem možných komplikací.
Klíčová slova:
zlomenina proximálního femuru – pertrochanterická zlomenina – hřebování – skluzný šroub – distální zajištění – operační technikaHistorie hřebování trochanterických zlomenin femuru sahá na našem pracovišti do června 1994, kdy jsme jako první v České republice použili Gamma hřeb. Následně jsme používali PFN Synthes, PFN-A Synthes, PFN-Medin, Gamma hřeb 2. generace, Natural Nail a Targon PFT, a to v krátkých i dlouhých verzích. Celkem jsme za 20 let ošetřili hřebem 1803 trochanterických zlomenin. Vzhledem k tomu, že pertrochanterické zlomeniny tvoří v našem Registru zlomenin proximálního femuru 87 % všech trochanterických zlomenin, získali jsme jisté sdělitelné zkušenosti.
Ještě před 15 lety představovalo hřebování pertrochanterických zlomenin (AO 31-A1+2) [1] malou skupinu ošetření ve srovnání s technikou DHS, případně i s historicky doznívajícím Enderovým hřebováním. S vývojem nových implantátů, technik, vyšším výskytem pertrochanterických zlomenin, narůstajícím věkem pacientů a zvýšeným počtem nestabilních typů zlomenin, ale i s poznatky vyplývajícími z řešení následků a komplikací ostatních operačních metod, se hřebování stávalo dominantní v operační léčbě těchto zlomenin. Na našem pracovišti jsme v roce 2003 poprvé provedli u trochanterických zlomenin více hřebů než DHS, v USA to bylo o dva roky později [2]. Hřebování pertrochanterických zlomenin je stále diskutovanou problematikou, nicméně u nestabilních pertrochanterických zlomenin je jasně preferováno a zastoupení hřebů v této indikaci neustále roste [3]. Dřívější argumenty, že hřeby mají větší počet komplikací, také v zásadě neplatí. Důvodem je fakt, že jsou obecně používány na nestabilní typy zlomenin, které s sebou přinášejí více rizik a komplikací. Současně došlo zvládnutím učební křivky ke snížení počtu komplikací, zejména per - a pooperačních zlomenin. K tomu také přispěl vývoj technologie a preference hřebů a distálních zajišťovacích šroubů o menších průměrech a jejich lepší anatomická konstrukce [4,5].
Avšak s narůstající popularitou a zdánlivě nenáročnou operační technikou vzniklo také množství komplikací, které povětšině souvisejí se špatným čtením zlomeniny, zhodnocením stability a zejména se špatnou a nepochopenou operační technikou. Následné selhání implantátu tak vlastně bývá selháním operatéra. Vzhledem k pokročilému věku pacientů kolem 80 let máme však často jen jednu možnost na rychlý, šetrný a perfektně odvedený výkon pro obnovení funkce kyčelního kloubu, a proto je dodržování standardů správné operační techniky zásadní.
Indikace a kontraindikace hřebování pertrochanterických zlomenin
Jako každá jiná metoda, má i hřebování pertrochanterických zlomenin svoje výhody a nevýhody, přičemž je zřejmé, že ve srovnání s ostatními metodami výhody jasně převažují [6–8]. Hřebování samo o sobě je technikou MIO, tedy minimálně invazivní, s čímž souvisejí i kratší průměrný operační čas a menší krevní ztráty [9]. Otázka výhod ve srovnání s DHS je diskutabilní, neboť ve velkých sériích pacientů je právě hřebování spojeno s větším počtem komplikací [10]. Nicméně studie na kadaverózních preparátech i studie klinické prokázaly větší biomechanickou stabilitu hřebů umožňující okamžitou pooperační zátěž [7]. Důvodem je fakt, že hřeb sám představuje prevenci medializace diafýzy tím, že se o něj proximální fragment opře dříve a tím nedochází k nadměrné medializaci jako u DHS, kde se proximální fragment zastaví až o laterální kortikalis, pokud ta je vůbec intaktní. Je to zřejmě zásadní výhoda oproti ostatním technikám. Podle Steinberga [11] je skluz proximálního fragmentu větší než 15 mm spojen se selháním osteosyntézy. Parker [12] prokázal, že medializace diafýzy o více než 1/3 průměru femuru je spojena se 7krát vyšším rizikem selhání fixace. Hřeb se nachází blíže středu otáčení, má tak kratší rameno páky a tím zvýšenou vnitřní stabilitu s redukcí ohybových sil na fixaci v diafýze femuru. Při dodržení správného postavení krčkových šroubů, a to zejména u dvoušroubových implantátů, se minimalizuje riziko varizace proximálního konce femuru.
Limitací hřebování jsou zlomeniny v artrotickém terénu, neboť nemožnost dostatečné addukce zlomeniny a nastavení správné rotace znemožňují zavedení hřebu přes trochanter major bezpečně do diafýzy. V tomto případě pak musíme přistoupit k osteosyntéze DHS, pokud neuvažujeme o primární totální náhradě. Dalším rizikem je možnost porušení cévního zásobení proximálního konce femuru a z toho rezultující vznik avaskulární nekrózy hlavice femuru [13]. Při správném zvolení vstupního bodu pod kontrolou rtg zesilovače je však toto riziko prakticky nulové. Potíž může nastat s osovým zavedením skluzných šroubů v axiální projekci u implantátů, které mají netransparentní cílící rameno. Pak není v této projekci vstup pod kontrolou a může dojít k excentrickému zavedení skluzných šroubů. Vzhledem k časté osteoporóze je následná korekce velmi komplikovaná.
Předoperační plánování
Operační léčbu pertrochanterických zlomenin považujeme u naprosté většiny pacientů za akutní výkon [14]. Vzhledem k faktu, že průměrný věk pacientů s touto diagnózou je v našem sledování 79 let [15], nelze opomenout případná rizika vyplývající z delší imobilizace. Vždy je nutné interní předoperační vyšetření a dohoda s anesteziologem, nicméně případná krátká příprava stran rehydratace nebo suplementace kalia neznamená vážnější prodlevu. Obecně preferujeme šetrnější svodnou-spinální anestezii, nicméně ani výkon v celkové narkóze není spojen s výrazně horší prognózou.
Předoperační plánování je často opomíjený, avšak velmi důležitý atribut operační léčby zlomenin obecně. Základem je správné čtení rentgenových snímků. Musíme mít k dispozici přehledný rtg snímek kyčle s proximální částí femuru, a to minimálně v rozsahu délky zvažovaného hřebu. Může nás překvapit deformita femuru v obou projekcích (varozita, antekurvace), která při zavedení hřebu vede k tlaku špičky hřebu na slabou kortikalis femuru s následným tip-efektem a možnou zlomeninou pod špičkou hřebu (Obr. 1). V případě zvýrazněné deformity s potenciálním oslabením kortikalis je vhodnější použít dlouhý hřeb, případně dlahu.
Image 1. Stav po ostesyntéze pertrochanterické zlomeniny hřebem PFN: a – předozadní projekce; b – bočná projekce zobrazující osové postavení skluzných šroubů, kdy distální konec hřebu přímo ohrožuje přední kortikalis femuru. Fig. 1: Pertrochanteric fracture treated with PFN nail: a – AP view; b – lateral view showing axial position of lag screws, distal tip of the nail directly endangers anterior cortex of the femur. 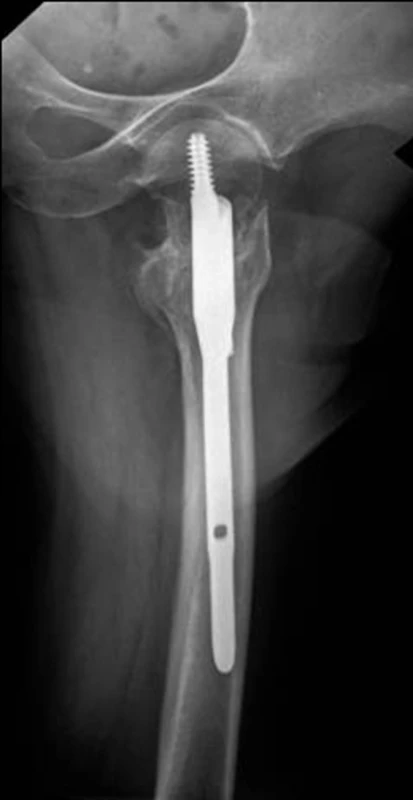
Použití dlouhých hřebů v primární indikaci pertrochanterických zlomenin mělo historicky více zastánců [2,16]. V poslední době však celosvětově dochází ke změně. Hou [17] zhodnotil retrospektivně 283 hřebů u zlomenin AO 31-A1+2 (100 krátkých, 183 dlouhých) a nenalezl žádné výhody dlouhých hřebů ve srovnání s krátkou variantou. U krátkých hřebů nenalezl zvýšenou incidenci zlomenin v oblasti špičky hřebu, dlouhé hřeby byly navíc spojené se signifikantně delším operačním časem a větší krevní ztrátou. Teorie, že dlouhý hřeb eliminuje riziko zlomeniny pod špičkou hřebu, byla nahrazena teorií založenou na biomechanických principech. Je prokázáno, že riziko zlomeniny v metafýze je vyšší než v oblasti diafýzy [18]. U starších pacientů s deformitou femuru může špička dlouhého hřebu snadno oslabit nebo perforovat přední kortikalis distálního femuru. Když se k tomu přidá oslabení kosti distálním zajištěním, koncentrace napětí pak vede nevyhnutelně k suprakondylické zlomenině pod špičkou hřebu. Proto považujeme kratší hřeby za vhodnější, řešení případné zlomeniny je výrazně jednodušší. Nicméně při nutnosti použít hřeb dlouhý (komplexní, ipsilaterální zlomeniny), doporučujeme použít implantát respektující tvar femuru.
Vždy je třeba pečlivě hodnotit průměr dřeňového kanálu, šířku kortikalis, a to z důvodu volby správné velikosti hřebu. To má vliv jak na případné předvrtání dutiny, tak na způsob distálního zajištění hřebu [19].
Stejně důležité je mít přehledný snímek pánve s oběma kyčelními klouby, a to zejména stran plánování stupně kolodiafyzárního úhlu. Většina hřebů je k dispozici v úhlu 130°, nicméně je vhodné mít k dispozici i ostatní možnosti (125°, 135°) tak, aby byly skluzné šrouby zavedeny paralelně s osou krčku po repozici. Při zátěži dochází totiž ke kompresi hlavních fragmentů v ose krčku, kolmo na linii lomu, a případné zkřížení obou os zamezí skluznému efektu šroubů a tím i kompresi obou hlavních fragmentů.
Polohování, repozice zlomeniny, rouškování
Metodou volby je v případě hřebování pertrochanterických zlomenin repozice na extenčním stole s polohou pacienta na zádech. Zdravou dolní končetinu polohujeme do flexe v kyčli a koleni a v abdukci poté polohujeme do držáku na extenčním stole maximálně tak, aby vznikl dostatečný prostor pro rentgenový zesilovač a jeho otočení do dvou na sebe kolmých projekcí. Pro urychlení operace a redukci peroperačního rentgenového záření lze použít zesilovače dva, nicméně standardní a zřejmě pohodlnější při zavádění hřebu je použití pouze jednoho. Horní končetinu na straně zlomeniny položíme do závěsu tak, aby nevadila ve vstupu do velkého trochanteru. Důležité je dbát na to, aby byla pánev paralelní s operačním stolem. K tomu používáme zarážku tlačící na hrudník ze strany zlomeniny. Jakmile totiž ve větším tahu zlomeninu reponujeme, pánev může mít tendenci sklouznout do relativní abdukce, a tím opět ztížit možnost vstupu do femorální dřeňové dutiny. Zároveň může dojít k dorzální rotaci poraněné strany pánve způsobené tvarem extenčního stolu, který bývá distálně trojúhelníkovitě zakončen s centrální trnoží. To způsobí, že při základním postavení rtg zesilovače nevidíme přesnou AP projekci, pro kterou musíme buď sklonit zesilovač směrem k operatérovi, nebo natočit operační stůl od něj. To samé musíme brát v úvahu i při snaze dosáhnout přesné bočné projekce.
Repozice zlomeniny musí být provedena do dostatečně valgózního postavení, neboť každý stupeň varozity proximálního fragmentu zvyšuje rameno páky a tím i riziko selhání osteosyntézy. Dostatečnou valgózní repozici, většinou ve 130° kolodiafyzárního úhlu, zkontrolujeme úhloměrem na monitoru zesilovače a porovnáme s rtg snímkem zdravé strany. Platí pravidlo, že špička velkého trochanteru by měla být ve stejné výšce jako střed hlavice femuru nebo lehce pod ním.
Repozice samotná nečiní na rozdíl od inter - a subtrochanterických zlomenin problém. Důvodem je fakt, že zejména u nestabilních zlomenin je proximální fragment tvořen pouze hlavicí s krčkem, a tak není obtížné dosáhnout repozice dislokace pouhým tahem v ose femuru a následnou vnitřní rotací dolní končetiny. Ta současně převede krček femuru do výhodné vodorovné polohy. Teprve po úspěšné repozici převedeme celou dolní končetinu do addukčního postavení, aby bylo dosaženo snadného vstupu na špičku velkého trochanteru pro vodicí K-drát a hřeb samotný. Rotační chybu můžeme způsobit většinou nadměrnou vnitřní rotací, ale při kontrole postavení v obou projekcích a kontrolou postavení pately, která je paralelní s podlahou, je riziko minimální. Klinicky se větší rotační chyba projeví porušením stereotypu chůze, malá je většinou klinicky němá.
Při přetrvávající dislokaci v bočné projekci si můžeme pomoci manuálním vypodložením gluteální krajiny, pouze vzácně je nutno použít speciálního držáku-podpěry, který bývá součástí extenčního stolu a který elevuje proximální část distálního fragmentu. Jen ve velmi raritních případech je nutná otevřená repozice, stabilizace kleštěmi a temporérní transfixace. Ze zásady však preferujeme méně invazivní repozici pomocí kostního háku nebo Steinmannova hřebu jako joystick techniky. Přitom je vhodná domluva s anesteziologem, neboť svalová relaxace usnadní repozici porotické kosti a sníží se tím riziko peroperačních komplikací.
V současné době je suverénní metodou rouškování při hřebování pertrochanterických zlomenin použití průhledného sterilního závěsu s centrální lepicí fólií. Je to proto, že repozice dosáhneme ještě před sterilní přípravou operačního pole a na rozdíl od subtrochanterických zlomenin či zlomenin femuru nemusíme doreponovávat během výkonu, a tedy není nutné mít volný přístup i na mediální stranu femuru. Současně tak nemusíme sterilně krýt konce rtg zesilovače.
Vstupní místo, předvrtání a zavedení hřebu
Vstupní místo při antegrádním hřebování proximálního femuru musí respektovat typ použitého implantátu, tedy tvar a úhel proximální části hřebu a současně anatomii horního konce femuru. Nachází se laterálně od anatomické osy femuru, v oblasti špičky velkého trochanteru, a to přibližně na rozhraní jeho přední a střední třetiny v předozadním směru. Je podstatné, aby toto místo umožňovalo následné zavedení skluzných šroubů přes hřeb přesně v ose krčku, neboť případná korekce po zavedení hřebu je již prakticky nemožná a vždy vede k excentrickému, tedy nevýhodnému zavedení skluzných šroubů. Proto si operačním fixem označíme základní anatomické hranice a po sterilní přípravě operačního pole provedeme incizi cca 3–5 cm dlouhou proximálně od špičky velkého trochanteru (Obr. 2).
Image 2. Příprava operačního pole: a – označení výšky špičky velkého trochanteru K-drátem pod rtg zesilovačem; b – označení přístupu a osy femuru. Fig. 2: Operative field preparation: a – marking the tip of the greater trochanter with K-wire under the fluoroscopy; b – marking the approach and the femoral axis. 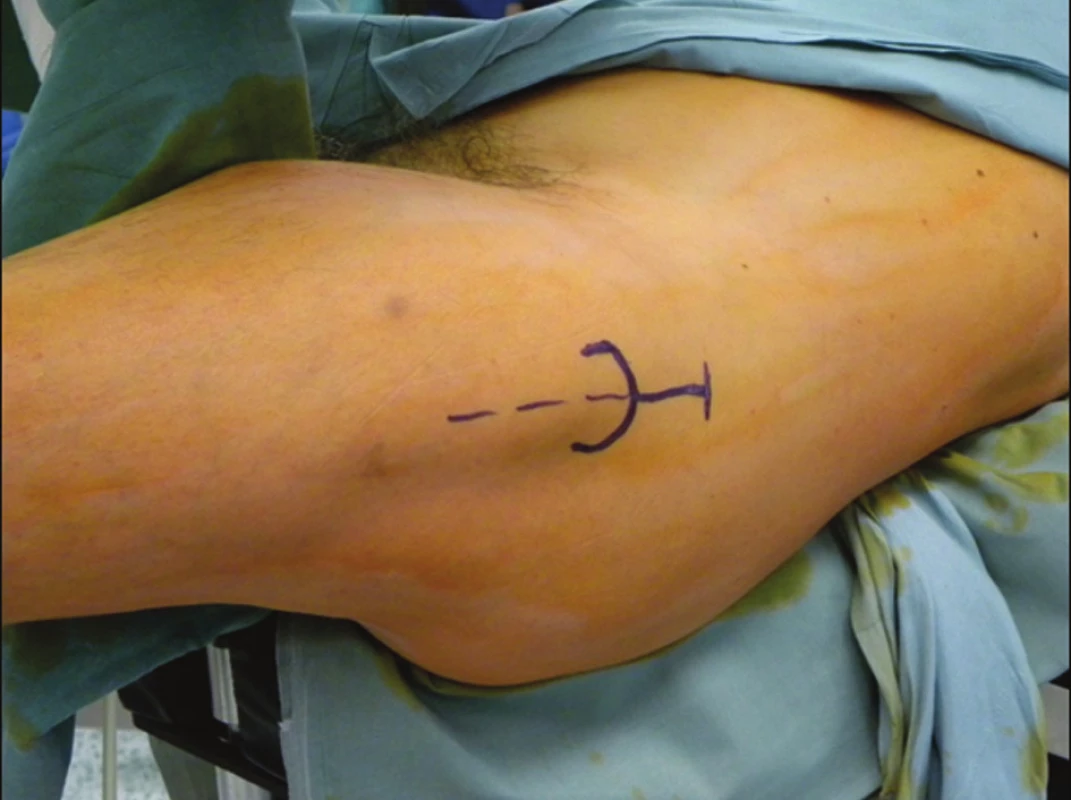
Obecně lze říci, že pro většinu krátkých hřebů určených k osteosyntéze pertrochanterických zlomenin je ideálním místem přesný vrchol velkého trochanteru, případně lehce mediálně. Při laterálním vstupu hrozí varizace proximálního fragmentu, tím i biomechanicky nevýhodné kraniální postavení skluzných šroubů.
Problém může nastat, když se linie lomu šíří právě do špičky velkého trochanteru. Při zavádění hřebu pak dochází k dislokaci zlomeniny s nemožností následné korekce ani při dotažení skluzných šroubů. Vyhnout se tomu lze několika způsoby. Jedním z nich je odstranění části kortikalis mediálně od K drátu probíhajícího přes linii lomu Lüerovými kleštěmi. Toto místo většinou odpovídá anterolaterální části fossa piriformis, kterou snadno palpujeme a odstraníme pod kontrolou rtg zesilovače. Další možností je vytvořit vstupní místo podle typu hřebu více mediálně, případně dočasně linii lomu stabilizovat repozičními kleštěmi, které uvolníme až po dotažení skluzných šroubů.
Vstupní místo rozšíříme buď pomocí širokého, většinou kanylovaného šídla, či přímo vrtákem, který odpovídá šířce proximálního konce daného hřebu. Tento vrták má běžně vystouplý bezpečnostní lem, který se zarazí o pouzdro tak, aby došlo k předvrtání pouze proximálního konce femuru pro širší horní konec hřebu. Při předvrtání tlačí obvykle asistent nástrojem (např. kladivem přes břišní roušku) z laterální strany na proximální konec femuru, protože tlak je cílenější a ruka se dostane mimo rentgenový paprsek. Nedojde tak k dislokaci v linii lomu a tím k varizaci proximálního fragmentu. U starších pacientů s osteoporózou není třeba předvrtávat proximální část femuru vůbec, stačí rozšíření vstupního místa šídlem. To má tři výhody. Dochází ke zkrácení operačního času, ke snížení per - a pooperačních krevních ztrát a nedochází k odstranění zbytků spongiózní kosti. Naopak, impakcí kosti se zvyšuje stabilita a možnosti hojení.
Předvrtání dřeňové dutiny femuru není v naprosté většině případů potřeba. Pouze tehdy, když průměr dutiny znemožňuje bezpečné zavedení i nejtenčího hřebu, raději předvrtáme, což je bezpečnější a nakonec rychlejší než řešení extrakce „kouslého“ hřebu či reosteosyntéza dlouhým hřebem pro zlomeninu v diafýze femuru vzniklé při násilném zavedení hřebu (Obr. 3). Frézovat femorální dutinu lze až po dosažení repozice, neboť na rozdíl od diafyzárních zlomenin zavedením hřebu nedochází ke spontánní repozici. Stejně jako u diafyzálního hřebování předvrtáváme frézou o 1 mm větší, než je průměr použitého hřebu. Ten poté již bez obtíží zavedeme do dutiny femuru lehkými rotačními pohyby. Použití kladiva s údery do ramena cílícího zařízení nedoporučujeme pro riziko iatrogenní zlomeniny femuru, nicméně jeho jemné a opatrné použití na posledních několik milimetrů zajistí ideální usazení hřebu. Dojde tím k impakci kosti mezi hřebem a femurem. Hloubku usazení hřebu určujeme orientačně podle horního konce hřebu, tedy spojení mezi hřebem a cílícím ramenem, finální usazení pak určíme podle otvorů v hřebu pro skluzné šrouby.
Image 3. Rozlomení diafýzy při zavádění hřebu: a – pertrochanterická zlomenina u 79leté ženy; b – rtg po operaci ukazující, že při operaci došlo násilným zavedením krátkého hřebu ke zlomenině femuru s nutnou peroperační konverzí na dlouhý hřeb; c – stav 6 měsíců po operaci, obě zlomeniny zhojeny. Fig. 3: Diaphyseal fracture caused by nail insertion: a – pertrochanteric fracture in a 79 year old woman; b – postoperative radiograph showing a diaphyseal fracture caused by forced short nail insertion, with subsequent perioperative conversion to a long nail; c – 6 months after procedure, both fractures are healed. 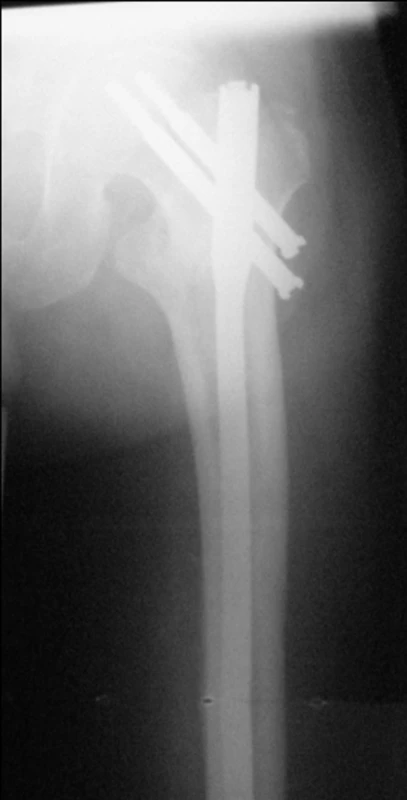
Zavedení skluzných šroubů
Vliv délky skluzných šroubů a jejich postavení jsou často určovány jako hlavní faktory případných komplikací typu varizace proximálního fragmentu s eventuálním proříznutím a nezáleží na tom, zda jsme příznivci skluzných šroubů nebo skluzné spirální čepele [14,20]. Nejvěrohodnější způsob k posouzení správného zavedení skluzného šroubu do hlavice představuje „Tip-Apex Distance“ (TAD), kterou definoval Baumgaertner [21,22]. Za optimální považoval hodnotu do 25 mm. Tato metoda doznala největšího rozšíření, přesto tato „mantra“ má svá omezení. Jednak TAD do 25 mm je příliš vysoká hodnota a obecně je akceptována hodnota do 15–20 mm, zejména však většina prací nehodnotí repozici. Proto při nedostatečné repozici a reziduálním varózním postavení nás, resp. pacienta, ani ideální TAD nezachrání, stejně jako použití augmentovaných šroubů či čepelí [23].
U jednošroubových systémů je doporučováno po zanoření hřebu paralelně s ním v ose krčku dočasně zavést mimo něj jeden K-drát, který zabrání rotaci proximálního fragmentu při utahování skluzného šroubu. Pravděpodobnost rotace není tak vysoká jako při osteosyntéze intrakapsulárních zlomenin krčku femuru. U dvoušroubových systémů toto riziko odpadá.
Podle cílícího zařízení provedeme krátkou, přibližně 3cm incizi a pomocí cílícího pouzdra se dostaneme k laterální kortikalis femuru. Přes vnitřní pouzdro zavrtáme K-drát až do subchondrální části hlavice za rtg kontroly v obou projekcích. V zásadě platí principy shodné s technikou DHS, tedy že trváme na osovém postavení skluzných šroubů, a to v obou projekcích. Dříve populární teorie o výhodách postavení šroubu v dolní polovině krčku a dokonce i dorzálně v bočné projekci jsou zpochybňovány, neboť obě tyto polohy prodlužují TAD [21] a tím zvyšují riziko selhání osteosyntézy. Přes historické diskuze a výsledky biomechanických studií panuje obecně shoda na ideálním postavení skluzných šroubů v pozici střed-střed, přičemž tuto pozici již v roce 1979 jako ideální doporučili Kyle s Gustilem [24]. V ap projekci je ale lehce kaudálnější poloha šroubu signifikantně výhodnější než poloha kraniální [25].
U jednošroubového systému by měl skluzný šroub v AP projekci probíhat středem či těsně pod středem osy krčku, v bočné projekci by měl probíhat právě ve středu krčku. U dvoušroubového systému zavádíme nejprve kaudální šroub paralelně s krčkem v jeho spodní polovině, aby následný horní šroub probíhal těsně nad polovinou osy krčku. V bočné projekci by se pak měly oba šrouby ve středu krčku překrývat.
V ap projekci úhel skluzných šroubů a hřebu musí respektovat kolodiafyzární úhel, aby došlo ke kompresi hlavních fragmentů v ose skluzných šroubů. Pakliže tomu tak za předpokladu správné repozice není, máme dvě možnosti. Ta jednodušší a rychlejší je výměna implantátu za hřeb s odpovídajícím úhlem, ta složitější je odstranění hřebu, změna repozice a případně i vstupního otvoru, eventuálně konverze na jiný způsob osteosyntézy.
Z pohledu stability preferujeme dvoušroubové systémy, které mají jasné a logické biomechanické výhody [26]. Správnou délku skluzného šroubu změříme na cílícím pouzdru podle K-drátu či podle předvrtání. Výsledná délka bývá většinou o 5–10 mm kratší než délka změřená na použitém K drátu.
Délka šroubů musí být taková, aby končily v obou projekcích cca 5 mm subchondrálně, kde je kvalita kosti signifikantně lepší než ve Wardově trojúhelníku [27]. Při použití krátkých šroubů se zvyšuje riziko varizace proximálního fragmentu. U jednošroubových systémů se lze orientovat podle TAD [21,28]. U dvoušroubových implantátů je obtížné TAD měřit, ale trváme na centrální pozici šroubů a na jejich subchondrálním ukotvení. U „hybridních“ implantátů, kde je distální šroub doplněn antirotačním tenčím šroubem či pinem, není nutné tento horní skluzný element zavádět až k subchondrální kosti.
V případě, že použijeme jiný typ skluzného implantátu, jako je spirální čepel, která má výhodu v zachování a impakci přilehlé kosti, jsou zásady zavedení shodné. Diskutabilní je použití tzv. augmentovaných šroubů či čepelí, které umožňují zvýšit stabilitu aplikací kostního cementu přes otvory v kraniálním konci šroubu či čepele. Často se totiž z obavy o únik cementu do kloubu používají kratší krčkové komponenty a zamýšlené zlepšení stability osteosyntézy ji pak spíše ohrožuje.
Po zavedení skluzných šroubů lehce povolíme tah extenčního stolu a oba šrouby postupně dotáhneme. Tlakem na laterální kortikalis se šrouby opřou a dojde ke kompresi v linii lomu paralelně s osou krčku a šroubů.
Distální zajištění
Od uvedení Gamma hřebu do klinické praxe byly kromě varizace proximálního fragmentu a medializace diafýzy nejčastěji zmiňovanou komplikací zlomenina pod špičkou hřebu a bolesti stehna. Obě se dávají do souvislosti s distálním zajištěním hřebu [29,30]. Někteří autoři dokonce vzhledem k bolestem ve stehně [30,31] a riziku zlomeniny femuru v oblasti špičky hřebu považovali u pertrochanterických zlomenin tento implantát za kontraindikovaný [32]. Důvodem neúspěchů byla nevhodná konstrukce hřebu včetně distálních zajišťovacích otvorů a zejména špatná operační technika. Na problémy s cílícím zařízením a oslabením kortikalis s rizikem následné zlomeniny upozornilo více autorů [33,34]. Proto se začaly objevovat práce zabývající se tím, jestli a kdy je nutné hřeb u trochanterických zlomenin zajišťovat [35]. Je nutné zdůraznit zásadní rozdíl v hřebování per - a intertrochanterických zlomenin.
U intertrochanterických zlomenin dochází k axiální kompresi v ose hřebu a není zajištěna rotační ani longitudinální stabilita. Na rozdíl od pertrochanterických zlomenin, kde dochází k hlavní kompresi v ose krčku femuru a hlavice a skluzných šroubů, které jdou přes intaktní laterální kortikalis.
Při podrobném studiu našich pacientů jsme si všimli, že u 86 % všech provedených hřebování pertrochanterických zlomenin s dynamickým distálním jištěním nedojde k žádnému posunu, tedy nedochází k žádné axiální kompresi v dlouhé ose femuru. To nás vedlo k zamyšlení, zda je ve většině případů distální zajištění nutné, navíc když rotační stabilita bývá zajištěna skluznými šrouby jdoucími přes intaktní laterální kortikalis femuru (Obr. 4). Po zpracování prvního souboru pacientů ošetřených krátkým hřebem PFH-Medin (dvoušroubový systém) jsme si naši teorii potvrdili a vytvořili celkem čtyři skupiny zlomenin, kdy je naopak distální dynamické zajištění nutné [19]. Jsou to tyto indikace:
Image 4. Preparát pertrochanterické zlomeniny ošetřené distálně nezajištěným hřebem: a – pohled z přední strany, kdy je patrné, že skluzné šrouby probíhají kolmo k lomné linii; b – pohled ze zevní strany ukazuje, že skluzné šrouby procházejí kortikalis distálního fragmentu a stabilizují hřeb proti rotaci. Fig. 4: Specimen of pertrochanteric fracture treated with short nail without distal locking: a – view from the anterior side showing lag screws perpendicular to the fracture line; b – view from the lateral side showing lag screws going through lateral cortexof the distal fragment and thus stabilizing the nail against rotation. 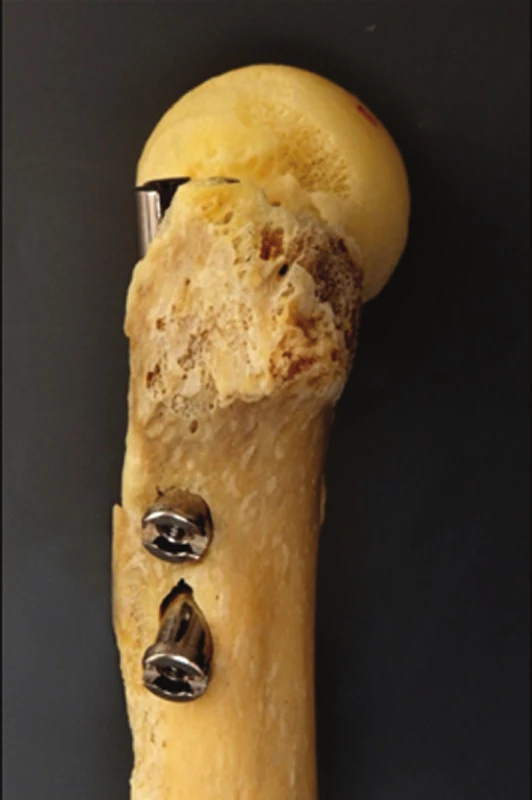
- zlomenina s velkým dorzálním fragmentem (Obr. 5),
- zlomenina s linií šířící se do subtrochanterické části femuru,
- kominuce laterální kortikalis,
- výrazně široká dřeňová dutina.
Image 5. Osteosyntéza nestabilní pertrochanterické zlomeniny distálně zajištěným hřebem: a – nestabilní tříúlomková pertrochanterická zlomenina s velkým dorzálním fragmentem a longitudinální instabilitou; b – 3 měsíce po operaci zlomenina zhojena, je patrné, že došlo ke kompresi v linii lomu (změna postavení zajišťovacího šroubu v otvoru pro dynamické zajištění). Fig. 5: Nailing of unstable pertrochanteric fracture with distal locking: a – unstable threefragment pertrochanteric fracture with a large posterior fragment and a longitudinal instability; b – 3 months after the procedure with healed fracture, a compression within the fracture line is visible (a change in the position of the distal locking screw within the dynamic locking hole). 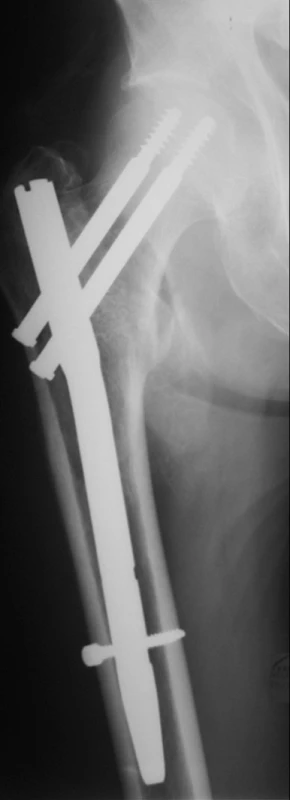
U prvních dvou skupin není zajištěna zejména longitudinální stabilita, u skupiny třetí pak stabilita rotační. Dosud nebyla provedena práce zkoumající, jak velký musí být dorzální fragment, aby se dalo hovořit o nestabilní zlomenině, a byla tak jasně stanovená kritéria k distálnímu zajištění. Poslední indikací je situace, kdy při použití tenčího hřebu hrozil jeho pohyb ve dřeňové dutině a tlakem své špičky by ji mohl kriticky oslabit.
Na kontrolním souboru jsme si ověřili oprávněnost tohoto postupu a jeho výhod [19]. Indikační kritéria distálního „nezajištění“ důsledně dodržujeme. Bez ohrožení stability osteosyntézy a procesu hojení eliminujeme rizika spojená s distálním zajištěním. Dochází k signifikantnímu zkrácení operačního času a rentgenového osvitu a malá finanční úspora je dnes také vítána. Nicméně je třeba podotknout, že při pochybnostech o jištění, zda ano či ne, je vždy menší chybou dynamicky zajistit než riskovat komplikace z nestabilní osteosyntézy. Případné zajištění provádíme až po povolení tahu extenčního stolu, jinak zbytečně a rizikově fixujeme zlomeninu v distrakci.
Následná péče
Výhodou hřebování pertrochanterických zlomenin je, že při správném provedení umožňuje okamžitou zátěž, což je vzhledem k omezené spolupráci a možnostem pacientů vyššího věku velmi důležité. Redonův drén, pokud je vůbec použit, extrahujeme druhý pooperační den a současně se snažíme o posazování a vertikalizaci pacienta. Zátěž, cvičení a rozsahy pohybu dávkujeme tak, jak je pacient schopen tolerovat. Pooperační snímek většinou stačí v ap projekci, při pochybnostech doplňujeme také projekci bočnou. Další rtg kontrola probíhá standardně v 6 týdnech a dále ve 3 měsících od operace, kdy je naprostá většina zlomenin již plně zhojena a pacientovi je povolena plná zátěž bez omezení. Následné kontroly, tedy v 6 a 12 měsících, indikujeme podle hojení a stavu pacienta. Kovy v zásadě ponecháváme a k extrakci přistupujeme jen v ojedinělých případech, a to u mladých pacientů, nebo tam, kde dochází k dráždění skluznými šrouby v oblasti velkého trochanteru, vzácně pak u přetrvávajících bolestí stehna. Zde však často vede k úlevě pouhá extrakce distálního zajišťovacího šroubu.
Doc. MUDr. Jiří Skála-Rosenbaum, Ph.D.
Ortopedicko-traumatologická klinika 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10
e-mail: jrosenbaum@volny.cz
Sources
1. Müller ME, Nazarian S, Koch P, Schatzker J (eds). The comprehensive classification of fractures of long bones. Berlin, Springer 1990;120–121.
2. Anglen JO, James N. Weinstein JN. Nail or plate fixation of intertrochanteric hip fractures: Changing pattern of practice. A review of the American Board of Orthopaedic Surgery Database. J Bone Joint Surg 2008;90–A:700–709.
3. Forte ML, Virnig BA, Kane RL, Durham S, Bhandari M, et al. Geographic variation in device use for intertrochanteric hip fractures. J Bone Joint Surg 2008;90–A:691–699.
4. Douša P, Bartoníček J, Jehlička D, Skála-Rosenbaum J. Osteosyntéza trochanterických zlomenin proximálním femorálním hřebem (PFN Synthes). Acta Chir Orthop Traumatol Cech 2002; 69 : 22–30.
5. Norris R, Bhattacharjee D, Parker MJ. Occurrence of secondary fracture around intramedullary nails used for trochanteric hip fractures: a systematic review of 13,568 patients. Injury 2012;43 : 706–711.
6. Kokoroghiannis C, Aktselis I, Deligeorgis A, Fragkomichalos E, Papadimas D, et al. Evolving concepts of stability and intramedullary fixation of intertrochanteric fractures? A review. Injury 2012;43 : 686–693.
7. Kregor J, Obremskey W, Kreder HJ, Swiontkowski MF. Unstable pertrochanteric femoral fractures. J Orthop Trauma 2005;19 : 63–66.
8. Saudan M, Lübbeke A, Sadowski C, Riand N, Stern R, et al. Pertrochanteric fractures: Is there an advantage to an intramedullary nail? J Orthop Trauma 2002;16 : 386–393.
9. Dujardin FH, Benez C, Polle G, Alain J, Biga N, et al. Prospective randomized comparison between a dynamic hip screw and a mini-invasive static nail in fractures of the trochanteric area: preliminary results. J Orthop Trauma 2001;15 : 401–406.
10. Jones HW, Johnston P, Parker M. Are short femoral nails superior to the sliding hip screw? A meta-analysis of 24 studies involving 3,279 fractures. Int Orthop 2006;30 : 69–78.
11. Steinberg GG, Desai SS, Kornwitz NA, Sullivan TJ The intertrochanteric hip fracture. A retrospective analysis. Orthopedics 1988;11 : 265–273.
12. Parker MJ Trochanteric hip fractures. Fixation failure commoner with femoral medialization, a comparison of 101 cases. Acta Orthop Scand 1996;67 : 329–332.
13. Bartoníček J, Frič V, Skála-Rosenbaum J, Douša P. Avascular necrosis of the femoral head in pertrochanteric fractures: A report of 8 cases and a review of the literature. J Orthop Trauma 2007;21 : 229–236.
14. Douša P, Čech O, Weissinger M, Džupa V. Trochanterické zlomeniny femuru. Acta Chir Orthop Traumatol Cech 2013;80 : 15–26.
15. Skála-Rosenbaum J, Bartoníček J, Říha D, Waldauf P, Džupa V. Single-center study of hip fractures in Prague, Czech Republic, 1997–2007. Int Orthop 2011;35 : 587–593.
16. Sears BR, Ostrum RF, Litsky AS. A mechanical study of gap motion in cadaveric femurs using short and long supracondylar nails. J Orthop Trauma 2004;18 : 354–360.
17. Hou Z, Bowen TR, Irgit KS, Matzko ME, Andreychik CM, et al. Treatment of pertrochanteric fractures (OTA 31-A1 and A2): Long versus short cephalomedullary nailing. J Orthop Trauma 2013;27 : 318–324.
18. Curtis R, Goldhahn J, Schwyn R, Regazzoni P, Suhm N. Fixation principles in metaphyseal bone ? a patent based review. Osteoporos Int 2005;16 Suppl 2:S54–64.
19. Skála-Rosenbaum J, Bartoníček J, Bartoška R. Is distal locking with IMHN necessary in every pertrochanteric fracture? Int Orthop 2010;34 : 1041–1047.
20. Stern R, Lübbeke A, Suva D, Miozzari H, Hoffmeyer P. Prospective randomised study comparing screw versus helical blade in the treatment of low-energy trochanteric fractures. Int Orthop 2011;35 : 1855–1861.
21. Baumgaertner MR, Curtin SL, Lindskog DM. Intramedullary versus extramedullary fixation for the treatment of intertrochanteric hip fractures. Clin Orthop Rel Res 1998;348 : 87–94.
22. Palmer H, Jacobsen S, Sonne-Holm S, Gebuhr P. Integrity of the lateral wall in intertrochanteric hip fractures: An important predictor for reoperation. J Bone Joint Surg 2007;89–A:470–475.
23. Fensky F, Nuchtern JV, Kolb JP. Cement augmentation of the proximal femoral nail antirotation for the treatment of osteoporotic pertrochanteric fractures ? A biomechanical cadaver study. Injury 2013;44 : 802–807.
24. Kyle RF, Gustilo RB, Premer RF. Analysis of sixhundred and twenty-two intertrochanteric hip fractures. J Bone Joint Surg 1979;61–A:216–221.
25. Konstantinidis L, Papaioannou C, Hirschmüller A, Pavlidis T, Schroeter S, et al. Intramedullary nailing of trochanteric fractures: central or caudal positioning of the load carrier? A biomechanical comparative study on cadaver bones. Injury 2013;44 : 784–790.
26. Kubiak EN, Bong M, Park SS, Kummer F, Egol K, et al. Intramedullary fixation of unstable intertrochanteric hip fractures: one or two lag screws. J Orthop Trauma 2004;18 : 12–17.
27. Bartoníček J, Heřt J. Základy klinické anatomie pohybového aparátu. Maxdorf, Jessenius 2004.
28. Haidukewych GJ. Intertrochanteric fractures: Ten tips to improve results. J Bone Joint Surg 2009;91–A:712–719.
29. Bartoníček J, Douša P, Krbec M. Komplikace osteosyntézy gama hřebem u zlomenin proximálního konce femuru. Acta Chir Othop Traumatol Cech 1998;2 : 84–99.
30. De Lucas P, Seral B, Beano Á, Almodóvar JA, Domínguez I, et al. Fractures of the proximal femur. The Gamma nail versus plate. Osteo Trauma Care 2005;13 : 18–25.
31. Valverde JA, Alonso MG, Porro JG, Rueda D, Larrauri PM, et al. Use of the Gamma nail in the treatment of fractures of the proximal femur. Clin Orthop Rel Res 1998;350 : 56–61.
32. Hardy DC, Descamps PY, Krallis P. Use of intramedullary hip-screw compared with a compression hip-screw with a plate for intertrochanteric femoral fractures. J Bone Joint Surg 1998;80 – A:618–630.
33. Klanke J, Franke J, Westermann K. The titanium Gamma nail as routine treatment of pertrochanteric femoral fractures. Osteo Trauma Care 2005;13 : 26–33.
34. Lacroix H, Arwert H, Snijders CJ, Fontijne WJP. Prevention of fracture at the distal locking site of the Gamma nail. J Bone Joint Surg 1995;77–B:274–276.
35. Rosenblum SH, Zuckerman JD, Kummer FJ, Tam BS. A mechanical evaluation of the Gamma nail. J Bone Joint Surg 1992; 74–B:352–357.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 10-
All articles in this issue
- Jsou nutná antibiotika v léčbě nekomplikované divertikulitidy?
- Náklady na chirurgickú a endovaskulárnu liečbu aneuryzmy brušnej aorty – retrospektívna komparatívna štúdia
- Strategie léčby striktury kolorektální anastomózy
- Recidiva divertikulitidy – rizikové faktory
- Chronické bolesti břicha s raritní příčinou
- Trochanterické zlomeniny – základní přehled
- Trochanterické zlomeniny – anatomie a klasifikace
- Trochanterické zlomeniny – implantáty
- Trochanterické zlomeniny – operační technika
- Hřebování pertrochanterických zlomenin – operační technika
- Hřebování inter- a subtrochanterických zlomenin – operační technika
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Trochanterické zlomeniny – anatomie a klasifikace
- Jsou nutná antibiotika v léčbě nekomplikované divertikulitidy?
- Hřebování pertrochanterických zlomenin – operační technika
- Trochanterické zlomeniny – implantáty
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career







