-
Medical journals
- Career
Trochanterické zlomeniny – anatomie a klasifikace
: J. Bartoníček 1,2; R. Bartoška 3
: Anatomický ústav 1. LF UK Praha, přednosta: Prof. MUDr. K. Smetana ml., DrSc. 1; Klinika traumatologie pohybového aparátu 1. LF UK a ÚVN Praha, Oddělení ortopedie a traumatologie ÚVN Praha, přednosta: Prof. MUDr. J. Bartoníček, DrSc. 2; Ortopedicko-traumatologická klinika 3. LF UK Praha, přednosta: Prof. MUDr. M. Krbec, CSc. 3
: Rozhl. Chir., 2013, roč. 92, č. 10, s. 581-588.
: Various Specialization
Práce je určena k postgraduálnímu vzdělávání lékařů.
Klasifikace trochanterických zlomenin je zatím nedořešena. Platí základní rozdělení na pertrochanterické a intertrochanterické zlomeniny. Je však nutné přehodnotit existenci jednotlivých subtypů zobrazených v AO klasifikaci. Totéž platí i o koncepci instability trochanterických zlomenin. Zde je nutné věnovat více pozornosti stavu laterální trochanterické stěny a především vlivu medializace diafýzy u zlomenin ošetřených pomocí DHS.
Klíčová slova:
trochanterické zlomeniny – anatomie – klasifikaceKlasifikaci trochanterických zlomenin a její význam pro výběr implantátu a operační techniku nelze pochopit bez základních znalostí anatomie kyčelního kloubu. Ta je sice obecně dobře známa, přesto je vhodné si připomenout určité klinicky významné detaily.
Anatomické poznámky
Proximální femur je tvořen hlavicí, krčkem a trochanterickým segmentem, na kterém dominují oba trochantery [1]. Z klinického hlediska jsou důležité následující struktury (Obr. 1,2).
1. Proximální femur, pravá strana, pohled zpředu: 1 – caput femoris, 2 – collum femoris, 3 – trochanter major, 4 – tuberculum vastoabductorium, 5 – linea intertrochanterica. Fig. 1: Proximal femur, right side, anterior aspect: 1 – caput femoris, 2 – collum femoris, 3 – trochanter major, 4 – tuberculum vastoabductorium, 5 – linea intertrochanterica. 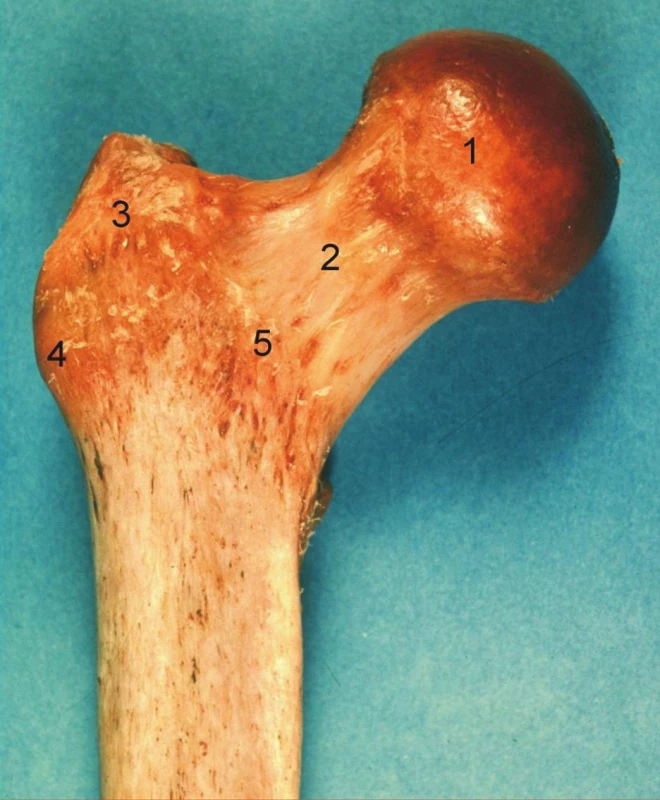
2. Proximální femur, pravá strana, pohled zezadu: 1 – fossa piriformis, 2 – fossa trochanterica, 3 – trochanter major, 4 – tuberculum vastoabductorium, 5 – crista intertrochanterica, 6 – trochanter minor, 7 – tuberositas glutea. Fig. 2: Proximal femur, right side, posterior aspect: 1 – fossa piriformis, 2 – fossa trochanterica, 3 – trochanter major, 4 – tuberculum vastoabductorium, 5 – crista intertrochanterica, 6 – trochanter minor, 7 – tuberositas glutea. 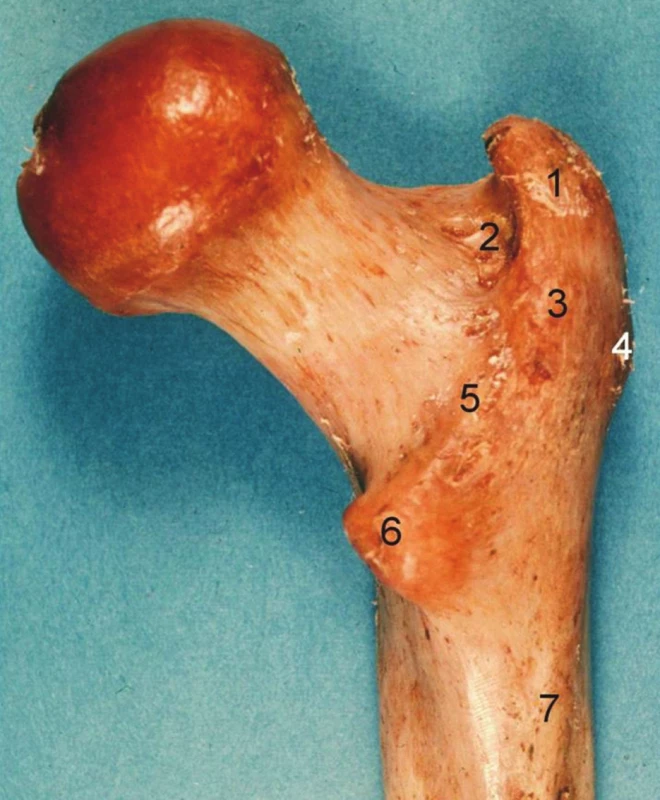
Linea intertrochanterica ventrálně spojuje oba trochantery a upíná se na ni kloubní pouzdro, což výrazně zpevňuje tuto oblast trochanterického masivu. Primární lomná linie u pertrochanterických zlomenin probíhá podél tohoto úponu.
Crista intertrochanterica je výrazná kostní hrana spojující dorzálně bazi velkého a malého trochanteru. V proximální polovině je rozšířena v malý hrbolek – tuberculum quadratum – pro úpon stejnojmenného svalu. Tato hrana je proximolaterálně zesílena úponem šlachy m. gluteus medius a m. quadratus femoris. Oblast malého trochanteru je zesílena úponem šlachy m. iliopsoas. Mezi tuberculum quadratum a trochanter minor zesílení chybí. Odlomená krista nebo její část vytváří jeden ze základních fragmentů u trochanterických zlomenin.
Tuberculum innominatum nebo též tuberculum vastoabductorium (vastus ridge) je horizontální hrana na bazi zevního trochanteru, kde se upíná šlacha m. gluteus medius a odstupuje m. vastus lateralis. Tuberculum je základní orientační bod na zevní ploše proximálního femuru.
Fossa piriformis není jámou v pravém slova smyslu. Ve skutečnosti jde o malé ploché políčko kortikalis na apexu velkého trochanteru sloužící k úponu šlachy stejnojmenného svalu [2].
Fossa trochanterica je malá deprese mezi bazí krčku a crista trochanterica. Upíná se do ní šlacha m. obturatorius externus [2].
Obě jamky, které jsou často zaměňovány, slouží jako vstupní místo pro zavedení intramedulárních implantátů.
Subchondrální kost hlavice se nalézá mezi kloubní chrupavkou a zaniklou proximální fýzou. Představuje oblast nejpevnější kosti proximálního femuru pro fixaci implantátu.
Wardův trojúhelník ohraničený primárními tlakovými a ohybovými trámci představuje biomechanicky hluché místo v proximální metafýze femuru [3]. Zde se nachází minimum kostních trámců a prostor je vyplněn tukem (Obr. 3). Pokud je závit šroubu nebo čepel dlahy zavedena do této oblasti, je jeho fixace nedostatečná.
3. Frontální řez proximálním femurem: 1 – primární ohybové trámce, 2 – primární tlakové trámce, 3 – Wardův trojúhelník, 4 – sekundární tahové trámce, 5 – Adamsův oblouk. Fig. 3: Frontal section through proximal femur: 1 – primary tensile trabeculae, 2 – primary compression trabeculae, 3 – Ward´s triangle, 4 – secondary tensile trabeculae, 5 – Adams´ arch. 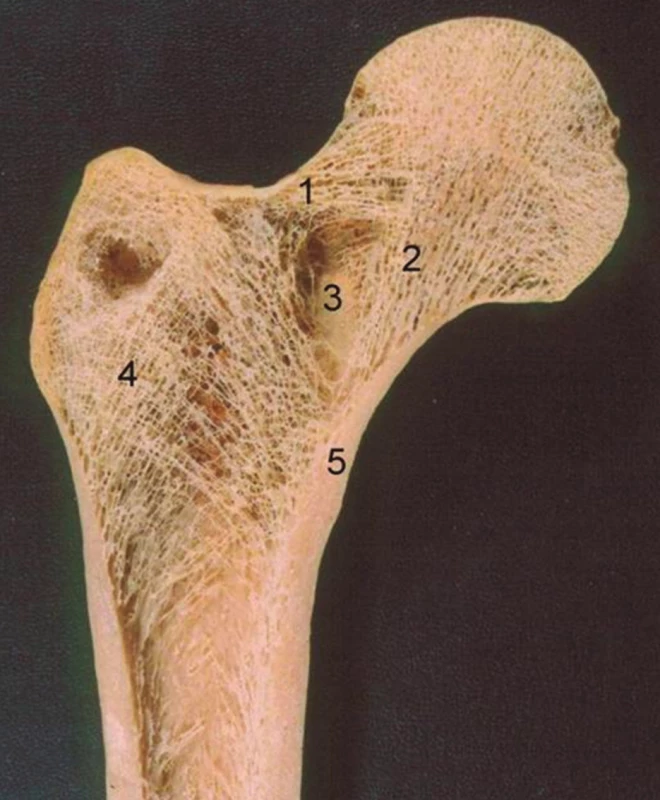
Adamsův oblouk je synonymum pro zesílenou mediální kortikalis krčku femuru [4]. Ta je v anglické literatuře nesprávně nazývána calcar femoris. Adamsův oblouk představuje primární tlakovou strukturu proximálního femuru. Jeho defekt je považován za příčinu nestability zlomeniny.
Calcar femoris je vertikální ploténka vzniklá zahuštěním spongiózní kosti v úrovni malého trochanteru [5,6]. Tvoří vnitřní posteromediální kortikalis proximálního femuru tam, kde zevní kortikalis chybí vzhledem k odstupu baze malého trochanteru.
Základní rozdělení trochanterických zlomenin
AO klasifikace [7] vzniklá na základě modifikace původní klasifikace Evansovy z r. 1949 [8] nazývá zlomeniny trochanterického segmentu zlomeninami trochanterickými (31A) a dělí je na zlomeniny pertrochanterické a intertrochanterické a současně na zlomeniny stabilní a nestabilní (Obr. 4). Rozdělení je velmi zásadní, neboť se jedná o dvě biomechanicky rozdílné skupiny zlomenin:
4. AO klasifikace trochanterických zlomenin A1 – stabilní pertrochanterické zlomeniny; A2 – nestabilní pertrochanterické zlomeniny; A3 – intertrochanterické zlomeniny. Fig. 4: AO classification of trochanteric fractures A1 – stable pertrochanteric fractures; A2 – unstable pertrochanteric fractures; A3 – intertrochanteric fractures. 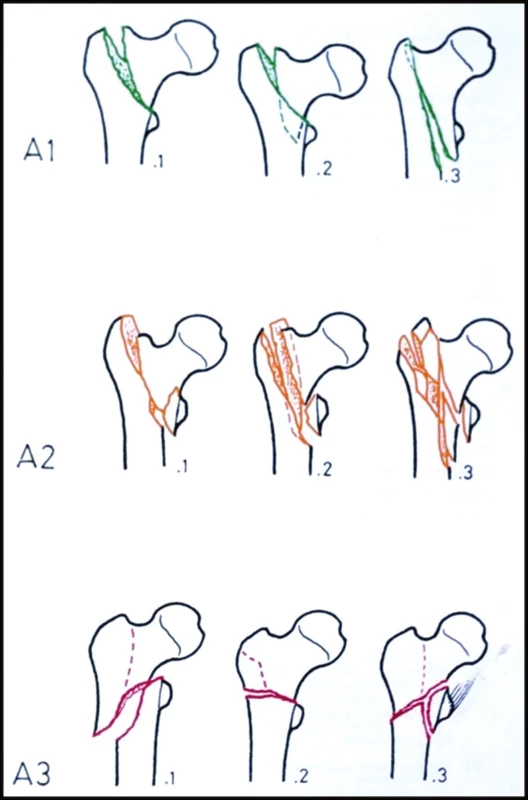
Pertrochanterické zlomeniny (31A1+31A2) tvoří 45 % všech zlomenin proximálního femuru. Jsou charakterizovány primární lomnou linií probíhající od velkého trochanteru šikmo inferomediálně k malému trochanteru (Obr. 5a). U nestabilních zlomenin je navíc odlomen plochý dorzální fragment nesoucí zadní část velkého trochanteru, intertrochanterickou kristu a malý trochanter a přilehlou zadní kortikalis. Z velkého trochanteru tak na diafyzárním fragmentu zbývá pouze hrot zevní kortikalis nesoucí tuberculum vastoabductorium (innominatum).
5. Trochanterické zlomeniny: a – nestabilní pertrochanterická zlomenina s typickými třemi hlavními fragmenty, z nichž dorzální je rozlomen na dvě části; b – intertrochanterická třífragmentová zlomenina, dorzální fragment však není příliš patrný. Fig. 5: Trochanteric fractures: a – an unstable pertrochanteric fracture with typical three main fragments, of which the posterior one is split into two parts; b –an intertrochanteric threefragment fracture, the posterior fragment, however, cannot be clearly seen. 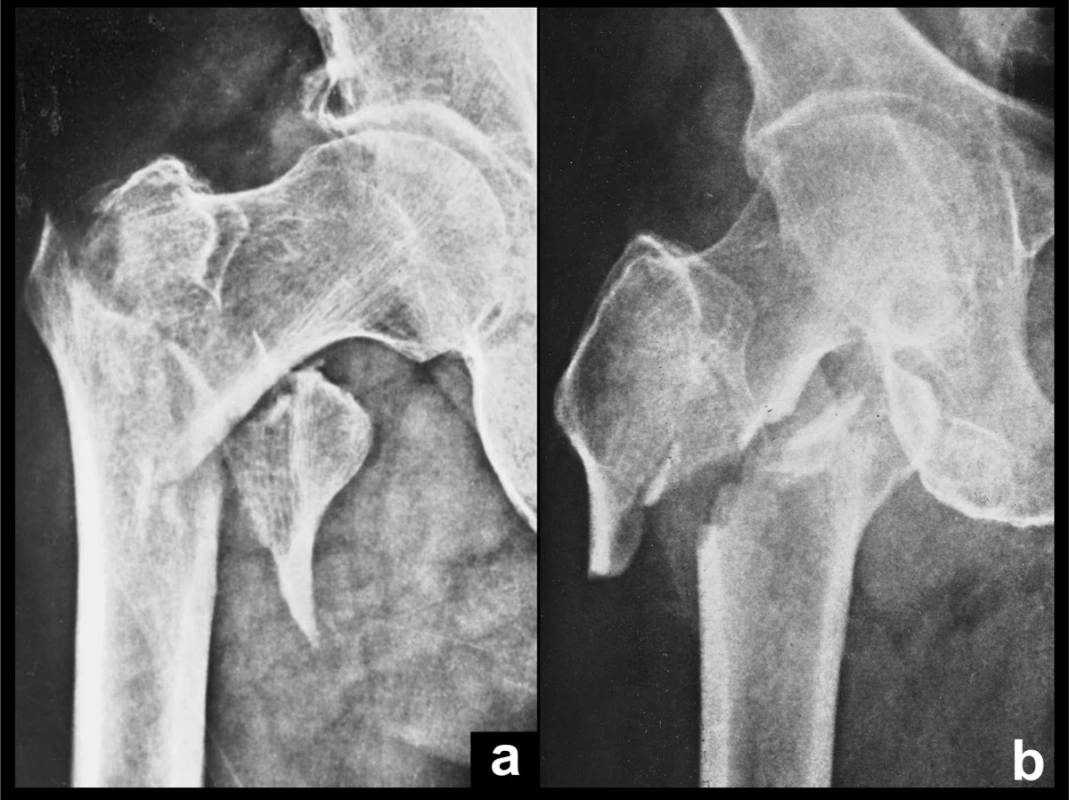
Proximální fragment u nestabilních pertrochanterických zlomenin tvoří pouze hlavice a krček femuru. Na tento fragment se neupíná žádný sval, repozice zlomeniny je až na výjimky snadná. Pevná fixace implantátu v proximálním fragmentu je proto možná pouze v subchondrální kosti hlavice femuru.
Komprese obou hlavních fragmentů, hlavice s krčkem na straně jedné a diafýzy s částí velkého trochanteru na straně druhé, probíhá u dynamických implantátů v ose nosného šroubu. Pertrochanterické zlomeniny se podle počtu úlomků a průběhu lomné linie dělí na stabilní a nestabilní.
Intertrochanterické zlomeniny (31A3) tvoří 8 % všech zlomenin proximálního femuru. Jsou též označovány jako reverzní intertrochanterické nebo vysoké subtrochanterické zlomeniny. Lomná linie probíhá od baze velkého trochanteru šikmo proximomediálně nebo má tvar obráceného „V“ (Obr. 5b).
Proximální fragment je tvořen hlavicí, krčkem a velkým trochanterem včetně tuberculum innominatum. Na tento fragment se upínají gluteus medius and minimus, m. vastus lateralis a v některých případech i m. iliopsoas. Repozice zlomeniny je proto někdy velmi obtížná. Tvar proximálního fragmentu však nabízí pro fixaci intramedulárního hřebu nejen subchondrální kost hlavice, ale i velký trochanter a často i laterální kortikalis proximálního fragmentu. Proto je fixace v proximálním fragmentu mnohem pevnější nežli u pertrochanterických zlomenin. Implantát je však vystaven většímu ohybovému namáhání a může dojít i k jeho zlomení. To potvrzuje klinická praxe, kdy zlomenina hřebu nebyla nikdy zaznamenána u pertrochanterické zlomeniny, ale pouze u intertrochanterické či subtrochanterické zlomeniny.
Pro hojení intertrochanterických zlomenin (31A3) je důležitá komprese hlavních fragmentů v ose diafýzy, tj. v ose nitrodřeňového hřebu. Všechny intertrochanterické zlomeniny jsou považovány za zlomeniny nestabilní.
Anatomie pertrochanterických zlomenin
Dimon a Hughston [9] v r. 1967 definovali čtyři základní fragmenty pertrochanterických zlomenin, tj. hlavici a krček femuru, velký trochanter, malý trochanter a diafýzu femuru. Podle počtu fragmentů tak bylo možno rozlišovat dvou-, tří - a čtyřfragmentové zlomeniny.
Naše poznatky z analýzy post mortem preparátů pertrochanterických zlomenin a analýzy MR u okultních pertrochanterických zlomenin tuto koncepci čtyř fragmentů zpochybňují [10].
Podle našich nálezů lze u pertrochanterických zlomenin rozlišit tři hlavní úlomky, které jsou odděleny třemi lomnými liniemi (Obr. 6):
6. Nestabilní třífragmentová pertrochanterická zlomenina ošetřená PFN (AO klasifikace tento typ neuvádí) Pravá strana: a – pohled zpředu; b – pohled z mediální strany; c – pohled z dorzální strany; d – pohled z dorzální strany po odstranění dorzálního fragmentu, patrná je zeslabená laterální trochanterická stěna, kterou chrání hřeb, který současně slouží jako opora pro bazi krčku femuru. Fig. 6: An unstable three-fragment pertrochanteric fracture treated with PFN (AO classification does not include this type) Right side: a – anterior view; b – medial view; c – posterior view; d – posterior view after removal of the posterior fragment, evidently weakened lateral trochanteric wall protected by the nail that serves also as the support for the femoral neck base. 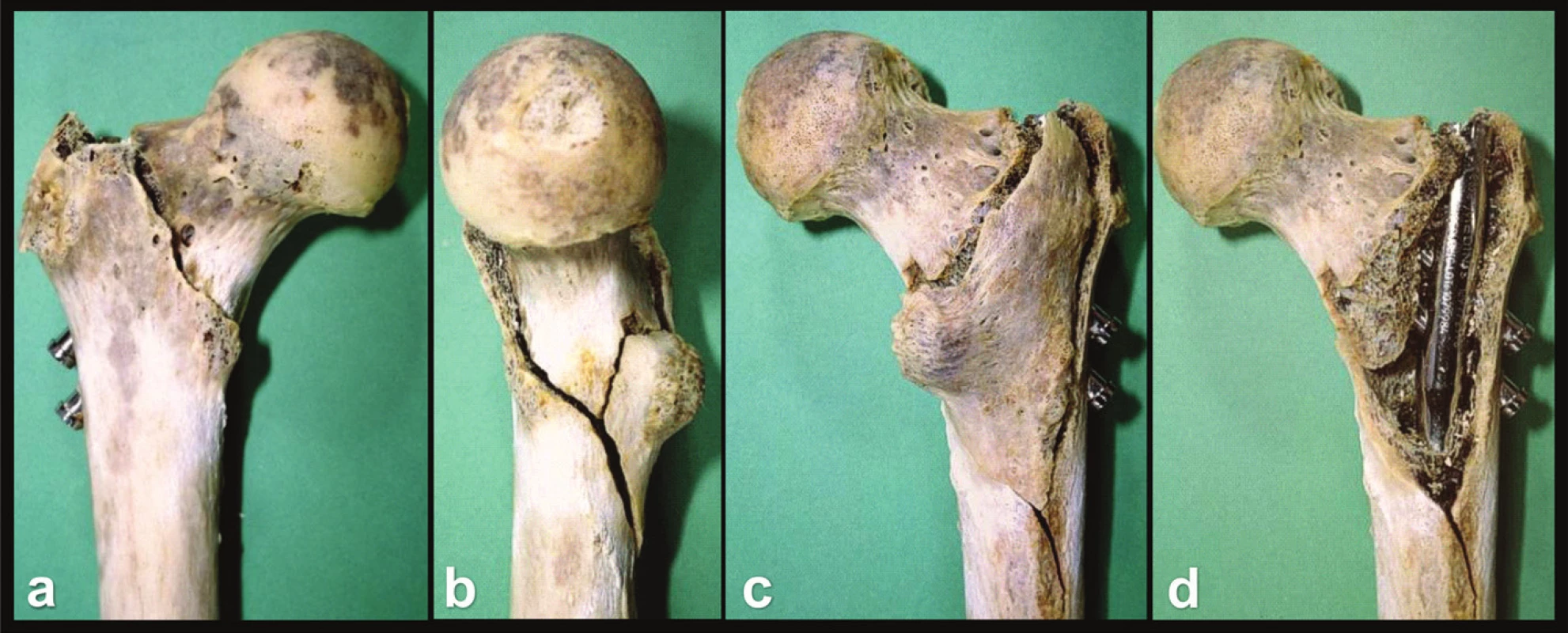
- proximální fragment tvořený hlavicí a krčkem femuru, jehož mediální plocha vybíhá směrem distálním v ostrý hrot tvaru „V“,
- distální diafyzární fragment nesoucí bazi velkého trochanteru (tuberculum innominatum) a z ní proximálně vybíhající laterální kortikalis velkého trochanteru (lateral spike, lateral trochanteric wall),
- zadní, variabilní plochý fragment tvořený zadní částí a dorzální částí velkého trochanteru, intertrochanterickou kristou, malým trochanterem a trojúhelníkovitou dorzální kortikalis.
Anatomie proximálního a distálního fragmentu byla téměř vždy konstantní. Velmi variabilní byla anatomie a velikost zadního fragmentu (Obr. 7). Jeho velikost narůstala od velkého trochanteru směrem mediálním a distálním. Zadní plochý fragment tak byl v některých případech tvořen jen dorzální částí velkého trochanteru, ale v jiných případech se postupně zvětšoval o intertrochanterickou kristu, malý trochanter a v případě maximální velikosti nesl i značnou část zadní kortikalis.
7. Variabilní tvar dorzálního fragmentu: a – zadní fragment tvoří velký trochanter a přilehlá část crista intertrochanterica; b – zadní fragment nese zadní část velkého trochanteru, intertrochanterickou kristu a malý trochanter; c – zadní fragment je tvořen zadní částí velkého trochanteru; intertrochanterickou kristou, malým trochanterem a trojúhelníkem dorzální kortikalis. Fig. 7: Variable shape of the posterior fragment: a – posterior fragment is formed by the greater trochanter and the adjacent part of crista intertrochanterica; b – posterior fragment carries the posterior portion of the greater trochanter, intertrochanteric crest and the lesser trochanter; c – posterior fragment is formed by the posterior portion of the greater trochanter, intertrochanteric crest, lesser trochanter and a triangle of posterior cortex. 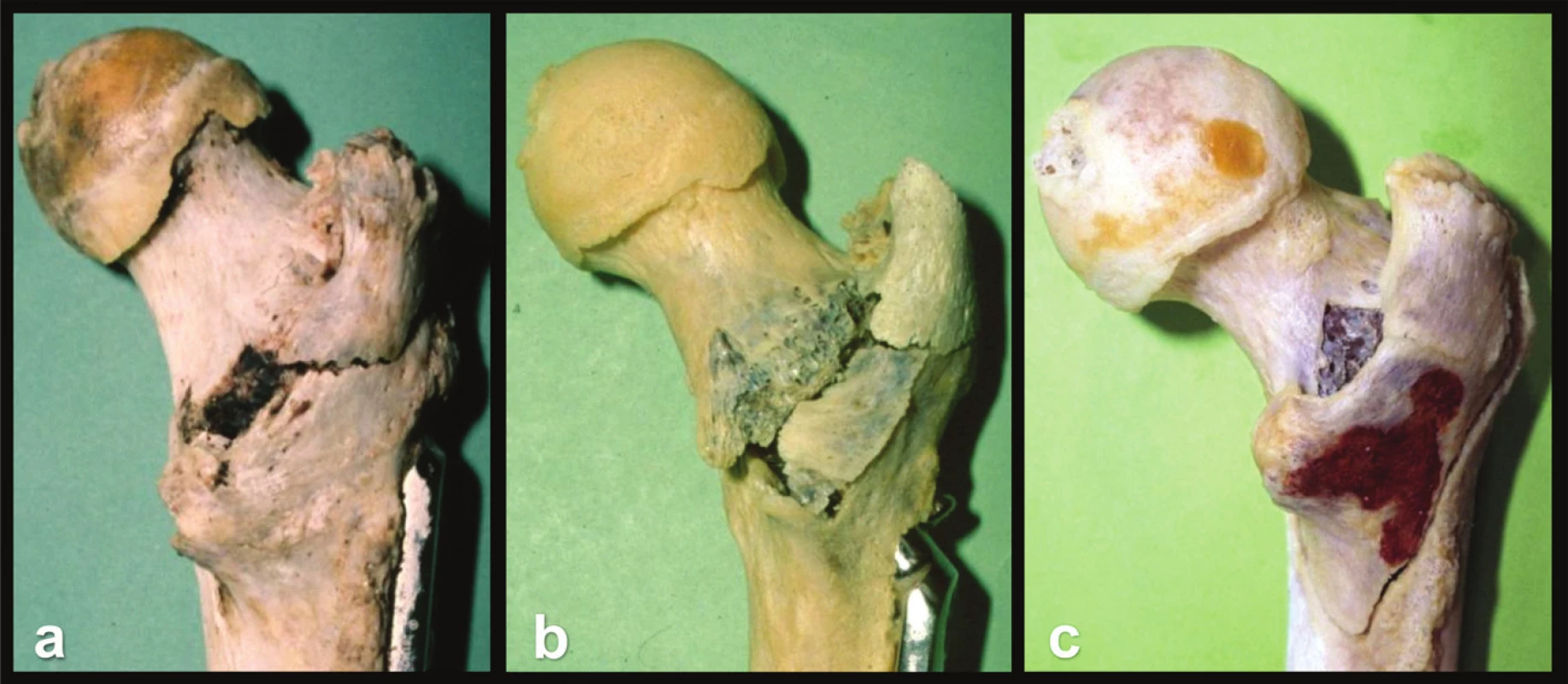
Primární lomná linie oddělující proximální a distální fragment těsně obkružovala bazi krčku femuru. Ventrálně tato linie probíhala podél linie intertrochanterica od velkého trochanteru směrem k malému trochanteru. Na mediální ploše krčku femuru se lomná linie obracela těsně nad malým trochanterem směrem proximoposteriorním a vytvářela obraz písmene „V“. Dále probíhala podél odstupu crista trochanterica zpět k velkému trochanteru (Obr. 8).
8. Průběh primární lomné linie: a – pohled zpředu před repozicí, a´ – pohled zpředu po repozici; b – pohled z mediální strany před repozicí, b´ – pohled z mediální strany po repozici; c – pohled z dorzální strany před repozicí, c´ – pohled z dorzální strany po repozici, je patrný defekt kosti intertrochanterické kristy vzniklý kompresí. Fig. 8: Course of the primary fracture line: a – anterior view prior to reduction, a´ – anterior view after reduction; b – medial view prior to reduction, b´ – medial view after reduction; c – posterior view prior to reduction, c´ – posterior view prior after reduction showing a defect of the bone of the intertrochanteric crest resulting from compression. 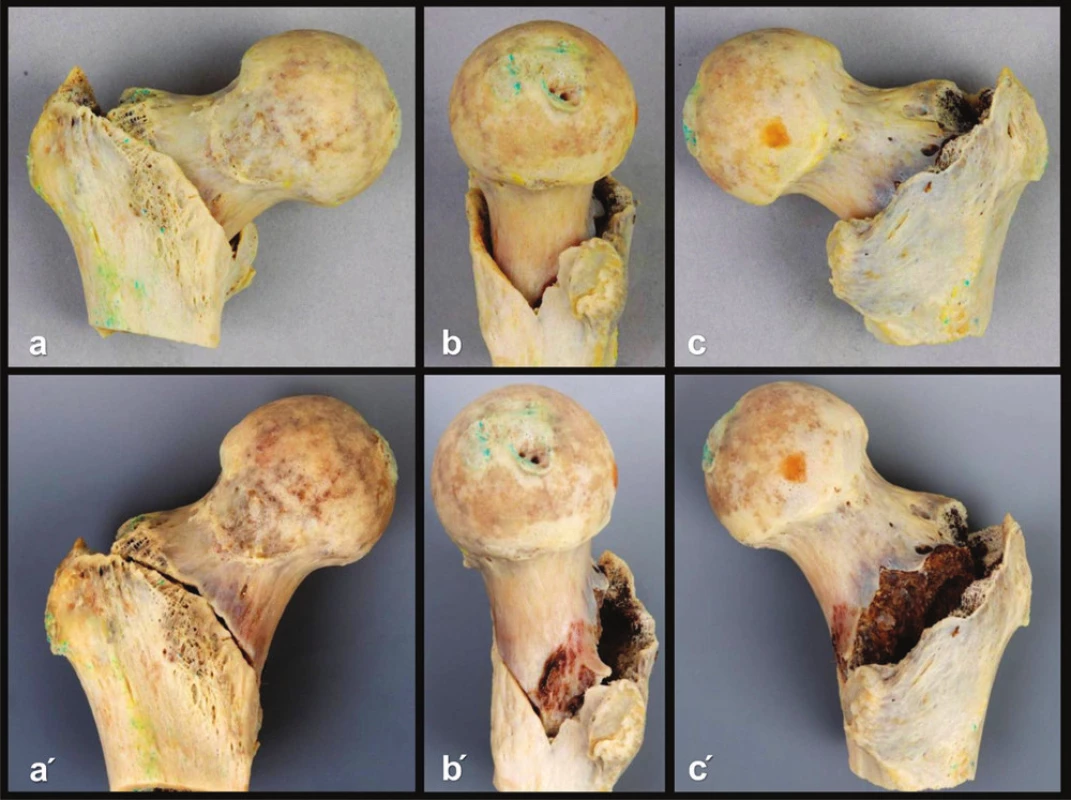
Sekundární lomná linie oddělovala zadní fragment od fragmentu distálního. Její průběh byl variabilní v závislosti na velikosti zadního fragmentu. V oblasti posteromediální baze krčku femuru lomná linie probíhala buď těsně nad malým trochanterem, přes něj, těsně pod ním, nebo distálněji pod malým trochanterem, vždy však dorzálně od calcar femoris. Obdobně variabilní byl i průběh sekundární lomné linie na dorzální ploše trochanterického masivu (Obr. 9).
9. Variabilní průběh sekundární lomné linie při pohledu z mediální strany: a – nad malým trochanterem, b – přes malý trochanter, c – těsně pod malým trochanterem, d – distálněji od malého trochanteru přes zadní kortikalis diafýzy. Fig. 9: Variable course of the secondary fracture line from the medial view: a – above the lesser trochanter, b – through the lesser trochanter, c – close below the lesser trochanter, d – more distal to the lesser trochanter through the posterior cortex of the femoral shaft. 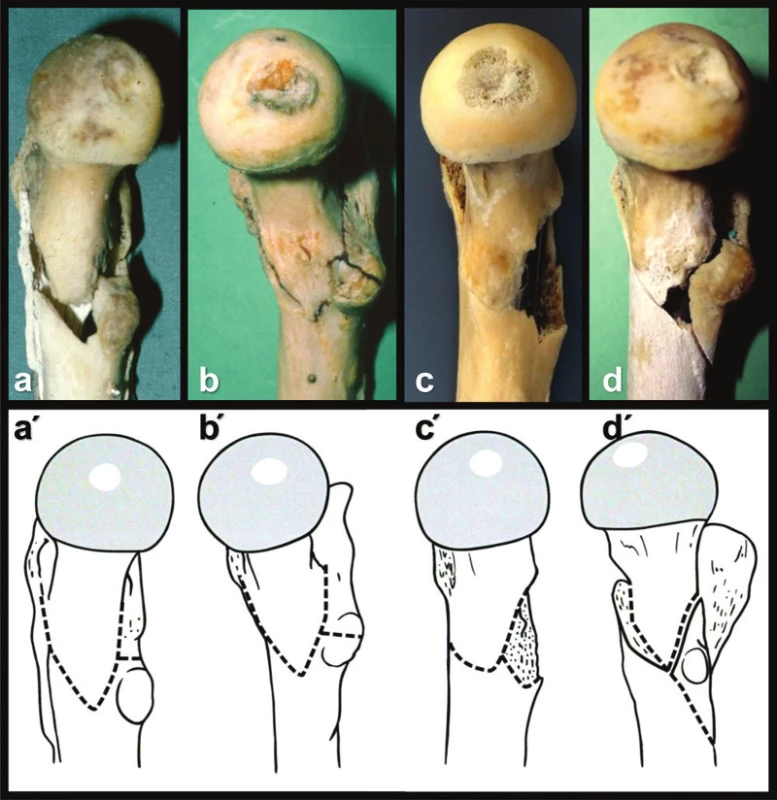
Terciární lomná linie dělila odlomený zadní fragment na dvě menší části, posterolaterální nesoucí zadní část velkého trochanteru a posteromediální tvořenou malým trochanterem (Obr. 7b).
Pro tuto koncepci tří hlavních fragmentů a tří typů lomných linií svědčila i analýza MR řezů u okultních pertrochanterických zlomenin [10].
Analýza ukázala, že primární lomná linie začínala vždy proximolaterálně a směřovala distomediálně k malému trochanteru. Současně s tím se odlamovala dorzální část velkého trochanteru. K odlomení velkého trochanteru došlo v několika případech dříve, než primární lomná linie dosáhla malého trochanteru. To znamená, že primární a sekundární lomná linie progredovaly simultánně, tj. současně se odlamoval proximální fragment od distálního fragmentu, od kterého se přitom odlamoval zadní fragment (Obr. 10).
10. Okultní pertrochanterická zlomenina: a – rtg snímek, lomná linie není patrná; b – frontální MR řez ventrální částí proximálního femuru, lomná linie dosahuje až k malému trochanteru; c – frontální MR řez střední částí proximálního femuru, inkompletní lomná linie probíhá vertikálněji; d – frontální MR řez dorzální částí proximálního femuru, je patrné odlomení apexu velkého trochanteru i komprese spongiózy podél lomné linie. Fig. 10: Occult pertrochanteric fracture: a – radiograph, fracture line cannot be seen; b – frontal MRI section through the anterior part of the proximal femur, the fracture line extends as far as the lesser trochanter; c – frontal MRI scan through the middle part of the proximal femur, incomplete fracture line passes more vertically; d – frontal MRI scan through the posterior part of the proximal femur, both separation of the apex of the greater trochanter and compression of the cancellous bone along the fracture line can be seen. 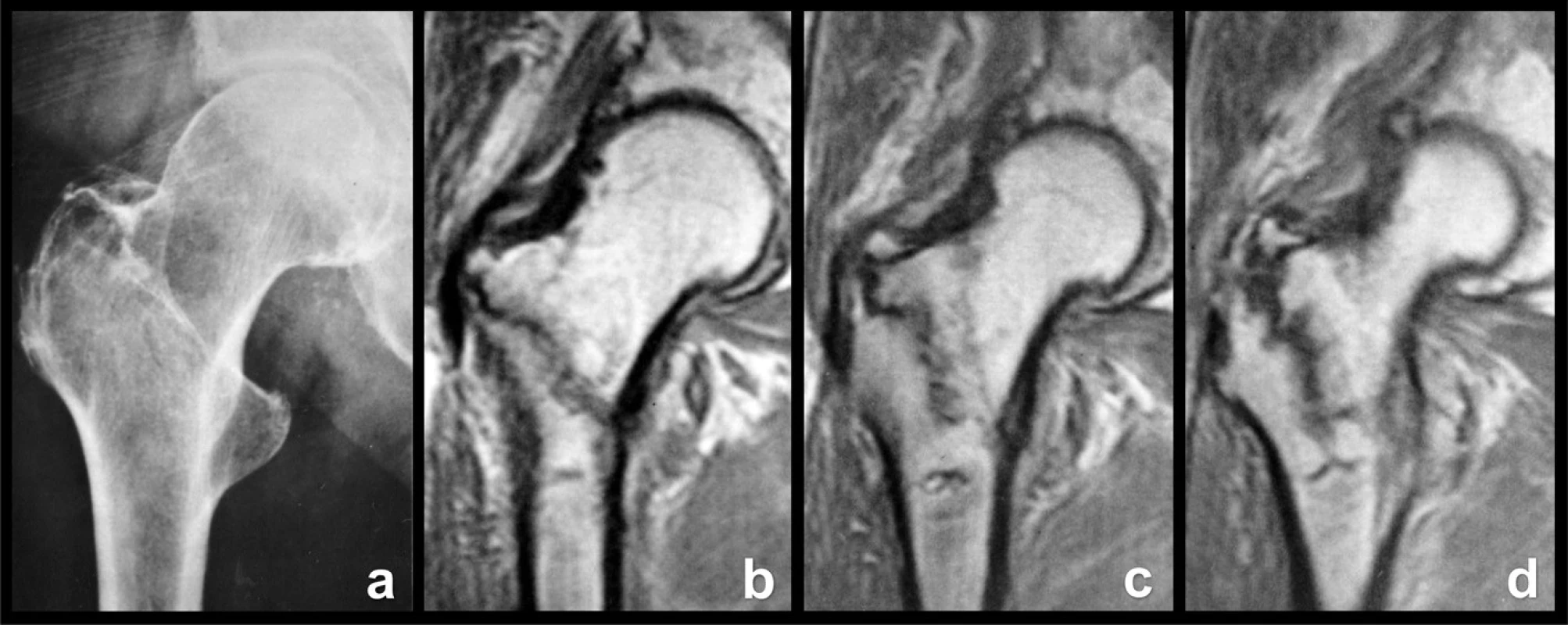
Revidovaná koncepce nestability pertrochanterických zlomenin
Tradičně je jako příčina nestability pertrochanterických zlomenin popisován defekt mediální kortikalis, tedy Adamsova oblouku. Tím, že chybí mediální opora, není možný přímý přenos tlakových sil na mediální kortikalis diafyzárního fragmentu a veškerou zátěž nese implantát.
Při analýze všech 22 výše zmíněných případů jsme však ani jednou nezjistili defekt mediální kortikalis, tj. Adamsova oblouku (Obr. 11). Domníváme se, že příčinou nestability je tvar lomných linií na mediální ploše krčku femuru a oslabení laterální stěny velkého trochanteru na diafyzárním fragmentu odlomením intertrochanterické kristy. Spojení primární a sekundární lomné linie vytváří na mediální ploše krčku femuru tvar písmene „V“ nebo „Y“, a to v závislosti na velikosti zadního fragmentu (Obr. 12). Tato konfigurace lomných linií je i po anatomické repozici střižně nestabilní. Pokud je totiž pertrochanterická nestabilní zlomenina stabilizována dynamickým implantátem, dochází při zatížení, a to i minimálním, ke kompresi úlomků v ose implantátu. Pokud použijeme standardní implantát, např. DHS s úhlem 135°, směřuje baze proximálního fragmentu proti oslabené laterální stěně velkého trochanteru [11]. Při kompresi mediální kortikalis proximálního a diafyzárního fragmentu ztrácejí kontakt, hrot inferomediální kortikalis krčku sklouzne do dřeňového kanálu a současně se proximolaterální část baze krčku opře o velký trochanter. Ten není schopen tlaku odolat, láme se, dochází k medializaci diafyzárního fragmentu vůči proximálnímu fragmentu a zlomenina se stává potenciálně varózně nestabilní (Obr. 13).
11. Stav Adamsova oblouku Korelace rtg a anatomického preparátu, pohled z mediální strany: a – e – rtg snímek; a´ – e´– anatomický preparát zlomeniny z rtg snímku, pohled z mediální strany. Fig. 11: Condition of the Adams ´arch Correlation of the radiograph and anatomical specimen, medial view: a – e – radiographs; a´ – e´– anatomical specimen of the fracture from the radiograph, medial view. 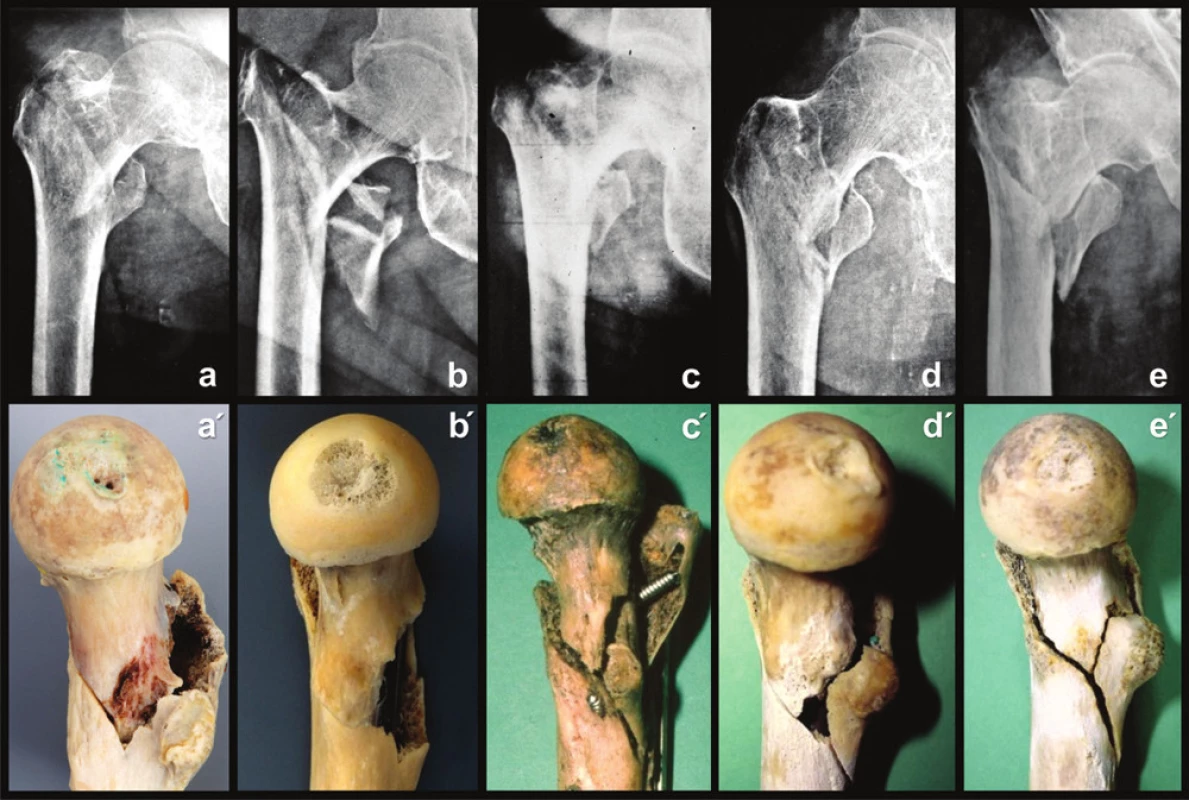
12. Průběh lomné linie v oblasti Adamsova oblouku: a – linie tvaru „V”, b – linie tvaru „Y”; c – schéma ukazující průběh lomných linií vzhledem k úponu vazů a svalů; d – axiální rtg snímek. Fig. 12: Course of the fracture line in the region of the Adams´ arch: a – “V” shaped line, b – “Y” shaped line; c – a scheme showing the course of fracture lines with regard to the attachments of ligaments and muscles; d – axial radiograph. 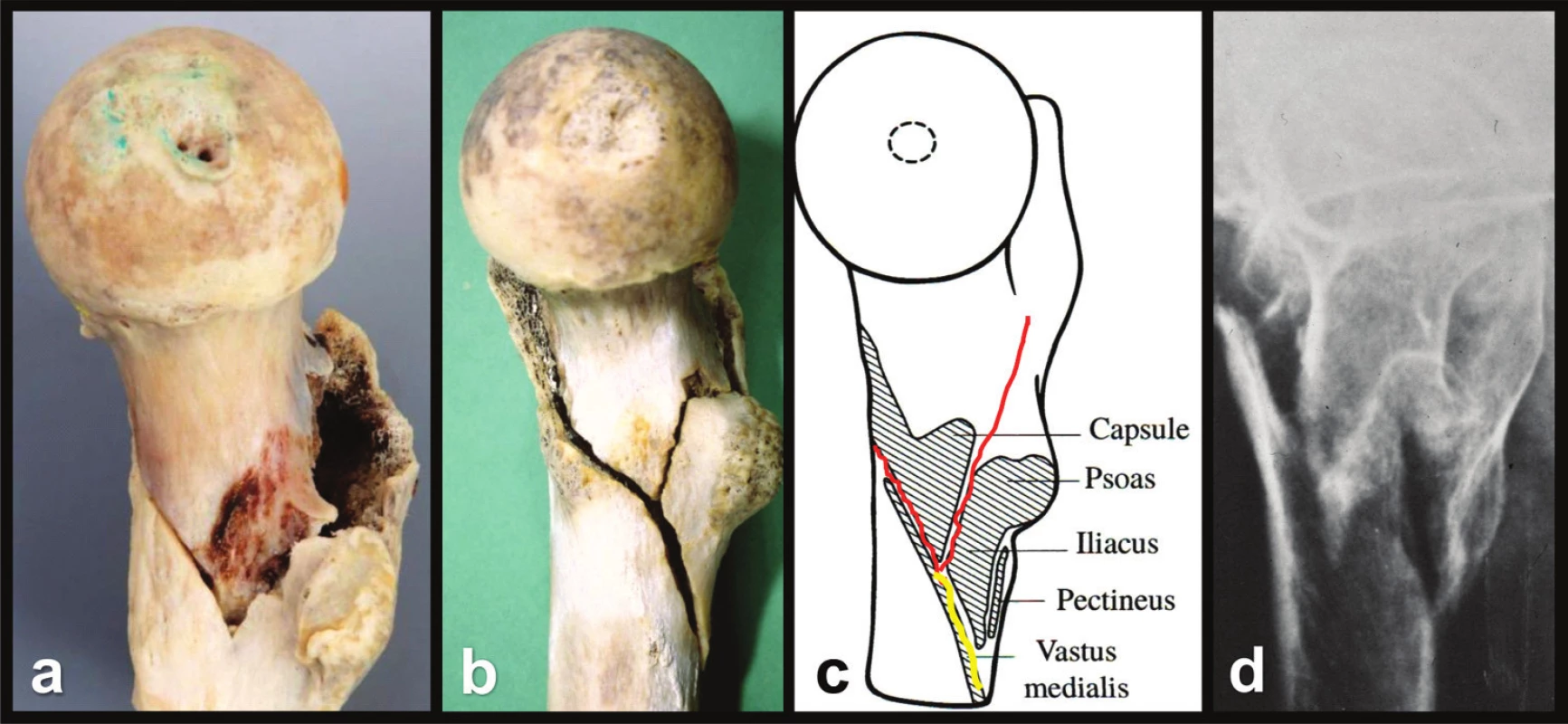
13. Medializace nestabilní pertrochanterické zlomeniny: a – nestabilní pertrochanterická zlomenina, zeslabení laterální trochanterické stěny; b – rtg snímek bezprostředně po operaci, osteosyntéza valgózně (140°) zreponované zlomeniny pomocí DHS 135°, při repozici nalomena laterální trochanterická stěna, mediální kortikalis obou hlavních fragmentů jsou v kontaktu; c – rtg snímek 10 dní po operaci, komprese obou hlavních fragmentů v ose skluzného šroubu, medializace diafýzy femuru, ztráta kontaktu mediálních kortikalis, zlomenina je potenciálně varózně nestabilní, ale pozice skluzného šroubu je optimální; d – rtg snímek 7 měsíců po operaci, zlomenina zhojena ve zkratu končetiny, nedošlo však k varizaci, medializace diafýzy progredovala pouze o několik mm. Fig. 13: Medial displacement of an unstable pertrochanteric fracture: a – an unstable pertrochanteric fracture, weakening of the lateral trochanteric wall; b – radiograph taken immediately after operation, internal fixation of the fracture after valgus reduction (140°) with DHS 135°, the lateral trochanteric wall slightly fractured during reduction, medial cortices of both main fragments are in contact; c – radiograph 10 days postoperatively, compression of both main fragments along the axis of the lag screw, medial displacement of the femoral shaft, loss of contact of medial cortices, the fracture is potentially unstable in varus position, but the position of the lag screw is optimal; d – radiograph 7 months postoperatively, the fracture healed with a limb shortening, however without varus displacement; medial displacement progressed only by several mm. 
Klasifikace intertrochanterických zlomenin
Intertrochanterické zlomeniny lze hodnotit podle několika klasifikací [8,12–15], i když některé z nich jsou označovány jako klasifikace subtrochanterických zlomenin. Žádná z těchto klasifikací však není ideální, ale jejich detailní rozbor stojí mimo rámec tohoto článku. Podle nejčastěji používané AO klasifikace se intertrochanterické zlomeniny dělí do tří základních anatomických typů. Reálná existence takto zobrazených typů je diskutabilní a navíc toto rozdělení nepokrývá všechny varianty intertrochanterických zlomenin, se kterými se můžeme v denní praxi setkat. Co je hlavní, AO klasifikace konkrétněji nespecifikuje biomechanické a biologické vlastnosti jednotlivých typů.
Nutné je se zmínit především o těch případech, kdy sekundární lomná linie odděluje bazi krčku od trochanterického masivu (Obr. 14). Jak ukázala praxe, dochází i při správně provedené osteosyntéze k resorpci krčku femuru. Ta je zřejmě způsobena porušením cévního zásobení krčku a následnou nekrózou jeho baze [16,17]. Ošetření těchto zlomenin je velmi obtížné. Použití hřebu může dále poškodit cévní zásobení. Nám se dobrého výsledku podařilo dosáhnout ve dvou případech pomocí DHS s trochanterickou dlahou.
14. Typ intertrochanterické zlomeniny s hrozící nekrózou krčku femuru: a – intertrochanterická zlomenina se sekundární lomnou linií zasahující do velkého trochanteru a oddělující bazi krčku; b – stav bezprostředně po osteosyntéze; c – rtg 3 měsíce po operaci, zlomenina zhojena, patrný výrazný zkrat krčku vzniklý nejen kompresí fragmentů, ale především resorpcí baze krčku femuru. Fig. 14: Type of intertrochanteric fracture with a risc of development of femoral neck necrosis: a – an intertrochanteric fracture with a secondary fracture line involving the greater trochanter and separating the neck base; b – situation immediately after internal fixation; c – radiograph 3 months postoperatively, fracture has healed with a marked shortening of the femoral neck resulting not only from compression of fragments but primarily from resorption of the femoral neck base. 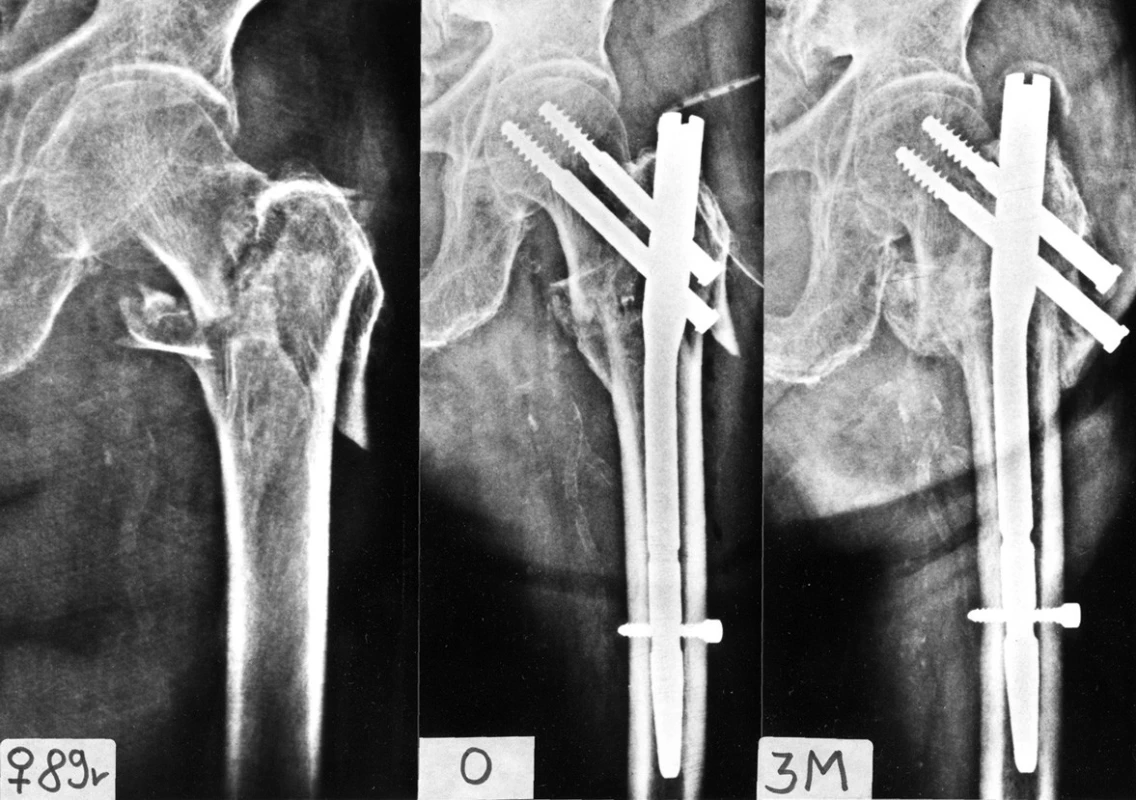
Věnováno prof. MUDr. Milanu Doskočilovi, DrSc. k nedožitým 85. narozeninám.
Prof. MUDr. Jan Bartoníček, DrSc.
Klinika traumatologie pohybového aparátu 1. LF UK a ÚVN Praha,
Oddělení ortopedie a traumatologie ÚVN Praha
U Vojenské nemocnice 1200, 169 02 Praha 6
e-mail: bartonicek.jan@seznam.cz
Sources
1. Bartoníček J, Heřt J. Základy klinické anatomie pohybového aparátu. Praha, Maxdorf 2004.
2. Stamatios A, Papadakis SA, Shepherd L, Babourda EC, Papadakis S. Piriform and trochanteric fossae. A drawing mismatch or a terminology error? A review 2005;27 : 223–226.
3. Ward FO. Outlines of human osteology. London, Renshaw 1838 : 299–321.
4. Bartoníček J. Tajemství Adamsova oblouku. Ortopedie 2011;5 : 143–146.
5. Merkel F. Betrachtungen über das Os femoris. Arch Pathol Anat (Virchow’s Arch) 1874;59 : 237–256.
6. Newell RLM. The calcar femorale: A tale of historical neglect. Clin Anat 1997;10 : 27–33.
7. Evans EM. The treatment of trochanteric fractures of the femur. J Bone Joint Surg 1949;31–B:190–203.
8. Müller ME, Nazarian S, Koch P, Schatzker J. Comprehensive classification of fractures of the long bones. Berlin, Springer 1990.
9. Dimon JH, Hughston JC. Unstable intertrochanteric fractures of the hip. J Bone Joint Surg 1967;49–A:440–450.
10. Bartoníček J, Šprindrich J, Frič V, Skála-Rosenbaum J. Diagnostika okultních pertrochanterických zlomenin proximálního femuru magnetickou rezonancí. Rozhl Chir 2007;86 : 379–383.
11. Palm H, Jacobsen S, Sonne-Holm S, Gebuhr P. Integrity of the lateral femoral wall intertrochanteric hip fractures: An important predictor of a reoperation. J Bone Joint Surg 2007;89–A:470–475.
12. Čech O, Sosna A. Principles of the surgical treatment of subtrochanteric fractures. Orthop Clin North Am 1974;5 : 651–662.
13. Seinsheimer F. Subtrochanteric fractures of the femur. J Bone Joint Surg 1978;60–A:300–306.
14. Waddell JP. Subtrochanteric fractures of the femur: A review of 130 patients. J Trauma 1979;19 : 582–592.
15. Fractured and dislocation compendium. Femur. J Orthop Trauma 1996;10 Suppl:31–35.
16. Kyle RS, Ellis TJ, Templeman DC. Surgical treatment of intertrochanteric hip fractures with associated femoral neck fractures using sliding hip screw. J Orthop Trauma 2005;19 : 1–4.
17. Bartoníček J. Komplikationen der intertrochantären Frakturen. OP-Journal 2008;24 : 214–215.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 10-
All articles in this issue
- Are antibiotics necessary in the treatment of uncomplicated diverticulitis?
- The cost of surgical and endovascular treatment of abdominal aortic aneurysm – a retrospective comparative study
- Treatment strategies of the colorectal anastomosis stricture
- Recurrent diverticulitis – risk factors
- Chronic abdominal pain with a rare cause
- Trochanteric fractures – general overview
- Trochanteric fractures – anatomy and classification
- Trochanteric fractures – implants
- Trochanteric fractures – operative technique
- Nailing of pertrochanteric fractures – operative technique
- Nailing of inter- and subtrochanteric fractures – operative technique
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Trochanteric fractures – anatomy and classification
- Are antibiotics necessary in the treatment of uncomplicated diverticulitis?
- Nailing of pertrochanteric fractures – operative technique
- Trochanteric fractures – implants
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

