-
Medical journals
- Career
Žilní interponát při řešení krvácení z distální anastomózy pedálního bypassu
Authors: M. Šlais; P. Štádler
Authors‘ workplace: Oddělení cévní chirurgie, Nemocnice Na Homolce, prim. doc. MUDr. Petr Štádler, Ph. D.
Published in: Rozhl. Chir., 2011, roč. 90, č. 1, s. 52-54.
Category: Monothematic special - Original
Overview
Autoři prezentují poměrně vzácnou komplikaci revaskularizace končetiny pedálním bypassem, disrupci operační rány infekční etiologie s krvácením z distální anastomózy, kterou se podařilo úspěšně vyřešit žilním interponátem, se zachováním průchodného bypassu a funkční končetiny.
Klíčová slova:
pedální bypass – disrupce operační rány – Y-graft bypassÚVOD
Revaskularizace končetiny pedálním bypassem představuje hranici technických možností cévní chirurgie. Jde o přemostění obliterovaného bércového řečiště pomocí autologní žíly. Cílovou tepnou je nejčastěji a. dorsalis pedis, vzácněji využívaná je a. plantaris communis a její větve. Při vhodném nálezu je možné i vytvoření větveného Y-graft bypassu [1].
Indikací k pedálnímu bypassu je nejčastěji syndrom diabetické nohy, s klinicky významnou tkáňovou ischemií a přítomností neuro-ischemických ulcerací, s rizikem vysoké amputace končetiny.
Cílem je tedy záchrana končetiny u pacientů s chronickou kritickou končetinovou ischemií, u nichž by vzhledem k obliteraci bércových tepen nebyl indikován endovaskulární výkon ani klasická tepenná rekonstrukce [2].
Jako metoda vykazuje pedální bypass vynikající časné i dlouhodobé výsledky a vede k snížení počtu vysokých amputací dolních končetin.
Ranné komplikace však mohou negativně ovlivnit příznivý výsledek. Mezi nejzávažnější z nich patří disrupce operačních ran a obnažení žilního štěpu či anastomóz. V literatuře je popisován její výskyt až u 10 % pacientů s implantovaným pedálním bypassem [3].
Disrupce operační rány s následným obnažením žilních štěpů či anastomóz v infekčním terénu s sebou nese riziko krvácení. V těchto případech může být ohroženo zachování funkčního bypassu i končetiny.
KAZUISTIKA 1
Pacient, muž 72 let, s diabetem 2. typu 30 let na inzulinoterapii, s ICHS, hypertonik.
Pro progredující gangrénu 3. prstu pravé dolní končetiny při syndromu diabetické nohy 3. stupně Wagnerovy klasifikace a endovaskulárně neřešitelném nálezu na bércových tepnách byl indikován k popliteo-pedálnímu bypassu. Ten byl proveden jako popliteo-pedální Y-graft bypass s výtokem na a. dorsalis pedis a a. tibialis posterior. Po nekomplikovaném průběhu byl pacient propuštěn domů.
Při ambulantní kontrole 30. pooperační den byla ošetřena mírná dehiscence operační rány za vnitřním kotníkem, bez větších okolních zánětlivých změn.
46. pooperační den při chůzi náhle vzniklo tepenné krvácení z místa operační rány nad vnitřním kotníkem. Při chirurgické revizi byl zjištěn zdroj krvácení v anastomóze Y-bypassu na spodině defektu dehiscentní a sekundárně se hojící operační rány. Bypass byl ve spádovém pracovišti ligován v místě našité odbočky směrem k a. plantaris communis a pacient odeslán na naše pracoviště. Byla zahájena antibiotická léčba, ošetřování místa defektu velikosti 3 x 2 cm s okolní flegmónou. V kultivačním mikrobiologickém nálezu dominoval St. aureus. Antikoagulační terapie Warfarinem byla nahrazena LMWH. Bypass nad místem podvazu stále pulzoval, ačkoliv podle předpokladů mělo dojít k jeho trombóze. Při duplexní sonografii nebyl zachycen průtok v distálních částech původního bypassu. Periferie končetiny byla ischemická. Pacient měl klidové bolesti s nutností podávání analgetik a zavedení epidurální analgézie. Osmý den této konzervativní léčby byl zřejmý lokální ústup zánětlivých změn, ale periferie končetiny byla stále ischemická. Proto jsme se rozhodli pro pokus o rekonstrukci původního bypassu, interponátem autologním štěpem, vyhýbajícím se místu defektu.
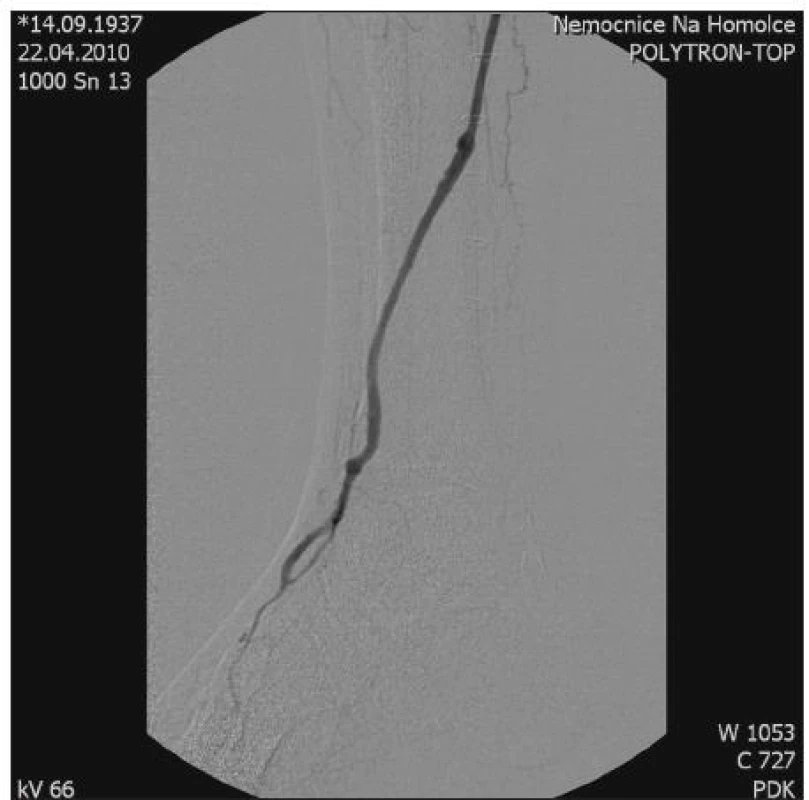
Jako štěp byla použita kvalitní ipsilaterální v. saphena parva. Na proximální, stále pulzující část původního bypassu, jsme umístili technikou end-to-end anastomózu reverzně orientovaného štěpu. Štěp byl vedený podkožím laterálně od místa defektu. Distální anastomóza byla rovněž technikou end-to-end umístěna na původní bypass 4 cm nad a. dorsalis pedis. Operační rány se vyhýbaly místu defektu, jehož debridement byl uskutečněn v druhé době (Obr. 1).
Další pooperační průběh byl nekomplikovaný, s pokračující cílenou antibiotickou léčbou a ošetřováním defektů. Kontrolní angiografické vyšetření ukázalo příznivý obraz po provedené rekonstrukci. Pacient byl propuštěn domů.
Dále byl ambulatně sledován, včetně pravidelných duplex SONO vyšetření.
Po půl roce má pacient rekonstrukci průchodnou a funkční končetinu bez trofických změn.
KAZUISTIKA 2
Pacientka, 65 let, s diabetem 2. typu 10 let na inzulinoterapii, hypertonička.
Pro 5 měsíců se nehojící defekt pod 2. a 3. prstem pravé dolní končetiny a po vyčerpání možností konzervativní terapie, byla indikována k pokusu o popliteo-pedální bypass na větvení a. plantaris communis. Předchozí endovaskulární pokusy o PTA bércových tepen byly neúspěšné, nález byl na spádovém pracovišti hodnocen cévním chirurgem jako inoperabilní. Po revizi pedálních tepen jsme provedli popliteo-pedální bypass na větvení a. plantaris communis a po nekomplikovaném průběhu byla propuštěna domů.
Při kontrole 14. pooperační den a extrakci kožních svorek měla téměř zhojený původní defekt, klidné operační rány. Jediným steskem pacientky byl lymfatický otok bérce.
24. den po původním výkonu došlo náhle ke vzniku krvácení ze žilního štěpu při disrupci operační rány za vnitřním kotníkem. Nemocná byla transportována na cévní chirurgii v místě bydliště, kde se krvácení podařilo zastavit kompresí a odeslána na naše pracoviště.
Celkový stav pacientky byl dobrý, končetina s průchodným bypassem nebyla ischemická. Lokálně měla za vnitřním kotníkem dehiscentní infikovanou původní operační ránu, na jejíž spodině v horním pólu byl viditelný pulzující bypass včetně pravděpodobného místa krvácení 3 cm nad anastomózou na větvení a. plantaris communis. Kultivačně byl přítomen St. aureus. Zahájili jsme antibiotickou terapii, sekundárně se hojící dehiscentní rána byla pravidelně převazována, pulzující bypass s žilním štěpem na spodině byl stále lehce komprimován v místě původního krvácení. Pro přítomnou infekci v dehiscentní ráně a známky nekvalitní zánětlivě změněné žilní stěny bypassu s rizikem vzniku dalšího krvácení jsme zvažovali provést jeho podvaz.
Rána však jevila tendenci k postupnému hojení, s přítomností granulační tkáně, ústupem zánětlivých změn.
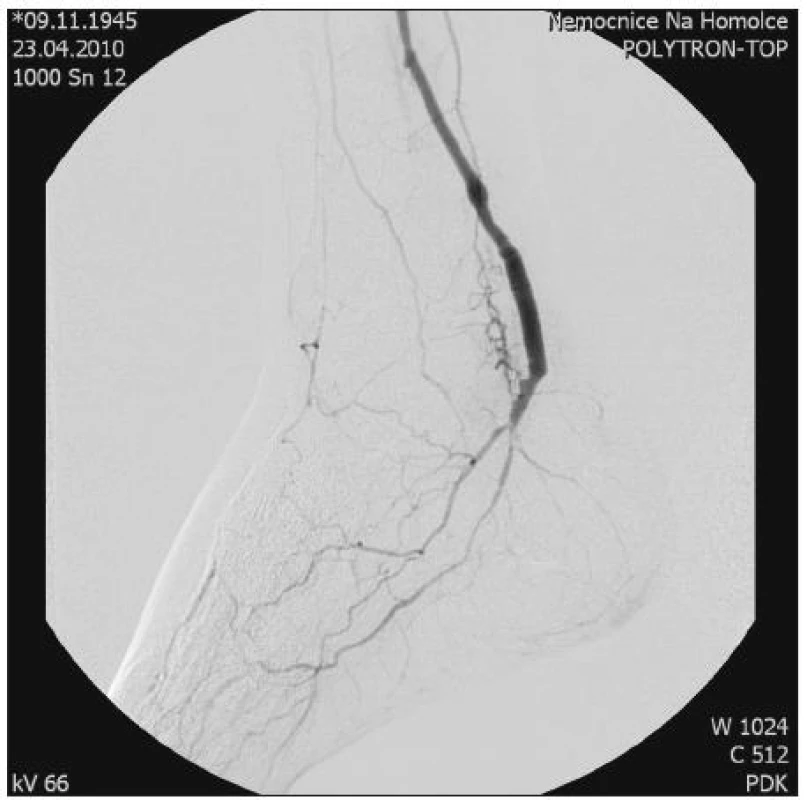
16. den této konzervativní léčby došlo náhle k opakování krvácení a pacientka byla urgentně převezena na operační sál. Zde se provedla resekce zánětem oslabené krvácející části žilního štěpu a interpozice tohoto úseku čerstvou autologní žilou. Nahrazený úsek byl veden mírně laterálně, kryt kožním lalokem (Obr. 2).
Další průběh již byl pod obrazem nekomplikovaného hojení původní dehiscentní operační rány a pacientka byla propuštěna domů.
Nadále byla ambulatně sledována, včetně pravidelných duplexních sonografickýchvyšetření.
Při půlroční kontrole je pedální bypass průchodný a končetina je funkční, bez trofických změn.
DISKUSE
Revaskularizace kriticky ischemické končetiny pedálním bypassem má své nezastupitelné místo ve škále výkonů cévní chirurgie. Pracoviště, které mají dostatečnou zkušenost s touto metodou mají vynikající výsledky dlouhodobé průchodnosti těchto bypassů a podařilo se jim významně snížit počet vysokých amputací. Průchodnost po 5 letech se pohybuje 50–60 %, počet zachráněných končetin bývá téměř 80 % [4].
Příznivý výsledek a pooperační průběh je ovlivněn jak technickými detaily při provádění operačního výkonu tak místním stavem kriticky ischemické končetiny, většinou u syndromu diabetické nohy s přítomností polymikrobiálně osídlených trofických defektů. Není vzácná přítomnost methicillin resistentních stafylokoků (MRSA), rovněž první dva případy vankomycin resistentních stafylokoků (VRSA) byly pozorovány v roce 2002 u pacientů se syndromem diabetické nohy.[5]
Pooperačním jevem u distálních bypassů, pedální nevyjímaje, je lymfatický otok končetiny. U pedálních bypassů přímo zasahuje místa operačních ran, nad umístěním distálních anastomóz. Vede ke zvýšené tenzi ran. Jako prevence dehiscencí a obnažení bypassů a anastomóz je doporučováno vést operační rány obloukovitě, stranou od cílové tepny, aby distální anastomóza bypassu byla kryta kožním lalokem a nebyla tak přímo pod kožní incizí [6].
Robison udává disrupci operační rány s hojením per secundam u 9,8 % svých pacientů s pedálním bypassem. V nadpoloviční většině případů se podaří zachovat funkční bypass [3].
Disrupce s krvácením z bypassu či anastomózy je při použití autologních štěpů vzácná, ale závažná komplikace, ohrožující zachování průchodného bypassu, s rizikem ztráty končetiny.
Predisponující faktory této komplikace jsou vyšší věk pacientů, předoperační klidové bolesti, pooperační otok končetiny s následným vysokým napětím kůže.
U našich pacientů jsme disrupce operačních ran zaznamenali u bypassů s distální anastomózou na větvení a. tibialis posterior či aa. plantares. Štěpy v tomto místě se proto snažíme vést pod kožním lalokem, co nejdále od místa sutury kůže.
Poměrně pozdní výskyt disrupce operačních ran u našich pacientů souvisel se zvýšenou mobilizací po dimisi a výrazným pooperačním lymfatickým otokem. Následná infekce dehiscentních ran měla souvislost se vznikem krvácení, ačkoliv použitý autologní žilní štěp má vůči infekci výraznou odolnost.
V akutní situaci bylo bezpečným řešením primární podvaz bypassu a komprese místa krvácení. Dalším důležitým krokem byla kontrola infekce s použitím intravenosní aplikace antibiotik.
Následné operační výkony již byly indikovány individuálně, se zřetelem na celkový stav pacientů, ohrožení končetiny a urgentnost situace. Náhrada infekcí postižených úseků původních bypassů autologním žilním štěpem se v obou případech ukázala jako příznivé řešení.
ZÁVĚR
Revaskularizace končetiny pedálním bypassem je v indikovaných případech ultimum refugium pro záchranu kriticky ischemické končetiny. Bohužel i přes výborné výsledky průchodnosti a počet zachráněných končetin na pracovištích, které se touto problematikou zabývají, stále v naší zemi nepatří mezi standardně indikovanou cévně chirurgickou operaci.
Proto je důležité získávat znalosti i o případných komplikacích těchto výkonů a jejich řešeních.
MUDr. Marek Šlais
Roentgenova 2
152 00 Praha 5
e-mail: mslais@seznam.cz
Sources
1. Šlais, M., Mitáš, P., Hrubý, J., Semrád, M., Štádler, P. Vícenásobná sekvenční revaskularizace infrapopliteálních tepen při záchraně kriticky ischemické končetiny. Rozhl. Chir., 2010, roč. 89, č. 1, s. 59–63.
2. Staffa, R., Vlachovský, R., Vojtíšek, B. Follow-up and its Importance for Long-term Pedal Bypass Functionality. Acta chir. belg., 2006, 106, 81–85.
3. Robison, J. G., Ross, J. P., Brothers, T. E., Elliott, B. M. Distal wound complications following pedal bypass: analysis of risk factors. Ann. Vasc. Surg., 1995, Jan; 9(1): 53–59.
4. Pomposelli, F. B., Kansai, N., Hamdan, A. D., Belfield, A., Sheahan, M., Campbell, D. R., Skillman, J. J., Logerfo, F. W. A decade of experience with dorsalis pedis artery bypass : Analysis of outcome in more than 1000 cases. J. Vasc. Surg., 2003, 37 : 307–315.
5. Joseph, W. S., Lipsky, B. A. Medical therapy of diabetic foot infections. J. Vasc. Surg., 2010 Sep; 52 (3 Suppl): 67S–71S
6. Staffa, R. Záchrana kriticky ischemické končetiny – pedální bypass. 1. vyd. Praha: Grada Publishing, 2005, 112 s.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2011 Issue 1-
All articles in this issue
- Radikální operace infekce cévní protézy v aortofemorální pozici s pomocí čerstvého tepenného allograftu: naše střednědobé zkušenosti
- Současné trendy v chirurgické léčbě výdutě torakoabdominální aorty
- Změny velikosti pravého a falešného lumen ve viscerálním segmentu po endovaskulární léčbě disekcí aorty typu B
- Ischemická kolitída po operáciách pre AAA
- Plazmatické hladiny prozánětlivých cytokinů u aneuryzmatu abdominální aorty
- Roboticky asistované cévní rekonstrukce aorto-ilické oblasti
- Vliv infrainguinálních bypassů na dlouhodobou průchodnost pánevních intervencí – význam hybridních výkonů
- Žilní interponát při řešení krvácení z distální anastomózy pedálního bypassu
- Peroperační intraarteriální trombolýza v terapii akutní končetinové ischemie
- Aneuryzma lienální tepny jako příčina bolesti břicha s hypotenzí
- Simultánní karotická endarterektomie a koronární revaskularizace: indikace a výsledky
- Jednoduchá metoda odstranění infikované cévní protézy
- Dva mylné mýty flebologické chirurgie 20. století
- Cytostatická hypertermická perfuze izolované končetiny (HILP) ve VFN
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Aneuryzma lienální tepny jako příčina bolesti břicha s hypotenzí
- Současné trendy v chirurgické léčbě výdutě torakoabdominální aorty
- Cytostatická hypertermická perfuze izolované končetiny (HILP) ve VFN
- Radikální operace infekce cévní protézy v aortofemorální pozici s pomocí čerstvého tepenného allograftu: naše střednědobé zkušenosti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career