-
Medical journals
- Career
Iatrogenní poranění žlučových cest
: M. Loveček 1; R. Havlík 1; J. Klein 1; T. Malý 1; M. Köcher 2; M. Černá 2; V. Král 1; Č. Neoral 1
: I. chirurgická klinika FN a LF UP Olomouc, přednosta: doc. MUDr. Čestmír Neoral, CSc. 1; Radiologická klinika FN a LF UP Olomouc, přednosta: prof. MUDr. Miroslav Heřman, Ph. D. 2
: Rozhl. Chir., 2010, roč. 89, č. 3, s. 183-187.
: Monothematic special - Original
Cíl:
Zhodnotit terapeutické možnosti a výsledky řešení iatrogenních lézí žlučových cest vzniklých při cholecystektomii, které byly řešeny na našem pracovišti za období posledních pěti let. Incidence tohoto poranění se udává v rozmezí 0–0,4 % pro otevřenou cholecystektomii a 0–0,7 % pro laparoskopickou cholecystektomii.Metoda:
Autoři prezentují sestavu desíti nemocných, kteří byli v letech 2005–2009 operováni pro iatrogenní poranění žlučových cest vzniklé při cholecystektomii. K žádnému poranění v tomto období nedošlo na našem pracovišti. Sestavu tvoří tři muži a sedm žen ve věku 20–71 let, u nichž došlo dvakrát k poranění při otevřeném a osmkrát při laparoskopickém výkonu. Jedenkrát se jednalo o parciální lézi, devětkrát o ztrátovou lézi, z toho čtyřikrát s poraněním pravé jaterní tepny. U devíti nemocných byla nezbytná rekonstrukce žlučových cest s využitím hepatikojejunoanastomózy na exkludovanou Roux-Y kličku.Výsledky:
Biliární leak po rekonstrukci se objevil u dvou nemocných. U jedné nemocné byla nutná časná drenáž perkutánní transhepatickou cestou. K časnému úmrtí došlo u nemocné s velmi komplikovaným průběhem, kde naše rekonstrukce žlučových cest byla již v terénu pokročilé biliární peritonitidy jako třetí operace v pořadí během 7 dnů. Všichni ostatní nemocní jsou sledováni v pravidelných intervalech na naší klinice. Jsou prováděny klinické kontroly a monitorace jaterních enzymů.
V delším odstupu od rekonstrukce (6–12 měsíců) došlo k vzniku stenózy anastomózy dosud u třech nemocných. Byla nutná pooperační radiologická intervence v podobě dilatace stenotické anastomózy a déletrvající přechodné zevněvnitřní transanastomotické drenáže (6–7 měsíců).Závěr:
Iatrogenní poranění žlučových cest je závažný stav ohrožující nemocného v dlouhodobém časovém horizontu od poranění postupným selháváním jaterních funkcí na podkladě sekundární biliární cirhózy. Vzhledem k charakteru lézí vzniklých při laparoskopické operaci (ztrátová poranění, termická poškození okolních struktur, poranění jaterní tepny) jsou rekonstrukční výkony nadmíru složité a u většiny nemocných v podstatě poslední možné v této oblasti, vyjma transplantace jater. Mají vyšší pravděpodobnost vzniku stenóz v anastomóze. Pokud k nim dojde, objevují se opakované cholangitidy, které přecházejí do sekundární sklerozující cholangitidy a jsou příčinou poškození jater sekundární biliární cirhózou se všemi důsledky takového onemocnění (portální hypertenze, krvácení z jícnových varixů). Z těchto důvodů je nezbytná pečlivá dlouhodobá pooperační monitorace jaterních funkcí a dobrá mezioborová spolupráce zejména s intervenčním radiologem v managementu pooperačně se vyvíjejících stenóz anastomóz. Je nezbytná jejich včasná identifikace a indikace radiologické intervence v zájmu prevence nenávratného poškození jaterního parenchymu.Klíčová slova:
cholecystektomie – žlučové cesty – iatrogenní poranění – stenózaÚVOD
Poranění žlučových cest při elektivní cholecystektomii je iatrogenní katastrofou spojenou se signifikantně vyšší perioperační morbiditou a mortalitou [1, 2], se zkráceným dlouhodobým přežíváním takto postižených nemocných [1], se snížením kvality jejich života [3, 4], s narůstajícím procentem soudních sporů a s nárůstem nákladů nutných k řešení těchto stavů [4, 5, 6, 7].
Současná literatura uvádí vzestup incidence poranění žlučových cest z 0,1–0,2 % za éry otevřené cholecystektomie na 0,4–0,7 % v éře laparoskopické cholecystektomie [8]. Samotná incidence poranění žlučovodů při otevřené cholecystektomii je uváděna poloviční (0–0,4 %) oproti laparoskopické (0–0,7 %) [9]. Nejnovější statistika pochází ze Švédska. V období 1965–2005 došlo k poranění žlučových cest při cholecystektomii vyžadující rekonstrukční výkon u 1 386 ze 374 042 cholecystektomií (0,4 %) [1]. Bavorská studie uvádí 16 051 cholecystektomií s četností konverzí 5,6 %, četností komplikací 5,5 % a velkých poranění žlučovodů 0,15 % (24 pacientů). Mortalita byla 0,13 % [10]. Někteří autoři však hovoří o incidenci i 0,9 % [4]. V mnoha případech zejména vysokých hilových lézí se jedná o poranění sdružená s vaskulárním poraněním. Incidence těchto poranění je 0,16 % a incidence poranění pravé jaterní tepny je 0,05 % [11]. Některá kombinovaná poranění vyžadují v zájmu záchrany života i rozsáhlé jaterní resekční výkony [12]. Jsou publikovány i případy tak rozsáhlého sdruženého poranění, které si vyžádaly akutní transplantaci jater pro záchranu života nemocného [5, 6].
Cílem práce je shrnout a zhodnotit terapeutické možnosti a výsledky řešení iatrogenních lézí žlučových cest vzniklých při cholecystektomii, které byly řešeny za posledních pět let na našem pracovišti.
METODIKA
Za období 2005–2009 bylo na I. chirurgické klinice FN Olomouc léčeno pro iatrogenní poranění žlučových cest celkem deset nemocných. Sestavu tvoří tři muži a sedm žen ve věku 20–71 let, u nichž se jednalo osmkrát o lézi vzniklou při laparoskopickém výkonu, dvakrát při otevřeném výkonu. Ke všem těmto nehodám došlo na jiných pracovištích. Existuje několik klasifikací poranění žlučových cest, ale většina z nich nerespektuje specifika poranění vznikajících při laparoskopické cholecystektomii. Strasbergova a Neuhausova klasifikace nezahrnuje vaskulární poranění, Stewartova-Wayova, Sievertova a Nehausova klasifikace nerozlišuje poranění nad junkcí žlučovodů [13]. Hannoverská klasifikace je velmi podrobná a zahrnuje i pozdní striktury [13]. Námi použitá klasifikace poranění žlučových cest se opírá o recentní dostupnou klasifikaci předloženou čínskými autory, která vychází z předchozích klasifikací a respektuje specifika poranění při laparoskopických výkonech včetně vaskulárních a vyznačuje se jednoduchostí a přehledností. Klasifikace je v tabulce 1 [8].
1. Klasifikace poranění žlučových cest [8] Tab. 1. Classification of bile duct injuries [8] ![Klasifikace poranění žlučových cest [8]
Tab. 1. Classification of bile duct injuries [8]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/2f751b4ef250531210996eb089e0173f.jpeg)
Cílem rekonstrukční operace je obnovení toku žluči z jater do trávicího ústrojí a předejití či minimalizace časných a pozdních komplikací: biliární píštěl, intraabdominální absces, stenóza anastomózy, rekurentní cholangitidy, sekundární biliární cirhóza.
Jako rekonstrukční výkon je na našem pracovišti preferována hepatikojejunoanastomóza (HJA) [14, 15, 16, 17, 18], či modifikovaná anastomóza na jednotlivé hepatiky či jejich junkci, se kterou má naše pracoviště velkou zkušenost jak v případě akutních rekonstrukcí, tak při řešení pozdních komplikací. Jiný způsob rekonstrukce v posledních letech použit nebyl. Při konstrukci HJA je nezbytné dodržovat zásady mukomukózní techniky, používat vstřebatelný materiál, dodržovat dostatečnou délku exkludované kličky k vyloučení možného hojení anastomózy v tahu. Na našem pracovišti je využívána transanastomotická drenáž podle Voelckera drénem vyvedeným skrze kličku tenkého střeva s fixací rychle vstřebatelným stehem v místě anastomózy ke žlučovodu (Obr. 1). Doba drenáže je volena podle způsobu hojení anastomózy a anatomických peroperačních podmínek. K anastomóze jsou umisťovány drény k včasnému zachycení případného biliárního úniku z anastomózy. V takovém případě ponecháváme zevně založenou drenáž i transanastomotickou drenáž dokud sekrece neustane. Pokud je únik příliš velký, je možné, a někdy nutné, přistoupit k pomocné zevně-vnitřní drenáži cestou PTD (Obr. 2) [19, 20].
1. Biligrafie transanastomotickým Voelckerovým drénem Fig. 1. Biligraphy using the transanastomotic Voelcker drain 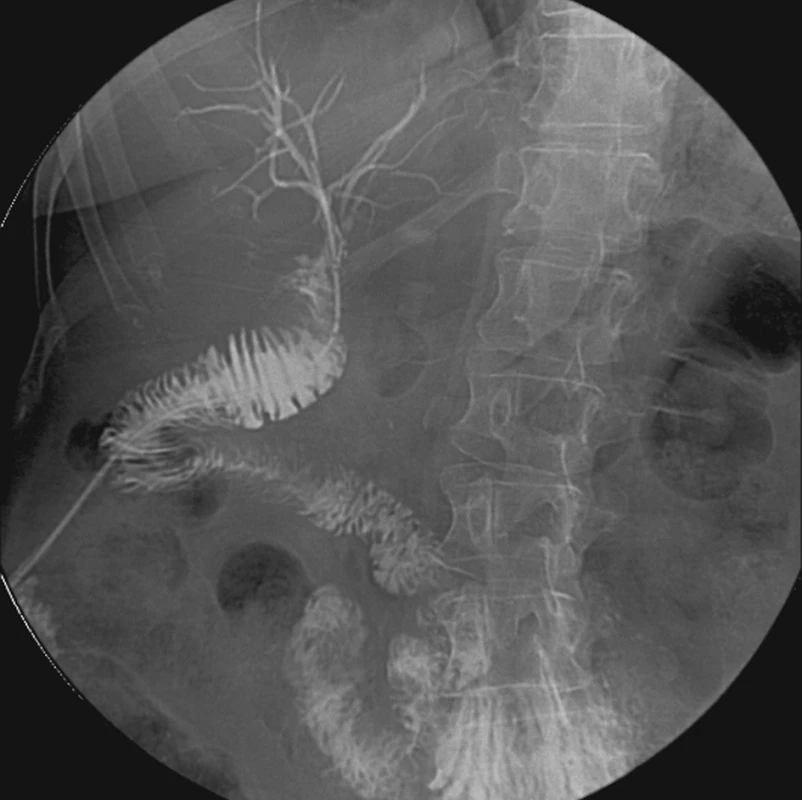
2. Zevněvnitřní drenáž PTD drénem – levé žlučovody Fig. 2. PTD (external-internal) drainage – left bile ducts 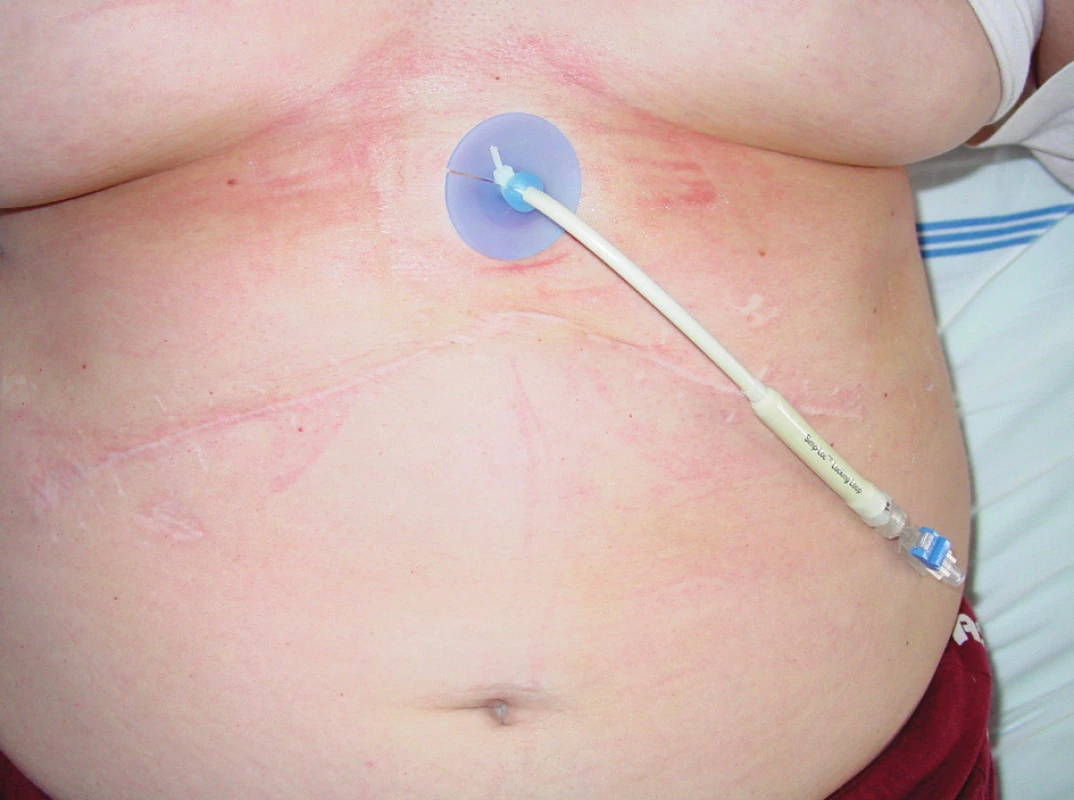
VÝSLEDKY
V letech 2005–2009 jsme řešili deset primárních poranění žlučových cest. Dvakrát k němu došlo při otevřené cholecystektomii. Jedenkrát se jednalo o prošití žlučovodu při operaci na zahraničním pracovišti. Při revizi byl odstraněn steh, kterým byl prošitý hepatocholedochus s biliárním prosakováním kolem založeného stehu přes žlučovod. Dočasná předoperačně založená nazobiliární drenáž vedla ke kompletnímu zhojení. Druhým případem bylo poranění ztrátové na společném hepatiku, které bylo řešeno HJA s Voelckerovým drénem.
Ostatních osm poranění vzniklo při laparoskopické cholecystektomii. Čtyřikrát se jednalo o nejzávažnější ztrátové poranění v hilové oblasti včetně vaskulární léze pravé hepatické tepny (typ 5). Tabulka 2 shrnuje jednotlivé případy poranění včetně jejich dalšího průběhu do současnosti. Z pohledu klasifikace poranění se devětkrát jednalo o kompletní ztrátovou lézi v různých etážích žlučových cest, čtyřikrát bylo poranění spojeno s vaskulární lézí – vždy pravá jaterní tepna. Obrázek 3 ilustruje stav po ztrátovém poranění žlučovodu s vytětím části hepatocholedochu.
2. Přehled pacientů Tab. 2. Patient subjects 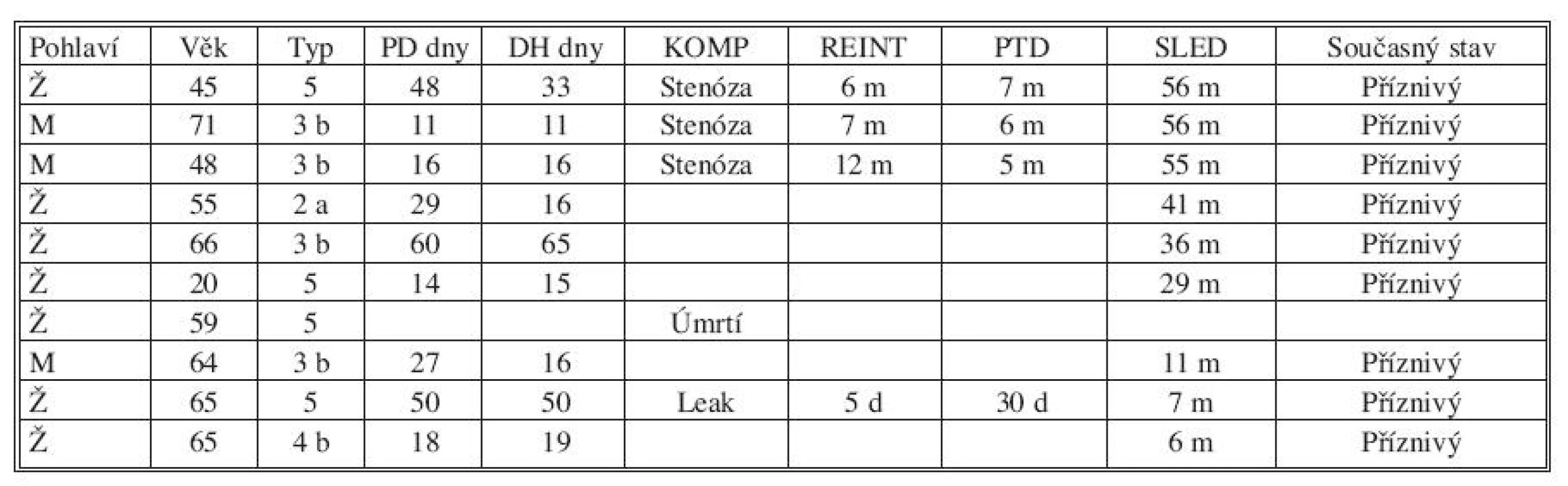
3. Peroperační situace ztrátového poranění žlučových cest s vytětím choledochu Fig. 3. Bile duct injury with bile duct removal, peroperative condition 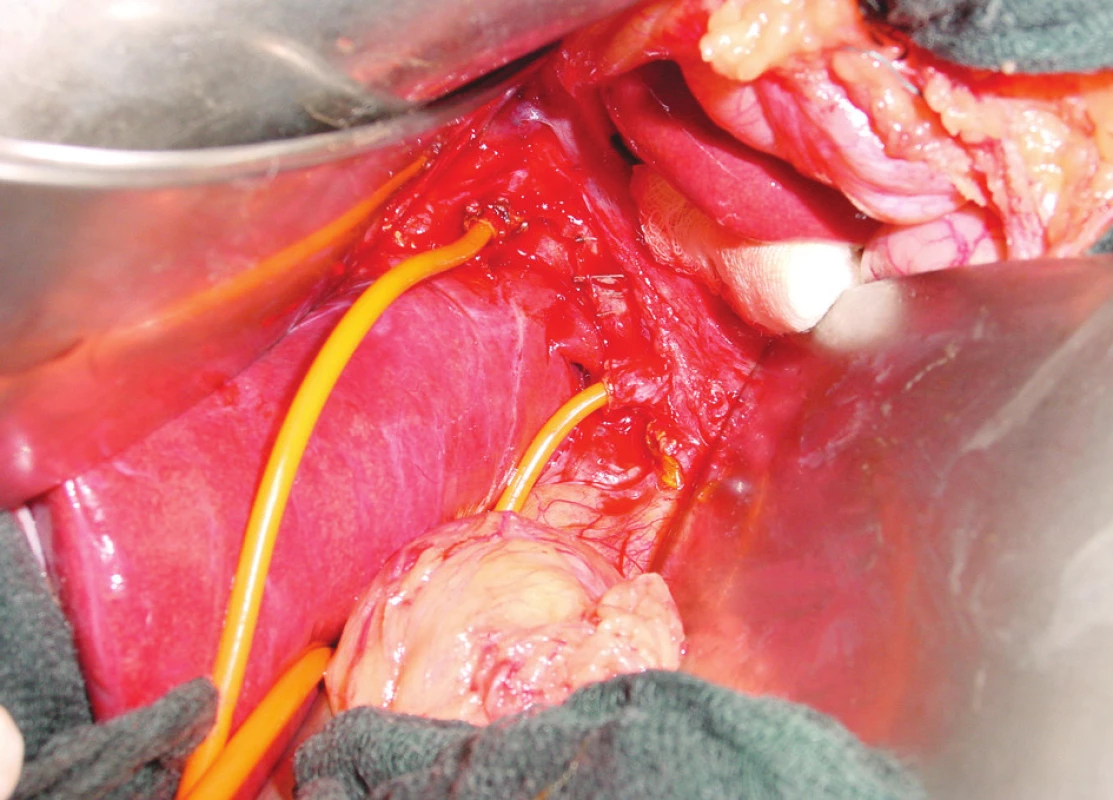
V pooperačním období u tří nemocných byly zaznamenány ataky cholangitidy spontánně odeznívající či zvládnuté antibiotickou terapií. Jako příčina těchto stavů byla uvažována stenóza HJA identifikovaná na podkladě laboratorní anikterické cholestázy (vzniklé 6–12 měsíců od rekonstrukce). Elevace obstrukčních parametrů ALP, GMT a chybějící hyperbilirubinemie či ikterus byly důvodem pro indikaci radiologické intervence. Biligrafie cestou PTC, zjištění stenózy hepatikojejunoanastomózy vedly k založení zevně-vnitřní drenáže. Stenotická hepatikojejunoanastomóza byla dilatována balonem a dlouhodobá drenáž vedla k obnovení volného průchodu žluči skrze anastomózu. Toto bylo ověřeno perfuzním testem před extrakcí drénu. Délka drenáže byla 6–7 měsíců. Nemocní po extrakci PTC drénů mají normální či jen lehce zvýšené obstrukční parametry a jaterní enzymy jsou ve fyziologických mezích. Subjektivně jsou nemocní v dobrém stavu, bez známek obstrukce.
DISKUSE
Současná incidence poranění žlučových cest se na první pohled nejeví jako příliš vysoká a může se zdát, že v dlouhodobém časovém období pozvolna klesá. V letech 1985–1995 bylo na I. chirurgické klinice operováno 43 nemocných s poraněním žlučových cest [15, 18], v letech 2005–2009 již jen 10. V námi sledovaném období jsme však kromě deseti akutních poranění žlučových cest operovali dalších deset nemocných s benigními stenózami žlučových cest, které se vyvinuly delší dobu (1 rok a více) po různých výkonech na žlučových cestách v souvislosti s revizemi či ošetřeními žlučových cest po cholecystektomii. I tyto stavy vyžadovaly obtížnou preparaci a rekonstrukci podobným způsobem jako nemocní s primárním poraněním. Mnohem závažnější se pak tato problematika jeví při sledování dlouhodobých důsledků těchto poranění. K poraněním žlučových cest dochází při operaci pro benigní onemocnění, které za normálních okolností nezkracuje život nemocnému. Nemocní s rekonstrukcí žlučových cest však mají až čtyřnásobnou pravděpodobnost úmrtí na jaterní selhání než zdravá populace [8]. Rekonstrukce prováděná chirurgem bez zkušeností v hepatobiliární rekonstrukční oblasti jsou zatíženy více než v polovině případů pravděpodobností selhání terapie s nutností rehospitalizací, reintervencí či reoperací [9]. Nemocní s úspěšnou a bez komplikací zhojenou rekonstrukcí mají srovnatelnou kvalitu života jako nemocní s nekomplikovanou laparoskopickou cholecystektomií [21]. Mnohem více prací však hovoří o zhoršení kvality života po poranění žlučových cest [2,3].
Chirurgická rekonstrukce poranění žlučových cest by z těchto důvodů měla být prováděna v centrech zabývajících se hepatobiliární chirurgií, kde dlouhodobé výsledky by měly dosahovat úspěšnosti kolem 90 % [9, 15]. Stewart a kol. upozorňují na tyto klíčové okolnosti vedoucí k úspěchu při rekonstrukcích: úplné zvládnutí nitrobřišní infekce, detailní předrekonstrukční diagnostika, správná chirurgická technika, rekonstrukce zkušeným biliárním chirurgem. Časový interval mezi poraněním a rekonstrukcí nemá na její výsledek vliv [22].
Všechny rekonstrukce je nutné považovat za potenciální riziko vzniku stenózy v anastomóze. Stenózy vznikají postupně a projevují se laboratorními změnami dříve než klinickými. V době vzniku cholangitid v důsledku obleněné pasáže žluče či její stagnace nad stenotickou anastomózou se jedná již s velkou pravděpodobností o fibrózní stenózu anastomózy, která je obvykle v terénu nedosažitelném pro bezpečnou chirurgickou intervenci. Radiologická reintervence je zřejmě jediná možná a měla by být provedena co nejdříve [16, 17]. Proto je nezbytné sledování jaterních funkcí v kratších intervalech již od doby rekonstrukce. Naše pracoviště monitoruje klinický stav a hladiny jaterních testů v tříměsíčních intervalech.
K dosažení co nejlepších výsledků v této oblasti a minimalizaci následků je nezbytná prevence vzniku poranění žlučových cest. Na prvním místě je volba operačního postupu, která by měla preferovat šetrnou preparaci a detailní anatomickou identifikaci struktur před jejich klipováním a discidováním. V případě nepřehledného terénu z anatomických či zánětlivých důvodů nebo při komplikacích je na místě včas konvertovat výkon na otevřený. Při nejasných anatomických poměrech je vhodné využít možnosti peroperační biligrafie.
V případě poranění žlučových cest ztrátového charakteru je vhodné nemocného odeslat do center zabývajících se rekonstrukční hepatobiliární chirurgií, kde by nemocný měl být i v porekonstrukčním období sledován a monitorován [9, 23]. Nemocný po poranění žlučových cest je v dlouhodobém časovém horizontu vystaven riziku vzniku stenóz anastomózy, sekundární sklerozující cholangitidy až biliární cirhózy Pokud stav směřuje k selhávání jaterních funkcí, je nutné uvažovat o transplantaci jater [24].
ZÁVĚR
Iatrogenní poranění žlučových cest je závažný stav ohrožující nemocného v dlouhodobém časovém horizontu. Ani úspěšná rekonstrukční operace nezaručuje dlouhodobý nekomplikovaný průběh v pooperačním období. Vzhledem k charakteru lézí vzniklých převážně při laparoskopických cholecystektomiích (ztrátová poranění, termická poškození, poranění hepatických tepen) představují nutné rekonstrukce technicky náročné výkony s větší pravděpodobností komplikací stenózováním anastomóz. Z těchto důvodu je požadavek na centralizaci rekonstrukcí žlučových cest na pracoviště se zkušeností s rekonstrukční hepatobiliární chirurgií více než oprávněný. V pooperačním období je nezbytná pečlivá monitorace jaterních funkcí po rekonstrukci a dokonalá mezioborová spolupráce zejména s intervenčním radiologem a hepatologem v managementu pooperačně se vyvíjejících stenóz anastomóz, jejich včasná identifikace a indikace radiologické intervence. V případě rozvoje sekundární biliární cirhózy je nutné uvažovat u těchto nemocných o transplantaci jater a nemocné odesílat do transplantačních center.
Seznam zkratek:
- FN Fakultní nemocnice
- HJA hepatikojejunoanastomóza
- PTD perkutánní transhepatická drenáž
- PD pooperační drenáž
- DH doba hospitalizace
- KOMP komplikace
- REINT nutná radiologická neintervence,
- časový odstup od rekonstrukce
- SLED doba sledování nemocného
- ALP alkalická fosfatáza
- GMT gama-glutamyltransferáza
MUDr. Martin Loveček, Ph.D.
Bacherova 1237/7
779 00 Olomouc
e-mail: mlovecek@seznam.cz
Sources
1. Törnqvist, B., Zheng, Z., Ye, W., et al. Long-term effects of iatrogenic bile duct injury during cholecystectomy. Clin. Gastroenterol. Hepatol., 2009; 7 : 1013–1018. Epub 2009 May 22.
2. Moore, D. E., Feurer, I. D., Holzman, M. D., et al. Long-term detrimental effect of bile duct injury on health related quality of life. Arch. Surg., 2004; 139 : 476–481.
3. deReuver, P. R., Sprangers, M. A., Rauws, E. A., et al. Impact of bile duct injury after laparoscopic cholecystectomy on quality of life: a longitudinal study after multidisciplinary treatment. Endoscopy, 2008; 40 : 637–643.
4. Andersson, R., Eriksson, K., Blind, P. J., Tingstedt, B. Iatrogenic bile duct injury-a cost analysis. HPB (Oxford), 2008; 10 : 416–419.
5. McCormack, L., QuiĖonez, E. G., Capitanich, P., et al. Acute liver failure due to concomitant arterial, portal and biliary injury during laparoscopic cholecystectomy: is transplantation a valid life-saving strategy? A case report. Patient. Saf. Surg., 2009; 3 : 22. (PubMed).
6. Zaydfudim, V., Wright, J. K., Pinson, C. W. Liver transplantation for iatrogenic porta hepatis transection. Am. Surg., 2009; 75: p. 313–316.
7. Ryska, M. Iatrogenní léze žlučových cest – aktuální problém? Bull. HPB chirurgie, 2003; 11: www.hpb.cz
8. Lau, W.-Y., Lai, E. C. H. Classification of iatrogenic bile duct injury. Hepatobiliary Pancreat. Dis. Int., 2007; 6 : 459–463.
9. Rubin, H. Bile duct injuries & Laparoscopic cholecystectomy. www.lectlaw.com
10. Spelsberg, F. W., Nusser, F., Hüttl, T. K., et al. Management of cholecysto - and choledocholithiasis – surwey and analysis of 16615 cholecystectomies and common bile duct explorations in bavaria. Zentralbl. Chir., 2009; 134 : 120–126.
11. Rudiš, J., Ryska, M., Bělina, F., Mergental, H. Méně obvyklé kombinované iatrogenní poranění žlučových cest a tepenného zásobení jater při cholecystektomii. Bull. HPB chirurgie, 2003; 11: www.hpb.cz
12. Laurent, A., Sauvanet, A., Farges, O., et al. Major hepatectomy for the treatment of complex bile duct injury. Ann. Surg., 2008; 248 : 77–83.
13. Bektas, H., Schrem, H., Winny, M., Klempnauer, J. Surgical treatment and outcome of iatrogenic bile duct lesions after cholecystectomy and the impact of different clinical classification systems. Br. J. Surg., 2007; 94 : 1119–1127.
14. Král, V., Havlík, R., Neoral, Č. Hepatikojejunoanastomóza: „zlatý standard“ při rekonstrukci žlučových cest po jejich poranění. Bull. HPB chirurgie, 2003; 11: www.hpb.cz
15. Král, V., Havlík, R., Vojáček, P., Vysloužil, K. Má při poranění žlučových cest urgentní či odložený výkon vliv na konečný výsledek léčby? Bull. HPB chirurgie, 1996; 4: www.hpb.cz
16. Ozturk, E., Can, M. F., Yagci, G., et al. Management and mid - to long-term results of early referred bile duct injuries during laparoscopic cholecystectomy. Hepatogastroenterology, 2009; 56 : 17–25.
17. Conzo, G., Amato, G., Angrisani, L., et al. Hepaticojejunostomy in the treatment of iatrogenic biliary lesions following laparoscopic cholecystectomy. A retrospective study on 51 cases. Hepatogastroenterology, 2007; 54 : 2328–2332.
18. Král, V., Procházka, V., Köcher, M., Havlík, R. Present possibilities of correction of biliary tract injuries. Rozhl. Chir., 1996; 75 : 180–184.
19. Köcher, M., Černá, M., Havlík, R., et al. Percutaneous treatment of benign bile duct stricture. Eur. J. Radiol., 2007; 62 : 170–174.
20. Thomas, R. P., Köcher, M., Černá, M., Kozák, J., Havlík, R. Biliary manometric perfusion test in the evaluation of benign biliary stricture treatment – a case report. Biomed. Pap., 2008; 152 : 293–297.
21. Hogan, A. M., Hoti, E., Winter, D. C., et al. Quality of life after iatrogenic bile duct injury: a case control study. Ann. Surg., 2009; 249 : 292–295.
22. Stewart, L., Way, L. V. Laparoscopic bile duct injuries: timing of surgical repair does not influence success rate. A multivariate analysis of factors influencing surgical outcomes. HPB (Oxford), 2009; 11 : 516–522.
23. Flum, D. R., Cheadle, A., Prela, C., et al. Bile duct injury during cholecystectomy and survival in medicare beneficiaries. JAMA, 2003; 290 : 2168–2173.
24. Bělina, F., Ryska, M. Indikace k transplantaci jater u sekundární biliární cirhózy. Bull. HPB chirurgie, 2003; 11: www.hpb.cz
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2010 Issue 3-
All articles in this issue
- Gastric Carcinoma and Current Situation
- Gastric Carcinoma – Rates and Management of Surgical Treatment Complications
- Iatrogenic Bile Ducts Injuries
- Our Experience with Free Hand Camera
- Prolonged Prophylaxis of Thromboembolic Events in Colorectal Malignancy Resections
- Numbers of Lymph Nodes in Large Intestinal Resections for Colorectal Carcinoma
- Liver Metastases of Other than Colorectal Origin
- Modern Algorithms for Diagnostics and Treatment of Anorectal Fistulas in Clinical Practice– Case Reviews
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Liver Metastases of Other than Colorectal Origin
- Modern Algorithms for Diagnostics and Treatment of Anorectal Fistulas in Clinical Practice– Case Reviews
- Iatrogenic Bile Ducts Injuries
- Numbers of Lymph Nodes in Large Intestinal Resections for Colorectal Carcinoma
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

