-
Medical journals
- Career
PCCP – metoda volby v léčení trochanterických zlomenin na našem pracovišti
Authors: M. Šimeček; K. Šimeček; V. Svoboda; T. Peterka
Authors‘ workplace: Ortopedicko-traumatologické oddělení Nemocnice Písek a. s. přednosta: prim. MUDr. Karel Šimeček
Published in: Rozhl. Chir., 2010, roč. 89, č. 2, s. 150-158.
Category: Monothematic special - Original
Overview
Úvod:
Autoři prezentují zkušenosti s léčením trochanterických zlomenin (31A1.1-31A3.3) Gotfriedovou podvlékanou dlahou – PCCP (percutaneous compression plate). Sledují některé parametry i u ostatních osteosyntéz ve stejné indikaci.Materiál:
V období srpen 2004 až prosinec 2008, bylo v indikaci trochanterické zlomeniny provedeno 179 PCCP (72x typ 31A1.1-3, 90x 31A2.1-3, 17x 31A3.1-3.3). Ostatních osteosyntéz bylo v téže indikaci 51 (40x DHS, 9x PFN, 2xx kondylární dlaha). V obou skupinách byl vyhodnocen průměrný věk, doba hospitalizace, interval příjem – operace, ranné komplikace, smrtnost do 30, 90 dnů a do jednoho roku. Několik pacientů přerušilo kontroly nebo zemřelo. Zůstalo 119 PCCP (31A1 – 43, 31A2 – 61 a 31A3 – 15) a 43 ostatních osteosyntéz. Na nich hodnotí kostní hojení.Metodika:
PCCP se provádí ze dvou 2–3 cm dlouhých incizí. Z proximální incize je na zavaděči podvlečena dlaha. Z distální incize se zavádí speciální hák k fixaci dlahy ke kosti, dva úhlově stabilní samořezné krčkové šrouby a 3 diafyzární šrouby.Výsledky:
První hodnota je PCCP, v závorce jsou ostatní osteosyntézy. Počet 179 (51). Průměrný věk 78,9 (76,2) let, interval příjem – operace 0,95 (1,12) dne, doba hospitalizace 15,3 (16,5) dní, hematom v ráně a revize 3 (1), infekt v ráně a revize 1 (1). Zemřeli do 30 dnů 8,4 % (5,9%), do 90 dnů 13,0 % (13,7%), do jednoho roku 33,9 % (29,2 %). Do 8 měsíců se kostně zhojilo všech 119 pacientů s PCCP. U podvlékané dlahy nezaznamenali pakloub, kolaps nebo cut out. Ve skupině ostatních osteosyntéz byla čtyři selhání způsobená nevhodnou indikací nebo chybou operatéra.Diskuse:
Předností PCCP je miniinvazivita a rotační stabilita. Autoři prokázali, že podvlékaná dlaha u vysokých subtrochanterických zlomenin (31A3.1-3) reponuje a fixuje odlomenou laterální stěnu. Stěna se zhojí a zabrání kolapsu zlomeniny. Fraktury 31A3 indikují k PCCP. Tím se liší od autora metody.Závěr:
PCCP je miniinvazivní operační technika vhodná pro všechny typy trochanterických zlomenin. Kostně se zhojilo všech 119 sledovaných pacientů včetně 15 zlomenin 31A3.1-3.Klíčová slova:
intertrochanterická zlomenina – pertrochanterická zlomenina – PCCP – MIO – laterální stěna – miniinvazivní osteosyntézaÚVOD
Stařeckých zlomenin horního konce stehenní kosti přibývá. Jejich incidence byla v našem regionu v 80. letech 20. století 50 na 100 000 obyvatel. Na přelomu století překročilo toto číslo stovku a nyní je to více jak 120 zlomenin.
Na našem pracovišti jsme začali v srpnu 2004 léčit tyto fraktury miniinvazivním implantátem – podvlékanou dlahou. Metodu publikoval v roce 2000 Gotfried. Nazval ji percutaneous compression plating a implantát percutaneous compression plate – PCCP [1]. V současné době operujeme touto osteosyntézou převážnou část zlomenin horního konce stehenní kosti.
Cílem studie je vyhodnocení pacientů se zlomeninami trochanterického masivu, které jsme operovali metodou PCCP. Sledujeme i některé parametry na souboru ostatních osteosyntéz ze stejného období. Ten je podstatně menší. V práci jej nepovažujeme za srovnávací. Doplňuje spektrum výkonů v indikaci trochanterické zlomeniny na našem pracovišti.
METODIKA
V období od srpna 2004 do prosince 2008 bylo na našem pracovišti hospitalizováno celkem 461 zlomenin horního konce stehenní kosti (Tab. 1). V tabulce jsou horizontálně výkony a vertikálně typ zlomeniny. „KI“ jsou kontraindikovaní pacienti z důvodu špatného celkového stavu. Provedli jsme celkem 176 osteosyntéz PCCP v indikaci trochanterické zlomeniny (72krát pro 31A1, 90krát pro 31A2 a 17krát pro 31A3). DHS bylo 40 (20krát pro 31A1, 13krát pro 31A2 a 7krát pro 31A3). PFN 9krát u typu 31A3. Kondylární dlahy byly dvě u 31A3.1.
Table 1. Zlomeniny horního konce stehenní kosti (VIII. 2004–XII. 2008) Tab. 1. Proximal femoral (VIII. 2004–XII. 2008) 
K dělení zlomenin jsme použili AO klasifikaci [2]. Ta dělí extrakapsulární trochanterické zlomeniny na tři skupiny. První skupina (31A1.1-3) jsou pertrochanterické jednoduché. Druhá skupina (31A2.1-3) jsou pertrochanterické tříštivé. Zlomeniny 31A2.1 mají odlomený malý chocholík s částí Adamsova oblouku. Pokud dojde k odlomení i posteromediální stěny, tak se jedná o typ 31A2.2 nebo 31A2.3. Třetí skupina (31A3.1-3) jsou již vlastně zlomeniny subtrochanterické (AO terminologie je označuje jako intertrochanterické). Mají navíc odlomenou laterální stěnu anebo ta zůstává na proximálním fragmentu.
31A2.1 je v AO klasifikaci považována za stabilní typ [2]. Nestabilní petrochanterické fraktury jsou jen 31A2.2-3. Čech ve svém dělení [3] rovněž zdůrazňuje, že odlomený malý trochanter nemusí nutně znamenat nestabilitu zlomeniny. Důležitá je rekonstruovatelnost Adamsova oblouku. Typ 31A2.1 je však z AP snímku obtížné odlišit od 31A2.2 resp. 31A2.3. Z tohoto důvodu všechny pertrochanterické zlomeniny s odlomením malého chocholíku (31A2.1-3) uvádíme v tabulkách jako jednu skupinu a chápeme je jako „nestabilní“ fraktury.
Zlomeniny trochanterického masivu podle AO (Obr. 1). Šipkou je u zlomeniny 31A2.1 označena laterální stěna.
Image 1. Dělení trochanterických zlomenin podle podle AO (20). 31A1 – extrakapsulární pertrochanterická jednoduchá, 31A2 – extrakapsulární pertrochanterická tříštivá, 31A3 – extrakapsulární intertrochanterická. Laterální stěna u zlomeniny 31A2.1 označena šipkou Fig. 1. AO classification of trochanteric fractures (20). 31A1 – extracapsular pertrochanteric fracture, simple, 31A2 – extracapsular pertrochanteric fracture, compound, 31A3 – extracapsular intratrochanteric fracture. 31A2.1 fracture’s lateral fragment is marked with an arrow 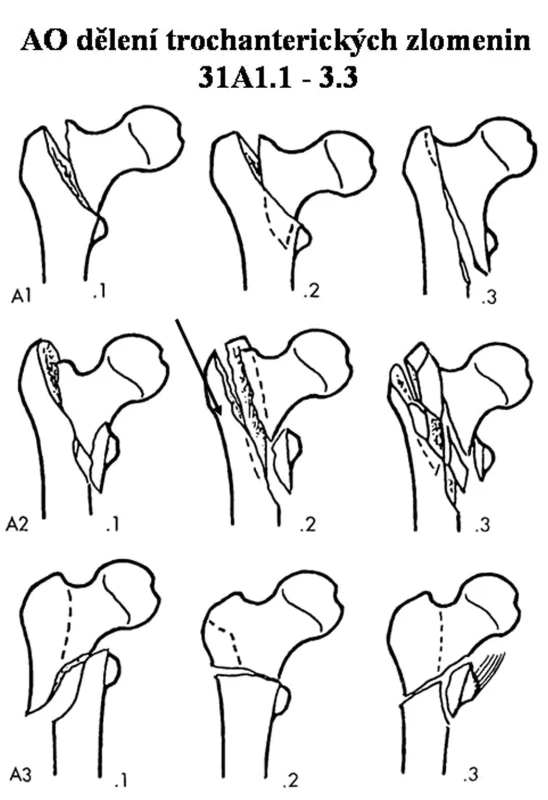
Zlomeniny 31A1 a 31A2 v souboru operované metodou DHS byly z krátkého období (červen – říjen 2005), kdy jsme z úsporných důvodů používali zásoby tohoto implantátu v našem skladu. Jinak je PCCP od srpna 2004 pro pertrochanterické zlomeniny u nás metodou volby.
U zlomenin 31A3 indikujeme k podvlékané dlaze takové zlomeniny, kde všechny tři diafyzární šrouby „zasáhnou“ obě kortikalis diafýzy femuru. Důležité je, aby lžícovitě prodloužená proximální část dlahy podepřela a reponovanala odlomenou laterální stěnu a podržela ji jako podpěra až do zhojení (Obr. 2). Pokud po repozici na trakčním stole a po přiložení templatu usoudíme, že tomu tak bude, volíme PCCP. V ostatních případech použijeme PFN.
Image 2. Nestabilní zlomenina 31A3.1 Snímky před a po osteosyntéze PCCP. Dlaha podepřela odlomenou laterální stěnu. Za 4 měsíce zhojeno. Šipky ukazují laterální stěnu před a po osteosyntéze Fig. 2. Unstable 31A3.1 fracture. Views taken prior to and after PCCPosteosynthesis. The lateral fragment supported by a fixation plate. Healed in 4 months. The lateral fragment prior to and after osteosynthesis, marked with arrows 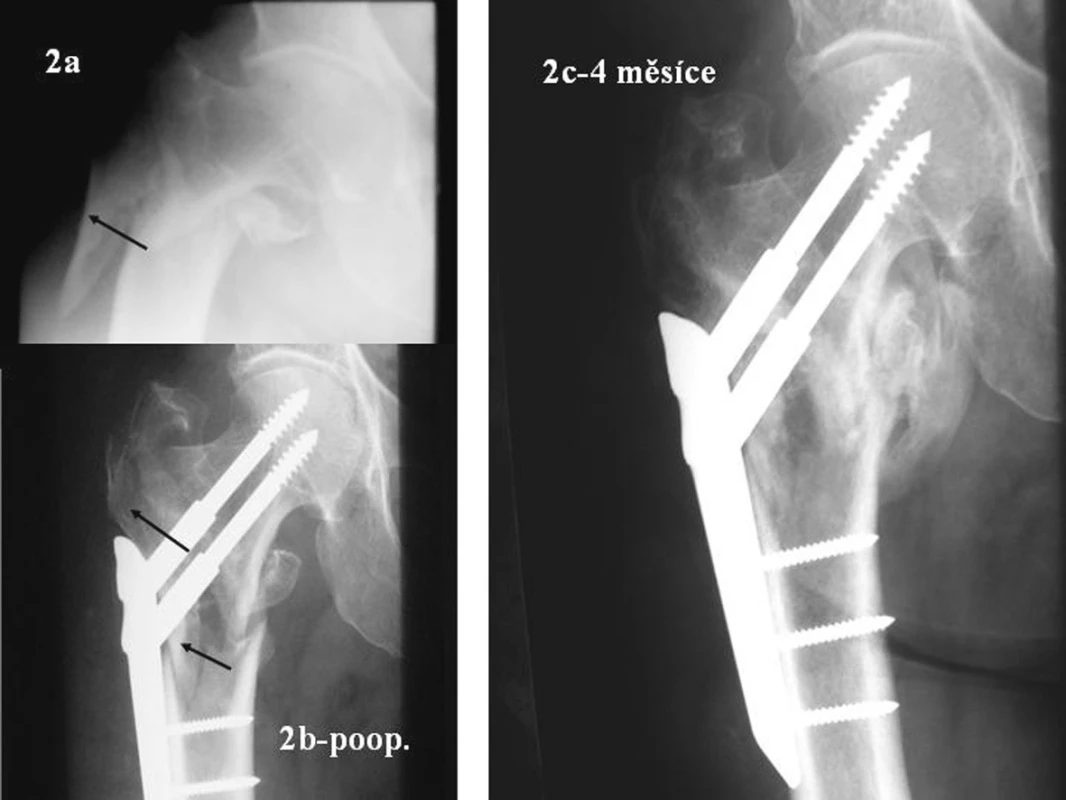
V sestavě osteosyntéz bylo několik subtrochanterických zlomenin řešených DHS nebo kondylární dlahou. Jednalo se většinou o otevřenou repozici typu 31A3.1-reverzní zlomenina. V posledních dvou letech řešíme i tuto frakturu podvlékanou dlahou.
Na souborech PCCP a ostatních osteosyntéz jsme sledovali průměrný věk, interval příjem – operace, dobu hospitalizace, úmrtí do 30, 90 dnů a do jednoho roku po operaci, ranné komplikace. Nepočítali jsme krevní ztráty či pokles hemoglobinu. Ztráty krve v hematomu nelze kvantifikovat. Neporovnávali jsme operační čas.
Většina pacientů současně měla nebo prodělala choroby pohybového systému, interní nemoci, stavy po iktech, demence apod. ASA skóre bylo často 3–4. Mnoho jich před výkonem nechodilo. Operace u nich jen stabilizovala zlomeninu a umožnila polohování. U většiny byly celkové pooperační komplikace, dekompenzace interních, neurologických, psychiatrických, urologických chorob. Operační metoda nemá velký vliv na jejich frekvenci. Proto jsme je nesledovali.
Z hodnocení kostního hojení jsme vyloučili ty, kteří přestali docházet na kontroly ještě před ukončením léčby a stanovením jejího výsledku. Důvodem bylo buď úmrtí nebo jiný nám neznámý osobní důvod. Tak nebylo hodnoceno 40 pacientů ve skupině PCCP a 8 v ostatních osteosyntézách. Dále jsme nehodnotili kostní hojení u těch, u kterých neuplynulo při uzávěrce studie (30. leden 2009) 6 měsíců od operace. Z důvodu krátkého odstupu od operace jsme vyloučili 20 PCCP a 0 ostatních osteosyntéz.
Celkem bylo vyhodnoceno kostní hojení u 119 pacientů s PCCP a 43 ostatních osteosyntéz. Postupovali jsme tak, že jsme kontrolovali RTG dokumentaci a zápisy v ambulantní knize.
Většinou se jedná o polymorbidní pacienty. Jsou často imobilní. Nezveme je zbytečně na kontroly. V několika případech bylo již při první kontrole (6–10 týdnů po výkonu) zřejmé kostní hojení, bohatý svalek. Pacienti pohybově na stejné úrovni jako před úrazem. U nich byla tato kontrola poslední. Jindy bylo zhojení zřejmé ve 3–4 měsících nebo v 6–8 měsících. Podle toho jsou pacienti ve výsledcích rozděleni.
OPERAČNÍ POSTUP
PCCP začíná repozicí extenzí a vnitřní rotací na trakčním stole. Součástí instrumentaria je zařízení, které Gotfried nazývá posterior reduction device (PORD). To se namontuje na trakční stůl a tlakem na trochanterickou krajinu zezadu vyrovnává anteverzi krčku a reponuje AP dislokaci. Některé zlomeniny jsou v axiální projekci dislokované o více jak šířku kosti. Periferní fragment je dislokován dorzálně. Lze je zavřeně reponovat pouze za pomoci tohoto zařízení. Repozici zahájíme distrakcí. Pak tlak PORDu na periferní fragment zezadu, repozice a nakonec uvolnění distrakce a impakce. U moderních operačních stolů je PORD již součástí standardního vybavení.
Stabilizaci provádíme při kolodiafyzárním úhlu 130–140 st. a pokud možno nulové anteverzi docílené PORDem. Po repozici si templatem (Obr. 3) vyměříme na obrazovce zesilovače místo pro první 2 cm dlouhou incizi. Ta je většinou na „úpatí“ distálního svahu velkého trochanteru. Z této incize podvlečeme na zevní plochu femuru dlahu připevněnou na nosiči. Přes něj cílíme všechny šrouby. Po kontrole postavení zesilovačem a templatem dlahu s nosičem připinujeme. Důležité je správné uložení i v axiální projekci. Dlaha v oblasti velkého trochanteru nejlépe „sedí“, je-li připinována ventrálněji, než by bylo potřeba. Při zbytkové anteverzi pak míří krčkový šroub do zadního kvadrantu hlavice. Doporučujeme ji fixovat v proximální části co nejvíce dorzálně. Dlaha a nosič mají otvory pro tři diafyzární a dva krčkové úhlově stabilní šrouby. Druhou incizi vedeme proti prostřednímu diafyzárnímu šroubu. Z této incize podvlečeme hák, kterým přichytíme dlahu k diafýze a montáž tak stabilizujeme (Obr. 4).
Image 3. Template položený na monitor zobrazí na zreponované zlomenině místo první incize a bod, kam je třeba připinovat dlahu se zavaděčem Fig. 3. Atemplate placed on the monitor highlights a place on the repositioned fracture, where the first incision was made, and the spot for pinning 
Image 4. Sestavení dlahy a zavaděče. Šipka na modelu (4c) ukazuje pin, který přichycuje dlahu ke kosti. Peroperační stav (4d) Fig. 4a-d. Preparation of the fixation device and the guide wire. The pin, fixing the device to the bone is marked with an arrow (4c). Intraoperative view (4d) 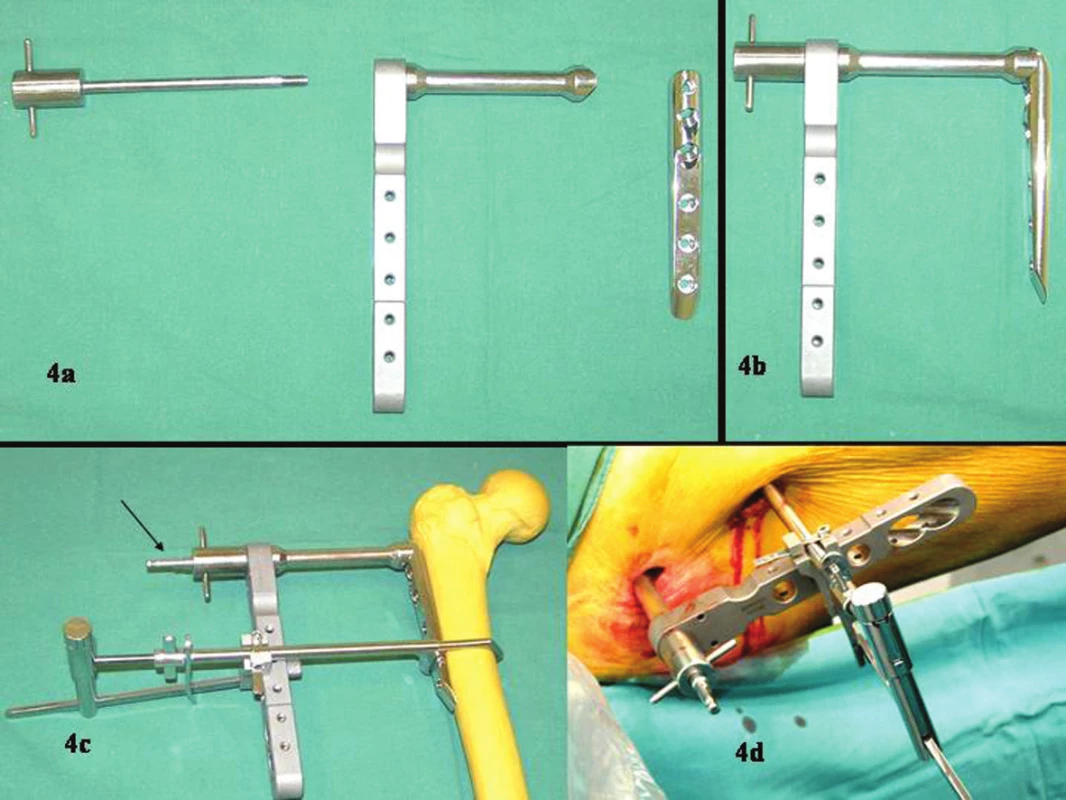
Do otvoru nosiče pro distální krčkový šroub zavedeme pomocí trokaru ke dlaze pouzdro. Do něj zašroubujeme další pouzdro pro speciální tuhý drát. Drát zavrtáme přes zlomeninu do hlavice. Ukáže, kudy povede šroub a zároveň se na něm odměří i jeho délka. Drát vyjmeme. Neslouží jako vodič pro šroub. Jen ukazuje jeho pozici. Má to být v AP projekci do 5 mm nad Adamsovým obloukem a v axiální středem krčku. Nyní zašroubujeme pouzdro pro vrták. Vyvrtáme kanál pro tělo šroubu. Vyjmeme pouzdro a širším vrtákem rozšíříme začátek kanálu pro pouzdro šroubu. Vrtáky mají zarážku. Předvrtají jen otvor v laterální stěně a distální třetině krčku. Instrumentarium pro předvrtání krčkového šroubu (Obr. 5). Samořezný šroub upevníme na speciální šroubovák. Zamkneme jej do dlahy v úhlu 135° (Obr. 6). Po zamčení zašroubujeme až do subchondrální kosti hlavice femuru.
Image 5. Model s pouzdrem v zavaděči dlahy. Nástroje pro zavedení krčkového šroubu. Shora – měrka, pouzdro pro drát, drát k odečtení délky a zobrazení pozice šroubu v krčku, pouzdro pro tenčí vrták, vrtáky po krčkový šroub Fig. 5 Guide wire with a sheath. Instrumentation used for introduction of the neck screw. From the top – gauge, wire sheath, wire to determine the length and show the screw’s position within the hip neck, a smaller drill sheath, drills for fixation screws 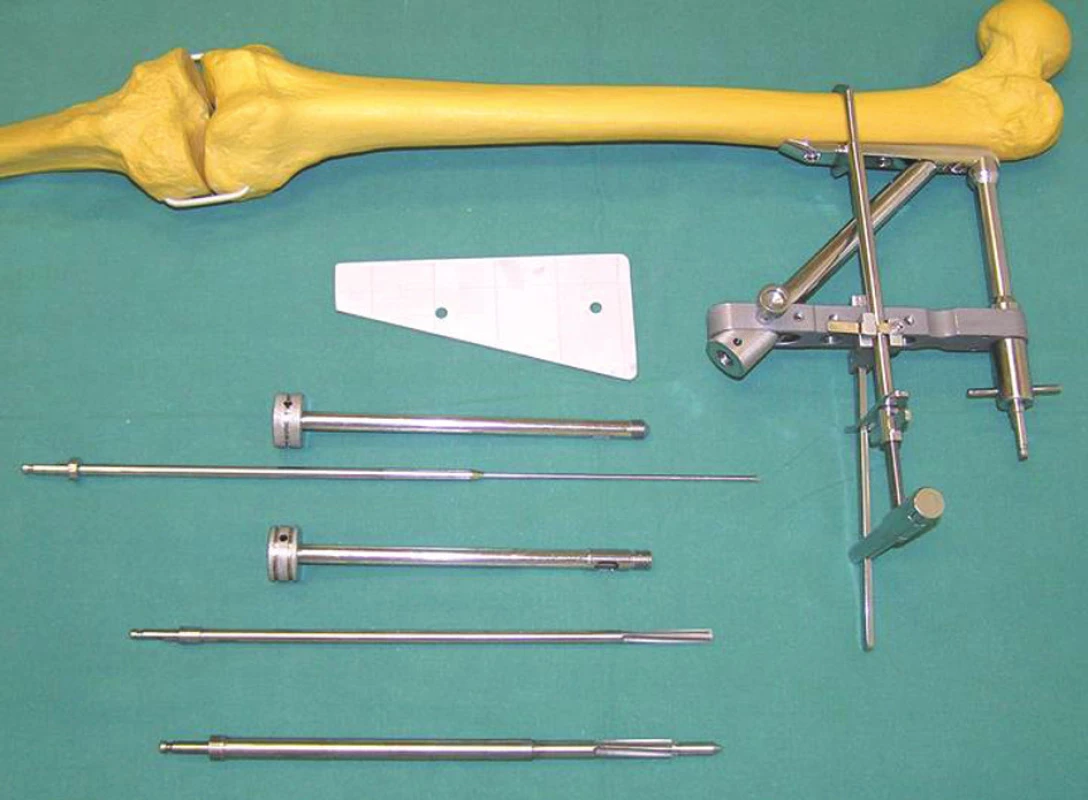
Image 6. 6a – zamčení krčkového šroubu do dlahy a zašroubování do hlavice speciálním šroubovákem. 6b – samořezný teleskopický krčkový šroub se závitem pro zamčení do dlahy Fig. 6a-b. 6a – the neck screw is locked to the plate and screwed into the femoral head using a special screwdriver. 6b – a telescopic self-drilling neck screw with a screw thread for locking to the fixation plate 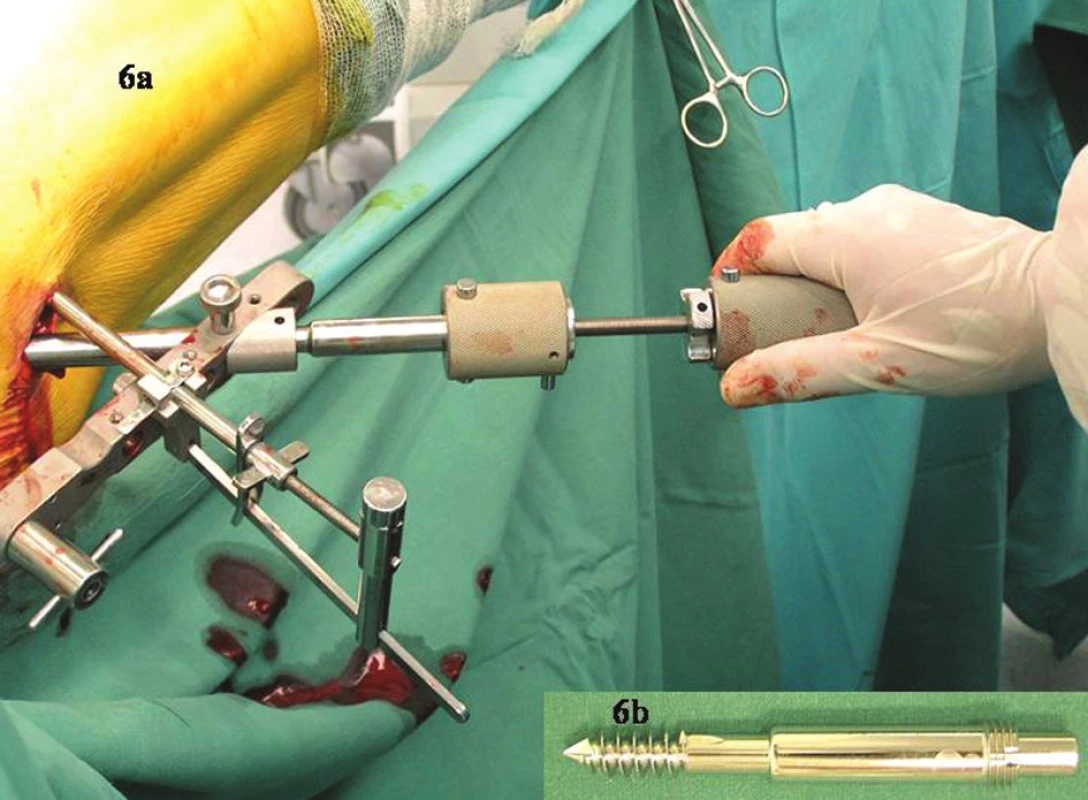
Následuje pouzdro a vrták se zarážkou pro diafyzární šroub, první samořezný diafyzární šroub, odstranění háku a další dva diafyzární šrouby. Odstraníme pin. Končíme zavedením proximálního krčkového šroubu. Ten má antirotační funkci. Může být kratší. Všechny šrouby zavádíme z distální incize. Do ní vložíme ke kosti Redonův drén. Jako prevenci hematomu naložíme elastickou spiku na 24 hod po operaci. Operaci provádí jeden operatér. Celková délka kožních incizí je do 6 cm. Fascii a podkoží šijeme jedním stehem. Stav po sutuře kůže (Obr. 7). Pacienta vertikalizujeme první pooperační den. Pokud nezvládne chůzi s odlehčením, tak jej necháme plně našlapovat. Příklady PCCP pro pertrochanterickou a subtrochanterickou zlomeninu (Obr. 8 a 9).
Image 7. Kožní incize po sutuře rány Fig. 7. Skin incision following wound suturing 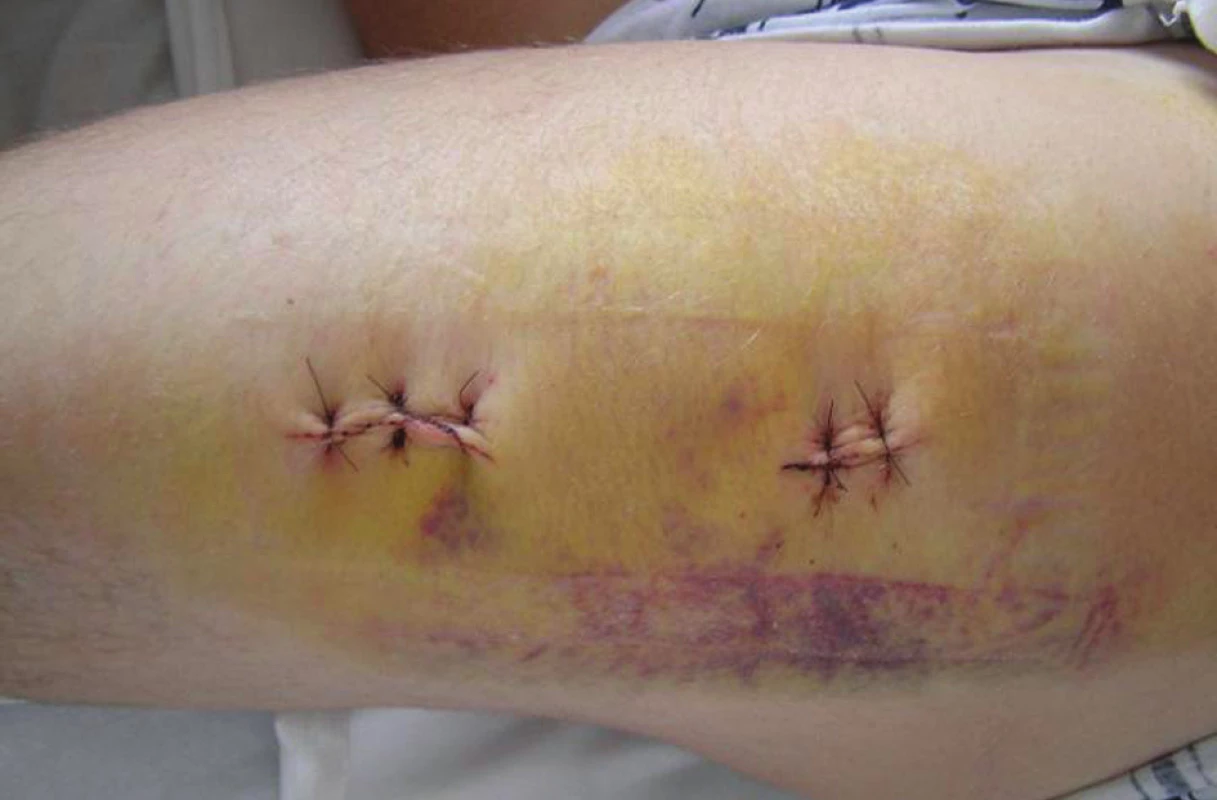
Image 8. 80letá žena. Zlomenina 31A1.2. Úrazový snímek a RTG po zhojení Fig. 8a-b. 80-year old female. Type 31A1.2 fracture. Posttraumatic and posthealing views 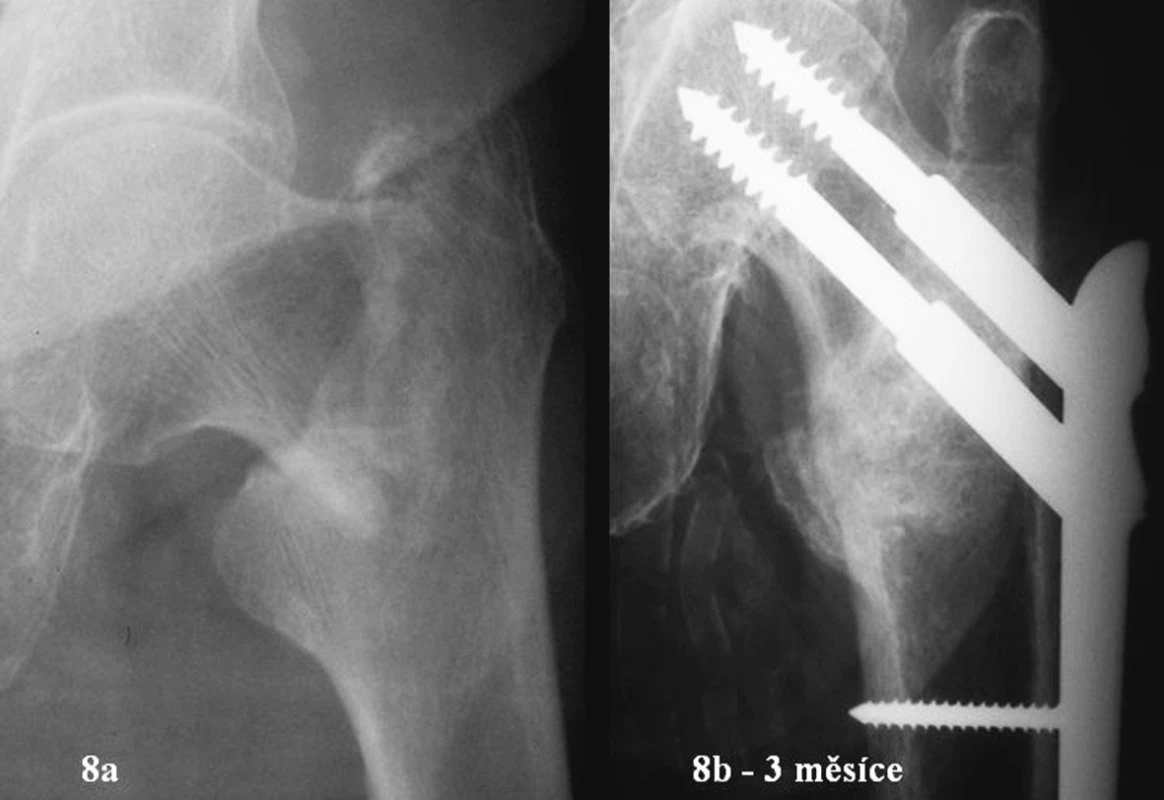
Image 9. 54letá žena. Zlomenina 31A3.3. Úrazový snímek, RTG po operaci a po prohojení za dva roky Fig. 9a-b. 54- year old female. Type 31A3.3 fracture. Posttraumatic, postsurgical views and a post-healing view after 2 years 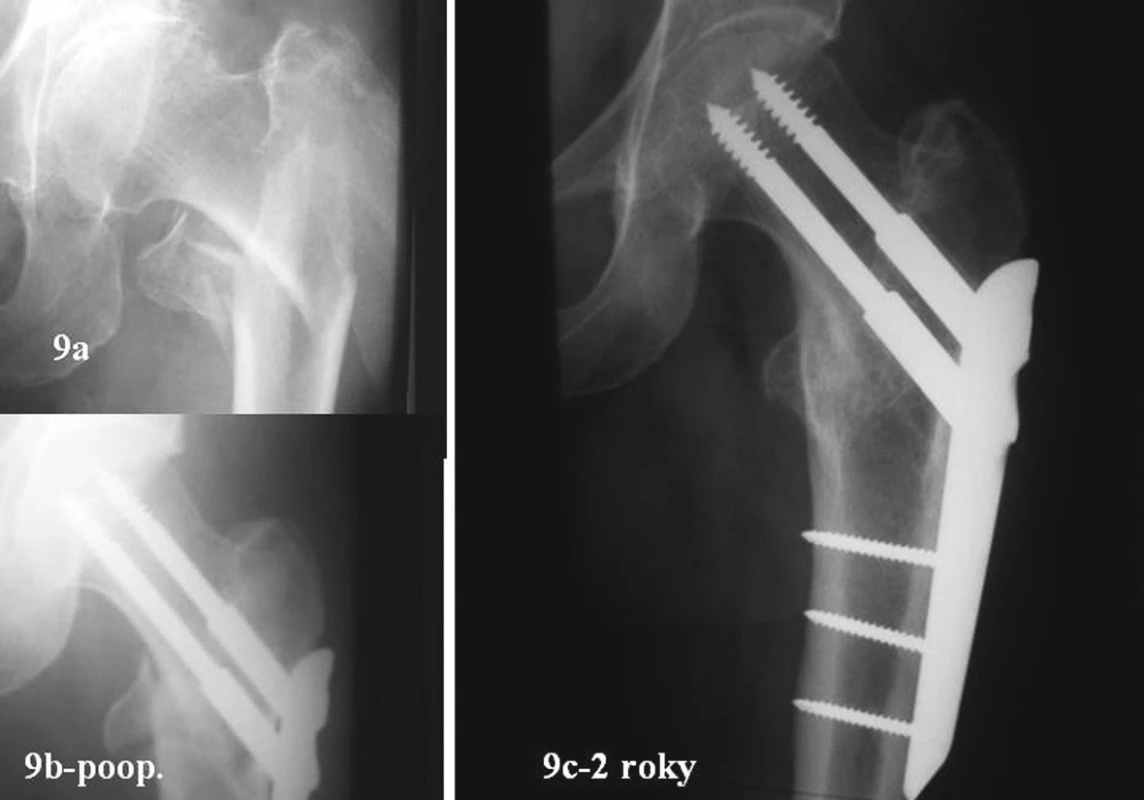
VÝSLEDKY
Výsledky retrospektivní studie jsme uspořádali do 3 tabulek. V tabulce 2 vidíte průměrný věk v době úrazu (78,9 u PCCP a 76,2 let u ostatních osteosyntéz). Interval příjem – operace je (0,95 u PCCP a 1,12 dne u ostatních). Většinou operujeme v den příjmu. Tedy nultý den. Prodloužení je způsobeno několika pacienty. Jedná se o warfarinizované – čekáme na odeznění účinku léku. Jednou si embolie před operací vynutila odklad. Až po 7 dnech od úrazu jsme provedli stabilizaci. U PCCP je délka hospitalizace kratší – 15,3 dne proti 16,5 dne u ostatních osteosyntéz. Z časných pooperačních ranných komplikací jsme ve třech případech PCCP a jednou u DHS měli hematom s nutností revize, evakuace a drenáže. Jednou byl u PCCP i DHS infekt kolem dlahy s revizí a proplachovou laváží.
Table 2. Osteosyntézy 31A1.1-31A3.3, (VIII. 2004 – XII. 2008) Tab. 2. Osteosyntheses 31A1.1-31A3.3, (VIII. 2004 – XII. 2008) 
Sledujeme smrtnost do 30, 90 dnů a do jednoho roku po úrazu u operovaných pacientů se zlomeninou trochanterického masivu (Tab. 3). Procento je počítáno z počtu osob, kteří v době ukončení studie dosáhli příslušného časového odstupu od úrazu. V tabulce jsou dvě skupiny – PCCP a ostatní osteosyntézy (DHS, PFN, dlaha). Do 30 dnů umírá 8,4 % PCCP a 5,9 % ostatních osteosyntéz. Příčinou rozdílu asi není operační metoda, ale o 2,7 roku vyšší průměrný věk pacientů léčených PCCP metodou. Po 90 dnech jsou hodnoty pro PCCP 13 % a pro osteosyntézy 13,7 % Do jednoho roku umírá u PCCP 33,9 % a u ostatních 29,2 %.
Table 3. Zemřel do 30, 90 dnů a jednoho roku 31A1.1-31A3.3 (VIII. 2004 - XII. 2008) Tab. 3. Died in 30, 90 days and in a year-time 31A1.1-31A3.3 (VIII. 2004 – XII. 2008) 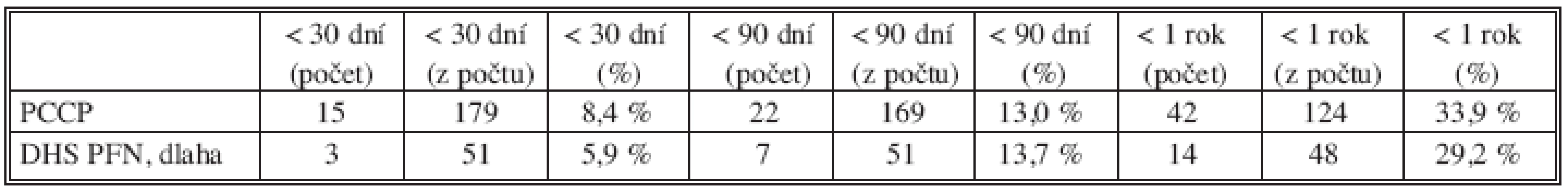
V tabulce 4 jsme sledovali kostní hojení trochanterických zlomenin. Celkem hodnoceno 119 pacientů s PCCP (31A1 bylo 43, 31A2 – 61 a 31A3 – 15). Ostatních osteosyntéz bylo 43. Ty v této tabulce podle AO nerozdělujeme. Nejsou předmětem studie.
Table 4. Kostní hojení trochanterických zlomenin Tab. 4. Bone healing in trochanteric fractures 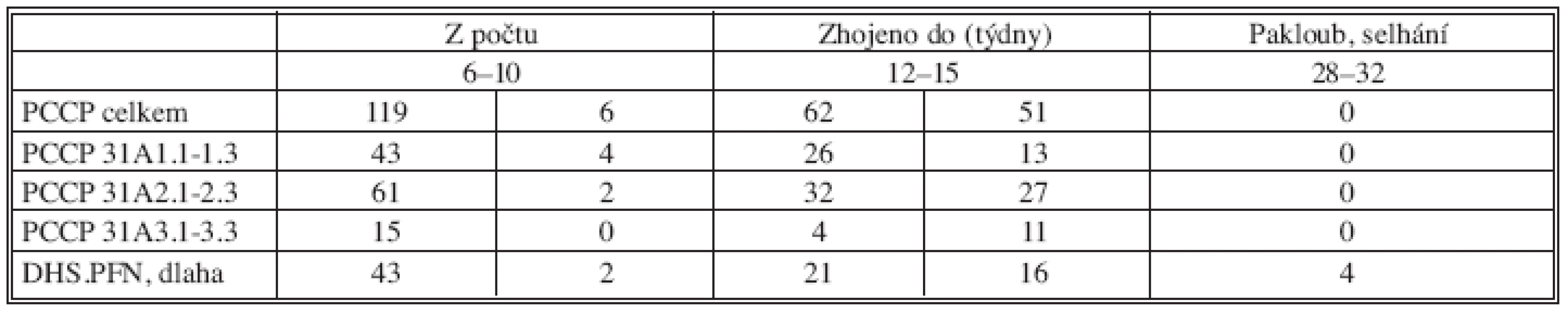
Při první kontrole za 6–10 týdnů po výkonu byly u 6 PCCP a 2 ostatních osteosyntéz lomné linie natolik prohojeny svalkem, že jsme nepovažovali za nutné zvát je znova na kontrolu. Ve 3–4 měsících bylo zhojeno 62 PCCP a 21 ostatních osteosyntéz. Při třetí kontrole za 6–8 měsíců bylo zhojeno 51 PCCP a 16 ostatních osteosyntéz.
Tabulka 4 rozděluje ve skupině PCCP časový průběh hojení podle jednotlivých typů AO klasifikace. V podrobných číslech odkazujeme na ni. Obecně z ní vyplývá, že stabilnější typy zlomeniny se hojí kratší dobu.
Ve skupině PCCP jsme se nesetkali s pakloubem. Nikdy nebyl cut out, kolaps nebo zlomení dlahy. Všech zhodnocených 119 případů se kostně zhojilo. Nezaznamenali jsme pacienta se selháním, které by nás donutilo k reosteosyntéze nebo konverzi v kloubní náhradu. Extrakci dlahy jsme prováděli ve 3 případech na přání pacienta. Dlaha tlačila při ležení na boku. Z operovaných 17 případů zlomeniny 31A3 se 15 zhojilo a 2 zemřeli na interní onemocnění před ukončením sledování. PCCP byla tedy u subtrochanterické zlomeniny v kostním hojení stoprocentně úspěšná.
Příčinou dvou ze čtyř selhání u ostatních osteosyntéz byla chybná indikace DHS u zlomeniny 31A3.3 U dalšího jsme začali PFN u reverzní zlomeniny. Repozice se nezdařila. Konvertovali jsme peroperačně na kondylární dlahu. Montáž byla provedena ve varozitě a následoval pakloub. Ten jsme vyřešili reoosteosyntézou DHS ve správném postavení. V posledním případě jsme začali PCCP. Dlouhodobě imobilní pacientka měla těžkou osteoporózu. Hák k přichycení dlahy rozdrtil femur. Následný pokus o stabilizaci rekonstrukčním hřebem rovněž selhal. Byl to jediný případ, kdy jsme pro komplikaci museli peroperačně konvertovat PCCP na jinou osteosyntézu.
DISKUSE
Léčba zlomenin horního konce femuru je operační. U krčkových zlomenin totální nebo cervikokapitální náhrada, v indikovaných případech osteosyntéza šrouby nebo DHS doplněná šroubem [4, 5, 6]. Trochanterické zlomeniny léčí většina pracovišť krátkým zajištěným intramedulárním hřebem se dvěma do krčku zavedenými skluznými šrouby – PFN nebo dlahou se skluzným šroubem – DHS [4, 7, 8, 9, 10, 11]. Je třeba připomenout valgizační Debrunnerovu-Čechovu osteotomii [3] a osteosyntézu podle Dimona a Hughstna [12]. V 70.–80. letech 20. století byly jednou z mála možností, jak operačně léčit nestabilní pertrochanterické zlomeniny.
Stařecká zlomenina horního konce stehenní kosti je poranění s vysokou úmrtností. Džupa ve své studii udává mortalitu v průběhu prvního roku po úrazu 33 % u krčkových a 30,7 % u pertrochanterických zlomenin [13]. Naše výsledky jsou podobné. Proto je snaha být při operaci co nejméně invazivní. Jednou z prvních miniinvazivních metod byla Enderova metoda [14] stabilizace svazkem prutů z mediálního kondylu femuru. Měla v 70. letech 20. století mnoho zastánců.
Řada studií porovnává a hodnotí jednotlivé typy osteosyntéz [9, 11, 15, 16, 17]. Teager [11] měl 7% selhání při užití DHS pro nestabilní zlomeniny. Pavelka [9, 17] hodnotil PFN na souboru 182 pacientů s nestabilními per - a subtrochanterickými zlomeninami. Pouze ve dvou případech měl pakloub. Madsen [16] udává 34% selhání u kompresního kyčelního šroubu, 18% u gamma hřebu, 9% u DHS s trochanter stabilizující dlahou. Giroud [15] zase hájí DHS. Má menší krevní ztrátu, cenově výhodnější. Selhání měl 3 z 34 u Targon PFN a 2 z 26 u DHS. Ani jedna z osteosyntéz není stoprocentně úspěšná.
Pokud pacient přežije konzervativně léčenou trochanterickou zlomeninu, tak je pakloub vzácný. Řešením takového pakloubu je valgizační osteotomie [18] nebo endoprotrotéza. Pakloub, kolaps, cut out jsou mnohem častější po nástupu osteosyntéz.
Na našem pracovišti jsme používali převážně DHS. Měli jsme ale podobné zkušenosti jako Madsen a ostatní. Přibližně 5% selhání. Hledali jsme operaci spolehlivější a méně invazivní. Gotfried publikoval v roce 2000 u 81 pacientů novou operační techniku – PCCP. Indikuje ji u zavřeně reponibilních pertrochanterických zlomenin (31A1-2). Měl 3 reoperace – dvakrát vyjmutí dlahy pro bolestivou burzitidu a jedenkrát nekrózu hlavice u „basicervikální“ zlomeniny (31A1.1) [1]. Ve všech případech kostní zhojení. Ve svém souboru nikdy nepozoroval frakturu laterální stěny způsobenou implantátem ani peroperačně či pooperačně [19]. Neměl cut out, kolaps nebo pakloub. Knobe a spol [20] uvádí tři selhání PCCP ze 63. Jedno bylo způsobeno opomenutím zamčení krčkového šroubu do dlahy. U DHS měly čtyři selhání ze čtyřiceti. Giancola [21] zjistil, že PCCP má menší krevní ztráty, méně komplikací při hojení zlomeniny. Brandt [22] a Janzing [23] mají 2 selhání DHS ze 44 a 3 selhání PCCP z 39. Všechny práce [1, 19, 20, 21, 22] uvádějí, že PCCP je ve srovnání s DHS či PFN lépe snášena. Má menší pooperační bolesti, menší krevní ztrátu, snazší rehabilitaci a kratší operační čas.
PCCP se postupně se stala dominantním výkonem v indikaci trochanterické zlomeniny na našem pracovišti. Ostatní osteosyntézy uvádíme v práci proto, abychom ukázali, že podvlékaná dlaha není operace určená pro skupinu vybraných pacientů. Pro rozdíl četnosti obou souborů je nelze porovnávat. Některé statistické údaje je ale možné komentovat. Ve skupině PCCP je doba hospitalizace o 1,2 dne kratší. Tento údaj, při průměrném věku o 2,7 roku vyšším, potvrzuje mininvazivitu podvlékané dlahy, rychlou rehabilitaci a vertikalizaci pacientů.
Gotfried doporučuje osteosyntézu v anatomickém postavení. Odmítá valgizaci. Tvrdí, že může být příčinou nekrózy hlavice [1]. Nekróza je u pertrochanterické zlomeniny vzácná. Bartoníček [24] ji v souboru 1373 pacientů nalezl v pouze 8 případech. Názor Gotfrieda o škodlivosti valgizace je ojedinělý. Liší se od většiny ostatních [3, 9, 12, 17]. Na obrázcích 10a-c vidíte nestabilní zlomeninu 31A2.2. Osteosyntéza PCCP byla provedena ve varozitě, krátké šrouby. V našem souboru jsme měli takových případů několik. Všechny se zhojily. Přehnaně valgizovat není u PCCP nutné.
Image 10. 77leý muž. Nestabilní zlomenina 31A2.3. PCCP - krátké šrouby, varozní postavení. Za 6 měsíců zhojeno Fig. 10a-c. 77-year old male. Unstable, 31A2.3 fracture. PCCP – short screws, varous position. Healed in 6 months 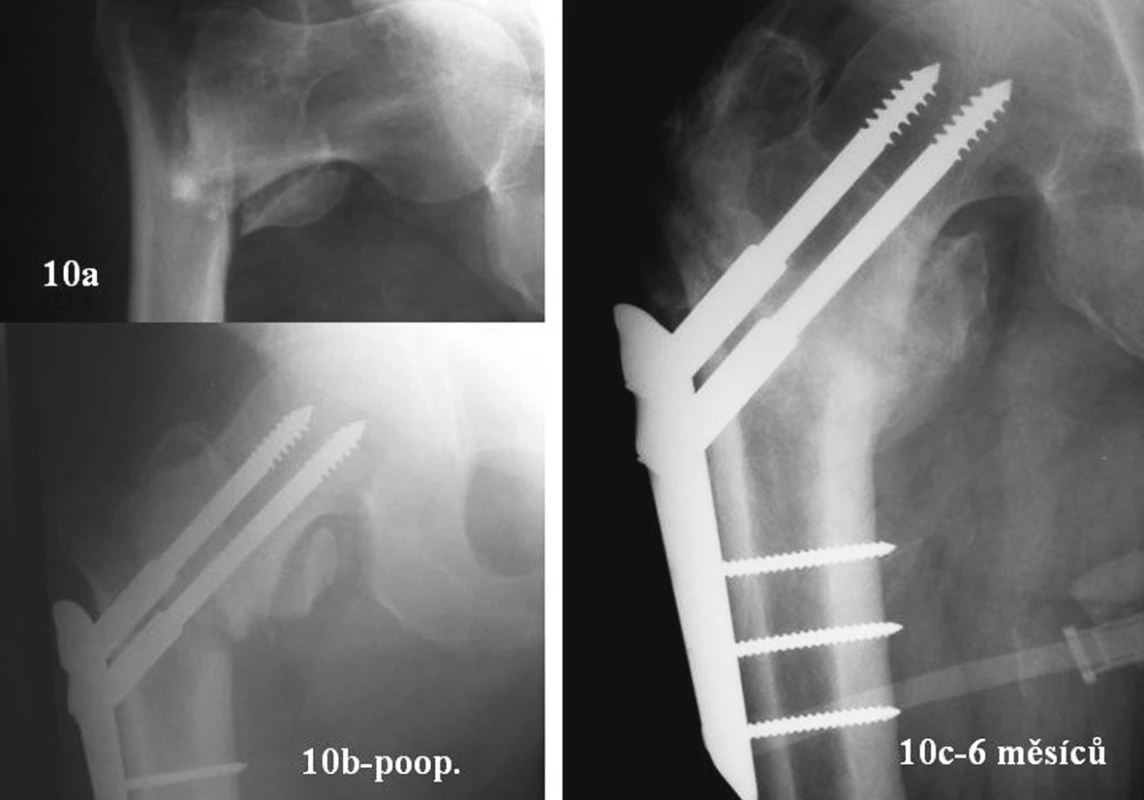
Dobré výsledky nás vedly k úvahám o biomechanice kostního hojení trochanterických zlomenin. Studovali jsme práce Gotfrieda [1, 19, 25] a konfrontovali je s vlastními zkušenostmi.
Jsou dvě možnosti jak může hojení trochanterické zlomeniny léčené skluznou osteosyntézou probíhat. Pozitivní – impakce fraktury a negativní – kolaps. U nestabilní zlomeniny chybí kontakt v místě Adamsova oblouku. Krčkový fragment se po skluzném šroubu začíná posunovat laterálně a distálně. Posun trvá tak dlouho, dokud ho nezastaví pevná překážka. Může to být hřeb – například u PFN nebo dosednutí mediální kortikalis, pokud patří zlomenina mezi stabilnější typ. Může to být i vyčerpání skluznosti šroubu (Obr. 11c.) Nejlepší stav je, pokud zabrání lateralizaci hlavice živá kost – laterální stěna. Nedojde ke zhroucení a ztrátě kontaktu hlavních fragmentů. Dojde k impakci. Gotfried rozlišuje impakci kontrolovanou a nekontrolovanou. Kontrolovaná impakce znamená dosednutí mediální kortikalis krčku a diafýzy na sebe u rotačně stabilní osteosyntézy, intaktní laterální stěně, skluzné osteosyntéze a cyklické zátěži zlomeniny pacientem. Nekontrolovanou pojmenovává impakci u skluzných osteosyntéz bez rotační stability – tedy klasické DHS [1].
Image 11. 11a-c – zlomenina 31A1.2 vpravo u 76leté pacientky – DHS. Zlomení dlahy, zhojení za 6 měsíců. 11d-f – stejná pacientka, stejná zlomenina po jednom roce vlevo. PCCP – zhojení za 3 měsíce s impakcí do 2 mm ve správném postavení Fig. 11a-f. 11a-c – Type 31A1.2 fracture on the right in a 76-year old female patient – DHS. Broken plate, healed in 6 months. 11d-f – the same patient, the same fracture on the left in a year-time. PCCP – healed in 3 months with impaction of less than 2 mm, in a correct position 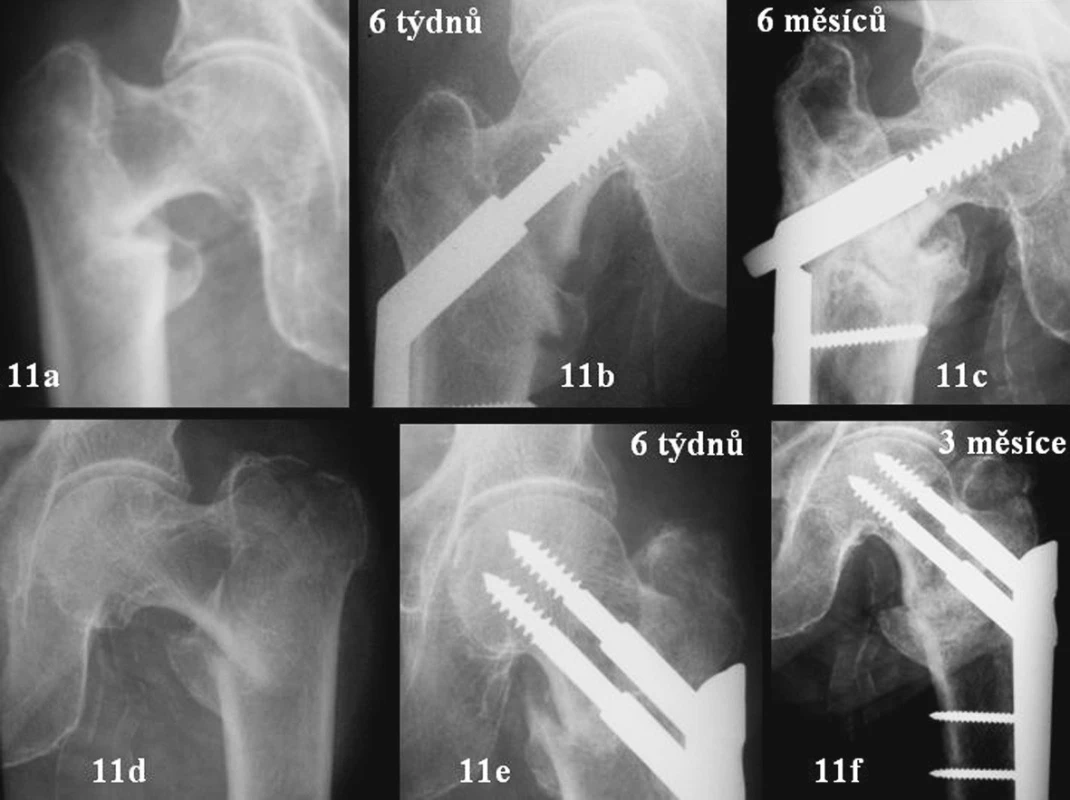
Kolaps je medializace diafýzy a lateralizace hlavice i s krčkem. Oba hlavní fragmenty se tak dostanou mimo kontakt. Dojde k pakloubu, zlomení dlahy nebo cut out. Kolaps nastupuje tam, kde je laterální stěna zlomená nebo gracilní či jinak oslabená a není nic, co by nahradilo její funkci [19].
Ve studii o významu této stěny vyhodnotil Gotfried 24 zlomenin léčených DHS, které skončily kolapsem. U všech prokázal zlomeninu laterální stěny. Je podle něj pro zhojení osteosyntézy důležitější než intaktní posteromediální stěna [19]. PCCP má tenká pouzdra šroubu. Jeho pouzdro je široké 9,4 mm u DHS 12,5mm v průměru. Tlustý vrták DHS způsobí podle Gotfrieda frakturu stěny. Ta může vzniknout i po operaci [19]. Podle našeho názoru DHS oslabuje stěnu i deperiostací při preparaci místa pro položení dlahy a vstup pouzdra šroubu. To může být příčinou pooperačních „stres“ fraktur laterální stěny.
Na obr 11a-c vidíte zlomeninu 31A1.2 vpravo. Pacientka léčena DHS. Osteosyntéze se nedá nic vytknout. Přesto dochází ke kolapsu. Ten zastaví až vyčerpání skluznosti šroubu. Následuje zlomení dlahy, varizace a zhojení až po 6 měsících.
Na obr 11d-f je stejná pacientka a stejný typ zlomeniny za 18 měsíců po prvním úrazu – nyní vlevo. Provedeno PCCP. Zhojení za 3 měsíce, impakce do 2 mm. Když porovnáme obrázky 11c a 11f, tak vidíme rozdíl v oblasti velkého trochanteru. Na obr. 11c je patrné oslabení laterální stěny, nepravidelná struktura – možná stav po její fraktuře nebo nekróze. U PCCP je na obr. 11f stěna masivnější s pravidelnou strukturou.
Důležitost laterální stěny v hojení zlomeniny je důvodem, proč Gotfried zlomeniny 31A3 kontraindikuje k PCCP a doporučuje PFN, kde hřeb tuto stěnu nahradí. My jsme přesto začali subtrochanterické zlomeniny indikovat k podvlékané dlaze.
Na obrázku 12a je typická zlomenina 31A3.3. Laterální stěna je odlomená, dislokovaná. Na pooperačním snímku dobrý kontakt v Adamsově oblouku. Laterální stěna podepřená čepelí dlahy a zreponována. Distálně ji fixuje dlaha a proximálně úpony gluteálních svalů, přes které do ní jde cévní zásobení (Obr. 12b). Při dosedání začíná hlavice s krčkem lateralizovat. Kortikalis krčku se dostává zevně od kortikális diafýzy. Šrouby se zkracují, zasouvají do pouzdra a vedou hlavici s krčkem laterálně (Obr. 12c). Progresi lateralizace a tím i kolapsu zabrání rekonstruovaná laterální stěna. Nepustí centrální fragment zevně. Její cévní zásobení je nepoškozené. Stěna se vhojí do okolní kosti. Miniinvazivita, rotační stabilita a cyklická zátěž urychlí hojení zlomeniny (Obr. 12d). Podobný jev vidíme i na obr. 2 a obr. 9.
Image 12. Zlomenina 31A3.3 – dokumentace repozice a rekonstrukce laterální stěny a jejího významu jako prevence kolapsu zlomeniny u 68letého pacienta Fig.12a-d Type 31A3.3 fracture – documentation of its repositioning and of the lateral side reconstruction, its significance in preventing the fracture collapse in a 68-year patient 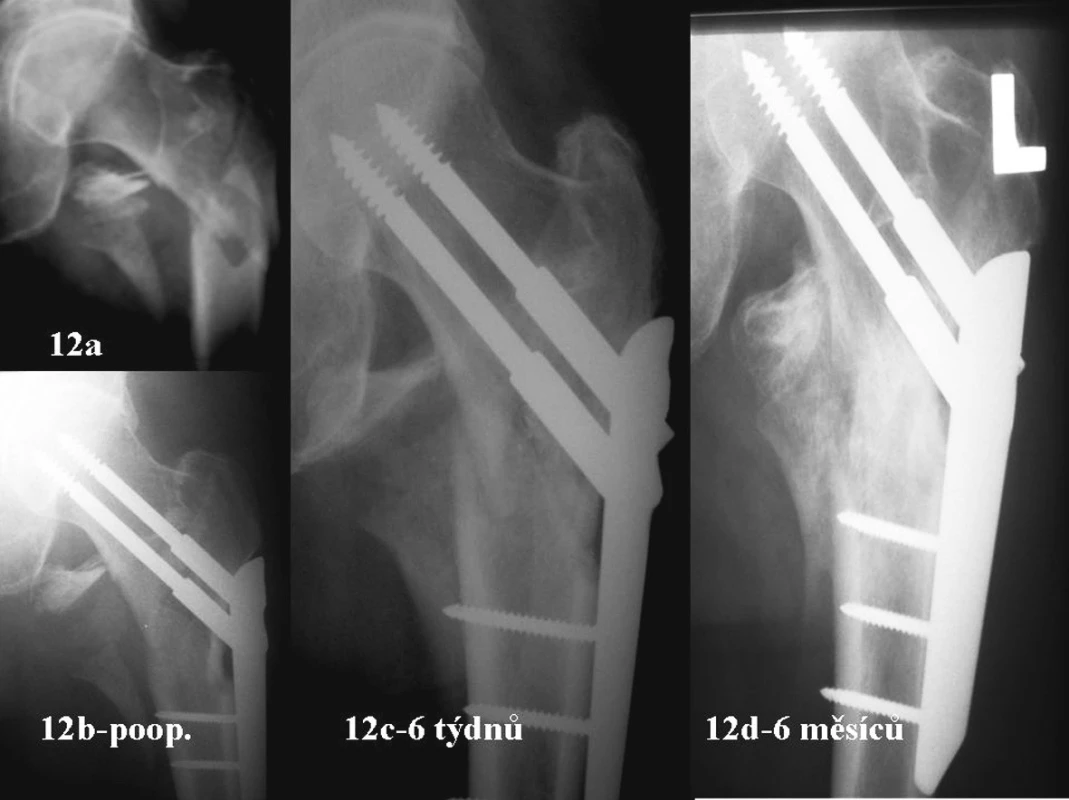
ZÁVĚR
Studie měla cíl:
Zhodnocení souboru pacientů se zlomeninami 31A1-3 léčených PCCP.
Dokázala:
- Všichni ze sledovaného souboru 119 pacientů se zlomeninou 31A1-3 se zhojili. Po podvlékané dlaze jsme nezaznamenali pertrochanterický pakloub, cut out či kolaps.
- U zlomenin 31A3 PCCP rekonstruuje a podepírá laterální stěnu. Nepoškodí její cévní zásobení. Na 15 úspěšně léčených pacientech jsme prokázali, že PCCP lze použít i u těchto fraktur. Tím se lišíme od autora metody. Ten PCCP u 31A3 kontraindikuje.
- Svojí minimální invazivitou je podvlékaná dlaha vhodná pro všechny typy trochan-terických fraktur i u nejstarších polymorbidních pacientů.
MUDr. Martin Šimeček
U Stříbrného 1505
399 01 Milevsko
e-mail: simemar@seznam.cz
Sources
1. Gotfried, Y. Percutaneous compression plating of intertrochanteric hip fractures. J. Orthop. Trauma, 2000, 14 : 490–495.
2. Müller, M. E., Nazarian, S., Koch, P. The comprehensive classification of fractures of long bones, Berlin, 1990, Springer-Verlag.
3. Čech, O., Stryhal, F., Sosna, A. Stabilní osteosyntéza v traumatologii a ortopedii. Praha, Avicenum, 1982.
4. Pokorný, V., et al. Traumatologie. Praha, Triton, 2002.
5. Rockwood, CH. A., Green, D. P., Bucholz, R. W., Heckman, J. D. Fractures in Adults. Philadelphia, Lippincott – Raven, 1996.
6. Skála-Rosenbaum, J., Džupa, V., Bartoníček, J., Douša, P., Pazdírek, P. Osteosyntéza intrakapsulárních zlomenin krčku femuru. Rozhl. Chir., 2005, 84, 291-298.
7. Canale, T. S., Beaty, J. H. Cambell‘s Operative Orthopaedics. 11th ed., Philadelphia, Mosby 2008, 3237–3286.
8. Müller, M. E., Allgöver, M., Schneider, R. Manual of internal fixation: techniques recommended by the AO-ASIF group. 3rd ed., Berlin, 1992, Springer-Verlag.
9. Pavelka, T., Kortus, J., Linhart, M. Osteosynthesis of proximal femoral fractures using short proximal nails. Acta Chir. orthop. Traum. čech., 2003, 70 : 31-38.
10. Rüedi, T. P., Buckley, R. E., Moran, CH. G. AO Principles of Fracture Management. Davos, Thieme, 2007, 750–786.
11. Teager, G., Schmid, C., Zettl, R., Schweiberer, L., Nast-Kolb, D. Stable and unstable pertrochanteric femoral fractures. Differentiated indications for the dynamic hip screw. Unfallchirurg., 2000, 103(9): 741–748.
12. Dimon, J. H., Hughston, J. C. Unstable intertrochanteric fractures of the hip. J. Bone Jt. Surg., 1967, 49-A: 440–450.
13. Džupa, V., Bartoníček, J., Skála-Rosenbaum, J., Príkazský, V. Úmrtí pacientů se zlomeninou proximálního femuru v průběhu prvního roku po úrazu. Acta Chir. orthop. Traum. čech., 2002, 69 : 39–44.
14. Ender, H. G. Treatment of pertrochanteric and subtrochanteric fractures of the femur with the Ender pins. The hip, St. Louis, Mosby, 1978.
15. Giraud, B., Dehoux, E., Jovenin, N., Madi, K., Harisboure, A., Usandizaga, G., Segal, P. Pertrochanteric fractures: a randomized study comparing dynamic screw and intramedullary fixation. Rev. Chir. Orthop. Repatrice Appar Mot., 2005, Dec. 91(8): 732–736.
16. Madsen, J. E., Naes, L., Aune A. K. Dynamic hip screw with trochanteric stabilizing plate in the treatment of unstable proximal femoral fractures: a comparativ study with the Gamma nail and compression hip screw. J. Orthop. Trauma, 1998, 12 : 241–248.
17. Pavelka, T., Matějka, J., Červenková, H. Complications of the internal fixation by a short proximal femoral nail. Acta Chir. orthop. Traum. čech., 2005, 72(6): 344–354.
18. Čech, O. Paklouby dlouhých kostí. Praha, Avicenum, 1976.
19. Gotfried, Y. The lateral trochanteric wall: a key element in the reconstruction of unstable pertrochanteric hip fractures. Clin. Orthop. Relat. Res., 2004, 425 : 82–86.
20. Knobe, M., Münker, B., Schmidt-Rohlfing, B., Sellei, R. M., Schubert, H., Orli, H. J. Surgical outcome in pertrochanteric femur fracture: The impact of osteoporosis. Comparison between DHS and percutaneous compression plate. Z. Orthop. Unfall., 2008, 146 : 44–51.
21. Giancola, R., Antonini, G., Delle Rose, G., Crippa, C. Percutaneous compression plating versus gamma nail for the treatment of pertrochanteric hip fractures. Strategies Trauma Limb Reconstr., 2008, 3 : 9–14.
22. Brandt, S. E., Lefever, S., Janzing, H. M., Broos, P. L., Pilot, P., Houben, B. J. Percutaneous compression plating (PCCP) versus the dynamic hip screw for pertrochanteric hip fractures: preliminary results. Injury, 2002, 33 : 413–418.
23. Janzing, H. M., J., Houben, B. J., Brandt, S. E., Chhoeurn, V., Lefever, S., Broos, P., Reynders, P., Vanderschot, P. The Gotfried PerCutaneous Compression Plate versus the Dynamic Hip Screw in the Treatment of the Pertrochanteric Hip Fractures: Minimal Invasive Treatment Reduces Operative Time and Postoperative Pain. The Journal of Trauma, 2002, 52 : 293–295.
24. Bartoníček, J., Fric, V., Skála-Rosenbaum, J., Douša, P. Avascular necrosis of the femoral head in pertrochanteric fractures: a report of 8 cases and a review of the literature. J. Orthop. Trauma, 2007, 21 : 229–236.
25. Gotfried, Y., Cohen, B., Rotem, A. Biomechanical evaluation of the percutaneous compression plating system for hip fractures. J. Orthop. Trauma, 2002, 16 : 644–650.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2010 Issue 2-
All articles in this issue
- Axiloskopie – alternativa v disekci axilárních lymfatických uzlin při karcinomu mammy
- Hemoragické komplikace léčby warfarinem
- Opakované chirurgické výkony jako zásadní součást léčby recidivujícího kolorektálního karcinomu – kazuistika
- Minimální reziduální choroba u karcinomu pankreatu – naše prvotní zkušenosti
- Cysta choledochu II. typu alebo nadpočetný žlčník?
- Subperiostálna direktná zlomenina lopatky u dieťaťa
- Zarastený prsteň na prste u pacientky závislej na alkohole
- Chirurgická léčba jaterních metastáz kolorektálního původu v České republice: současný celostátní survey
- Osteoplastická dekompresivní kraniotomie – indikace a operační technika
- Komplikace u pacientů po operaci pro plicní malignitu
- PCCP – metoda volby v léčení trochanterických zlomenin na našem pracovišti
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Osteoplastická dekompresivní kraniotomie – indikace a operační technika
- Komplikace u pacientů po operaci pro plicní malignitu
- PCCP – metoda volby v léčení trochanterických zlomenin na našem pracovišti
- Cysta choledochu II. typu alebo nadpočetný žlčník?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

