-
Medical journals
- Career
Rizikové faktory vzniku komplikácií operácií štítnej žľazy
Authors: B. Uhliarová 1; G. Bugová 2; A. Hajtman 2
Authors‘ workplace: Oddelenie otorinolaryngológie, FNsP FD Roosevelta, Banská Bystrica 1; Klinika otorinolaryngológie a chirurgie hlavy a krku, UK JLF a UNM, Martin 2
Published in: Otorinolaryngol Foniatr, 69, 2020, No. 1, pp. 17-23.
Category: Original Article
Overview
Cieľ: Operácia štítnej žľazy je relatívne bezpečným výkonom, avšak stále je tu určité riziko vzniku komplikácií, ktoré môžu mať pre pacienta trvalé následky. Cieľom práce bolo stanoviť rizikové faktory vzniku komplikácií operácií štítnej žľazy.
Materiál a metódy: V práci autori retrospektívne analyzovali súbor 1960 pacientov v dospelom veku, ktorí podstúpili totálnu tyreoidektómiu alebo hemityreoidektómiu pre chorobu štítnej žľazy na Klinike otorinolaryngológie a chirurgie hlavy a krku JLF UK a UNM v Martine v rokoch 2005–2014. Sledovali výskyt komplikácií operácií štítnej žľazy – léziu návratného nervu (NLR), hypokalciémiu, hypoparatyreózu a pooperačné krvácanie. Zamerali sa na rizikové faktory vzniku komplikácií operácií štítnej žľazy – vek, pohlavie, typ ochorenia štítnej žľazy, veľkosť štítnej žľazy, retrosternálnu lokalizáciu štítnej žľazy, ako aj typ chirurgickej liečby.
Výsledky: V pooperačnom období sa detegovala lézia NLR u 5,1 %, hypokalciémia u 16,7 %, hypoparatyreźoza u 5,8 %. Krvácanie s nutnosťou revízie v celkovej anestézii sa vyskytovalo u 1,7 %. Hypokalciémia a prechodná hypoparatyreóza sa častejšie diagnostikovali u žien (p = 0,011), pacientov operovaných pre Gravesovu--Basedowovu chorobu (p = 0,009) a s menším objemom štítnej žľazy (p = 0,028). Poranenie návratného nervu bolo častejšie u retrosternálne zasahujúcich strúm (p = 0,008) a väčšom objeme lalokov štítnej žľazy(p = 0,045). Vyššia incidencia krvácania bola u pacientov s retrosternálnou strumou (p = 0,015), väčším objemom žľazy (p = 0,012) ako aj u chorých operovaných pre Gravesovu-Basedowovu chorobu (p = 0,024).
Záver: V prevencii vzniku komplikácií je potrebná dokonalá znalosť anatómie štítnej žľazy a okolitých štruktúr, jemná a precízna preparácia, dôsledná hemostáza, identifikácia a šetrenie návratných nervov a prištítnych žliaz.
Klíčová slova:
tyreoidektómia – komplikácie – rizikové faktory
ÚVOD
Ochorenia štítnej žľazy (ŠŽ) patria medzi najčastejšie endokrinopatie. Vyskytujú sa u 4–7 % dospelej populácie. Častejšie sa diagnostikujú u žien v strednom veku (4.–5. decénium). Malígne nádory ŠŽ sa vyskytujú zriedkavo, tvoria 1,1–1,9 % zhubných nádorov. Karcinóm ŠŽ je však najčastejším karcinómom endokrinného systému (viac ako 90 %) (3, 18).
Incidencia tyreopatií a tým aj počet tyreoidektómií má stúpajúcu tendenciu. Chirurgia ŠŽ je v súčasnosti pomerne bezpečnou operáciou s dobrým terapeutickým efektom. Operácie ŠŽ sú však spojené s rizikom vzniku komplikácií, ktoré môžu mať pre pacienta trvalé následky. Výskyt komplikácií pri operácii ŠŽ sa priamo vzťahuje ku komplikovaným anatomickým vzťahom okolitých štruktúr k štítnej žľaze. Ide najmä o návratný nerv (NLR) a prištítne žľazy (PŽ).
MATERIÁL A METODIKA
Dizajn štúdie
V práci autori retrospektívne analyzovali pacientov, ktorí boli chirurgicky liečení na Klinike otorinolaryngológie a chirurgie hlavy a krku UK JLF a UNM v Martine v rokoch 2005–2014 pre ochorenie ŠŽ. V sledovanom súbore sme sledovali výskyt komplikácií operácií ŠŽ, konkrétne – léziu NLR, hypokalciémiu, hypoparatyreózu a pooperačné krvácanie. Z rizikových faktorov sme sa zamerali na vek, pohlavie, typ ochorenia ŠŽ, veľkosť ŠŽ, retrosternálnu lokalizáciu ŠŽ, ako aj rozsah chirurgickej liečby.
Vzhľadom na odlišnú veľkosť ŠŽ u detí rôzneho veku, ako aj lokalizáciu štítnej žľazy u detí (je uložená vyššie na krku a vekom zostupuje), boli do súboru zaradení iba dospelí pacienti (starší ako 19 rokov vrátane).
Typ ochorenia štítnej žľazy
Všetci pacienti boli vyšetrení endokrinológom, ktorý indikoval chirurgickú liečbu. Všetci pacienti mali vyšetrený funkčný (TSH, T3, T4, protilátky) aj morfologický (ultrasonografia) stav ŠŽ. Typ ochorenia ŠŽ sme stanovili na základe pooperačného histopatologického vyšetrenia.
Veľkosť štítnej žľazy
Veľkosť ŠŽ sme určili podľa jej veľkosti, ktorú sme stanovili meraním resekátu peroperačne. Na výpočet objemu sme použili model rotačného elipsoidu (obr. 1).
Image 1. Model rotačného elipsoidu 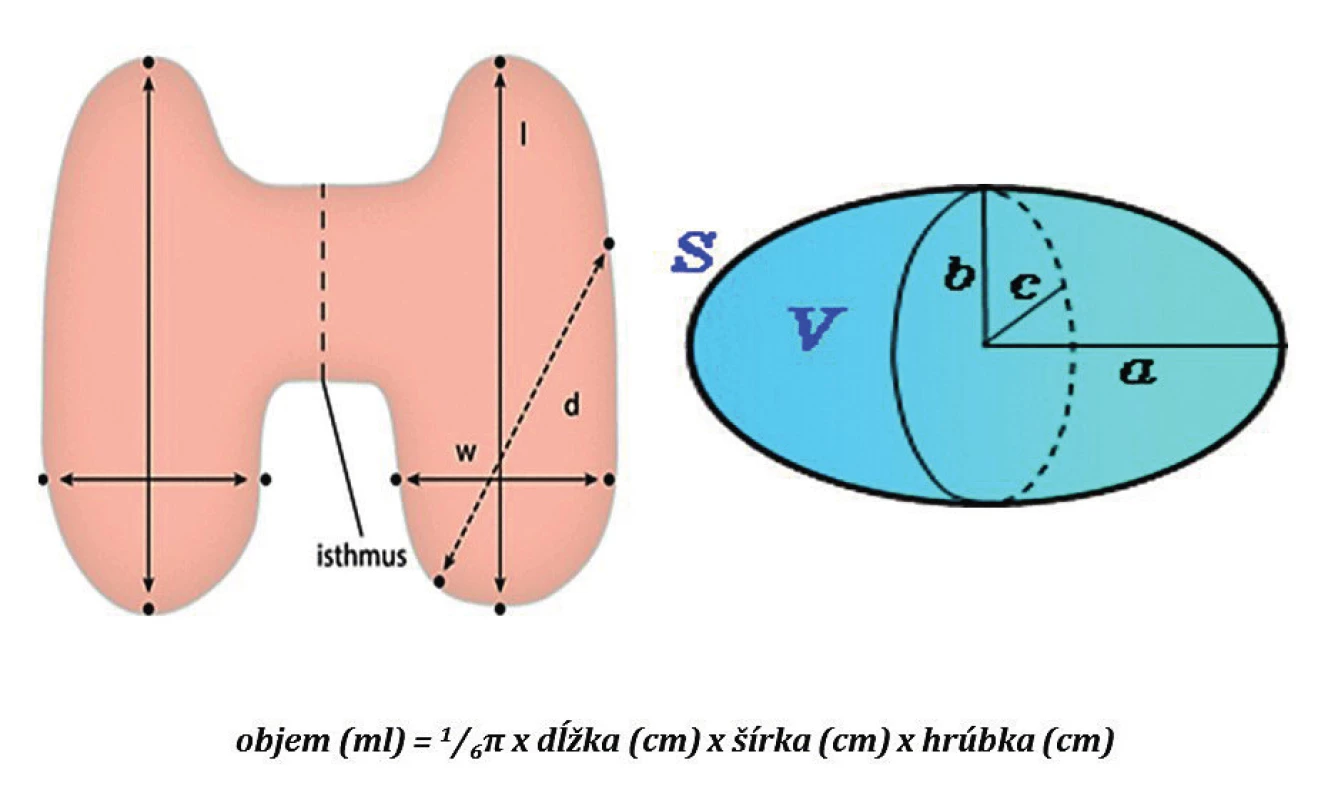
Struma, ktorej viac ako polovica dĺžky bola lokalizovaná pod rovinou sternoklavikulárneho skĺbenia, bola považovaná za retrosternálnu.
Chirurgická liečba
Všetci pacienti v sledovanom súbore boli operovaní skúseným chirurgom (4 rôzni chirurgovia, minimálne 15 rokov praxe). Pacienti boli operovaní identickou operačnou technikou (konvenčný krčný otvorený prístup) s vizualizáciou NLR a s maximálnym šetrením PŽ (3). V prípade devaskularizácie PŽ či incidentálnej paratyreoidektómii bola po fragmentácii PŽ vykonaná autotransplantácia do svalu.
Z chirurgických výkonov na štítnej žľazy sme sa zamerali na jednotlivé typy chirurgickej liečby – hemityreoidektómia, totálna tyreoidektómia (jedno - a dvoj-fázová), revízia lymfatických uzlín na krku a reoperácia pre recidívu po strumektómii v minulosti. Pacienti, ktorým bola vykonaná istmektómia, neboli zaradení do súboru.
Komplikácie chirurgickej liečby
Z komplikácií sme sa zamerali na výskyt hypokalciémie (hodnota celkového kalcia < 2,2 mmol/l a ionizovaného kalcia < 1,13 mmol/l), hypoparatyreózy (laboratórna hypokalciémia s klinickými príznakmi) a lézie NLR. Za trvalý sme považovali nález, ktorý pretrvával viac ako 6 mesiacov.
Výskyt hypokalciémie, hypoparatyreózy sme stanovovali iba u pacientov, ktorým bola vykonaná totálna tyreoidektómia s/bez revízie LU na krku.
Z ostatných komplikácií sme sledovali incidenciu pooperačného krvácania, ktoré vyžadovalo ďalšiu intervenciu – t.j. revíziu v celkovej anestézii.
Štatistická analýza
Charakteristiku súboru pacientov a sledované dáta sme vyhodnotili pomocou frekvenčnej sumarizácie a deskriptívnej štatistiky: priemer, medián, smerodajná odchýlka, kvartil minima a maxima. Pri hodnotení vzťahu kategoriálnych premenných pre dve kategórie binárneho charakteru (áno/nie) sme použili Pearsonov c2-test s Yatesovou koreláciou. Rozdiely sledovaných parametrov medzi sledovanými skupinami pacientov sme vyhodnotili pomocou Mann-Whitney U testu (2 nezávislé kategórie). Za štatisticky významné sme v rámci všetkých použitých testov považovali hodnoty hladiny významnosti p < 0,05. Na štatistickú analýzu sme použili program STATISTICA Cz 10.
VÝSLEDKY
Charakteristika súboru pacientov
Na Klinike ORL a ChHaK UK JLF a UNM v Martine bolo v rokoch 2005–2014 operovaných 2117 pacientov pre ochorenie ŠŽ. 1975 chorých (93 %) bolo v dospelom veku. Resekcia istmu bola vykonaná u 15 pacientov. Títo pacienti neboli zaradený do štúdie.
V sledovanom súbore bolo 1960 pacientov, 353 mužov (18 %),priemerný vek 54,2 ± 13,2 rokov (24–81 rokov) a 1607 žien (82 %), priemerný vek 52,8 ± 13,4 rokov (19–84 rokov) (tab. 1).
Table 1. Charakteristika sledovaného súboru pacientov 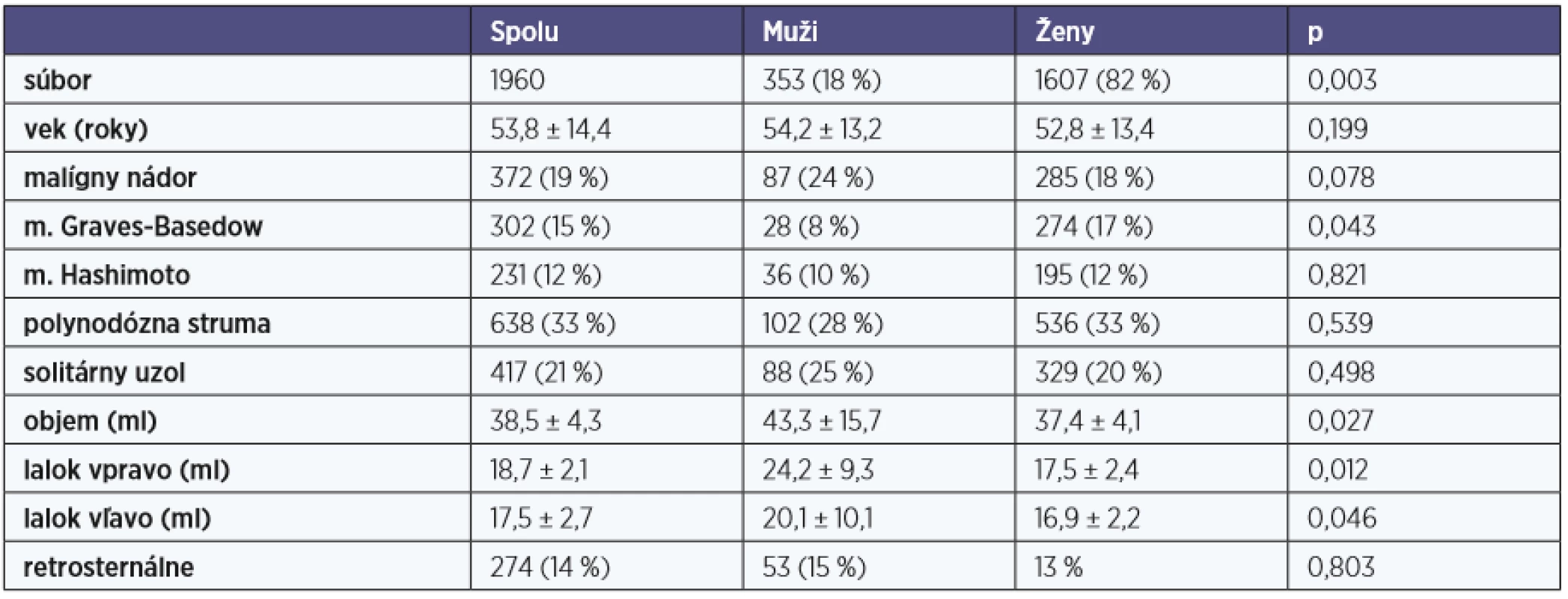
údaje sú uvedené ako medián ± SE Najčastejšou indikáciou na chirurgickú liečbu boli polynodózna struma (37 %) a solitárny uzol ŠŽ (28 %). Malígny nádor sme diagnostikovali u 372 pacientov (19 %) (tab. 1).
Medián veľkosti ŠŽ bol 38,5 ± 4,3 ml (4,2–651 ml). Veľkosť laloka ŠŽ sa významne stranovo nelíšila (lalok ŠŽ vľavo 17,5 ± 2,7 ml, lalok ŠŽ vpravo 18,7 ± 2,1 ml, p = 0,836). U mužov sme detegovali signifikantne väčší objem ŠŽ v porovnaní so ženami (p = 0,027) (tab. 1).
Retrosternálnu lokalizáciu sme detegovali u 14 % pacientov. Obojstranná retrosternálna struma sa diagnostikovala u 5 %, retrosternálne zasahovanie vpravo sme zistili u 4 %, a vľavo u 6 % (p = 0,242). Rozdiel medzi pohlavím a výskytom retrosternálnej strumy sme nezaznamenali (p = 0,803) (tab. 1).
Rozsah chirurgickej liečby
Hemityreoidektómia bola vykonaná u 28 % a totálna tyreoidektómia u 69 % (jednofázová u 58 % a dvojfázová, t.j. dokončenie tyreoidektómie u 7 %). Dvojfázová tyreoidektómia bola vykonaná u pacientov, u ktorých sa detegovala malignita na základe pooperačného histopatologického vyšetrenia. Medián následnej operácie bol 19 ± 8 dní. Reoperácia, t.j. resekcia reziduálneho tkaniva ŠŽ po strumektómii v minulosti bola realizovaná u 3%.
Komplikácie operácií štítnej žľazy
Prehľad sledovaných komplikácií operácií ŠŽ v našom súbore je uvedený v tabuĺke 2.
Table 2. Výskyt komplikácií operácií štítnej žľazy 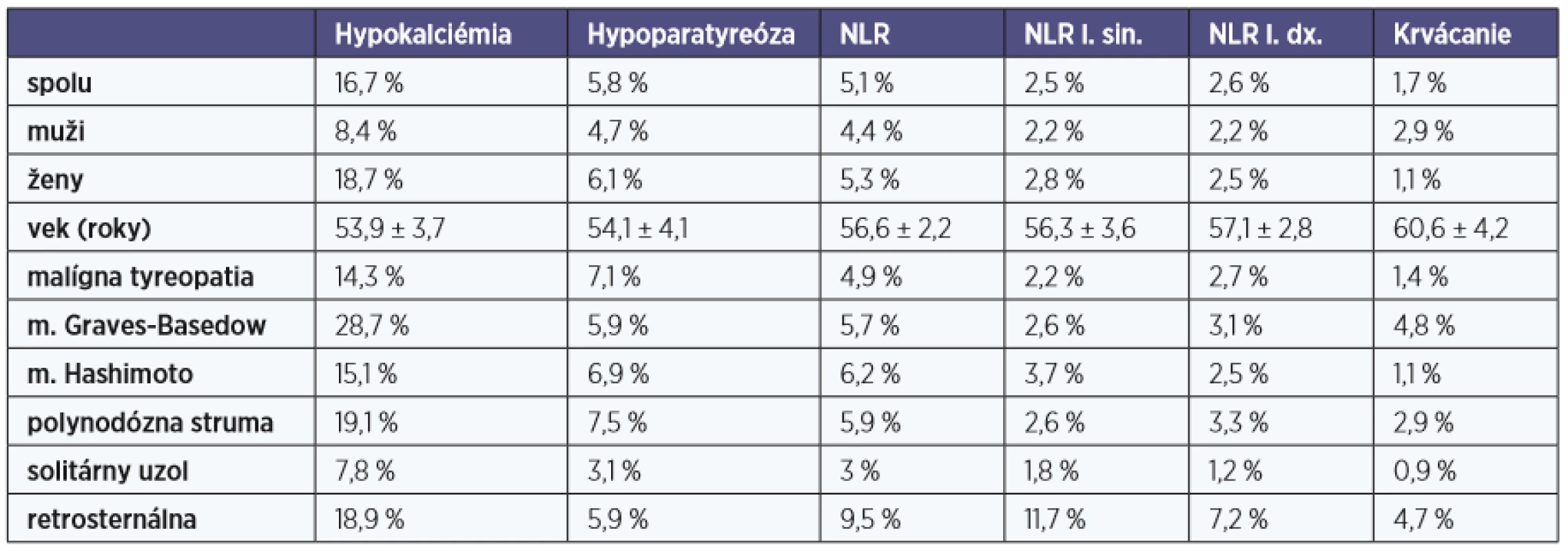
NLR – lézia nervus laryngeus recurrens Hypokalciémia a hypoparatyreóza
V pooperačnom období sme diagnostikovali laboratórnu hypokalciémiu u 16,7 % a hypoparatyreózu, čiže hypokalciémiu s klinickými príznakmi, u 5,8 % pacientov. Trvalá hypoparatyreóza bola prítomná u < 0,5 % pacientov po tyreoidektómii. Rizikové faktory vzniku trvalej hypoparatyreózy nebolo možné štatisticky spracovať pre jej nízku incidenciu v našom súbore. Preto sme ďalej určovali rizikové faktory vzniku hypokalciémie a tranzitórnej hypoparatyreózy.
Hypokalciémia aj hypoparatyreóza sa častejšie diagnostikovali u žien (18,7 % vs. 8,4 %, p = 0,011, resp. p = 0,575). Vek nemal vplyv na incidenciu hypokalciémie (53,9 ± 3,7 vs.53,7 ± 6,6 rokov, p = 0,881) ani hypoparatyreózy (54,1 ± 4,1 vs. 53,7 ± 4,4 rokov, p = 0,857) (tab. 2).
U 17,4 % pacientov s benígnou strumou a u 14,3 % s malígnym ochorením ŠŽ sme v pooperačnom období zaznamenali laboratórnu hypokalciémiu (p = 0,432). Výskyt malígneho nádoru štítnej žľazy nemal signifikantný vplyv na výskyt tranzitórnej hypoparatyreózy (7,1 % vs. 5,5 %, p = 0,507) (tab. 2).
Hypokalciémia sa detegovala u 28,9 % s retrosternálnou strumou a 15,3 % bez zasahovania retrosternálne (p = 0,407). Restrosternálne zasahovanie štítnej žľazy nemalo signifikantný vplyv na incidenciu pooperačnej hypoparatyreózy (5,1 % vs. 5,9 %, p = 0,736) (tab. 2).
Hypokalciémia sa signifikantne najčastejšie diagnostikovala u pacientov operovaných pre Gravesovu-Basedowovu chorobu (28,7 %, p = 0,009). U pacientov operovaných pre solitárny uzol štítnej žľazy sme detegovali signifikantne najnižšiu incidenciu hypokalciémie aj hypoparatyreózy (7,8 %, resp. 3,1 %; p = 0,028; resp. p = 0,041) (tab. 2).
Veľkosť ŠŽ nemala vplyv na incidenciu hypokalciémie (p = 0,244). Hypoparatyreźa sa signifikantne častejšie vyskytovala u pacientov s menším objemom žľazy (p = 0,046) (graf 1a). Hypokalciémia sa najčastejšie zistila u pacientov po jednofázovej tyreoidektómii (19,1 %, p = 0,027) a hypoparatyreóza u pacientov po dvojfázovej tyreoidektómii (11,6 %, p = 0,038) (graf 2a).
Graph 1. Veľkosť štítnej žľazy a výskyt komplikáci: a – Veľkosť ŠŽ a poranenie prištítnych žliaz; ; b – Veľkosť ŠŽ a lézia NLR; c – Veľkosť ŠŽ a krvácanie 
ŠŽ – štítna žľaza, NLR – nervus laryngeus recurrens, * p < 0,05, údaje sú uvedené ako medián ± SE Graph 2. Rozsah chirurgickej liečby a incidencia komplikácií. a – rozsah chirurgickej liečby a poranenie prištítnych žliaz; b – rozsah chirurgickej liečby a lézia NLR; c – rozsah chirurgickej liečby a krvácanie 
NLR – nervus laryngeus recurrens, hemiTTE – hemityreoidektómia, TTE – totálna tyreoidektómia, LU – lymfatické uzliny Lézia nervus laryngeus recurrens
V sledovanom období bolo vykonaných 549 hemityreoidektómií, 1352 totálnych tyreoidektómií a 59 resekcií reziduálneho tkaniva ŠŽ po strumektómii v minulosti, čiže exponovaných bolo 3312 návratných nervov. Tranzitórna jednostranná lézia NLR sa diagnostikovala u 5,1 %, vpravo u 2,6 %, vľavo u 2,5 %(p = 0,728) (tab. 2).
Trvalú jednostrannú léziu sme detegovali u 0,8 % pacientov. Obojstranná lézia NLR sa zistila u 0,08 %. Týmto pacientom sa realizovala dočasná tracheostómia. Trvalá obojstranná lézia NLR sa nevyskytovala. Vzhľadom na nízku incidenciu obojstrannej ako aj trvalej lézie NLR nebolo možné štatisticky stanoviť rizikové faktory ich vzniku. Preto sme ďalej určovali rizikové faktory vzniku tranzitórnej jednostrannej lézie NLR.
Signifikantné rozdiely medzi incidenciou lézie NLR a pohlavím ako aj vekom sme nezistili (pohlavie: p = 0,751, vek: p = 0,213). Léziu NLR sme rovnako často detegovali u pacientov operovaných pre malígnu aj benígnu strumu (malígna 4,9 %, benígna 5,1 %; p = 0,918) (tab. 2).
Retrosternálne lokalizovaná struma bola spojená so signifikantne vyššou incidenciou parézy NLR (9,5 % vs. 4,3 %, p = 0,008), pričom významnejšiu koreláciu sme detegovali pri lézii vpravo, t.j. lézia NLR vpravo a retrosternálne zasahovanie laloka ŠŽ vpravo – 11,7 % (p = 0,006). Lézia NLR vľavo sa zistila u 7,2 % s retrosternálnou strumou vľavo (p = 0,026) (tab. 2).
U pacientov operovaných pre solitárny uzol ŠŽ sme detegovali najnižšiu incidenciu lézie NLR (2,8 %, p = 0,038) (tab. 2). Výskyt lézie NLR koreloval s objemom štítnej žľazy (lézia NLR l. sin.: p = 0,048; lézia NLR l. dx.: p = 0,045) (graf 1b). Významné rozdiely vo výskyte lézie NLR a rozsahom chirurgickej liečby sme nezistili (graf 2b).
Pooperačné krvácanie
Pooperačné krvácanie s nutnosťou revízie v celkovej anestézii sa vyskytlo u 1,7 % (muži 2,9 %, ženy 1,1 %, p = 0,046). Krvácanie sa častejšie detegovalo u starších pacientov (60,6 ± 4,2 rokov vs. 53,6 ± 6,1 rokov, p = 0,106). U 1,8 % pacientov s benígnou léziou sa vykonala revízia operácie pre krvácanie, u pacientov s malígnym nádorom ŠŽ sa krvácanie po operácii vyskytlo u 1,4 % (p = 0,128). U pacientov s retrosternálnou lokalizáciou strumy sme zaznamenali signifikantne vyššiu incidenciu komplikácií (4,7 %, resp. 1,1 %, p = 0,015) (tab. 2).
Krvácanie v skorom pooperačnom období sme najčastejšie detegovali u pacientov operovaných pre Gravesovu-Basedowovú chorobu (4,8 %, p = 0,024) (tab. 2).
U pacientov s objemnejšou ŠŽ sme zaznamenali signifikantne častejší výskyt krvácania (revízia pre krvácanie – 120,5 ml, bez krvácania – 69,1 ml, p = 0,012) (graf 1c). Pri hodnotení typu chirurgických výkonov a incidencie krvácania sme signifikantné rozdiely nezistili (graf 2c).
Zistili sme štatisticky významnú koreláciu medzi výskytom krvácania a ostatných komplikácií operácií ŠŽ – hypokalciémia (p = 0,018), hypoparatyreóza (p = 0,013) a lézia NLR (p = 0,021).
DISKUSIA
Tyreoidektómia sa v 21. storočí stala bezpečným a efektívnym liečebným postupom, ktorý je spojený s minimálnou morbiditou a uspokojivými liečebnými výsledkami. Aj napriek tomu sú operácie ŠŽ spojené s potencionálnym rizikom vzniku komplikácií, ktoré môžu mať celoživotné následky. K obávaným komplikáciám operácií ŠŽ patrí krvácanie s potrebou chirurgickej revízie, poranenie PŽ s rizikom vzniku trvalej hypoparatyreózy a lézia NLR. Incidencia týchto komplikácií sa v literatúre často udávajú aj ako ukazovateľ úspešnosti operácií ŠŽ. Medzi faktory ovplyvňujúce výskyt komplikácií patrí charakter a rozsah ochorenia ŠŽ, rozsah chirurgickej liečby ako aj operačná technika (3, 6, 10, 12, 19).
Ako sme uviedli aj v našej práci, rizikom poranenia laryngeálnych nervov a prištítnych žliaz (predovšetkým pomliaždenie, odsatie) je neprehľadnosť operačného poľa pri revízii pre krvácanie, eventuálne rozšírený operačný výkon na štítnej žľaze, predovšetkým disekcia lymfatických uzlín krku. Ďalšími rizikovými faktormi vzniku komplikácií sú biologická povaha tyreopatie a retrosternálna struma. Dôležitým faktorom vzniku pooperačných komplikácií je aj erudícia chirurga. Skúsenosti operatéra sú často väčšou zárukou bezpečnosti operácie než voľba menej radikálneho výkonu neskúseným chirurgom.
Hypokalciémia a hypoparatyreóza
V pooperačnom období sa veľmi často diagnostikuje tranzitórna krátkodobá hypokalciémia. Podľa literárnych údajov sa vyskytuje u 60–80 % pacientov po TTE. Tranzitórna laboratórna hypokalciémia bez klinických prejavov, ktorá spontánne odznie, sa nepovažuje za komplikáciu tyreoidálnej chirurgie (6, 19).
Hypoparatyreóza sa definuje ako kombinácia laboratórnej hypokalciémie spolu s klinickými príznakmi tetánie (parestézie prstov, pier, jazyka, karpopedálne spazmy, generalizované svalové bolesti, kŕče). Prechodná hypoparatyreóza sa vyskytuje u 1,6–50 % pacientov po TTE, incidencia trvalej hypoparatyreózy, ktorá trvá dlhšie ako pol roka od operácie, sa v literatúre udáva u 1–5 % (2, 6, 12, 19).
V sledovanom súbore sme zaznamenali laboratórnu hypokalciémiu u 16,7 % a tranzitórnu hypoparatyreózu u 5,8 % pacientov po totálnej tyreoidektómii. Častejšie sa diagnostikovala u žien a u pacientov operovaných pre Gravesovu-Basedowovu chorobu. Vyššiu incidenciu tranzitórnej hypoparatyreózy u žien zaznamenali aj iní autori (1, 15, 17, 19). Tento fakt je možné vysvetliť viac dynamickým metabolizmom kostí u žien. Ďalším rizikovým faktorom je histopatologická diagnóza Gravesovej-Basedowovej choroby, spôsobená predovšetkým zmenou v kostnom metabolizme predoperačne účinkom tyreoidálnych hormónov (13, 19). U týchto pacientov je tiež peroperačne horšia prehľadnosť operačného poľa, spôsobená adhéziami a často zvýšeným krvácaním v priebehu operačného výkonu, čo komplikuje identifikáciu prištítnych žliaz s následným zvýšeným rizikom iatrogénneho poranenia (1).
Vzhľadom na obtiažnu preparáciu PŽ pri reoperácii sa recidíva strumy považuje tiež za rizikový faktor vzniku hypokalciémie a hypoparatyreózy (17). Vyššia incidencia hypokalciémie a hypoparatyreózy sa tiež spája s rozsiahlejším chirurgickým výkonom. Pri disekcii centrálneho kompartmentu stúpa incidencia trvalej hypoparatyreózy na 8–14,3 %. Nemožno však zabúdať ani na variabilný počet PŽ – môže ich byť 2–6, čo je tiež významným faktorom vzniku hypoparatyreózy (5, 7, 22). V našom súbore sa však rozdiely vo výskyte hypoparatyreózy a rozsahu chirurgickej liečby nevyskytovali.
Lézia návratného nervu
Poranenie NLR je najobávanejšou komplikáciou chirurgie ŠŽ. Prechodná jednostranná paréza NLR sa podľa literárnych údajov vyskytuje u 4–8 % chorých, výskyt jednostranného trvalého poškodenia NLR je 0,2–1,5 %. Výskyt obojstrannej parézy NLR je výrazne nižší, udáva sa menej ako u 0,5 % (3, 12).
Podľa viacerých štúdií je riziko poškodenia NLR vyššie pri chirurgickej liečbe karcinómu ŠŽ, pri disekcii LU centrálneho kompartmentu, pri reoperáciách, retrosternálne zasahujúcich strumách a u pacientov operovaných pre Gravesovu-Basedowovu chorobu. Vzhľadom na priebeh NLR dochádza k častejšiemu poraneniu vľavo (3, 6, 12, 16).
V sledovanom súbore sme detegovali léziu NLR v pooperačnom období častejšie pri retrosternálne zasahujúcej strume. Podobné výsledky zaznamenali aj iní autori (6, 16). Títo pacienti majú významne zvýšené riziko vzniku tranzitórnej aj trvalej lézie NLR, čo je podmienené horšou prehľadnosťou operačného poľa, kedy môže dôjsť k iatrogénnemu poraneniu NLR. Okrem toho je retrosternálna lokalizácia strumy spojená s vyšším výskytom peroperačného aj pooperačného krvácania, ktoré sú tiež významný rizikový faktor lézie NLR (16).
V súlade s literárnymi údajmi (3, 6) aj v našom súbore korelovala veľkosť ŠŽ s výskytom lézie NLR. Vek, pohlavie, malignita ani rozsah chirurgickej liečby nemali vplyv na incidenciu lézie NLR.
V súčasnosti sa čoraz častejšie využíva peroperačný neuromonitoring NLR. Použitím peroperačného neuromonitoringu NLR sa dokázala nižšia incidencia lézie NLR, preto ho viacerí autori odporúčajú predovšetkým pri výkonoch spojených s vyšším rizikom jeho poškodenia (4, 21). Na Klinike otorinolaryngológie a chirurgie hlavy a krku JLF UK a UNM v Martine sa využíva neuromonitoring NLR pri operáciách štítnej žľazy od roku 2015.
Pooperačné krvácanie
Pooperačné krvácanie vyžadujúce chirurgickú revíziu sa vyskytuje u 0,2–2 % pacientov po tyreoidektómii (9, 10, 12). Okrem toho nutnosť revízie pre krvácanie zvyšuje riziko poranenia NLR a poškodenia PŽ (10). Aj v našej práci sme zistili štatisticky vyššiu incidenciu hypokalciémie, hypoparatyreózy aj lézie NLR u pacientov, ktorým bola vykonaná revízia v celkovej anestézii pre krvácanie.
Pre bezpečný priebeh operácie a minimalizáciu rizika vzniku pooperačných komplikácií je preto veľmi dôležitá dokonalá hemostáza počas celého výkonu. V ostatných rokoch sa objavili nové metódy, ako Ligasure, BiClamp, ThunderBeat a harmonický skalpel, ktoré umožňujú bezpečnú hemostázu aj bez ligácie ciev. Podľa recentných štúdií sa použitím týchto moderných koagulačných techník pri totálnej tyreoidektómii dosiahne rovnako efektívna hemostáza, bez zvýšenia rizika vzniku špecifických komplikácií (poranenie NLR, porucha funkcie PŽ). Navyše sa udáva skrátenie dĺžky operačného výkonu až o 20 % (8, 10).
Pacienti v súbore boli operovaní štandardným spôsobom, t.j. hemostáza bola vykonaná monopolárnou elektrokoaguláciou s podväzom ciev. Pooperačné krvácanie s nutnosťou revízie sa vyskytlo častejšie u mužov a u starších pacientov. Mužské pohlavie ako rizikový faktor krvácania identifikovali aj iní autori (9, 11). Pre tento fakt však neexistuje jasné vysvetlenie. Môže ísť o pevnejšie svalové vlákna u mužov, ktoré po prebudení spôsobujú silnejšie svalové kontrakcie s následným zvlečením ligatúry z ciev. Vyšší vek ako rizikový faktor je spájaný so všeobecne vyššou incidenciou peroperačných aj pooperačných komplikácií vo všetkých chirurgických odboroch. Tento fakt si vysvetľujme predovšetkým kardiálnou komorbiditou.
Krvácanie sa častejšie vyskytlo u pacientov s retrosternálnou strumou, vyšším objemom ŠŽ ako aj u chorých operovaných pre Gravesovu-Basedowovu chorobu. Zvýšenú incidenciu krvácania si vysvetľujeme horšou prehľadnosťou operačného poľa pri uvedených diagnózach ako aj zvýšenou krvácavosťou, ktorá je bežná pri Gravesovej-Basedowovej chorobe. Podobné výsledky udávajú aj iní autori (6, 9, 11).
Výskyt pooperačného krvácania býva spájaný aj s rozsahom chirurgickej liečby, kedy mnohí autori pozorovali vyššiu incidenciu krvácania po totálnej tyreoidektómii a disekcii centrálneho kompartmentu, ako po reoperáciách po strumektómii v minulosti (6, 11, 14). V našom súbore sme signifikantné rozdiely medzi rozsahom chirurgickej liečby chorôb ŠŽ a výskytom pooperačného krvácania nezaznamenali.
ZÁVER
Operácia štítnej žľazy je v súčasnosti v rukách skúseného chirurga pomerne bezpečným výkonom, avšak stále je tu určité riziko vzniku komplikácií, ktoré môžu mať pre pacienta trvalé následky.
Hypokalciémia a prechodná hypoparatyreóza sa v pooperačnom období diagnostikujú pomerne často. Rizikové faktory vzniku je ženské pohlavie, Gravesova-Basedowova choroba a menší objem štítnej žľazy.
Poranenie návratného nervu je jednou z najobávanejších komplikácií operácií štítnej žľazy. Riziko poškodenia návratného nervu je vyššie pri retrosternálne zasahujúcich strumách a väčšom objeme lalokov štítnej žľazy.
Pooperačné krvácanie je zriedkavou komplikáciou operácie štítnej žľazy. Častejšie sa vyskytuje u mužov a u starších pacientov. Vyššia incidencia krvácania je u pacientov s retrosternálnou strumou, väčším objemom žľazy ako aj u chorých operovaných pre Gravesovu-Basedowovu chorobu. Krvácanie v pooperačnom období je významný rizikový faktor vzniku hypokalciémie, hypoparatyreózy aj lézie návratného nervu.
V prevencii vzniku komplikácií je potrebná dokonalá znalosť anatómie štítnej žľazy a okolitých štruktúr, jemná a precízna preparácia, dôsledná hemostáza, identifikácia a šetrenie návratných nervov a prištítnych žliaz.
Prohlásenie o konflikte záujmov
Autor práce vyhlasuje, že v súvislosti s témou, vznikom a publikáciou tohto článku nie je v konflikte záujmov a vznik ani publikácia článku nebola podporená žiadnou farmaceutickou firmou. Toto vyhlásenie sa týka aj všetkých spoluautorov.
Adresa ke korespondenci:
MUDr. Barbora Uhliarová, PhD.
ORL oddelenie FNsP FD Roosevelta
Nám. L. Svobodu 1
Banská Bystrica
e-mail: b.uhliarova@gmail.com
Sources
1. Abboud, B., Sargi, Z., Akkam, M. et al.: Risk factors for postthyroidectomy hypocalcemia. J Am Coll Surg, 195, 2002, 4, s. 456–461.
2. Asari, R., Passler, C., Kaczirek, K. et al.: Hypoparathyroidism after total thyroidectomy: a prospective study. Arch Surg, 143, 2008, s. 132–137.
3. Astl, J.: Chirurgická léčba nemocí štítne žlázy. 2. vyd. Praha, Maxdorf, 2013.
4. Bergenfelz, A., Salem, A. F., Jacobsson, H. et al.: Risk of recurrent laryngeal nerve palsy in patients undergoing thyroidectomy with and without intraoperative nerve monitoring. Br J Surg, 103, 2016, 13, s. 1828–1838.
5. Carling, T., Carty, S. E., Ciarleglio, M. M. et al.: American thyroid association design and feasibility of a prospective randomized controlled trial of prophylactic central lymph node dissection for papillary thyroid carcinoma. Thyroid, 22, 2012, 3, s. 237–244.
6. Caulley, L., Johnson-Obaseki, S., Luo, L. et al.: Risk factors for postoperative complications in total thyroidectomy: A retrospective, risk-adjusted analysis from the National Surgical Quality Improvement Program. Medicine (Baltimore), 96, 2017, 5, e5752.
7. Forest, V. I., Clark, J. R., Ebrahimi, A. et al.: Central compartment dissection in thyroid papillary carcinoma. Ann Surg, 253, 2011, 1, s. 123–130.
8. Formánek, M., Pniak, T., Matoušek, P. et al.: Zkušenosti s používáním bipolární termofúze tkáně BiClamp® 150 při operacích štítné žlázy – soubor 1047 operací. Otorinolaryng a Foniat (Prague), 63, 2014, 3, s. 170–175.
9. Chen, E., Cai, Y., Li, Q. et al.: Risk factors target in patients with post-thyroidectomy bleeding. Int J Clin Exp Med, 7, 2014, 7, s. 1837–1844.
10. Kocián, P., Neumann, J., Bavor, P. et al.: Disekční a koagulační technika - má vliv na výsledky totální tyreoidektomie? Rozhl Chir, 93, 2014, s. 255–259.
11. Liu, J., Sun, W., Dong, W. et al.: Risk factors for post-thyroidectomy haemorrhage: a meta-analysis. Eur J Endocrinol, 176, 2017, 5, s. 591–602.
12. Lukáš, J., Astl, J., Paska, J. et al.: Incidence komplikací u operací štítné žlázy. Retrospektivní analýza. Otorinolaryngol Foniatr, 66, 2017, 2, s. 66–70.
13. McHenry, C. R., Speroff, T., Wentworth, D. et al.: Risk factors for postthyroidectomy hypocalcemia. Surgery, 116, 1994, 4, s. 641–647.
14. Samona, S., Hagglund, K., Edhayan, E.: Case cohort study of risk factors for post-thyroidectomy hemorrhage. Am J Surg, 211, 2016, 3, s. 537–540.
15. Sands, N. B., Payne, R. J., Côté, V.: Female gender as a risk factor for transient post-thyroidectomy hypocalcemia. Otolaryngol Head Neck Surg, 145, 2011, 4, s. 561–564.
16. Târcoveanu, E., Vasilescu, A., Vlad, N. et al.: Retrosternal goiters. Rev Med Chir Soc Med Nat Iasi, 116, 2012, 2, s. 523–531.
17. Thomusch, O., Machens, A., Sekulla, C. et al.: Multivariate analysis of risk factors for postoperative complications in benign goiter surgery: prospective multicenter study in Germany. World J Surg, 24, 2000, 11, s. 1335–1341.
18. Uhliarova, B., Hajtman, A.: Hashimoto‘s thyroiditis - an independent risk factor for papillary carcinoma. Braz J Otorhinolaryngol, 84, 2018, 6, s. 729–735.
19. Vidura, R.: Rizikové faktory tranzitorní hypoparatyreózy a stanovení jejich statistické významnosti po operacích štítné žlázy. Otorinolaryngol Foniatr, 56, 2007, 1, s. 18–23.
20. Yamashita, H., Noguchi, S., Tahara, K. et al.: Postoperative tetany in patients with Graves‘ disease: risk factor analysis. Clin Endocrinol, 47, 1997, 1, s. 71–77.
21. Yang, S., Zhou, L., Lu, Z. et al.: Systematic review with meta-analysis of intraoperative neuromonitoring during thyroidectomy. Int J Surg, 39, 2017, s. 104–113.
22. Žárska, M., Hanzel, P., Hajtman, A.: Incidentálna paratyreoidektómia pri chirurgickej liečbe ochorení štítnej žľazy. Otorinolaryngol Foniatr, 64, 2015, 4, s. 201–204.
Labels
Audiology Paediatric ENT ENT (Otorhinolaryngology)
Article was published inOtorhinolaryngology and Phoniatrics

2020 Issue 1-
All articles in this issue
- Screening sluchu novorozenců – současný stav a jak dále?
- Perioperační komplikace FESS na ORL oddělení Nemocnice České Budějovice, a.s., v letech 2000–2017
- Rizikové faktory vzniku komplikácií operácií štítnej žľazy
- Přehled nejčastějších lokálních komplikací onkologické léčby nádorů hlavy a krku
- Hammanův syndrom – spontánní pneumomediastinum prezentující se rozsáhlým emfyzémem krku
- Dislokace hlasové protézky do prevertebrálního prostoru – vzácná komplikace
- Nodulární fasciitida pravé tváře s průkazem MYH9-USP6 fúzního genu
- Výsledky voleb do výboru společnosti 2019
- 32. mezinárodní kurz endoskopické endonazální chirurgie
- 19. ORL Vincentka Fórum
- XXV. beskydský ORL den „Stárnoucí otorinolaryngolog“
- Zpráva z Central European Endoscopic Ear Surgery Course
- Primár MUDr. Ján Tedla (1930–2019)
- Otorhinolaryngology and Phoniatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Rizikové faktory vzniku komplikácií operácií štítnej žľazy
- Perioperační komplikace FESS na ORL oddělení Nemocnice České Budějovice, a.s., v letech 2000–2017
- Přehled nejčastějších lokálních komplikací onkologické léčby nádorů hlavy a krku
- Screening sluchu novorozenců – současný stav a jak dále?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

