-
Medical journals
- Career
Idiopatické střevní záněty a invalidita
Authors: P. Matějková 1,2; Z. Vitková 1
Authors‘ workplace: ČSSZ, Oddělení lékařské posudkové služby, pracoviště pro Prahu a střední Čechy, vedoucí oddělení LPS MUDr. Zdeňka Vítková 1; Sanatorium sv. Anny, EGK s. r. o, vedoucí gastroenterologického pracoviště MUDr. Anna Jungwirthová 2
Published in: Reviz. posud. Lék., 22, 2019, č. 3, s. 55-63
Category: Original Articles, Review Articles, Case Reports
Overview
Článek se zabývá idiopatickými střevními záněty a posuzováním invalidity u těchto pacientů. Popisuje dosavadní poznatky o idiopatických střevních zánětech, Crohnově chorobě a ulcerózní kolitidě, o jejich etiologii, klinickém obraze, mimostřevních příznacích, vyšetřovacích metodách a léčbě těchto onemocnění. Léčbu představují aminosalicyláty, kortikosteroidy včetně lokálních, imunosupresiva. Nejnovější trendy zahrnuje léčba biologická a léčba malými molekulami. Část pacientů se střevními záněty podstupuje chirurgické výkony. Jsou zmíněna i dietní omezení.
Dále popisuje proces posouzení invalidity pacientů s idiopatickými střevními záněty na základě platné vyhlášky, a to včetně komplikovanějších pacientů, kdy jsou přítomny píštěle, inkontinence či stomie.
V článku jsou také uvedena statistická data z odboru LPS ČSSZ. Z nich je zřejmý podíl gastroenterologických pa-cientů, respektive pacientů s idiopatickými střevními záněty, z celkového počtu posuzovaných. Udávají vývoj počtu žádostí pacientů s Crohnovou nemocí a s ulcerózní kolitidou v letech 2015–2017, výsledky posouzení invalidity u těchto pacientů včetně výsledků s ohledem na pohlaví a věk. V diskusi je zamyšlení nad procesem posuzování i nad ekonomickými výdaji spojenými s invaliditami u pacientů s idiopatickými střevními záněty.
Klíčová slova:
idiopatické střevní záněty – ulcerózní kolitida – Crohnova choroba – invalidita
ÚVOD
Důvod, proč hovořit o idiopatických střevních zánětech (ISZ), pro které se i u nás často používá anglická zkratka IBD (Inflammatory Bowel Disease), v souvislosti s posudkovým lékařstvím a s invaliditou, je jasný. Jedná se o chronická celoživotní onemocnění, kdy část pacientů nedosahuje dostatečného léčebného efektu a kýžené remise, což pak samozřejmě má následky mimo jiné v jejich pracovním životě. Už před 30 lety bylo v práci Sonnenberga z Německa konstatováno, že ač jsou idiopatické střevní záněty (v té době) vzácná onemocnění, mají z důvodu postižení mladých pracujících závažné socioekonomické dopady [1]. Ve skandinávské práci Bernkleva je nezaměstnanost u IBD pacientů větší než u zdravé populace [2]. IBD tedy představují nejen významný medicínský problém, ale ovlivňují i kvalitu života pacientů, mají velké finanční důsledky a vedou k invaliditám. V Evropě je známo sledování 4 670 IBD pacientů z 25 zemí, kdy téměř 60 % těchto pacientů udává ovlivnění své kariéry nemocí, a zhruba 30 % ztrátu zaměstnání v důsledku onemocnění střevním zánětem [3]. Dostupná data ohledně práceschopnosti IBD pacientů v české odborné literatuře zahrnují pouze velmi zajímavé dotazníkové šetření na vysokém celkovém počtu 1 228 IBD pacientů, které provedla a publikovala v minulém roce Ďuricová et al. Bylo zjištěno, že invalidní důchod má v ČR 11 % dotazovaných IBD pacientů, dalších 18 % zaměstnaných IBD pacientů udává, že pracuje jen na částečný úvazek, 4 % jsou nezaměstnaní. Celkem 42 % pacientů uvádělo, že cítí omezení v práci z důvodu své choroby, 38 % udalo, že výběr jejich zaměstnání byl ovlivněn nemocí, pacienti hledají práci s flexibilní či zkrácenou pracovní dobou [4].
Tyto údaje o omezené práceschopnosti IBD pacientů nás vedly ke zjišťování statistických údajů o invaliditách z databáze odboru LPS ČSSZ.
IDIOPATICKÉ STŘEVNÍ ZÁNĚTY – ETIOLOGIE A PREVALENCE
Idiopatické střevní záněty jsou chronická nevyléčitelná onemocnění trávicího traktu. Z tohoto důvodu se jedná vždy o dlouhodobě nepříznivý zdravotní stav, i v době remise onemocnění je nutná léčba. Idiopatické střevní záněty zastupuje Crohnova nemoc (CN) a ulcerózní kolitida (UC). Někdy se stává, že nejsme schopni rozhodnout, zda má pacient CN či UC, pak se používá termín indeterminovaná kolitida.
Slovo idiopatický v pojmenování zánětu vystihuje fakt, že stále neznáme přesnou příčinu těchto onemocnění. V etiologii IBD se uplatňují genetické vlivy (více u CN), vliv imunitního systému, který se podílí na poškozování vlastní tkáně střeva, a jistě podstatnou roli hraje i střevní mikrobiom a možná přítomnost infekčního agens, která navodí ztrátu tolerance a protrahovanou imunitní zánětlivou reakci. Stále se hovoří o vlivu stravy a jejího průmyslového zpracování, ale závěry nejsou jednoznačné. Spekuluje se i o vlivu nadměrné čistoty, protože v méně rozvinutých zemích jsou tyto choroby vzácné. A dalším jednoznačně negativním faktorem (ale překvapivě jen v případě Crohnovy nemoci) je kouření. Na vzplanutí choroby může mít vliv např. stres nebo antibiotická léčba.
V Evropě se udává prevalence choroby okolo 0,3–0,5 % [5], v České republice (ČR) tedy předpokládáme zhruba 40 tisíc pacientů s IBD. V přehledu využívajícím data z ÚZIS bylo v rámci diagnózy IBD zachyceno v průběhu 7 let 46 000 unikátních rodných čísel [6]. Incidence obou chorob se stále zvyšuje, a to i u malých dětí.
Crohnova choroba
Crohnova choroba dostala jméno po americkém gastroenterologovi B. C. Crohnovi. Popsal ji v roce 1932, odlišil ji od střevní tuberkulózy. Crohnova nemoc může postihnout jakoukoliv část trávicí trubice. Typickou lokalizací je konečná část tenkého střeva (tzv. terminální ileum) a napojení na tlusté střevo (ileocékální oblast). Crohnova choroba postihuje celou střevní stěnu, proto může docházet ke stenózám střeva, tvorbě abscesů a píštělí (perianálních, enteroenterálních, enterovaginálních, enterokutánních apod.). Může být přítomno jen postižení tlustého střeva (kolitida), pak jsou obtíže podobné jako u ulcerózní kolitidy.
Postižením kterékoliv části GIT, nekontinuálním postižením (tzv. skip léze) a zánětem celé střevní stěny se liší Crohnova choroba od ulcerózní kolitidy. Nejčastěji CN propuká mezi 15. a 30. rokem života, ale mohou onemocnět malé děti stejně jako senioři.
Příznaky CN jsou různé a závisí na lokalizaci nemoci a aktivitě zánětu. Pacient s postižením dutiny ústní či jejuna má pochopitelně jiné obtíže než pacient s postižením oblasti konečníku. Mohou být přítomny některé z těchto symptomů: únava, hubnutí, bolest břicha, průjmy, krev ve stolici, zvýšené teploty, chudokrevnost, bolest v oblasti konečníku, zvracení. Není ale ani zcela výjimečný případ, že pacient nemá výraznější obtíže a CN je diagnostikována při koloskopii náhodně, a to zejména u lehkých forem postižení ileocekální oblasti.
Ulcerózní kolitida
Ulcerózní kolitida, někdy se používá i starší název idiopatická proktokolitida, začíná postižením konečníku, odkud se může šířit výše, ale omezuje se výhradně na tlusté střevo. Podle rozsahu postižení se rozlišuje rektální tvar (proktitida), postižení rektosigmoidea, levostranný tvar (většinou k slezinnému ohbí) a pankolitida (postižení celého střeva). Typické je střídání různě dlouhých období remise s fázemi relapsu. Nemoc často vzniká mezi 20. a 35. rokem života, ale není vzácná ani ve věkové kategorii nad 50 let.
Typickým příznakem ulcerózní kolitidy jsou průjmy, a to často s krví nebo s hlenem. Dalším symptomem bývají bolesti břicha a tzv. tenesmy – časté a bolestivé nucení na stolici, někdy odchází jen krev, hlen, plyny, vyprázdnění nevede k úlevě. Pacienti mohou mít úbytek na hmotnosti, chudokrevnost, únavu.
Mimostřevní příznaky
Pacienti s IBD mívají také tzv. mimostřevní příznaky. Postihují jak pacienty s CN, tak pacienty s UC. Mezi nejčastější patří kloubní obtíže jako artralgie, artritidy, spondylartritida. Dále jsou zastoupeny kožní příznaky (erytema nodosum, pyoderma gangrenosum) a recidivující záněty očí (uveitidy, iridocyklitidy).
Specifickým postižením je onemocnění jater v podobě tzv. primární sklerozující cholangoitidy, což je velmi vážná nemoc, která je nevyléčitelná. Jedná se o chronické cholestatické onemocnění, charakteristický je zánět a difuzní fibrózní přestavba žlučových cest, často končí cirhózou s portální hypertenzí nebo neřešitelným cholangiocelulárním karcinomem. Vyskytuje se u cca 2–7 % pacientů s IBD [7], častěji společně s UC, typicky probíhající jako lehká pankolitida. Kauzální léčba neexistuje, symptomaticky se podává kyselina ursodeoxycholová, u některých pacientů může být řešením správně načasovaná transplantace jater.
DIAGNOSTIKA
Pro diagnostický proces IBD je důležitý rozbor anamnézy. Vyšetřovací proces zahrnuje laboratorní vyšetření, kdy se zaměřujeme na krevní obraz, C-reaktivní protein, jaterní testy, stav výživy a stopových prvků, v neposlední řadě je nyní častým vyšetřovaným parametrem calprotektin ve stolici, který je dobrým ukazatelem zánětu střeva.
Dále využíváme endoskopii. Koloskopie je stále zlatým standardem v diagnostice IBD. Při podezření na postižení horní části trávicího traktu provádíme gastroskopii či enteroskopii.
Používány jsou také zobrazovací metody, v poslední době nejčastěji enterografie pomocí počítačové tomografie nebo magnetická rezonance.
Dobrou diagnostickou metodou se v současné době jeví ultrazvuk, který je sice expert dependentním vyšetřením, ale v rukách zkušeného sonografisty je výbornou vyšetřovací modalitou, protože je zcela bezpečný, levný a neinvazivní.
LÉČBA
Současné léčebné metody neumí IBD vyléčit definitivně. Máme ale k dispozici mnoho léčebných preparátů, které mohou chorobu dostat pod kontrolu a v ideálním případě zajistit mnohaletou remisi onemocnění. Při léčbě je často nutná spolupráce gastroenterologa s dalšími lékaři, např. s chirurgem, revmatologem, očním lékařem, dermatologem atd.
Základním lékem IBD jsou aminosalicyláty. Při UC se používají v aktivní fázi nemoci i v dlouhodobé udržovací léčbě. U některých pacientů mají velmi dobrý efekt aminosalicyláty podávané lokálně do konečníku (čípky, pěny a klysmata). Nejlehčí formy CN lze také léčit aminosalicyláty, byť účinnost těchto léků u CN je sporná. Výhodou je, že mají minimum nežádoucích účinků.
Aktivní onemocnění často vyžaduje užívání kortikosteroidů, což jsou výborné léky pro akutní použití v době relapsu. Je možné využít jak dobře známé systémové kortikosteroidy, tak i lokálně účinný budesonid. Ten se využívá k léčbě Crohnovy nemoci již delší dobu, v posledních letech se dostal i do běžného léčebného schématu u ulcerózní kolitidy díky unikátnímu vazebnému systému označovanému MMX, který způsobí uvolnění účinné látky až v tlustém střevě. Na rozdíl od systémových kortikosteroidů má budesonid výborný bezpečnostní profil s minimem nežádoucích účinku, a to díky 90% odbourání budesonidu vstřebaného ze střeva již při prvním průchodu játry [8, 9]. Chronické podávání kortikosteroidů, zvláště systémových, je ale u IBD nevhodné, jednak vzhledem k téměř jistému rozvoji nežádoucích účinku, ale též k postupné ztrátě efektu této léčby.
Ze skupiny imunosupresiv se nejvíce používá azathioprin. Jedná se o poměrně bezpečný lék. Nevýhodou je častá nesnášenlivost preparátu a nutnost pravidelných kontrol krevního obrazu (z důvodu rizika útlumu krvetvorby v kostní dřeni). V léčbě CN se uplatňuje i metotrexát. Výhodou všech těchto dosud vyjmenovaných léků je, že jsou užívány desítky let a máme dobře zmapované jejich účinky léčivé i nežádoucí.
Přelomový v léčbě IBD byl začátek tohoto tisíciletí, kdy se do běžné léčby dostala tzv. biologická terapie. Pojmem biologická léčba jsou označovány látky, které jsou tělu přirozené nebo jsou od těchto látek odvozené. Název léčby není ideálně zvolen, často se setkáváme s tím, že pacient si pod pojmem biologická léčba představuje ideální léčbu, která je tělu zcela přirozená a neškodná. Biologická léčba má ale mnohá rizika. V léčbě IBD se nejdelší dobu užívají infliximab a adalimumab, obě tyto bílkovinné molekuly patří do skupiny tzv. anti-TNF alfa (tumor necrosis factor alfa) protilátek. TNF alfa je důležitý faktor v aktivaci zánětu. Protože biologická léčba se u pacientů s IBD využívá již více let, dostávají se na trh i tzv. biosimilární látky anti-TNF alfa protilátek. Dalšími skupinami látek používaných v biologické léčbě jsou tzv. anti-integrinové molekuly (vedolizumab) a protilátka proti interleukinům 12 a 23 (ustekinumab). Hlavními indikacemi k zavedení biologické léčbu jsou perianální forma Crohnovy nemoci, dále pacienti s vysokou aktivitou nemoci, s komplikacemi, pa-cienti, u nichž selhává jiná léčba, nebo ji nesnášejí, stávají se kortikodependentními, dále pacienti s mimostřevními příznaky. Biologická léčba má své indikace, své výhody i nevýhody. Nevýhodou jsou nežádoucí účinky (alergické reakce, infekce, různé abnormální reakce imunitního systému způsobující např. kožní či kloubní obtíže), ale při správně indikovaném podání může mít zásadní pozitivní vliv na další vývoj choroby.
Nejkratší dobu jsou v léčbě IBD zavedeny tzv. malé molekuly (inhibitor Janusovy kinázy tofacinitib). Mají výrazný imunosupresivní účinek a využívají se nyní v léčbě ulcerózní kolitidy.
Většina pacientů s Crohnovou chorobou musí být někdy během života operována. Za určitých okolností je operace dokonce nejvhodnější metodou léčby. Operují se zejména stenózy střeva, píštěle a abscesy, u lehčích forem CN se provádí tzv. ileocekální resekce. Hlavním cílem je vyhnout se opakovaným rozsáhlým operacím, které vedou ke zkrácení střeva. Chirurgická léčba ale nevede k definitivnímu vyléčení pacienta s CN.
Operace je nutná jen u malého procenta nemocných s UC a znamená odstranění celého tlustého střeva. Důvodem k ní je zejména vysoká aktivita zánětu, kterou se nedaří zvládnout medikamentózně, a riziko rozvoje nádorového onemocnění tlustého střeva. A protože UC postihuje pouze tlusté střevo a konečník, kolektomie a provedení ileopouchanální anastomózy (z tenkého střeva se vytvoří pouch, tj. náhrada konečníku) vede teoreticky k vyléčení pacienta. Operace ale má četná rizika, bohužel taky často vzniká po operaci zánět pouche (tzv. pouchitida).
Dietní omezení jsou smysluplná jen u části nemocných. Patří k nim jednak pacienti s CN se stenózou tenkého střeva a pacienti s vysokou aktivitou zánětu. Tito pacienti mohou mít obtíže při požití vlákniny, je tedy doporučována bezezbytková dieta. Ostatním doporučujeme řídit se vlastními pocity, co jejich tělo dobře toleruje a co ne, stravovat se tedy podle individuálních potřeb a zásad racionální stravy.
Na závěr k terapii lze konstatovat, že stále není kauzální, terapie se v posledních letech posunula směrem k individuální, na „míru šité“ léčbě, k čemuž se využívá některých nových metod monitorování léčby, nicméně alfou a omegou úspěšnosti léčby je stále spolupráce lékaře s pacientem a pacientova adherence k léčbě.
IBD A POSUZOVANÍ INVALIDITY
IBD se v posudkovém lékařství hodnotí podle kapitoly XI (Postižení trávicí soustavy) vyhlášky č. 359/2009 Sb., postižení tenkého střeva a kolorekta je posuzováno podle oddílu C. IBD patří položka 4a až 4c, hodnocení obou onemocnění (CN, UC) je jednotné. Hodnotícím kritériem položky 4a a 4b jsou průjmy a laboratorní aktivita. Položce 4a odpovídá 10–20% pokles pracovní schopnosti, jsou takto hodnoceny stavy uspokojivě stabilizované, v kompletní remisi. V položce 4b jde již o pokles 30–40 %, dostáváme se tedy na hranici invalidity prvního stupně. Mělo by se jednat o středně těžké formy s častými průjmy, se značnými odchylkami v nálezech, zároveň by měl mít pacient značné snížení celkové výkonnosti. Průjmy ale u velké části pacientů s IBD nemusí být vůbec přítomny, a přesto mají pacienti těžké postižení (např. CN s postižením horního trávicího traktu). Navíc je relativní, co znamená „časté průjmy“. Taktéž laboratorní aktivita nemusí být přítomna, např. u pacientů s ohraničeným tvarem UC jsou většinou krevní výsledky zcela v normě, a přesto úporná a léčebně někdy špatně ovlivnitelná proktitida může být velmi obtěžující stav. Celkově se udává, že u UC má laboratorní zánětlivou aktivitu méně než 50 % pacientů, což v klinické praxi běžně vídáme. V položce 4b udané výrazné změny v endoskopii či při rentgenovém vyšetření jsou skutečně stále dobrý indikátor tíže postižení, podobnou výpovědní hodnotu má nově vyšetřovaný calprotektin ve stolici. Zmíněné vyšetření radionuklidové a rentgenové (enteroklýza, irigografie) se v podstatě již vůbec u pacientů s IBD neprovádí. Naopak častou vyšetřovací metodou je MR nebo CT enterografie.
Table 1. Hodnocení IBD podle položky 4 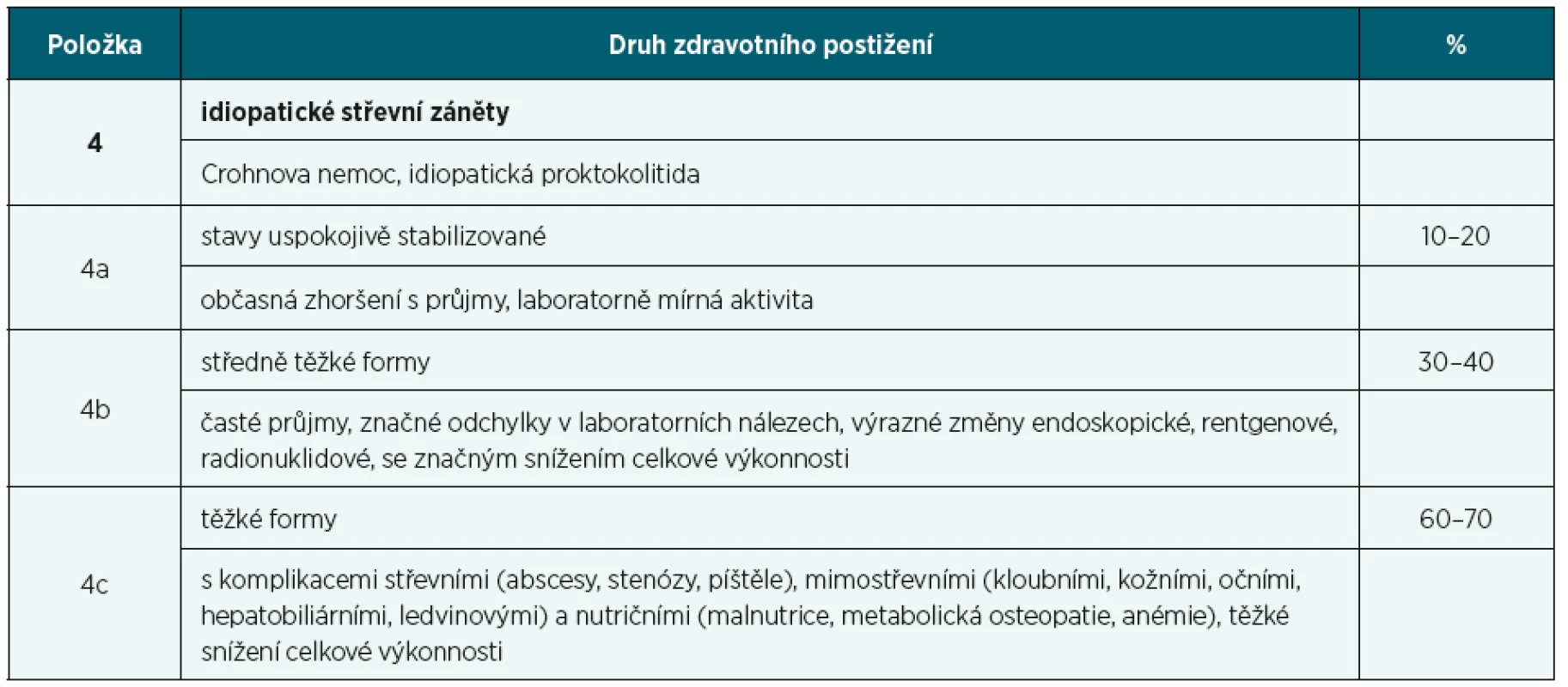
Položka 4c je vyhrazena pro těžké formy s komplikacemi střevními, nutričními a mimostřevními, zároveň by mělo být přítomno těžké snížení celkové výkonnosti posuzovaného. Tomuto postižení odpovídá 60–70% pokles pracovní schopnosti. Co se týče komplikací střevních v podobě abscesů, stenóz a píštělí, jsou přítomny většinou jen u pacientů s Crohnovou chorobou. Komplikace nutriční (malnutrice, osteopatie, anémie) se mohou vyskytovat u CN i UC. Osteoporóza bývá častým nežádoucím účinkem dlouhodobé kortikosteroidní terapie spíše než samotné IBD. Mimostřevní příznaky se mohou též vyskytovat u obou onemocnění a znamenají těžší průběh nemoci. Podrobněji jsou popsány výše.
Vedle toho přítomnost píštělí je již hodnocena podle položky 7 (tab. 2). Trvale secernující píštěl s celkovými projevy zánětu a s vlivem na stav a výkonnost odpovídá 60–70% poklesu pracovní schopnosti a nutno poznamenat, že se jedná skutečně o jednu z nejobtížněji řešitelných a kvalitu života výrazně ovlivňujících forem CN.
Table 2. Hodnocení IBD podle položky 7, 8 a 10 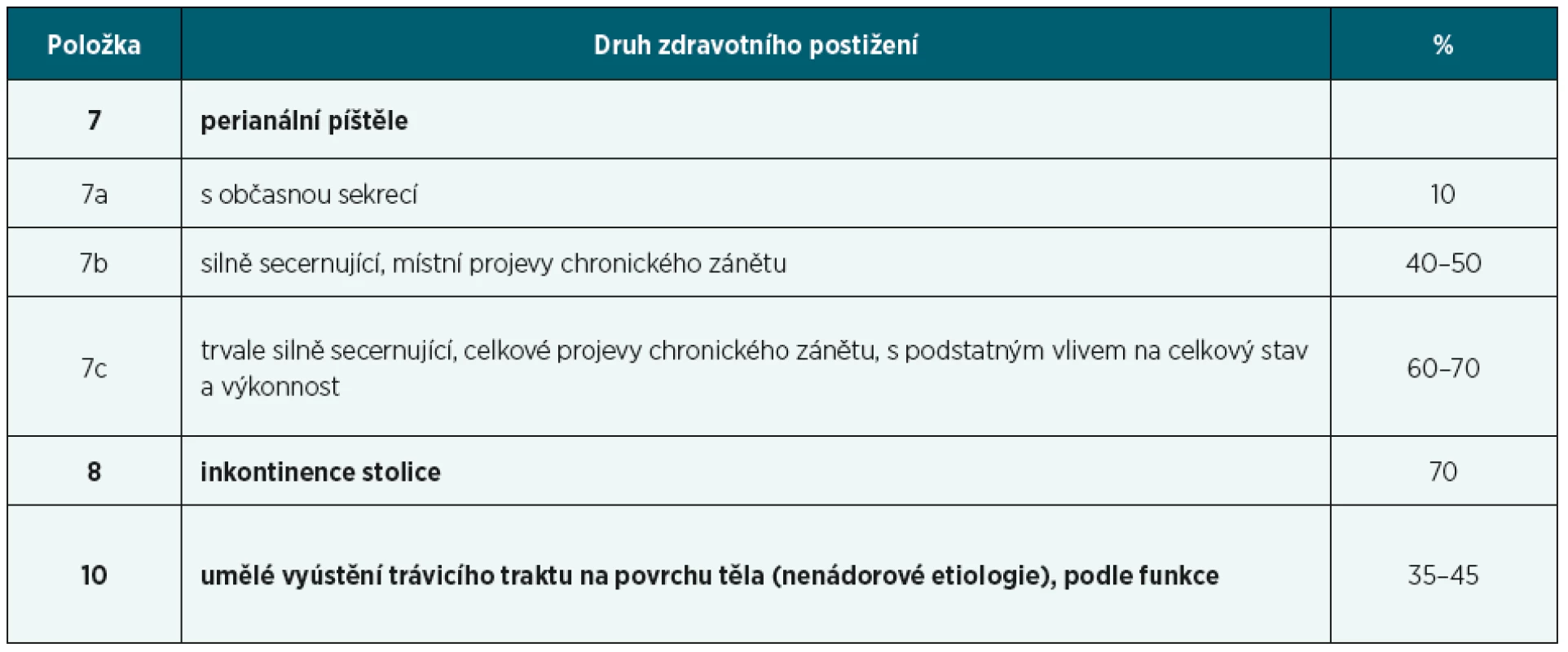
Inkontinence stolice je hodnocena podle položky 8 poklesem 70 %, jedná se o významné ovlivnění kvality života a není u pacientů s IBD úplně vzácnou komplikací.
Umělé vyústění trávicího traktu (stomie) podle položky 10 odpovídá 35–45% poklesu pracovní schopnosti. U pacientů s IBD bývá stomie spíše vzácná. Provádí se někdy u těžké perianální formy CN s píštělemi k derivaci střevního obsahu s cílem zhojení píštělí. Dále může být stomie provedena při řešení UC proktokolektomií, kdy z nějakého důvodu není možné udělat ileopouchanální anastomózu ve stejné době. Každopádně většina stomií u IBD pacientů bývá dočasných.
Statistika odboru LPS
- V roce 2017 prošlo posouzením lékařskou posudkovou službou celkem 371 446 posuzovaných. Podíl pacientů s onemocněním trávicí soustavy tvořil 2 % (graf 1). V absolutním čísle se jednalo o cca 8 500 lidí. Obdobný počet posuzovaných byl např. s nemocemi dýchacími či očními onemocněními.
- Jednotlivá onemocnění, respektive diagnózy u posuzovaných s onemocněním trávicího traktu, byla zastoupena takto: 36 % posuzovaných mělo idiopatický střevní zánět (Crohnova nemoc 26 %, ulcerózní kolitida 10 %), na dalším místě je pak bohužel alkoholické onemocnění jater (10 %) –graf 2. Početněji zastoupeny jsou ještě střevní malabsorpce, zejména celiakie (8 %), onemocnění slinivky břišní (8 %), jaterní fibróza a cirhóza různé etiologie (8 %). Ostatní onemocnění trávicího traktu jako divertikulární nemoc nebo břišní kýly jsou pak zastoupeny zhruba 2 % procenty. Zajímavá je i část tzv. ostatních onemocnění tvořící dohromady 18 %, kam patří mj. gastroezofageální reflux, vředová choroba gastroduodenální a také funkční onemocnění trávicího traktu, se kterým bylo překvapivě posouzeno až 150 pacientů.
- Dále máme k dispozici počty a výsledky posouzených osob s diagnózami K50 Crohnova nemoc a K51 ulcerózní kolitida v průběhu let 2015–2017 (tabulka 3 s grafem 3). Zajímavé je, že ač incidence sledovaných chorob stoupá, počet posuzovaných v těchto letech klesá u obou diagnóz. U Crohnovy nemoci bylo v roce 2015 posouzeno 1 988 lidí, v roce 2017 pak jen 1 766. U ulcerózní kolitidy klesl počet ze 737 na 654 posouzených (tabulka 4 s grafem 4).Za rok 2017 bylo celkově posouzeno 2 400 osob s idiopatickými střevními záněty, pacienti s CN byli posuzováni až 3krát častěji. Vzhledem k faktům o IBD epidemiologii uvedeným výše můžeme konstatovat, že bylo LPS posouzeno zhruba 6 % ze všech IBD pacientů.
- Výsledky posouzení nemocných s IBD v letech 2015–2017 jsou pro pacienty velmi příznivé. Úspěšnost žádostí o invaliditu byla u CN více než 80%, u UC téměř 90%. Většina těchto pacientů má uznánu invaliditu prvního stupně. Zajímavé je, že z hlediska pohlaví jsou častěji posuzovány s Crohnovou nemocí ženy, s ulcerózní kolitidou muži (graf 5).
Graph 1. Podíl osob posuzovaných LPS s onemocněním trávicí soustavy – rok 2017 
Graph 2. Posuzování s nemocemi trávicí soustavy podle jednotlivých diagnóz – rok 2017 
Table 3. Počty posouzených pacientů s CN 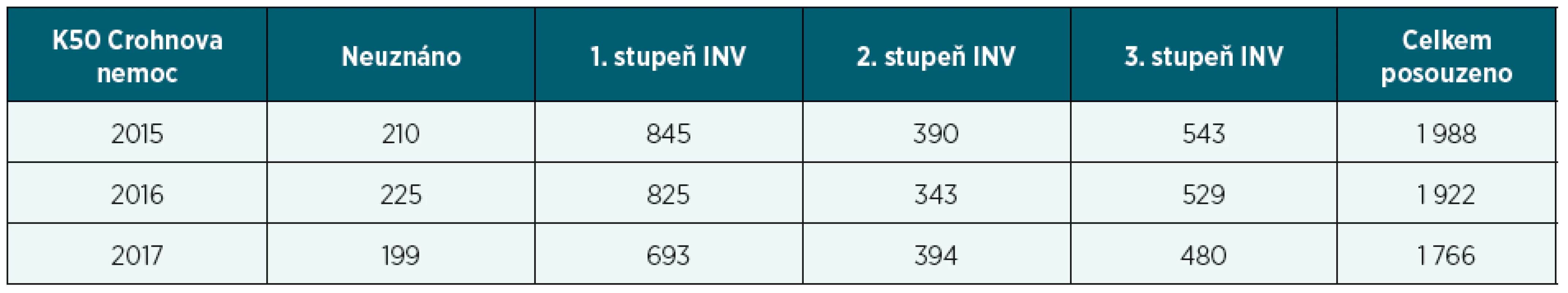
Graph 3. Počty posouzených pacientů s CN 
Table 4. Počty posouzených pacientů s UC 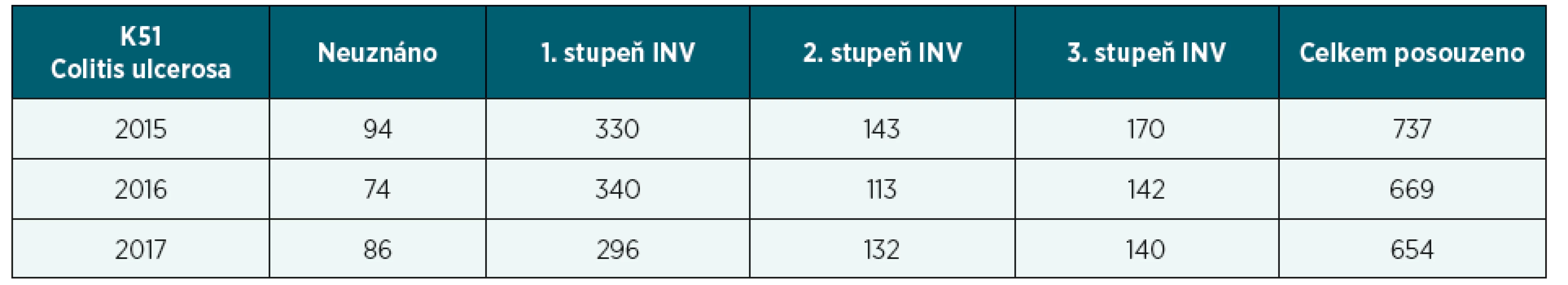
Graph 4. Počty posouzených pacientů s UC 
Graph 5. Výsledky posouzení u CN podle pohlaví 
Graph 6. Výsledky posouzení u UC podle pohlaví 
DISKUSE
Posuzovaní IBD v řízení o přiznání invalidity přináší některé obtíže. Diskutabilní je jednotné hodnocení obou onemocnění CN a UC, protože mají mnoho odlišných znaků. Jako hlavní kritérium hodnocení je zvolena přítomnost průjmů. Část pacientů s IBD je nemá, navíc pojem „časté průjmy“ je relativní. Z praxe víme, že laboratorní aktivita nemusí být zaznamenána, přestože se jedná o zánětlivá onemocnění, a to např. u pacientů s ohraničeným tvarem UC. Přesto refrakterní proktitida může být práceschopnost ovlivňující stav. Důležitým kritériem je výsledek endoskopie a calprotektin ve stolici, a dále výsledky MR nebo CT enterografie. Přítomnost komplikací vždy znamená těžší průběh IBD. Je výhodné, že zvláštní položku mají pacienti s píštělemi, se stomií a s inkontinencí, protože se opět jedná o pa-cienty s horším průběhem onemocnění.
Z doložené statistiky odboru LPS ČSSZ je zřejmé, že dochází k poklesu počtu žádostí o posouzení invalidity u pacientů s IBD, přestože incidence těchto onemocnění stoupá. Může to být vliv stále dostupnější biologické léčby, ale spíše se tu odráží situace na trhu práce, kdy v posledních letech stále klesá nezaměstnanost a celkový počet žádostí o posouzení.
I když kritéria posouzení pro IBD nejsou ideálně nastavená, jak již bylo výše zmíněno, přesto je zjištěna výrazně vysoká úspěšnost žádostí o invaliditu u IBD pacientů.
Podíl IBD pacientů na vydaných financích v souvislosti s invalidními důchody v ČR je relativně malý, ovšem v absolutních číslech se jedná o významné finanční prostředky. Pokud vezmeme v potaz roční náklady na invalidní důchody, dostupné z údajů ČSSZ – téměř 45 miliard Kč v roce 2017, pak na pacienty s onemocněním trávicí soustavy při 2% podílu vychází cca 0,9 miliardy Kč. Z těchto nemocných s trávicím ústrojím je podíl posouzených pacientů s IBD 36%, a tak hrubý odhad nákladů zaplacených za rok na invaliditu IBD pacientů je cca 300–350 milionů Kč. Výše těchto nákladů na invaliditu pacientů s IBD vede k zamyšlení, zda by nebylo možné v některých případech částečně ušetřit včasným podáním moderní léčby, která je sice také drahá, ale ve světle těchto čísel možná ne tolik, jak se na první pohled zdá.
Zjištěné ekonomické důsledky invalidit u českých IBD pacientů považujeme za cenné, protože se jimi doposud z dostupných údajů LPS ČSSZ nikdo v odborné literatuře nezabýval.
V dostupné literatuře zabývající se kvalitou života pacientů s IBD je většinou používána metoda dotazování pacientů, která je samozřejmě (včetně oblasti práceschopnosti) ovlivněna subjektivním hodnocením. Oproti tomu v našich statistických údajích dostupných ze zdrojů ČSSZ se již jedná o skutečné náklady, které byly vydány v důsledku invalidit. I proto považujeme tato data za důležitá a hodná dalšího sledování a analýzy.
Poděkování
Autorky práce děkují za poskytnutá data a zpracování statistických údajů paní Mgr. Jitce Pirochové.
Čestné prohlášení
Autorky deklarují, že v souvislosti s předmětem článku nemají žádné komerční zájmy.
MUDr. Petra Matějková, PhD.
Česká správa sociálního zabezpečení
Oddělení lékařské posudkové služby, pracoviště pro Prahu a střední Čechy
Sokolovská 855/226
190 00 Praha 9
e-mail: p.chalupna@seznam.cz
Sources
1. Sonnenberg, A. Disability from inflammatory bowel disease among employees in West Germany. Gut, 1989, 30(3), p. 367–370.
2. Bernklev, T., Jahnsen, J., Henriksen, M. Relationship between sick leave, unemployment, disability, and health-related quality of life in patients with inflammatory bowel disease. InflammBowelDis., 2006, 12(5), p. 402–412.
3. Lönnfors, S., Vermeire, S., Greco, M. et al. IBD and health-related quality of life – discovering the true impact. J Crohns Colitis, 2014, 8(10), p. 1281–1286.
4. Ďuricová, D., Pfeiferová, M., Bortlík, M., Pacientská organizace Pacienti IBD et al. Kvalita života pacientů s idiopatickými střevními záněty v České republice – multicentrická studie. Gastroent Hepatol., 2018, 72(1), p. 11–19.
5. Burisch, J., Jess, T., Martinato, M. et al. The burden of inflam-matory bowel disease in Europe. J Crohns Colitis, 2013, 7(4), p. 322–337.
6. Jarkovský, J. Epidemiologie, hospitalizační léčba a migrace IBD pacientů za specializovanou péčí v České republice. Gastroent Hepatol., 2017, 71(6), p. 501–509.
7. Olsson, R., Danielsson, A., Jarnerot, G. et al. Prevalence of primary sclerosing cholangitis in patients with ulcerative colitis. Gastroenterology, 1991, 100, p. 1319–1323.
8. Travis, S., Danese, S., Kupcinskas, L., Alexeeva, O. et al. Once-daily budesonide MMX in active, mild-to-moderate ulcerative colitis: results from the randomised CORE II study. Gut, 2014, 63, p. 433–441.
9. Sandborn, W. J., Travis, S., Moro, L., Jones, R. et al. Once-daily budesonide MMX® extended-release tablets induce remission in patients with mild to moderate ulcerative colitis: results from the CORE I study. Gastroenterology, 2012, 143(5), p. 1218–26.e1-2.
Labels
Medical assessment Occupational medicine
Article was published inMedical Revision

2019 Issue 3
Most read in this issue- Idiopathic intestinal inflammations and invalidity
- Ergodiagnostics as a constituent of working and social rehabilitation
- Multiple sclerosis and assessment of health state, working ability and invalidity
- 51. Dni posudkového lekárstva
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

