-
Medical journals
- Career
Bolest z pohledu posudkového lékaře
: E. Koldinská
: OSSZ Semily referát LPS
: Reviz. posud. Lék., 12, 2009, č. 1, s. 10-15
Bolest je pravděpodobně nejčastějším invalidizujícím symptomem, který s sebou nese i nesmírné socioekonomické dopady. Práce se zabývá současným nazíráním na bolest, její léčbu s důrazem na nejčastěji se vyskytující vertebrogenní bolesti.
Klíčová slova:
ambulance bolesti – invalidita – pracovní neschopnost – pracovní kvalifikace.Úvod
Bolest je pravděpodobně nejčastěji se vyskytujícím klinickým symptomem a analgetika jsou patrně nejběžněji a nejčastěji používané léky. Jde o komplexní fenomén zahrnující jak percepci, tak interpretaci prožitku a také další neodmyslitelnou složku – změněné chování a jednání. Je nezbytné si uvědomit, že nikdy se nesetkáváme s „bolestí“ jako entitou, ale s jedincem, který trpí bolestí, což nám buď sděluje slovně, nebo dává najevo svým chováním [1].
Bolest akutní a chronická
Na bolest musíme nazírat ve dvou odlišných klinických formách, s různými patofyziologickými mechanismy. Pouze akutní, po omezenou dobu trvající bolest můžeme považovat za klinický symptom podmíněný základním onemocněním. Vyznačuje se charakteristickým vzorcem jednoduchých vegetativních reakcí v rámci stresové odpovědi fight or flight. U dlouhodobé bolesti takové změny nepozorujeme. Po určité době, udává se doba 3–6 měsíců, nastává habituace vegetativních změn, která se projevuje slábnutím nebo změnou odpovědi organismu na trvající podnět. Lze ji považovat za určitou formu adaptace organismu daného jedince a vyznačuje se především změnou chování. Komplex těchto změn vytváří z chronické bolesti klinický syndrom. Chronická bolest může být přítomna i v době zhojení původního onemocnění, mnohdy se vyskytuje bez prokazatelného patologického podkladu. Celkovému obrazu dominuje změna chování nemocného, který je depresivní, podrážděný, unavený, zesláblý a cítí se chronickým invalidou. Velmi často se jedná o výsledek složitého procesu transformace původní nociceptivní bolesti do „bolesti nenociceptivní“, který spočívá v kognitivním zpracování pocitu bolesti a jeho afektivně-motivačních důsledcích. Ty se jeví zejména jako bolestivé chování. Stejně může skončit i zpracování původního nenociceptivního vjemu, jehož výsledkem je psychogenní bolest, která je označována za „klamnou informaci“.
Chronická bolest vyžaduje odlišný lékařský přistup než bolest akutní. U akutní bolesti je rozhodující diagnóza základního onemocnění a jeho terapie. U chronické bolesti je třeba obsáhnout všechny souvislosti vyplývající z biologické, psychologické a sociální podstaty fenoménu bolesti (tab. 1). Cílem léčby chronické bolesti může být jen stěží úplné uzdravení, ale především snížení její intenzity a zlepšení kvality života.
1. Vzorce bolestí 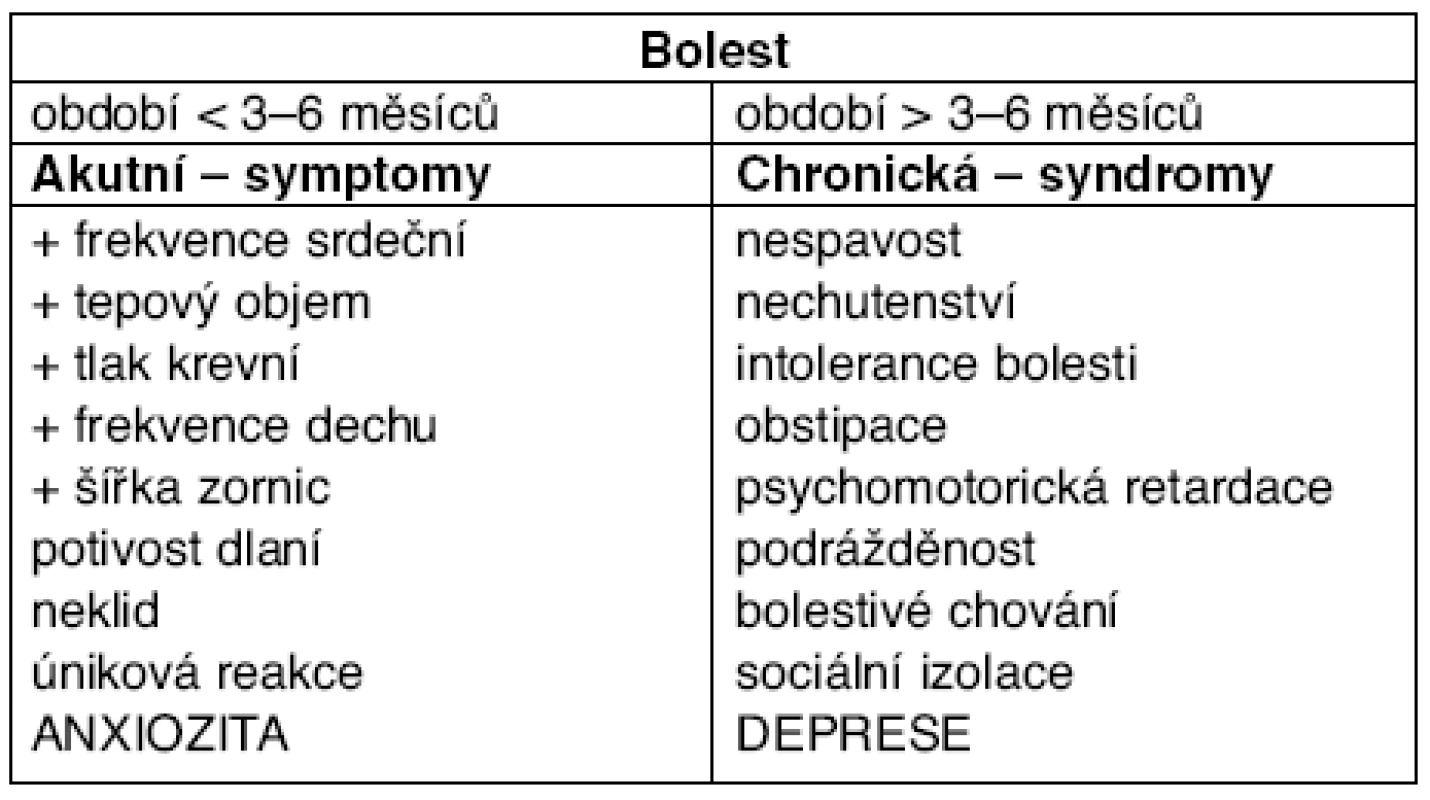
(podle Sternbacha, 1981) Klinické zkušenosti ukazují jako nejvhodnější racionální východisko přístupu k chronické bolesti konceptuální model bolesti (schéma 1). Integrují se v něm dynamickým způsobem 4 základní komponenty bolestivého zážitku, které je třeba komplexně zhodnotit a podrobit intervenci: nocicepce, bolest jako senzorický vjem, psychická reakce na bolest (utrpení) a bolestivé chování.
Schéma 1. Konceptuální model bolesti (Loser, 1982) 
Podkladem senzorického vjemu bolesti je nocicepce. Reflexí nocicepce ve vědomí je bolest jako vlastní senzorický vjem. Záhada bolesti podle Melzacka spočívá v tom, že nocicepce nemusí nutně vyvolat bolest a naopak, že bolest může být přítomna i bez aktivace nocisenzorů – neurogenní (neuropatická) bolest v důsledku poškození nervových struktur. Na dalším stupni stojí psychická reakce na bolest – utrpení. Celková intenzita bolesti je tvořena složkou senzorickou a afektivní. Úspěšné ovlivnění afektivní komponenty snižuje celkovou intenzitu vnímané bolesti. Konceptuální model lze považovat za jakousi kaskádu, ve které je průtok mezi některými stupni (bolest-utrpení) možný oběma směry. Utrpení může být způsobeno jakoukoliv negativní emocí. Nemocný se chová, jako by měl bolest. Obranné držení ve stresu se zvýšeným napětím posturálního svalstva může vyvolat funkční poruchy pohybového ústrojí s projevy primární i sekundární hyperalgezie a vznikem senzorického vjemu bolesti.
Posledním stupněm je porucha chování – bolestivé chování. Lze je považovat za objektivně pozorovatelný a kvantifikovatelný projev bolesti. Bolestivé grimasy, vzdychání, pláč, kulhání, zaujímání různých úlevových poloh, ale také návštěvy lékaře, nákupy léků, zdravotnických přístrojů a literatury, snahy o přiznání odškodnění či důchodu apod. jsou uváděny mezi projevy a formami bolestivého chování, které lze vyjádřit určitým skóre. Je výsledkem motivačně afektivní funkce asociačních oblastí CNS bez nutné přítomnosti periferního nociceptivního vstupu. Smyslem tohoto chování je velmi často přimět okolí, aby vzalo na vědomí, že nemocný má bolest, nebo že trpí. Jedná se o projev maladaptace. Jako každé jiné chování podléhá vlivům okolí a zákonům učení. Z toho plyne možnost takové chování ovlivnit kognitivně-behaviorálními metodami.
Znalost projevů a dynamiky bolestivého chování umožňuje pochopit trvání bolesti v situacích, kdy již původní příčna nemusí být přítomná, ale existují důvody pro upevnění bolestivého chování (schéma 2). Měli bychom se vyhýbat jakýmkoliv morálním soudům o nemocném, neboť jeho chování je v naprosté většině případů nevědomé. Vychází z pociťované potřeby uchovat si „roli nemocného“, která má v podstatě ochrannou funkci, je projevem maladaptace nemocného, jenž se neumí z nějakého důvodu vyrovnat se svojí životní situací. Abnormální bolestivé chování je nejčastějším předmětem intervence na pracovištích léčby bolesti.
V chronické podobě je bolest svízelným klinickým problémem zejména proto, že si nemocný stěžuje na trvající bolesti, i když:
- základní onemocnění je léčeno lege artis a nejeví známky progrese,
- patomorfologický podklad základního onemocnění bolest dostatečně nevysvětluje,
- patomorfologický podklad bolesti se vůbec nepodařilo zjistit.
Pacient s chronickou bolestí se tak stává jedním z nejproblémovějších návštěvníků lékařských ordinací vůbec. Vyžaduje více času i energie než ostatní nemocní.
Klinický rámec syndromu chronické bolesti
Syndrom chronické bolesti se vyvíjí ze základního onemocnění provázeného akutní bolestí. Přesnou dobu proměny akutní bolesti v bolest chronickou nelze jednoznačně stanovit. Nejvýznamnější diagnostickou informací o nebezpečí této proměny je trvání bolesti, zvyšující se spotřeba léků, snižování aktivity a naléhání na pokračování v léčbě, pracovní neschopnosti apod. v době, kdy lze předpokládat, že by se vzhledem k objektivnímu nálezu a adekvátní léčbě měl již dostavit léčebný efekt. Klinický rámec syndromu chronické bolesti tvoří komplex čtyř hlavních příznaků:
- stížnost na bolest,
- bolestivé chování,
- role nemocného,
- palpační bolestivé změny.
Edukativní a paliativní přístup k léčbě
Na tom, že bolest, respektive bolestivé chování, trvá a přechází z akutního stadia do chronicity, se může podílet i léčebná taktika, kterou lékař zvolí. Jedná se zejména o případy, kdy lékař mylně interpretuje bolest jako nocicepci, ačkoliv se jedná o bolestivé chování. Somatická intervence se za těchto okolností míjí účinkem, stížnost na bolest trvá, lékař pátrá po dalších možných patomorfologických změnách. Doba nemocnosti se prodlužuje a v jejím průběhu mohou kognitivně-behaviorální procesy upevňovat nebo exacerbovat bolestivé chování jako výsledek učení či podmiňování (pozornost okolí, osvobození od odpovědnosti, posilování pasivního chování). Doporučuje se, aby lékaři v těchto případech omezovali paliativní přístup, tj. klid na lůžku a analgetika podle intenzity bolesti až do jejího odeznění a namísto toho se orientovali na přístupy behaviorální, ve smyslu Fordyceova učení:
- důraz na edukaci,
- omezovat spoléhání nemocných pouze na lékařskou péči a podporovat jejich aktivní přístup k vlastnímu onemocnění,
- předepisovat klid na lůžku a analgetika více v závislosti na době trvání bolesti než její intenzitě,
- nutit nemocného, aby co nejrychleji zvyšoval úroveň své aktivity.
Popsaná změna taktiky evidentně sleduje preventivní cíle – neupevňovat bolestivé chování a neposilovat roli nemocného, z níž je po určité době návrat velmi obtížný, ne-li nemožný [2].
Moderní postupy v diagnostice a léčbě chronických bolestí zad
V řadě vyspělých zemí je již od 50. let 20. století pozorován stálý nárůst počtu nemocných s bolestmi zad. Tento stav má významně negativní vliv nejenom na postižené jedince, ale má též sociálně ekonomické dopady na jejich okolí a celou společnost. Přitom se nezdá, že by šlo o důsledky změny některého faktoru prostředí včetně profesního. Častější stížnosti na bolesti zad souvisejí se změnou kulturního klimatu. Bolesti zad jsou totiž dnes společností více vnímány jako choroba a také mírné bolesti jsou přijímány jako důvody pracovní neschopnosti.
Dělení bolestí zad
Je mnoho způsobů, jak můžeme rozdělit bolesti zad. Nejdůležitějším se v současné době ukazuje rozdělení bolestí v dolní části zad na podkladě tzv. diagnostické triády:
- Prosté bolesti zad – jsou charakterizovány mechanickými bolestmi. Bolest je typicky nociceptivní (stálá, tupá, hluboká). Pacienty jsou osoby ve věku 20–55 let, celkově mají dobrou prognózu;
- Nervové kořenové bolesti – zdrojem jsou nejčastěji výhřez disku, stenóza či jizvy s útlakem nervu. Typická je jednostranná bolest nohy s paresteziemi a necitlivostí odpovídající segmentu postižení, bolest je typicky neuropatická (ostrá, vystřelující, pálivá), jsou známky nervového dráždění s motorickými, senzorickými a reflexními změnami, Prognóza je zde závažnější než u prosté bolesti zad, asi jen 50 % osob se uzdraví do šesti týdnů;
- Závažná onemocnění páteře – k příčinám bolestí patří nádory, infekce, zánětlivá onemocnění, strukturální deformity (zlomeniny) a rozsáhlá neurologická onemocnění (cauda equina). Faktory, které je nutné sledovat při podezření na tato onemocnění jsou věk nižší než 20 a vyšší než 55 let, násilné poranění páteře, bolest hrudní páteře a bolesti břicha nevysvětlitelné jinou příčinou, bolesti v klidu, v noci a při lehu. Bolest není převážně závislá na pohybu, je stálá a progresivní. Bývají přítomny celkové příznaky (horečka, úbytek hmotnosti apod.), je těžké omezení bederní flexe.
Na podkladě tohoto dělení bolestí zad je možné i vhodné rozdělení odpovědnosti za léčbu bolesti mezi péči základní a specialisty. V základní péči je místo pro léčbu nespecifických bolestí zad, specialisté se zaměří na onemocnění specifické patologie a na případy neúspěšné léčby prostých a kořenových bolestí zad v primární péči. Nejzávažnější stavy pak patří do péče specializovaných center.
Prevence chronicity bolestí zad
Po vyloučení specifických bolestí zad je nezbytné zapojit nemocného co nejdříve do aktivní péče o bolesti zad. Pro tento postup musí být pacient nejen motivován, musí mu být vysvětlen problém s jeho zády a přesvědčit ho, aby se zapojil aktivně do své léčby, ale též mu poskytnou informace a rady snižující obavy z opakovaných bolestí zad. Pacient musí začít sdílet odpovědnost za péči a přitom být realistický v očekávání výsledku navržené léčby.
Ukazuje se, že důležitější roli pro vznik chronických bolestí zad než fyzické vlivy mají vlivy psychosociální – schéma 3. Psychosociální vlivy jsou důležité pro vznik, ale zejména pro udržování bolestí zad. Zařazujeme sem psychosociální rizikové faktory jako jsou např. nesprávné postoje a pověry pacienta kolem bolestí zad, soudní kompenzační pře, neúspěšné diagnostické a léčebné výsledky, problémy v chování, emocích, v rodině a v práci, deprese, pasivní postoj k bolesti.
Schéma 3. Biopsychosociální model chronické bolesti zad (podle Waddella, 1998) 
Zjištěné zdroje bolestí zad u chronických bolestí zad:
- závažná onemocnění páteře (do 1%),
- strukturální abnormality,
- instabilita,
- failed back surgery syndrome (5–10 %),
- vnitřní roztržení disku (okolo 39 %),
- zygoapofyzární (facetový) kloub (okolo 15 %),
- sakroiliakální kloub (okolo 15 %),
- psychosociální příčiny bolesti.
Léčebná strategie chronických bolestí zad
(schéma 4)
Schéma 4. Algoritmus léčby chronických bolestí zad 
Na rozdíl od akutní bolesti musí být u chronické bolesti zad přístup a léčba daleko komplexnější a multifaktoriální:
- medikamentózní,
- fyzikální a pracovní terapie – zlepšení funkčnosti a návrat do práce,
- psychosociální podpora,
- pracovní a „disability“ program, multidisciplinární – funkční a pracovní rozbor,
- invazivní metody.
Léčebné přístupy
V souvislosti s odhalování příčin chronických bolestí zad vznikla nové léčebná strategie, tzv. redukovaný přístup. Základem tohoto přístupu je určit skutečnou příčinu bolesti a následně bolest odstranit, nebo alespoň snížit. Tento přístup vyžaduje určité praktické schopnosti a dostupnost přístrojového vybavení k provádění speciálních diagnostických metod. V současné době existují tři možné léčebné přístupy v léčbě bolestí zad:
- monoterapeutický přístup – léčba jedinou metodou a většinou jedním lékařem pomocí léků, chirurgických přístupů, neuromodulace apod.;
- multidisciplinární přístup – léčba kombinací různých metod pomocí profesionálního multidisciplinárního týmu se zaměřením na psychosociální a rehabilitační podporu;
- redukovaný přístup – hledání a nalezení skutečného zdroje bolesti s možností tuto bolest snížit nebo odstranit.
Failed back surgery syndrome (FBSS)
Při vzniku FBSS jde o komplex bio-psycho-sociálně-ekonomických činitelů, které hrají různou úlohu. FBSS vzniká kombinací mnoha etiologických faktorů, je přítomna většinou „smíšená“ bolest, tedy bolest se složkou nociceptivní, neuropatickou a psychogenní. Nejnovější studie ukazují, že použitím moderních diagnostických přístupů je možné zvýšit diagnostickou úspěšnost až na 90 %. U FBSS se většinou nedosáhne úlevy pouze izolovanou léčebnou metodou, protože se jedná o složitý „kostně-ploténko-kloubně-nervový konflikt“. Navíc je skoro vždy přítomna výrazná psycho-sociálně-ekonomická nadstavba.
Kauzální řešení při vzniklém FBSS je většinou velmi složité, či přímo nemožné. Velmi důležitý je přístup psychologa, u více než 50 % nemocných s tímto syndromem je přítomna nějaká forma psychické alterace. Nedostatečná nebo podceněná rehabilitace v pooperačním období může být přímo zdrojem vzniku FBSS. Více než speciální techniky je důležitá vhodná fyzická aktivita a její udržování přiměřeným pohybem. Operační léčba je u nemocných s FBSS vyčleněna jen pro malou skupinu pacientů s přesvědčivým morfologickým nálezem. Failed back surgery syndrome je v současné době celosvětově nejrozšířenější indikací pro zavedení systému stimulace míchy.
V posledních letech se FBSS stal velmi závažným zdravotním a společenským problémem. Klinický vývoj se v posledních letech zaměřil na ovlivnění a zefektivnění stávajících léčebných procedur, zlepšení vhodného výběru pacientů, vývoj nových terapeutických přístupů a zavedení ověřených a úspěšných léčebných postupů do klinické praxe. Jako rozhodující se však ukazuje prevence vzniku FBSS [3].
Výskyt bolesti a nutnost léčby této bolesti narůstá s věkem. U poživatelů plného invalidního důchodu převládají zejména onemocnění zhoubná, u poživatelů částečných invalidních důchodů jsou to onemocnění pohybová, a to zejména onemocnění pro vertebrogenní algický syndrom (VAS). Chronický VAS je jednou z nejčastějších příčin, kdy si klienti žádají o invalidní důchod. Často až po neurochirurgické intervenci, kdy po přechodné úlevě se jejich zdravotní stav opět zhorší, udávají i stavy horší než před operací. Na základě přílohy č. 2 vyhlášky č. 284/1995 Sb., v platném znění, jsou podle kapitoly XV, oddíl F, položka č. 3 většinou posouzeni podle písmena d) jako stavy v perioperačním období a rekonvalescenci (zpravidla po dobu jednoho roku) a následně podle písmene b) stavy s často recidivujícími nebo dlouhotrvajícími projevy nervového a svalového dráždění prokázanými EMG, insuficiencí svalového korzetu a podstatným snížením celkové výkonnosti organismu, kdy již procentuální zhodnocení je v rozmezí 30–50 %, a tedy odpovídající DIČ. Jen výjimečně je možné tyto pacienty posoudit podle písmene c), tj. s nepříznivým reziduálním funkčním nálezem a trvalými silnými projevy dráždění nervů a svalů prokázanými EMG, těžkou výpadovou symptomatologií, zpravidla s poruchami funkce svěračů, závažnými parézami, výraznými svalovými atrofiemi, podstatné omezení pohyblivosti a těžké omezení denních aktivit [4].
Závěr
Strmý vzestup nákladů na nemocenskou a sociální péči pro bolesti zad u populace v produktivním věku ve vyspělých zemích podnítil rozsáhlé epidemiologické studie, které přinesly velmi zajímavé výsledky. Ukázaly paradoxní nárůst pracovní neschopnosti při relativně stabilní prevalenci samotného onemocnění. Primárnost příčin biomedicínské povahy byla zpochybněna a pozornost se obrátila k faktorům psychosociálním, zejména u těch nemocných, kteří byli v dlouhodobé neschopnosti a nebylo u nich shledáno žádné progresivní onemocnění. Zjistilo se, že z hlediska časného návratu do zaměstnání se více osvědčuje psychosociální intervence, zejména intervence na pracovišti než zvyklá léčba somatická zaměřená na páteř nebo svalstvo. Čím déle trvá neefektivní somatická intervence při pracovní neschopnosti, tím nižší je pravděpodobnost návratu nemocného zpět do zaměstnání. Po 6 měsících pracovní neschopnosti se do práce vrací méně než polovina nemocných. V těchto případech se s největší pravděpodobností nejedná o bolest jako signál nocicepce, ale bolestivé chování způsobené anticipací možných důsledků bolesti nebo reakcí na dřívější bolestivou zkušenost a vůbec na všechny zdroje psychického strádání.
Poměrně dlouho existuje názor, že nemoc je třeba považovat za celkovou reakci organismu na ohrožení ze zevního okolí a že ji lze často vysvětlit spíše v sociálních než biologických souvislostech. Nejvýznamnějším zdrojem zevních podnětů pro člověka v produktivním věku je nepochybně pracovní prostředí. Ergonomické a další faktory mohou narušit tělesnou, duševní a sociální pohodu jedince a být příčinou hledání útočiště v roli nemocného. Důvody prodlužování pracovní neschopnosti či žádosti o invalidní důchod je třeba hledat v nejrůznějších bariérách návratu do zaměstnání: stres, nespokojenost s prací, nadměrná pracovní zátěž, nedobrý vztah nadřízených a spolupracovníků, nepřiměřenost nároků, nevýhodná pracovní smlouva apod. Jejich detekce a odstraňování je nezbytnou součástí komplexního řešení problému, který je prezentován jako neustupující bolest, respektive jiná tělesná potíž, pro kterou není dostatečné patomorfologické vysvětlení [2] .
Výše uvedené, obecně uznávané a prokázané skutečnosti potvrzují i data získaná z praxe. Nízké vzdělání, nízký socioekonomický status a vyšší věk jsou v produktivním věku nepříznivým prognostickým faktorem v prevalenci bolesti, bolestivého chování a z toho vyplývajícího čerpání nemocenských dávek a pobírání invalidního důchodu.
Adresa pro korespondenci:
MUDr. Eva Koldinská
OSSZ Semily referát LPS
Bořkovská 571
513 01 Semily
e-mail: evakoldinska@cssz.cz
Sources
1. Honzák, R. Bolest z psychosomatického pohledu. Psychosomatické informace, 1993, 1, č. 3, s. 7.
2. Kozák, J., Kršiak, M., Rokyta, R. Bolest. Praha: Tigis 2006, s. 22–26, ISBN 80-235 00000-0-0.
3. Kozák, J., Vrba, I. Moderní postupy v diagnostice a léčbě chronických bolestí zad. Medicína po promoci, 2005, 6, č. 3, s. 56–62.
4. Burdek, L. ÚZ, Sociální zabezpečení a pojištění 2006. Ostrava-Hrabůvka: Jiří Motloch-Sagit, s. 421–422, ISBN 80-7208-572-7m.
Labels
Medical assessment Occupational medicine
Article was published inMedical Revision

2009 Issue 1
Most read in this issue- Assessing health status in the Army of the Czech Republic (ACR)
- Pain from the perspective of the physician reviewer
- Education of physicians of the medical assessment service
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


