-
Medical journals
- Career
BULBÁRNÍ SYMPTOMY PO OPERACI VESTIBULÁRNÍHO SCHWANNOMU – KAZUISTIKA
Authors: Mgr. Lasotová Naděžda 1; MUDr. Dubová Marcela 2; MUDr. Duba Miloš 3; MUDr. Mišurová Nikola 2; prof. MUDr. Smrčka Martin, Ph.D.; Mba 3
Authors‘ workplace: Neurologická klinika FN Brno, Pracoviště Nemocnice Bohunice a Porodnice, Jihlavská 20, 625 00 Brno 1; Oddělení ORL FN Brno 2; Neurochirurgická klinika LF MU a FN Brno 3
Published in: Listy klinické logopedie 2020; 4(2): 37-43
Category: Main topic
Overview
Vestibulární schwannom patří mezi tumory zadní jámy lební a obvykle se projevuje jednostrannou percepční nedoslýchavostí, tinnitem, závratí, brněním v obličeji apod. Terapie vestibulárního schwannomu se volí podle velikosti tumoru, jeho lokalizace a rychlosti růstu. Mezi terapeutické postupy patří mikrochirurgická léčba a/nebo stereotaktická radiochirurgie a radioterapie. Pooperačně dochází k jednostranné poruše sluchu, ale může dojít i k rozvoji bulbárního syndromu perioperačním funkčním postižením periferních nervů v blízkosti lokalizace tumoru. Příspěvek prezentuje roli klinického logopeda v diagnostice a terapii u pacientky po operaci vestibulárního schwannomu s rozvojem bulbární symptomatiky.
Klíčová slova:
vestibulární schwannom – bulbární symptomy – flexibilní endoskopické vyšetření polykání – terapie dysfagie
Vestibulární schwannom
Nádory kraniálních a spinálních nervů tvoří poměrně vzácnou skupinu léze periferních nervů (Ambler, 2013). Vestibulární schwannom (neurinom akustiku, neurilemom akustiku, nádor mostomozečkového koutu, intrakraniální schwannom) je nejčastějším tumorem zadní jámy lební vycházející z buněk Schwannovy pochvy vestibulární části n. vestibulocochlearis (n. statoacusticus) v místě junkce centrálního a periferního myelinu (Zvěřina, 2010, wikiskripta [online]). Vyskytuje se nejčastěji mezi 30. až 50. rokem věku s incidencí 1,2 případů / 100 000 obyvatel / 1 rok (Ambler, 2013, Zvěřina, 2010). Mírně převažuje postižení žen (Chovanec in Čada, Černý et al., 2017). Ve většině případů je příčina vzniku neznámá. Zhruba 7 případů ze 100 je způsobeno velmi vzácným genetickým onemocněním, neurofibromatózou 2. typu (Vilímovský, 2014).
Klasifikace vestibulárního schwannomu může být hodnocena dle:
rychlosti progrese
nerostoucí nebo velmi pomalu rostoucí (≤ 0,1 cm/rok)
pomalu rostoucí (< 1 cm/rok)
rychle rostoucí (≥ 1 cm/ rok) (Zvěřina 2010, Chovanec in Čada, Černý et al., 2017)
lokalizace (tab. 1) (Koos, 1985, Zvěřina, 2010, wikiskripta [online]).
Table 1. Klasifikace vestibulárního schwannomu dle lokalizace 
Mezi nejčastější symptomy vestibulárního schwannomu patří
nedoslýchavost (jednostranná, percepční, progredující, často roky trvající),
tinnitus (zpravidla doprovázející poruchu sluchu),
závrať (nebo výraznější porucha rovnováhy),
symptomy postižení n. trigeminus (bolest, brnění, necitlivost nebo mravenčení v obličeji),
poruchy funkce vzdálenějších hlavových nervů (při velmi objemných nádorech, diplopie, příznaky léze nervů postranního smíšeného systému – dysfonie, dysfagie),
bolesti hlavy (nejčastěji tlak a bolestivost v retroaurikulární a okcipitální oblasti),
hydrocefalus (obstrukční hydrocefalus u nádorů větších než 4 cm, častěji přítomen hydrocefalus komunikující),
nystagmus (v důsledku hydrocefalu a nitrolební hypertenze dochází k edému papily) (Chovanec in Čada, Černý et al, 2017, Vilímovský, 2014).
V rámci diagnostiky vestibulárního schwannomu patří mezi základní vyšetření tónová a slovní audiometrie, Brainstem Auditory Evoked Potentials (BAEP), Brainstem Evoked Response Audiometry (BERA) a magnetická rezonance mozku (Magnetic Resonance Imaging – MRI) (Chovanec in Čada, Černý et al, 2017, wikiskripta [online]).
Cílem léčby je kontrola růstu nebo odstranění potenciálně život ohrožujícího nádorového onemocnění při současné snaze o zachování funkcí. Mezi terapeutické strategie patří:
observace (Sledování a opakované vyšetření zejména MRI a sluchu k hodnocení, zda nádor patří mezi rostoucí. Nerostoucí nádory se jen sledují, observace je oprávněná pouze u I. a II. stupně.),
stereotaktická radiochirurgie a radioterapie (Leksellův gama nůž – LGN, ozařování modulovanou intenzitou svazku, lineární urychlovač, protonová terapie apod. LGN léčí jen malé vestibulární schwannomy I. a II. stupně, výjimečně III. stupně. Život ohrožující, agresivně rostoucí nádory IV. stupně nemůže léčit vůbec.),
mikrochirurgická léčba (Vzhledem k minimálnímu výskytu recidiv je zlatým standardem, je indikována u schwannomů všech velikostí a doporučována u naprosté většiny pacientů s nádory ≥ 2,5 cm, u cystických a výrazně rostoucích vestibulárních schwannomů. Perioperačně je nutné monitorovat hlavové nervy (n.VII, n.IX, n.X, n.XI, n.XII). U nádorů s průměrem nad 2,5 cm není zachování sluchu možné. N. facialis se anatomicky podaří zachovat ve více než 90 % případů.) (Chovanec in Čada, Černý et al., 2017, Zvěřina, 2010, wikiskripta [online]).
Prognóza onemocnění je velmi dobrá, protože se jedná o nezhoubný nádor mozku (Vilímovský, 2014).
Bulbární symptomy po operaci vestibulárního schwannomu
Intaktní řečový projev a schopnost polykání jsou spojeny s velmi složitou strukturou koordinovaných kontrakcí svalů v oblasti rtů, čelisti, jazyka, měkkého patra, hrtanu a dýchacích svalů (Neubauer et al., 2018). Z hlavových nervů se do polykacího aktu a řečové produkce zapojují n.V, n.VII, n.IX, n.X, a n.XII (Tedla et al., 2018). Při lézi těchto hlavových nervů může dojít k rozvoji bulbárního syndromu s klinickými projevy dysartrie, dysfagie či dysfonie.
Riziko poranění hlavových nervů je při mikrochirurgické léčbě přímo úměrné velikosti nádoru (Chovanec in Čada, Černý et al., 2017). Chirurgické řešení tumorů baze lební stále představuje rizikovou oblast, kdy může dojít ke vzniku nebo prohloubení již předoperačně vzniklé poruchy hlavových nervů (přechodné nebo trvalé) (Komínek, Rosoľanka in Tedla, Černý et al., 2018). Dle studie Warda, Francise et al. na 443 případech pacientů s chirurgickým řešením vestibulárního schwannomu byla dysfagie pooperačně zaznamenána u 2,6 % případů a u 0,7 % případů byla zaznamenána pooperačně vzniklá jednostranná paréza hlasivky. Průměrná délka hospitalizace pacientů je v této studii uvedena 5,3 dne, ale u pacientů s prokázanou dysfagií se prodlužuje v průměru na 11,7 dne a u pacientů s jednostrannou parézou hlasivky na 12,1 dne. U některých pacientů s prokázanou dysfagií po operaci vestibulárního schwannomu byla nutnost založení tracheostomie a zavedení gastrické sondy (Ward, Francis et al., 2012). Vzhledem k riziku rozvoje komplikací poruchy polykání, tj. riziku aspirační bronchopneumonie, malnutrice a/nebo dehydratace, a vzhledem k dopadům na kvalitu života pacientů při potížích při polykání, tvorbě řeči a hlasu by rehabilitace měla být zahájena co nejdříve (Jennings, 1992, Komínek, Rosoľanka in Tedla, Černý et al., 2018, Ward, Francis et al., 2012).
V praxi klinického logopeda se na našem pracovišti u pacientů po operaci vestibulárního schwannomu nejčastěji setkáváme s jednostrannou lézí n.VII, n.X a n.XII. Léze lícního nervu se klinicky převážně manifestuje oslabením retního uzávěru, při polykání vytékáním/vypadáváním sousta z úst (drooling), rezidui stravy v tvářové kapse, oslabením artikulace hlásek I. artikulačního okrsku. Při jednostranné lézi bloudivého nervu nejčastěji pozorujeme dysfonii, chrapot, oslabení hlasivkového uzávěru, vysoké riziko aspirace a/nebo i přímo přítomnost aspirace stravy a tekutin, rezidua stravy či pooling tekutin v piriformních sinech hypofaryngu unilaterálně. Při jednostranném oslabení jazykohltanového nervu je přítomna asymetrie jazyka při plazení, omezená lateralizace jazyka s obtížemi při čištění reziduí stravy z tvářových kapes. Na našem pracovišti se setkáváme přibližně s 5 pacienty po operaci vestibulárního schwannomu za rok, kteří jsou v péči klinického logopeda. Včasná diagnostika možné bulbární symptomatiky klinickým logopedem a následná terapie polykání, hlasu i řeči vede k eliminaci rozvoje možných komplikací a zlepšení kvality života pacientů.
Kazuistika
V naší případové studii se věnujeme případu ženy, ročník 1975. Pacientka byla vyšetřena ambulantně na neurochirurgii a ORL v květnu a červnu 2020 pro asi dva roky trvající hypestezii tváře vpravo, mírnou asymetrii koutku úst vpravo, hypacusis dominantně vpravo, tinnitus, během posledních týdnů progredující vertigo s nutností chůze s oporou. Tumor tedy již pravděpodobně dlouhodobě komprimoval n.V, n.VII a n.VIII. Dne 23. 5. 2020 bylo provedeno MRI mozku s nálezem typického schwannomu n.VIII vpravo o rozměru 28,5 mm s kompresí mozkového kmene a IV. komory, bez hydrocefalu (obr. 1a, 1b). Pacientka byla indikována k operačnímu řešení.
Obrázek 1a: Magnetická rezonance mozku (koronární řez) 
Obrázek 1b: Magnetická rezonance mozku (axiální řez) 
V otorinolaryngologickém (ORL) a otoneurologickém vyšetření byly předoperačně popsány zvukovody oboustranně volné, bubínky šedé s reflexem, hlasivky bledé, hybné. Spontánní nystagmus naznačen vlevo I. stupně. Hautant bez úchylky, Romberg I-III s tahem vpravo, Untenberger pro riziko pádu neproveden. Dle audiometrie vpravo api a basokochleární pokles sluchu k 40 dB, mediokochleárně práh na 20 dB, vlevo také mírný api a basokochleární pokles (obr. 2). Při vyšetření BERA záznam oboustranně při intenzitách 70, 80, 90 dB: 2× 1 000 impulzů, vlevo křivka s vrcholy odpovídajících latencí, vpravo křivka s nižší amplitudou a větší latencí (obr. 3). V závěru uzavřeno jako senzorineurální nedoslýchavost oboustranně, převážně vpravo, dle BERA útlak n.VIII vpravo, periferní vestibulární syndrom. Doporučena kontrola pooperačně a vestibulární rehabilitace.
Obrázek 2: Audiogram předoperačně 
Obrázek 3: Záznam BERA předoperačně 
Dne 17. 6. 2020 byla provedena radikální exstirpace schwannomu n.VIII I.dx. s ponecháním drobného rezidua na n.VII v blízkosti vnitřního meátu, což bylo potvrzeno pooperační magnetickou rezonancí. Pooperačně byla pacientka na umělé plicní ventilaci, 1. pooperační den extubována, probírala se do plné lucidity. Dle dokumentace byla přítomna dysartrie, zavedena nasogastrická sonda (NGS) pro poruchu polykání, dále byla přítomna paréza n.VII vpravo, lagoftalmus vpravo, dystaxe vpravo. Na House-Bracmannově škále hodnotící lézi n.VII klasifikováno stupněm V – těžké postižení funkce (tab. 2, Konečný, Kalčíková et al., 2009). 19. 6. 2020 bylo žádáno logopedické vyšetření včetně objektivního vyšetření schopnosti polykání FEES (Fiberoptic Endoscopic Evaluation of Swallowing).
Table 2. House-Brackmannova škála (House, Brackmann, 1985) 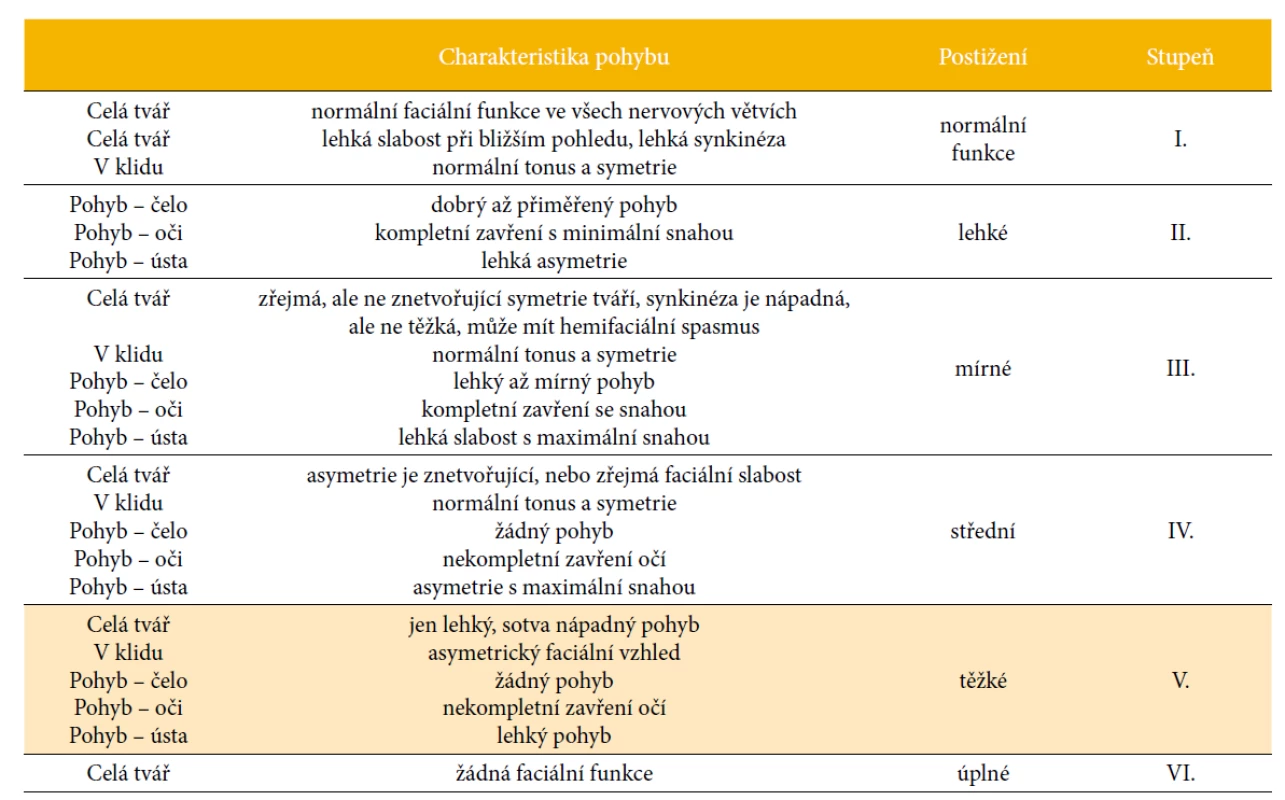
Pacientka byla vyšetřena klinickým logopedem na jednotce intenzivní péče neurochirurgické kliniky. Anamnesticky v předchorobí bez poruchy řeči či polykání. Při vyšetření byla při vědomí, snažila se spolupracovat, psychomotorické tempo bylo zpomalené, po celou dobu vyšetření měla pacientka zavřené oči pro výrazné vertigo, vpravo byl přítomen lagoftalmus. Řečová produkce byla v krátkých odpovědích, fonorespiračně namáhavá, artikulace byla oslabená v I. artikulačním okrsku pro nedostatečný bilabiální a labiodentální uzávěr. Rty cenila s asymetrií koutku vpravo, retní uzávěr byl oslabený vpravo, protruze rtů omezená vpravo, přítomna byla při špulení rtů asymetrie a přetahování středu horního rtu ke zdravé straně (obr. 4, 5, 6). Jazyk plazila středem, rozsah pohybu jazyka byl přiměřený všemi směry, síla jazyka se jevila částečně oslabena ve všech částech včetně kořene. Dutina ústní byla s plnou denticí a stagnací slin povšechně. Vellum symetrické, kontrakce vella při fonaci byla přítomná, dávivý reflex výbavný. Hlas byl slabý, tichý s kloktavou příměsí. Rezonance řeči byla nenarušená.
Obrázek 5: Asymetrie ústního koutku vpravo při snaze o zaostření rtů 
Obrázek 6: Asymetrie ústního koutku vpravo při protruzi rtů, oslabení retního uzávěru vpravo 
Při objektivním vyšetření schopnosti polykání FEES ve spolupráci s ORL lékařem bylo konduktorem endoskopu proniknuto přes pravý nos okolo NGS, v hypofaryngu byla patrná stagnace slin, hypofarynx byl jinak klidný, epiglottis štíhlá, piriformní siny s hladinkami slin, které přetékaly do glottis zadní komisurou a byly následně aspirovány, poté aktivován spontánní kašel a vyplivování slin. Hlasivky byly symetricky hybné, ale s výraznějšími otlaky v zadních třetinách a v subglottis po intubaci (obr. 7). Volní i mimovolní uzávěr glottis byl dostatečný, kašel oslabený, citlivost hrtanu byla orientačně snížená. Polykání pyré se manifestovalo oslabením orální přípravné fáze při sejmutí sousta ze lžíce pro insuficienci retního uzávěru, orální transportní fáze byla zpomalená, faryngeální spouštění včasné, po polknutí bylo přítomno reziduum v pravém piriformním sinu při sondě. Polykání jednoho sousta bylo opakované s postupným dočišťováním rezidua z hypofaryngu. Terapeuticky byla snaha o nastavení náhradní polohy hlavy s úklonem ke zdravé straně. Pro výrazné vertigo byl však pohyb hlavy možný jen částečně bez efektu při polykání. Polykání tekutiny bylo přítomno s výrazně oslabenou orální fází, pacientka nebyla schopná nasát slámkou, při pití z hrnku byl přítomen výrazný drooling pravým ústním koutkem. Faryngeální spouštění polykání bylo opožděné pro predeglutivní zatékání (leak) tekutiny přes kořen jazyka do valekul. U většího doušku byl zaznamenán leak až do piriformního sinu a postkrikoidní krajiny, stagnace tekutiny (pooling) a odtud zatékání do hrtanu s aspirací a okamžitým kašlem. Pevné sousto u prvního vyšetření FEES nebylo podáno.
Obrázek 7: FEES otlaky hlasivek, pooling slin 
Obrázek 8: FEES pooling a aspirace tekutiny 
Závěr prvního klinicko-logopedického vyšetření včetně vyšetření FEES byl stanoven jako orofaryngeální dysfagie těžkého stupně s aspirací slin a tekutin – na Rosenbekově penetračně-aspirační škále (PAS) (tab. 3) hodnoceno 6/8 pro sliny a tekutinu, 1/8 pro pyré, bulbární dysartrie lehkého stupně, dysfonie lehkého stupně. Doporučena byla strava i tekutiny nadále plně non per os, sondou, a zahájení terapie klinickým logopedem.
Table 3. Penetračně-aspirační škála (PAS) (Rosenbek, Robins et at., 1996) 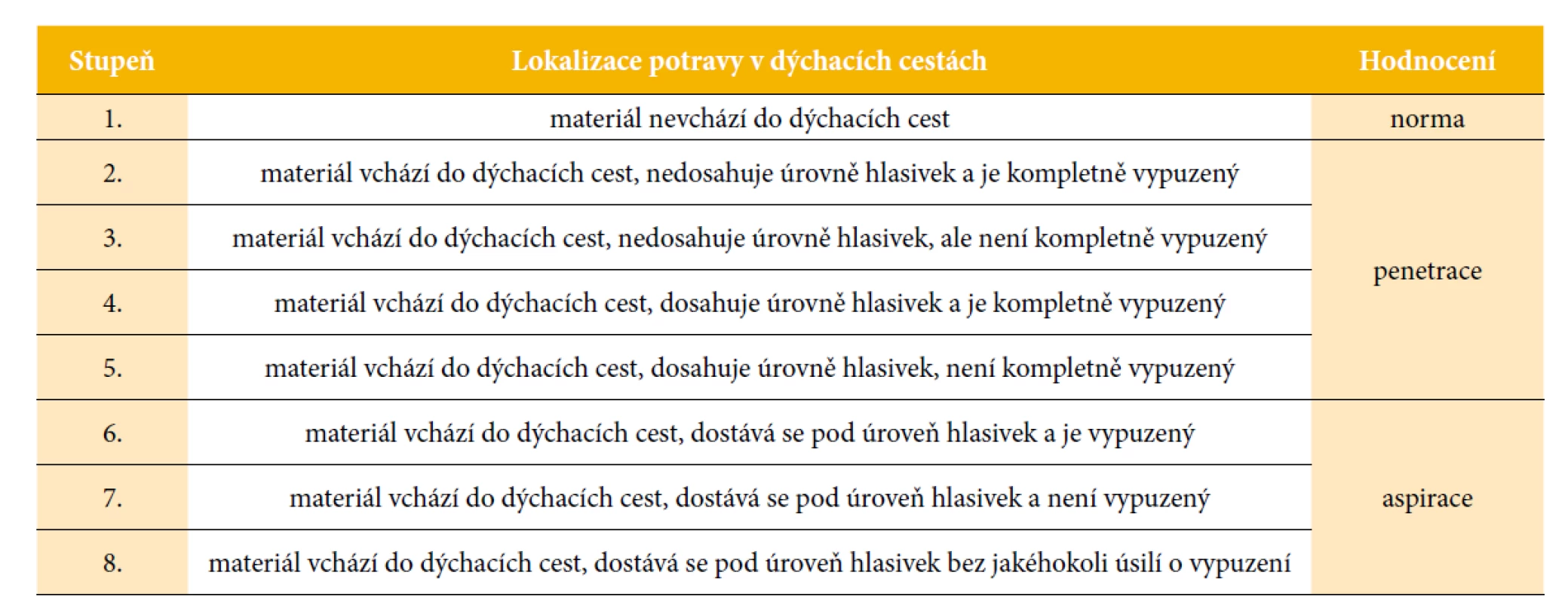
Pooperačně byla jednoznačně vyjádřena léze n. VII ve všech větvích. Pooperační léze n.XII vyjádřena nebyla, neboť pacientka plazila jazyk středem, rozsah pohybu byl dostatečný. Oslabení jazyka bylo způsobeno pravděpodobně difúzním oslabením při alteraci celkového stavu v časném pooperačním období. K oslabení ve smyslu síly hlasivkového uzávěru a citlivosti hrtanu došlo velmi pravděpodobně z důvodu otlačení hrtanu při intubaci, nikoli narušením n. X, neboť hybnost hlasivek byla oboustranně zachována, přítomny byly pouze otlaky v zadních třetinách.
Logopedická terapie probíhala u lůžka pacientky na jednotce intenzivní péče. Terapie byla zaměřena na cvičení rozsahu pohybu orofaciální oblasti vpravo – čela, oka, tváře; dále na cvičení rozsahu pohybu rtů, podporu symetrie a posilování retního uzávěru s cílem omezení droolingu, zlepšení intraorálního tlaku při polykání, zlepšení artikulace. Pro zlepšení faryngeálního spouštění polykání a omezení predeglutivního leaku byla zapojena cvičení na sílu a rozsah pohybu kořene jazyka, tj. tlaky a pulzy na kořen jazyka, usilovná fonace hlásky K při velkém čelistním úhlu (využívána byla Ora-light lžička č. 4 – terapeutický nástroj k rehabilitaci orální motoriky, stimulátor zadní části jazyka s cílem cvičení rozsahu pohybu i síly kořene jazyka, možného cvičení diadochokineze spojené s fonací i polykáním slin [obr. 9]), Masako manévr, termálně-taktilní stimulace, nácvik nepřímého manévru usilovného polykání na slinách a přímého manévru usilovného polykání konzistence pyré. Faryngeální fáze polykání byla podpořena technikami cílenými na elevaci hyolaryngeálního komplexu se současnou podporou rozsahu pohybu laterálních stěn hltanu pro zmenšení reziduí v piriformním sinu. Byla zapojena cvičení na posilování hlasivkového uzávěru a nepřímý nácvik manévru super supraglotického polykání na slinách a postupně i přímo na doušku tekutiny. Do terapie byla zavedena dechová a fonační cvičení.
Obrázek 9: Ora-light lžička č. 4 
Pokroky v terapii byly ověřovány průběžnou diagnostikou, především schopnosti polykání. Dne 26. 6. 2020 bylo provedeno kontrolní vyšetření FEES se zlepšením nálezu. Orofaryngeální dysfagie byla hodnocena jako středně těžká, již bez aspirace. V PAS pacientka vykazovala hodnoty 1/8 pro pyré, 2/8 pro tekutinu, 3/8 pro polotuhé a tuhé sousto (obr. 10). Byl zahájen kombinovaný příjem stravy – nadále do NGS a současně postupně příjem per os stravou konzistence homogenního pyré, tekutiny byly podávány po jednotlivých malých doušcích.
Obrázek 10: Penetrace pevného sousta 
Kombinovaný příjem stravy přetrvával ještě po dobu jednoho týdne. Pacientka nebyla schopna pro únavu sníst celou porci, nepokryla svůj plný nutriční příjem. Zavedená terapie klinickým logopedem pokračovala nadále. Při kontrolním vyšetření FEES 3. 7. 2020 bylo prokázáno opět zlepšení schopnosti polykání. Hodnoty PAS byly 1/8 pro pyré, polotuhé i tuhé sousto, 2/8 pro tekutinu. Postupně byl zaveden přechod k měkké, mleté konzistenci stravy a následující den byla odstraněna NGS. Dne 14. 7. 2020 byla pacientka propuštěna z hospitalizace. Následně absolvovala rehabilitační pobyt.
Ke kontrolnímu vyšetření ambulantní formou se pacientka dostavila 2. 9. 2020. V klinickém obraze přetrvávala asymetrie n.VII vpravo. Přítomen byl nadále lagoftalmus, asymetrie ústního koutku vpravo s oslabením retního uzávěru, oslabením artikulace hlásek I. artikulačního okrsku. Na House-Brackmannově škále nadále hodnoceno stupněm V. Hlas byl již čistý, znělý, hlasivky byly symetricky hybné a klidné. Strava byla bez omezení konzistence, tekutiny pacientka přijímala po jednotlivých doušcích, nebyla schopna kontinuálního pití. Nadále přetrvával drooling tekutin pravým ústním koutkem, při zpracovávání pevné stravy pacientka udávala občasné pokousání v pravé tváři. Při vyšetření FEES zůstaly hodnoty PAS identické jako u předešlého vyšetření. Během celé doby byla pacientka bez teplot, bronchopneumonie či váhového úbytku. Závěr logopedického vyšetření byl stanoven jako orofaryngeální dysfagie lehkého stupně bez aspirace, bulbární dysartrie velmi lehkého stupně. Současně byla ORL lékařem provedena kontrolní tónová audiometrie se závěrem surdita vpravo, vlevo normakuze (obr. 11). Prognosticky lze dále uvažovat o možné postupné úpravě funkce n.VII ještě během 1–2 let po operaci. U pacientky prezentované v kazuistice můžeme stručně shrnout narušení hlavových nervů n.V, n.VII a n.VIII předoperačně a prohloubení jejich deficitu pooperačně (tab. 4).
Obrázek 11: Audiogram pooperačně 
Table 4. Shrnutí funkčnosti hlavových nervů 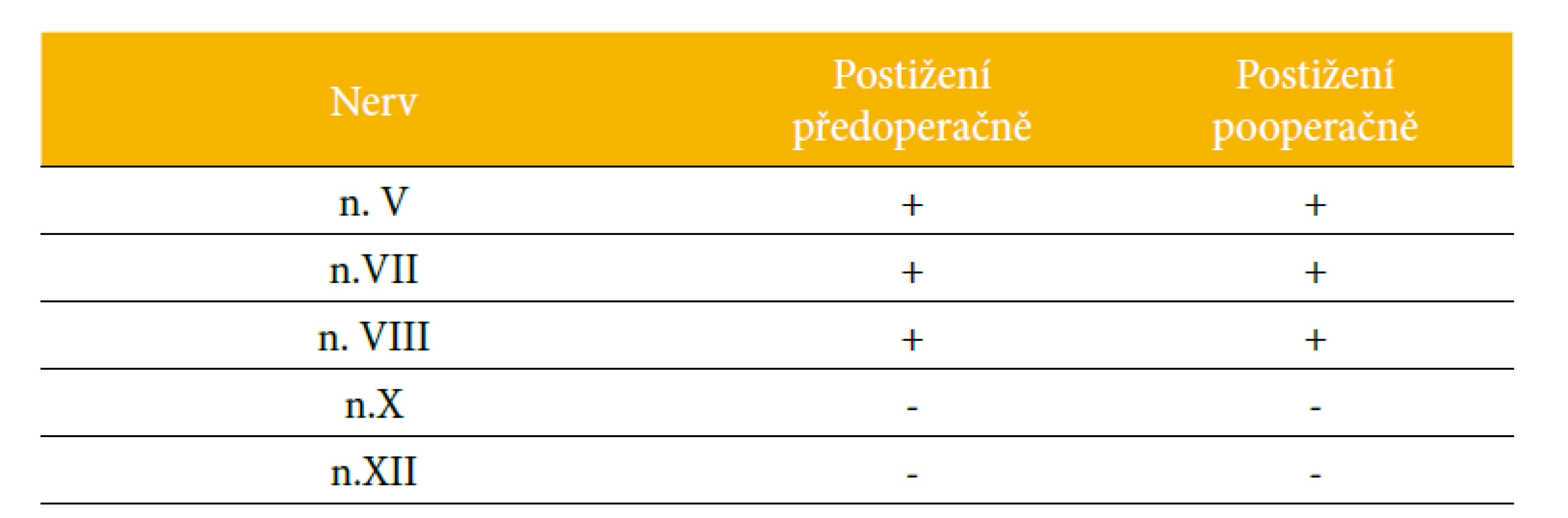
Závěr
Po operaci vestibulárního schwannomu dochází k jednostranné periferní nedoslýchavosti. Prvořadě se tedy neuvažuje o nutnosti klinicko-logopedické péče. V některých případech však pooperačně může dojít k rozvoji bulbární symptomatiky. Pak je zavedení logopedické péče indikováno, především v diagnostice a terapii orofaryngeální dysfagie. Díky včasné diagnostice schopnosti polykání dochází k eliminaci možného rozvoje pooperačních komplikací ve smyslu aspirační bronchopneumonie, malnutrice či dehydratace pacientů. Terapie dysfagie klinickým logopedem je u pacientů po operaci vestibulárního schwannomu efektivní. I přes možnou počáteční nutnost sondové výživy pacienti postupně přecházejí pod dohledem klinického logopeda k běžnému a bezpečnému příjmu stravy a tekutin. Klinický logoped se u pacientů po operaci vestibulárního schwannomu stává součástí multidisciplinárního týmu v intenzivní péči.
Fotografie byly pořízeny s informovaným souhlasem pacientky.
Mgr. Naděžda Lasotová1, MUDr. Marcela Dubová2, MUDr. Miloš Duba3, MUDr. Nikola Mišurová 2, prof. MUDr. Martin Smrčka, Ph.D., MBA3
1Neurologická klinika FN Brno
2Oddělení ORL FN Brno
3Neurochirurgická klinika LF MU a FN Brno
Korespondenční autor:
Mgr. Naděžda Lasotová
Neurologická klinika FN Brno, Pracoviště Nemocnice Bohunice a Porodnice, Jihlavská 20, 625 00 Brno, tel.: 532 23 2008
https://doi.org/10.36833/lkl.2020.039 licensed under CC BY-NC
Sources
- AMBLER, Z., 2013. Poruchy periferních nervů. Praha: Triton. ISBN 978-80-7387-705-7.
- HOUSE, J. W., BRACKMANN, D. E., 1985. Facial nerve grading system. Otolaryngol Head Neck Surg. Apr 93(2), s. 146-7. DOI:10.1177/019459988509300202.
- CHOVANEC. M., 2017. Vestibulární schwannom a jiné nádory skalní kosti a mostomozečkového koutu. In. ČADA, Z., ČERNÝ, R. et al. Závratě. Tobiáš. ISBN 978-80-7311-165-6.
- JENNINGS, K. S., SIROKY, D. et al., 1992. Swallowing problems after excision of tumors of the skull base: Diagnosis and Management in 12 Patients. Dysphagia. 7(1), s. 40-4. DOI: 10,1007 / BF02493420.
- KOMÍNEK, P., ROSOĽANKA, M. et al., 2018. Poruchy polykání po chirurgických výkonech. In. TEDLA, M., ČERNÝ, M. et al. Poruchy polykání. Tobiáš. ISBN 978-80-7311-188-5.
- KOOS, W. T., SPETZLER, R. F. et al., 1985. Color Atlas of Microneurosurgery. Stuttgart; New York: G. Thieme; New York: Thieme-Stratton. ISBN 978-0-86577-187-1.
- NEUBAUER, K. et al., 2018. Kompendium klinické logopedie. Praha: Portál. ISBN 978-80-262-1390-1.
- ROSENBEK, J. C., ROBINS, J. A. et al., 1996. A penetration-aspiration scale. Dysphagia, 11(2), s. 93-98. doi.org/10.1007/BF00417897.
- TEDLA, M., ČERNÝ, M. et al., 2018. Poruchy polykání. Tobiáš. ISBN 978-80-7311-188-5.
- VILÍMOVSKÝ, M., 2014. Neurinom akustiku: příčiny, příznaky, diagnostika a léčba. [online] cs.medlicker.com [cit. 25. 6. 2020]. Dostupné z: https://cs.medlicker.com/378-neurinom-akustiku-priciny-priznaky-diagnostika-a-lecba
- WARD, B.K., FRANCIS, H.W. et al., 2012. Nation Prevalence and Impact of Perioperative Vagus Nerve Injury in Vestibular Schwannoma. Laryngoscope. 122, s. 2824-2831. DOI:10.1002/lary.23605.
- WIKISKRIPTA. Vestibulární schwannom. [online] [cit. 25. 6. 2020]. Dostupné z: https://www.wikiskripta.eu/w/Vestibulární_schwannom
ZVĚŘINA, E., 2010. Neurinom akustiku – vestibulární schwannom – osobní pohled na nejmodernější postupy v jeho léčbě. Časopis lékařů českých. 2010, 149, s. 269-276. ISSN 1805-4420.
Labels
Clinical speech therapy General practitioner for children and adolescents
Article was published inClinical speech therapy (Listy klinické logopedie)

2020 Issue 2-
All articles in this issue
- EDITORIAL
- BONE CONDUCTION IMPLANTS
- HEARING AND METABOLIC DISEASES IN THE IMAGE OF GALACTOSAEMIA – CASE REPORT
- INDICATIONS FOR COCHLEAR IMPLANTS
- SPEECH AND LANGUAGE ASSESSMENT IN ADULT COCHLEAR IMPLANT CANDIDATES AND USERS
- HEARING EXAMINATION WITH METHODS OF EVOKED POTENTIALS AND ITS LIMITATIONS IN THE YOUNGEST CHILDREN
- BULBÁRNÍ SYMPTOMY PO OPERACI VESTIBULÁRNÍHO SCHWANNOMU – KAZUISTIKA
- THERAPEUTIC SPECIFICS OF CHILDREN WITH SEVERE HEARING IMPAIRMENTS AND CHILDREN WITH COCHLEAR IMPLANTS
- INNER EAR MALFORMATION
- EVALUATION OF AUDITORY PERCEPTION IN INFANTS AND TODDLERS WITH HEARING IMPAIRMENT
- LIPREADING AND ITS ROLE IN INDIVIDUAL SPEECH THERAPY INTERVENTION AND EDUCATION OF INDIVIDUALS WITH HEARING IMPAIRMENT
- VISUAL REINFORCEMENT AUDIOMETRY (VRA): EXAMINATION METHOD OF HEARING IN THE YOUNGEST CHILDREN
- VISUAL REINFORCEMENT AUDIOMETRY USED IN PRACTICE – CASE REPORTS
- PHONEME AWARENESS, READING AND EARLY INTERVENTION IN CHILDREN WITH HEARING IMPAIRMENTS
- DIAGNOSTIC PROCESS AND SUBSEQUENT CARE OF CHILDREN WITH EARLY-AGE HEARING IMPAIRMENT: PARENTS’ EXPERIENCE
- ODKAZY NA ZAJÍMAVÉ ZÁVĚREČNÉ PRÁCE S TEMATIKOU SYNDROMOVÝCH VAD A SLUCHOVÉHO POSTIŽENÍ
-
SNAŽÍME SE O TO, ABY DĚTI, JEJICHŽ MATEŘSKÝM JAZYKEM JE ZNAKOVÝ JAZYK, MĚLY MOŽNOST SE VZDĚLÁVAT VE SVÉM RODNÉM JAZYCE
ROZHOVOR S MGR. IVANOU MACÍKOVOU, ŘEDITELKOU MŠ, ZŠ A SŠ PRO SLUCHOVĚ POSTIŽENÉ V ČESKÝCH BUDĚJOVICÍCH - I SDÍLENÍ PROBLÉMU S TINNITEM PŘINÁŠÍ ÚLEVU
-
CENTRUM PRO DĚTSKÝ SLUCH TAMTAM, O. P. S.:
RODINY NÁS NEJVÍCE POTŘEBUJÍ V PRVNÍM ROCE -
PRO LÉKAŘKU JSEM BYLA ÚZKOSTNÁ MATKA A DCERA PROSTĚ ZAOSTALÁ…
ROZHOVOR S PANÍ JIŘINOU POLÁKOVOU, MATKOU DÍVEK SE SLUCHOVÝM POSTIŽENÍM - IMPLANTÁTY MĚ VÍCE PŘIBLÍŽILY K LIDEM… ROZHOVOR S PANÍ IVANOU ZOULÍKOVOU, KTERÁ BYLA OBOUSTRANNĚ IMPLANTOVÁNA V DOSPĚLOSTI
-
RECENZE PUBLIKACE
ASSESSING AND TREATING DYSPHAGIA: A LIFESPAN PERSPECTIVE -
RECENZE KNIHY
KDYŽ DÍTĚ VIDÍ, CO MÁ SLYŠET -
KDYBY FONIATRIE NEEXISTOVALA, MUSEL BYCH SI JI ASI SÁM VYMYSLET
ROZHOVOR S MUDR. LIBOREM ČERNÝM, PH.D. - NARRATIVE DISCOURSE IN BROCA‘S AND ANOMIC APHASIA
- DIAGNOSTICS OF NARRATIVE ABILITIES AND CZECH ADAPTATION OF THE MAIN TOOL
- CASE STUDY OF BOY WITH SUBMUCOSAL CLEFT PALATE, DEVELOPMENTAL DYSPHASIA AND EATING DISORDER
- Clinical speech therapy (Listy klinické logopedie)
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- CASE STUDY OF BOY WITH SUBMUCOSAL CLEFT PALATE, DEVELOPMENTAL DYSPHASIA AND EATING DISORDER
- PHONEME AWARENESS, READING AND EARLY INTERVENTION IN CHILDREN WITH HEARING IMPAIRMENTS
- DIAGNOSTICS OF NARRATIVE ABILITIES AND CZECH ADAPTATION OF THE MAIN TOOL
- HEARING EXAMINATION WITH METHODS OF EVOKED POTENTIALS AND ITS LIMITATIONS IN THE YOUNGEST CHILDREN
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career




