-
Medical journals
- Career
Obézní pacient v ordinaci praktického lékaře
Authors: Marie Kunešová 1; Pavla Kalousková 1; Radka Taxová Braunerová 1; Martina Jakoubková 1; Hana Zamrazilová 1; Martin Wagenknecht 1; Petr Sucharda 2; Dana Müllerová 3; Martin Fried 4; Martin Haluzík 5; Vojtěch Hainer 1
Authors‘ workplace: Endokrinologický ústav, Praha 1; 3. interní klinika 1. LF UK a VFN v Praze 2; Ústav hygieny a preventivní medicíny LF UK v Plzni 3; OB klinika, Praha 4; Institut klinické a experimentální medicíny, Praha 5
Published in: Čas. Lék. čes. 2020; 159: 104-110
Category: Review Article
Overview
Prevalence nadváhy a obezity v České republice přesahuje mezi obyvateli středního věku 50 %, obézních je více než čtvrtina populace (kolem 26 %). Léčba obézních pacientů je dlouhotrvající a časově náročná. Včasné zahájení léčby může předejít dalšímu zvyšování stupně obezity a vzniku nemocí, které obezitu provázejí. V léčbě obezity mají důležitou úlohu praktičtí lékaři, kteří vidí obézní pacienty obvykle jako první. Základ léčby tvoří komplexní změna životosprávy, která může být doplněna farmakoterapií a metodami bariatrické chirurgie. Článek poskytuje přehled metod v diagnostice a léčbě obezity a uvádí možnosti jejich využití v ordinaci praktického lékaře
Klíčová slova:
vyšetření v obezitologii – dieta – farmakoterapie – bariatrická/metabolická chirurgie
ÚVOD
Místo prvního kontaktu dospělého obézního pacienta se zdravotnictvím je obvykle u praktického lékaře (PL), v případě dětské obezity u praktického lékaře pro děti a dorost (PLDD). Proto je nutné dostatečné vzdělání PL v péči o nemocné s nadváhou a obezitou.
V České republice opakovaně vycházejí doporučení léčby obezity pro PL, na nichž spolupracují Společnost všeobecného lékařství ČLS JEP (SVL) a Česká obezitologická společnost ČLS JEP (ČOS). První verze byly publikovány na webových stránkách SVL již před více než dvaceti lety, poslední je z roku 2018. Všechna doporučení jsou dostupná na webu SVL (1). Doporučené postupy pro pediatry byly publikovány v roce 2008 (2) a aktualizovány v roce 2011 – tato verze je dostupná na webových stránkách ČOS (3). Prozatím poslední evropská doporučení pro praktické lékaře, která se zaměřují na management obezity u dospělých, byla vydána v roce 2019, jedna z prvních verzí vyšla v roce 2008 (4, 5). Český překlad evropských doporučení pro léčbu obezity je dostupný na webu ČOS (6). Doporučení pro bariatricko-metabolickou chirurgii publikovali Fried a spol. (7, 8).
Výsledky léčby obézního pacienta závisejí na jeho motivaci a spolupráci s lékařem a odborníky z řad zástupců dalších zdravotnických profesí, kteří se na léčbě podílejí, především s nutričním terapeutem, fyzioterapeutem a psychologem. Prevalence obezity u dospělých je v českých zemích kolem 26 % (9), ale počet osob léčených pro obezitu je minimální. O terapii obezity přitom u nás byla vydána řada publikací (10–12).
Předpokladem úspěšné léčby obezity je dostatečná motivace pacienta. Ta často chybí, a pokud se k ní pacient dopracuje, stává se tak nezřídka pozdě. Ženy zpravidla motivuje jejich vzhled, muže až (obtěžující) přítomnost některého z onemocnění, která obezitu provázejí (tab. 1). Nejefektivnější je zahájení léčby ještě před vznikem komplikací. Motivovat člověka, který nemá žádné obtíže a cítí se zdráv, k léčbě, jež je pro něj poměrně zatěžující a většinou výrazně zasahuje do jeho životního stylu, je samozřejmě obtížné. Motivační rozhovor s pacientem je časově náročný a má být přizpůsoben reakcím pacienta. Při rozhovoru pacienti dávají přednost slovům „váha“ nebo „BMI“, zatímco termíny „tloušťka“, „nadměrný tuk“ nebo „obezita“ tolerují hůře. Podle reakce pacienta lze zvážit opakování při dalších návštěvách. Při motivačním rozhovoru je nutné vyhnout se stigmatizaci, kterou mnozí pacienti zažívají i ve zdravotnických zařízeních a může pro ně mít řadu důsledků (tab. 2). Stigmatizace byla prokázána u praktických lékařů, ale i u specialistů, kteří se obezitou zabývají (13). Někteří lékaři a zdravotníci se domnívají, že pacienti s obezitou jsou líní, nespolupracující, bez vůle, neinteligentní, někdy dokonce nečestní. Pokud ovšem pacient cítí, že jeho lékař jej odmítá, na další vyšetření nepřijde a léčbu ani nezahájí.
V léčbě obezity lze dosáhnout úspěchu, pokud je pacient dostatečně motivován. Základním předpokladem je, že dostatečně silně vnímá důležitost změny, věří si, že požadované změny dosáhne, a tuto změnu vnímá jako svoji prioritu. Tedy považuje současný okamžik za ten správný k zahájení změny. Má-li být změna chování pacienta dlouhodobá, motivace představuje základní faktor. Motivační rozhovor je účinnou komunikační technikou, při níž neodsuzující a spolupracující styl diskuse umožňuje zesílit pacientovu motivaci a stimuluje jeho úsilí o změnu chování (podrobněji viz Slabá et al. v tomto čísle).
Table 1. Nemoci provázející obezitu 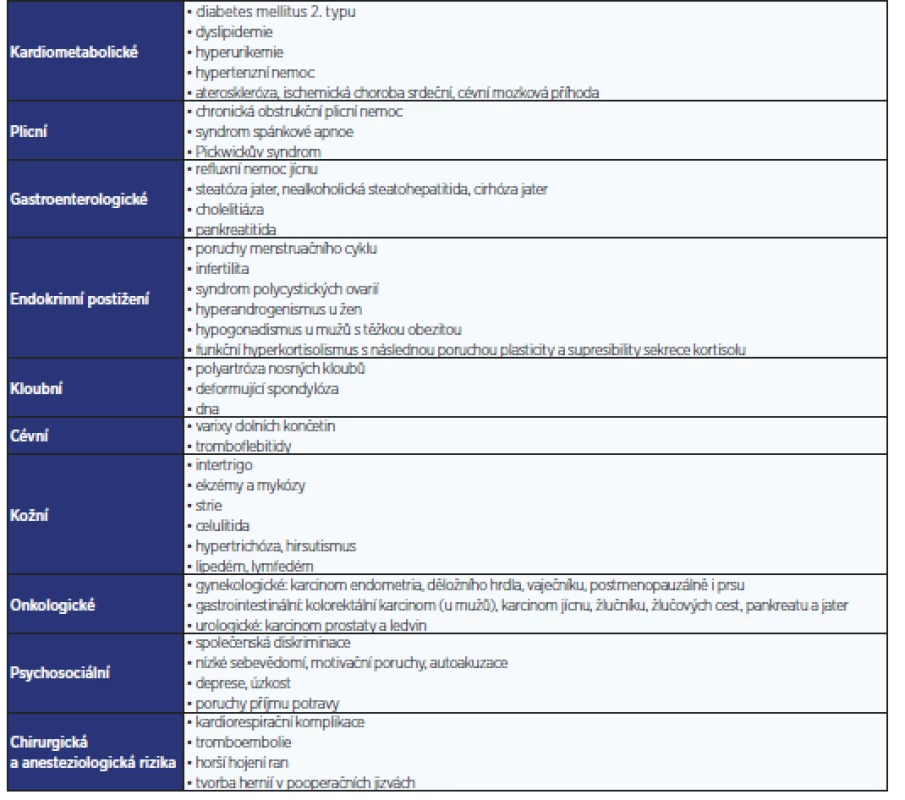
Table 2. Možné nebo hrozící důsledky stigmatizace (4) 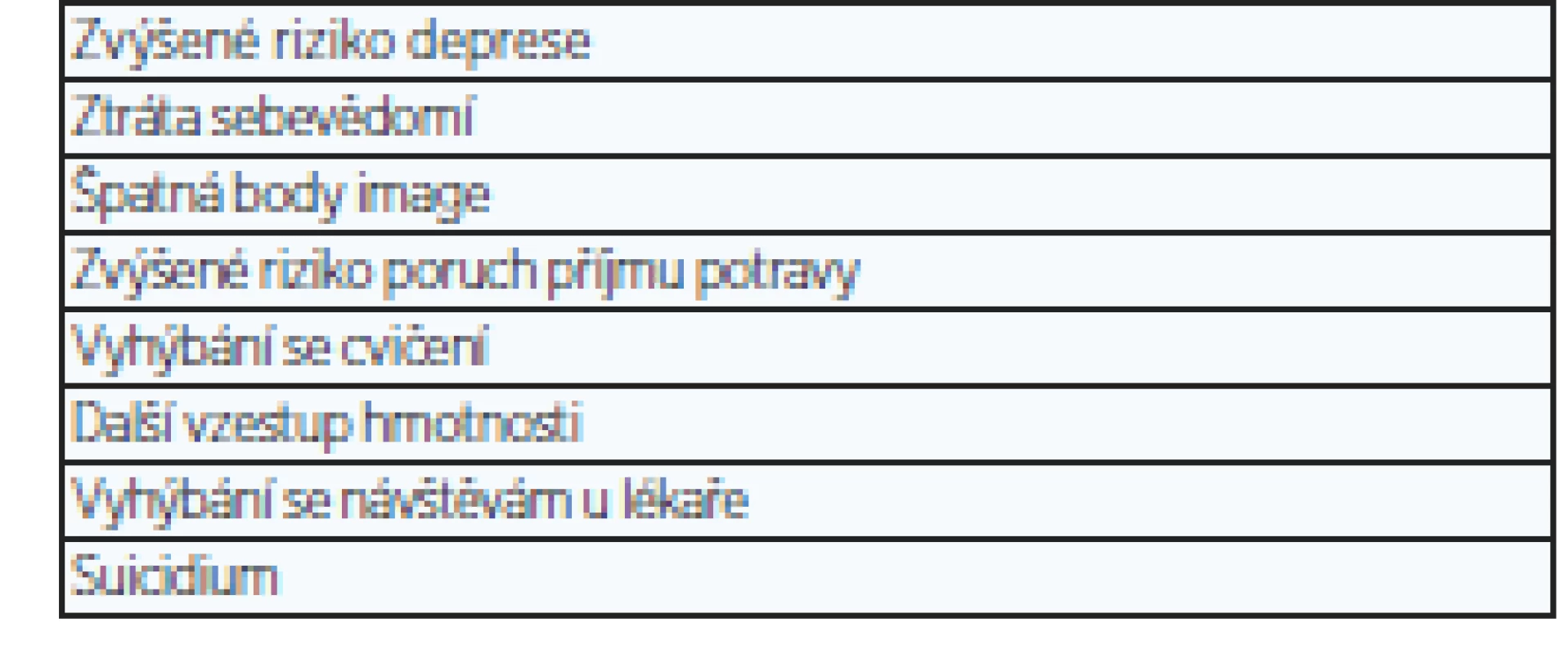
VSTUPNÍ VYŠETŘENÍ OBÉZNÍHO PACIENTA
Anamnéza
Pro úspěšnou léčbu je potřebné získat následující podrobné anamnestické údaje:
- Anamnéza vývoje hmotnosti: výskyt obezity v rodině, období vzniku obezity u pacienta (v dětství, po porodech, nástup do zaměstnání apod.), vývoj hmotnosti v průběhu života, léčba rizikovými léky (kortikosteroidy, některá antidiabetika, některá antiepileptika, některé hormony apod.), kouření a zanechání kouření, vzdělání, anamnéza stravovacích zvyklostí, fyzická aktivita a sport v průběhu života.
- Anamnéza léčby obezity: redukční režimy, které pacient absolvoval, dosažený úbytek hmotnosti a doba trvání jeho udržení, druhy léčby obezity (samostatně, redukční kluby, léčba u lékaře, farmakoterapie, metody bariatrické chirurgie).
- Osobní a rodinná anamnéza s důrazem na výskyt nemocí komplikujících obezitu.
Základní ukazatele a indexy v diagnostice obezity
Základem je stanovení hmotnosti a výšky pacienta. Vážení se provádí ve spodním prádle, bez obuvi, za standardních podmínek (nejlépe ráno, nalačno nebo podle možností ve stejnou denní dobu, hmotnost je rozložena na obě nohy, vyšetřovaná osoba stojí v klidu). Měření výšky probíhá na výškoměru, měříme vždy bez bot, naboso nebo v tenkých ponožkách, nejlépe ráno, měřená osoba stojí na ploše kolmé ke svislé ose výškoměru. Váha i výškoměr mají být pravidelně kalibrovány. Ze získaných výsledků se počítá body mass index podle následujícího vzorce: BMI = hmotnost v kg/výška v m2. Na odlišné hodnocení BMI u bělošské a asiatské dospělé populace upozorňuje tab. 3.
Ve starším věku by se měly hraniční hodnoty používat s rozvahou, protože v průmyslově rozvinutých zemích hmotnost s věkem stoupá, což umožňuje menší ztráty svalové hmoty. Navíc u 70letých a starších pacientů s nadváhou byla zjištěna stejná, nebo dokonce menší mortalita oproti osobám s normální hmotností (14, 15). U dětí se pro hodnocení hmotnosti používají percentilové grafy, jež mají pediatři ve svých ambulancích a které vycházejí z výsledků Celostátního antropologického výzkumu z roku 1991 (16).
Velmi jednoduchým měřítkem obsahu viscerálního tuku a kardiometabolického rizika je obvod pasu. Umožňuje odlišit androidní (rizikové) a gynoidní (protektivní) rozložení tuku. Měří se v polovině vzdálenosti mezi spodním okrajem dolního žebra a crista iliaca v horizontální rovině (obr. 1). Hraniční hodnoty obvodu pasu charakterizují zvýšené a velmi zvýšené riziko vzniku metabolických komplikací (tab. 4). Nižší hodnoty uvedené v tabulce dále jsou pro naši populaci pouze orientační, zatímco vyšší by měly být považovány za indikaci k zahájení léčby, především u osob mladšího a středního věku.
K diagnostice obezity se někdy používají indexy. Hraniční hodnoty poměru pas/boky jsou 1,0 u mužů a 0,85 u žen. Nižší než 0,9, resp. 0,8 představují protektivní faktor proti kardiovaskulárním chorobám. Poměr pas/výška se často používá k hodnocení rozložení tuku u dětí nebo při porovnávání různých populačních skupin. Normální hodnota tohoto indexu je < 0,5.
Table 3. Klasifikace hmotnosti podle BMI (17) 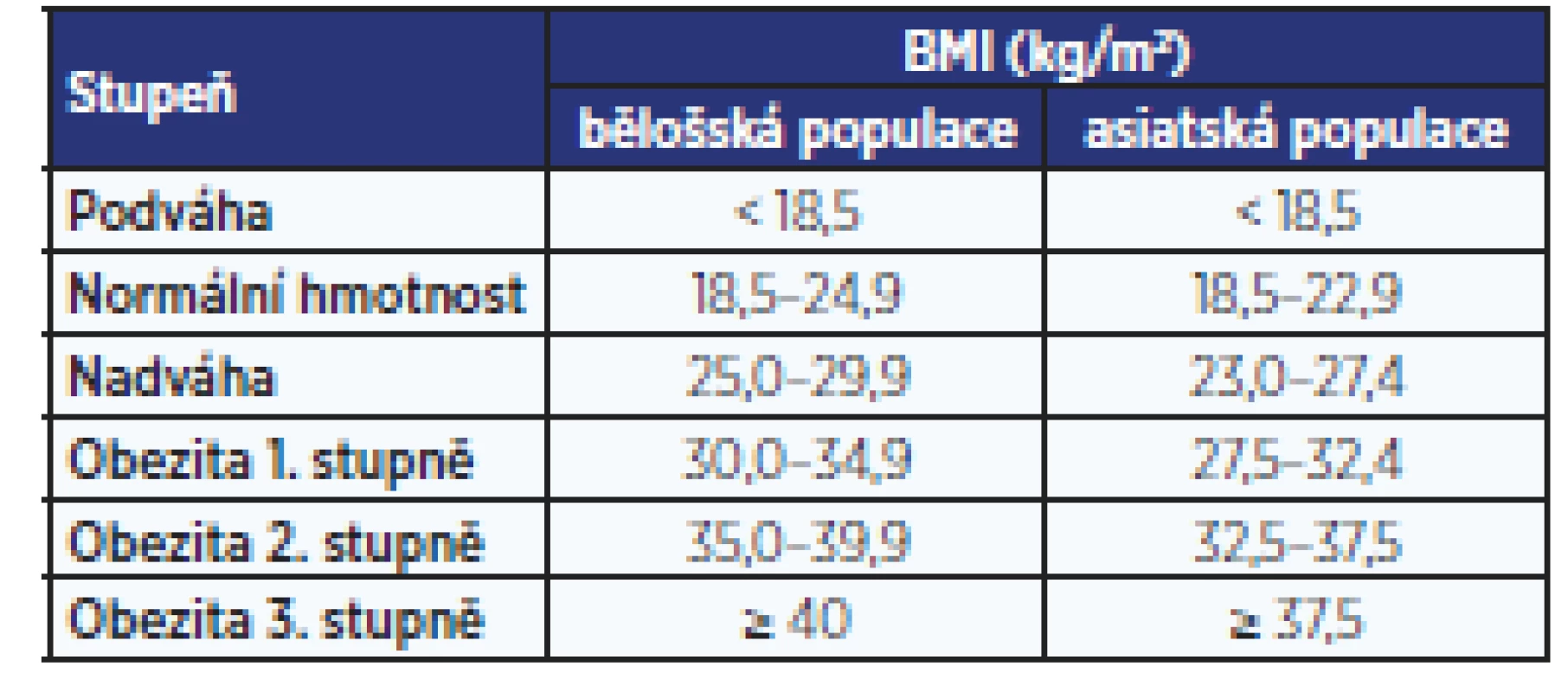
Image 1. Měření obvodu pasu a boků 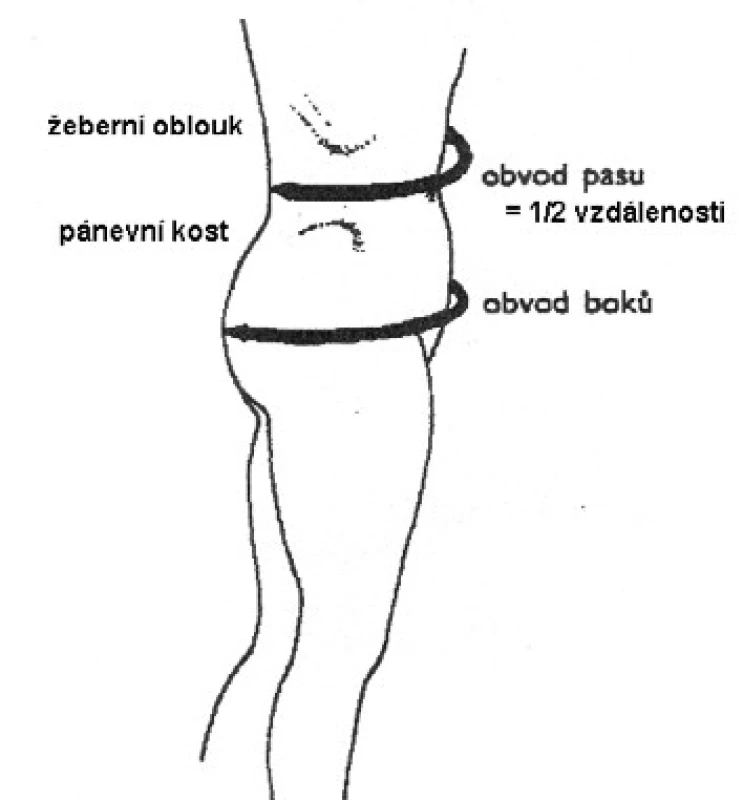
Table 4. Obvody pasu u mužů a žen, které charakterizují zvýšené a velmi zvýšené riziko vzniku metabolických komplikací (24) 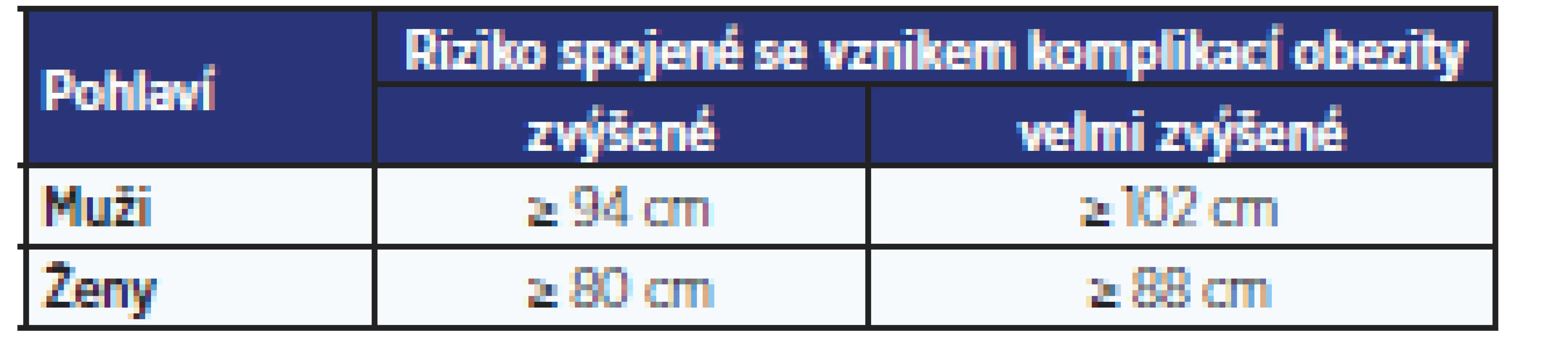
Objektivní vyšetření
U pacienta se stanoví tepová frekvence a krevní tlak, provádí se EKG. Je sledována schopnost chůze i typ rozložení tukové tkáně – androidní (centrální) nebo gynoidní (periferní).
Při vyšetření hlavy jsou sledovány přítomnost pletory, měsícovitého obličeje, hirsutismu u žen, cyanózy rtů, eroze chrupu v souvislosti se zvracením při bulimii, v hrdle přítomnost zúžení orofaryngu, delšího měkkého patra nebo zvětšení tonzil. Dále se zjišťují velikost a konzistence štítné žlázy, délka krku, na hrudníku známky komplikujících onemocnění – arytmie, srdeční šelesty, poslechový nález na plicích (spastické fenomény, známky levostranného selhávání), provádí se vyšetření prsů.
V oblasti břicha jsou zjišťovány přítomnost strií (bělavé, fialové), jizev po operacích, hernií, venter pendulus, velikost jater, známky onemocnění žlučníku. Časté bývají intertrigo a mykózy pod kožními řasami.
Na dolních končetinách mohou být přítomné varixy a chronická žilní insuficience, lymfedém a lipedém, případně známky tromboflebitidy nebo tepenné obstrukce. Důležité je vyšetření nosných kloubů a páteře. Spíše výjimečná je přítomnost symetrických depozit tuku (projev symetrické benigní lipomatózy), někdy jsou depozita palpačně bolestivá (projev adipositas dolorosa – morbus Dercum).
Laboratorní vyšetření
Laboratorní testy mohou prokázat výskyt komorbidit obezity. Mezi základní vyšetření patří glykemie nalačno, hladina celkového cholesterolu, HDL cholesterolu, LDL cholesterolu, triglyceridů, kyseliny močové, aminotransferáz, alkalické fosfatázy (ALP), gamaglutamyltransferázy (GMT), bilirubinu, urey, kreatininu, dále vyšetření moči a sedimentu, krevního obrazu a hodnota tyreotropinu (TSH).
V případě patologických výsledků je namístě podrobnější interní, endokrinologické, diabetologické nebo jiné vyšetření.
ZÁKLADNÍ METODY LÉČBY OBEZITY
O možnostech léčby, které jsou v konkrétním případě vhodné, je nutné pacienta podrobně informovat. Orientačně se řídíme doporučením Evropské asociace pro studium obezity (EASO), aktuální byla vydána v roce 2015 (tab. 5) (18).
Pacienti s obezitou přicházejí do ordinace praktického lékaře obvykle pro jiné zdravotní obtíže, které s obezitou souvisejí pouze v některých případech. Při rozhovoru s pacientem je nutné respektovat jeho úroveň znalostí a vzdělání. Poskytnutí informací o riziku obezity a možnostech léčby by mělo probíhat v přátelském duchu, kdy pacient pociťuje podporu lékaře. V případě návštěvy pacienta pro onemocnění, které s obezitou nesouvisí, je třeba soustředit se nejprve na motivaci pacienta k léčbě. V případě přítomnosti nemocí souvisejících s obezitou bývá motivace pacienta k terapii obvykle větší. Cíle redukce hmotnosti se řídí diagnózou a komplikujícími onemocněními (tab. 6). Jedná se o orientační hodnoty, úspěchem může být i zabránění v dalším vzestupu hmotnosti.
Základem léčby obézního pacienta je změna životosprávy, která sestává z kombinace úpravy stravy, pohybové aktivity a změny chování (behaviorální intervence).
Záměrem redukčního režimu je úbytek alespoň 5–10 % původní hmotnosti. Bylo prokázáno, že taková redukce zlepšuje stav nemocí komplikujících obezitu. Hmotnost však není hlavním ukazatelem, cílem je dosažení zlepšení složení těla, zmenšení objemu centrálního tuku (obvodu pasu), zlepšení životosprávy a zlepšení kardiometabolické zdatnosti pacienta.
V léčbě obezity více než v jiných medicínských situacích sám pacient rozhoduje o tom, jakým způsobem aplikuje doporučení úpravy diety a fyzické aktivity a jak změní své chování, a stává se tak určujícím nositelem léčby.
Table 5. Možné způsoby léčby podle BMI, obvodu pasu a komorbidit (18) 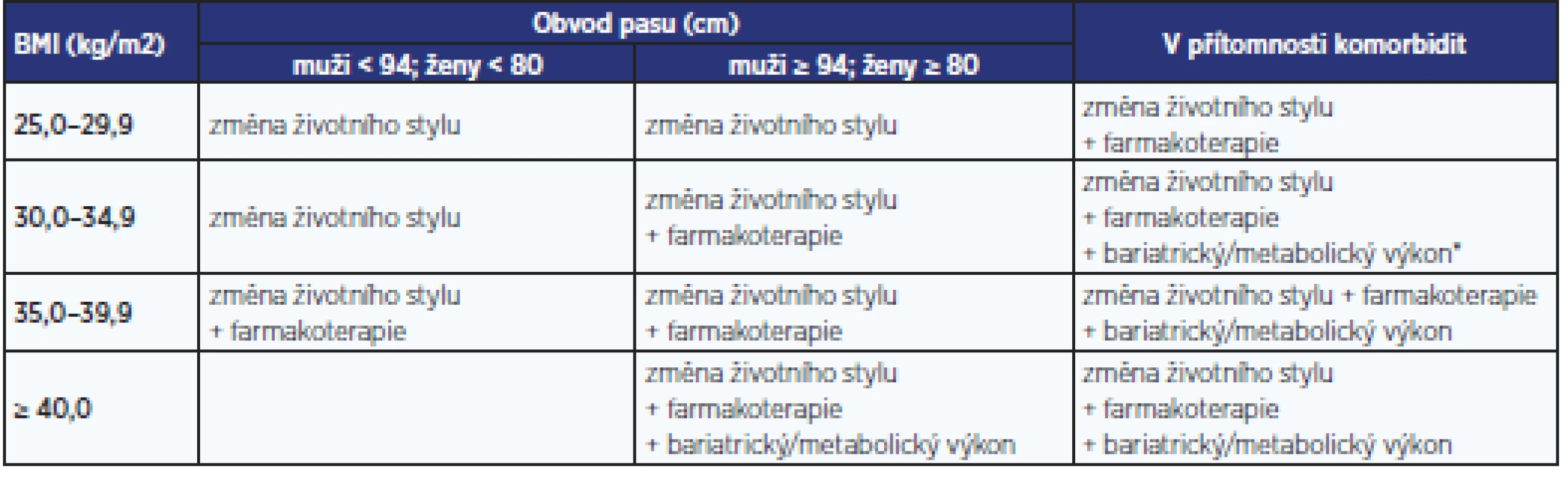
Table 6. Cíle léčby založené na diagnóze pacienta (4, 19) 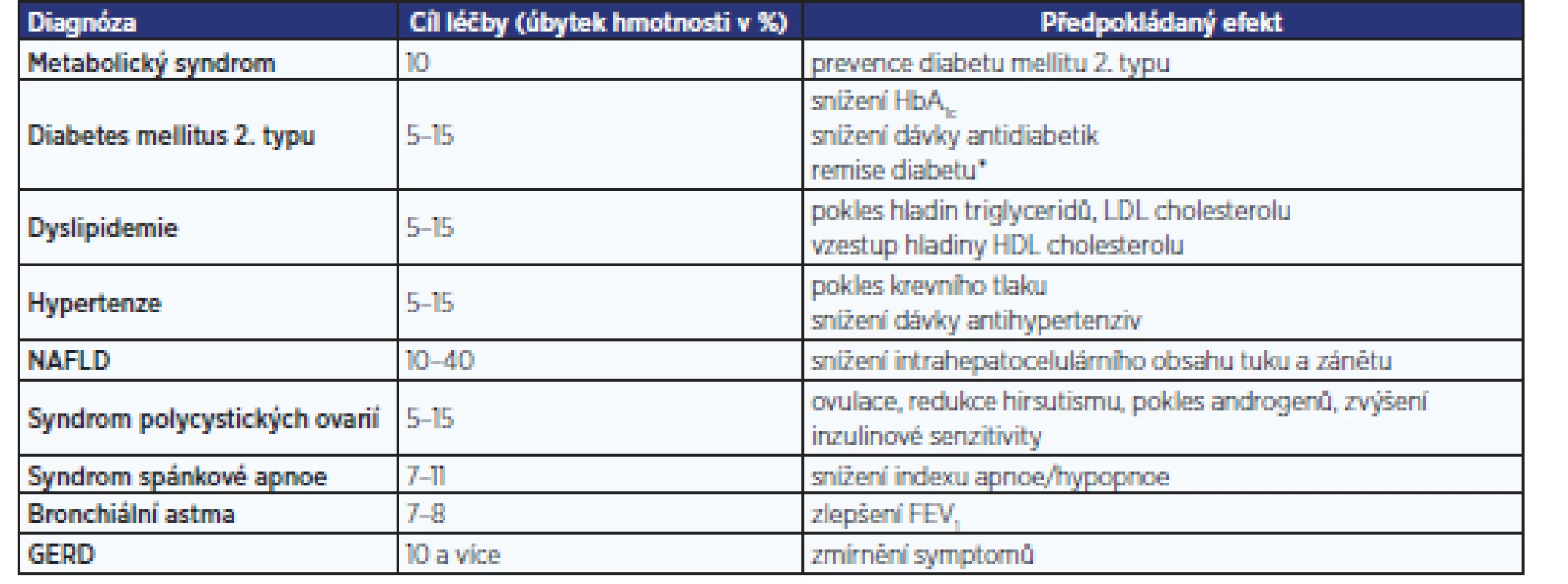
Strava
Obézní pacienti často nemají pocity hladu, důvodem k zahájení konzumace jídla může být skutečnost, že je její čas, zajídání stresové situace apod. Proces jídla a následné ukončení jedení je u obézních rovněž negativně ovlivněno. Předpokladem úspěšného zavedení diety je rozpoznání stavu hladu a stavu sytosti. Stav hladu se objevuje obvykle po 4 hodinách po jídle a může být provázen kručením v žaludku, pocitem „díry“ v žaludku.
Základním principem dietní léčby je plán příjmu potravy, který pacient dodržuje (20), v poslední době se mluví o tzv. vědomém jedení (mindful eating). Známý je vliv rychlosti jídla – pomalejší tempo jedení umožňuje pacientovi uvědomit si, kolik jídla již snědl, a proces jedení včas ukončit. Množství zkonzumovaného jídla ovlivňuje také velikost porce servírované na talíř. Zásady příjmu potravy, které pacientovi usnadní dodržování redukční diety, jsou shrnuty v rámečku.
Jako příklad lze uvést zastoupení jednotlivých zdrojů živin na talíři v typické mediteránní dietě (obr. 2). Jednu čtvrtinu talíře představují zdroje bílkovin – maso, především s nižším obsahem tuku (kuře, ryby, libové vepřové nebo hovězí), sýry, luštěniny, sója. Druhou čtvrtinu tvoří potraviny s obsahem komplexních sacharidů, jako jsou těstoviny a cereálie. Asi polovinu zabírá zelenina. Tuky jsou znázorněny na okraji talíře, neboť je jich doporučováno menší množství, a rovněž ovoce je na okraji talíře, protože může být konzumováno mezi jídly.
Redukční stravu lze doplnit jednou nebo dvěma porcemi velmi přísné nízkoenergetické diety (formula diet) vyrobené z odtučněného mléka nebo z vaječného bílku s doplněním vitaminů a minerálních látek. Používá se obvykle místo oběda nebo večeře.
Image 2. Skladba mediteránní diety 
Pohybová aktivita
Nedílnou součástí změny životosprávy v rámci léčby obezity je pohybová aktivita. Nelze očekávat, že zvýšení pohybové aktivity u průměrného obézního pacienta významně přispěje k redukci hmotnosti. Nicméně významným a dosažitelným cílem je zlepšení kardiometabolické zdatnosti.
Účelem je mimo jiné zkrátit dobu strávenou sedavým způsobem života, který zvyšuje riziko mortality. Motivaci pacientů může podpořit informace, že fyzicky zdatní obézní pacienti mají nižší mortalitu než neaktivní osoby s normální hmotností (21). Navíc viscerální tuk, spojený s vyšším rizikem kardiometabolických nemocí, je při pohybové aktivitě mobilizován snáze než tuk podkožní.
Žádoucí je středně intenzivní vytrvalostní pohybová aktivita o souhrnné době trvání zhruba 300 minut týdně nebo intenzivní pohybová aktivita o souhrnné době trvání 150 minut týdně. Aktivita může být rozložena do více časových úseků, přičemž minimální by měl být 10minutový.
Nejčastěji doporučovanou pohybovou aktivitou pro osoby s nadváhou a obezitou je chůze. Zpočátku je optimální věnovat se chůzi aspoň 150 minut týdně, rychlost by měla činit pokud možno 5–6 km/hod. Je vhodné postupně dobu trvání aktivity navyšovat. Chůze může být u fyzicky zdatnějších pacientů kombinována s rezistenčním (posilovacím) cvičením aspoň 2× týdně. Pro obézní pacienty je vhodné také plavání, aquaaerobic, nordic walking, jízda na kole, tanec, lyžování na běžkách, golf, vysokohorská turistika, stolní tenis, posilování a kardiocvičení (tj. kardiovaskulární cvičení zahrnující vytrvalostní aktivitu provázenou zrychlením srdeční frekvence) pod odborným dohledem. Každý obézní pacient, který se chce zúčastnit intenzivního cvičení, by měl být předem vyšetřen zátěžovým testem na kardiologii. Při střední intenzitě cvičení (chůze apod.) zátěžový test není nutný. Výjimkou jsou pacienti s nemocemi komplikujícími obezitu, kde rozhoduje zdravotní stav.
Behaviorální intervence
U obézních osob je často výrazně vyjádřena emoční reakce na stres, která se projeví přejídáním. Když si pacient uvědomí vztah stresu a příjmu potravy, umožní mu to ve spolupráci s psychologem najít techniky jak s tímto vztahem pracovat a řešit stresové situace jinak než příjmem potravy. Důležité jsou znalosti o výživě a složení potravin. Základní metodou je kognitivně-behaviorální terapie.
Obezita se může projevit u některých poruch příjmu potravy, např. u záchvatovitého přejídání (BED – binge eating disorder) nebo u syndromu nočního jedení (NES – night eating syndrome). Tyto poruchy patří mezi psychiatrické diagnózy, jsou součástí klasifikace nemocí DSM-V a pacient by měl být odeslán k psychiatrovi nebo psychologovi.
Vede-li kognitivně-behaviorální léčbu praktický lékař, měly by být dodržovány tyto zásady:
- Začít motivačním rozhovorem, který pacientovi pomůže v rozhodnutí začít se léčit.
- Upravit příjem potravy na 3 porce v průběhu dne – to usnadní navození pocitu nasycení po jídle a pocitu hladu před následujícím jídlem.
- Nezačít přísným omezením jídla a naučit se rozeznat exogenní a endogenní stimuly, které mohou vést ke ztrátě kontroly. Spouštěče bývají spojeny s jídlem a emocemi, například pohled na otevřený stánek s vonícím jídlem, vynechávání jídla, které vede k extrémnímu hladu, stres, samota, únava, pocity selhání a jiné.
- Pomáhat při hledání vlastních způsobů jak pracovat s chutěmi nebo nutkavým (kompulzivním) chováním a spouštěči příjmu potravy.
- Identifikovat automatické negativní myšlenky, z nichž pramení emoce vedoucí ke konzumaci jídla. Pacient se učí tyto myšlenky rozpoznat, snižovat jejich sílu nebo nalézat cestu od nich, aby dokázal reagovat na své pocity jinak než jedením.
K této léčbě je často nutno přidat jiné druhy psychoterapie, při nichž se pracuje s depresí a úzkostí pacienta, s jeho body image a sebevědomím. Zde se mohou hodit i arteterapie, muzikoterapie, hypnóza a další metody. Mezi emočním stavem a stresem na jedné straně a přáním nebo potřebou jíst na straně druhé je úzký vztah. Uvědomování si tohoto vztahu a jeho přijetí tvoří základem léčby. Snahou je zvládnout epizody nutkavého jedení nebo alespoň snížit jejich výskyt a najít taktiku jak pracovat s emocemi, aniž by docházelo k epizodám přejídání. Důležité je rovněž nezapomínat na získávání dostačujících informací o potravinách, výživě a fyzické aktivitě. V Česku je tato metoda podrobně rozpracována a používána v redukčních klubech společnosti Stop obezitě (STOB) (22).
Farmakoterapie
Farmakoterapie tvoří nedílnou součást léčby obezity. Vždy však musí být provázena změnou životního stylu pacienta. Indikací k farmakoterapii je BMI > 30 kg/m2, v případě komorbidit BMI > 27 kg/m2.
Při farmakoterapii sledujeme pokles hmotnosti v průběhu léčby. Je-li úbytek u nediabetiků za 3 měsíce > 5 % původní hmotnosti a v případě diabetiků > 3 % původní hmotnosti, lze v léčbě pokračovat. Pokud pacient uvedená kritéria úbytku hmotnosti nesplňuje, jedná se o nonrespondéra a lék se vysazuje.
V současnosti jsou u nás k dispozici 4 léky pro léčbu obezity: orlistat, liraglutid, naltrexon/bupropion a fentermin.
Orlistat 60 nebo 120 mg (Xenical, Cheplapharm; Orlistat Sandoz; Orlistat Teva) je selektivní inhibitor pankreatické lipázy, který snižuje vstřebávání tuku ve střevě. V současnosti je dostupný v dávce 60 mg/1 tbl. volně, v dávce 120 mg/1 tbl. na lékařský předpis. Tableta se podává před jídlem, které obsahuje tuky, obvykle 3× denně. Podávání vede k mírnému poklesu hmotnosti.
Nežádoucí účinky (NÚ) vyplývají z mechanismu účinku léku. Jedná se o steatoreu, průjem, bolesti břicha, v některých případech může dojít k mírnému snížení hladin vitaminů rozpustných v tucích – to lze kompenzovat multivitaminovými suplementy.
Liraglutid (Saxenda, Novo Nordisk) je analog glukagonu podobného peptidu 1 (GLP-1). GLP-1 je inkretin, hormon produkovaný v ileu v reakci na snědenou potravu. Patří k hormonům zvyšujícím sytost. Zvyšuje sekreci inzulinu v Langerhansových ostrůvcích pankreatu a má centrální syticí účinek. Podává se v subkutánně 1× denně. V léčbě obezity se používá v dávce 3,0 mg (slouží též jako antidiabetikum, a to v dávce 1,2 mg, resp. 1,8 mg denně).
NÚ jsou obvykle lehké a jedná se zejména o nauzeu a zvracení. Objevují se nejčastěji na počátku léčby. U pacientů s cholelitiázou by měl být podáván s opatrností a případně současně s kyselinou ursodeoxycholovou (18).
Naltrexon/bupropion 8/90 mg (Mysimba, Orexigen) je fixní kombinace dvou centrálně působících léků, z nichž každý je registrován i samostatně. Používají se k léčbě deprese a odvykání kouření (bupropion), respektive k podpoře ukončení závislosti na alkoholu nebo na opiátech (naltrexon). Bupropion je neselektivní inhibitor dopaminových a noradrenalinových transportérů, naltrexon antagonista opioidních receptorů. K anorektickému účinku kombinace naltrexon/bupropion dochází aktivací anorexigenních neuronů v hypotalamu. Doporučená dávka je 16 mg naltrexonu/180 mg bupropionu 2× denně, cílové dávky se dosahuje postupným zvyšováním z 1 tablety ráno. Pokud po 12 týdnech nedojde k úbytku více než 5 % původní hmotnosti, lék se vysazuje.
Nejčastějším NÚ je nauzea, obvykle přechodná. Dále se mohou objevit bolesti hlavy, závratě, nespavost a zvracení, které představují nejčastější příčiny předčasného ukončení léčby.
Fentermin 15 mg (Adipex retard, Gerot Pharm.) je lék používaný již léta. Fentermin uvolňuje noradrenalin a dopamin v CNS s následným anorektickým účinkem a zvýšením výdeje energie. Podává se 1× denně maximálně po dobu 3 měsíců. Vzhledem k riziku vzniku návyku se předepisuje na opiátové recepty.
NÚ jsou nespavost, tachykardie, vzestup krevního tlaku a riziko vzniku návyku.
Bariatrická chirurgie
Z dlouhodobého hlediska představuje bariatrická či metabolická chirurgie nejúčinnější metodu léčby obezity u pacientů s těžkou obezitou nebo zdravotními komplikacemi (19). Indikací k provedení výkonu je neúspěšná konzervativní léčba u pacientů s BMI > 40 kg/m2, v případě komorbidit BMI > 35 kg/m2, u diabetiků s BMI > 30 kg/m2 se rozhoduje individuálně. K indikaci výkonu je zapotřebí tým odborníků tvořený indikujícím lékařem, psychologem, nutričním terapeutem a bariatrickým chirurgem. Indikovaní jsou pacienti, kteří byli po určitou dobu léčeni konzervativně a jsou schopni spolupráce při léčbě.
Pacienti, kteří podstoupí bariatrický výkon, musejí být celoživotně sledováni. Kontroly probíhají jednak v bariatrickém centru, jednak u ošetřujícího lékaře – obezitologa či diabetologa ve spolupráci s PL. Po bariatrických výkonech může nastat nutriční deficit, zvláště po výkonech malabsorpčních. Nejčastěji se objevuje nedostatek bílkovin, minerálních látek, stopových prvků a vitaminů rozpustných v tucích. U pacientů po malabsorpčních výkonech by měl být pravidelně laboratorně testován nutriční stav a měla by probíhat cílená suplementace. Navíc je potřeba přizpůsobit farmakoterapii doprovázejících onemocnění (např. snížení antihypertenzní či antidiabetické léčby).
Po rychlém poklesu tělesné hmotnosti se mohou objevit specifické problémy i psychologického rázu, zvláště u pacientů, kteří měli psychické obtíže již před operací. Řadě těchto problémů však může zabránit správná indikace pacientů k výkonu.
Po delším časovém intervalu se může objevit relaps a hmotnostní přírůstek. Proto jsou důležité kontroly pacientů, dodržování životosprávy a včasné zahájení farmakoterapie.
Evropská doporučení týkající se léčby pacientů po bariatrickém zákroku byla publikována v roce 2017 (23). (Více viz Fried et al. v tomto čísle.)
DLOUHODOBÉ UDRŽENÍ HMOTNOSTI
Zásadní problém v léčbě obezity představuje udržení dosaženého poklesu hmotnosti. Předpokladem je dlouhodobé dodržování změněné životosprávy, což bývá pro pacienty obtížné. K podpoře motivace pacienta jsou vhodné kontroly u lékaře, v jejichž rámci probíhá vážení a vyšetření složení těla, kontroly u nutričního terapeuta, psychologa, pořízení krokoměru v hodinkách nebo v mobilu. Udržení snížené hmotnosti mohou napomoci složení diety a dostatečná fyzická aktivita. Vhodné je včasné zahájení farmakoterapie.
Ani v začátku léčby nejsou vhodné extrémní postupy – výrazné snížení obsahu energie nebo velmi častá dlouhotrvající pohybová aktivita vysoké intenzity. Pokles hmotnosti dosažený tímto způsobem bývá krátkodobý, pacient jej dlouhodobě neudrží. Extrémní výkyvy aktivují adaptační mechanismy a výsledkem je kolísání hmotnosti (jo-jo efekt).
Léčba obézního pacienta je komplexní, dlouhodobá a časově náročná. Jejím výsledkem ovšem může být prevence nemocí komplikujících obezitu a výrazné zvýšení kvality života pacienta.
Poděkování
Podpořeno granty MZ ČR – RVO EÚ 00023761 a AZV MZČR 17-31670 A.
Adresa pro korespondenci:
prof. MUDr. Marie Kunešová, CSc.
Oddělení obezitologie, Endokrinologický ústav
Národní 8, 116 94 Praha 1
Tel.: 224 905 121
e-mail: mkunesova@endo.cz
Sources
- Svačina Š, Fried M, Býma S, Matoulek M. Obezita. Novelizace 2018. Doporučené diagnostické a terapeutické postupy pro praktické lékaře. Centrum doporučených postupů pro praktické lékaře, SVL ČLS JEP, 2018. Dostupné na: www.svl.cz/files/files/Doporucene-postupy/2017/DP-Obezita-2018.pdf
- Lisá L, Kytnarová J, Stožický F a kol. Doporučený postup prevence a léčby dětské obezity. Česko-slovenská pediatrie 2008; 63 : 501–507.
- Kytnarová J, Aldhoon Hainerová I, Boženský J a kol. Obezita u dětí. Standard léčebného plánu. Česká obezitologická společnost ČLS JEP, 2011. Dostupné na: www.obesitas.cz/download/doporuceny_postup_prevence_a_lecby_detske_obezity.pdf
- Durrer-Schutz D, Busetto L, Dicker D et al. European practical and patient-centred guidelines for adult obesity management in primary care. Obes Facts 2019; 12 : 40–66.
- Tsigos C, Hainer V, Basdevant A et al. Management of obesity in adults: European clinical practice guidelines. Obes Facts 2008; 1 : 106–116.
- Tsigos C, Hainer V, Basdevant A et al. Léčba obezity dospělých: Evropská doporučení pro praxi. Česká obezitologická společnost ČLS JEP, 2009. Dostupné na: www.obesitas.cz/download/doporuceni_lecba_obezity_dospelych.pdf
- Fried M, Yumuk V, Oppert JM et al. Interdisciplinary European guidelines on metabolic and bariatric surgery. Obes Facts 2013; 6 : 449–468.
- Fried M, Yumuk V, Opert JM et al. Interdisciplinární evropská doporučení metabolické a bariatrické chirurgie. Česká obezitologická společnost ČLS JEP, 2014. Dostupné na: www.obesitas.cz/download/interdisciplinarni_evropska_doporuceni_metabolicke_a_bariatricke_chirurgie.pdf
- Stav obezity v České republice. Výsledky výzkumu STEM/MARK a VZP 2013. Dostupné na: www.slideshare.net/stemmark/obezita-2013-stemmark-vzp
- Kunešová M a kol. Základy obezitologie. Galén, Praha, 2016.
- Hainer V a kol. Základy klinické obezitologie. Grada, Praha, 2011.
- Müllerová D a kol. Obezita – prevence a léčba. Mladá fronta, Praha, 2011.
- O'Keeffe M, Flint SW, Watts K, Rubino F. Knowledge gaps and weight stigma shape attitudes toward obesity. Lancet Diabetes Endocrinol 2020; 8 : 363–365.
- Flicker L, McCaul KA, Hankey GJ et al. Body mass index and survival in men and women aged 70 to 75. J Am Geriatr Soc 2010; 58 : 234–241.
- Javed AA, Aljied R, Allison DJ et al. Body mass index and all-cause mortality in older adults: a scoping review of observational studies. Obes Rev 2020; 21: e13035.
- Vignerová J, Bláha P. Obezita u dětí a dorostu v České republice – dlouhodobé změny, metody sledování. In: Lisá L, Pařízková J a kol.: Obezita v dětství a dospívání. Terapie a prevence. Galén, Praha, 2007 : 27–62.
- WHO expert consultation. Appropriate body-mass index for Asian populations and its implications for policy and intervention strategies. Lancet 2004; 363 : 157–163.
- Yumuk V, Tsigos C, Fried M et al. European guidelines for obesity management in adults. Obes Facts 2015; 8 : 402–424.
- Garvey WT, Mechanick JI, Brett EM et al. American Association of Clinical Endocrinologists and American College of Endocrinology comprehensive clinical practice guidelines for medical care of patients with obesity. Endocr Pract 2016; 22 (Suppl. 3): 1–203.
- Svačina Š a kol. Klinická dietologie. Grada, Praha, 2008.
- Lee CD, Blair SN, Jackson AS. Cardiorespiratory fitness, body composition, and all-cause and cardiovasculardisease mortality in men. Am J Clin Nutr 1999; 69 : 373–380.
- STOB. Stop obezitě. Dostupné na: www.stob.cz
- Busetto L, Dicker D, Azran C et al. Practical recommendations of the Obesity Management Task Force of the European Association for the Study of Obesity for the post-bariatric surgery medical management. Obes Facts 2017; 10 : 597–632.
- Lean ME, Han TS, Morrison CE. Waist circumference as a measure for indicating need for weight management. BMJ 1995; 311 : 158–161.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Obézní pacient v ordinaci praktického lékaře
- Obezita dětí a dospívajících aneb co dělat s obézním dítětem v ambulanci dětského lékaře
- Psychologické aspekty obezity
- Nutriční aspekty léčby obezity a jejích metabolických komplikací
- Úloha nutričního terapeuta v péči o obézní
- Léčba obezity u pacientů s diabetem a bez diabetu: současné možnosti a perspektivy
- Stručný přehled vývoje bariatrie v Česku a ve světě a trendy bariatricko-metabolické chirurgie
- Laparoskopická gastrická plikace v léčbě obezity a metabolických onemocněni: 10leté výsledky
- Léčba závislosti na tabáku v ČR: historie, současnost, budoucnost
- Současné možnosti krytí ran s ohledem na patofyziologii hojení
- Úvodem
- Historie české obezitologie
- COVID-19 jako nemoc z povolání – stručná informace ke stavu v ČR
- 75 let 3. interní kliniky 1. lékařské fakulty UK a Všeobecné fakultní nemocnice v Praze
- Dvě výročí prof. MUDr. Jiřího Šonky, DrSc.
- Susumu Tonegawa (*1939)
- Odpověď na recenzi Davida Černého
- Cena J. E. Purkyně pro docentku Jarmilu Drábkovou
- Vzpomínka na Františka Kornalíka a jeho ženu Milenu
- Za docentem MUDr. Janem Kotrlíkem
- Zemřel prof. Petr Goetz
- Zemřela doc. Jana Vejlupková
- PŘEDNÁŠKOVÉ VEČERY SPOLKU ČESKÝCH LÉKAŘŮ V PRAZE (ZÁŘÍ – ŘÍJEN 2020)
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Obézní pacient v ordinaci praktického lékaře
- Obezita dětí a dospívajících aneb co dělat s obézním dítětem v ambulanci dětského lékaře
- Léčba obezity u pacientů s diabetem a bez diabetu: současné možnosti a perspektivy
- Psychologické aspekty obezity
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

