-
Medical journals
- Career
Současné možnosti krytí ran s ohledem na patofyziologii hojení
Authors: Petr Šíma
Authors‘ workplace: Chirurgické oddělení, Fakultní nemocnice Plzeň
Published in: Čas. Lék. čes. 2020; 159: 153-156
Category: Review Article
Overview
Optimalizace péče o chronické rány je neustále předmětem výzkumu. Pochopení fyziologického hojení ran, neustálý vývoj nových krycích materiálů a správné dodržování pravidel antisepse vede k novým přístupům v péči o chronické rány.
Prvořadým cílem při péči o chronickou ránu je její rychlé uzavření funkčně a esteticky vyhovující jizvou. Základní léčba u primárně se hojících ran je jednoduchá. Řada problémů však nastává u ran chronických, zejména u starších pacientů a pacientů s přidruženými komorbiditami. Je potřeba udržovat ránu v podmínkách zaručujících její fyziologické hojení. U každé rány je třeba řádně posoudit její stav, pečlivě ránu očistit a dále ji ošetřovat individuálně dle aktuální fáze hojení.
Mnoho dříve používaných terapeutických postupů je již zastaralých. V současnosti máme řadu moderních krycích materiálů včetně bioaktivních látek, jež je třeba při léčbě chronických ran využívat. Nové poznatky v molekulární a buněčné biologii zlepšily naše znalosti o fyziologickém hojení ran a přístup k ošetřování ran.
Klíčová slova:
chronická rána – defekty měkkých tkání – syndrom diabetické nohy – hojení ran – krytí ran
ÚVOD
Rána je definována jako jakékoliv porušení integrity kůže, sliznice či orgánu (1, 10, 12, 13). Rozlišujeme rány povrchové, které jsou omezeny jen na kůži a podkoží, a rány hluboké, jež zahrnují i poranění fascií, svalů, nervů a cév. Rány mohou být způsobeny mechanicky, termicky nebo chemicky. Některé rány doprovázejí chronická onemocnění (diabetes mellitus, ischemickou chorobu dolních končetin, chronickou žilní nedostatečnost). Primární péče o rozsáhlé a nehojící se rány je úkolem chirurgických oborů. Prvořadým cílem péče o ránu je uzavření defektu funkčně a esteticky vyhovující jizvou.
PATOFYZIOLOGIE HOJENÍ RAN
Hojení ran je neobyčejně složitý proces, který je předmětem zkoumání již více než 120 let. Nové poznatky v molekulární biologii přinášejí nový pohled na biologické procesy při hojení ran. Nejdůležitější zásadou při léčbě ran je podporování fyziologického průběhu hojení. Proces hojení ran se tradičně dělí do 4 fází, které se při rozsáhlých ranách nezřídka vzájemně překrývají (8): exsudativní, resorpční, proliferační a regenerační.
V některých anglicky psaných publikacích je hojení ran rozděleno jen na 3 fáze, podle imunologických aspektů (zánětu, proliferace a modulace). Dělení do 4 fází je však pro pochopení procesu hojení vhodnější (3). V dalším textu jsou uvedeny popisy procesů probíhajících v jednotlivých fázích hojení chronické rány.
Exsudativní fáze
Exsudativní fáze je charakterizována tvorbou fibrinu a přesunem krevních destiček do rány. V této fázi krevní destičky vylučují řadu mediátorů hojení známých jako růstové faktory – destičkový růstový faktor (PDGF), transformují růstový faktor beta (TGF-β) a další. Tyto mediátory postupně aktivují makrofágy a fibroblasty. Dále se v této fázi uplatňují cytokiny, které způsobují přesun buněčných struktur do rány. Dosud bylo identifikováno více než 30 druhů cytokinů podílejících se na hojení.
Resorpční fáze
Po pouhých 24–48 hodinách do rány na podkladě chemotaxe migrují leukocyty a makrofágy. Ty jsou schopny pomocí autolýzy z rány odstranit mikroskopické nečistoty a nevitální tkáň. V této fázi je spuštěn vysoce účinný systém fagocytózy a aktivuje se imunitní systém.
Proliferativní fáze
Mezi 3. a 7. dnem dochází v ráně k migraci fibroblastů a tvorbě křehké granulační tkáně – vaskulární proliferaci. Fibroblasty tvoří novou extracelulární matrici. Od okrajů rány začínají růst epidermální buňky. Všechny tyto procesy jsou také řízeny růstovými faktory.
Regenerační fáze
Regenerační fáze může trvat až 1 rok, postupně dochází ke restrukturalizaci kolagenu a ke zvýšení odolnosti rány proti roztržení. Hlavní charakteristikou této fáze je epitelizace rány a tvorba pevné jizvy (5, 8).
Všechny biologické procesy jsou přísně regulovány a kontrolovány a jednotlivé fáze musejí být ve vzájemné rovnováze.
PRIMÁRNÍ A SEKUNDÁRNÍ HOJENÍ RAN
Podle klinické manifestace rozdělujeme hojení na primární – sanatio per primam (intentionem) – a sekundární – sanatio per secundam (intentionem).
Primární hojení ran značí nekomplikovaný průběh, přičemž hojivé procesy nejsou ničím narušeny. K narušení procesu hojení může dojít působením vnějších vlivů (znečištění rány) nebo přidružených nemocí (diabetu mellitu, ischemické choroby, poruchy imunity).
Při narušení procesu primárního hojení dochází k hojení sekundárnímu. Mezi nejběžnější komplikace hojení řadíme infekci a sekundární krvácení z rány. Infekce se projevuje obvykle zarudnutím, otokem, bolestivostí v okolí rány a zvýšenou tělesnou teplotou. Léčba infekce rány většinou zahrnuje její toaletu, případně rozvolnění rány přikládáním obkladů. Při celkových příznacích infekce je někdy nezbytné systémové podávání antibiotik. Drobné hematomy v ráně můžeme ponechat, zpravidla dojde k jejich resorpci. U větších hematomů je nutná jejich evakuace.
Při primárním hojení dochází k časnému uzavření rány v důsledku zesíťování fibrinu. Po 24 hodinách je možno rány jemně mechanicky dezinfikovat a zvlhčovat vhodným antiseptickým přípravkem (tab. 1). U většiny pacientů kryjeme primárně se hojící rány adhezivním obvazem (5).
Sekundární hojení ran nastává v případě, že hojení rány je narušeno buď lokálně, nebo celkovými komorbiditami. Z lokálního hlediska je primární hojení narušeno infekcí nebo sekundárním krvácením. Ze systémových onemocnění jej – jak již bylo uvedeno – výrazně zhoršují diabetes mellitus, ischemická choroba a poruchy imunity (11).
Table 1. Přehled v chirurgické praxi často používaných antiseptických přípravků 
ZÁKLADNÍ PRINCIPY PÉČE O RÁNY
Základním principem hojení ran je zajistit fyziologické vlhké prostředí. V případě, že se rána nechá zaschnout, dochází k rozvoji rozsáhlých nekróz, které zhoršují proces hojení s jednoznačně horším funkčním i kosmetickým výsledkem.
Druhou důležitou zásadou je zajištění dostatečné hygieny rány. Otevřená rána je vždy kolonizována potenciálně patogenními mikroorganismy. Obvazy, které se používají ke krytí, musejí být bariérou další kolonizace rány a rozvoje související infekce.
U bolestivých ran je vhodné dostatečné tlumení bolesti. Podání analgetika závisí hlavně na velikosti a lokalizaci rány. Většinou se k těmto účelům používají perorální nesteroidní antiflogistika. Analgetika by měla být podána 30–60 minut před převazem. U větších ran je možné provádět převazy v místní anestezii, u rozsáhlých převazů, zejména popálenin, je nezbytné převazy provádět v celkové anestezii.
Většina ran nevyžaduje celkové podávání antibiotik. Nicméně při zvýšené teplotě, leukocytóze a zvýšeném CRP je celkové podání antibiotik často nezbytné. Před jejich podáním musí být provedeno mikrobiologické vyšetření rány. Paul Ehrlich Society doporučuje podání aminopenicilinu s inhibitorem betalaktamázy, cefalosporiny 1. či 2. generace nebo fluorochinolony. Antibiotika podáváme u imunosuprimovaných pacientů, u diabetiků a u nemocných podstupujících chemoterapii (5, 14).
PŘEVAZOVÁNÍ RAN
Toaleta rány
V časných fázích hojení se v ráně vyskytuje množství krve, složek plazmy a buněčného detritu – všechny tyto částice musejí být z rány pečlivě odstraněny. Tato mechanická očista rány – tzv. débridement – je důležitým předpokladem pro rychlé a nekomplikované hojení ran.
U sekundárně se hojících ran provádíme na začátku léčby vždy mikrobiologický stěr. K vyčištění rány od bakterií a rozkladových produktů dále využíváme oplachy fyziologickým roztokem (6).
Již více než 100 let lékaři experimentují s prostředky, které mají určité dezinfekční vlastnosti. Většinou se jedná o alkoholové dezinfekční prostředky, genciánovou violeť nebo činidla srážející bílkoviny (peroxid vodíku, 10% NaCl). Pokud se však tyto látky používají delší dobu, narušují fyziologické hojivé procesy. Bílkoviny srážející činidla (jodoform, manganistan draselný, kyselina boritá) jsou dnes považovány za zastaralé a jejich používání se nedoporučuje. Mají vysokou toxicitu, chybí důkaz jejich účinnosti a vykazují vysoký alergizující potenciál. Účinek antiseptik je obecně považován za nízký, dezinfekce nesmí za žádných okolností negativně ovlivnit hojení rány.
Mezi vhodné dezinfekční prostředky řadíme oktenidin dihydrochlorid 0,1%, fenoxyethanol nebo jodový přípravek polyhexanid PVP. Díky těmto činidlům se rány stávají obtížně kolonizovatelnými pro bakterie a jiné mikroby, a zároveň nedochází k ovlivnění procesu jejich hojení (5, 15).
Možnosti krytí ran
Možnosti krytí ran záleží na průběhu hojení. Při léčbě je nezbytné rány udržovat ve vlhkém prostředí. Vlhké prostředí podporuje růst buněk, angiogenezi a fibrinolýzu. Krytí ran rozlišujeme na neaktivní, interaktivní a (bio)aktivní (2).
Neaktivní neboli konvenční obvazy se vyznačují vysokou absorpční schopností. Jsou vyrobeny z bavlny, syntetických vláken, případně několika vrstev těchto materiálů. Pro udržení vlhkého prostředí je třeba tyto obvazy namáčet ve fyziologickém roztoku a sekundárně krýt vodě nepropustnou fólií. Výhodou těchto obvazů je vysoká absorpční schopnost a nízká cena. Nevýhodou je možné vysoušení rány a adheze krytí ke spodině rány. Při výměně těchto obvazů dochází k opakovaným traumatizacím nově vytvořené granulační tkáně a převazy jsou pro pacienty bolestivé.
Interaktivní obvazy jsou vyrobeny ze speciálních materiálů, díky nimž vstupují do interakce s ránou. Tyto obvazy musejí splňovat řadu požadavků – udržování vlhkého prostředí včetně pH 5,5, absorpce toxických složek bakteriálních degradačních produktů, ochrana proti sekundární infekci, netraumatizující a bezbolestné převazy.
Tyto obvazy podporují optimální podmínky pro hojení ran a jsou používány pro různé fáze hojení. Výměna obvazu je mnohem méně bolestivá a obvazy je možné ponechat na ráně několik dnů.
V současné době známe asi 300 různých obvazů od řady firem. Tyto obvazy byly hodnoceny ve 42 kontrolovaných randomizovaných studiích, publikovaných v Cochrane Review. Žádná z těchto studií neposkytla důkaz o tom, že lepšího hojení je dosaženo s hydrokoloidy, algináty, pěnovými obvazy nebo hydrogely. Stejné výsledky byly dosaženy za použití obvazů, které byly schopny udržet pouze vlhké prostředí (2, 5).
Table 2. Přehled v chirurgické praxi často používaných interaktivních obvazů (volně dle: 5) 
Bioaktivní obvazy představují krytí, která přímo adherují k ráně a přímo se podílejí na jednotlivých procesech hojení. Často v ráně zůstávají nebo po přihojení přímo tvoří definitivní krytí rány. Mezi tato krytí řadíme autologní kůži, lyofilizovanou prasečí kůži, autologní keratinocyty, obvazy na bázi kolagenu, růstové faktory. Tyto aktivní obvazy by měly být vyhrazeny pro speciální indikace na specializovaných pracovištích (7, 9, 12).
DOPORUČENÍ PRO VYUŽITÍ JEDNOTLIVÝCH MATERIÁLU PŘI HOJENÍ RAN
Při zhodnocení výhod jednotlivých typů krytí ran a posouzení jejich nedostatků je v současné době doporučováno různé rány v různé fázi hojení ošetřovat různými typy obvazů (4, 5, 8, 12). Jejich přehled je uveden v tab. 3.
Table 3. Přehled doporučených prostředků ke krytí ran v různých fázích hojení 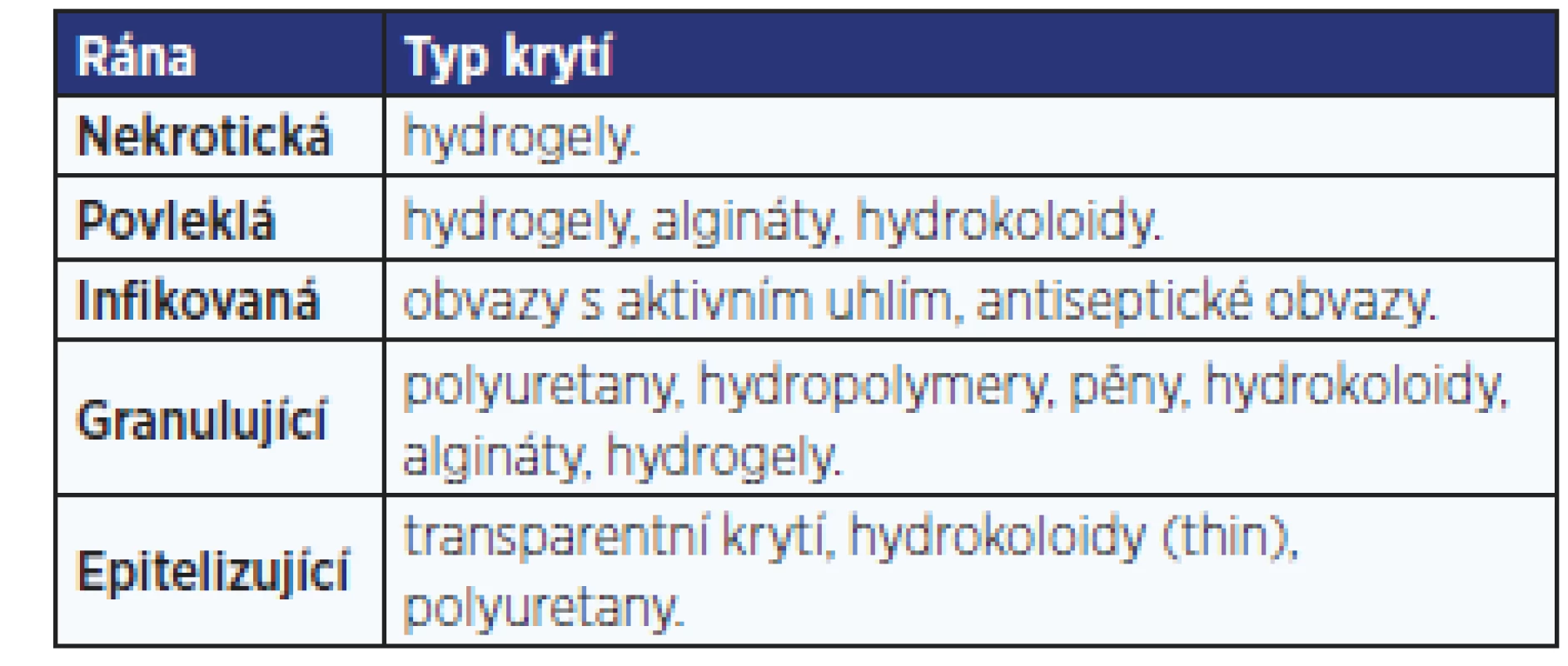
ZÁVĚR
V současné době existuje jen velmi málo doporučení pro péči o rány založených na interdisciplinárním přístupu. Standardizovaný přístup k péči o rány, který je uveden v tomto článku, je možné široce uplatnit na všechna poranění a chronické rány: dekubity, bércové vředy, pooperační infekce i na defekty při syndromu diabetické nohy.
Péče o rány je interdisciplinární, vzhledem k různorodosti defektů a často multifaktoriálním důvodům jejich vzniku přesahuje hranice jednotlivých odborností. Při péči o rány je třeba dodržovat standardizované postupy a vždy postupovat podle nejnovějších poznatků. Jen tak je možné docílit zvyšujícího se počtu úspěšně zahojených pacientů.
Adresa pro korespondenci:
MUDr. Petr Šíma
Chirurgické oddělení FN Plzeň
E. Beneše 13, 305 99 Plzeň
Tel.: 377 401 370
e-mail: petrsima76@gmail.com
Sources
- Afradi H, Saghaei Y, Kachoei ZA et al. Treatment of 100 chronic thalassemic leg wound by plasma-rich platelets. Int J Dermatol 2016; 56 : 121–244.
- Bishop SM, Walker M, Rogers AA, Chen WY. Importance of moisture balance at the wound-dressing interface. J Wound Care 2003; 12 : 125–128.
- Bonn D. Maggot therapy: an alternative of wound infection. Lancet 2000; 356 : 1174.
- Bureš I. Lokální terapie moderními obvazovými prostředky u diabetické nohy. Bulletin HPB 2003; 11 : 35–36.
- Kujath P, Michelsen A. Wounds – from physiology to wound dressing. Dtsch Arztebl Int 2008; 105 : 239–248.
- Edwards R, Harding KH. Bacteria and wound healing. Curr Opin Infect Dis 2004; 17 : 91–96.
- Gürgen M. The TIME wound management system used on 100 patients at a wound clinic. In: Dealey C (ed.). Proceedings of the 17th Conference of the European Wound Management Association, 2007 May 2–4, Glasgow. European Wound Healing Association, 2007.
- Lippert H. Wundatlas. Kompendium der komplexen Wundbehandlung. Thieme Verlag, Stuttgart, New York, 2006.
- Martinez-Zapata MJ, Martí-Carvajal AJ, Solà I. Autologous platelet-rich plasma for treating chronic wounds. Cochrane Database Syst Rev 2016; 5: CD006899.
- Mohammadi MH, Molavi B, Mohammadi S et al. Evaluation of wound healing in diabetic foot ulcer using platelet-rich plasma gel: a single-arm clinical trial. Transfus Apher Sci 2017; 56 : 160–164.
- Perez-Zabala E, Basterretxea A, Larrazabal A et al. Biological approach feo the management of non-healing diabetic foot ulcers. J Tissue Viability 2016; 25 : 157–163.
- Shalaby SY, Blume P, Sumpio BE. New modalities in the chronic ischemic diabetic foot management. Clin Podiatr Med Surg 2014; 31 : 27–42.
- Sriram S, Sankaralingam R, Mani M, Tamilselvam TN. Autologous platelet rich plasma in the management of non-healing vasculitic ulcers. Int J Rheum Dis 2016; 19 : 1331–1336.
- NCD Risk Factor Collaboration (NCD-RisC). Worldwide trends in diabetes since 1980: a pooled analysis of 751 population-based studies with 4.4 million participants. Lancet 2016; 387 : 1513–1530.
- Yazdanpanah L, Nasiri M, Adarvishi S. Literature review on the management of diabetic foot ulcer. World J Diabetes 2015; 6 : 37–53.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Obézní pacient v ordinaci praktického lékaře
- Obezita dětí a dospívajících aneb co dělat s obézním dítětem v ambulanci dětského lékaře
- Psychologické aspekty obezity
- Nutriční aspekty léčby obezity a jejích metabolických komplikací
- Úloha nutričního terapeuta v péči o obézní
- Léčba obezity u pacientů s diabetem a bez diabetu: současné možnosti a perspektivy
- Stručný přehled vývoje bariatrie v Česku a ve světě a trendy bariatricko-metabolické chirurgie
- Laparoskopická gastrická plikace v léčbě obezity a metabolických onemocněni: 10leté výsledky
- Léčba závislosti na tabáku v ČR: historie, současnost, budoucnost
- Současné možnosti krytí ran s ohledem na patofyziologii hojení
- Úvodem
- Historie české obezitologie
- COVID-19 jako nemoc z povolání – stručná informace ke stavu v ČR
- 75 let 3. interní kliniky 1. lékařské fakulty UK a Všeobecné fakultní nemocnice v Praze
- Dvě výročí prof. MUDr. Jiřího Šonky, DrSc.
- Susumu Tonegawa (*1939)
- Odpověď na recenzi Davida Černého
- Cena J. E. Purkyně pro docentku Jarmilu Drábkovou
- Vzpomínka na Františka Kornalíka a jeho ženu Milenu
- Za docentem MUDr. Janem Kotrlíkem
- Zemřel prof. Petr Goetz
- Zemřela doc. Jana Vejlupková
- PŘEDNÁŠKOVÉ VEČERY SPOLKU ČESKÝCH LÉKAŘŮ V PRAZE (ZÁŘÍ – ŘÍJEN 2020)
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Obézní pacient v ordinaci praktického lékaře
- Obezita dětí a dospívajících aneb co dělat s obézním dítětem v ambulanci dětského lékaře
- Léčba obezity u pacientů s diabetem a bez diabetu: současné možnosti a perspektivy
- Psychologické aspekty obezity
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

