-
Medical journals
- Career
Léčba závislosti na tabáku jako standardní součást onkologické péče
Authors: Eva Králíková 1,2; Alexandra Pánková 1,2; Kamila Zvolská 2; František Perlík 3
Authors‘ workplace: Ústav hygieny a epidemiologie 1. LF UK a VFN v Praze 1; Centrum pro závislé na tabáku 3. interní kliniky – kliniky endokrinologie a metabolismu 1. LF UK a VFN v Praze 2; Farmakologický ústav 1. LF UK a VFN v Praze 3
Published in: Čas. Lék. čes. 2018; 157: 244-247
Category: Review Article
Overview
Po stanovení onkologické diagnózy má kouření velký vliv na dobu přežití, průběh a účinnost onkologické léčby i kvalitu dalšího života. Kouření zhoršuje výsledky chirurgické léčby, snižuje účinnost radiační léčby i chemoterapie, zvyšuje riziko nežádoucích účinků léčby i výskyt nádorových duplicit či jiných komorbidit – žilní trombózy, kardiovaskulárních onemocnění nebo infekcí.
Článek shrnuje praktická doporučení pro onkologické pacienty, jež zahrnují nekuřácké prostředí, význam nulové expozice tabákovému kouři, pro kuřáky pak doporučení přestat kouřit a nabídku léčby závislosti na tabáku. Kromě krátké intervence, kterou by měli aplikovat všichni kliničtí pracovníci v rozsahu několika desítek vteřin až 10 minut, by měla být k dispozici intenzivní léčba, například v centrech pro závislé na tabáku. V dokumentaci je důležité evidovat kuřácký status včetně expozice pasivnímu kouření, u kuřáků (aktivních i pasivních) intervence empaticky opakovat. Motivací k léčbě závislosti na tabáku by měla být především souvislost s konkrétní onkologickou diagnózou, prognózou, průběhem a účinností její léčby.
Léčba závislosti na tabáku má být samozřejmou součástí kvalitní onkologické péče ze strany lékařů i sester v intenzitě podle jejich časových možností.
Klíčová slova:
kouření tabáku, léčba závislosti na tabáku, nikotin, chemoterapie, farmakologické interakce, nežádoucí účinky, onkologie
ÚVOD
Přístup „teď už to nemá smysl“ byl studiemi opakovaně potvrzen jako mylný. Výsledky vlivu pokračujícího kouření u nemocných s nádorovým onemocněním ukazují na sníženou účinnost onkologické léčby, zkrácené přežití, zvýšené riziko vzniku sekundárních malignit a zhoršení kvality života, ať se jedná o chirurgickou terapii, chemoterapii, imunoterapii či radioterapii (1–7).
VÝZNAM LÉČBY ZÁVISLOSTI NA TABÁKU U ONKOLOGICKÉHO PACIENTA
Chirurgická terapie
Kouření zpomaluje pooperační hojení, zvyšuje výskyt zánětů a dalších komplikací. Například ženy s karcinomem prsu mají po operaci zvýšené riziko infekcí a kožních nekróz po adjustaci na jiné rizikové faktory, jako je diabetes, obezita, užívání alkoholu, nesteroidních antiflogistik, délka operace a zkušenost operatéra (2, 8).
Radiační terapie
Kouření významně snižuje účinnost radioterapie, zvyšuje riziko jejích nežádoucích účinků, jako jsou záněty sliznice dutiny ústní, ztráta chuti k jídlu, xerostomie, ztráty hmotnosti, únava, pneumonitida, poškození měkkých tkání a kostí, zhoršení kvality hlasu (9).
Chemoterapie
Změny metabolismu léčiv u kuřáků mohou ovlivnit farmakokinetiku a tím i účinnost protinádorové chemoterapie (10, 11). Metabolická indukce zvyšuje clearance protinádorového léčiva, vyvolá tím pokles koncentrací (Cmax) a tím i jeho plochy pod křivkou koncentrací (AUC). Ovlivnění účinku protinádorové léčby bylo opakovaně pozorováno u erlotinibu (12, 13), dále u efitinibu (14) a irinotekanu (15).
Komplexní změny farmakokinetiky u kuřáků tak ovlivňují také výskyt nežádoucích účinků protinádorové chemoterapie při používání taxanů (docetaxel, paklitaxel) (16) a gemcitabinu (17–19). Kouření může snižovat účinnost chemoterapie až o 40 % (20).
Klinické studie ukazují (21), že cigaretový kouř ovlivňuje přímo či nepřímo výsledky protinádorové léčby. Působení je komplexní a zahrnuje nejen přímé karcinogenní působení polycyklických aromatických uhlovodíků, ale i jejich indukční vliv na enzymy metabolizující protinádorová chemoterapeutika. Tyto látky zvyšují syntézu cytochromu P450 a zrychlují biotransformaci řady protinádorových chemoterapeutik. Charakteristická je indukce proteinů vyvolaná působením enzymů CYP1A1 a CYP1A2. Výsledky protinádorové léčby nepříznivě ovlivňuje také nikotin, který tlumí apoptózu.
Kouření dále zvyšuje výskyt nežádoucích účinků (22), například ztrát hmotnosti i svalové hmoty, kachexie, respiračních a kardiovaskulárních obtíží (11). Bylo popsáno snížení účinku imunoterapie například u nádorů močového měchýře (23).
Sekundární onkologický nález
Kouření zvyšuje pravděpodobnost nádorové duplicity i metastatického rozsevu tumoru původního (24).
Doba přežití
Rozdíl mezi dobou přežití po onkologické diagnóze u kuřáků a nekuřáků je většinou významně větší než mezi jednotlivými způsoby léčby. Např. u karcinomu prsu vedl 4% rozdíl v době přežití mezi léčenými cyklofosfamidem a doxorubicinem a mezi léčenými cyklofosfamidem, methotrexátem a fluorouracilem ke změně guidelines. Pokud však odložili cigarety, byl rozdíl přežití 15 % oproti tomu, kdyby kouřili dále (10).
Závislost na tabáku může ovlivnit rovněž psychickou rovnováhu onkologických pacientů – u kuřáků byl zaznamenán častější výskyt deprese, vyšší počet sebevražd, dále snížené sebevědomí a menší životní spokojenost. Mýtus, že kouření pomáhá při depresi, byl opakovaně vyvrácen – naopak, čím více depresivních příznaků v době kouření, tím významnější zlepšení po zanechání kouření (26).
Onkologický personál a kouření
Nekuřácký personál a nekuřácké prostředí jsou předpokladem kvalitní onkologické péče. V ČR však kouří kolem 40 % sester a 15 % lékařů (27).
DOPORUČENÍ PRO LÉČBU ZÁVISLOSTI NA TABÁKU
Tato léčba může být úspěšná jen u těch kuřáků, kteří si přejí přestat. I když je to většina, i tak je možné motivaci vždy posílit. Pokud pacient přestat nechce, měli bychom jej motivovat, konkrétní argumentace viz výše. Můžeme ji využít rovněž ve schématu „5R“ v obecných doporučeních léčby závislosti na tabáku (29) (viz tab. 3). Pokus přestat kouřit bez jakékoli asistence mívá úspěšnost (= biochemicky validizovaná roční abstinence) jen kolem 3–5 %, krátká intervence lékaře či sestry kolem 8–10 % a intenzivní intervence (řešení psychosociální závislosti) spolu s farmakoterapií (řešení fyzické závislosti) 25–40 % (29–31).
Existuje rovněž řada specifických doporučení pro onkologické pacienty. Národní onkologická síť v USA (NCCN – National Comprehensive Cancer Network) vydala evidence-based doporučení Clinical Practice Guidelines in Oncology (NCCN Guidelines) for Smoking Cessation in a cancer patient population (32). Podle nich by měl každý léčebný plán pro kuřáka s onkologickou diagnózou zahrnovat farmakoterapii založenou na důkazech, psychobehaviorální terapii a kontrolní návštěvy dle potřeby. Na podobných doporučeních se shodují i další guidelines pro onkologické pacienty, minimem zůstává vždy alespoň poskytnutí krátké intervence (32–35). Významnou roli hrají onkologické sestry (36). Z uvedených doporučení vychází také následující schéma léčby.
Psychosociální závislost – intervence
Řeší především závislost na typických rituálech spjatých s kouřením (cigareta u kávy, ve stresu atd.). Dle časových možností lékaře či sestry lze minimálně doporučit: „Připravte si předem nekuřácká řešení pro situace, kdy obvykle kouříte.“ Příklad podrobné struktury intervence na webu: www.slzt.cz/struktura-intervence
Fyzická závislost – farmakoterapie
Fyzicky závislí kuřáci mívají po přerušení kouření typické abstinenční příznaky (nervozita, podrážděnost, úzkost, deprese, zvýšená chuť k jídlu, nesoustředěnost a další). Škála pro pacienty (37): www.slzt.cz/minnesotska-skala-abstinencnich-priznaku
Abstinenční příznaky lze účinně tlumit farmakoterapií, avšak je důležité si uvědomit, že žádné léky nejsou „proti kouření“, mohou jen potlačit výše zmíněné stavy. Třemi léky 1. linie jsou vareniklin, nikotin a bupropion – vždy je indikujeme společně s intervencí.
Ve všech případech by léčba měla trvat nejméně 3 měsíce, raději déle (úspěšnost je pak vyšší). Cena léků je v zásadě podobná ceně krabičky cigaret denně, některé zdravotní pojišťovny však na léky přispívají – pacient se musí informovat o aktuálních možnostech, informace jsou k dispozici rovněž na webu www.slzt.cz/centra-lecby (pod mapkou). Souhrn praktických doporučení nabízí tab. 2.
Table 1. Diagnózy F17 (závislost na tabáku) a Z58.7 (pasivní kouření) 
Table 2. Praktická doporučení pro denní praxi 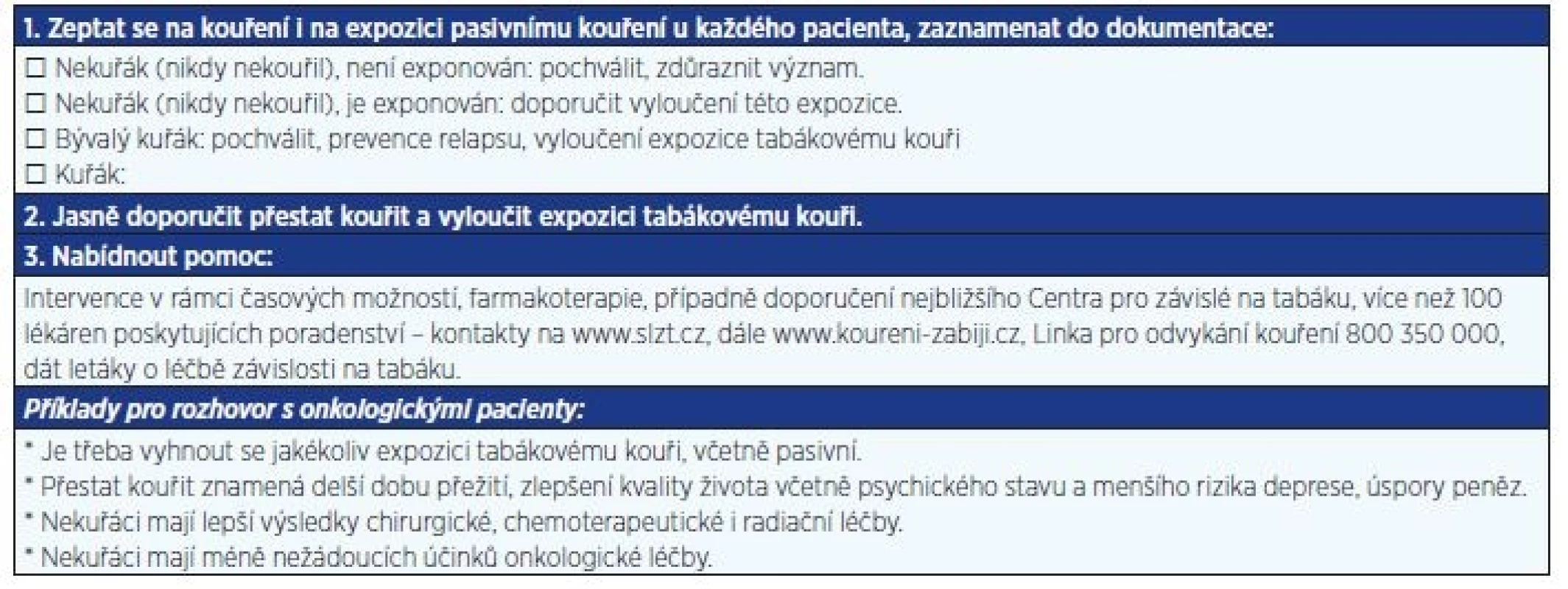
Table 3. Motivace k léčbě – „5R“ (podle 29) 
Table 4. Schéma krátké intervence – 3 kroky (podle 30, 31) 
Krátká intervence v denní praxi
V rozsahu několika desítek vteřin do 10 minut: zeptat se na kouření, kuřákovi jasně doporučit přestat a nabídnout léčbu (minimálně leták) – viz tab. 2. Případně je možné zvýšit motivaci – mluvit vždy o konkrétním riziku, konkrétní diagnóze, např. podle schématu v tab. 3.
Intenzivní léčba: centra pro závislé na tabáku, sestry, lékárny, nemocnice
Dlouhodobá (optimálně 12 měsíců trvající) dispenzarizace a léčba na specializovaném pracovišti – v centru pro závislé na tabáku, aktuální kontakty: web Společnosti pro léčbu závislosti na tabáku www.slzt.cz (také více než 200 ambulantních lékařů a centra odvykání kouření v lékárnách).
Pacientská poradna je k dispozici např. na www.stop-koureni.cz, www.koureni-zabiji.cz nebo je možné využít Linku pro odvykání kouření (800 350 000).
Mobilní aplikaci v češtině je možné stáhnout zdarma na www.quitnow.com.
ZÁVĚR
Standardní součástí kvalitní a na důkazech založené onkologické péče je nabídka terapie závislosti na tabáku (17, 18) – tato nemoc vyžaduje léčbu a zápis do zdravotní dokumentace stejně jako jiné nemoci. V případě nedostatku času lze pacienty odeslat k intenzivní léčbě (aktuální seznam kontaktů k dispozici na www.slzt.cz). Podstatná je v léčbě závislosti na tabáku také role sester – po krátké edukaci jsou schopny u pacientů intervenovat samy.
Poděkování
Podpořeno: PROGRES Q25/LF1, projekt MŠMT ČR, RUK.
Adresa pro korespondenci:
prof. MUDr. Eva Králíková, CSc.
Ústav hygieny a epidemiologie 1. LF UK a VFN v Praze
Studničkova 7, 128 00 Praha 2
Tel.: 224 968 529
e-mail: eva.kralikova@lf1.cuni.cz
Sources
- Warren GW, Cummings KM. Tobacco and lung cancer: risks, trends, and outcomes in patients with cancer. Am Soc Clin Oncol Educ Book 2013 : 359–364.
- Poghosyan H, Sheldon LK, Leveille SG, Cooley ME. Health-related quality of life after surgical treatment in patients with non-small cell lung cancer: a systematic review. Lung Cancer 2013; 81(1): 11–26.
- Hymowitz N. Smoking and cancer: a review of public health and clinical implications. J Natl Med Assoc 2011; 103(8): 695–700.
- Petros WP, Younis IR, Ford JN, Weed SA. Effects of tobacco smoking and nicotine on cancer treatment. Pharmacotherapy 2012; 32(10): 920–31.
- Weaver KE, Danhauer SC, Tooze JA et al. Smoking cessation counseling beliefs and behaviors of outpatient oncology providers. Oncologist 2012; 17(3): 455–62.
- Schroeder SA. An update about tobacco and cancer: what clinicians should do know. J Cancer Educ 2012; 27(1): 5–10.
- Florou AN, Gkiozos IC, Tsagouli SK et al. Clinical significance of smoking cessation in subjects with cancer: a 30-year review. Respir Care 2014; 59(12): 1924–1936.
- Sørensen LT, Hørby J, Friis E et al. Smoking as a risk factor for wound healing and infection in breast cancer surgery. Eur J Surg Oncol 2002 Dec; 28(8): 815–820.
- Warren GW, Sobus S, Gritz ER. The biological and clinical effects of smoking by patients with cancer and strategies to implement evidence-based tobacco cessation support. Lancet Oncol 2014; 15(12): e568–e580.
- O’Malley M, King AN, Conte M et al. Effects of cigarette smoking on metabolism and effectiveness of systemic therapy for lung cancer. J Thorac Oncol 2014; 9(7): 917–926.
- Gritz ER, Dresler C, Sarna L. Smoking, the missing drug interaction in clinical trials: ignoring the obvious. Cancer Epidemiol Biomarkers Prev 2005; 14(10): 2287–2293.
- Zevin S, Benowitz NL. Drug interactions with tobacco smoking. An update. Clin Pharmacokinet 1999; 36 : 425–438.
- Hamilton M, Wolf JL, Rusk J et al. Effects of smoking on the pharmacokinetics of erlotinib. Clin Cancer Res 2006; 12 : 2166–2171.
- Duckett DR, Cameron MD. Metabolism considerations for kinase inhibitors in cancer treatment. Expert Opin Drug Metab Toxicol 2010; 6 : 1175–1193.
- van der Bol JM, Mathijssen RH, Loos et al. Cigarette smoking and irinotecan treatment: pharmacokinetic interaction and effects on neutropenia. J Clin Oncol 2007; 25(19): 2719–2726.
- de Graan AJ, Loos WJ, Friberg LE et al. Influence of smoking on the pharmacokinetics and toxicity profiles of taxane therapy. Clin Cancer Res 2012; 18 : 4425–4432.
- O’Malley M, Healy P, Daignault S, Ramnath N. Cigarette smoking and gemcitabine-induced neutropenia in advanced solid tumors. Oncology 2013; 85(4): 216–222.
- Kanai M, Morita S, Matsumoto S et al. A history of smoking is inversely correlated with the incidence of gemcitabine-induced neutropenia. Ann Oncol 2009; 20 : 1397–1401.
- Sohn HS, Kwon JW, Shin S et al. Effect of smoking status on progression-free and overall survival in non-small cell lung cancer patients receiving erlotinib or gefitinib: a meta-analysis. J Clin Pharm Ther 2015; 40(6): 661–671.
- de Jong FA, Sparreboom A, Verweij J, Mathijssen RH. Lifestyle habits as a contributor to anti-cancer treatment failure. Eur J Cancer 2008; 44(3): 374–382.
- Condoluci A, Mazzara C, Zoccoli A et al. Impact of smoking on lung cancer treatment effectiveness: a review. Future Oncol 2016; 12(18): 2149–2161.
- Peppone LJ, Mustian KM, Morrow GR et al. The effect of cigarette smoking on cancer treatment-related side effects. Oncologist 2011; 16(12): 1784–1792.
- Ajili F, Kourda N, Karay S et al. Impact of smoking intensity on outcomes of patients with non muscle invasive bladder cancer treated by BCG immunotherapy. Ultrastruct Pathol 2013; 37(4): 273–277.
- Parsons A, Daley A, Begh R, Aveyard P. Influence of smoking cessation after diagnosis of early stage lung cancer on prognosis: systematic review of observational studies with meta-analysis. BMJ 2010; 340: b5569.
- Warren GW, Reid ME, Cummings KM, Marshall JR. Author's reply to: Smoking at diagnosis and survival in cancer patients. Int J Cancer 2013; 132(4): 992.
- Štěpánková L, Králíková E, Zvolská K et al. Depression and smoking cessation: evidence from a smoking cessation clinic with 1-year follow-up. Ann Behav Med 2017; 51(3): 454–463.
- Králíková E. Kouření zdravotníků. In: Králíková E. Závislost na tabáku – epidemiologie, prevence a léčba. Adamira, Břeclav, 2013 : 63–64.
- WHO. Mezinárodní klasifikace nemocí, 10. Verze. WHO, Geneva, 1992.
- Fiore MC, Bailey WC, Cohen SJ et al. Treating Tobacco Use and Dependence: 2008 Update. (2008). Clinical Practice Guideline. US Department of Health and Human Services. Public Health Service; May 2008.
- Králíková E, Češka R, Pánková A et al. Doporučení pro léčbu závislosti na tabáku. Vnitřní lékařství 2015; 61(5, Suppl 1): 1S4–1S15.
- McRobbie H, Bullen C, Glover M et al.; New Zealand Guidelines Group: New Zealand smoking cessation guidelines. N Z Med J 2008; 121(1276): 57–70.
- Shields PG. New NCCN Guidelines: Smoking Cessation for Patients with Cancer. J Natl Compr Canc Netw 2015; 13(5 Suppl): 643–645.
- Cummings M et al. Tobacco Cessation Guide for Oncology Providers, American Society of Clinical Oncology, 2012.
- Nayan S, Gupta MK, Strychowsky JE, Sommer DD. Smoking cessation interventions and cessation rates in the oncology population: an updated systematic review and meta-analysis. Otolaryngol Head Neck Surg 2013; 149(2): 200–211.
- Smith RA, Andrews KS, Brooks D et al. Cancer screening in the United States, 2017: A review of current American Cancer Society guidelines and current issues in cancer screening. CA Cancer J Clin 2017; 67(2): 100–121.
- Sarna L, Bialous SA. Implementation of tobacco dependence treatment programs in oncology settings. Semin Oncol Nurs 2016; 32(3): 187–196.
- Hughes J. Minnesota Tobacco Withdrawal Scale, 2003. Dostupné na: www.med.uvm.edu/behaviorandhealth/research/minnesota-tobacco-withdrawal-scale; česky na: www.slzt.cz/minnesotska-skala-abstinencnich-priznaku
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Karcinom plic
- Idiopatická plicní fibróza: Nastal čas opět změnit doporučený postup diagnostiky a léčby?
- Léčba závislosti na tabáku jako standardní součást onkologické péče
- Alkohol z pohledu veřejného zdraví v ČR: fakta a souvislosti
- Vznik a vývoj tukové kapénky a její role ve zdraví a nemoci
- Aulus Cornelius Celsus a životospráva
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Karcinom plic
- Vznik a vývoj tukové kapénky a její role ve zdraví a nemoci
- Idiopatická plicní fibróza: Nastal čas opět změnit doporučený postup diagnostiky a léčby?
- Alkohol z pohledu veřejného zdraví v ČR: fakta a souvislosti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

