-
Medical journals
- Career
Přeshraniční zdravotní péče v Evropské unii a ČR
Authors: Miroslav Barták; Vladimír Rogalewicz; Jiřina Jílková; Silvie Jeřábková
Authors‘ workplace: Katedra biomedicínské techniky, Fakulta biomedicínského inženýrství, České vysoké učení technické v Praze ; Katedra managementu, Fakulta sociálně ekonomická, Univerzita Jana Evangelisty Purkyně v Ústí nad Labem ; Katedra sociální práce, Fakulta sociálně ekonomická, Univerzita Jana Evangelisty Purkyně v Ústí nad Labem
Published in: Čas. Lék. čes. 2016; 155: 247-253
Category: Original Article
Overview
Přeshraniční péče tak aktuálně tvoří stále marginální část výkonů českého zdravotnictví. Vzhledem k celkovým výdajům na zdravotnictví v České republice, které v roce 2014 činily 299,9 mld. Kč, představují výdaje za ošetření občanů ČR v zahraničí pouhé 0,27 % a výdaje (následně refundované) na ošetření zahraničních pacientů v ČR potom 0,24 %.
Ačkoliv zatím nejsou k dispozici data o změnách v objemu a úhradách péče na základě směrnice 2011/24/EU, lze očekávat spíše evoluční než revoluční vývoj objemu přeshraniční zdravotní péče. Podle všech dostupných dat se lze domnívat, že přeshraniční zdravotní péče, tak jak ji vymezuje aktuálně platná směrnice, má v našich podmínkách význam zejména ve vztahu k našim sousedům, tj. k Německu, Rakousku, Slovensku a Polsku.Klíčová slova:
přeshraniční zdravotní péče, mobilita pacientů, mezistátní úhrady, zdravotní politika EU, směrnice 2011/24/EUÚvod
Organizace zdravotní péče a služeb je otázkou jednotlivých členských států Evropské unie (EU). Úlohou EU je zdravotní politiku členských států doplňovat, a to i přesto, že se funkční nastavení jednotlivých zdravotnických systémů liší (1,2). Jejím cílem je přitom zejména: usnadnit vládám jednotlivých zemí EU plnění společných cílů; vytvářet úspory z rozsahu sdílením zdrojů; pomáhat členským státům řešit společné výzvy – pandemie, chronické nemoci či dopad zvýšení průměrné délky života na systémy zdravotní péče.
Zdravotní politiku realizuje EU na základě strategie v oblasti zdraví (3). Tato politika se zaměřuje na: 1. prevenci – zejména na propagaci zdravého životního stylu; 2. vytváření rovných podmínek pro udržení dobrého zdravotního stavu a kvalitu zdravotní péče pro všechny; 3. řešení závažných zdravotních hrozeb, které se týkají více než jedné země EU; 4. udržování dobrého zdravotního stavu i u lidí ve vyšším věku; 5. prosazování dynamických zdravotních systémů a nových technologií. Skutečností zdravotnických systémů států EU zůstává rozdílná úroveň financování, a to jak v relativním, tak i v absolutním vyjádření, a také různé výsledky/výstupy zdravotních intervencí a efektivita zdravotnických systémů ve vztahu k vytčeným cílům (4).
Tvorba zdravotní politiky v ČR a u jejích sousedů v EU je de iure i de facto stále propojenější. Na druhé straně existují mnohé institucionální překážky na úrovni Unie i členských států. Mezi důvody většího propojování tvorby zdravotní politiky patří volný pohyb pacientů a poskytovatelů zdravotnických služeb, rostoucí očekávání pacientů a rozvoj technologií. Výzvy, které před státy EU v této souvislosti stojí, zahrnují proces vytváření a implementace jasných pravidel a pravdivých informací o zdravotní péči v členských státech, rostoucí očekávání občanů (pacientů), nebo rozvoj spolupráce při tvorbě zdravotní politiky. Rámec příhraničního poskytování péče upravuje směrnice 2011/24/EU (5). Dne 19. 3. 2014 byl Parlamentem ČR schválen zákon č. 60/2014 Sb. (6), kterým byl novelizován zákon č. 48/1997 Sb. (7), o veřejném zdravotním pojištění za účelem implementace této směrnice.
I po přijetí této direktivy veřejně politická debata o podobě příhraničního poskytování zdravotní péče pokračuje a mnoho otázek není z hlediska budoucí tvorby a realizace zdravotní politiky vyřešeno − viz např. (8). Otázky existují v oblastech, jakými jsou řešení pořadníků na některé druhy zákroků, dostupnost zdravotní péče blíže domova, přístup k vysoce specializované péči, využití výnosu z rozsahu při poskytování služeb, mezinárodní positioning, rostoucí konkurence a vytlačování monopolních poskytovatelů, příspěvek příhraničního poskytování ke konvergenci sousedících regionů obecně, zvýšení možnosti volby pro pacienty a v neposlední řadě také čerpání prostředků z programů EU.
Podle Centra mezistátních úhrad (dále CMU) byla v roce 2014 poskytnuta zdravotní péče na základě práva EU a mezinárodních smluv ve vztahu k ČR ve více než 270 tisících případů (9). Celkový objem nově vzniklých závazků a pohledávek na mezistátní úrovni přesáhl částku 1500 mil. Kč. CMU tak evidovalo nové závazky a pohledávky vůči zahraničí na straně jedné a vůči českým zdravotním pojišťovnám na straně druhé v souhrnné výši, přesahující 3 miliardy Kč. Zdravotními pojišťovnami a CMU byla prakticky vykonána a metodicky řešena agenda cca 90 tisíc pojištěnců bydlících mimo stát pojištění a dalších stovek tisíc osob, které se pohybují mezi státy, ať již za účelem výkonu zaměstnání, studia nebo turistiky (9).
Cílem této studie je nabídnout deskriptivní analýzu výkladového rámce přeshraničního poskytování zdravotní péče v rámci EU se zaměřením na jednotlivé typy a způsoby poskytování přeshraniční péče a dále analyzovat objem financování této zdravotní péče z pohledu ČR především ve vztahu k jejím sousedům (Německo, Polsko, Rakousko, Slovensko), zvláště v souvislosti s implementací směrnice 2011/24/EU v českém prostředí. Článek je zpracován na základě literární rešerše (Web of Knowledge, Scopus, PubMed, Google Scholar), využití analyticko-centrického a deskriptivního meta-politického přístupu (policy analysis). Zdrojem dat jsou mimo výzkumné studie zejména informační zdroje o provádění mezinárodního práva v oblasti zdravotního pojištění a zdravotní péče v ČR v roce 2014 a v tabulkách také 2015, které jsou publikovány Kanceláří zdravotního pojištění (KZP). KZP je pokračovatelem Centra mezistátních úhrad, které působilo mezi lety 2001 a 2016. V textu analytické části práce je používán název zdroje Centrum mezistátních úhrad, z jehož dat bylo při přípravě studie čerpáno.
Přeshraniční zdravotní péče v EU
V posledních dvou dekádách se zvyšuje zapojení institucí Evropské unie (EU) do tvorby zdravotní politiky, a to jak z hlediska agendy samotných institucí, tak i členských států. Tato situace souvisí mimo jiné s rozhodovací praxí Evropského soudního dvora (1). Relativně málo pozornosti je věnováno otázce možné role Evropského soudu při tvorbě národní, potažmo evropské zdravotní politiky.
V roce 2004 byla Evropskou komisí publikována Bílá kniha o službách v obecném zájmu. Podle tohoto dokumentu lze poskytování zdravotních služeb ve veřejném zájmu při plné transparentnosti a určení jednoznačných podmínek svěřit veřejným či soukromým podnikům, případně také organizovat ve spolupráci se soukromým sektorem; určení závazků a úkolů veřejné služby (služby v obecném zájmu) je pak výhradním úkolem veřejných orgánů na příslušné úrovni. Příslušné veřejné orgány jsou samozřejmě plně odpovědné za případnou odpovědnou regulaci soukromého sektoru a za to, že poskytovatelé služeb v obecném zájmu naplňovali hospodárně a ve vysoké kvalitě veřejné služby, které jim byly svěřeny (27).
Výzkumníci jako například Greer (10) vidí vývoj zdravotnictví jako jasný příklad nefunkcionalistického přelévání (odstraňování zábran volného obchodu). Pro širší diskusi tohoto konceptu v EU viz (11). Obdobný pohled sdílejí Wasserfallen et al. (12), kteří prezentují detailní přehled mechanismů tohoto procesu. Alternativní analýzy se zaměřují na nové modely vládnutí, soft law a dalších faktorů. Brooks přináší přehledovou analýzu výzkumů v této oblasti stejně jako zhodnocení rozsahu, ve kterém se tématem zabývají aktéři politiky. Dochází k závěru, že Evropský soudní dvůr hrál a stále hraje zásadní úlohu při tvorbě evropské zdravotní politiky stejně jako při reformách systému zdravotnických služeb a také v širším pojetí sociální politiky, kde je tento vliv již dobře zdokumentován (13).
Velmi významným tématem a každodenní realitou EU je mobilita pacientů. Tato problematika byla řešena v rámci institucionálního vývoje EU: již v březnu 2011 EU schválila právní úpravu, která dává občanům členských států právo na výběr poskytovatele zdravotnických služeb v rámci celé EU (5). Tato direktiva významným způsobem upravila možnost občanů členských států využívat zdravotnické služby v evropském zahraničí, respektive omezila možnost jednotlivých států občany z jiných států ve spotřebě domácí zdravotní péče omezovat. Směrnice také explicitně vymezuje, že členské státy nemohou odpírat úhradu této péče těm pacientům, kteří hledají (spotřebovávají) péči v jiném členském státě, a to i za situace, že daný typ péče v jejich domovském státě není hrazen. Tato úprava pacientům výrazně snižuje bariéru při spotřebě zdravotní péče v jiných členských státech, a ačkoliv uvádí, že služby nemají být aktivně propagovány, de facto stimuluje mobilitu pacientů v rámci EU (14). V některých situacích je nejvhodnější a nejdostupnější právě péče v jiném členském státě. Tento stav, tedy přeshraniční mobilita pacientů, je společenský jev, v rámci kterého pacienti překračují hranice národních států v rámci Unie s cílem spotřeby zdravotnických služeb (15). Výše uvedení autoři nabízejí výkladový rámec, který je představen v tab. 1.
Table 1. Pojmy a témata v přeshraniční mobilitě pacientů (15) 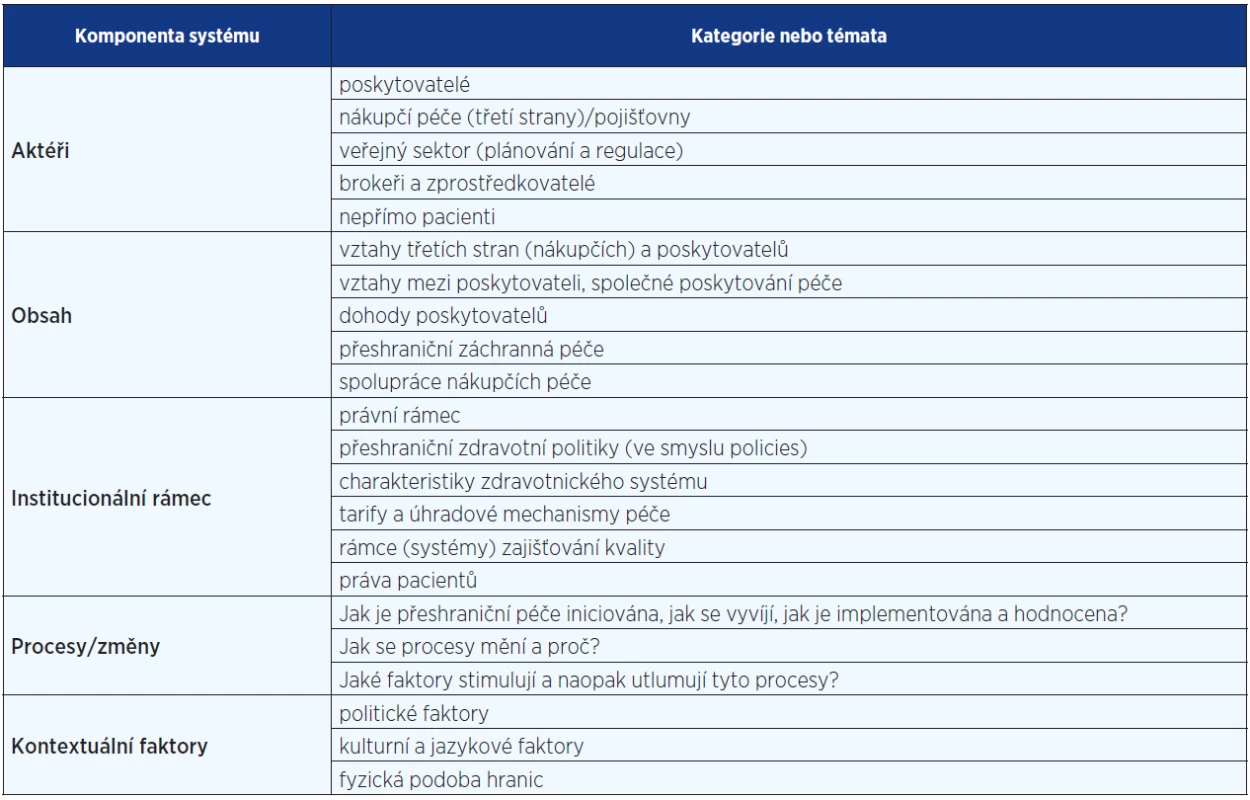
Glinos et al. (16) navrhují jinou typologii přeshraniční mobility pacientů. U některých typů přímo uvádí příklady z praxe v České republice. Některé typy mobility jsou obecně velmi vhodné pro popis i analýzu domácí situace v České republice (viz dále).
Table 2. Typy přeshraniční mobility pacientů (16) 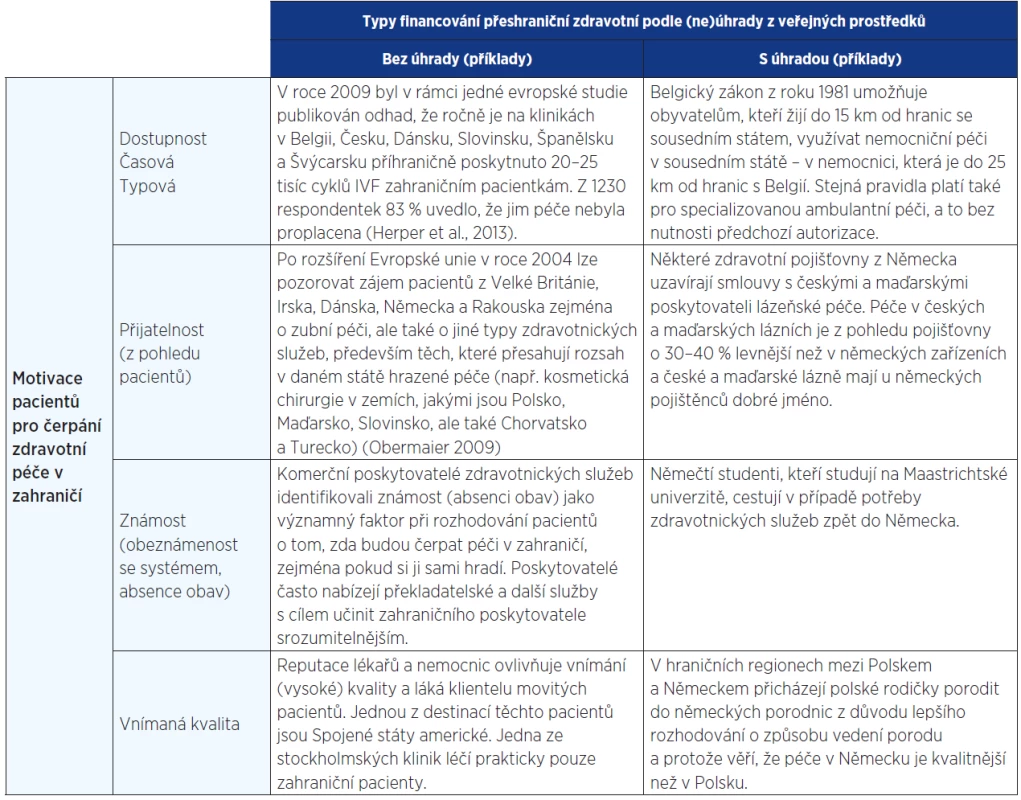
Dostupnost péče je v rámci tohoto schématu chápána jako dostupnost časová. Časová nedostupnost je jedním z důvodů, proč pacienti vyhledávají zdravotní péči v zahraničí. Typová dostupnost má geografický, finanční a/nebo právní rozměr. V řídce obydlených a periferních oblastech může být typová dostupnost zdravotnických služeb omezená (viz například debata o venkovských a pohraničních oblastech v ČR a omezeném zájmu lékařů v těchto regionech působit). V důsledku vysokých investičních nákladů, ale také preferencí plátců a tvůrců zdravotní politiky se některé druhy péče koncentrují do specializovaných center, které jsou zpravidla v hlavních nebo regionálně významných městech či jejich blízkosti. V příhraničních regionech může být pro pacienty racionální cestovat za zdravotní péčí do zahraničí vzhledem k menším vzdálenostem, než na jaké by museli cestovat ve své vlastní zemi (16). V případě České republiky jsou v některých hraničních regionech bližší poskytovatelé služeb v Rakousku nebo Německu a dojezdové doby do zdravotnického zařízení mohou být i o několik desítek minut kratší.
Přijatelnost (finanční dostupnost) připadá v úvahu jako důvod přeshraniční cesty za zdravotní péčí v případě, že náklady zdravotní péče nejsou pro pacienty z různých důvodů přijatelné, a tak cestují za levnější péčí do zahraničí. Pacienti mají větší motivaci hledat ekonomicky přijatelnější péči zejména v případě, když nemají dostatečné krytí svých zdravotních výdajů z veřejného pojištění nebo zajištění v případě států s národní zdravotní službou, nebo pokud daná péče nespadá do hrazeného rozsahu péče, případně je předmětem pro ně neakceptovatelných spoluplateb. Jiným důvodem může být, že žijí mimo členský stát, kde mají občanství. Další variantou u pacientů, kteří pracují v zahraničí, je návrat domů, pokud zde dále přispívají do systému pojištění (zajištění) a mohou zde čerpat levnější (nebo bezplatnou) péči. Ze stejného důvodu mohou migrující pracovníci čerpat péči v zemi původu z důvodu její finanční nedostupnosti v zemi, kde aktuálně žijí (16).
Známost systému (absence obav) hraje velmi významnou roli při rozhodování, kde bude zdravotní péče čerpána. Tento faktor může být důležitý zejména v příhraničních regionech nebo u skupin migrujících občanů, kteří jsou rezidenty takového státu, jejž z různých příčin nepovažují za svůj domov. V jiných případech může obeznámenost znamenat stejné náboženské přesvědčení, kulturní či historické vazby (například na bývalé kolonie). Cítit jistotu ve vztahu k systému zdravotnictví (organizaci poskytování péče) a mít možnost domluvit se vlastním jazykem jsou obecně důležité. O to více to platí v situaci, kdy je někdo nemocný nebo zranitelný (16).
Pacienty vnímaná kvalita péče je dalším důvodem, proč někteří z nich vyhledávají přeshraniční zdravotní péči. Pacienti cestují do zahraničí proto, že se domnívají, že je zde péče kvalitnější než v jejich zemi. Toto přesvědčení může být způsobeno rozdílným přístrojovým vybavením, používanými technologiemi nebo metodami a/nebo dobrou pověstí určitého zahraničního zdravotnického zařízení či lékařů, kteří jsou považováni za průkopníky ve svém oboru (16). Tento fenomén lze v Evropě pozorovat nejen v přeshraniční péči, ale také uvnitř států (například cestování za nemocniční péčí z jihu na sever Itálie). Mobilita pacientů je determinována jejich motivací, ale také způsobem úhrad takto čerpané péče. Lze se setkat s pacienty, kteří cestují s tím, že si budou hradit náklady sami, ale také s těmi, kterým bude tato péče hrazena z veřejných prostředků (16).
Glinos et al. (16) uvádějí, že nákupčí péče v systémech, kde pojišťovny nebo národní zdravotní služba poskytují určité populaci věcná plnění, uzavírají kontrakty na poskytování péče v zahraničí z důvodu neuspokojené poptávky, tlaku domácích poskytovatelů (např. na růst úhrad) a/nebo z důvodu, že přeshraniční péče je finančně výhodnější. Tato situace je charakteristická pro státy, kde si nákupčí péče mohou konkurovat (i v rámci veřejného pojištění, zajištění péče). Glinos et al. (16) uzavírají, že konkrétní nastavení nakupování a poskytování přeshraniční zdravotní péče je velmi různorodé v závislosti na typu a obsahu smluvních vztahů, centralizovaném nebo přímém nákupu péče, zapojení zprostředkovatelů, financování a mechanismech cenotvorby, propojení domácího státu a zahraničí, ale také počtu pacientů.
Mossialos a Lear (17) považují zdravotní politiku EU za příklad určité tenze mezi cíli unie v oblasti ekonomické svobody a cíli v oblasti sociální politiky. Právní úprava na úrovni EU například v oblasti volného trhu může omezovat tvorbu národní zdravotní politiky i přes existující princip subsidiarity. Zejména v rámci reforem zdravotnických systémů může být uplatnění principu volného trhu ve zdravotnictví problémové (viz také domácí debata na toto téma).
Fierlberk (18) udává jako zřejmé, že v rámci tvorby evropské zdravotní politiky jsou využívány nástroje soft governance, které hrají velmi specifickou a důležitou roli v rámci europeizace zdravotní politiky, na jejímž základě může existovat efektivní a udržitelná síť evropských zdravotnických systémů. Politicky jsou tyto modely vládnutí také tvořeny širším diskursem, ve kterém se odehrávají i debaty v oblasti zdravotní politiky (18).
Jarman a Greer (19) našli čtyři klíčové oblasti, kterým musejí tvůrci zdravotní politiky i praxe věnovat v souvislosti s přeshraniční péčí pozornost. Jde o potenciál liberalizace služeb s ohledem na možné vysoké transakční náklady, problémy, které jsou spojené se změnou ekonomických a sociálně politických cílů, určitou rigiditu politických a administrativních systémů a o včasný monitoring zamýšlených důsledků implementovaných politik. Uvedení autoři shrnují, že je třeba věnovat pokračující pozornost vývoji nových politik v této oblasti, koordinovat expertní poznatky. K tématu použití expertního rozhodování ve zdravotnických systémech viz např. (20) v oblasti zdravotnictví a ekonomiky (obchodu) a také se věnovat předjímání důsledků aktuálně přijímaných opatření, přičemž to je zásadní pro rozvoj přeshraničního obchodu v oblasti zdravotnictví a pro poskytování přeshraniční zdravotní péče.
V rámci přeshraničního poskytování zdravotní péče je třeba věnovat pozornost také předpisovaným lékům. Rozdíly v právní úpravě a její implementaci, které mezi jednotlivými členskými státy EU existují, představují překážku pro tvorbu zdravotní politiky zejména proto, že: 1. předepsaná léčiva nemusejí být dispenzována pacientům, kteří je potřebují; 2. k pacientovi se může dostat nevhodný léčebný přípravek (nebo špatné informace o způsobu a rizicích jeho užití); 3. léčiva vydávána pouze na předpis mohou být dispenzována, spotřebovávána nebo prodána na základě falešného předpisu.
Dalším, svým způsobem reaktivním aspektem evropské zdravotní politiky je existence tzv. zdravotních regionů v EU (více v 21, 22). Právě zdravotní regiony ukazují, jak se otázka přeshraniční spolupráce v oblasti zdravotní péče stává důležitou součástí zdravotně politické agendy. V Česku existuje celkem 13 Euroregionů, nicméně otázkami přeshraničního poskytování péče se až na výjimky zabývají spíše okrajově. Za hlavní spouštěč tohoto vývoje lze považovat výnosy Evropského soudního dvora, jakým bylo průlomové rozhodnutí v případech Kohl a Decker (1), po němž následovala řada dalších rozhodnutí a právních regulací, které zjednodušily mobilitu pacientů. Euroregiony sdružují zájmy aktérů na obou stranách hranice mezi členskými státy Evropské unie a usnadňují přístup jednotlivých aktérů k financování z veřejných dotačních zdrojů. Některá uskupení se zaměřují pouze na získávání dotací prostřednictvím projektů, jiná se věnují více otázkám zdraví jako takového (22, 21).
Analýza provádění mezinárodního práva v oblasti zdravotního pojištění a zdravotní péče v ČR
Výkon mezinárodního práva v oblasti zdravotního pojištění je v této kapitole rozdělen do tří oblastí, a to na péči poskytnutou cizincům v ČR, na akutní péči poskytnutou tuzemcům v zahraničí a na plánovanou péči, za kterou tuzemci vyjíždějí do zahraničí (9). Podle ročenky CMU (9) bylo v období 1. 4. 2014 až 1. 4. 2015 (vykazování dat má určité zpoždění, tj. údaje se vztahují k roku 2014) registrován objem péče poskytnuté cizincům v celkové výši téměř 730 mil. Kč, přičemž nejvyšší částka byla zaznamenána u cizích pojištěnců ze Slovenska, a to 283,7 mil. Kč, dále pak z Německa (208,4 mil. Kč), Rakouska (91,7 mil. Kč), Velké Británie (22 mil. Kč) a Polska (20,5 mil. Kč). V tab. 3 je uvedeno srovnání s aktuálně publikovanými daty za rok 2015 (29), kdy je patrný nárůst u všech srovnávaných sousedů ČR.
Table 3. Cizí pojištěnci ošetření v ČR (9, 29) 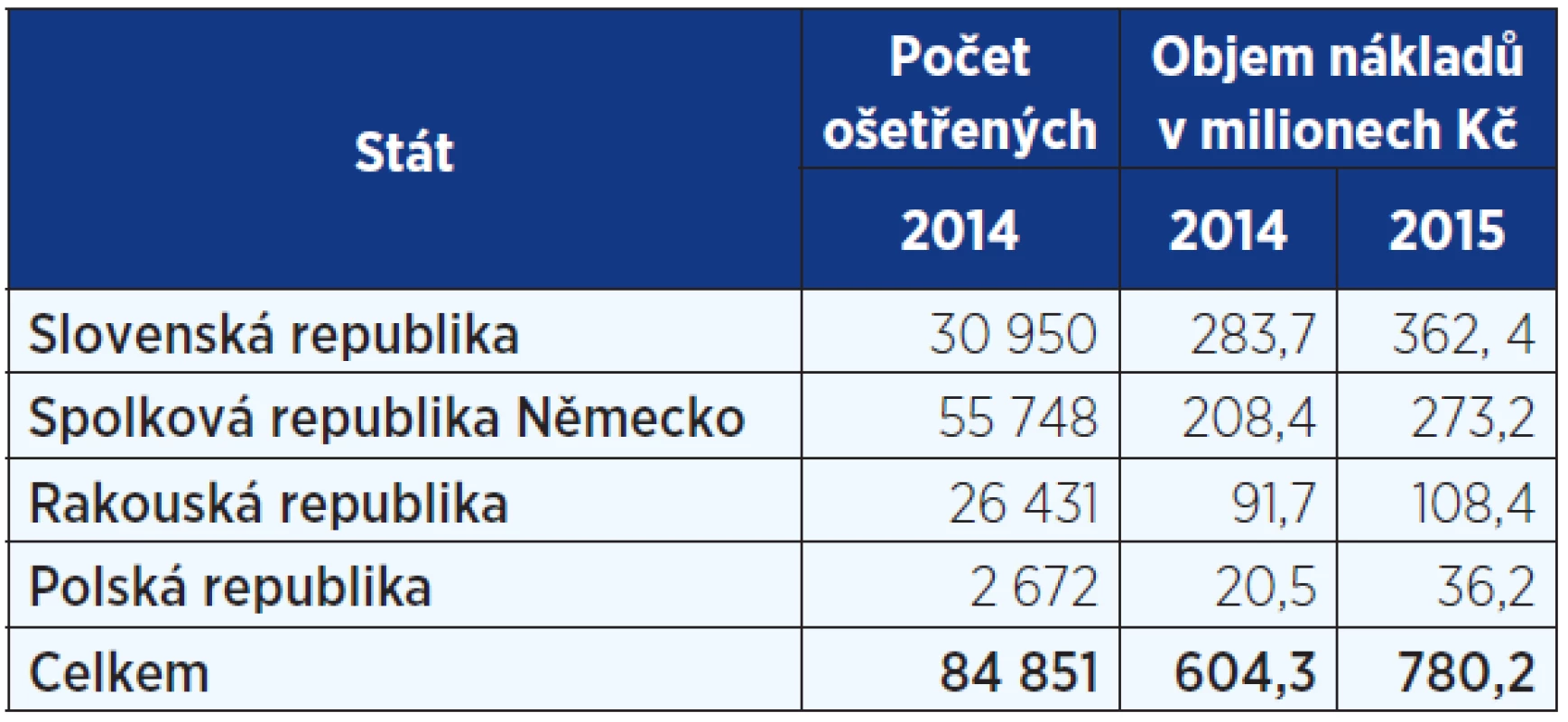
Na celkových výdajích se tedy naši sousedé podílejí v roce 2014 částkou 604,3 mil. Kč, což představuje téměř 83 % celkových výdajů na ošetření všech cizinců v ČR. V roce 2015 to bylo 780,2 mil. Kč. Nejvíce případů v roce 2014 (95 326, tj. 70 %) se týkalo pojištění mimo stát bydliště (typicky zaměstnanci zahraničních zaměstnavatelů nebo OSVČ), podíl přechodných pobytů činil 39 906, tj. 29 % (typicky turisté, pracovníci na služebních cestách nebo studenti) a pouhé 1 % představovala plánovaná péče (vycestování cizince do zahraničí se souhlasem jeho zdravotní pojišťovny na konkrétní předem plánovaný zákrok). V absolutním vyjádření se jednalo o 1097 případů (k vymezení sledovaných kategorií viz (9), str. 5).
Co se týče průměrných výdajů, jednalo se u přechodných pobytů o částku 6126 Kč na jeden případ, u pojištění mimo stát bydliště 4436 Kč a u plánované péče 57 061 Kč. Pokud analyzujeme počty ošetřených cizinců podle státu, je nejvyšší počet zaznamenán u pojištěnců z Německa (55 748 pacientů), dále pak ze Slovenska, Rakouska, Velké Británie a Polska. Nejvyšší počet německých pojištěnců lze vysvětlit relativně vysokým počtem německých zaměstnanců německých firem a jejich rodinných příslušníků, kteří žijí a pracují na území Česka.
Co se týče typu péče, která je poskytována zahraničním pojištěncům, pak podle podílu na celkových nákladech patří 36 % hospitalizacím, 32 % ambulantní péči, 18 % ostatním placeným službám (transport, letecký transport, laboratorní vyšetření, zobrazovací metody, protetické pomůcky, lázně, rehabilitace atd.), 10 % léčivům, 4 % stomatologické péči a méně než 1 % paušálním nákladům (9).
Ročenka CMU rovněž upozorňuje na možnost určitého srovnání nákladnosti péče mezi ČR a dalšími státy EU. Například průměrné náklady na jeden případ nezbytné péče se tak u Rakouska a Německa pohybují řádově na 2,5násobku úhrad v Česku, naopak péče na Slovensku či v Polsku je v tomto ukazateli oproti našim domácím hodnotám o něco nižší (9).Table 4. Ošetření českých pojištěnců v zahraničí v roce 2014 a 2015 (9, 29) 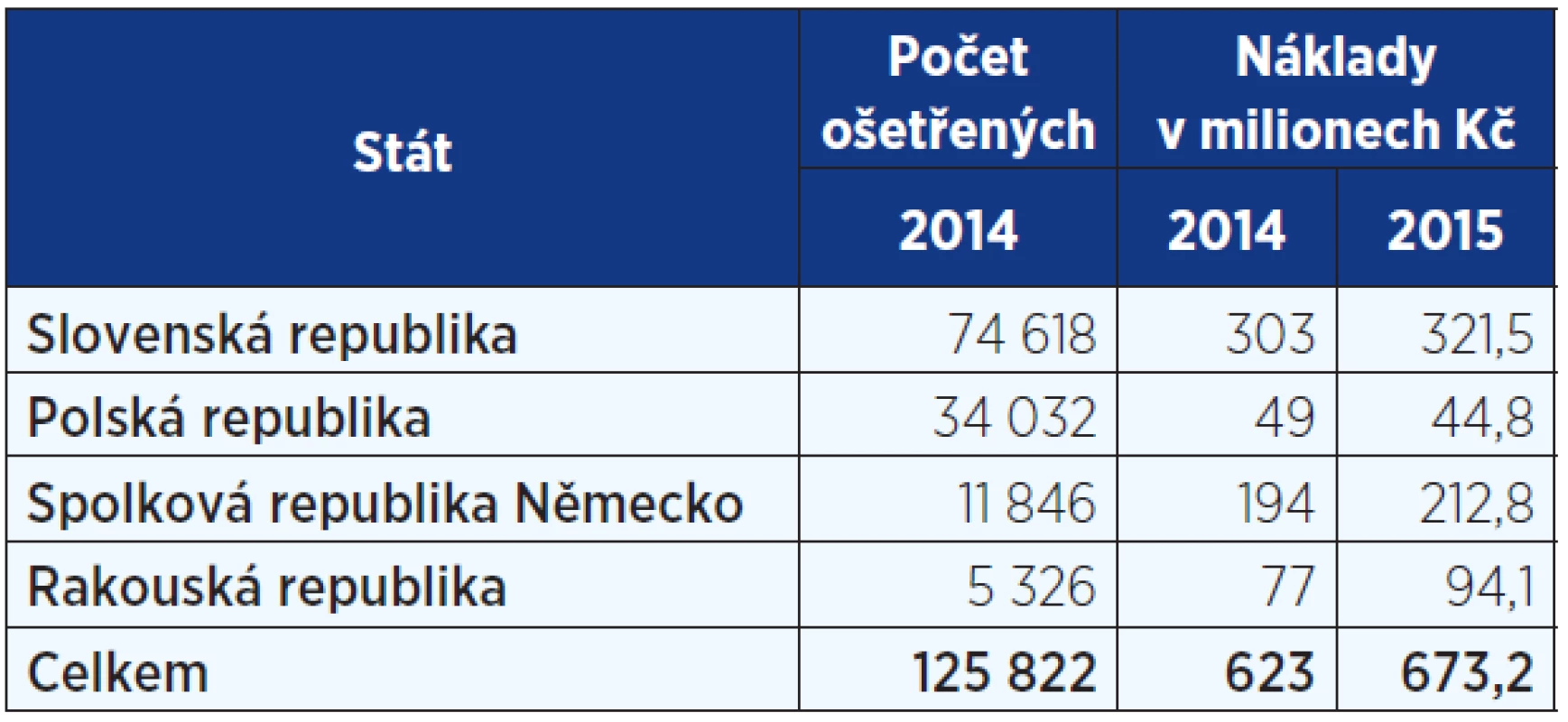
Z pohledu plánované zdravotní péče poskytované českým pojištěncům v EU ve sledovaném období (rok 2014) bylo registrováno 89 případů, naopak péče v Česku byla poskytnuta 1097 evropským pojištěncům. Z tohoto čísla byla 829 případů péče poskytnuté pojištěncům ze Slovenska. Česká republika je ve smyslu počtu plánovaných zákroků jejich exportérem, nikoliv jejím konzumentem (9).
Diskuse
Přeshraniční péče stále ještě tvoří zanedbatelnou část výkonů českého zdravotnictví. Vzhledem k celkovým výdajům na zdravotnictví v České republice, které v roce 2014 činily 299,9 mld. Kč (23), představují výdaje za ošetření občanů ČR v zahraničí pouze 0,27 %, výdaje (následně refundované) na ošetření zahraničních pacientů v ČR potom 0,24 %.
Na základě dostupných dat a v souladu s publikovanými studiemi lze potvrdit obecně přijímaný předpoklad, že pacienti obecně (v tomto případě čeští) výrazně preferují zdravotní péči v domácích, tj. českých podmínkách (9, 24) a přeshraniční péči v rámci EU využívají z důvodu pobytu v jiném členském státě, ať už z důvodu turistiky, studia nebo zaměstnání, nikoliv jako významnou alternativu k péči, kterou poskytují tuzemští poskytovatelé (24). Časová ani typová (ne)dostupnost v domácím prostředí není pro občany České republiky aktuálně důvodem pro vyhledávání péče v zahraničí. Nejčastěji čerpají péči na Slovensku, dále pak dalších státech, které s Českem sousedí. Nejčastějším důvodem čerpání zdravotní péče z hlediska typu je péče mimo stát bydliště, a to ve více než 100 tisících případů. Relativně nejčastější čerpání péče na Slovensku je mimo jiné zapříčiněno také znalostí systému a schopností domluvit se v tamních zdravotnických zařízeních, což opět potvrzuje závěry některých studií (16), jež tento faktor zmiňují jako jeden z nejdůležitějších při rozhodování pro čerpání péče v zahraničí.
Také opačně je nejvíce případů poskytnutí péče zahraničním pojištěncům v rámci ČR zaznamenáno se Slovenskem, což souvisí nejen se známostí systému a absencí jazykové bariéry, ale také s propojeností našeho trhu práce se slovenským. Důležitým faktorem, který působí oboustranně, je relativní vzájemná srovnatelnost nákladů zdravotní péče u nás a na Slovensku a/nebo rozvoj některých druhů péče (30). Obecně největší pohyb zahraničních pojištěnců Česko registruje se svými sousedy, ačkoliv situace není ve vztahu ke všem sousedům stejná. Ve vývoji výdajů lze pozorovat určitou sezónnost (16); u péče čerpané pojištěnci z ČR je to především nárůst výdajů v některých státech během letních prázdnin v červenci a srpnu a také v období zimních či jarních prázdnin v lednu až březnu. V těchto obdobích je počet případů relativně vyšší. Vliv různých svátku je také patrný ze strany cizinců, kdy v daném období spotřebovávají péči více než jindy (např. velikonoční svátky).
Jinou otázkou je rozvoj zdravotní turistiky (viz např. (25)), která je na rozdíl od přeshraniční zdravotní péče motivována spíše zdravotnickými zařízeními. Česká republika má v této oblasti jistě co nabídnout. Ke zvážení je, zda má být tato otázka předmětem pouze individuálního zájmu zdravotnických zařízení a jejich marketingových dovedností, nebo zda má být součástí veřejné zdravotní politiky tak, jak je tomu v některých státech světa (např. Turecko, Malajsie, Saúdská Arábie). Pro obě možnosti lze najít jak kladné, tak i záporné argumenty. Problémem je v této oblasti také velmi omezená dostupnost rutinně shromažďovaných statistických dat, protože tato péče není hrazena z veřejných prostředků a je nasmlouvávána přímo mezi spotřebitelem (zahraničním pacientem či jeho pojišťovnou) a zdravotnickým zařízením.Předkládaná studie se nevěnuje otázce přeshraniční spolupráce v oblasti vzácných onemocnění, ačkoliv je v této souvislosti kooperace v rámci EU kýženou praxí. V domácí akademické literatuře je tato otázka řešena komplexně například prací Marešové, Mohelské a Kuči z roku 2015 (28). Česká republika je institucionálním rámcem EU podporována k rozvoji příhraničních aktivit v této oblasti s tím, že mezi přístupy k péči v Česku a dalších členských státech nejsou zásadní rozdíly (28).
Diskutován není ani potenciální vliv přeshraniční péče na změny nemocnosti a úmrtnosti, který by bylo možné v pozitivním slova smyslu využít (31).
Závěr
Česká republika je ve své podstatě exportérem zdravotnických služeb. Co se týče úhrad za tuto péči, ukazuje se relativně nižší cena péče u nás ve srovnání s mnoha dalšími členskými státy EU − v našem sousedství se jedná o Německo a Rakousko. Na Slovensku a v Polsku je naopak péče o něco levnější (9,26).
Ačkoliv nejsou aktuálně k dispozici data o změnách v objemu a úhradách péče na základě směrnice 2011/24/EU, lze očekávat spíše evoluční než revoluční vývoj objemu přeshraniční zdravotní péče. Podle všech dostupných dat se lze domnívat, že přeshraniční zdravotní péče, tak jak ji vymezuje aktuálně platná směrnice, má v našich podmínkách význam zejména ve vztahu k našim sousedům, tj. k Německu, Rakousku, Slovensku a Polsku.
Přeshraniční péče je již dnes významnou součástí reality českého zdravotnictví, která přitom není koncepčním způsobem upravena. Budoucí vývoj objemu a úhrad přeshraniční zdravotní péče je třeba dále statisticky sledovat, a to i nad rámec v současnosti sledovaných indikátorů. Rozsáhlejší statistické sledování by bylo vhodné také u péče (zdravotní turistiky), která není hrazena z veřejných prostředků, zejména v oblasti ambulantní péče.
ADRESA PRO KORESPONDENCI:
PhDr. Miroslav Barták, Ph.D.
Katedra sociální práce
Fakulta sociálně ekonomická
Univerzita Jana Evangelisty Purkyně
Moskevská 54
400 96 Ústí nad Labem
Tel.: +420 475 283 873
e-mail: miroslav.bartak@ujep.cz
Sources
1. Barták M. Zdravotní politika a vnitřní trh Evropské unie. Zdravotnické fórum 2012; 2(9): 8−11.
2. Šoltés V, Gavurová B. The functionality comparison of the health care systems by the analytical hierarchy process method. E+M Ekonomie a Management 2014; 17(3): 100−116.
3. Evropská komise. Veřejné zdraví, 2016. Dostupné na: http://europa.eu/pol/health/index_cs.htm
4. Šoltés M, Gavurová B. Quantification and comparison of avoidable mortality – causal relations and modification of concepts. Technological and Economic Development of Economy 2015; 21(6): 917−938.
5. EU Directive 2011/24/EU of the European parliament and of the council of 9 March 2011 on the application of patients’ rights in cross-border healthcare', in European parliament (ed.), 2011/24/EU. Official Journal of the European Union L 88/45.
6. Zákon č. 60/2014 Sb., kterým se mění zákon č. 48/1997 Sb., o veřejném zdravotním pojištění a o změně a doplnění některých souvisejících zákonů, ve znění pozdějších předpisů, a další související zákony.
7. Zákon č. 48/1997 Sb., o veřejném zdravotním pojištění a o změně a doplnění některých souvisejících zákonů.
8. Peterková H. Přeshraniční zdravotní péče v kontextu zákona č. 60/2014 Sb. Výzkumné centrum pro lidská práva PF UK v Praze 2014. Dostupné na: www.vclp.cz/news/preshranicni-zdravotni-pece-v-kontextu-zakona-c-60-2014-sb -
9. Centrum mezistátních úhrad. Ročenka Centra mezistátních úhrad 2014. CMU, Praha, 2015. Dostupné na: www.cmu.cz/images/share/dokumenty/rocenky/rocenka2014.pdf
10. Greer SL. The three faces of European Union health policy: policy, markets, and austerity,Policy and Society 2014; 33(1): 13−24.
11. Cini M, Pérez-Solórzano Borragán N. European Union politics. Oxford University Press, Oxford, 2011.
12. Wasserfallen F. The judiciary as legislator? How the European Court of Justice shapes policy-making in the European Union. Journal of European Public Policy 2010; 17(8); 1128−1146.
13. Brooks E. Crossing borders: a critical review of the role of the European Court of Justice in EU health policy. Health Policy 2012; 105(1): 33−37.
14. Brekke KR et al. Patient mobility, health care quality and welfare. Journal of Economic Behavior & Organization 2014; 105 : 140−157.
15. Legido-Quigley H et al. Analyzing arrangements for cross-border mobility of patients in the European Union: a proposal for a framework. Health Policy 2012; 108(1): 27−36.
16. Glinos IA et al. A typology of cross-border patient mobility. Health & Place 2010; 16(6): 1145−1155.
17. Mossialos E, Lear J. Balancing economic freedom against social policy principles: EC competition law and national health systems'. Health Policy 2012; 106(2): 127−137.
18. Fierlbeck K. The changing contours of experimental governance in European health care. Social Science & Medicine 2014; 108 : 89−96.
19. Jarman H, Greer S. Crossborder trade in health services: lessons from The European laboratory. Health Policy 2010; 94(2): 158−163.
20. Ivlev I et al. Method for selecting experts groups and determining the importance of experts judgments for the purpose of managerial decision-making tasks in health system. E+M Ekonomie a Management 2015; 18(2): 57−72.
21. Volgger M et al. Health region development from the perspective of system theory − an empirical cross-regional case study, Social Science & Medicine 2015; 124 : 321−330.
22. Brand H et al. Cross-border health activities in the Euregios: good practice for better health. Health Policy 2008; 86(2−3): 245−254.
23. Popovič I. Výdaje na zdravotnictví 2010−2014. Aktuální informace č. 5/2015. Ústav zdravotnických informací a statistiky, Praha, 2015. Dostupné na: www.uzis.cz/rychle - informace/vydaje-na-zdravotnictvi-2010-2014
24. Barták M. Ekonomické a sociální determinanty zdraví v Ústeckém kraji a Sasku. Wolters Kluwer ČR, Praha, 2013.
25. Lunt N et al. Medical Tourism: Treatments, Markets and Health System Implications: A scoping review. OECD, Paris, 2011. Dostupné na: www.oecd.org/els/health-systems/48723982.pdf
26. Marmot M, Bell R, Goldblatt P. Future of healthcare in Europe – a social determinants perspective. In: Staiger U, Chaytor S (eds.). The Future of Healthcare in Europe. University College London, London, 2011. Dostupné na: www.ucl.ac.uk/european-institute/analysis-publications/publications/FHE_FINAL_online.pdf
27. Barták M. Komise Evropských společenství o službách v obecném zájmu a zdravotnictví.Zdravotnictví v České republice 2005; 8(3): 107.
28. Marešová P, Mohelská H, Kuča K. Cooperation policy of rare diseases in the European Union ICEEPSY 2014. Procedia − - Social and Behavioral Sciences 2015; 171 : 1302−1308.
29. Kancelář zdravotního pojištění. Ročenka Centra mezistátních úhrad 2015. KZP, Praha, 2016. Dostupné na: www.cmu.cz/images/share/dokumenty/rocenky/rocenka2015.pdf
30. Gavurová B, Korony S. Predictive possibilities of day surgery hospitalized patients’ rate in Slovakia during 2009−2013 and its health policy significance. Journal of Applied Economic Sciences 2016; 11 : 293−297.
31. Gavurová B, Gróf M. Relevance of outcomes implementation of specific economic and social analyses of mortality for modification of avoidable mortality concepts. Journal of Applied Economic Sciences 2016; 11 : 65−77.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Alternativní léčebné metody kolem nás
- Zdravotní gramotnost obyvatel ČR − výsledky komparativního reprezentativního šetření.
- Mezinárodní srovnání výkonnosti zdravotnictví ve visegradských zemích
- Sociální lékařství, veřejné zdravotnictví a řízení péče o zdraví
- Přeshraniční zdravotní péče v Evropské unii a ČR
- Hodnocení zdravotnických technologií na úrovni nemocnice
- Doplnění a zpřesnění posudkově medicínských kritérií posuzování stupně závislosti pro účely příspěvku na péči
- Nemocniční kaplan, či „spirituální asistent“? – úskalí chybějícího legislativního rámce
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Zdravotní gramotnost obyvatel ČR − výsledky komparativního reprezentativního šetření.
- Alternativní léčebné metody kolem nás
- Mezinárodní srovnání výkonnosti zdravotnictví ve visegradských zemích
- Sociální lékařství, veřejné zdravotnictví a řízení péče o zdraví
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

