-
Medical journals
- Career
Neurinom akustiku – vestibulární schwannom – osobní pohled na nejmodernější postupy v jeho léčbě
: Eduard Zvěřina 1,2
: Univerzita Karlova v Praze, 1. lékařská fakulta, Klinika ORL a chirurgie hlavy a krku FNM 2Univerzita Karlova v Praze, 3. lékařská fakulta, Neurochirurgická klinika FNKV 1
: Čas. Lék. čes. 2010; 149: 269-276
: Review Article
Neurinom akustiku správně označujeme jako vestibulární schwannom. Vyrůstá ze schwannových buněk přechodové zóny vestibulární části. Je nejčastějším tumorem zadní lební jámy. Výskyt činí 1,2 VS/100 000 obyvatel/1 rok. Dle velikosti vestibulárního schwannomu klasifikujeme na I. – IV. stupeň. Benigní tumor pacienta ohrožuje poruchou sluchu, rovnováhy a při růstu i úmrtím. Asi 1/3 malých vestibulárních schwannomů skoro neroste, větší vestibulární schwannomy rostou agresivně. Závěry se opírají o 33 let zkušeností s několika sty operovanými vestibulárními schwannomy, nyní na ORL klinice hlavy a krku l. LF UK ve FN v Motole. Vestibulární schwannom se léčí třemi strategiemi: 1. opakovaným vyšetřením růstu magnetickou rezonancí a sluchu; rostoucí se musí léčit. 2. stereoradiochirurgií, nejčastěji Leksellovým gama nožem. Ozářením lze léčit jen malé vestibulární schwannomy I. – II. stupně. Při léčbě větších vestibulárních schwannomů úspěšnost klesá. 3. mikrochirurgie s monitorováním funkce lícního a sluchového nervu. Metoda dovoluje radikálně odstranit všechny velikosti vestibulárních schwannomů I.–IV. stupně a pacienta trvale vyléčit. Umožňuje zachovat funkci lícního nervu a nově i sluch. Čím větší je vestibulární schwannom, tím je to obtížnější. Mikrochirurgie je náročná a vyžaduje pacienty koncentrovat do speciálních center s neurochirurgickou a ORL spoluprací. Pro pacienta je nejhorší variantou operace s pouhým zmenšením vestibulárního schwannomu a další doléčení Leksellovým gama nožem. Sekundární mikrochirurgická operace nemůže zabránit invalidizaci pacienta.
Klíčová slova:
neurinom akustiku, vestibulární schwannom, mikrochirurgie, stereoradiochirurgie, Leksellův gama nůž, n. facialis, n. vestibulocochlearis.ÚVOD
Pojednání o neurinomu akustiku (NA), vestibulárním schwannomu (VS), uvádím proto, že na něm lze ukázat celou problematiku současné medicíny. Ukazuje velký pokrok znalostí i terapeutických možností i náš domácí podíl na něm. Charakterizuje interdisciplinární podobu současné medicíny a pozitivní i negativní vliv komerce a reklamy. Přibližuje jak problematické je určit standard a ukazuje obtížnou roli pacienta v rozhodování. Dokládá, že přes technický pokrok stále o osudu pacienta rozhodují schopnosti a etika lékaře.
Při pojednání vycházíme z literatury a hlavně u nás z největší, většinou osobní, sestavy několika set operovaných NA‑VS za posledních 33 let. Od roku 1977 se jednalo o operace na Neurochirurgické klinice FVL (Klinika 1. LF UK a Ústřední vojenské nemocnice) v Praze (1–7). Od roku 1997 se práce opírá o detailně analyzovaný soubor 250 operovaných na Klinice ORL a chirurgie hlavy a krku 1. LF UK ve FN v Motole, vedené prof. MUDr. Janem Betkou, DrSc., kde bylo od roku 2000 zřízeno centrum pro onkologii hlavy, krku a baze lební. Jde i v mezinárodním měřítku a v České republice o ojedinělé pracoviště, kde pacienty s VS-NA léčí jak profesor neurochirurgie, tak ORL (8–12).
NEJDŮLEŽITĚJŠÍ OBECNÉ ÚDAJE
Ze stovek publikací, monografií a často i kontroverzních údajů uvádíme jen základní poznatky, bez kterých by nebylo možné problematice NA-VS porozumět (8–10, 13–23).
Vestibulární nádor
Benigní nádor vyrůstá v zadní lební jámě z VIII. hlavového nervu označovaného jako rovnovážný a sluchový nerv, z nervus vestibulocochlearis. Nádor n. VIII se dříve označoval jako neurinom akustiku, což je nesprávný, obsoletní název, i když v literatuře přetrvává. Proč? Dnes víme, že nádor skoro výhradně vyrůstá z horní nebo dolní vestibulární větve, nikoliv z kochleární, akustické porce nervu, proto je správné označení vestibulární, nikoliv akustiku. Tento poznatek je zásadně důležitý proto, že nádor primárně neničí sluchové funkce, ničí je jen tlakem a je patofyziologickým důvodem, proč se při jakékoliv léčbě tumoru můžeme a dnes musíme snažit zachovat sluch.
Schwannom
N. VIII má jako všechny mozkové a periferní nervy proximální, centrální a gliální část s myelinem tvořeným z oligodendrocytů a teprve v oblasti, kterou označujeme jako přechodová zóna (Obersteiner-Redlichova zóna) se mění na periferní nerv s myelinem ze Schwannových buněk. U nás o ní poprve informoval S. Němeček v roce 1969 (16). N. VIII je od výstupu z kmene, v délce cca 26 mm, v celém mostomozečkovém koutu (MMK) a v celém vnitřním zvukovodu, v meatu, jen výběžkem mozku (podobně jako n. II, oční nerv). Teprve v hloubce meatu se mění na periferní, schwannovou část. Dnes víme, že tumor vyrůstá ze Schwannových buněk a z hloubky meatu, ze skalní kosti, z pyramidy se šíří do MMK a do zadní lební jámy. Nejedná se proto o gliom ani neurinom, ale o schwannom. Proto je správné označení tumoru n. VIII jako vestibulární schwannom (VS). Nález také dokládá, že se jedná primárně o postižení lební báze, a proto se problematika moderně řadí do specializace, kterou označujeme jako chirurgie lební báze (13, 14) (viz též www.skullbase.cz). Vyžaduje interdisciplinární spolupráci – většinou současně neurochirurga a otorinolaryngologa. Uvedený poznatek také vysvětluje, jak obtížné je zachovat kochleární porci n. VIII a sluch. N. VIII se chová jako výběžek mozku s omezenými regeneračními schopnostmi. Zachovat sluch je řádově těžší než zachovat funkci n. VII, n. facialis, lícního nervu, který má přechodovou zónu 1 mm u kmene a v MMK se již chová jako periferní nerv schopný regenerace. Poznatek vysvětluje, proč při poškození a přerušení n. VIII jej neumíme spojit a využít regenerační schopnosti, i když by se to zdálo logické a u jiných nervů, zejména n. facialis, to ve stejné lokalizaci úspěšně umíme (3, 4, 7, 6, 13, 18–22).
Klasifikace vestibulárního schwannomu
Byla navržena celá řada klasifikací VS ve snaze správně indikovat jejich léčení a srovnávat jeho výsledky (13, 15, 18, 20, 23). Rozhodujícím kritériem jsou velikost VS a příznaky, které působí, zejména objektivní porucha sluchu. Velikost dnes můžeme exaktně změřit po vyšetření MRI s kontrastem ve třech osách nebo volumometricky. Přesto se klinicky stále osvědčuje dělení vycházející z návrhu Koose (15). Sami dle velikosti a jeho šíření klasifikujeme VS na I. stupeň – intrameatální, intrakanalikulární, pouze ve vnitřním zvukovodu, na II. stupeň – začíná se šířit do MMK, na III. stupeň – vyplňuje většinu MMK, na IV.a stupeň – chová se expanzivně, tlačí na kmen, mozeček, na tentorium i na postranní smíšený systém, na IV.b stupeň – chová se expanzivně a působí syndrom nitrolební hypertenze (NHy) s městnáním na očním pozadí a může vést ke smrti (obr. 1). Audiologické vyšetření klasifikujeme stupnicí dle Gardnera a Robertsona (GR) či Americké asociace pro otorinolaryngologii – chirurgii hlavy a krku (AAO-HNS). Jako užitečný sluch hodnotíme pokles sluchu do 31–50 dB a současně slovní diskriminaci nad 50 %. Funkci lícního nervu klasifikujeme podle House-Brackmanna (HB), odkazujeme na literaturu (8, 9, 17, 23).
1. Klasifikace velikosti vestibulárních schwannomů: přehled operovaných vestibulárních schwannomů na Klinice otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN v Motole v letech 1997–2008 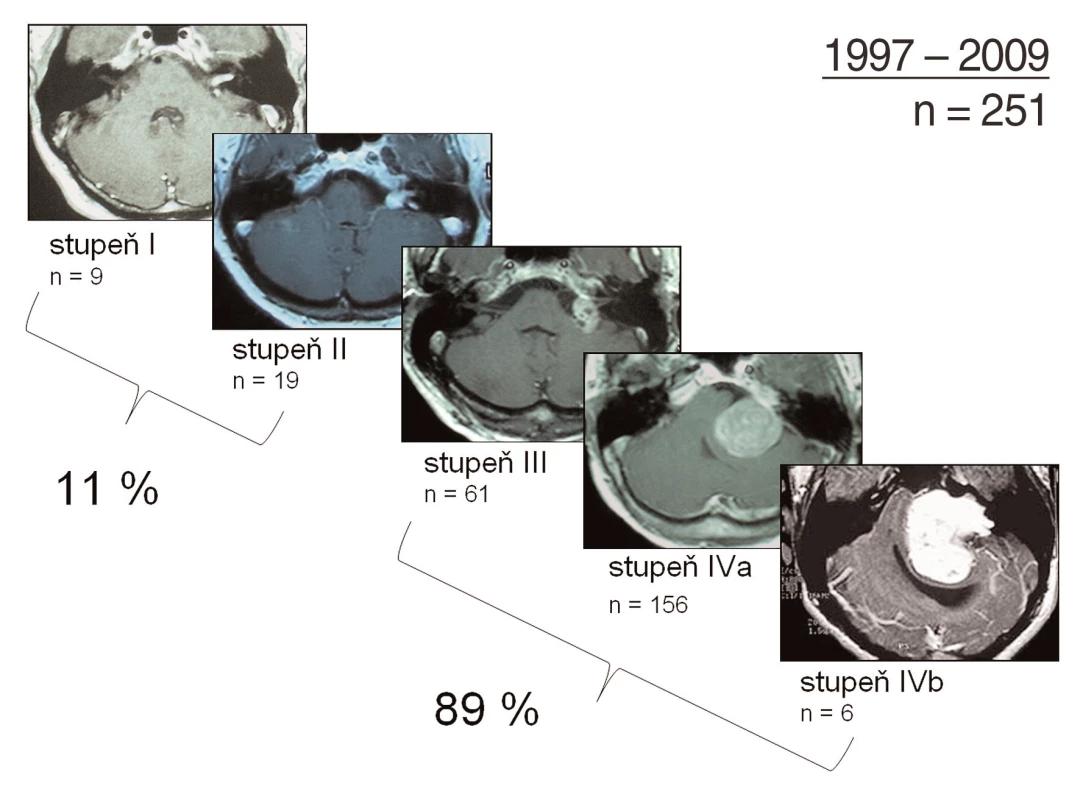
Výskyt, incidence, příčiny
Vestibulární schwannom představuje 8–10 % intrakraniálních nádorů a v MMK dokonce 80–95 %. Incidence se udává 0,78–1,15/100 000 obyvatel/rok. V České republice s 10 miliony obyvateli je léčeno až 120 VS/1 rok (1,2 VS/100 000 obyvatel/1 rok) (tab. 1). Příčiny vzniku VS nejsou jasné. Od jednostranného VS je třeba odlišit bilaterální VS, který patří do neurofibromatózy (NF2). Tito pacienti mají defektní jednu kopii tumor supresorového genu umístěného na 22 chromozomu (22q12), kódujícího protein merlin (schwannomin). Mikroskopicky jsou VS tvořeny oblastmi buněk se strukturou Antoni A či B. Histochemicky vykazují expresi proteinu S100, Leu-7 a vimentinu, též GFAP a EMA. Bývá prokazována variabilita exprese proliferačních znaků Ki-67 a PCNA. Nálezy nekorespondují s biologickou aktivitou VS.
1. Podíl mikrochirurgie a stereoradiochirurgie (Leksellův gama nůž) na léčbě vestibulárních schwannomů v České republice v letech 2001–2008 (10 milonů obyvatel) 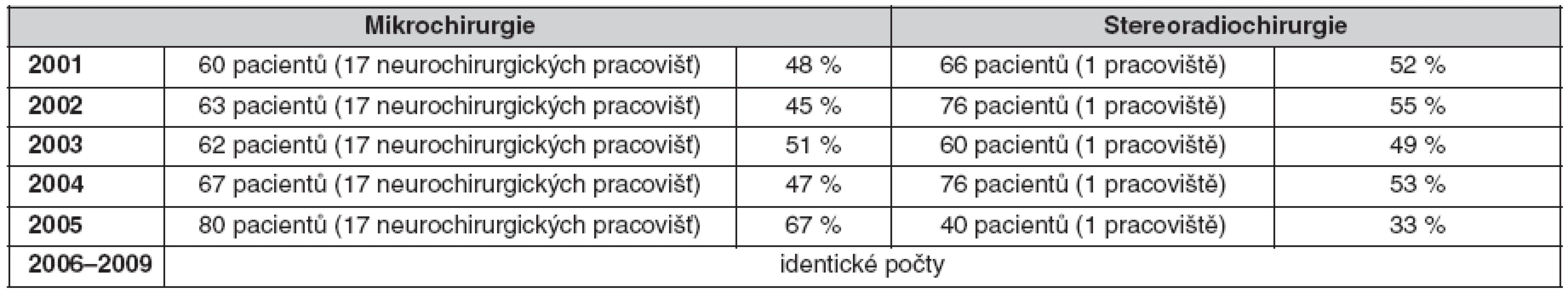
Přirozené chování nádoru
Poznatky se teprve získávají a ukazují se jako klíčové. Zcela mění náš pohled na strategii léčby a na výsledky stereoradiochirurgie Leksellovým gama nožem. Dříve jsme si mysleli, že objem VS roste lineárně s časem. Dnes díky dánské škole a magnetické rezonanci (MRI) víme, že VS se nechová uniformně a chování se může měnit s časem (8, 9, 24–26). Podle rychlosti růstu můžeme VS zařadit do tří skupin. První nerostou, druhé rostou pomalu a třetí rostou agresivně. Rozměr se zvětšuje o 1–10 mm/rok, některé VS nerostou, 6 % se dokonce zmenšuje, jiné rostou až 20–30 mm/rok, nejvíce prokazují růst 3 roky od diagnózy. Pro praxi lze říci, že malé nádory I. a II. stupně u starších lidí skoro nerostou, což se týká 10–70 % VS a naopak u mladších lidí a VS III. a IV. stupně rostou agresivně, exponenciálně. Při zjištění zejména malých VS nevíme, jak se u konkrétního jedince bude VS chovat. Ohrožuje pacienta růstem a musíme VS odstranit operací nebo potlačit růst stereoradiochirurgií? Nebo VS vůbec nevyžaduje léčení a zbytečná léčba může pacienta jen poškodit? Chování neodpovídá ani histopatologickému rozboru. Nejsou žádné laboratorní metody jak chování VS zjistit. Musíme proto u malých nádorů sledováním a opakovaným vyšetřením MRI a sluchu zjistit, do které kategorie konkrétní VS patří. Máme pacienta opakovaně vyšetřovat za 6 měsíců, za 12 měsíců? Při tom víme, že čím menší nádory odstraňujeme, tím lepší výsledky získáme. Tyto znalosti ukazují, jak je obtížné stanovit tzv. standardy a jak je v obtížné roli ošetřující lékař, a tím více pacient, který by se měl rozhodnout o léčbě.
Příznaky, vyšetření a diagnóza
Zjednodušeně u VS I. a II. stupně je diagnóza otologická. Vyžaduje vyšetření spontánního šelestu, tinitu, a objektivní vyšetření všech kvalit sluchu, zejména vyšetření evokovaných sluchových potenciálů (BERA) s možností průkazu retrokochleární poruchy sluchu (2, 11). Ač se to zdá nelogické a VS vyrůstá z vestibulání části n. VIII, rovnovážné poruchy bývají nenápadné. Pro uspořádání rovnovážného sytému jsou kompenzovány a vyšetření vestibulárních poruch je druhořadé. Hrají však významnou roli v pooperačním průběhu (8, 9). U III. a IV. stupně se přidávají neurologické poruchy z postižení nervů MMK, mozkového kmene a mozečku a dokonce příznaky syndromu NHy s městnáním na očním pozadí až poruchou vědomí. Hydrocefalus nebývá obstrukční a neodpovídá velikosti VS. Vzniká biologickou aktivitou VS v likvorovém prostoru (8, 9). Všechny typy VS suverénně diagnostikují zobrazovací metody, méně CT (musí být s kontrastem) a MRI s kontrastem. Dnešní digitální zobrazovací metody dovolují zobrazit dokonce mozkové dráhy, tzv. traktografií. Přechodovou zónu, Obersteiner-Redlichovou zónu však ne. Přes diagnostické pokroky se stále nedaří včasná diagnóza iniciálních stadií VS. Stále se u nás diagnostikují až IV. stupně VS. Způsobuje to přirozené chování nádoru a to, že tíže příznaků neodpovídá velikosti VS. Roli hrají i odborné a organizační nedostatky našeho zdravotnictví.
Tři strategie léčení
Jedná se o benigní nádor a jeho radikální odstranění vede k trvalému vyléčení. Zdálo by se logické VS vždy radikálně odstranit. V medicíně se však často nechováme logicky a o léčebné praxi rozhodují různé okolnosti. Radikální odstranění VS je technicky složité. To je hlavním důvodem, že se používají tři strategie (8, 9, 24–26, 28–30).
TŘI STRATEGIE LÉČENÍ VS
Sledování a opakované vyšetřování
Sledování a opakované vyšetřování (zejména MRI a sluchu), zda VS patří mezi rostoucí. Je to oprávněné pouze u I. a II. stupně. Nerostoucí VS se jen sledují. VS III.–IV. stupně, rostoucí tumory a tumory, kde se zhoršují příznaky, např. sluch nebo kmenové příznaky, je třeba léčit.
Chirurgie
K pochopení současného stavu přispěje pár zjednodušených historických poznámek (14, 27). VS byl asi poprvé popsán v roce 1777 holandským anatomem Sandifortem. Na pokroku léčení se podílela jak ORL, tak neurochirurgie. VS byl poprvé operován asi v roce 1895 Anandalem. Z neurochirurgie je třeba jmenovat monografii Cuschinga z roku 1917 a Dandyho, který v roce 1925 radikálně odstranil VS dodnes používaným jednostranným subokcipitálním přístupem (31). Cairns v roce 1931 asi poprvé zachoval lícní nerv. Z ORL oblasti House a Fish rozpracovali trenslabyrintální a subtemporální přístup navržený Pansem v roce 1904. Období klasických operací velkých VS bylo zatíženo mortalitou desítek procent, invaliditou a nemožností zachovat funkci lícního nervu a vůbec ne sluch. Za otce dnešní moderní mikrochirurgické éry lze od sedmdesátých let 20. století považovat z ORL House a Fishe a z neurochirurgie Yasargila a Samii, který se zasloužili o uchovávání sluchu (13, 18, 21, 32). Výsledky ovlivnila nejen mikrochirurgie, ale podstatně elektrofyziologická monitorace funkce nervů (2, 4–6, 11, 17). Zobrazovací metody, zejména MRI, vedly k diagnóze i malých VS a k poznání jejich přirozeného chování. Tato moderní éra vedla k možnosti radikálního odstranění VS, snížila mortalitu na procenta nebo ji vůbec vyloučila a snížila morbiditu, zejména léze lícního nervu, a otevřela možnost zachovávání sluchu.
V našich zemích klasickou éru reprezentuje z ORL O. Kutwirt a z neurochirurgie A. Jirásek a Z. Kunc (1). Moderní mikrochirurgickou éru u nás zahájil autor a dodnes v ní pokračuje. Na Neurochirurgické klinice FVL (1. LF UK a ÚVN) akademika Z. Kunce od roku 1977 bylo operovano 28 prvních pacientů mikrochirurgickou technikou, radikálně, se zachováním funkce n. VII a dokonce se zachovaným sluchem a s monitorací funkce nervů (4–7). Bylo zde operováno několik set VS. Od roku 1997 operace VS přenesl na Kliniku ORL a chirurgie hlavy a krku l.LF UK ve FN v Motole. S prof. MUDr. J. Betkou, DrSc., přednostou kliniky, zde trvale hromadí a detailně analyzuje pacienty s VS. Spolupracovníky jsou zejména M. Chovanec, J. Skřivan, P. Lukeš, peroperační monitorování zajišťují J. Kluh a J. Kraus z Dětské neurologické kliniky 2. LF UK, MRI vyšetření J. Lisý a moderní anestezii s pooperační péčí J. Najbrt s celým týmem Kliniky anesteziologie a resuscitace 2. LF UK. Operovaný soubor v letech 1997–2009 tvoří více než 250 VS (obr. 1). Od 1999 zde byla zavedena implantace sluchové kmenové neuroprotézy, nahrazující funkci přerušeného n. VIII u bilaterálních VS u neurofibromatózy NF2 (33–37). Poprvé v České republice bylo zavedeno u pacientů s předoperačním sluchem jeho uchovávání jako na nejvyspělejších světových pracovištích (8, 9, 12). Poprvé zde byli operování pacienti při recidivě VS po jinde provedené parciální resekci a selhání léčby Leksellovým gama nožem (LGN) (8, 9, 12, 38, 39). Systematicky zde byla u VS zavedena metoda opakovaného vyšetření a sledování růstu VS (8, 9). Pro dosažení radikality a bezpečnosti operací byla systematicky zavedena endoskopicky asistovaná mikrochirurgie. Domníváme se, že samotná endoskopie ještě nedovoluje VS odstranit (9). U operovaných pacientů byla ke zmírnění rovnovážných poruch zahájena vestibulární rehabilitace vizuální zpětnou vazbou (9). Byly použity všechny známé metody přímých i nepřímých, zkřížených rekonstrukcí n. VII (6, 13, 40–42).
S mikrochirurgií VS seznamujeme jen v principech. Je obsahem stovek publikací a vyžaduje mnohaleté učení (43). VS se dá odstranit třemi chirurgickými přístupy:
- transpetrózně, translabyrintálně (Fish, 1976). Je to ORL přístup. Neumožňuje zachovat sluch.
- střední lební jámou, subtemporálně, extradurálně (House 1964 a Fish 1976);
- laterální subokcipitální, retromastoideální, retrosigmoideální, převážně neurochirurgický přístup.
Dva poslední přístupy umožňují radikálně odstranit všechny velikosti VS, zachovat funkci lícního nervu i zachovat sluch. Poslednímu přístupu dáváme přednost. Principy operace vystihuje mikrochirurgie, intraoperační monitorování funkce nervů, jednodobé úplné odstranění tumoru jak z MMK, tak z pyramidy, a dále dosažení minimální morbidity (funkce n. VII, sluchové funkce n. VIII, zachování funkce kmene a mozečku) a dosažení minimální nebo žádné mortality. Technickou podporou jsou nejmodernější mikroskopy, mikroinstrumentarium, rychloobrátkové diamantové frézy, ultrazvukové aspirátory a digitální elektrofyziologické monitorovací sestavy. Mnoho se dnes mluví o navigované chirurgii. Může se využít při přístupech. Je však natolik nepřesná, že při odstraňování VS se dosud nemůže uplatnit. Zachovat funkci kmene a nervů s přesností mikrometrů dosud umí jen operatér. Operuje se vleže nebo v částečně sedící poloze s tříbodovým upnutím hlavy. Kostní oválné asi 2,5–3cm okénko se po operaci s kostní drtí vrací do kraniotomie. Durotomií podél sinus sigmoideus a otevřením likvorových cisteren získáme přístup do MMK a k VS. Mozeček odtahujeme automatickými retraktory. Správně vedená anestezie dovolí omezit edém mozečku natolik, že dnes mluvíme o operaci bez retraktorů. Velké VS nejprve intrakapsulárně zmenšíme, otevřeme meatus a VS zcela odstraníme z MMK i z pyramidy. Radikalitu kontrolujeme endoskopicky (9). U velkých VS ani při největším zvětšení v mikroskopu nerozeznáme n. VII a větve n. VIII. Jejich uchování umožňuje jen elektrofyziologické monitorování spontánní a evokované funkce n. VII se stanovením prahů u kmene. Kochleární funkci n. VIII umožňuje zachovat intraoperační monitorování kmenových evokovaných sluchových potenciálů (BERA). Po radikálním odstranění VS musíme meatus a tvrdou plenu vodotěsně uzavřít autotransplantátem ze svalu nebo tuku a tkáňovým lepidlem. Při neúspěchu může pacient zemřít na meningitidu. Rána se uzavře v anatomických vrstvách. Operace u velkých VS mohou trvat i více než 10 hodin. Rány nedrenujeme, nepoužíváme lumbální punkce ani dočasné drenáže likvorových cest.
Výsledky mikrochirurgie s monitorováním nervových funkcí. Mikrochirurgické operační sestavy jsou většinou výběrem největších VS. V naší sestavě VS III.–IV. stupně činí až 90 %. (obr. 1). Nelze je léčit jinak než operací. Malé, často nerostoucí VS I.–II. stupně jsou léčeny LGN. V České republice je to až 50 % všech VS, ve světě většinou jen 10 % (tab. 1). Detailní i číselné hodnocení různých sestav by čtenáři mohlo zastřít porozumění výsledků. Přibližují je tabulky 2 a 3. Celkový stav přibližujeme slovně. Na pracovištích se zvládnutou technikou metoda umí natrvalo vyléčit všechny stupně VS a pacienta vrátit s minimálními následky do předchozí sociální aktivity – v naší sestavě dosud bez recidiv (tab. 3). Je jedinou možností pro VS III. a IV. stupně. U VS I. a II. stupně umí zachovat funkci n. VII. Pokud byla před operací zachována, umí zachovat i užitečný sluch. U VS III. a IV. stupně mikrochirurgie umí i přes dočasnou lézi docílit spontánní obnovu funkce n. VII, ale jen výjimečně uchovat sluch. Další morbidita a dokonce mortalita v přímé souvislosti s operací by měla být výjimkou. Tyto výsledky dosahují nejlepší světové sestavy a my se jim snažíme přiblížit (8–10, 17–22). Pokud výjimečně dojde u VS IV. stupně k přerušení n. VII, jsme povinni jeho funkci obnovit. Jinak pro lagoftalmus může dojít k rohovkovému vředu a oslepnutí. Lze použít přímou nebo zkříženou anastomózu s jiným nervem. Vyzkoušeli jsme všechny navržené metody. Již v roce 1963 jsme prokázali, že nejlepší výsledky přináší rekonstrukce n. VII s použítím proximálního pahýlu (4, 6). Přechodová zóna n. VII je těsně u kmene a nerv dobře regeneruje Nerv nebo autotrasplantát z n. suralis nebo n. auricularis magnus spojujeme tkáňovým lepidlem. K nezkříženým rekonstrukcím n. VII lze použít následující metody (6, 13, 40, 41) (obr. 2): 1. v MMK přímé spojení n. VII-VII; 2. spojení n. VII-VII s autotransplantátem. Zcela novou metodou je návrh M. Samii z roku 2006 s doplňkovým kolaterálním autotransplantátem end to side. 3. intrakraniální-extratemporální spojení n. VII-VII autotransplantátem dle N. Dotta (1958); 4. intrakraniální--intratemporální spojení n. VII-VII štěpem dle M. Samii (1979). Při správné technice dochází skoro ve 100 % k optimální reinervaci. Proti fyziologickému stavu jsou pouze nevyhnutelné příznaky aberantní regenerace: synkinézy, generalizované mrkání a autoparalytické syndromy z inervace antagonistů.
2. Funkční výsledky mikrochirurgie u vestibulárního schwannomu (Klinika otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN v Motole v letech 1997–2008) 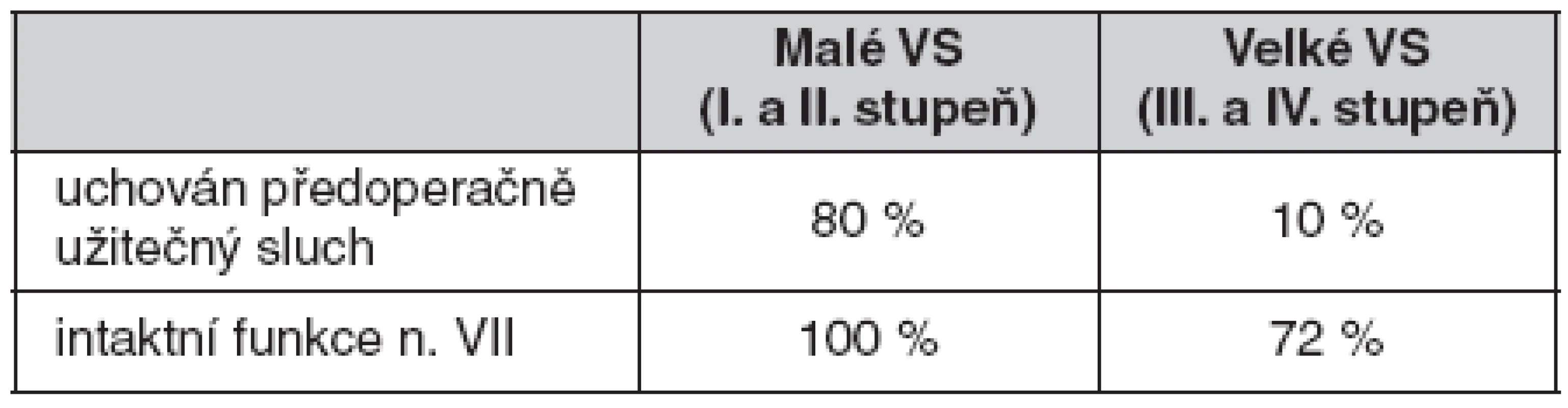
3. Výsledky primární mikrochirurgie a reoperací po neúspěchu parciální resekce a stereoradiochirurgie (Klinika otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN v Motole v letech 1997–2008) 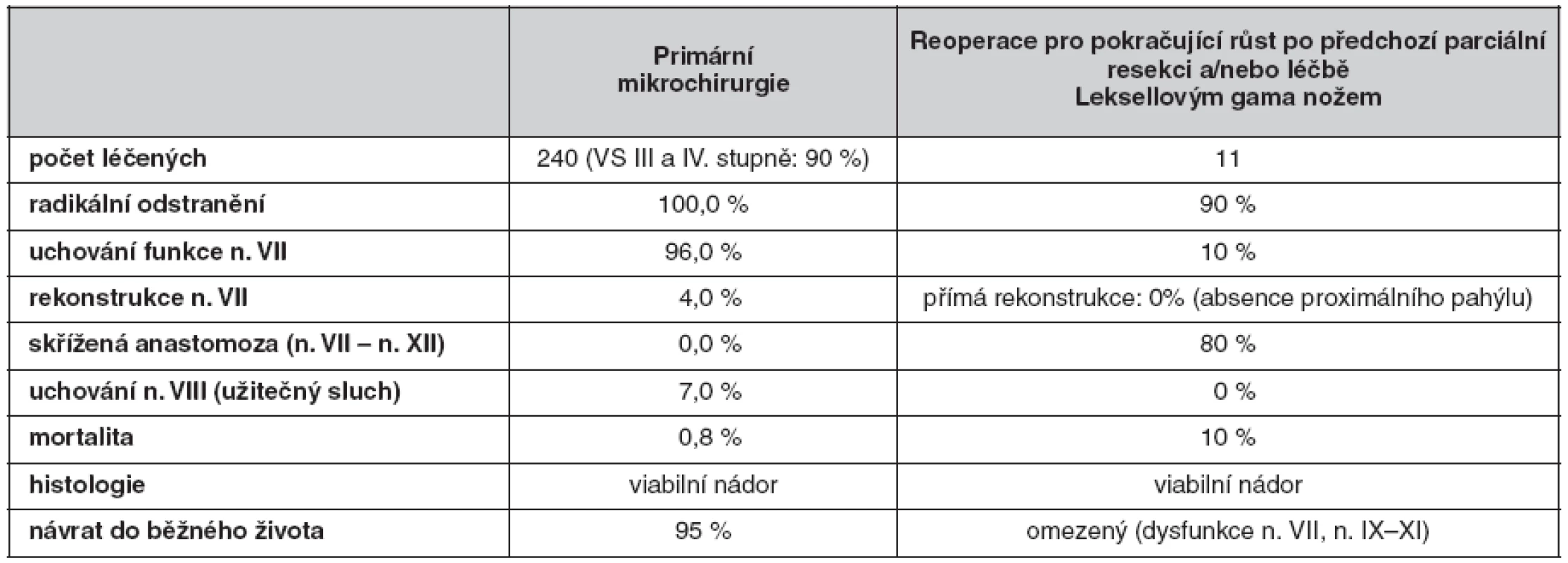
2. Metody neskřížené rekonstrukce n. VII s využitím proximálního pahýlu nervu u kmene 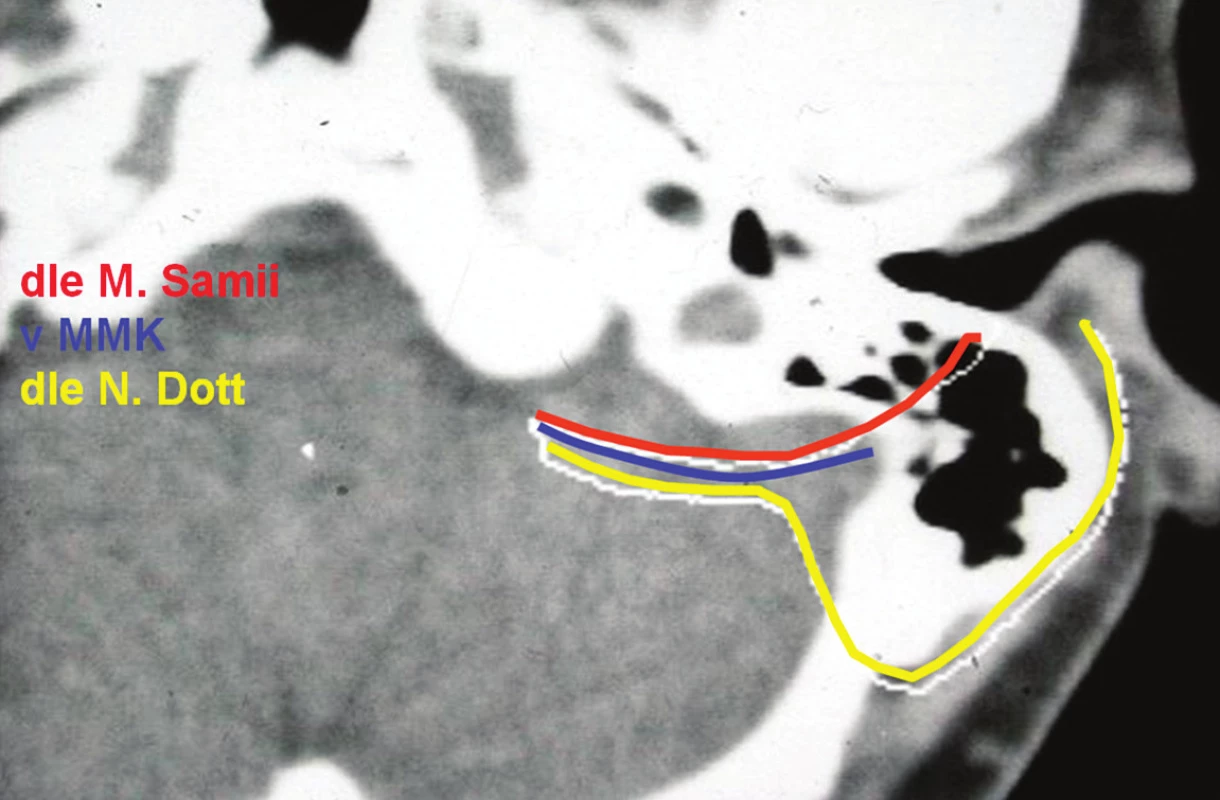
Nutnost zkřížených anastomóz nebo pozdějších plastických operací je většinou důsledkem chybného primárního ošetření n. VII. Proximální pahýl n. VII také nelze použít u sekundárních operací po předchozí neúspěšné resekci a ozáření LGN. Bývá zničen (tab. 3). Pak je třeba použít zkřížené metody (6, 13, 42): 1. symetrická anastomóza n. VII-VII autotransplantátem (Smith, Scaramella, Anderl 1971), nověji s transplantací volného revaskularizovaného skeletálního svalstva (např. m. gracilis); 2. zkřížené anastomózy s n. XI, n. phrenicus, n. V, nově s volným svalovým vaskularizovaným autotransplantátem; 3. Nejčastěji se používá anastomóza s n. XII (Korte, Bernhardt 1903) nebo pomocí r. descendens. Nyní používáme nově side-to-end n. XII-VII anastomózu v různých modifikacích, například dle Darrouzeta (1999) (42).
Úplné nebo částečné odstranění VS. Čtenář a jistě pacient bude souhlasit s názorem, že benigní VS je třeba radikálně odstranit tak, aby nerecidivoval a nemusel být opakovaně operován. Tento požadavek postuloval již Dandy v roce 1966 (31). Odstranit jen vnitřek znamená recidivu. Recidivy se mohou klinicky projevit i po 20 letech. Hodnotit radikalitu dříve nám dnes sice pomáhá MRI, ale současné hodnocení za 2–5 let je nedostačující. Přesto je to stále diskutovaná otázka. Operace se popisují jako: 1. úplné, 2. s ponecháním vloček VS, jako skoro téměř úplné, 3. s ponecháním části VS, jako parciální a 4. jako odstranění vnitřku s ponecháním pouzdra VS. Proč? Obecně radikalita může zhoršit šanci na zachování funkce lícního nervu a sluchu. U velkých VS může dojít k poškození kmene i k mortalitě. Ve shodě s nejzkušenějšími operatéry přesto zastáváme názor, že nás k operaci opravňuje jen snaha VS zcela odstranit, tak aby nerecidivoval (17–21).
Učební křivka. Je všeobecně známo, že výsledky operací odpovídající světovému zlatému standardu u VS lze dosáhnout nejprve po 50–100 operacích vedených zkušeným operatérem a není to mikrochirurgie pro každého (23, 43). Proto civilizované země operace koncentrují na vybraná pracoviště. Pokud by v České republice chtěly VS operovat například všechny neurochirurgie nebo ORL, při roční incidenci 120 operací (viz tab. 1) by na jedno pracoviště připadlo tak málo výkonů, že to nelze zvládnout ani za 20 let. Měla by zde hrát roli lékařská etika a začínají to ovlivňovat i pacienti (www.neurinom.estranky.cz).
Steroradiochirurgie (SR), Leksellův gama nůž (LGN)
Metoda vychází z jednorázového gamma ozáření z 201 sféricky uložených zdrojů, stereotakticky centrovaných do prostorově definovaného ložiska. Okolní struktury jsou ozářeny méně, ale jsou. Nejedná se o žádný nůž, ale o nechirurgickou léčbu zářením. Její éru u VS zahájili ve Stokholmu v roce 1969 Leksell a Backlund. Dnes vychází ze sofistikovaného třídimenzionálního zobrazení VS metodou MRI a počítačově řízeným dávkováním záření. Celosvětově léčbu opanovala firma Elekta. Podle jejích internetových zpráv z roku 2008 působí na světě 267 LGN jednotek. Dosud bylo ozářeno 46 835 VS. Bohužel, výsledky jsou analyzovány jen částečně. Alternativou k LGN jsou i další metody – stereotaktická frakcionovaná radioterapie, IMRT, Cyberknife, LINAC. Do České republiky byl LGN zakoupen celonárodní sbírkou řízenou Nadací Charty 77 v akci „Míša“ a umístěn v Nemocnici Na Homolce. Pracoviště je hodnoceno jako jedno z nejlepších na světě. Od roku 1992 zde bylo ozářeno 669 VS a výsledky byly analyzovány u 122 VS, tj. pouze u 18,2 % (28, 44). Vlastní výkon pacienta zatěžuje minimálně. Informace pacienta, že bude jednorázově vyléčen bez otevírání hlavy, je velice lákavá. Léčba ale VS neodstraní, potlačuje jeho růst nebo v nejlepším případě zredukuje jeho objem. Výsledky lze zjistit za 1–2 i více let. Větší ozáření VS vede k poškození přilehlých nervů n. VIII, n. VII a n. V, k edému, může poškodit kmen a vést k úmrtí. Ponechání větších VS neřeší hypersekreční hydrocefalus a vyžaduje další zkratové operace. Proto byla maximální marginální dávka záření snižována z původních 50–60 na 25–35, na 20 a nyní 12 Gy. Porucha poškození n. VII z 38 % se snížila na 1–2 %. Dlouhodobě nastupující poruchu sluchu a rovnováhy se nepodařilo redukovat. Podstatný údaj je, že LGN léčí jen malé VS I. a II. stupně, do 2–2,5 cm, výjimečně III. stupně. Život ohrožující, agresivně rostoucí VS IV. stupně nemůže léčit vůbec. Dlouhodobá účinnost léčby a recidiv se udává jen podle MRI kontrol za 2–5 let. Výsledky se stanovují jako kontrola růstu („control rate“) udávané až na 97 %. LGN tak pouze udává výsledky u malých VS a navíc k efektu léčby si započítává i 30–40 % přirozeně nerostoucích nebo zmenšujících se VS. Protože chybí histologická kontrola, můžeme i my doložit, že do VS jsou započítávány i jiné tumory, např. meningiomy.
Celosvětově narůstající počty VS léčených LGN vedly k reklamám, že v budoucnu, do 2020 již VS nebude třeba operovat (29). Budou se diagnostikovat jen malé VS. Vývoj ukázal, že tato představa byla chybná. I přes dostupnost MRI, vlastní biologie VS, vede k tomu, že se stále diagnostikují až velké VS, které LGN neumí léčit. Steroradiochirurgie nabízí pacientům a chirurgům, kteří nezvládli radikální operace, pouze VS zmenšit natolik, aby se dal ozářit LGN. Pro obě strany to byla představa profesionálně a komerčně lákavá. Nemuset zvládnout složitou chirurgii a ještě oba inkasovat. Iwai Y et al. (45) říká: „In the case of large acoustic neuromas, subtotal removal and subsequent radiosurgery is one option for maintaining cranial nerve function and long-term tumor growth control“. Pollock BE et al. (46) píše: „Radiosurgery proved to be safe and effective alternative to additional microsurgery in patients in whom the initial microsurgical removal failed.“
Ukazuje se, že SR selhává u cystických VS, u NF2 a procento neúspěchu přibývá u agresivně rostoucích a větších VS. Zejména se to týká ozáření po předchozí parciální resekci VS (9, 12, 24, 38, 39, 47–50). Z vlastních zkušeností a z literatury dnes již můžeme doložit, že LGN není schopen zastavit růst agresivních VS po nedokonalé, parciální resekci VS. Parciální resekci, která vede k dalšímu růstu VS (většinou ve snaze docílit dobrý bezprostřední pooperační průběh), je dnes třeba označit jako malpraxi. Parciální resekce a následná léčba LGN je pro pacienta nejhorší léčebnou kombinací. Část pacientů musí být pro růst VS reoperována. Reoperace jsou extrémně složité a výsledky jsou vždy horší než po primární radikální operaci. Histologie prokazuje rostoucí VS, který ozáření LGN nijak nedevitalizovalo (37, 38, 47, 48, 50) (tab. 3).
Vztah mikrochirurgie a stereoradiochirurgie. Laická veřejnost, lékaři a hlavně pacienti jsou často postaveni před otázku, zda VS léčit mikrochirurgicky nebo steroradiochirurgicky. Je to špatně položená otázka. Informace, že všechny VS lze vyléčit buď mikrochirurgií, nebo stereoradiochirurgií je matením odborné a pacientské veřejnosti. Proč? Mikrochirurgie na specializovaných pracovištích je schopna vyléčit všechny VS bez ohledu na velikost, zatímco stereoradiochirurgie může ovlivnit jen malé VS. Proto také nelze jednoduše srovnávat, která metoda je lepší. Detaily ukazuje srovnávací tabulka 4.
4. Srovnání mikrochirurgie a stereoradiochirurgie v léčbě vestibulárního schwannomu 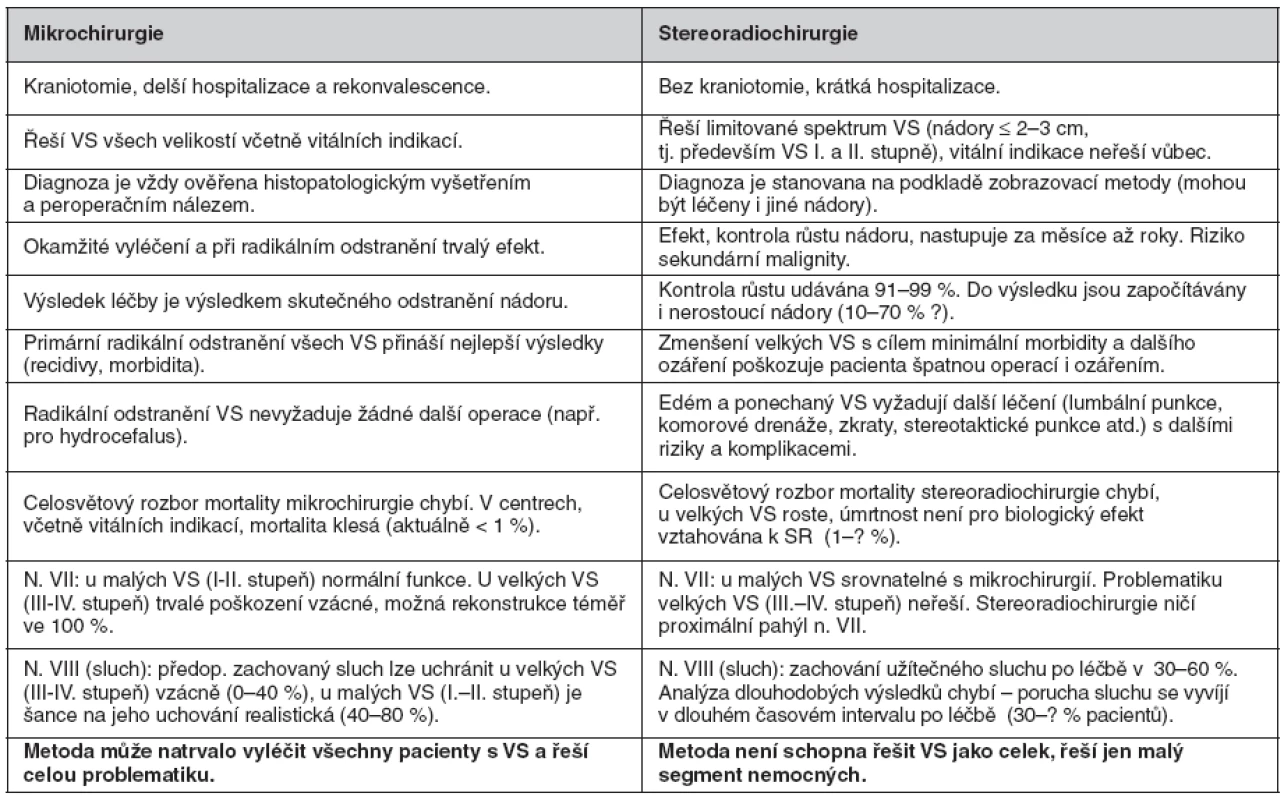
Dostupnost zlatého standardu péče o VS. Propagátoři léčby mikrochirurgie a stereoradiochirurgie a konzervativního sledování druhým metodám vytýkají, že taková špičková péče se dostane jen zlomku všech pacientů s VS z celého světa. Mají pravdu. Celosvětová statistika VS ani přijatá metoda hodnocení výsledků neexistuje. Nejen v méně vyvinutých zemích, ale i v Evropě jsou státy, které moderní metody neposkytují a úroveň se liší i uvnitř států, i u nás. Publikační a vědecký svět „evidence based medicine“ se liší od skutečné úrovně. Publikují se většinou pokroky. Poskytovatelé péče o VS vždy nemají zájem výsledky zveřejňovat. Obraz částečně ukazují mezinárodní sjezdy zabývající se VS (12, 23, 37–39) a internet. Odkazujeme u nás na www.neurinom.estranky.cz.
ZÁVĚR
Co lze považovat za zlatý standard léčby VS a co za nevýhodné pro pacienta?
- VS všech stupňů by měly být operací odstraněny radikálně tak, aby nikdy nerecidivovaly. Ponechat část VS, aby byl jen dočasně dobrý funkční výsledek, vede k recidivě a je nevýhodné pro pacienta.
- Při operaci ponechat VS a jeho zbytek ozářit LGN je dvojí nevýhoda pacienta – je zatížen zbytečnou operací a často neúčinným ozářením.
- Léčit malé VS bez znalosti růstové aktivity může vést k poškození pacienta. Zbytečnou operací nebo ozářením (může se týkat až 30–40 % VS). Sledování by však nemělo zhoršit vyhlídky na zachování sluchu.
- Rychle rostoucí VS (III.–IV. stupně) je třeba pouze radikálně operovat. Histologie prokazuje, že stereoradiochirurgie je neúčinná.
- Zkratové operace likvorových cest jsou při radikálním odstranění VS zbytečné. Jejich potřeba svědčí o recidivě VS nebo o neúspěšném léčení LGN.
- Likvorové komunikace po operaci VS by měly být řešeny tak, aby nedošlo k infekci a zejména meningitidě.
- N. VII, bez ohledu na velikost VS, by měl být funkčně zachován. Při porušení jeho kontinuity je třeba použít proximální pahýl n. VII k nezkřížené anastomóze.
- Pokud je před operací nebo léčením LGN přítomen sluch, je dnes povinností vynaložit maximum úsilí o jeho zachování.
- Učební křivka úspěšné operační léčby VS vyžaduje odborné vedení alespoň u100 VS. Ve vyspělých zemích jsou proto VS koncentrovány do specializovaných pracovišt ORL a NCH – jen tak lze docílit zlaté standardy léčby.
Zkratky
- BERA – sluchové evokované potenciály
- CT – počítačová tomografie
- GR – Gardner-Robertsovova klasifikace poruch sluchu
- HB – House-Brackmannova klasifikace poruch lícního nervu
- LGN – Leksellův gama nůž
- MMK – mostomozečkový kout
- MRI – magnetická rezonance
- NA – neurinom akustiku
- NF2 – neurofibromatóza
- NHy – nitrolební hyperetenze
- SR – stereoradiochirurgie
- VS – vestibulární schwannom
Adresa pro korespondenci:
prof. MUDr. Eduard Zvěřina, DrSc.
Klinika otorinolaryngologie a chirurgie hlavy a krku 1. LF UK a FN v Motole
V Úvalu 84, 150 06 Praha 5
fax.: +420 224 434 319, e-mail: ezverina@seznam.cz
Sources
1. Kunc Z. Neurochirurgie, 3. vydání. Praha: Avicenum 1983.
2. Stejskal L, et al. Evokované odpovědi a jejich klinické využití. Praha: Praha-Publishing 1993.
3. Škorpil V. Vztah ztráty nepřímé svalové dráždivosti a nástupu denervačních fibrilací po přerušení n. facialis. Česk Neurol 1963; 26 : 307–310.
4. Škorpil V, Zvěřina E. Metoda EMG hodnocení periferních a centrálních mechanismů úpravy hybnosti při anastomóze n. VII a n. XII. Česk Neurol 1963; 26 : 317–320.
5. Urgošík D, Živný B, Zvěřina E, Fusek I, Stejskal L, Plas J. Elektrofyziologické sledování funkce n. VII při operacích neurinomu n. VIII. Čes a Slov Neurol Neurochir 1994; 57 : 17–21.
6. Zvěřina E, Stejskal L. Poranění periferních nervů. Praha: Avicenum 1979.
7. Zvěřina E, Fusek I, Kunc Z, Sobota J, Stejskal L. První zkušenosti s mikrochirurgií nádorů n. VIII. Čes a Slov Neurol Neurochir 1983; 46 : 287–292.
8. Betka J, Zvěřina E, Lisý J, Chovanec M. Vestibulární schwannom. Otorinolaryng a Foniatr (Prague) 2008; 4 : 221–225.
9. Betka J, Zvěřina E, Chovanec M, Kluh J, Lukeš P, Kraus J, Lisý J. Minimální invazivní endoskopicky asistovaná chirurgie vestibulárního schwannomu. Endoskopie 2009; 18 : 67–71.
10. Skřivan J, Zvěřina E, Betka J, Kluh J, Kraus J. Our surgical experience with large vestibular schwannomas. Otolaryngol Pol 2004; 58 : 69–72.
11. Šmilauer T, Kluh J, Zvěřina E, Betka J. Přínos BERA k diagnostice neurinomu akustiku. Otorinolaryng a Foniatr (Prague) 2001; 50 : 99–102.
12. Zveřina E, Betka J, Skřivan J, Kluh J, Kraus J, Lisý J, Belšan T. Vestibular schwannomas, preferable treatment. In: International Proceedings. 13th World Congress of Neurological Surgery. Bologna: Medimond S.r.l. 2005; 267–271.
13. Samii M, Draf W. Surgery of the Skull Base. An Interdisciplinary Approach. Berlin: Springer-Verlag 1989.
14. Sameš M, Vachata P. Historie a současnost chirurgie baze lební. Čes a Slov Neurol Neurochir 2003; 66 : 315–322.
15. Koos WT, Spetzler RF, Pendl G, Pernetzky A, Lang J. Color Atlas of Microsurgery. Stuttgart: Georg Thieme 1985.
16. Nemeček S, Pařízek J, Špaček J, Němečková J. Histological, histochemical and ultrastructural appearence of the transitional zone of the cranial and spinal nerve root. Folia Morphologica 1969; 17 : 171–181.
17. Matthies C, Samii M. Management of vestibular schwannomas (acoustic neuromas): the value of neurophysiology for intraoperative monitoring of auditory function in 200 cases. Neurosurgery 1997; 40 : 459–466.
18. Samii M, Matthies C. Management of 1000 vestibular schwannomas (acoustic neuromas): hearing function in 1000 tumor resections. Neurosurgery 1997; 40 : 248–260.
19. Samii M, Matthies C. Management of 1000 vestibular schwannomas (acoustic neuromas): surgical management and results with an emphasis on complications and how to avoid them. Neurosurgery 1997; 40 : 11–21.
20. Samii M, Matthies C. Management of 1000 vestibular schwannomas (acoustic neuromas): the facial nerve-preservation and restitution of function. Neurosurgery 1997; 40 : 684–694.
21. Samii M, Gerganov V, Samii A. Improved preservation of hearing and facial nerve function in vestibular schwannoma surgery via the retrosigmoid approach in a series of 200 patients. J Neurosurg 2006; 105 : 527–535.
22. Gharabaghi A, Samii A, Koerbel A, Rosahl SK, Tatagiba M, Samii M. Preservation of function in vestibular schwannoma surgery. Neurosurgery 2007; 60 : 124–127.
23. Kanzaki J, Tos M, Sanna M, Moffat DA. New and modified reporting systems from the Consensus Meeting on System for Reporting Results in Vestibular Schwannoma. Otol Neurotol 2003; 24 : 642–649.
24. Doherty JK, riedman RA. Controversies in building a management algorithm for vestibular schwannomas. Curr Opin Otolaryngol Head Neck Surg 006; 14 : 305–313.
25. Myrseth E, Pedersen PH, MŅller P, Lund-Johansen M. Treatment of vestibular schwannomas. Why, when and how? Acta Neurochir (Wien) 2007; 149 : 647–660.
26. Thomsen J, Tos M. Acoustic neuroma: clinical aspects, audiovestibular assesment, diagnostic delay, and growth rate. Am J Otol 1990; 11 : 12–19.
27. Koerbel A, Gharabaghi A, Safari-Abbasi S, Tatagiba M, Samii M. Evolution of vestibular schwannoma surgery: the long journey to current soccess. Neurosurg Focus 2005; 18 : 1–6.
28. Liščák R, et al. Radiochirurgie gama nožem. Principy a neurochirurgické aplikace. Praha: Grada Publishing 2009.
29. Pollock BE, Lunsford LD, Norén G. Vestibular Schwannoma management in the next century: a radiosurgical perspective. Neurosurgery 1998; 43 : 475–483.
30. Wackym PA. Stereotactic radiosurgery, microsurgery, and expectant management of acoustic neuroma: basis for informed consent. Otolaryngol Clin North Am 2005; 38 : 653–670.
31. Dandy WE. The Brain. Hagerstown: WF Prior Copany 1966.
32. Yasargil M G, Fox JL. The microsurgical approach to acoustic neurinomas. Surg Neurol 1974; 2 : 393–398.
33. Skřivan J, Zvěřina E, Betka J, Světlík J, Sollmann WP, Tichý T, Sedlák S, Topol M, Urgošík D, Mazanec R, Nevison B, Morrisová P. Sluchová kmenová neuroprotéza z pohledu otolaryngologa (První vlastní zkušenosti). Otolaryng a Foniatr (Prague) 1999; 48 : 203–206.
34. Zvěřina E, Sollmann WP, Betka J, Skřivan J, Tichý T, Nevison B, Urgošík D. The First Auditory Brainstem Implant (ABI) in Czech Republic. Adv Clin Exp Med 2000; 9(Suppl. 1): 29–31.
35. Zveřina E, Sollmann W P, Betka J, Skřivan J, Tichý T, Nevison B, Urgošík D. First auditory brainstem implant in Czech Rebublic. J Laryngol Otol Suppl 2000; 54–55.
36. Skřivan J, Zvěřina E, Betka J, Světlík M, Kluh J, Sollmann WP, Kraus J, Belšan T, Tichý T, Sedlák S, Topol M. Sluchová kmenová neuroprotéza v České republice. Čas Lék čes 2003; 142 : 29–33.
37. Zveřina E, Skřivan J, Betka J, Kraus J, Belšan T, Sollmann WP. Minimally invasive surgery. Large vestibular schwannomas and auditory brainstem implant. In: Proceedings of the 3td International Mt.Bandai Symposium for Neuroscience and 4th Pan-Pacific Neurosurgery Congress. Amsterdam: Elsevier B. V. 2004; 75–79.
38. Zvěřina E, Betka J, Skřivan J. Vestibular Schwannoma: Misrosurgery after Partial Removal and Steroradiosurgery. In: 7th European Skull Base Society Congress – Presentation abstracts. Fulda: Skull Base. Thieme 2005; 6.
39. Zveřina E, Betka J, Skřivan J, Kluh J, Chovanec M, Kraus J. Difficulty of microsurgical treatment of vestibular schwannoma after failure of steroradiosurgery. 5th International Conference on Vestibular Schwannoma and Other CPA Lesions. Bologna: Medimond S.r.l. 2007; 349–354.
40. Draf W, Samii M. Intracranial-intratemporal anastomosis of the facial nerve. aryngol Rhinol Otol (Stuttg) 1980; 59 : 282–287.
41. Dott NM. Facial paralysis; restitution by extrapetrous nerve graft. Proc R Soc Med 1958; 51 : 900–902.
42. Darrouzet V, Guerin J, Bébéar JP. Technique of side-to-end hypoglossal-facial nerve attachment with translocation of the intratemporal facial nerve. J Neurosurg 1999; 90 : 27–34.
43. Ebner FH, Dimostheni A, Tatagiba MS, Roser F. Step-by-step education of the retrosigmoid approach leads to low approach-related morbidity through young residents. Acta Neurochir (Wien) 2010 (Epub ahead of print).
44. Liščak R, Vladyka V, Urgošík D, Simonová G, Vymazal J. Repeated treatment of vestibular schwannomas after gamma knife radiosurgery. Acta Neurochir (Wien) 2009; 151 : 317–324.
45. Iwai Y, Yamanaka K, Ishiguro T. Surgery combined with radiosurgery of large acoustic neuromas. Surg Neurol 2003; 59 : 283–289.
46. Pollock BE, unsford LD, lickinger JC, lyde BL, ondziolka D. Vestibular schwannoma management. Part I. Failed microsurgery and the role of delayed stereotactic radiosurgery. J Neurosurg 1998; 89 : 944–948.
47. Friedman RA, Brackmann DE, Hitselberger WE, Schwartz MS, Iqbal Z, Berliner KI. Surgical salvage after failed irradiation for vestibular schwannoma. Laryngoscope 2005; 115 : 1827–1832.
48. Roche PH, Khalil M, Thomassin JM, Delsanti C, Régis J. Surgical removal of vestibular schwannoma after failed gamma knife radiosurgery. Prog Neurol Surg 2008; 21 : 152–157.
49. Roche PH, Khalil M, Soumare O, Régis J. Hydrocephalus and vestibular schwannomas: considerations about the impact of gamma knife radiosurgery. Prog Neurol Surg 2008; 21 : 200–206.
50. Lee DJ, Westra WH, Staecker H, Long D, Niparko JK, Slattery WH 3rd. Clinical and histopathologic features of recurrent vestibular schwannoma (acoustic neuroma) after stereotactic radiosurgery. Otol Neurotol 2003; 24 : 650–660.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental Hygienist
Article was published inJournal of Czech Physicians

-
All articles in this issue
- Acoustic neuroma – vestibular schwannoma – personal experience of up-to-date management
- Type 2 diabetes mellitus as a subclinical inflammation
- Diabetes mellitus, antidiabetics and bone
- Calcitonin and his role in regulation of calcium-phosphate metabolism
- Beta-blockers in flow of time – view of an anaesthesiologist and intensivist
- Our experience with pancreatic cancer and its relation to diabetes mellitus
- Catheter infection cansed by Mycobacterium bovis
- Journal of Czech Physicians
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Acoustic neuroma – vestibular schwannoma – personal experience of up-to-date management
- Calcitonin and his role in regulation of calcium-phosphate metabolism
- Beta-blockers in flow of time – view of an anaesthesiologist and intensivist
- Type 2 diabetes mellitus as a subclinical inflammation
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

