-
Medical journals
- Career
Měření cholesterolu a současná doporučení
Authors: Vladimír Soška
Authors‘ workplace: Oddělení klinické biochemie, Fakultní nemocnice u sv. Anny v Brně
Published in: Vnitř Lék 2022; 68(1): 54-57
Category: Review Articles
Overview
Koncentrace celkového cholesterolu byla doposud součástí tabulek SCORE pro odhad rizika kardiovaskulárních příhod, v nových tabulkách SCORE2 je celkový cholesterol nahrazen non HDL ‑ cholesterolem. Celkový cholesterol nadále slouží k orientačnímu posouzení přítomnosti dyslipoproteinemie a je nutný pro výpočet LDL ‑ cholesterolu a non HDL ‑ cholesterolu. Význam HDL ‑ cholesterolu jako samostatného rizikového faktoru je již limitován, je ale nutný k výpočtu non HDL ‑ cholesterolu a LDL ‑ cholesterolu. LDL ‑ cholesterol zůstává základním ukazatelem rizika, je potřebný pro rozhodování a kontrolu terapie hypolipidemiky. Non HDL ‑ cholesterol může být použit jako cíl terapie místo LDL ‑ cholesterolu. Triglyceridy zůstávají nutné pro posouzení reziduálního rizika, pro výpočet LDL ‑ cholesterolu a pro diagnostiku některých typů dyslipoproteinemií.
Klíčová slova:
triglyceridy – aterosklerotická kardiovaskulární onemocnění – celkový cholesterol – HDL‑ cholesterol – LDL‑ cholesterol – non HDL‑cholesterol
Úvod
Měření koncentrace celkového cholesterolu (T‑Ch) je jedním z nejčastějších biochemických vyšetření, které je požadováno jak v rámci preventivních prohlídek, tak i cíleně u pacientů v primární i sekundární prevenci aterosklerotických kardiovaskulárních onemocnění (AS KVO) a při monitorování terapie hypolipidemiky. Ve většině případů je současně s T‑Ch měřena i koncentrace LDL‑cholesterolu (LDL‑Ch), HDL‑cholesterolu (HDL‑Ch) a triglyceridů (Tg). Méně často, většinou jen cíleně a na specializovaných pracovištích, je požadavek na měření koncentrace apolipoproteinu B a lipoproteinu(a). Na nálezových listech z laboratoří mohou být navíc i některé vypočtené hodnoty, především non HDL‑cholesterol (non HDL‑Ch). Klinické využití většiny výše uvedených parametrů, a tím i jejich indikace, se v průběhu času mění v návaznosti na výsledky epidemiologických studií a intervenčních studií s hypolipidemiky. Tyto změny se pak odráží v odborných doporučeních jak pro management dyslipidemií, tak i pro prevenci AS KVO. Tento článek je stručným souhrnem současného pohledu na interpretaci měření T‑CH, HDL‑Ch, LDL‑Ch a non HDL‑Ch.
Patofyziologické poznámky
Ch a Tg jsou v krvi přenášeny (společně s fosfolipidy a bílkovinami – apolipoproteiny) ve formě lipoproteinů (LP). V krvi jsou přítomny ve významném množství vždy 3, někdy 4 druhy LP:
VLDL (LP o velmi nízké hustotě), které nesou výrazně více Tg než cholesterolu. O jejich množství v krvi proto vypovídá především koncentrace Tg. Je‑li přítomno velké množství VLDL, může být plazma/ sérum zkalené až mírně chylózní a zvyšují se Tg i T‑Ch.
LDL (LP o nízké hustotě) nesou téměř výhradně Ch a velmi málo Tg. O jejich množství v krvi vypovídá koncentrace LDL‑Ch. Je‑li přítomno velké množství LDL, zvyšuje se souběžně LDL‑Ch i T‑Ch.
HDL (LP o vysoké hustotě) nesou převahu Ch, méně Tg, ale také významné množství bílkovin, především apolipoproteinů. O jejich množství v krvi vypovídá koncentrace HDL‑Ch. Je‑li přítomno velké množství HDL, zvyšuje se souběžně HDL‑Ch a T‑CH.
CL (chylomikra) jsou velmi bohatá na Tg (nesou jich více než VLDL), ale nesou i významné množství Ch. Pokud jsou v krvi přítomna i po 8–10hodinovém lačnění, jde většinou o některou ze sekundárních dyslipidemií (DLP), vzácně o vrozenou poruchu metabolismu LP. O jejich přítomnosti v krvi svědčí chylozita plazmy/séra. Je‑li přítomno velké množství CL, zvyšuje se koncentrace Tg i T‑Ch.
Z výše uvedeného vyplývají dvě skutečnosti:
Koncentrace T‑Ch se zvyšuje prakticky u všech DLP (mimo některé hypolipoproteinemie) bez ohledu na to, která frakce LP je zvýšená. Protože se aterogenní potenciál jednotlivých frakcí LP liší, nemusí znamenat zvýšená hladina T‑Ch zvýšené riziko AS KVO. Pro interpretaci výsledku T‑Ch je nutné znát i koncentraci Tg, HDL‑Ch, LDL‑Ch a informaci o event. chylozitě plazmy/séra.
Koncentrace T‑Ch není (ani nemůže být) pouhým součtem koncentrace LDL‑Ch a HDL‑Ch, protože část Ch je vždy nesena ve VLDL, někdy i v CL. Pokud by dával součet koncentrace LDL‑Ch a HDL‑Ch na nálezovém listu z laboratoře hodnotu těsně se blížící (nebo rovnou, nebo dokonce větší) než je T‑Ch, znamená to chybu měření. Protože hodnota LDL‑Ch velmi často rozhoduje o zahájení/ nezahájení terapie DLP nebo o úpravě/titraci dávky hypolipidemika, je v takovém případě optimální požádat v laboratoři o zopakování měření krevních lipidů, nejlépe z původního vzorku krve.
Indikace a klinický význam měření základních lipidových parametrů
Celkový cholesterol (TC)
Znalost jeho koncentrace slouží pro orientační posouzení přítomnosti DLP při preventivních prohlídkách nebo screeningových akcích. Hlavním jeho využitím byl donedávna odhad desetiletého rizika první fatální aterosklerotické kardiovaskulární příhody podle tabulek SCORE, a někdy také odhad tzv. vaskulárního věku pacienta (1, 2). Tabulky SCORE jsou využívány u těch osob v primární prevenci AS KVO, které nespadají do kategorie vysokého či velmi vysokého rizika z jiného důvodu (např. diabetes mellitus, chronické renální onemocnění, familiární hypercholesterolemie). V nejnovějších odborných doporučeních pro prevenci AS KVO v klinické praxi, publikovaných v roce 2021, jsou ale nové, odlišně koncipované tabulky SCORE2 (3). Slouží k odhadu rizika nejen fatálních, ale i nefatálních AS KV příhod a T‑Ch je v nich nahrazen hodnotou non HDL‑Ch. Nicméně je třeba si uvědomit, že k výpočtu hodnoty non HDL‑Ch je nutné znát i hodnotu T‑Ch, takže ani při použití tabulek SCORE2 se bez měření T‑Ch neobejdeme. T‑Ch je také nutný, společně s měřením HDL‑Ch a Tg, k výpočtu LDL‑Ch.
Možná úskalí při interpretaci výsledku T‑Ch: pokud je koncentrace T‑Ch zvýšená, je pro správné zhodnocení výsledku třeba znát i koncentraci Tg nalačno. Jsou‑li Tg ve fyziologických mezích, je zvýšení T‑Ch způsobeno nejčastěji zvýšenou koncentrací LDL‑Ch, méně často zvýšenou koncentrací HDL‑Ch. Jsou‑li Tg zvýšené v rozmezí 1,8–9,0 mmol/l, bývá zvýšení T‑Ch způsobeno zvýšenou koncentrací VLDL (VLDL‑Ch). Tento nález znamená většinou zvýšení rizika AS KVO (4). Jsou‑li Tg nad 9–10 mmol/l, bývá příčinou zvýšení T‑Ch zvýšená koncentrace CL nebo velkých atypických VLDL. Zvýšení T‑Ch pak neznamená zvýšení rizika AS KVO, ale rizika akutní pankreatitidy (1). Příčinou takovéto DLP je nejčastěji abúzus alkoholu, resp. alkoholový exces, stravovací exces nebo dekompenzace diabetu; další možné příčiny viz (5). Velmi vzácně může jít o geneticky dané onemocnění (6).
Analytická poznámka: metoda pro měření T‑Ch je spolehlivá, standardizovaná, splňující mezinárodní požadavky na přesnost stanovení.
HDL‑cholesterol
Znalost koncentrace HDL‑Ch sloužila doposud hlavně k modifikaci výše rizika AS KVO odečteného z tabulek SCORE. Byl ‑ li HDL‑Ch nižší než 1,0 mmol/l u mužů a 1,2 mmol/l u žen, bylo skutečné riziko AS KVO pravděpodobně vyšší než riziko odečtené z tabulek. Dříve platilo i opačné pravidlo: zvýšená hodnota HDL‑Ch riziko AS KVO snižuje (4). Novější klinické studie ale ukázaly, že vysoká hodnota HDL‑Ch nemusí být protektivní před rozvojem aterosklerózy a v některých případech může riziko AS KVO dokonce zvyšovat (7). Ani farmakologické zvyšování HDL‑Ch nevedlo se snížení rizika AS KVO. Význam HDL‑Ch jako samostatného rizikového faktoru AS KVO je proto v současné době zpochybněn (8).
Poznámky k využití HDL‑Ch: ačkoliv je postavení HDL‑Ch jako samostatného rizikového faktoru oslabeno, jeho měření je nutné přinejmenším ze dvou dalších důvodů: a) pro výpočet non HDL‑Ch, který je nyní základním parametrem k odhadu rizika AS KVO podle nových tabulek SCORE2; b) pro výpočet LDL‑Ch. Bez měření koncentrace HDL‑Ch se proto neobejdeme a lze očekávat, že v souvislosti s novými tabulkami rizika SCORE2 se počty měření HDL‑Ch ještě naopak zvýší.
Analytická poznámka: metoda pro měření HDL‑Ch není metoda standardizovaná a povolená relativní chyba stanovení HDL‑Ch je větší než chyba měření T‑Ch. Protože jsou ale koncentrace HDL‑Ch (ve srovnání s T‑Ch) v krvi nízké, chyba stanovení HDL‑Ch nemívá významný vliv na vypočtenou hodnotu non HDL‑Ch.
LDL‑cholesterol
LDL‑Ch je klíčovým parametrem pro posuzování rizika AS KVO, pro rozhodování o zahájení a pro monitorování terapie hypolipidemiky a je cílovým parametrem pro léčbu DLP – jsou stanoveny jeho cílové hodnoty pro různé kategorie rizika AS KVO (Tab. 1) (3). Jeho koncentrace spolurozhoduje také o tom, zda má pacient (při současném splnění dalších kritérií) nárok na úhradu terapie pomocí PCSK9-inhibitorů. LDL‑Ch je dále základním parametrem při cíleném či populačním screeningu familiární hypercholesterolemie, která sama o sobě přináší vysoké riziko velmi časné ICHS a která se v populaci vyskytuje s frekvencí 1 : 250 osob (9). Hodnoty LDL‑Ch, svědčící pro diagnózu familiární hypercholesterolemie, jsou v tabulce 2.
Table 1. Cílové hodnoty LDL-cholesterolu a non HDL-cholesterolu pro jednotlivé kategorie rizika aterosklerotických kardiovaskulárních onemocnění (1) 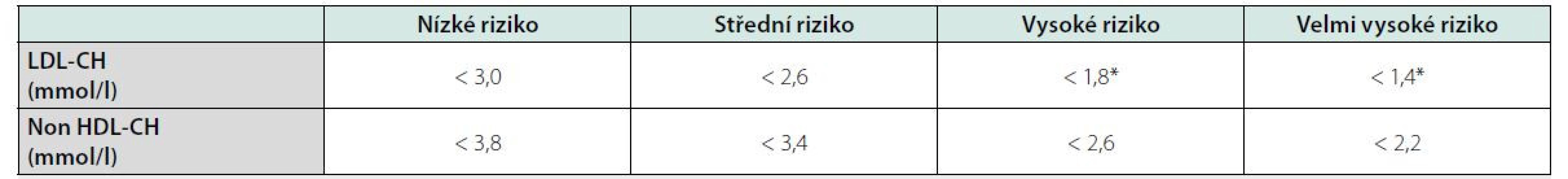
Legenda: *Současně je požadováno snížení alespoň o 50 % z výchozí hodnoty před léčbou.
Pro pacienty, kteří prodělali v posledních 2 letech (i přes optimální farmakoterapii maximální tolerovanou dávkou statinu a ezetimibem) recidivující aterosklerotickou kardiovaskulární příhodu, je cílový LDL-cholesterol pod 1,0 mmol/l a non HDL-cholesterol pod 1,8 mmol/lTable 2. Kritické hodnoty LDL-cholesterolu (mmol/l) svědčící pro diagnózu familiární hypercholesterolemie (2) 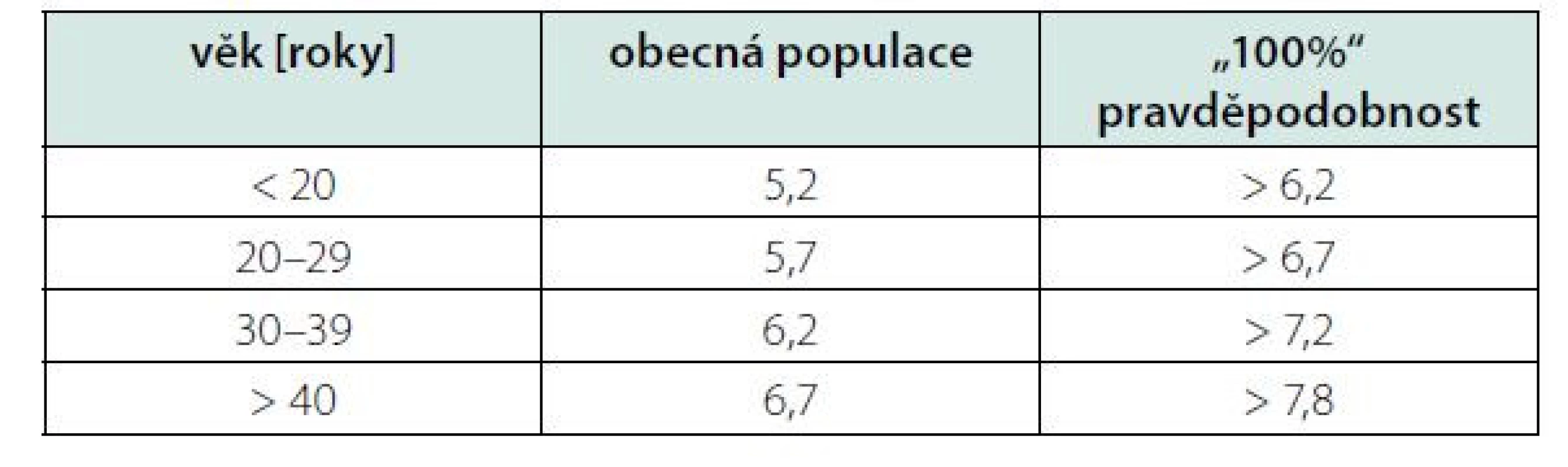
Analytické poznámky: koncentraci LDL‑Ch může laboratoř získat buď výpočtem (viz dále), nebo tzv. přímým měřením. Metoda pro přesné měření koncentrace LDL‑Ch je technicky, metodicky i časově velmi komplikovaná a pro běžné laboratoře nepoužitelná. V laboratorní praxi jsou proto používány metody, které umožňují rutinní měření na automatických analyzátorech i za cenu toho, že jde o metody méně spolehlivé a nestandardizované. Tyto metody mohou vykazovat (především v sérech pacientů s DLP) relativně velkou chybu danou tím, že změna ve složení lipoproteinů mění i vlastnosti LP a tím i jejich afinitu k reakci (10). Situaci navíc komplikuje i skutečnost, že výrobci různých analyzátorů používají ve svých systémech odlišné diagnostické systémy.
Výpočet LDL‑Ch: pro výpočet je nutné měření T‑Ch, HDL‑Ch a Tg. Standardně je používána rovnice podle Friedewalda (11): LDL‑Ch = T‑Ch − (HDL‑Ch + triglyceridy/2,2). V této rovnici udává podíl Tg/2,2 koncentraci VLDL‑Ch. Výpočet je limitován hladinou Tg do 4,5 mmol/l.
Přímé měření i výpočet koncentrace LDL‑Ch jsou považovány za rovnocenné. Oba přístupy bývají tím méně spolehlivé, čím vyšší jsou Tg. Výsledek nemusí být spolehlivý také při velmi nízkých koncentracích LDL‑Ch pod 1,3 mmol/l (3). Některé laboratoře již používají nový algoritmus výpočtu LDL‑Ch, ve kterém je koeficient 2,2 nahrazen maticí hodnot v závislosti na aktuální koncentraci Tg a non HDL‑Ch, a vypočtená hodnota je výrazně spolehlivější (10, 12).
Interpretace výsledků měření LDL‑Ch: z výše uvedených důvodů má být pro monitorování LDL‑Ch v čase u jednoho pacienta měřena koncentrace LDL‑Ch stále ve stejné laboratoři k zajištění toho, že LDL‑Ch je měřen/vypočten stále stejným způsobem (3). Důvodem je snaha vyvarovat se situace, kdy je u sledovaného pacienta změna hodnoty LDL‑Ch na nálezovém listu způsobena použitím jiné metody stanovení LDL‑Ch v jiné laboratoři, aniž by se změnila koncentrace LDL‑Ch v krvi pacienta.
Non HDL‑cholesterol
Je to vypočtený parametr podle jednoduchého vzorce: non HDL‑Ch = T‑CH − HDL‑Ch. Jak již bylo uvedeno výše, non HDL‑Ch nahrazuje v nových tabulkách SCORE2 pro odhad rizika AS KV příhody celkový cholesterol (3). Důvodem této změny je to, že non HDL‑Ch může být lepším prediktorem rizika budoucí AS KV příhody než LDL‑Ch. Zahrnuje v sobě totiž nejen riziko dané LDL‑Ch, ale současně i tzv. reziduální riziko, které je dáno přítomností lipoproteinů VLDL (přesněji řečeno cholesterolem, který je v nich obsažen) a který se podílí na rozvoji aterosklerotického plátu. Výpočet non HDL‑Ch by měly automaticky provádět (a uvádět na výsledkovém listu) všechny laboratoře, které změří u jednoho pacienta z jednoho vzorku krve současně T‑Ch a HDL‑Ch.
Interpretace výsledku non HDL‑Ch: tento parametr může také nahradit LDL‑Ch jako cílový parametr pro posuzování účinnosti/cíle hypolipidemické terapie. Jsou pro něj stanoveny cílové hodnoty pro všechny kategorie rizika obdobně, jako jsou stanoveny cílové hodnoty pro LDL‑Ch (3) (Tab. 1). Non HDL‑Ch je vhodnější parametr jako cíl terapie u těch pacientů, u kterých jsou zvýšené triglyceridy (rozmezí 1,7–10,0 mmol/l), protože u těchto pacientů je v krvi významný podíl „aterogenního“ cholesterolu neseného ve VLDL (tedy VLDL‑Ch). Jedná se především o pacienty s diabetes mellitus, s renální insuficiencí, obezitou, metabolickým syndromem (3). Pokud je u těchto pacientů dosažen cílový LDL‑Ch, ale zůstává zvýšený non HDL‑Ch, nemusí to stačit k dostatečnému snížení jejich rizika AS KVO a je žádoucí pokusit se dosáhnout i cílovou hodnotu non HDL‑Ch (další zintenzivnění terapie hypolipidemiky) k eliminaci tzv. „reziduálního rizika“. U pacientů se zvýšenými triglyceridy je non HDL‑Ch spolehlivějším parametrem než změřený/vypočtený LDL‑Ch (viz výše v části LDL‑CH a HDL‑Ch.)
Další vypočtené indexy ze změřených krevních lipidů
V současné době má klinické využití a oporu v odborných doporučeních (kromě výpočtu LDL‑Ch) pouze již výše uvedený non HDL‑Ch. Ostatní, dříve doporučené či používané výpočty, již nemají pro terapii pacientů s DLP a pro prevenci AS KVO žádný praktický význam. Příkladem obsolentních výpočtů je např. poměr LDL‑Ch/ HDL‑Ch nebo tzv. Klimovův „aterogenní index“. Klinický význam nemá ani poměr TC/HDL‑Ch, který starší odborná doporučení (4) ještě uváděla v modifikovaných tabulkách SCORE namísto T‑Ch.
Odběr krve na měření krevních lipidů
U nového pacienta, dosud neléčeného pro DLP, nemají být učiněny jakékoliv závěry z jediného vyšetření krevních lipidů a vyšetření má být vždy zopakováno. Důvodem je snaha o omezení vlivu biologické a analytické variability, která by vedla k chybné diagnostické a terapeutické rozvaze. Vyšetření musejí být provedena ve stejné laboratoři a pacient by měl v této době dodržovat svůj běžný životní styl. Lékař by měl pracovat s průměrnými hodnotami z obou vyšetření. K omezení biologické variability nemá být vyšetření krevních lipidů prováděno v průběhu vážnějšího akutního či subakutního onemocnění, při dekompenzaci diabetes mellitus, v těhotenství a do 1/2 roku po porodu (13). Vždy je třeba také myslet na možnost sekundární DLP, např. hypothyreózu, dekompenzaci diabetu, abúzus alkoholu, renální insuficienci; podrobněji viz (5).
Závěr
Při hodnocení výsledků měření krevních lipidů by neměly být jednotlivé parametry (T‑Ch, LDL‑Ch, HDL‑Ch, Tg) hodnoceny izolovaně, ale vždy ve vzájemném kontextu a také s ohledem na klinický nález, anamnestické údaje, souběžnou medikaci a event. další přidružená onemocnění u konkrétního pacienta.
U již dispenzarizovaného či léčeného pacienta má být měření krevních lipidů (především LDL‑Ch) prováděno vždy ve stejné laboratoři. Pokud to z nějakého důvodu není možné, je třeba zohlednit raději trend laboratorních hodnot než jeden odchylný výsledek. Pro odhad rizika budoucích AS KVO u osob v primární prevenci je žádoucí postupně přejít na systém nových tabulek SCORE2 s využitím non HDL‑Ch místo T‑Ch.
KORESPONDENČNÍ ADRESA AUTORA:
prof. MUDr. Vladimír Soška, CSc.
Oddělení klinické biochemie, FN u sv. Anny v Brně Pekařská 53, 656 91 Brno
Cit. zkr: Vnitř Lék 2022;68(1):54-57
Článek přijat redakcí: 5. 1. 2022
Článek přijat po recenzích: 3. 2. 2022
Sources
1. Mach F, Baigent C, Catapano AL et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2019;41 : 111-188.
2. Cuende JI, Cuende N, Calaveras‑Lagartos J. How to calculate vascular age with the SCORE project scales: a new method of cardiovascular risk evaluation. Eur Heart J 2010;31 : 2351 - 2358.
3. Visseren FLJ, Mach F, Smulders YM et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J 2021;42 : 3227-3337.
4. Catapano AL, Graham I, De Backer G et al. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J 2016;37 : 2999-3058.
5. Soska V. Secondary dyslipidemias and their treatment. Vnitr Lek 2007;53 : 396-400.
6. Meyers CD, Tremblay K, Amer A et al. Effect of the DGAT1 inhibitor pradigastat on triglyceride and apoB48 levels in patients with familial chylomicronemia syndrome. Lipids Health Dis 2015;14 : 8.
7. Holmes MV, Asselbergs FW, Palmer TM et al. Mendelian randomization of blood lipids for coronary heart disease. Eur Heart J 2015;36 : 539-550.
8. Group HTRC, Bowman L, Hopewell JC et al. Effects of Anacetrapib in Patients with Atherosclerotic Vascular Disease. N Engl J Med 2017;377 : 1217-1227.
9. Nordestgaard BG, Chapman MJ, Humphries SE et al. Familial hypercholesterolaemia is underdiagnosed and undertreated in the general population: guidance for clinicians to prevent coronary heart disease: consensus statement of the European Atherosclerosis Society. Eur Heart J 2013;34 : 3478-3490a.
10. Nordestgaard BG, Langlois MR, Langsted A et al. Quantifying atherogenic lipoproteins for lipid ‑ lowering strategies: Consensus‑based recommendations from EAS and EFLM. Atherosclerosis 2020;294 : 46-61.
11. Friedewald WT, Levy RI, Fredrickson DS. Estimation of the concentration of low‑density lipoprotein cholesterol in plasma, without use of the preparative ultracentrifuge. Clin Chem 1972;18 : 499-502.
12. Martin SS, Giugliano RP, Murphy SA et al. Comparison of Low‑Density Lipoprotein Cholesterol Assessment by Martin/Hopkins Estimation, Friedewald Estimation, and Preparative Ultracentrifugation: Insights From the FOURIER Trial. JAMA Cardiol 2018;3 : 749-753.
13. Vaverkova H, Soska V, Rosolova H et al. [Czech Atherosclerosis Society Guidelines for the diagnosis and treatment of dyslipidemias in adults]. Vnitr Lek 2007;53 : 181-187,189,191 - 183 passim.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2022 Issue 1-
All articles in this issue
- Ohlédnutí za XXVIII. kongresem ČIS ČLS JEP
- Jak vést interní oddělení: primář – školitel
- Jak provozovat moderní výkonově orientovanou interní ambulanci
- Pacient s jaterní cirhózou na interním oddělení
- Přímé náklady na léčbu pacientů s nevalvulární fibrilací síní nově indikovaných k léčbě apixabanem: retrospektivně prospektivní jednoramenná kohortová studie
- Doporučení Evropské společnosti pro hypertenzi pro měření krevního tlaku v ordinaci a mimo zdravotnické zařízení
- Multicentrická Castlemanova choroba. Příznaky, diagnostika a léčba
- Měření cholesterolu a současná doporučení
- Diferenciální diagnostika zvětšení hypofýzy
- Výhody současné léčby hypertenze a hypercholesterolemie fixní kombinací
- Levotyroxin
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Pacient s jaterní cirhózou na interním oddělení
- Měření cholesterolu a současná doporučení
- Diferenciální diagnostika zvětšení hypofýzy
- Levotyroxin
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

