-
Medical journals
- Career
Vplyv ageizmu na správnosť indikácie antikoagulancií u seniorov s fibriláciou predsiení v práci kardiologickej ambulancie medzi rokmi 2012 a 2017
Authors: Peter Olexa 1,2; Martina Habiňáková 3; Štefan Koval 1
Authors‘ workplace: Gerontologická a geriatrická klinika, LF UPJŠ, Nemocnica Sv. Michala, Košice, Slovenská republika 1; TOPCARE, s. r. o., privátna kardiologická ambulancia, Košice, Slovenská republika 2; Ústav lekárskej informatiky LF UPJŠ Košice, Slovenská republika 3
Published in: Vnitř Lék 2020; 66(8): 5-11
Category: Original Contributions
Overview
Úvod: Moderná medicína sa hrdí schopnosťou predlžiť život človeka. Naša populácia starne, rastie podielu chorých seniorov v spoločnosti. Kult mladosti a krásy v spoločnosti však spôsobuje stratu autority staroby, vznik negatívneho postoja k starobe až jej diskriminácii – k vzniku tzv. ageizmu. Jednou z foriem ageizmu je aj upieranie adekvátnej zdravotnej starostlivosti pacientovi pre starobu. Fibrilácia predsiení (FP) typickou arytmiou staroby a rizikovým faktorom tromboembolizmu. Riziko redukujú antikoagulanciá, ktoré súčasne zvyšujú riziko krvácavosti. Ich indikácia a preskripcia môže byť dobrým modelom na posúdenie vplyvu ageizmu na správnosť manažmentu seniorov s FP.
Cieľ: Cieľom tejto práce bolo porovnať preskripciu antikoagulancií, zhodnotiť kvalitu ich preskripcie, a podiel vplyvu ageizmu na správnosť indikovania antikoagulancií u seniorov ≥ 65 rokov s FP liečených na kardiologickej ambulancii v Košiciach v rokoch 2012 a 2017.
Výsledky: V roku 2012 bolo na vyšetrených 2 850 pacientov, z nich 213 (8 %) malo diagnózu FP. V roku 2017 bolo vyšetrených 4 389 chorých, z nich 350 s FP (9 %). Medián veku v oboch súboroch bol 76 rokov. Zistili sme výrazné rozdiely v antitrombotickej liečbe medzi oboma sledovanými rokmi. Warfarin bol aplikovaný u 102 (47 %) vs 110 (31 %), NOAKy u 25 (12 %) vs 189 (54 %), ASA alebo klopidogrel u 68 (32 %) vs 41 (12 %) pacientov s FP. Žiadne antitrombotikum nebolo podané u 20 (10 %) vs 10 (3 %) pacientov. V roku 2012 až 39 % nebolo liečených v súlade s doporučeniami, kým v roku to bolo 14 %, čo potvrdzuje vzostup adherencie k doporučeniam odborných spoločností. Štatisticky sme hodnotili, ktorý faktor vedie lekára k ageizmu, a nepodaniu adekvátneho antikoagulans. Hodnotili sme vek, krehkosť, anamnézu prekonanej porážky, mierneho krvácania, a hodnoty CHADS2 a HASBLED. Logistickou regresnou analýzou sa podarilo dokázať, že v roku 2012 faktormi, ktoré boli spojené s nepodaním adekvátnej terapie bol ageizmus, vysoký vek a známe mierne krvácania v anamnéze chorého (p = 0,05, p = 0,003). V roku 2017 to bol ageizmus a vysoké HASBLED skóre. Iné faktory sa s non‑adeherenciou k doporučeniam nespájali. Pacienti liečení správne mali v našom súbore významne nižšiu celkovú mortalitu vs pacienti, u ktorých vplyvom ageizmu nebola liečba antikoagulanciami správna.
Záver: Ageizmus je jednou z dôležitých príčin nesprávnej terapie seniorov s FP v podmienkach rajónnej kardiologickej ambulancie, no tento negatívny vplyv sa ostatných rokoch výrazne zredukoval. Správna liečba, ktorá je v súlade s Doporučeniami odborných kardiologických spoločností, je spojená s lepšou prognózou chorých, poklesom ich celkovej mortality.
Klíčová slova:
antikoagulačná liečba – fibrilácia predsiení – guidelines – krehkosť – prognóza – staroba
Úvod
Predlžovanie života ľudí je v súčasnom vedeckom svete vnímané ako úspech celej spoločnosti a ako výdobytok modernej medicíny. Následok tohoto výdobytku je zvyšovanie počtu starých ľudí v spoločnosti, čo je však paradoxne ostatnou populáciou vnímané negatívne. Súčasná spoločnosť je typická svojim kultom mladosti a krásy. Mladí sú úspešní, sú hnacím motorom, mierkou na krásu, a starší v našej spoločnosti stratili autoritu múdrosti a skúseností, ktorú historicky požívali. Staroba je dnes v našej kultúre zvyčajne vnímaná ako problém, ako nepríjemná životná etapa. Tieto tzv. spoločenské stereotypy vytvárajú priestor pre vznik negatívneho postoja k starým ľuďom, k ich pozitívnej alebo negatívnej diskriminácii – tj. k vzniku ageizmu. Ageizmus definujeme ako proces diskriminácie starých ľudí pre ich vysoký vek. Môže sa prejavovať fyzickým či psychickým spôsobom, pričom jednou z foriem je aj upieranie správnej zdravotnej starostlivosti pacientovi pre starobu (1), tab. 1.
Table 1. Formy ageizmu a násilia na senioroch. Podľa (1) 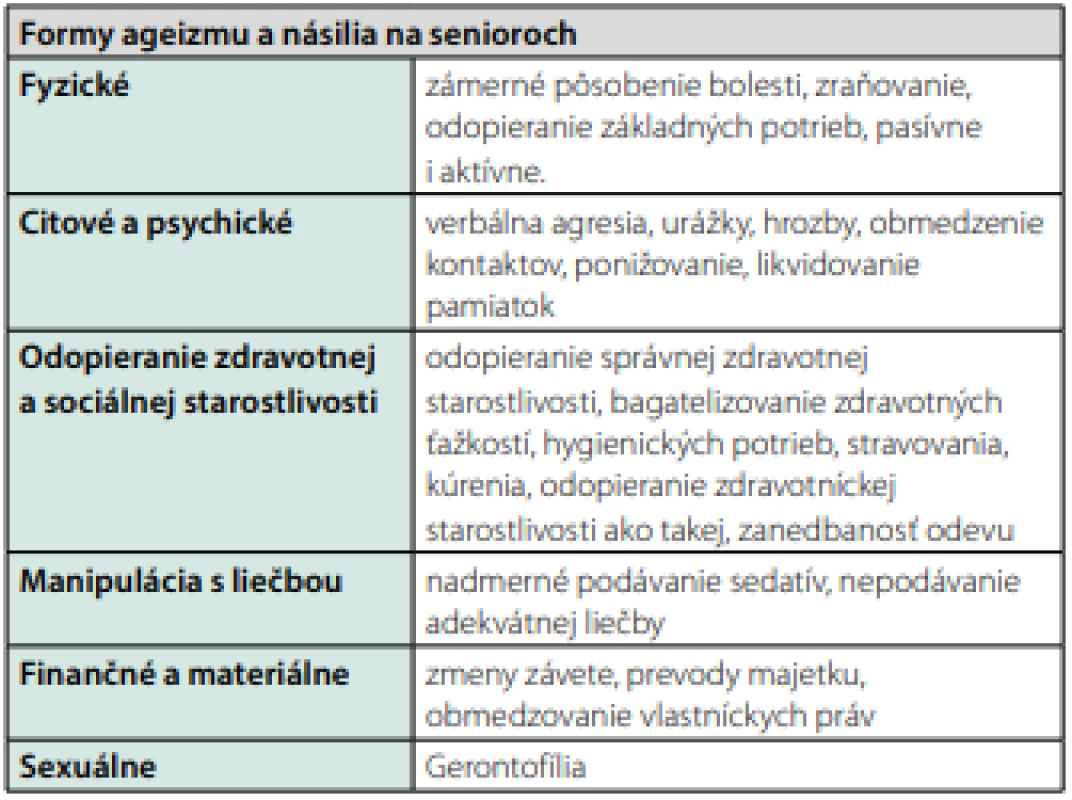
V tejto práci je mojim cieľom analyzovať a porovnať možný vplyv ageizmu prejavujúceho sa vo forme neindikovania správnej antikoagulačnej terapie u seniorov s fibriláciou predsiení (FP). Analyzovaná bola klinická prax lekárov privátnej kardiologickej ambulancie, porovnávané boli roky 2012 a 2017. Napriek tomu, že prínos antikoagulačnej liečby u seniorov s FP bol jednoznačne potvrdený, výsledky observačných štúdií hovoria o poddimenzovanej preskripcii antikoagulancií predovšetkým v tejto skupine (2), tab. 2. Nedostatočné používanie warfarínu a direktných antikoagulancií (NOAK) je najčastejšie spôsobené neopodstatnenými obavami lekárov zo zvýšeného rizika krvácania. Cieľom tejto práce bolo zhodnotiť správnosť preskripcie a možný podiel vplyvu ageizmu na podávanie antikoagulancií u seniorov v rokoch 2012 a 2017. Tieto roky neboli vybrané náhodou. Rok 2012 bol rokom, kedy bol na Slovensku dostupný dabigatran, a v roku 2017 už boli dostupné všetky 4 NOAK a miera povedomia lekárov o zásadách správnej preskripcie antikoagulancií opakovanou edukáciou by mala byť významne lepšia. V roku 2016 boli publikované nové Odporúčania ESC pre indikáciu antikoagulancií u chorých s FP (3).
Table 2. Zastúpenie seniorov v klinických štúdiách s novými antikoagulanciami. Hodnoty sú uvedené ako absolútny počet a príslušné percentuálne zastúpenie. Zdroj: vlastná analýza 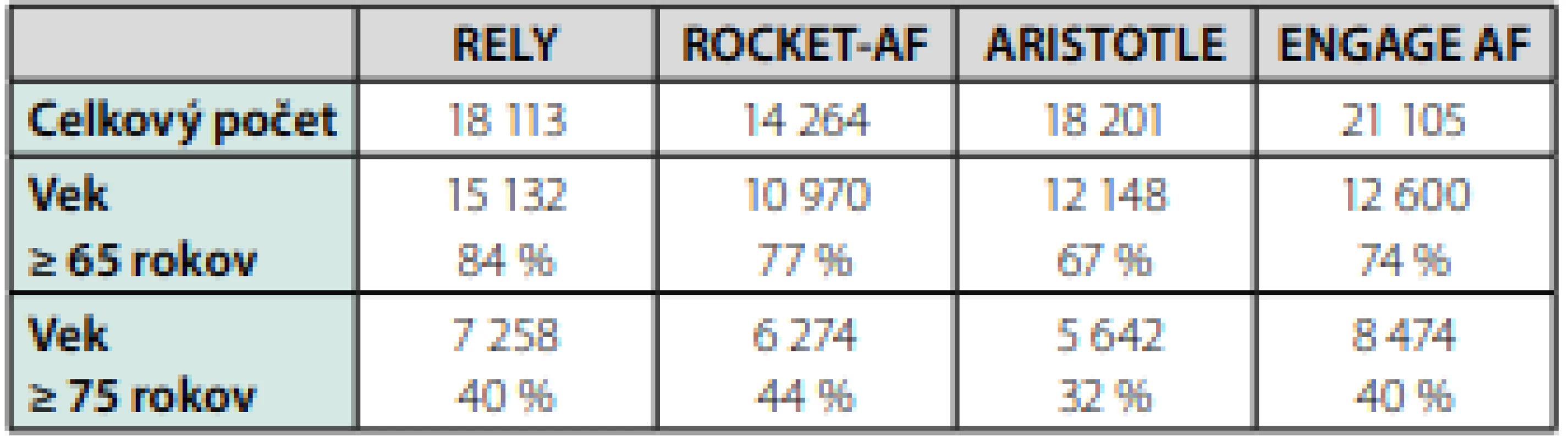
Pacienti a metódy
Do sledovania sme zaradili pacientov‑seniorov vo veku ≥ 65 rokov vyšetrených na privátnej kardiologickej ambulancii v Košiciach v roku 2012 a roku 2017. V roku 2012 sme celkovo vyšetrili 2 850 pacientov, z toho 214 s diagnózou FP. 213 z nich (99 %) bolo vo veku ≥ 65 rokov. V roku 2017 bolo celkovo na našej ambulancii vyšetrených 4 389 pacientov, z toho 401 s diagnózou FP. 350 z nich (87,5 %) bolo vo veku ≥ 65 rokov. Medián veku chorých v oboch sledovaných rokoch bol 76 rokov. Do našej štúdie boli zaradení všetci pacienti s FP bez kontraindikácií pre antikoagulačnú liečbu (opakované krvácania, diseminovaná malignita, hemoragické diatézy). U každého boli zaznamenané jeho vek, pohlavie, preskripcia warfarínu, salicylátov a/alebo iných antiagregancií (clopidogrel), a NOAK pri opustení ambulancie. U každého chorého sme vypočítali hodnoty CHADS2 , CHA2 DS2 -VASc a HASBLED skóre, naviac sme sledovali aj výskyt ďalších dôležitých klinických faktorov a parametrov: prítomnosť fragility, nezávažného krvácania v anamnéze chorého, a exitus v priebehu sledovaného obdobia rokov 2012–2017. Za nezávažné krvácanie sme pre potreby tohto sledovania pokladali každé krvácanie, ktoré nevyžadovalo podanie Ery masy. Mortalita bola vyhodnocovaná retrospektívne na konci sledovania v roku 2017.
Analyzovaný súbor vyšetrených chorých v roku 2012 i 2017 sme rozdelili na 2 podskupiny podľa toho, či pacienti mali, alebo nemali správne doporučenú antikoagulačnú liečbu (warfarín, NOAK alebo antiagreganciá) podľa lege artis platných zásad preskripcie v súlade s doporučeniami odborných spoločností. Ak antikoagulačná terapia OAK alebo NOAK nebola indikovanému pacientovi správne predpísaná, napriek tomu, že nemal kontraindikáciu k tejto liečbe, označili sme tento jav ako ageizmus. Podmienkou bolo chýbanie zápisu resp. inej informácie v dokumentácii chorého, ktorý by vysvetľoval, prečo mu liečba nebola podaná. Predpokladali sme, že dôvodom nepodania resp. nesprávnej terapie bolo nesprávne vnímanie nadmerne vysokého rizika objavenia sa krvácavých komplikácií liečby antikoagulanciami u geronta. U takýchto chorých sme analyzovali, či v sledovanom roku došlo k náprave – k prehodnoteniu liečby pri kontrolnom vyšetrení (zvyčajne asi o 6 mesiacov). Získané údaje nám potom poskytli podklad k overeniu našej hypotézy, podľa ktorej ageizmus v našom súbore - tj. nesprávna alebo žiadna antikoagulačná liečba môže byť jednou z príčin zvýšenej mortality seniorov. Údaje pre našu štúdiu boli čerpané z dokumentácie pacientov pri rešpektovaní etických princípov a platného zákona o ochrane osobných údajov.
Metódy štatistického spracovania a analýzy dát
Za účelom štatistickej analýzy a spracovania zozbieraných dát bol použitý program SPSS Statistics for Windows verzia 21.0 (IBM SPSS Inc. Chicago, IL, USA). Na rovine štatistickej inferencie sme pri analýze kategorických premenných použili χ2 testy nezávislosti nasledované analýzou štandardizovaných reziduálov. V prípade ordinálnych premenných sme pri ich analýze použili neparametrické testy, konkrétne Mann‑Whitney U test. V prípade kontinuálnych premenných sme pred uskutočnením voľby adekvátnych štatistických testov zisťovali splnenie podmienky normality distribúcie jednotlivých závislých premenných, a to na základe koeficientov šikmosti a špicatosti, resp. ich Z‑skóre. Keďže sa predpoklad normality potvrdil, rozhodli sme sa pri analýze kontinuálnych premenných použiť parametrické testy, Studentov t‑test pre dva nezávislé výbery. V úsilí o analýzu dát na vyššej prediktívnej úrovni sme realizovali tiež binárnu logistickú regresnú analýzu.
Výsledky
Porovnanie charakteristík pacientov v rokoch 2012 vs 2017
V hodnotenom súbore z roku 2012 (n = 215) bol priemerný vek pacientov 71,5 ± 7,4 rokov. Nezistili sme významný rozdiel vo veku medzi ženami a mužmi (70,4 ± 5,4 vs 71,7 ± 5,5; p = 0,24, podľa Mann‑Whitneyho U testu). Priemerný vek pacientov s FP vyšetrených v roku 2017 bol 74,8 ± 6,8 rokov. Výsledky analýzy ukázali, že medzi pacientmi, ktorí podstúpili liečbu v roku 2012 a pacientmi, ktorí sa liečili v roku 2017 existujú štatisticky významné rozdiely v ich výške priemerného veku: t(564) = -5.377, p < 0.001. Otázku, či medzi pacientmi v roku 2012 a v roku 2017 existujú štatisticky významné rozdiely v indexoch rizika CHADS2, CHADS2 -VASC a v skóre HASBLED, sme skúmali pomocou série Mann‑Whitney U testov. Tie nám umožnili porovnať priemernú úroveň hore uvedených ukazovateľov u pacientov liečených v roku 2012 vs v roku 2017. Výsledky analýzy ukázali, že medzi pacientami s FP liečenými v roku 2012 a v roku 2017 existuje štatisticky významný rozdiel iba v jedinom ukazovateli, a to HASBLED skóre (p = 0,053). Konkrétne sa ukázalo, že v roku 2012 mali pacienti toto skóre významne nižšie (AM = 1,99, SD 0,755) ako v roku 2016 (AM = 2,10, SD = 0,631) (AM = aritmetický priemer). Rozdiely v charakteristikách súborov 2012 vs 2017 zobrazuje tab. 3 a 4.
Table 3. Porovnanie charakteristík súborov seniorov s fibriláciou predsiení v rokoch 2012 a 2017 (vek a skóre indexy sú zobrazené vo formáte priemer ± smerodajná odchýlka) 
Table 4. Porovnanie charakteristík súborov chorých s fibriláciou predsiení v rokoch 2012 a 2016 (vek a skóre indexy sú zobrazené vo formáte priemer ± smerodajná odchýlka) 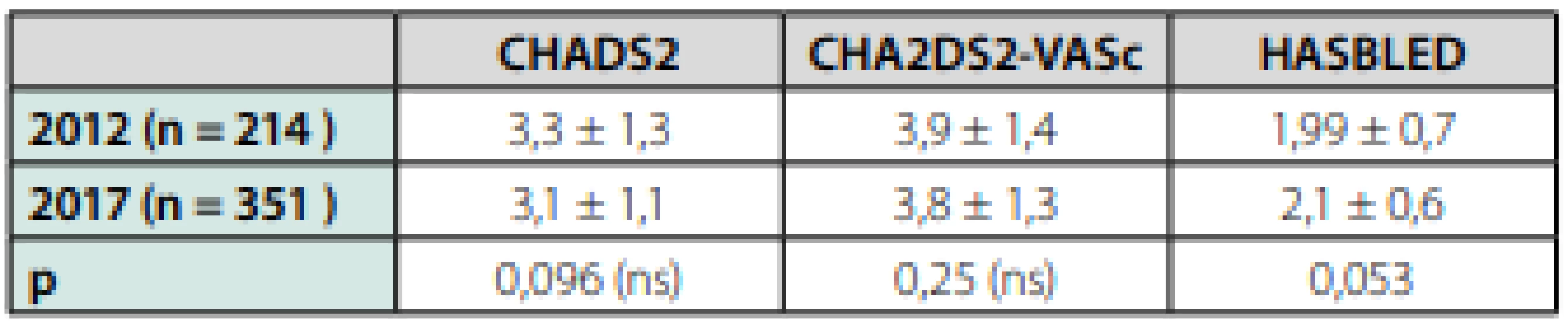
V roku 2012 bol warfarín použitý u 102 (47 %) pacientov, NOAK u 25 (12 %) pacientov a ASA/clopidogrel u 68 pacientov (32 %). U ostatných 20 jedincov (10 %) s FP nebolo indikované žiadne antikoagulans napriek tomu, že chorí z hodnoteného súboru nemali kontraindikácie pre túto liečbu - suponovali sme vplyv ageizmu. V ďalšom hodnotení sme skúmali rovnaké parametre u 351 pacientov s FP ošetrených v roku 2017. Tu bol warfarín indikovaný 110 (31 %) pacientov, preskripcia NOAK narástla na 189 (54 %) pacientov, ASA/clopidogrel u 41 pacientov (11,7 %). U ostatných 10 jedincov (3,3 %) s anamnézou FP nebolo predpísané žiadne antikoagulans (pravdepodobný ageizmus). Pritom štatistické analýzy ukázali, že medzi pacientami z roku 2012 a 2017 neexistujú štatisticky významné rozdiely vo výskyte sledovaných rizikových faktorov.
Porovnanie kvality liečby medzi rokmi 2012 a 2017
Otázku kvality lekárskej starostlivosti v roku 2012 a roku 2017, ako aj ich vzájomného porovnania, sme skúmali pomocou série χ2 testov nezávislosti nasledovaných analýzou štandardizovaných reziduálov. Tie nám umožnili percentuálne porovnať u koľkých pacientov boli v roku 2012, resp. v roku 2017 podané OAK, za predpokladu, že ich mali dostať. Výsledky analýzy ukázali, že v roku 2012 až 39 % pacientov indikovaných na OAK (warfarín, alebo NOAK) ich nedostalo. V roku 2017 bola situácie lepšia: iba 14 % pacientov, ktorí OAK mali dostať, ich nedostalo. V nadväznosti na predchádzajúce výsledky sa pri porovnaní oboch súborov z rokov 2012 vs 2017 ukázalo, že lekárska starostlivosť bola významne kvalitnejšia v roku 2017 (χ2 = 44.653, p < 0.001). Pozitívnym poznatkom je zistenie, že napriek nesprávnej preskripcii OAK počas kalendárneho roka pri nasledujúcej kontrole došlo k adekvátnej úprave preskripcie. Prechod na lege artis antikoagulačnú terapiu sme zaznamenali až u 64 % pôvodne nesprávne liečených chorých v roku 2012. V roku 2017 bol vplyv ageizmu na správnosť indikácie antikoagulačnej terapie nižší. Z 351 seniorov s FP sme ageizmus ako príčinu nesprávne indikovanej antikoagulácie zachytili iba u 39 (11,1 %) chorých, no k náprave tohto negatívneho javu a prechodu na správnu antikoaguláciu došlo len u 4 z primárne nesprávne liečených pacientov – tab. 5.
Table 5. Zlepšenie kvality starostlivosti o seniorov s fibriláciou - úprava nesprávnej preskripcie OAK v rokoch 2012 a 2017 
Príčiny nepodania antikoagulancií u indikovaných pacientov
V ďalšom kroku sme sa snažili identifikovať ktorý zo sledovaných charakteristík pacientov, resp. ktorý z klinických faktorov najviac vplýva na to, že lekár pacientovi spĺňajúcemu indikačné kritériá OAK neindikoval. Použili sme sériu binárnych logistických regresných analýz. V rámci nich sme za závislú premennú dosadili nepodávanie OAK. Predpokladanými prediktormi nepodávania OAK boli vek, prítomnosť fragility, prekonaná CMP, výskyt krvácania, rizikové indexy CHADS2 , CHA2 DS2VASC, HASBLED a ageizmus. Binárna logistická regresná analýza nám umožnila overiť, či a do akej miery dokážu tieto klinické faktory resp. nesprávny úsudok lekára (ageizmus) vysvetliť varianciu v nepodávaní OAK. Binárnu logistickú regresnú analýzu sme realizovali metódou „enter“. Výsledky analýzy ukázali, že v roku 2012 lekári neindikovali OAK významne častejšie u starších pacientov a u pacientov s anamnézou malého krvácania, ale aj pod vplyvom ageizmu. Fragilita sa neukázala byť štatisticky významným prediktorom nepodania OAK (p = 0,543). Kombinácia všetkých nezávislých premenných vystupujúcich v regresnom modeli vysvetľovala až 84,3 % variancie neindikovania OAK u pacientov, ktorí ho mali dostať (χ2 = 199,307, p < 0,001). Výsledky sú zhrnuté v tab. 6. Výsledky rovnakej analýzy na súbore chorých z roku 2017 ukázali, že štatisticky významnými prediktormi nepodania OAK boli ageizmus, a skóre HASBLED.
Table 6. Výsledky binárnej logistickej regresnej analýzy testujúcej možnosť predikovať nepodávanie OAK v roku 2012 
Ref. sk – referenčná skupina, por. sk. – porovnávané skupiny, B – neštandardizovaný regresný koeficient, SE – štandardná chyba B, Exp(B) – miera pravdepodobnosti, R2 (CS) – Cox a Snellov indikátor miery vysvetlenej variancie závislej premennej modelu, R2 (N) – Nagelkerkeho indikátor miery vysvetlenej variancie závislej premennej modelu. ns – štatisticky nesignifikantný výsledok, * p <.05, **p<.01, ***p<.001 Table 7. Výsledky binárnej logistickej regresnej analýzy testujúcej možnosť predikovať nepodávanie OAK v r. 2017 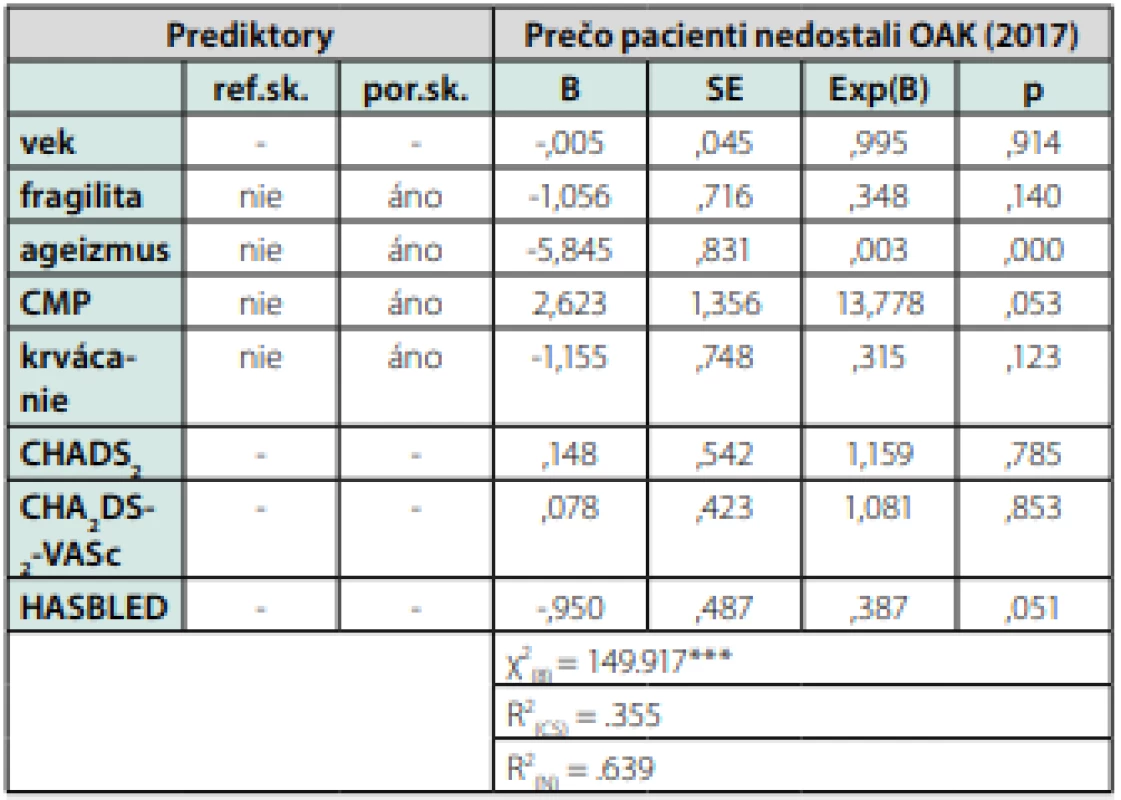
Ref. sk – referenčná skupina, por. sk. – porovnávané skupiny, B – neštandardizovaný regresný koeficient, SE – štandardná chyba B, Exp(B) – miera pravdepodobnosti, R2 (CS) – Cox a Snellov indikátor miery vysvetlenej variancie závislej premennej modelu, R2 (N) – Nagelkerkeho indikátor miery vysvetlenej variancie závislej premennej modelu. ns – štatisticky nesignifikantný výsledok, * p <.05, **p<.01, ***p<.001 Analýza predikcie mortality v sledovanom období
V ďalšom kroku sme si položili otázku, ktorý zo sledovaných faktorov sa najviac spája s úmrtnosťou v našom súbore chorých sledovaných v oboch rokoch. Mortalitnú analýzu sme realizovali pomocou binárnej logistickej regresnej analýzy. Mortalita bola vyhodnocovaná retrospektívne na konci sledovania v danom roku.
Do mortalitnej analýzy sme zaradili hypotetické faktory, u ktorých sme predpokladali možný vplyv na mortalitu sledovaného súboru. Analyzovali sme vek, fragilitu, ageizmus, prekonanú CMP, výskyt krvácania v anamnéze, podávanie ASA/clopidogrelu, indexy CHADS2 , CHA2 DS2 VASC, HASBLED a podávanie OAK. Našou hypotézou bolo, že nepodanie OAK, fragilita a ageizmus sú hlavné faktory, ktoré determinujú mortalitu pacientov. Binárnu logistickú regresnú analýzu sme realizovali tzv. metódou „enter“. Výsledky analýzy však celkom nepotvrdili naše očakávania. Ukázali, že štatisticky významnými prediktormi úmrtnosti pacientov boli ageizmus, výskyt krvácania a rizikový index CHADS2 (p = 0,043, p = 0,003, p = 0,007). Prítomnosť fragility, vysokého veku, a ani ostatné sledované faktory sa neukázali byť štatisticky významnými prediktormi úmrtnosti v oboch sledovaných ročných obdobiach – výsledky v tab. 5.
Diskusia
Retrospektívnou analýzou údajov privátnej kardiologickej ambulancie na východnom Slovensku sme potvrdili významný vplyv ageizmu na správnosť preskripcie antikoagulančnej liečby u seniorov s fibriláciou predsiení. Tento vplyv bol významne vyšší v roku 2012 oproti roku 2017. Ageizmus sa spolu s anamnézou krvácania a CHADS2 ukázali byť hlavnými faktormi spôsobujúcimi smrť seniorov v našom súbore.
Podľa odporúčaní ESC (European Society of Cardiology) je benefit z perorálnych antikoagulancií u takýchto pacientov jednoznačne potvrdený (2). Adherencia k doporučeniam tohto dokumentu – preskripcia všetkých typov orálnych antikoagulancií medzi rokmi 2012 a 2017 významne narástla. V roku 2012 bol warfarín predpísaný u 47 % a NOAK u len u 11 % chorých s FP. Až 32 % chorých užívalo antiagreganciá a 10 % nemalo žiadnu antikoagulačnú terapiu. V roku 2017 bolo už 85 % pacientov antikoagulovaných warfarínom alebo NOAK, pokleslo zastúpenie pacientov na antiagregačnej terapii (12 %), a len 3 % chorých neužívalo žiadne antikoagulans. Naše výsledky z roku 2012 sú v súlade s údajmi prác publikovanými v tomto období, ktoré poukazovali na poddimenzovanú preskripciu warfarínu. Piccini et al publikovali rozsiahlu štúdiu z údajov poisteneckej databázy Medicare v USA. Zistili, že warfarín užívalo len 60 % tých pacientov, ktorí ho dostať mali (4). Údajov zo Slovenska je málo. Hospitalizovaným pacientom sa venovali 2 analýzy. Príčiny nesprávnej preskripcie antikoagulancií však hlbšie neanalyzovali a nepriniesli ani údaje o možnom vplyve ageizmu na kvalitu manažmentu chorých s FP (5, 6). Preskripciu warfarínu a antiagregačnej liečby v rokoch 2008–2009 u chorých s FP sledovali autori Slezáková et al (5). Porovnali skupiny pacientov prepustených s warfarínom a bez warfarínu, NOAK ešte v tej dobe neboli ešte dostupné. Zistili, že obe skupiny sa vôbec nelíšili vo výške CHADS2 ani CHA2 DS2 -VASc skóre. Autori zistili, warfarín nebol indikovaný takmer 2/3 pacientov vhodných na túto liečbu a bez kontraindikácie k takejto liečbe. Príčiny nepodania warfarínu neboli objasnené. Môžeme predpokladať, že vo vysokom percente môže za tento negatívny jav subjektívne nadmerne vysoké riziko krvácavosti u sta ‑ rých pacientov, ktoré zvyčajne nemá objektívne opodstatnenie. Môžeme hovoriť o protekcionistickom ageizme, kedy v snahe neuškodiť pacientovi krvácaním, ho lekár iatrogenizuje veľmi vysokým rizikom porážky. Novšia štúdia slovenských autorov sa zamerala na hospitalizovaných seniorov. Bola to štúdia Slovenský Audit FIbrilácie predsiení u Seniorov medzi rokmi 2012 a 2015 – SAFIS (6). Autori zistili, že priemerne 36,7 % chorých je aj napriek vysokému tromboembolickému riziku liečených antiagreganciami - medzi etapami štúdie toto percento pokleslo zo 41 na 21 %. Je pravdepodobné, že u významnej časti týchto chorých ide o následok neadekvátneho protekcionizmu alebo ageizmu ošetrujúcich lekárov. Obe citované práce sledovali hospitalizovaných chorých. O liečbe seniorov s FP v ambulantných podmienkach nemáme dostatok aktuálnych údajov. Doteraz najväčšie ambulantné sledovanie pacientov s FP bolo realizované v roku 2017 vo forme registra SLOVFIB (7). Bolo do neho zaradených takmer 2000 pacientov s FP vyšetrených na 150 kardiologických a interných ambulanciách na Slovensku. SLOVFIB sa však nezameral len na seniorov, ale na všetkých pacientov s FP. Priemerný vek sledovaných chorých bol 71 ± 10 rokov, ≤ 65 rokov malo len 20 % súboru. Náš súbor je však homogénnejší, pretože zahŕňa len pacientov starších ako 65 rokov, a teda prirodzene rizikovejších. Analýzou modalít liečby chorých registra SLOVFIB vyplynulo, že protidoštičkovú liečbu užívalo v roku 2017 stále ešte 14,1 %, antikoagulanciá 84,6 %, a žiadnu liečbu 1,3 % pacientov s rôznym rizikovým skóre. V našom súbore z roku 2017 bola liečba rozložená podobne. Žiadne antikoagulanciá nemali 3 % chorých, protidoštičkovú liečbu užívalo 12 % a OAK 85 % pacientov. Môžeme teda konštatovať, že v zhode s výsledkami registra SLOVFIB i SAFIS sa adherencia k odporúčaniam odborných spoločností a tým aj kvalita a správnosť indikovania antikoagulačnej liečby v ambulantných podmienkach práce kardiologických ambulancií výrazne zvýšila v porovnaní s minulosťou. Naše výsledky vykazujú dokonca vyššiu adherenciu k doporučeniam odborných spoločnosti v porovnaní so zahraničnými publikáciami. Proietti et al publikovali výsledky vyššie citovaného a rozsahom podobného súboru 558 seniorov s FP sledovaných v rokoch 2012–2014 (8). Pri vstupe do štúdie bolo správne liečených len 41 % pacientov, nesprávna liečba bola zaznamenaná u 53 % pacientov. Takmer 25 % žiadne antitrombotiká neužívalo. Pritom až 99 % zaradených pacientov malo tromboembolické riziko hodnotené ako veľmi vysoké. V našom súbore z roku 2012 bolo percento warfarínom a NOAK liečených pacientov vyššie (57 %), žiadnu liečbu neužívalo len 10 % pacientov. Výsledky z roku 2017 už sú výrazne lepšie ako údaje z tejto talianskej štúdie.
V našom registri vyšetrených pacientov tvorili pacienti s anamnézou prekonanej CMP v oboch sledovaných rokoch približne rovnaké percento: 16,8 % v roku 2012 (n = 36), a 15,4 % (n = 56) v roku 2017. V súbore chorých po prekonanej CMP z roku 2012 bol ageizmus nájdený len u 7 pacientov (2 %), naopak u pacientov bez CMP až v 72 prípadoch (40 %). Analýzou údajov z roku 2017 sme získali podobné výsledky: u chorých po prekonanej CMP sa ageizmus dokázal len u 4 pacientov (1 %), u pacientov bez CMP sme ageizmus zistili v 35 prípadoch. V oboch sledovaných rokoch prítomnosť CMP teda zvyšovala pravdepodobnosť správnej preskripcie warfarínu alebo NOAK. Ošetrujúci lekári vnímajú týchto pacientov ako rizikovejších a liečia ich správne. Bez ohľadu na vysoký vek a fragilitu im indikujú OAK. Tieto naše pozitívne zistenia sú v rozpore so staršími závermi Slezákovej et al z roku 2013 (5). Títo autori analyzovali údaje hospitalizovaných chorých z 2008 a 2009 a zistili, že pacienti po prekonanej CMP alebo TIA boli paradoxne viac zastúpení v skupine s absenciou preskripcie warfarínu. Nízka preskripcia warfarínu u pacientov po CMP/TIA v minulosti v rokoch 2008–2009 pravdepodobne súvisela s nadmernou percepciou rizika krvácania po CMP ošetrujúcimi lekármi, čo je v konečnom dôsledku možné hodnotiť ako neprimeraný ageizmus. Naše výsledky boli v súlade s výsledkami zahraničných štúdií hodnotiacich preskripciu warfrínu a NOAK, v ktorých je výskyt iCMP v anamnéze pacienta významným prediktorom správnej preskripcie NOAK a warfarínu u chorých s FP v súčasnosti. Našou snahou bolo následne identifikovať tie rizikové znaky a faktory, ktoré na ‑ vádzajú ošetrujúceho lekára k nesprávnej preskripcii resp. k nepreskripcii antritrombotika. Výsledky analýzy oboch našich súborov (2012 i 2017) ukázali, že v roku 2012 viedli k nepodaniu OAK tieto klinické charakteristiky pacienta: vysoký vek chorého, anamnéza výskytu mierneho krvácania, alebo príčina nebola zistiteľná (ageizmus). Podobné výsledky priniesla aj analýza údajov z roku 2017, kde príčinou nepodania bol ageizmus a skóre HASBLED. Ostatné faktory, vrátane fragility, nemali prediktívny charakter. Mortalitná analýza našich údajov ukázala, že ageizmus, tj. neodôvodnené nepodávanie indikovanej antikoagulačnej liečby, je významným faktorom spojeným so vzostupom celkovej mortality našich pacientov s FP. Výsledky analýzy potvrdili najvyššiu úmrtnosť u pacientov, u ktorých sa vyskytoval ageizmus, krvácanie a mali vyšší rizikový index CHADS2 . Prítomnosť fragility, vysokého veku, a ani ostatné sledované faktory sa neukázali byť štatisticky významnými prediktormi úmrtnosti (tab. 8). Pozitívny vplyv správne indiko ‑ vanej antikoagulačnej terapie na mortalitu už ukázali metaanalýzy porovnávajúce warfarín s kyselinou salicylovou, a subanalýzy štúdie ARISTOTLE s apixabanom, no nie s ostatnými NOAK‑mi (10). Či takáto liečba zlepšuje mortalitu aj v populácii seniorov nie je známe, podobne nemáme údaje o vplyve ageizmu na mortalitu chorých s FP.
Table 8. Výsledky binárnej logistickej regresnej analýzy testujúcej možnosť predikovať úmrtnosť pacientov na základe a pri súčasnej kontrole vplyvu vybraných faktorov 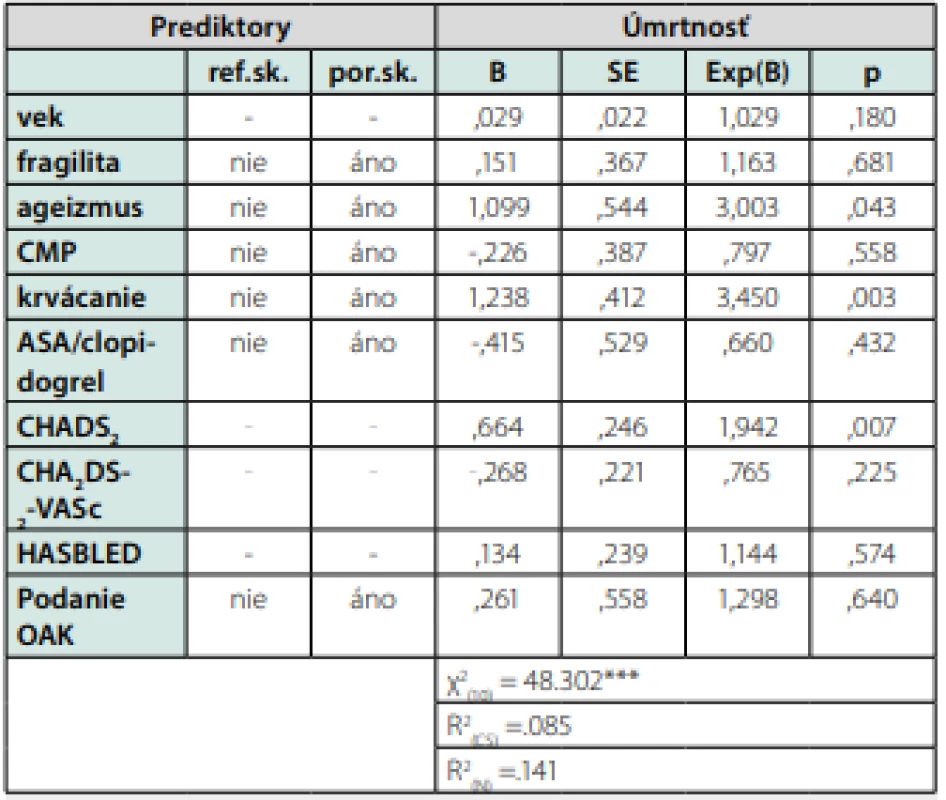
Ref.sk – referenčná skupina, por.sk. – porovnávané skupiny, B – neštandardizovaný regresný koeficient, SE – štandardná chyba B, Exp(B) – miera pravdepodobnosti, R2 (CS) – Cox a Snellov indikátor miery vysvetlenej variancie závislej premennej modelu, R2 (N) – Nagelkerkeho indikátor miery vysvetlenej variancie závislej premennej modelu. ns – štatisticky nesignifikantný výsledok, *p <.05, **p<.01, ***p<.001 Naša práca preukázala už na malom súbore pacientov význam správnej indikácie antikoagulačnej terapie. Nepodanie správnej liečby pacientom, ktorí sú pre tento typ terapie plne indikovaní vedie k zhoršeniu ich prognózy, k vzostupu úmrtnosti. Podobné výsledky prezentovala už spomínaná talianska štúdia Proiettiho et al (7). Títo autori počas 2-ročného sledovania dokázali, že ak sú chorí s FP liečení správne, pri dodržaní zásad a odporúčaní ESC, ich prežívanie je lepšie ako tej skupiny chorých, kde liečbe nebola vedená v súlade so závermi týchto odporúčaní. Negatívny význam nepodania indikovanej liečby sa v našej práci ukázal byť rovnako závažným rizikovým faktorom ako hodnoty CHADS2 a HASBLED skóre. Pritom obe hodnoty týchto skórovacích systémov sú dnes akceptovanými prognostickými faktormi (3).
Limitácie práce
Na výsledky predkladanej práce môžu mať vplyv viaceré faktory. Sú to jednak faktory objektívne podmienené charakterom klinického sledovania súboru, veľkosťou a zložením sledovaného súboru i jeho heterogenitou. Naša práca je štúdiou retrospektívnou a unicentrickou. To ovplyvnilo výber vhodnej štatistickej metodiky mortalitnej analýzy. Údaje boli získavané v jednom ambulantnom centre – privátnej kardiologickej ambulancii. Chorí boli sledovaní 3 lekármi pracujúcimi v tejto privátnej ambulancii, pričom pacient bol u konkrétneho lekára vyšetrený náhodne, nebol sledovaný stále tým istým odborníkom. Stupeň vedomostí každého z nich, postoj k starému človeku a subjektívne hodnotenie miery rizika spojené s podaním resp. s nepodaním antikoagulačnej terapie seniorovi mohol byť u každého lekára iný, čo mohlo mať vplyv na výsledok štúdie.
Nepodanie antikoagulančej terapie pacientovi, ktorý spĺňal indikáciu na takúto liečbu bez písomného zdôvodnenia takéhoto postupu v dokumentácii sme v práci automaticky považovali za ageizmus. Vzhľadom k tomu, že u niektorých polymorbídnych starých a veľmi starých pacientov mohla byť rozvaha ošetrujúcich lekárov rozsiahlejšia, ako sú hlavné rizikové faktory krvácania resp. ostatné faktory sledované v práci. I časové dôvody podmienené prevádzkou ambulancie mohli viesť k chýbaniu takéhoto zápisu, i keď rozhodovací proces lekára bol vykonaný zodpovedne a adekvátne.
Krehkosť sme u našich pacientov stanovovali pomocou tzv. fenotypovej definície krehkosti publikovanej Friedovou et al (11). Táto metodika je známa a akceptovaná, no problematika krehkosti stále nie je plne doriešená. Niektorí autori používajú tzv. multifaktorovú diagnostiku krehkosti, ktorá využíva skórovacie systémy. Rôzne skórovacie systémy využívajú rôzne sledované parametre, ich počet sa výrazne líši (12, 13). Výsledkom je istá hodnota tzv. frailty indexu. Relatívne jednoduchý je tzv. frailty index, ktorý dobre koreluje s výsledkami získanými postupom Friedovej (14). Ak by sme využili diagnostiku pomocou týchto indexových metód, mohli by sa naše výsledky odlišovať od dosiahnutých.
Mortalita bola vyhodnocovaná retrospektívne na konci sledovaného obdobia. Nemocní boli vyšetrení na našej ambulancii kontinuálne v priebehu celého roku. To viedlo k rôzne dlhému follow up u každého z nich. V prípade, ak by follow up bolo u každého z nich rovnaké, mohli by byť výsledky mortalitnej analýzy modifikované. Pre konkrétnu formu nášho sledovania sme po porade s odborníkom štatistikom zvolili adekvátnu metodiku mortalitnej analýzy, a sme preto presvedčení, že naše výsledky sú neskreslené.
Záver
Orálne antikogulanciá predstavujú účinnú prevenciu tromboembolických príhod u seniorov. V našej štúdii sme porovnávali správnosť preskripcie OAK v roku 2012, kedy sa rozbiehala preskripcia tzv. nových antikoagulancií, a rokom 2017, kedy už bola liečba NOAK bežnou praxou. Hodnotili sme vplyv ageizmu na správnosť preskripcie OAK. Zistili sme, že v roku 2012 sa vplyv ageizmu prejavoval významne častejšie v porovnaní s rokom 2017. Naše údaje ukázali, že kvalita poskytovania zdravotnej starostlivosti narástla, a poklesol vplyv ageizmu na liečbu seniorov s FP. Významným poznatkom je zistenie, že ageizmus bol v oboch sledovaných obdobiach nezávislým prognostickým rizikovým faktorom spojeným s nárastom. Odstraňovanie negatívneho vplyvu ageizmu je možné len edukáciou internistov a kardiológov o špecifikách geriatrickej medicíny a odlišnostiach geriatrického pacienta. Skúsenosti i keď len z jedného centra/ambulancie sú zaujímavé pre internistov a kardiológov, ktorí sa stále častejšie stretávajú so starými a veľmi starými pacientami s FP a musia zodpovedne zvažovať možné riziká antitrombotík v tejto stále väčšej skupine chorých. Naša práca prispieva k objektívnej reflexii vlastných postojov lekárov, ktorí gerontov manažujú, odkrýva rezervy v kvalite preskripcie antikoagulancií a poukazuje na potrebu ďalšieho zvyšovania povedomia odbornej verejnosti o benefitoch perorálnych antikoagulancií aj u seniorov s FP.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Peter Olexa, PhD.,
Gerontologická a geriatrická klinika LF UPJŠ,
Nemocnica Sv. Michala, Murgašova 1,
040 01 Košice,
Slovenská republika
Cit. zkr: Vnitř Lék 2020; 66(8): e5–e11
Článek přijat redakcí: 23. 8. 2019
Článek přijat po recenzích k publikaci: 26. 11. 2019
Sources
1. Koval Š. Antropologický rozmer epidemiológie staroby. Košice: PonT, s. r. o., 2001, 176 p.
2. Tulner LR, van Campen JP, Kuper IM, et al. Reasons for undertreatment with oral anticoagulants in frail geriatric outpatients with atrial fibrillation: a prospective, descriptive study. Drugs Aging 2010; 27 : 39–50.
3. Kirchhoff P, Benussi S, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. European Heart Journal 2016; 38 : 2893–2962.
4. Piccini JP, Stevens SR, Singer DE, et al. Renal dysfunction as a predictor of stroke and systemic embolism in patients with nonvalvular atrial fibrillation: validation of the R(2) CHADS(2) index in the ROCKET and ATRIA) study cohorts. Circulation 2013; 127 : 224–232.
5. Slezáková V, Varga Z, Potočárová M, et al. Antikoagulačná terapia u geriatrických pacientov s fibriláciou predsiení Klin Farmakol Farm 2013; 27 : 13–17.
6. Dúbrava M, Németh F, Drobná T, et al. Echokardiografia a fibrilácia predsiení u seniorov: údaje zo štúdie SAFIS. Cardiology Lett 2016; 26 : 443–448.
7. Urban L, et al. Údaje dostupné len elektronicky: http://www.arytmie.sk/registre/slov‑fib/.
8. Proietti M. Adherence to antithrombotic therapy guidelines improves mortality among elderly patients with atrial fibrillation: insights from the REPOSI study. Clinical Research in Cardiology 2016; 105 : 912–920.
9. Van Walraven C, Hart RG, Connolly S, et al. Effect of age on stroke prevention therapy in patients with atrial fi brillation: the atrial fibrillation investigators. Stroke 2009; 40 : 1410–1416.
10. Ruff CT, Giugliano RP, Braunwald E et al. Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a meta‑analysis of randomised trials. Lancet 2014; 383 : 955–962.
11. Fried LP, Tangen CM, Walston J, et al. Cardiovascular Health Study Collaborative Research Group. Frailty in older adults: evidence for a phenotype. J Gerontol A Biol Sci Med Sci 2001; 56: M146–M156.
12. Weber P, Ambrošová A, Weberová D, et al. Geriatrické syndromy a syndrom frailty - zlatý grál geriatrické medicíny. Vnitř Lék 2011; epublished: https://www.vnitrnilekarstvi.eu/casopi ‑ sy/vnitrni‑lekarstvi/2011-11/geriatricke‑syndromy‑a-syndrom‑frailty‑zlaty‑gral‑geriatricke‑mediciny-36460.
13. Weber P, Prudius D, Meluzínová H. Geriatric multimorbidity - one of the key problem of contemporary medicine. Vnitř Lék 2015; 61 : 1042–1048.
14. Arahamian I, Cezar NOC, Izbicki R, et al. Screening for Frailty With the FRAIL Scale: A Comparison With the Phenotype Criteria. J Am Med Dir Assoc 2017; 18 : 592–596.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2020 Issue 8-
All articles in this issue
- Změny farmakokinetiky léčiv u obézních pacientů
- Chirurgická léčba těžké obezity – bariatrie
- Současnost a perspektivy farmakoterapie obezity
- Fyzická aktivita v léčbě obezity v praxi
- Jak léčit obézního hypertonika?
- Suplementácia vitamínu D ako dôležitý faktor v prevencii a liečbe ochorenia COVID-19: aké máme dôkazy?
- Protidestičková léčba v sekundární prevenci nekardioembolických ischemických mozkových cévních příhod
- Věkem podmíněná remodelace myokardu: mýtus nebo realita?
- Fixní kombinace rosuvastatinu s ezetimibem
- Vplyv ageizmu na správnosť indikácie antikoagulancií u seniorov s fibriláciou predsiení v práci kardiologickej ambulancie medzi rokmi 2012 a 2017
- Akutní infekce, žilní trombóza a doporučená tromboprofylaxe
- Hypogonadismus obézních mužů
- Péče o hospitalizovaného dialyzovaného pacienta z pohledu internisty
- Monitorování farmakokinetiky infliximabu u idiopatických střevních zánětů
- Heparínom indukovaná trombocytopénia a aktuálne možnosti liečby – prehľad literatúry
- Neobvyklá manifestace CMV infekce – cirkulární stenóza žaludku
- Nebezpečí číhající v mořích – komplikace setkání s jedovatou rybou ropušnicí obecnou (Scorpion fish)
- Disekcia ascendentnej aorty, diagnóza na ktorú treba myslieť
- Prof. Jiří Šonka a obezitologie
- Molekula erdostein společnosti Recipharm byla s pozitivním výsledkem testována jako součást léčby pacientů s COVID-19
- Antioxidační a bronchoprotektivní účinek erdosteinu
- Zkrácená informace o přípravku ERDOMED
- K 100. výročí narození prof. MUDr. Jiřího Šonky, DrSc.
- 2020: rok, kdy ambulantní internisté vzali budoucnost do svých rukou. Konečně!
- Programy kvality Q‑OSTEOPORÓZA a Q‑DYSLIPIDEMIE – cesta k dlouhodobé stabilitě v oboru
- 110. výročí narození primáře Kadeřábka
- Role metabolického syndrome v indukci chronické pankreatitidy po první atace akutní pankreatitidy – multicentrická studie
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Péče o hospitalizovaného dialyzovaného pacienta z pohledu internisty
- Změny farmakokinetiky léčiv u obézních pacientů
- Heparínom indukovaná trombocytopénia a aktuálne možnosti liečby – prehľad literatúry
- Nebezpečí číhající v mořích – komplikace setkání s jedovatou rybou ropušnicí obecnou (Scorpion fish)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

