-
Medical journals
- Career
Léčba hypertenze u metabolického syndromu – update 2019
Authors: Barbora Nussbaumerová
Authors‘ workplace: 2. interní klinika Fakultní nemocnice Plzeň ; Centrum preventivní kardiologie, Univerzita Karlova, Lékařská fakulta v Plzni
Published in: Vnitř Lék 2020; 66(1): 10-14
Category: Main Topic
Overview
Vysoký normální tlak/arteriální hypertenze je jedním z rizikových faktorů a diagnostických kritérií metabolického syndromu. Metabolický syndrom přináší zvýšené kardiometabolické riziko. Základem intervence zůstávají režimová opatření. Farmakoterapie je zahajována v souladu s aktuálními odbornými doporučeními, ve většině případů fixními kombinacemi antihypertenziv ze skupin inhibitorů ACE/sartanů a blokátorů kalciových kanálů nebo diuretik.
Klíčová slova:
metabolický syndrom – arteriální hypertenze – změny životního stylu – farmakoterapie – cílové hodnoty
Úvod
Metabolický syndrom (MS) je soubor kardiometabolických rizikových faktorů. Ke stanovení přítomnosti MS jsou nutné minimálně tři z pěti následujících faktorů: některá ze složek aterogenní dyslipidemie (zvýšené triglyceridy nebo snížený HDL‑cholesterol), porucha glukózové homeostázy, nadváha nebo obezita abdominálního typu a zvýšený krevní tlak (Tab. 1) (1). Za kritérium metabolického syndromu je považován již tzv. vysoký normální krevní tlak v hodnotě systolického krevního tlaku ≥130 mm Hg a/nebo diastolického krevního tlaku ≥ 85 mm Hg, neboť je nezávislým prediktorem poruchy metabolismu lipidů a rozvoje diabetes mellitus 2. typu v horizontu přibližně 10 let. Ve vyspělých zemích, včetně České republiky, je prevalence MS velmi vysoká (u 1/3 mužů a ¼ žen) v souvislosti s nevhodným životním stylem (2). V souvislosti s arteriální hypertenzí je třeba zmínit, že v české populaci jsou nejčastějšími rizikovými faktory u osob s MS právě vysoký normální krevní tlak a hypertenze spolu s obezitou (3). Na pacienty s MS se v současné době pohlíží jako na osoby s vysokým kardiometabolickým rizikem. Tyto osoby mají 2–3× vyšší kardiovaskulární (KV) riziko (riziko pro aterosklerotická vaskulární onemocnění, které je zde vyšší u žen než u mužů) a 5× vyšší riziko rozvoje diabetes mellitus 2. typu.
Table 1. Současná definice metabolického syndromu: přítomnost tří a více z následujících pěti faktorů dle Harmonizing definition of Metabolic Syndrome (2009) 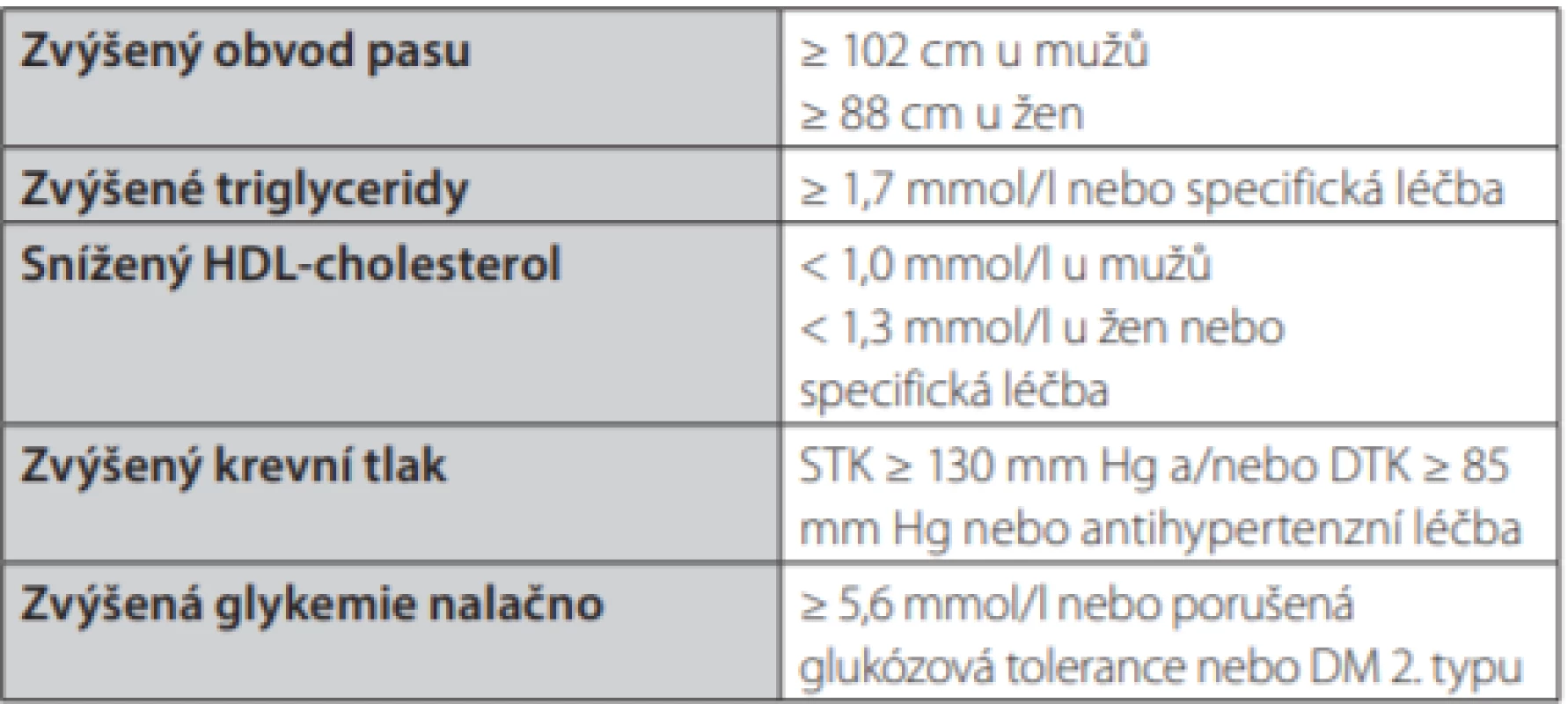
STK – systolický krevní tlak, DTK – diastolický krevní tlak, DM – diabetes mellitus (1) Esenciální arteriální hypertenze tvoří většinu diagnostikovaných a léčených hypertenzí. Arteriální hypertenze je současně nejčastějším KV onemocněním a jedním ze základních rizikových faktorů aterosklerózy a jejích komplikací. Nelze opomenout, že arteriální hypertenze je významným rizikovým faktorem i pro hemorhagické cévní mozkové příhody a srdeční i renální selhání. Esenciální arteriální hypertenze má multifaktoriální etiologii. Na jejím rozvoji se podílí kromě genetické predispozice i řada faktorů zevního prostředí. Je známo mnoho kandidátních genů, jejichž polymorfismy se mohou podílet na kvalitě různých mechanismů řídících krevní tlak – zejména genů pro řízení renin‑angiotenzinového systému, sympatického nervového systému, metabolismu sodíku atd. Co je důležité v kontextu propojení patofyziologických mechanismů mezi arteriální hypertenzí a poruchami glycidového hospodářství, i v rámci v tomto článku diskutované léčby arteriální hypertenze u MS, je prokázané propojení genů určujících senzitivitu tkání k vlastnímu inzulinu s geny regulujícími krevní tlak (4). Hypertenze proto není v současné době vnímána jako pouhé zvý ‑ šení systolického (≥ 140 mm Hg) anebo diastolického (≥ 90 mm Hg) krevního tlaku, ale její častý výskyt s metabolickými rizikovými faktory (hypercholesterolemií, poruchami glukózové homeostázy, inzulinovou rezistencí aj.) vede některé odborníky k označení arteriální hypertenze jako metabolické choroby (5).
Co říkají o léčbě hypertoniků s metabolickým syndromem nejnovější odborná doporučení?
Nejnovější odborná doporučení pro diagnostiku a léčbu arteriální hypertenze z r. 2018 vzniklá ve spolupráci Evropské kardiologické společnosti a Evropské společnosti pro hypertenzi (ESC/ESH) se léčbě hypertenze u MS konkrétněji nevěnují (6). Jako specifická situace jsou uvedeni pouze pacienti s diabetem jako jedním z možných rizikových faktorů obsažených v definici MS. Léčba arteriální hypertenze má být započata v závislosti na vstupních hodnotách krevního tlaku s přihlédnutím k výši KV rizika (které je mimo jiné zvýšené právě u osob s MS).
Nefarmakologická léčba
Nefarmakologická opatření jsou základem ovlivnění všech rizikových faktorů MS. Změna životního stylu může být někdy dostačující k oddálení nebo předcházení potřeby farmakoterapie zejm. u osob s vysokým normálním tlakem a hypertenzí 1. stupně (viz Tab. 2). Též může zvýšit antihypertenzní účinek již zavedené farmakoterapie. Z druhé strany je třeba poznamenat, že čekání na účinek změn životního stylu nesmí oddálit zavedení farmakoterapie u osob s poškozením cílových orgánů nebo vysokým KV rizikem. Je známo, že perzistence k opatřením zdravého životního stylu je v dlouhodobém horizontu slabá (7). K prokázaným nefarmakologickým opatřením vedoucím ke snižován hodnot krevního tlaku patří restrikce příjmu sodíku, omezení spotřeby alkoholu, vysoký příjem ovoce a zeleniny, snížení hmotnosti a její udržení v ideálním rozmezí a pravidelná fyzická aktivita. Právě snížení příjmu soli pod 5g denně (odpovídající 2g sodíku, tzn. 1 čajová lžička kuchyňské soli) je spojeno se statisticky významný snížením hodnot krevního tlaku, kdy tento účinek je akcentován mj. u jedinců MS (8). Příjem sodíku je v našich zemích asi 2× vyšší. Naopak draslík obsažený v ovoci a zelenině vede ke snižování hodnot krevního tlaku. Velmi zajímavé je doporučení ke snižování tělesné hmotnosti nejen k cílovému body mass indexu (BMI), ale i k cílové hodnotě obvodu pasu. Při redukci hmotnosti totiž dochází u pacientů zejména s MS nejprve ke zmenšení viscerální tukové tkáně, takže stačí pokles hmotnosti o 5–10 % a viscerální tuková tkáň se zmenší o 20–30 %! Dojde ke zlepšení inzulinové senzitivity a následně ke zlepšení dalších rizikových faktorů.
Table 2. Definice a klasifikace arteriální hypertenze podle měření v ordinaci (6) 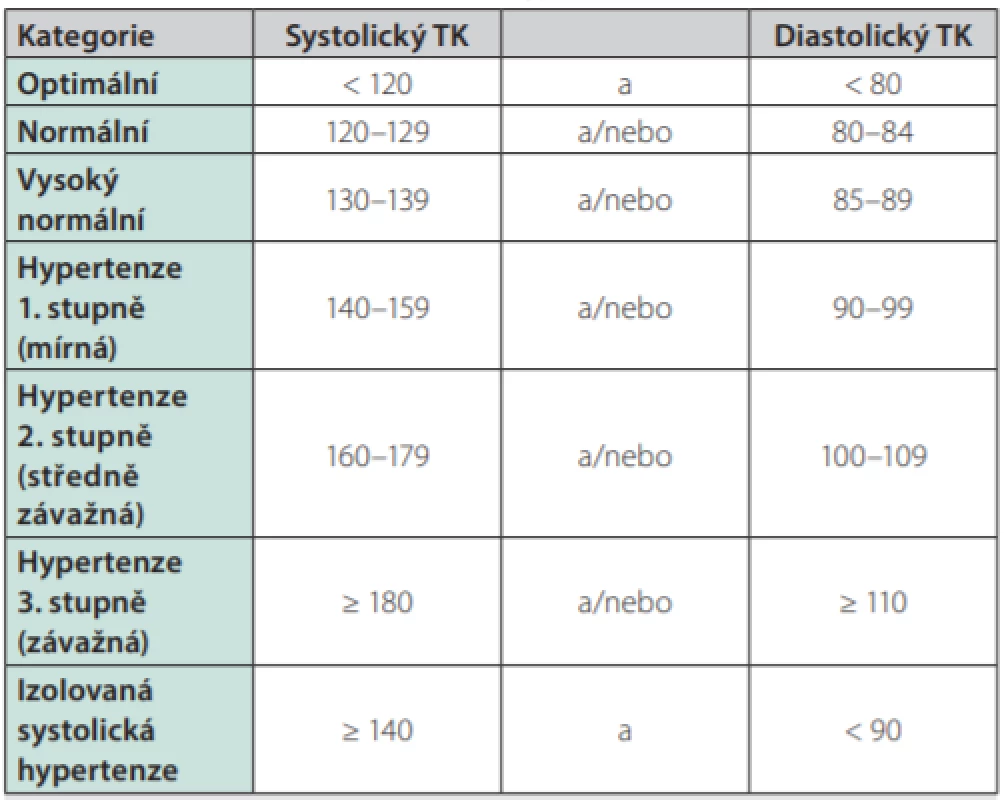
TK – krevní tlak v mm Hg Dále je prokázáno, že kouření tabáku má okamžitý i prodloužený účinek na zvýšení hodnot krevního tlaku cestou aktivace sympatického nervového systému, a proto je zanechání kouření dalším důležitým milníkem v nefarmakologické léčbě arteriální hypertenze. Z dalších zlozvyků je velmi pozoruhodný vývoj stran doporučené, resp. spíše povolené maximální dávky alkoholu, která se od předcházejících doporučení liší svým dalším snižováním. Souhrnná tabulka 3 ukazuje změny životního stylu vhodné ke snížení hodnot krevního tlaku.
Table 3. Nefarmakologická opatření v léčbě hypertenze, upraveno dle 6 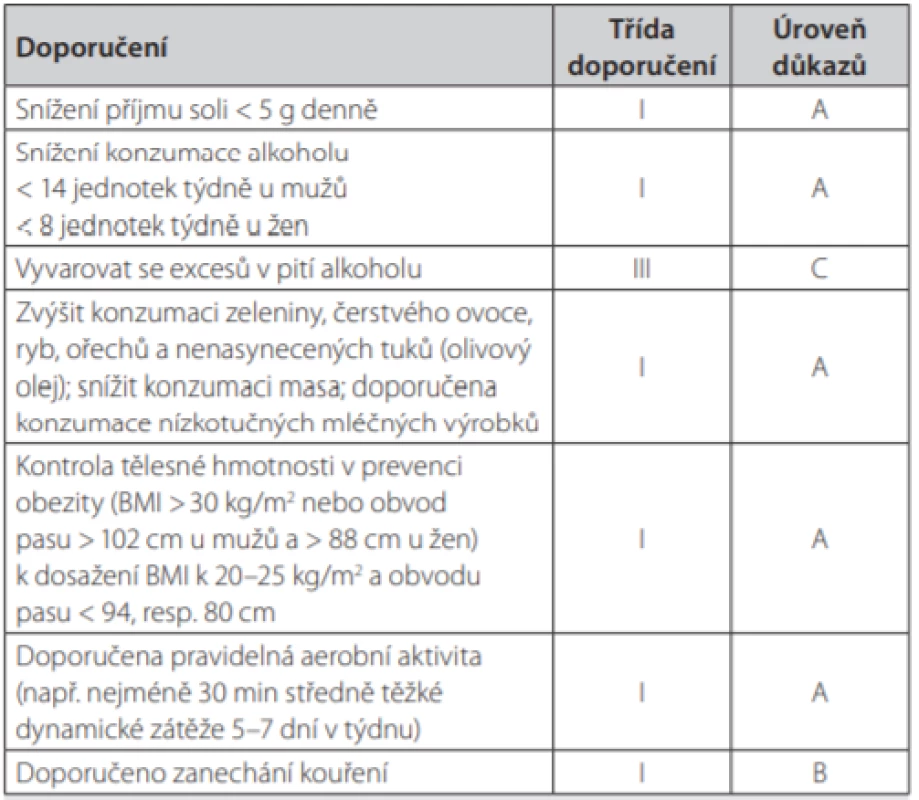
BMI – body mass index. Jednotka alkoholu odpovídá 125 ml vína nebo 250 ml piva Zahajování farmakoterapie hypertenze u metabolického syndromu
Nejnovější odborná doporučení pro léčbu arteriální hypertenze ESC/ESH z r. 2018, jak bylo již výše zmíněno, nevěnují pozornost léčbě hypertenze u samotného MS. Léčba je u nekomplikovaných hypertoniků zahajována primárně dle hodnoty krevního tlaku a pak se dále rozhodujeme dle celkového KV rizika (dle Tab. 2).
Otázka farmakologické léčby v případě vysokého normálního tlaku (definice a klasifikace arteriální hypertenze viz Tab. 2), který je jedním z diagnostických kritérií MS, je řešena pouze u pacientů s velmi vysokým KV rizikem, kteří již mají KV onemocnění, a to zejména ischemickou chorobou srdeční (třída doporučení IIb, úroveň důkazů A) (6). U pacientů s MS platí stejně jako u ostatních osob s vysokým normálním tlakem v primární prevenci KV onemocnění doporučení změn životního stylu (třída doporučení I, úroveň důkazů A). Toto doporučení je v rozporu s předchozím z českých doporučení, kde např. u diabetiků je považování za „rozumné“ zahajovat farmakoterapii i u osob s vysokým normálním tlakem.
U hypertenze 1. stupně (mírná hypertenze) se doporučuje okamžité zahájení farmakoterapie u osob s vysokým KV rizikem (což většinou pacienti s MS splňují); nebo velmi vysokým KV rizikem v přítomnosti KV onemocnění, postižení ledvin a přítomnosti orgánových změn hypertenze (např. hypertrofie levé komory srdeční, nález na očním pozadí, albuminurie aj.). Pokud jsou hypertonici v nízkém nebo středním KV riziku (zřejmě bychom našli mladší hypertoniky 1. stupně s MS a např. méně vyjádřenou tíží ostatních KV rizikových faktorů), lze vyčkat 3–6 měsíců po implementaci režimových opatření a teprve při neúspěchu zavést farmakoterapii. Středně těžká nebo těžká hypertenze se u osob s nejen MS léčí farmakologicky vždy a nová doporučení kladou důraz na dosažení kontroly hypertenze do 3 měsíců.
Vhodná antihypertenziva k farmakoterapii hypertenze u metabolického syndromu
Naše národní doporučení České společnosti pro hypertenzi z r. 2017 uvádějí, že pro hypertoniky s metabolickým syndromem je třeba vybrat antihypertenziva s metabolicky příznivým efektem, tj. inhibitory ACE nebo sartany, které zlepšují citlivost k inzulinu a snižují riziko vzniku diabetes melllitus 2. typu (9). Pokud nestačí v monoterapii k dosažení cílové hodnoty krevního tlaku, kombinují se s metabolicky neutrálním blokátorem kalciových kanálů nebo metabolicky neutrálním diuretikem (indapamidem).
U pacientů s metabolickým syndromem a hypertenzí nebylo provedeno velké množství studií. Nejvýznamnější z nich je studie STAR (the Study of Trandolapril‑verapamil And insulin Resistance). Nemocní byli randomizováni na léčbu trandolaprilem s verapamilem nebo losartanem s hydrochlorothiazidem. První léčebná kombinace po téměř roční léčbě významně snížila hladinu glykemie ve 2. hodině orálního glukózového testu (oGTT) a druhá kombinace naopak významně zvýšila hladinu této glykemie. Na konci studie STAR bylo dosaženo stejného poklesu krevního tlaku v obou léčebných větvích. Hladiny glykovaného hemoglobinu (HbA1C) a plazmatického inzulinu byly významně vyšší ve větvi léčené losartanem a thiazidovým diuretikem ve srovnání se skupinou léčenou trandolaprilem a verapamilem. Dalším velmi důležitým výsledkem studie STAR bylo snížení rizika vzniku diabetes mellitus 2. typu u nemocných léčených trandolaprilem v kombinaci s verapamilem oproti druhé léčebné větvi; léčba trandolaprilem v kombinaci s verapamilem snížila relativní riziko vzniku diabetes mellitus 2. typu u hypertenzních nemocných s metabolickým syndromem a porušenou glukózovou tolerancí ve srovnání s nemocnými léčenými losartanem s hydrochlorothiazidem téměř o 17 % (10). Thiazidová diuretika v závislosti na dávce zhoršují inzulinovou rezistenci a zvyšují riziko vzniku diabetes mellitus 2. typu v průměru o 30 % a je evidentní, že tento negativní účinek nedokázal ve výše zmíněné studii STAR vyrovnat ani přidaný losartan. Proto u pacientů s diabetem nebo v prediabetu volíme dle našich národních doporučení raději diuretika podobná thiazidům, což je chlorthalidon a především indapamid, který je u nás dostupný samostatně nebo i ve fixní kombinaci.
Nová evropská doporučení tento postup preferující indapamid až tak nepodporují. Připouštějí proběhlou debatu o možné superioritě indapamidu a chlorthalidonu nad hydrochlorothiazidem co do jejich kardioprotektivity a pozitivních účinků na metabolismus glycidů, nicméně stavějí všechny tyto tři léky na stejnou úroveň. Jako důvod uvádějí neprovedení klinických studií, kde by byla thiazidová a thiazidům podobná diuretika zkoumána v přímém porování; jako další důvod uvádějí širokou dostupnost fixních kombinací ACE inhibitorů nebo sartanů s thiazidovými diuretiky.
Nová evropská doporučení nezatracují roli metabolicky neutrálních antihypertenziv (ACE inhibitorů, sartanů a blokátorů kalciových kanálů) u MS, naopak je doporučují jako léky první volby u úplně všech nekomplikovaných hypertoniků a diabetes ani MS přitom již nezmiňují. Podporují koncept zahajování farmakoterapie hypertenze nekomplikovaných hypertoniků fixní dvojkombinací (kromě hypertoniků 1. stupně s nízkým KV rizikem, kde lze užít pouze monoterapie ACE inhibitorem nebo sartanem), kde má své jasné místo ACE inhibitor nebo sartan s blokátorem kalciových kanálů nebo diuretikem. Pokud tato dvojkombinace nestačí k dosažení cílových hodnot krevního tlaku, přidává se opět do fixní trojkombinace chybějící diuretikum nebo blokátor kalciového kanálu (tato fixní trojkombinace je mimochodem u nás dostupná pouze s indapamidem jako zástupcem diuretik). Užití fixních kombinací zlepšuje complianci a perzistenci k léčbě, čímž zlepšuje ve výsledku kontrolu arteriální hypertenze (11–14). Teprve jako další antihypertenziva přicházejí do 4 - a vícekombinací spironolakton, betablokátory a centrálně působící antihypertenziva.
Právě centrální antihypertenziva jsou vhodná do kombinační terapie arteriální hypertenze u jedinců s MS, protože snižují inzulinovou rezistenci až o 25 %: alfablokátory nebo relativně nová generace centrálně působících antihypertenziv – inhibitory imidazolinových receptorů (tj. rilmenidin nebo moxonidin). Tato antihypertenziva nejsou dle národních ani evropských doporučeních řazena mezi antihypertenziva první volby a měla by být užita až jako součást vícekombinační léčby.
Cílové hodnoty krevního tlaku
V národních doporučeních z r. 2017 se uvádí nutnost snížení krevního tlaku v ambulanci pod hodnoty 140/90 mm Hg. Na základě výsledků studie SPRINT (Systolic Blood Pressure Intervention Trial) se dodává, že zejména u nemocných s vysokým KV rizikem by se měly cílové hodnoty krevního tlaku pohybovat okolo 130/80 mm Hg. Do této skupiny spadají i pacienti s MS. Ve zmínění studii SPRINT byla porovnávána intenzivní kontrola hypertenze k hodnotám 120 mm Hg oproti standardní léčbě s udržením hodnot krevního tlaku okolo 136 mm Hg, s tím, že pacienti s těsnější kontrolou krevního tlaku měli větší prospěch z léčby (15). Dle aktuálních nejnovějších evropských odborných doporučení by měli být všichni hypertonici mladší 65 let v případě dobré tolerance léčby, nezávisle na přítomnosti nekomplikované hypertenze, diabetu, KV nebo cerebrovaskulárních onemocnění léčeni k cílovému systolickému krevnímu tlaku pod 130 mm Hg (pouze u nefropatů < 140 mm Hg do 130 mm Hg, pokud je tolerováno). U hypertoniků starších 65 let je cílovým rozmezím systolického krevního tlaku 130–139 mm Hg, opět při dobré toleranci léčby. Z výsledků studie SPRINT ale plyne, že u žádné skupiny hypertoniků by neměl být systolický krevní tlak snižován pod hodnoty 120 mm Hg, protože v těchto hodnotách již není prokázán prospěch z léčby a je vyšší výskyt nežádoucích účinků. S hodnotami diastolického krevního tlaku je vše jednoduché, měly by být v rozmezí 70–79 mm Hg u všech hypertoniků. V evropských doporučeních není cílová hodnota krevního tlaku u MS diskutována, ale je zřejmé, že je stejná jako u ostatních hypertoniků.
Závěr
Je třeba zdůraznit, že modifikace životního stylu, zanechání kouření, pravidelná pohybová aktivita a racionální strava jsou nejlevnější a nejúčinnější prostředky, jak léčit nemocné s MS a jak snížit jejich vysoké kardiometabolické riziko, tj. riziko vzniku předčasné manifestace aterosklerózy a rozvoje diabetes mellitus 2. typu. Při farmakoterapii vybíráme preferenčně fixní kombinace inhibirorů ACE nebo sartanů s blokátory kalciových kanálů nebo diuretiky; v českých podmínkách spíše s indapamidem.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Barbora Nussbaumerová, Ph.D.,
2. interní klinika Fakultní nemocnice Plzeň,
E. Beneše 13,
305 99 Plzeň
Cit. zkr: Vnitř Lék 2020; 66(1): 10–14
Článek přijat redakcí: 6. 11. 2019
Článek přijat k publikaci: 7. 1. 2020
Sources
1. Alberti KG, Eckel RH, Grundy SM et al. Harmonizing the Metabolic Syndrome: a Joint Interim Statement of the International Diabetes Federation Task Force on Epidemiology and Prevention; National Heart, Lung, and Blood Institute; American Heart Association; World Heart Federation; International Atherosclerosis Society; and International Association for the Study of Obesity. Circulation 2009; 120 : 1640–1645.
2. Cífková R, Bruthans J, Adámková V, et al. Prevalence základních kardiovaskulárních rizikových faktorů v české populaci v letech 2006–2009. Studie Czech postMONICA. Cor Vasa 2011; 53 : 220–229.
3. Rosolová H. Metabolický syndrom a jeho význam v primární prevenci nemocí s častým výskytem v populaci. Cor Vasa 2011; 53 : 249–252.
4. Hamet P, Merlo E, Šeda O et al. Quantitative Founder‑Effect Analysis of French Canadian Families Identifies Specific Loci Contributing to Metabolic Phenotypes of Hypertension. Am J Hum Genet 2005; 76 : 815–832.
5. Reaven GM, Lithell L, Landsberg L. Hypertension and associated metabolic abnormalities – the role of insulin resistance and the sympathoadrenal system. N Engl J Med 1996; 334 : 374–381.
6. The Task Force for the management of arterial hypertension of the European Socie ‑ ty of Cardiology (ESC) and the European Society of Hypertension (ESH). 2018 ESC/ESH Guidelines for the management of arterial hypertension. European Heart Journal (2018) 39, 3021–3104 doi:10.1093/eurheartj/ehy339.
7. Stevens VJ, Obarzanek E, Cook NR et al. Trials for the Hypertension Prevention Research G. Long term weight loss and changes in blood pressure: results of the Trials of Hypertension Prevention, phase II. Ann Intern Med 2001; 134 : 1–11.
8. Elliott P, Stamler J, Nichols R et al. Intersalt revisited: further analyses of 24 hour sodium excretion and blood pressure within and across populations. Intersalt Cooperative Rese ‑ arch Group. BMJ 1996; 312 : 1249–1253.
9. Widimský J, Filipovský J, Ceral J et al. Doporučení pro diagnostiku a léčbu arteriální hypertenze ČSH 2017. Hypertenze, kardiovaskulární prevence 2018; 7 (Supplementum): 1-20.
10. Bakris G, Molitch M, Hewkin A et al.: Differences in glucose tolerance between fixed‑dose antihypertensive drug combinations in people with metabolic syndrome. Diabetes Care 2006; 29 : 2592–2597.
11. Egan BM, Bandyopadhyay D, Shaftman SR et al. Initial monotherapy and combination therapy and hypertension control the first year. Hypertension 2012; 59 : 1124–1131.
12. Corrao G, Parodi A, Zambon A, et al. Reduced discontinuation of antihypertensive treatment by two‑drug combination as first step. Evidence from daily life practice. J Hypertens 2010; 28 : 1584–1590.
13. Conn VS, Ruppar TM, Chase JA et al. Interventions to improve medication adherence in hypertensive patients: systematic review and meta‑analysis. Curr Hypertens Rep 2015;17 : 94.
14. Mancia G, Rea F, Cuspidi C et al. Blood pressure control in hypertension. Pros and cons of available treatment strategies. J Hypertens 2017; 35 : 225–233.
15. The SPRINT Research Group. A Randomized Trial of Intensive versus Standard Blood‑Pressure Control. N Engl J Med 2015; 373 : 2103-2116 DOI: 10.1056/NEJMoa1511939
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2020 Issue 1-
All articles in this issue
- Ve spojení a jednotě je síla
- Hlavní téma: Metabolický syndrom
- Léčba hypertenze u metabolického syndromu – update 2019
- Aterogenní dyslipidemie typické pro metabolický syndrom
- Diabetes mellitus 2. typu v praxi – balancování mezi rezistencí a sekrecí
- Hepatotoxicita indukovaná bodybuilding suplementami
- Chronický stres, psychická nepohoda a deprese zvyšují četnost infekčních, autoimunitních, ale i maligních nemocí
- Sarkopenická obezita – aktuální přehled problematiky
- Autoimunitní hepatitida
- Dvacet let cesty nefrologa do hlubin toxicity fosforu
- Monitorovanie a individualizácia liečby inhibítormi P2Y12 ADP receptorov
- Infarkt myokardu u pacienta s metabolickým syndromem a prokázaným syndromem obstrukční spánkové apnoe
- Úskalí v diagnostice srdeční amyloidózy a možnosti terapie
- Bolesti a deformace dolní čelisti – projev fibrózní dysplazie čelisti
- K čemu lze využít výsledek vyšetření koncentrace celkového cholesterolu?
- Několik poznámek ze čtení posledních doporučených postupů pro léčbu DLP verze 2019
- Založení profesního spolku SAI – sdružení ambulantních internistů, z. s.
- Odešel velký člověk a lékař prof. MUDr. Vítězslav Kolek, DrSc., FCCP
- Prevalence a rizikové faktory T buňkami zprostředkované rejekce u pacientů po transplantaci jater od zemřelého dárce – retrospektivní studie v desetiletém období
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Sarkopenická obezita – aktuální přehled problematiky
- Chronický stres, psychická nepohoda a deprese zvyšují četnost infekčních, autoimunitních, ale i maligních nemocí
- Odešel velký člověk a lékař prof. MUDr. Vítězslav Kolek, DrSc., FCCP
- Autoimunitní hepatitida
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

