-
Medical journals
- Career
Artériová hypertenzia – viacnásobný cievny bludný kruh
Authors: Peter Gavorník 1,2,3; Andrej Dukát 1,3; Ľudovít Gašpar 1,3; Naďa Hučková 1,3; Laura Slezáková 1,3; Katarína Kusendová 1,3; Gabriela Gubo 1,2; Denisa Medová 1,2; Xénia Faktorová 1,2; Eva Gavorníková 1
Authors‘ workplace: II. interná klinika LF UK a UN Bratislava, Slovenská republika, prednosta doc. MUDr. Ľudovít Gašpar, CSc. 1; Prvé angiologické pracovisko (PAP), vedúci lekár doc. MUDr. Peter Gavorník, PhD., mim. prof. 2; Sekcia angiológov Slovenskej lekárskej komory, predseda doc. MUDr. Peter Gavorník, PhD., mim. prof. 3; Ambulancia všeobecného lekára pre dospelých, poliklinika Ružinov, Bratislava Slovenská republika 4
Published in: Vnitř Lék 2015; 61(Suppl 5): 25-34
Category: Reviews
Venované pamiatke prof. MUDr. Ivana Ďuriša, DrSc. pri príležitosti ročného výročia jeho úmrtia.
Overview
Cieľ:
Úlohou tejto prehľadovej práce o diagnóze a manažmente artériovej hypertenzie je zamerať sa na dokumenty a štúdie o hypertenzii publikované v ostatných rokoch s cieľom určiť ich príspevok k rozšíreniu našich vedomostí o artériovej hypertenzii v klinickej praxi.Diskusia:
Artériovú hypertenziu nedefinujú príznaky a znaky, ale čísla hodnôt krvného tlaku. Artériová hypertenzia je cievna choroba (vaskulárny rizikový faktor) viacerých cievnych chorôb (ateroskleróza; arterioloskleróza/arteriolonekróza/arteriolokalcinóza; artériová trombóza; artériová embólia; artériová tromboembólia; artériová disekcia; komplikovaná artériová aneuryzma) a iné.Záver:
Artériová hypertenzia je príčinou i následkom funkčného (dysfunkcia endotelu) i štruktúrneho vaskulárneho a orgánového poškodenia (multiorgánovomultivaskulárna choroba). Cievy sú páchateľkami, nástrojmi i obeťami artériovej hypertenzie a orgánovocievnych artériových chorôb.Kľúčové slová:
angiológia/vaskulárna medicína – artériová hypertenzia – cievne choroby – cievy – interná medicína – orgánovovaskulárne artériové chorobyÚvod
Krvné distribučné a rezistentné cievy sú páchateľkami, nástrojmi i obeťami artériovej hypertenzie a orgánovocievnych artériových chorôb. Artériovú hypertenziu (AH) nedefinujú príznaky a znaky, ale „iba“ čísla hodnôt krvného tlaku (TK ≥ 140/90 mm Hg). Napriek tomu, že ju vieme merať, mnohí o artériovej hypertenzii nevedia a neliečia sa, liečia sa nedôsledne alebo používajú nevhodnú liečbu [1–24].
Spôsoby merania krvného tlaku a systémová artériová hypertenzia
Tlak krvi (TK) v krvných cievach je laterálna sila, ktorou pôsobí krv na cievnu stenu. Ak meriame tlak krvi vo veľkom obehu, hovorí sa o systémovom krvnom tlaku. Ak meriame tlak krvi v cievach malého krvného obehu, hovorí sa o pľúcnom (pulmonálnom) krvnom tlaku. Ak sa meria tlak krvi v žilách, registrujeme žilový (vénový) krvný tlak. Pri meraní tlaku krvi v oblasti mikrocirkulácie (arterioly, kapiláry, venuly), registrujeme mikrovaskulárny krvný tlak. Ak meriame tlak krvi v tepnách, registrujeme tepnový (artériový) krvný tlak. Tlak lymfy (TL) je laterálna sila, ktorou pôsobí miazga na cievnu stenu lymfových ciev. V každej časti krvného a lymfového cievneho systému by mal mať tlak krvi (lymfy) normálne hodnoty (normotenzia). Za patologických podmienok môže byť tlak krvi (lymfy) znížený (hypotenzia) alebo zvýšený (hypertenzia). V klinickej praxi sa termínom „tlak krvi“ vyjadruje, bohužiaľ nepresne, obvykle systémový artériový TK [1–24]. Artériová hypertenzia sa klasifikuje podľa hodnôt artériového krvného tlaku na 3 stupne (tab. 1).
Table 1. Klasifikácia hodnôt systémového artériového krvného tlaku (TK) u dospelých osôb nad 18 rokov a klasifikácia artériovej hypertenzie (AH) podľa hodnôt, podľa klinického priebehu a podľa etiológie. 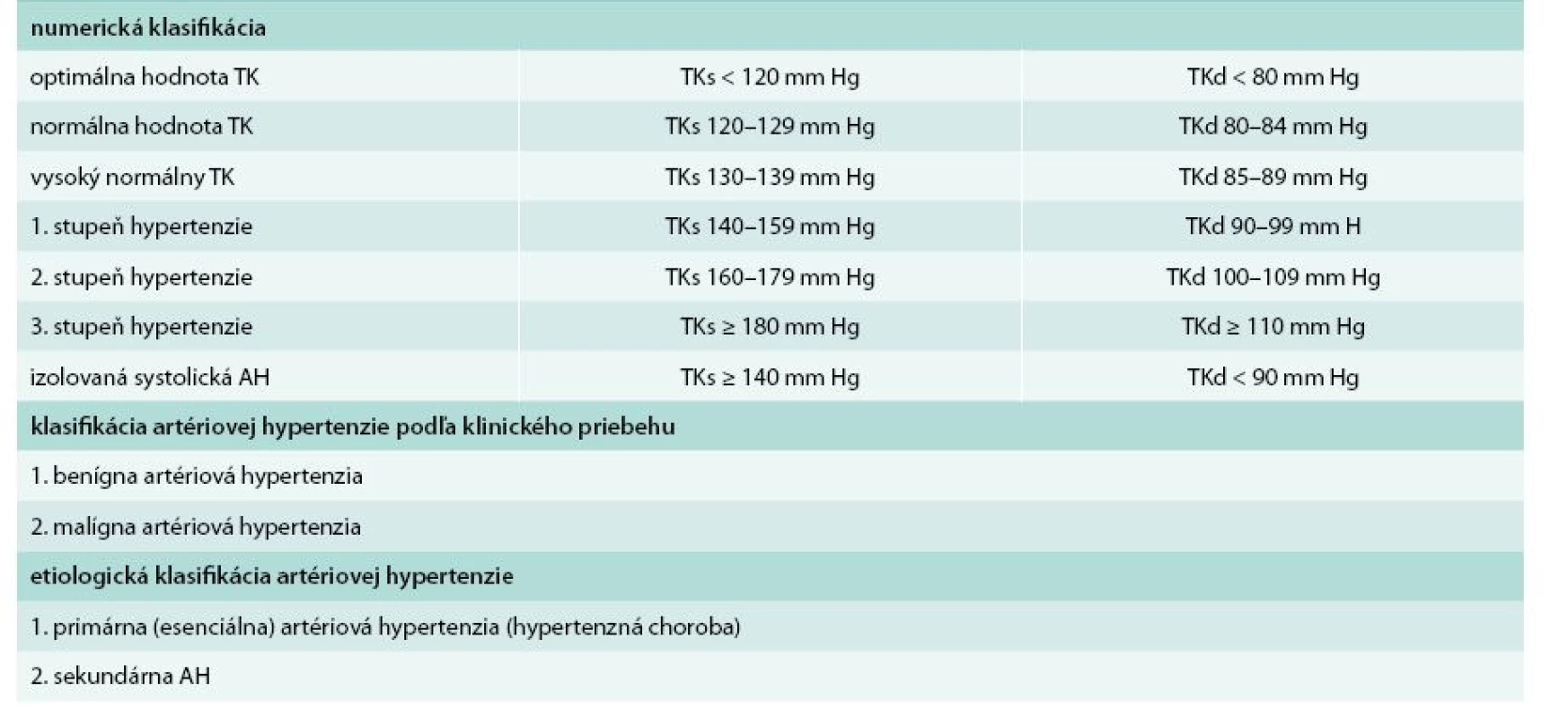
Upravené podľa [1,3,12] Pri konvenčnom meraní klinického (kazuálneho) TK v zdravotníckom zariadení (conventional blood pressure measurement – CBPM; office blood pressure – OBP) by sa pri meraní TK mala dodržiavať diagnostická zásada 2 × 2, t.j. 2 merania krvného tlaku (na začiatku a na konci vyšetrenia) pri 2 návštevách u lekára s odstupom minimálne 1 týždeň. Artériový (systémový) tlak krvi sa v klinickej praxi najčastejšie meria klasickou auskultačnou, nepriamou metódou pomocou tlakomeru, obvykle na ramenách. Hodnoty tlaku krvi, namerané bez osobitnej prípravy vyšetrovaného, sa označujú ako príležitostný tlak. Krvný tlak by sa však mal merať v pokojových podmienkach (minimálne po 5 min pokoja), v primerane teplej miestnosti, v prípade potreby po upokojujúcom rozhovore – pokojový tlak. 2 hod pred vyšetrením by pacient nemal fajčiť a nemal by piť kávu a alkohol. V ambulancii obvykle meriame tlak krvi v sediacej polohe, väčšinou na pravom ramene. U starších osôb meriame tlak krvi aj v ľahu a po postavení, aby sme zistili posturálne zmeny TK. Pri prvom vyšetrení TK treba zmerať tlak krvi na obidvoch ramenách, pri artériovej hypertenzii a pri pátraní po ischemickej chorobe dolných končatín aj na dolných končatinách. Končatiny i tlakomer majú byť vo výške srdca. Dôležitá je aj správna šírka manžety. U osôb s obvodom ramena väčším ako 35 cm by sa nemala použiť štandardne široká manžeta, ale širšia (18 a viac cm), ktorú možno použiť i na meranie tlaku krvi na stehne. U detí a kachektických osôb by sa naopak mala použiť užšia manžeta. Vyprázdnenú manžetu tlakomeru priložíme rovnomerne a pevne na obnažené rameno; nenafúknutá manžeta nesmie rameno stláčať. Proximálne od miesta merania nesmú byť žiadne stlačujúce časti odevu. Dolný okraj manžety má byť asi 2 cm nad lakťovou jamkou. Manžeta sa rýchlo nafúkne na hodnotu o 20–30 mm Hg vyššiu, ako je hodnota tlaku, pri ktorom vymizne pulz na a. radialis. Len pri prvom meraní tlaku krvi sa má manžeta nafúknuť na hodnotu podstatne vyššiu, na odhalenie tzv. auskultačného okna (auskultačnej medzery). Je to doteraz nie celkom objasnený fenomén, keď pri meraní TK sa najprv objavia i zmiznú auskultačné fenomény, potom je auskultačné okno (i 25 mm Hg) a znovu sa objavia a zmiznú auskultačné fenomény. Ak teda nezvýšime tlak v manžete nad hodnotu, pri ktorej sa objavujú prvé auskultačné fenomény, tak zistíme falošne nízke hodnoty TK. Ešte raz treba zdôrazniť, že pri opakovaných meraniach manžetu nafúkneme na hodnotu iba o 20–30 mm Hg vyššiu, ako je hodnota, pri ktorej vymizne pulz na distálnom mieste. Fonendoskop sa priloží pod okraj manžety, na miesto, kde sa hmatá pulzácia ramennej tepny (a. brachialis). Tlak v manžete pomaly znižujeme, nie viac ako o 2–3 mm Hg za sekundu alebo 5 mm Hg na jeden Korotkovov fenomén. Systolický tlak krvi (TKs) sa odčíta pri objavení Korotkovových fenoménov (fáza I). Diastolický tlak krvi (TKd) sa odčíta u gravidných žien pri oslabení Korotkových fenoménov (fáza IV), inak pri vymiznutí Korotkovových fenoménov (fáza V).
Pri hyperkinetickej cirkulácii sa niekedy pozoruje tzv. fenomén nekonečného (nulového) tónu, keď Korotkovove fenomény sú počuteľné aj pri znížení tlaku v manžete na 0 mm Hg. Z jedného merania tlaku krvi nemôžeme stanoviť, ale ani vylúčiť diagnózu artériovej hypertenzie alebo artériovej hypotenzie [1,3,8–12].
Optimálna hodnota TK je podľa ESH/ESC (2013) TKs < 120 a TKd < 80 mm Hg. Normálna hodnota TKs je 120–129 mm Hg a TKd 80–84 mm Hg. Vyššia normálna hodnota (high normal) TKs je 130–139 mm Hg a TKd 85–89 mm Hg [1]. Podľa US JNC 8 (2014) sa hodnoty TKs 120–139 a TKd 80–89 nazývajú prehypertenzia [3]. Hodnoty TKs 140–159 a TKd 90–99 mm Hg sa označujú ako 1. stupeň hypertenzie (mierna hypertenzia). Hodnoty TKs 160–179 mm Hg a TKd 100–109 mm Hg sa označujú ako 2. stupeň hypertenzie (stredne ťažká hypertenzia). Hodnoty TKs > 180 mm Hg a TKd > 110 mm Hg sa označujú ako 3. stupeň artériovej hypertenzie (ťažká hypertenzia). Hodnoty TKs ≥ 140 a TKd < 90 mm Hg sa nazývajú izolovaná systolická hypertenzia (tab. 1).
Hodnoty TK pritom neustále kolíšu – počas dňa v súvislosti s fyzickou a psychickou aktivitou; nočný pokles TK je prejavom diurnálneho (cirkadiánneho) rytmu. Známe je aj kolísanie TK v dlhších periódach (poltýždenné – cirkasemiseptánne, týždenné – cirkaseptánne, mesačné – cirkatrigintánne, polročné – cirkasemianuálne, ročné – cirkaanuálne a iné). Rovnako mimoriadne častý výskyt fenoménu bieleho plášťa a maskovanej hypertenzie vo všeobecnej populácii svedčí o tom, že rutinné meranie TK v ambulancii lekára nie je dostatočné pre diagnostiku a pre posúdenie adekvátnej kontroly TK liečbou i celkového kardio-vaskulárneho rizika. Klinický TK (office blood presure – OBP) nezohľadňuje veľkú fyziologickú variabilitu TK, ako aj ovplyvňovanie TK psychickým stavom alebo chovaním pacienta [1,3–38].
Meranie TK samým pacientom v domácom prostredí (home blood pressure measurement – HBPM; self blood pressure measurement – SBPM; mimo zdravotníckeho zariadenia; mimoklinický TK, out-of-office BP) je druhou základnou metódou merania TK. Domáci selfmonitoring napriek mnohým výhodám neumožňuje posúdiť mimoriadne dôležité nočné hodnoty TK (tab. 2) [1,3,7,8–12].
Table 2. Kategórie a definície hypertenzie podľa spôsobu merania krvného tlaku v zdravotníckom zariadení (klinický TK; office BP) a mimo zdravotníckeho zariadenia (mimoklinický TK; out-of-office BP), jednak pri ambulantnom monitorovaní (ABP) a jednak pri domácom meraní (HBP). 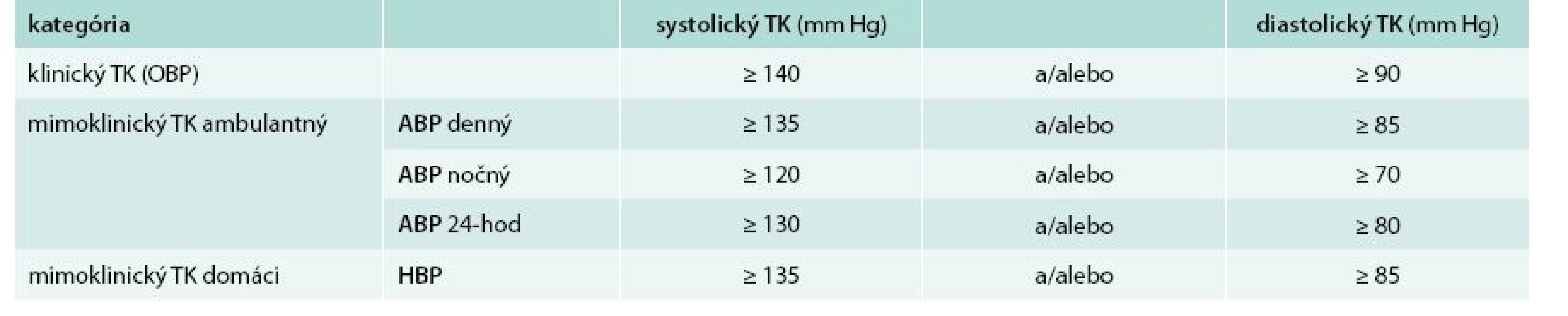
ABP – ambulantný TK HBP – doma meraný TK OBP – klinický (office) TK Upravené podľa [1,3,12] Komplexnejší obraz zmien TK môžeme registrovať a hodnotiť metódou ambulantného monitorovania krvného tlaku – AMTK (ambulatory blood pressure measurement – ABPM). V bývalom Československu ako prví popísali túto metódu Dukát et al. Často používaný výraz „tlakový Holter“ je nesprávny, keďže nejde o meranie kontinuálne, ale jednorazové opakované meranie a zaznamenávanie hodnôt TK v predom stanovených intervaloch (tab. 2) [1,3,5,8–12].
Artériová hypertenzia (TKs ≥ 140 a TKd ≥ 90 mm Hg OBP) je závažným rizikovým faktorom nielen stenotizujúco-obliterujúcich, ale aj dilatačno-ektatických vaskulárnych chorôb a urýchľuje rozvoj funkčných a štruktúrnych orgánovovaskulárnych chorôb a komplikácií [8–12]. Už pri prehypertenzii (TKs 120–139 a TKd 80–89 mm Hg) sa pozoruje zvýšené orgánovovaskulárne riziko [3]. U pacientov, ktorí majú artériové choroby so sklerotickou tendenciou cievnej steny, najmä u osôb s Mönckebergovou mediosklerózou, môže ísť o artériovú pseudohypertenziu, ktorá je vyvolaná rigiditou a nestlačiteľnosťou tepien pod manžetou tlakomera (niekedy aj pri hodnotách okolo 300 mm Hg v manžete nevymizne pulz na a. radialis) [1,3,8–12].
Rezistentná AH; hypertenzia rezistentná na liečbu je AH, ktorá ani pri použití trojkombinácie antihypertenzných liekov, vrátane diuretík, neklesá ani po mesiaci < 140/90 mm Hg. Príčinou je nízka kompliancia pacienta, sekundárne hypertenzie, nedostatky farmakoterapie (nízke dávkovanie, nevhodné kombinácie liekov, lieky s krátkym účinkom, liekové interakcie atď), ťažká obezita, alkoholizmus, návykové látky, pseudohypertenzia, použitie nevhodnej (úzkej) manžety pri meraní TK a iné menej časté príčiny [1,3,8–14].
Okrem arbitrárnej numerickej klasifikácie TK a AH, sa používajú ešte ďalšie klasifikácie AH [1–24]. Klasifikácia AH podľa klinického priebehu (tab. 1) rozoznáva benígnu AH s menším vzostupom TK a pomalším priebehom vývinu funkčného a štruktúrneho vaskulárneho poškodenia, vrátane benígnej systémovej arteriolosklerózy a poškodenia cieľových orgánov (PCO) [8–12]. Malígna AH je charakterizovaná veľmi vysokými hodnotami TK (TKd obvykle ≥ 140 mm Hg), rýchlym vývinom systémovej malígnej arteriolosklerózy (arteriolonekrózy) s ťažkou instabilnou ischémiou až nekrózou takmer všetkých tkanív a akútnym zlyhaním životne dôležitých orgánov (akútne zlyhanie srdca, hypertenzná encefalopatia s hypertenznou angioretinoneuropatiou, akútne zlyhanie obličiek, terminálne syndróm diseminovanej intravaskulárnej koagulácie) [1,8–12].
Primárna (esenciálna) artériová hypertenzia (hypertenzná choroba)
Etiologická klasifikácia AH (tab. 1) rozoznáva primárnu (esenciálnu) artériovú hypertenziu (hypertenznú chorobu), bez jednoznačne známej či definovanej príčiny, ktorá tvorí asi 90–95 % prípadov AH [1,3].
Sekundárna artériová hypertenzia
Sekundárna hypertenzia (SAH) tvorí asi 5–10 % prípadov AH, u ktorých je príčina vzniku a vývinu AH známa. Príčina sekundárnej AH je niekedy odstrániteľná, čím sa môže dosiahnuť vyliečenie pacienta (tab. 1; tab. 3) [1–38].
Table 3. Etiológia sekundárnej artériovej hypertenzie. 
Upravené podľa [1,3,12] Nefrogénne sekundárne artériové hypertenzie (NSAH)
Tvoria 70–80 % všetkých sekundárnych AH. Diferenciálna diagnóza je vždy komplikovaná skutočnosťou, že medzi artériovou hypertenziou a systémovou arteriolosklerózou (a jej orgánovou renovaskulárnou súčasťou – arteriolonefrosklerózou; nefroarteriolosklerózou; nefrosklerózou) je vzájomný obojstranný vzťah, takže nevieme doteraz spoľahlivo určiť, čo je primárne a čo je sekundárne [1,3,8–12,31].
Renoparenchýmovú nefrogénnu hypertenziu (tab. 3) môže spôsobovať prakticky každá obličková choroba, pri ktorej dochádza k poškodeniu parenchýmu obličiek, najmä glomerulonefritídy, tubulointersticiálne nefritídy, obštrukčné uropatie a hydronefróza, polycystóza obličiek, tumory produkujúce renín, transplantovaná oblička (tab. 4).
Table 4. Etiológia renoparenchýmovej artériovej hypertenzie. 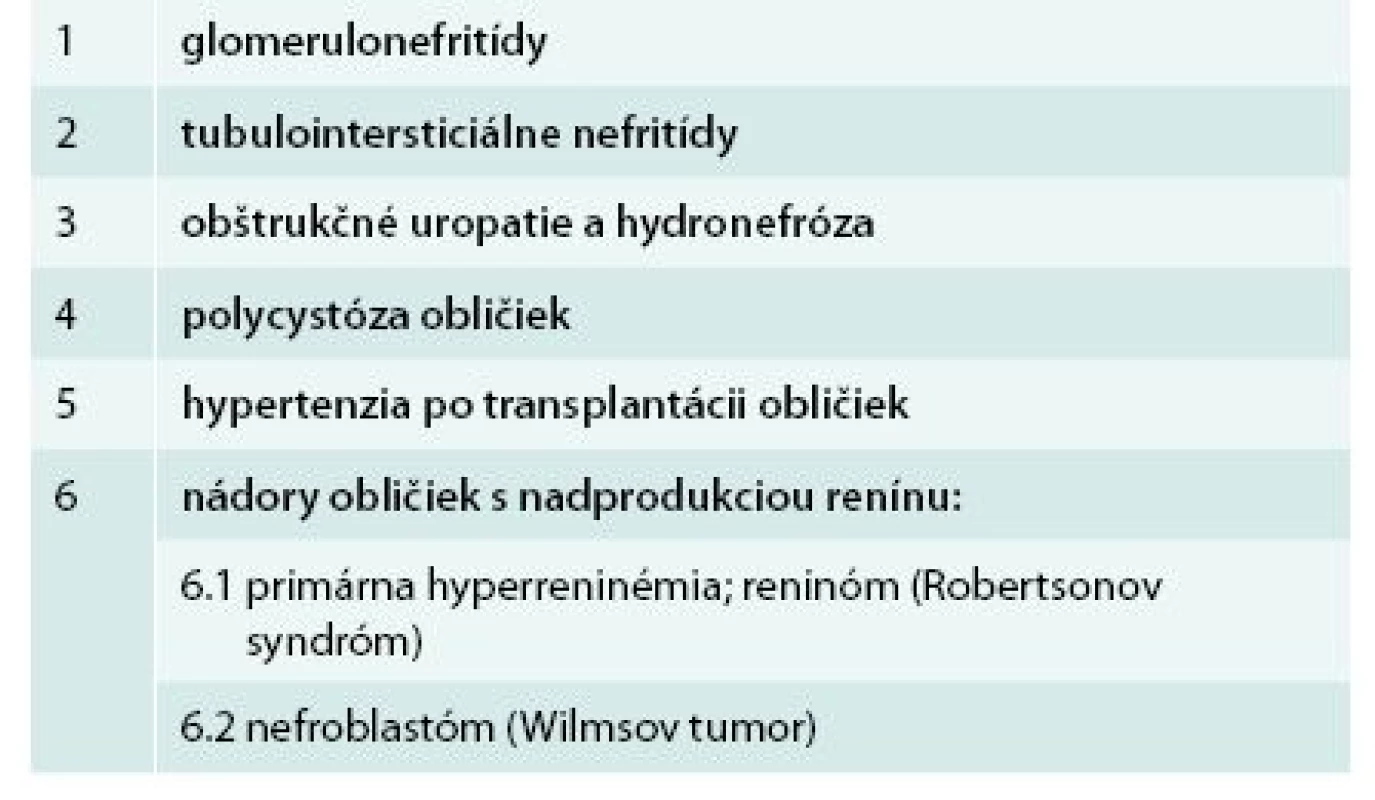
Upravené podľa [1,3,12] Renovaskulárna nefrogénna hypertenzia (tab. 3) je spôsobená stenotizujúco-obliterujúcimi artériovými chorobami renálnych artérií (tab. 5), pričom sa najčastejšie vyskytuje ateroskleróza (E1) a fibromuskulárna dysplázia (E7), menej často iné artériové choroby, ktoré spôsobujú ischémiu obličky [11,12]. Každý chorý človek je postihnutý, vrátane každého cievneho pacienta (angiaka), ale pacienti s ojedinelými cievnymi chorobami (rare vascular diseases; orphan diseases) sú postihnutí viacnásobne [23]. Popri závažnej chorobe, ktorou trpia, ich postihujú aj mnohé ďalšie problémy súvisiace s jej oneskorenou diagnostikou, nedostatočnými vedomosťami o podstate chorobného procesu a nedostatočnou pripravenosťou na jej riešenia v bežnej klinickej praxi. Postihuje ich aj nedostupnosť špecializovanej zdravotnej starostlivosti a často aj chýbanie špecifickej účinnej liečby – čiastočne pre nízku motiváciu farmaceutického priemyslu na prípravu špecifických liekov pre choroby, ktoré vzhľadom na malý počet pacientov neprinášajú adekvátny zisk [11,12,23].
Table 5. Etiológia renovaskulárnej artériovej hypertenzie a renovaskulárnej artériovej choroby [11,12] ![Etiológia renovaskulárnej artériovej hypertenzie a renovaskulárnej artériovej choroby [11,12]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/34c685acc7385eab0fd40801125d1194.jpg)
Kombinovanú renoparenchýmovo-renovaskulárnu AH spôsobuje najčastejšie diabetická nefropatia (diabetická chronická obličková choroba), ktorá je vlastne kombináciou tubulointersticiálnej nefritídy, diabetickej glomerulomikroangiopatie, diabetickej makroangiopatie a arteriolosklerózy [8–14].
Endokrinné sekundárne AH
Endokrinné sekundárne AH (ESAH) tvoria asi 10 % všetkých sekundárnych AH (tab. 3). Najčastejšie ju spôsobujú choroby kôry nadobličiek (mineralokortikoidové a glukokortikoidové AH), drene nadobličiek (sympatiko-adrenálneho systému), menej často choroby hypofýzy, štítnej žľazy a paraštítnej žľazy. Diagnóza sa opiera o anamnézu, fyzikálne vyšetrenie a hormonálne laboratórne vyšetrenia (tab. 6). Zobrazovacie vyšetrenia sú potrebné na anatomicko-topografickú diagnózu hormonálneho zdroja [8–14].
Table 6. Etiológia endokrinnej artériovej hypertenzie [8–14] ![Etiológia endokrinnej artériovej hypertenzie [8–14]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/0595948d20aaaca19a20030bb717f62f.jpg)
Hypertenzia v gravidite
Hypertenzia v gravidite (tab. 3) ohrozuje nielen matku, ale aj plod. V súčasnosti sa rozlišujú 4 skupiny AH v gravidite.
- preexistujúca AH sa definuje ako hypertenzia, ktorá sa vyskytuje pred graviditou; AH je väčšinou esenciálna, ale aj sekundárna všetkých typov a stupňov
- gestačná AH (pregnancy induced hypertension – PIH) sa delí na dve podskupiny:
- a. gestačná AH bez proteinúrie
- b. gestačná AH s proteinúriou > 300 mg/l alebo > 500 mg/24 hod (preeklampsia). Je to multisystémová choroba špecifická pre graviditu, s generalizovanou vazokonstrikciou a následnou hypovolémiou a hypoperfúziou, pri ktorom je AH len jedným z prejavov. Endotelová dysfunkcia s hypoperfúziou až ischémiou uteroplacentovej jednotky môže spomaliť rast plodu alebo viesť k intrauterinnému úmrtiu plodu. U matky sa hlavné poruchy vyskytujú v obličkách, pečeni, v mozgu a v angiohemostáze. Vyskytuje sa obvykle u veľmi mladých alebo naopak u starších nulipár po 20. gestačnom týždni alebo v čase blízkom termínu pôrodu. Preeklampsia môže bez akýchkoľvek varovných prejavov progredovať rýchlo do fázy s tonicko-klonickými kŕčmi, známej pod názvom eklampsia. Je to jedna z najdramatickejších, život ohrozujúcich komplikácií gravidity. Častejšie však eklamptickým kŕčom predchádzajú prodromálne prejavy, ako bolesti hlavy, bolesti v epigastriu, hyperreflexia, hemokoncentrácia. V priaznivých prípadoch preeklampsia po pôrode ustupuje do 42 dní, ale porucha funkcie obličiek a proteinúria môže pretrvávať aj dlhšie.
- preexistujúca AH so superponovanou hypertenziou a proteinúriou
- neklasifikovaná AH v gravidite
Donedávna sa odporúčalo v gravidite pri meraní TK identifikovať Korotkovovu fázu IV (oslabenie oziev) oproti fáze V (vymiznutie oziev). Fáza IV je ťažko detegovateľná, preto sa odporúča meranie diastolického tlaku v gravidite pri fáze V; pri fáze IV vtedy, ak Korotkovove zvuky pretrvávajú až k 0 mm Hg. Artériová hypertenzia v gravidite predstavuje celosvetovo stále hlavnú príčinu materskej, fetálnej a neonatálnej morbidity a mortality a komplikuje 7–10 % všetkých tehotností a 10 % gravidít diabetičiek [1,3,8–14].
Lieková (chemická, drogová) hypertenzia (iatrogénna AH)
V súčasnosti jestvuje veľké množstvo liekov s vazopresorickými účinkami, ktoré môžu indukovať AH, napr. sympatikomimetiká, mineralokortikoidy, glukokortikoidy, erytropoetín, tricyklické antidepresíva, cyklosporín A, hormonálne kontraceptíva atď. Z chemických látok predovšetkým chlorid sodný (NaCl), koprín, psilocybín v niektorých hubách, z návykových látok alkohol, kokaín, fajčenie tabaku, marihuany a iné [1,3,8–14].
Hypertenzia pri syndróme spánkového apnoe
Ide o poruchy dýchania, ktoré sa delia na 3 typy: obštrukčný, centrálny a zmiešaný. Pri symptomatickom obštrukčnom syndróme spánkového apnoe (sleep-apnoe syndrome – SAS) dochádza v spánku k periodickému výskytu periód apnoe, trvajúcich 10–90 s (najdlhšie sú počas REM spánku), podkladom ktorých je parciálny kolaps a obštrukcia horných dýchacích ciest (HDC) a zníženie svalového tonusu, s následnou poruchou ventilácie, spojenej so zvýšeným dychovým úsilím, negatívnym intratorakálnym tlakom, hypoxémiou a hyperkapniou. Apnoe končí prerušením spánku, ktoré si pacient často neuvedomuje a je sprevádzané krátkotrvajúcim zvýšením artériového pľúcneho i systémového TK až do hodnôt 300/120 mm Hg. Opakované epizódy vedú k pretrvávajúcej sympatikotónii a k pretrvávajúcej AH. Osoby spiace s pacientom si všimnú chrápanie a apnoické pauzy. Pacienti, väčšinou obézni, sú cez deň spaví, v noci majú poruchy spánku, dyspnoe, ortopnoe, noktúriu, sťažujú si na suché hrdlo. Diagnóza sa potvrdzuje polysomnografickým vyšetrením, pri ktorom sa pri respirácii určuje apnoe-hypopnoe index (AHI), t.j. počet apnoických páuz za hodinu (patologický je AHI > 5). Simultánne sa monitoruje TK (väčšinou bez poklesu TK v noci – nondipping), elektrokardiogram (EKG), oxy(kapno)gram, elektroencefalogram (EEG), elektromyogram (EMG), elektrookulogram (EOG) a iné [1,3,8–14,26].
Hypertenzia po transplantácii orgánov
Transplantácia orgánov je významným rizikovým faktorom AH. AH po transplantácii obličky normotenznému pacientovi je zriedkavá (12–14 %), zatiaľ čo u hypertenzných je častá (60 %). Naopak oblička od normotenzného darcu môže normalizovať AH. K najčastejším príčinám AH patria nežiaduce účinky imnunosupresívnych liekov, chronická rejekcia a významná stenóza renálnej artérie transplantovanej obličky. Po transplantácii srdca vznikne takmer u každého pacienta AH s vymiznutím normálneho diurnálneho rytmu. Z príčin sa najviac uplatňuje zhoršená baroreceptorová kontrola v dôsledku denervácie srdca, neschopnosť adekvátnej sekrécie nátria a účinky imunosupresív. Podobná AH sa vyskytuje aj po transplantácii iných orgánov (pečeň, kostná dreň) [1,3,8–14].
AH pri koarktácii aorty
AH pri koarktácii aorty je typicky v hornej časti tela, na horných končatinách, kým na dolných končatinách je TK znížený. Okrem vyššej periférnej cievnej rezistencie v horných končatinách má význam v patogenéze AH aj aktivácia renín-angiotenzín-aldosterónového systému (RAAS) pri hypoperfúzii obličiek. Okrem rozdielneho TK sú rozdielne aj pulzácie artérií. Dôležitá je včasná invazívna korekcia tejto vaskulárnej choroby, pretože dochádza pomerne skoro k fixácii AH [1,3,8–14].
Neurogénna sekundárna AH
Neurogénna sekundárna AH je vzácna. AH vzniká pri zvýšenom intrakraniálnom tlaku (napr. cerebrálne tumory, hematómy atď) alebo hypoperfúzii mozgu a predĺženej miechy pri cievnych anomáliách [1,3,8–14].
AH pri kardiochirurgických výkonoch
AH môže byť už pred, počas i po kardiochirurgickom výkone z rôznych príčin: aktivácia sympatikovo-adrenálneho systému, vynechanie predchádzajúcej antihypertenznej liečby, rebound fenomén po náhlom vynechaní betablokátorov apod [1,3,8–14].
Vzájomné väzby a spätosť artériovej hypertenzie a endotelovej dysfunkcie
Hlavný význam v patogenéze väčšiny cievnych chorôb majú predovšetkým endotelové cievne bunky (endotel), ktoré patria medzi esenciálne zložky nielen cievnej a cirkulačnej regulácie, ale aj homeostatickej regulácie neuro-endokrinno-imunitného systému [11,12]. Artériová hypertenzia je vzájomne spätá s endotelovou dysfunkciou – ED (1. štádium vaskulárneho poškodenia; P1), ktorá môže byť vrodená (CED), primárna (PED) a sekundárna (SED), takže v klinickej praxi zatiaľ nevieme rozhodnúť, čo je príčina a čo následok (schéma). Môže sa týkať kvalitatívnej alebo kvantitatívnej zmeny jednej funkcie (selektívna, simplexná ED), 2 či viacerých funkcií v rôznych kombináciách (kombinovaná ED) alebo všetkých funkcií (globálna ED). Každá funkcia môže byť poškodená čiastočne (parciálna ED) alebo úplne (totálna ED). V patogenéze artériových chorôb sa pri endotelovej dysfunkcii najviac uplatňuje zmenená priepustnosť pre plazmové proteíny a lipoproteíny, zmena v udržovaní cievneho tonusu v prospech vazokonstrikcie, zmeny v rovnováhe medzi protrombogénnymi a antitrombotickými aktivitami, nadmerne zvýšená expresia adhezívnych molekúl pre leukocyty a trombocyty, zvýšená produkcia cytokínov (najmä s rastovými a prozápalovými aktivitami), remodelácia, rarefakcia atď. Osamotený vysoký TK sa objavuje skôr výnimočne, častejšie sprevádza ďalšie komorbity (rizikové vaskulárne faktory). Artériová hypertenzia je závažná cievna choroba, ktorá je pre hypertenzného pacienta [8–12] rizikovým faktorom jednak stenotizujúco-obliterujúcich vaskulárnych chorôb veľkých a stredných artérií (E1 ateroskleróza; E9 artériová trombóza; E10 artériová embólia) i malých artérií a arteriol (E2 arterioloskleróza/arteriolonekróza/arteriolokalcinóza; E9/10 mikrotromboembólia), jednak dilatačno-ektatických artériových vaskulárnych chorôb (E15 disekcia; E16 aneuryzma alebo mikroaneuryzma), tab. 5. Podľa Laplaceovho zákona (T = p × r/w), tangenciálne pôsobiaca tenzia v cievnej stene priamo závisí od transmurálneho tlaku a polomeru lúmenu cievy, nepriamo od hrúbky (w) cievnej steny. Ruptúra aneuryziem s krvácaním alebo vznik artériovo-vénovej fistuly sú ďalšími komplikáciami [11,12]. Diabetes mellitus a artériová hypertenzia sú naviac spojené s diabetickou cievnou chorobou (E3.1 diabetická makroangiopatia; E3.2 diabetická mikroangiopatia); E4 Mönckebergovou mediosklerózou/mediokalcinózou; E16 diabetickou mikroaneuryzmou (tab. 5). AH je priamo i nepriamo rizikovým faktorom nielen kardiovaskulárnych chorôb (vrátane hypertenzného srdca a zlyhávania srdca), ale aj angiovaskulárnych, cerebrovaskulárnych, extremitovaskulárnych, renovaskulárnych, genitálnovaskulárnych, gastrointestinomezenteriálnovaskulárnych, okulovaskulárnych, otovaskulárnych, stomatovaskulárnych a ďalších orgánovovaskulárnych artériových chorôb [8–14]. 2. štádium vaskulárneho poškodenia; P2 je obvykle charakterizované stabilnou artériovou stenotizáciou a stabilnou ischémiou tkanív a orgánov. Zákernosť artériovej hypertenzie („cievnej choroby cievnych chorôb“) je práve v tom, že prvé klinické prejavy sa objavujú obvykle až pri instabilnom poškodení ciev, tkanív a orgánov (3. štádium vaskulárneho poškodenia; P3). ED, AH a orgánovovaskulárne artériové choroby uzatvárajú multicirculus vitiosus vzájomných zložitých vzťahov (schéma). Artériová hypertenzia je pritom príčinou i následkom funkčného i štruktúrneho vaskulárneho poškodenia. Je nepochopiteľné, že o artériovej hypertenzii a cievach (artériových cievnych chorobách) nie je v mnohých aj rozsiahlych hypertenziologických i angiologických prácach a dokumentoch, okrem aterosklerózy, ani len zmienka [8–14].
Schéma. Dysfunkcia endotelu a zložité vzájomné vzťahy s artériovou hypertenziou a inými vaskulárnymi rizikovými faktormi a patologickými mechanizmami v patogenéze cievnych artériových chorôb a orgánovovaskulárnych artériových ischemických chorôb [12] ![Schéma. Dysfunkcia endotelu a zložité vzájomné vzťahy s artériovou hypertenziou a inými vaskulárnymi rizikovými faktormi a patologickými mechanizmami v patogenéze cievnych artériových chorôb a orgánovovaskulárnych artériových ischemických chorôb [12]](https://pl-master.mdcdn.cz/media/image/ffb0ddc55f597487f15b8135072e1ad9.jpg?version=1537797830)
SIRS – systemic inflammatory response syndrome/syndróm systémovej zápalovej odozvy Manažment artériovej hypertenzie
Od publikovania ostatných európskych odporúčaní [1] a amerických odporúčaní o manažmente AH [3] sa rozšírili informácie o AH z viacerých výskumných projektov, vrátane veľkých randomizovaných klinických štúdií. Sekcia angiológov Slovenskej lekárskej komory (SA SLK) publikovala opakovane vlastné odporúčania s akcentom na viaceré angiologické a orgánovovaskulárne aspekty AH [8–14,16]. Hlavným cieľom antihypertenznej liečby nemôže byť iba normalizácia TK, ale predovšetkým dlhotrvajúce zníženie rizika vaskulárnej i orgánovovaskulárnej morbidity, zlepšenie kvality života hypertenzného pacienta (hypertenzika), zníženie orgánovovaskulárnej mortality a zníženie celkovej mortality!
Celkové kardio-vaskulárne riziko; orgánovovaskulárne riziko
Stanovenie celkového kardio-vaskulárneho rizika (CK-VR); orgánovovaskulárneho rizika (OVR) musí vychádzať nielen z hodnôt TK a prítomnosti (neprítomnosti) ostatných rizikových faktorov, ale predovšetkým z odhadu subklinického vaskulárneho poškodenia (P1–3) a subklinického poškodenia cieľových orgánov (PCO) [1–38]. Lekári často zabúdajú na jednoduché a lacné základné i funkčné fyzikálne angiologické testy, neinvazívne angiologické inštrumentálne metódy (vrátane echovaskulografie, pletyzmografie, funduskopie); ABI; EKG; ECHOKG; výpočet glomerulovej filtrácie (GF); stanovenie mikroalbuminúrie (MAU); dotazník IIEF-5. Zlatým štandardom zistenia artériovej tuhosti je meranie rýchlosti pulzovej vlny – pulse-wave velocity (PWV), parametru tuhosti artériovej cievnej steny β a výpočet srdcovo-členkového cievneho indexu – Cardio-Ankle Vascular Index (CAVI) [11,12]. Uvedené vyšetrenia by sa mali vykonávať nielen pri skríningu, ale aj v priebehu sledovania a liečby AH (na posúdenie progresie, stacionárnosti, či regresie orgánovocievneho poškodenia). Výhodou je presná a včasná diagnóza, začiatok liečby a prevencia orgánovocievnych príhod a komplikácií. Funduskopiu, vrátane fundusfotografie a videofunduskopie, by mal ovládať nielen každý internista-angiológ, ale každý lekár, ktorý sa zaoberá problematikou AH [8–14,16]. Je to jediná neinvazívna vyšetrovacia metóda, pri ktorej možno simultánne pozorovať prakticky všetky hlavné druhy krvných ciev (malé artérie, arterioly, kapiláry, venuly, malé vény). Nevyhnutnosť vyšetrovania mikrocirkulácie a „small vessel diseases“ vyplýva aj z toho, že čím distálnejšie je stenotizujúco-obliterujúci artériový proces, tým menšia je možnosť kompenzácie kolaterálami, a tým závažnejšie sú ischemické a nekrotické následky príslušných tkanív a orgánov. Tak ako pri väčšine interných chorôb, aj pri manažmente AH a orgánovocievnych artériových chorôb odporúčame používať komplexnú klinicko-etiologicko-anatomicko-patofyziologickú (CEAP) klasifikáciu, bez ktorej nie je možná efektívna racionálna kauzálna prevencia a liečba [8–14,16].
Začatie antihypertenznej liečby
Začiatok antihypertenznej liečby je ihneď indikovaný pri AH 3. stupňa (TK ≥ 180/110 mm Hg) a 2. stupňa (TK ≥ 160/100 mm Hg). Pri AH 1. stupňa (TKs 140–159 mm Hg a/alebo TKd 90–99 mm Hg) s malým alebo stredným K-V rizikom, by sa malo začať s farmakoterapiou až po uplynutí primerane dlhého obdobia, počas ktorého došlo k zmene životného štýlu. Skoršie začatie je vhodné v prípade ak AH 1. stupňa sprevádza vysoké K-V riziko. Pri prehypertenzii (TKs 120–139 mm Hg alebo TKd 80–89 mm Hg) [3] nie je farmakoterapia podľa európskych odporúčaní indikovaná [1]. Všeobecne sa ako racionálna ukazuje včasná antihypertenzná terapia skôr, než dôjde k ireverzibilnému poškodeniu orgánov, pretože u vysokorizikových pacientov s AH nie je možné ani intenzívnou farmakoterapiou znížiť celkové K-V riziko pod hranicu vysokého rizika, hoci je inak táto terapia účinná [4–38].
Cieľové hodnoty krvného tlaku
Cieľové hodnoty TK pri antihypertenznej liečbe sú pre TKs < 140 mm Hg a pre TKd < 90 mm Hg u všetkých pacientov s AH. U starších osôb zatiaľ chýbajú dôkazy o úžitku redukcie TKs < 140 mm Hg. U diabetických hypertenzikov je prínosom prísna kontrola glykémie a HbA1c. Fenomén J krivky (skôr zvýšenie výskytu akútnych instabilných vaskulárnych príhod, než ich redukcia pri TKs < 120 mm Hg a TKd < 70 mm Hg) ukazuje, aby sa TK príliš neznižoval najmä u pacientov s pokročilými obliterujúcimi artériovými cievnymi chorobami a u pacientov po prekonanej koronárnej a cerebrálnej príhode [1].
Výber antihypertenzných liekov
Rozsiahle metaanalýzy potvrdili, že všetky hlavné skupiny antihypertenzív (diuretiká, ACE inhibítory, blokátory kalciových kanálov, antagonisty angiotenzínových receptorov a betablokátory) sa od seba vo významnej miere neodlišujú, vzhľadom na svoju celkovú schopnosť znížiť hodnoty TK pri AH. Neexistujú žiadne nezvratné dôkazy o tom, že by sa tieto hlavné skupiny liekov odlišovali vo svojej schopnosti ochraňovať pred celkovým kardio-vaskulárnym rizikom alebo pred špecifickými orgánovovaskulárnymi príhodami, ako sú náhla cievna mozgová príhoda (NCMP) a infarkt myokardu (IM). Keďže počet pacientov, ktorí dobre tolerujú ktorúkoľvek skupinu liekov, je obmedzený, a pacienti reagujúci na jednu skupinu liekov často nereagujú na inú skupinu liekov, zachovanie veľkého počtu liekových možností zvyšuje šancu na kontrolu TK vo väčšej skupine hypertenzikov. Je potrebné zdôrazniť, že orgánovovaskulárna ochrana antihypertenznou liečbou závisí od samotného zníženia TK bez zreteľa na to, ako sa to dosiahne! V špecifických klinických situáciách má každá skupina antihypertenzných liekov svoje priaznivé účinky i svoje kontraindikácie. Od toho by mala závisieť aj voľba lieku/liekov. Tradičná klasifikácia antihypertenzných liekov na lieky prvej, druhej, tretej a ďalšej voľby vo vzťahu ku konkrétnemu pacientovi má dnes malé vedecké a praktické opodstatnenie. V súčasnosti je v rôznych fázach klinického sledovania niekoľko ďalších nových skupín antihypertenzných liekov, ako napr. donory oxidu dusnatého, antagonisty vazopresínu, inhibítory neutrálnej endopeptidázy (NEP), agonisty angiotenzínových receptorov AT2, antagonisty endotelínových receptorov a iné. V rámci farmakoterapie AH sa diskusia nesústreďuje ako v minulosti na preferencie jednotlivého liečiva pred druhým. Namiesto toho sa pozornosť venuje významu liekových kombinácií, ktoré sú vo väčšine prípadov rozhodujúcim nástrojom na dosiahnutie cieľovej hodnoty TK [1].
Kombinovaná antihypertenzná liečba
Je spoľahlivo dokázané, že u veľkej väčšiny hypertenzikov je možné dosiahnuť efektívnu kontrolu TK len kombináciou aspoň 2 antihypertenzných liekov. Pridanie lieku z inej skupiny k pôvodnému lieku by sa malo považovať za odporúčanú stratégiu antihypertenznej liečby, okrem prípadov, kedy je treba pôvodný liek vynechať kvôli výskytu nežiaducich účinkov alebo kvôli jeho nedostatočnému pôsobeniu na zníženie TK. Dvojkombinácia antihypertenzných liekov môže byť výhodná aj na začiatku liečby, najmä u hypertenzikov s vysokým kardio-vaskulárnym rizikom, u ktorých je žiaduca skorá kontrola TK. Kedykoľvek je to možné, malo by sa uprednostniť použitie fixnej kombinácie (alebo jednej tabletky), pretože zjednodušenie liečby prináša výhodu lepšej kompliancie. Pre klinickú prax existuje niekoľko antihypertenzných dvojkombinácií [14]. Dôkazy sú jednoznačné najmä pre kombinácie diuretika s ACE inhibítorom alebo s antagonistom angiotenzínových receptorov (sartanom) alebo s blokátorom kalciových kanálov; v nedávnej rozsiahlej štúdii aj pre kombináciu ACE inhibítor s blokátorom kalciových kanálov. Ako racionálna a účinná sa ukazuje tiež kombinácia antagonista angiotenzínových receptorov s blokátorom kalciových kanálov. Tieto dvojkombinácie možno odporúčať pre prioritné použitie.
Napriek dôkazom o výslednom znížení, kombinácia betablokátora s diuretikom podporuje rozvoj diabetes mellitus, a preto by sme sa jej mali vyhnúť, okrem potreby tejto liečby z iných dôvodov. Používanie kombinácie ACE inhibítor s antagonistom angiotenzínových receptorov sa neodporúča [1]; prináša pochybné zvýšenie prospechu a súčasne významne zvyšuje výskyt nežiaducich účinkov. Špecifický benefit pre pacientov s chronickou obličkovou chorobou a s proteinúriou (pre lepší antiproteinurický účinok) sa musí ešte potvrdiť v klinických štúdiách zameraných priamo na tieto ciele. Až u 15–20 % hypertenzikov nie je možné dosiahnuť kontrolu TK antihypertenznou dvojkombináciou. Ak je potrebné použiť tri lieky (trojkombináciu), najvhodnejšou sa zdá byť kombinácia blokátora renín-angiotenzín-aldosterónového systému, blokátora kalciových kanálov a diuretika v účinných dávkach [14,34].
Antihypertenzná liečba v špecifických situáciách
Liečebné postupy v určitých klinických situáciách (detský vek, staroba, diabetes mellitus, obličková choroba, cerebrovaskulárna choroba, kardiovaskulárna koronárna choroba a srdcové zlyhávanie, fibrilácia predsiení, hypertenzia žien, gravidita, erektilná dysfunkcia atď) si vyžadujú niektoré špecifické liečebné postupy [1–38]. Pri rezistentnej hypertenzii sa používajú aj invazívne radikálne metódy [25], pri sekundárnej hypertenzii je indikovaná kauzálna liečba, pri polymorbidite sa treba vyhýbať polyfarmakoterapii až polypragmázii. Nezabúdajme, že liečime človeka – pacienta (hypertenzika)!
Eliminácia všetkých vaskulárnych rizikových faktorov cievnych chorôb
Eliminácia všetkých pridružených rizikových faktorov [1–38] patrí medzi hlavné princípy angioprevencie (preventívnej vaskulárnej medicíny). Nefajčiť! Menej a zdravo jesť! Viac sa pohybovať! To sú 3 základné nonfarmakoprofylaktické angioprotektívne piliere (imperatívy) zdravého životného štýlu a prevencie všetkých cievnych chorôb. Antilipidogénna (hypolipidemická), antitrombotická (artériotromboprofylaktická) a vazoaktívna terapia sú 3 základné farmakoprofylaktické angioprotektívne metódy všetkých orgánovocievnych artériových chorôb. K tomu často v klinickej praxi pribúda problém redukcie reziduálneho orgánovovaskulárneho rizika (3r), ktorý si bude vyžadovať aj nové liečebné prístupy – terapeutická zásada 3 × 3 [8–14].
Záver
Cievy sú nielen páchateľkami (príčinami), ale aj nástrojmi (prostriedkami) a obeťami (následkami) artériovej hypertenzie a orgánovocievnych artériových chorôb. Artériová hypertenzia je cievna choroba cievnych chorôb; je príčinou i následkom funkčného (dysfunkcia endotelu) a štruktúrneho vaskulárneho i orgánovovaskulárneho poškodenia. Endotelová dysfunkcia pritom otvára i uzatvára viacnásobný cievny bludný kruh (multicirculus vitiosus vasorum). Chráňme si efektívne naše cievy! Ochranou ciev chránime všetky naše tkanivá a orgány, vrátane srdca. Klinická a preventívna angiológia/vaskulárna medicína je významnou špecializáciou internej medicíny. Veľa dôležitých rozhodnutí o manažmente artériovej hypertenzie sa v súčasnosti musí uskutočniť bez podpory dôkazov z rozsiahlych randomizovaných kontrolovaných štúdií. Je odbornou i morálnou povinnosťou každého lekára, ktorý sa zaoberá problematikou artériovej hypertenzie, neustále prehodnocovať manažment artériovej hypertenzie na základe nových údajov, založených na medicíne dôkazov (EBM) a uplatňovať ich v každodennej klinickej praxi.
doc. MUDr. Peter Gavorník, PhD., mim. prof.
peter.gavornik@sm.uniba.sk
II. interná klinika LF UK a UN, Bratislava, Slovenská republika
www.unb.sk
Doručeno do redakce 16. 5. 2015
Přijato po recenzi 30. 9. 2015
Poznámka autora:
Pred 40 rokmi bola v medicíne niekoľkoročná diskusia, či je správne „hypertónia“ alebo „hypertenzia“? Nakoniec jednoznačne zvíťazila hypertenzia. Len sa zabudlo na opravu odvodených slov, napr. nesprávny tvar „hypertonik“. Správny personalizovaný tvar od hypertenzie je hypertenzik.
Vysvetlenie správneho písania zložených foriem prídavných mien srdcovo-cievny; srdcovocievny:
Kardio-vaskulárne choroby (K-VCH) sú choroby týkajúce sa srdca a (všetkých) ciev; srdcovo-cievne choroby (S-CCH); srdcové a cievne choroby; choroby srdca a choroby ciev; choroby obehového systému (CHOS). Spojovník v zložených prídavných menách vyjadruje ich vzájomne rovnocenný priraďovací vzťah. Sú odvodené od dvoch podstatných mien: srdce a cievy.
Kardiovaskulárne choroby (KVCH) sú choroby týkajúce sa (iba) srdcových ciev; srdcovocievne choroby (SCCH); choroby srdcových ciev; choroby ciev srdca; choroby koronárnych ciev. Zložené prídavné mená písané bez spojovníka, sú v podraďovacom vzťahu a sú odvodené od prídavného a podstatného mena: srdcové cievy.
Sources
1. Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension. The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2013; 31 : 1281–1357.
2. Filipová S, Dukát A, Škultétyová D. Aký je prínos nových odporúčaní pre diagnostiku a liečbu hypertenzie? Komentár k 2013 ESH/ESC Odporúčania pre manažment artériovej hypertenzie. Cardiology Lett 2014; 23(1): 5–9.
3. James PA, Oparil S, Carter BL et al. 2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults: Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8) Novelty and Significance . JAMA 2014; 311(5): 507–520. Erratum in JAMA 2014 7; 311(17): 1809.
4. Li Q, Youn JY, Cai H. Mechanisms and consequences of endothelial nitric oxide synthase dysfunction in hypertension. J Hypertens 2015; 33(6): 1128–1136.
5. O’Brien E, Parati G, Stergiou G et al. European Society of Hypertension Position Paper on Ambulatory Blood Pressure Monitoring. J Hypertens 2013; 31(9): 1731–1768. Erratum in J Hypertens 2013; 31(12): 2467.
6. Westerhof N, Westerhof BE. A review of methods to determine the functional arterial parameters stiffness and resistance. J Hypertens 2013; 31(9): 1769–1775.
7. Uhlig K, Patel K, Ip S et al. Self-Measured Blood Pressure Monitoring in the Management of Hypertension: A Systematic Review and Meta-analysis. Ann Intern Med 2013; 159(3): 185–194.
8. Gavorník P, Dukát A, Gašpar Ľ et al. Odporúčania Sekcie angiológov SLK pre manažment artériovej hypertenzie (2011). Cievy – páchateľky, nástroje i obete artériovej hypertenzie (cievnej choroby cievnych chorôb). Ateroskleróza 2011; 15(1–2): 79–84.
9. Gavorník P. Artériová hypertenzia: Cievy – páchateľky, nástroje i obete artériovej hypertenzie. Odporúčania podľa Sekcie angiológov SLK pre manažment artériovej hypertenzie. I-med 2012; 2 : 1–38. Dostupné z WWW: <http://www. i-med.sk/internisticke discipliny/angiológia>. ISSN 1338–4392.
10. Gavorník P, Dukát A, Gašpar Ľ et al. Ambulantné monitorovanie krvného tlaku a končatinovocievna artériová choroba. Ateroskleróza 2014; 18(1–2): 389–400.
11. Gavorník P, Dukát A, Gašpar Ľ. Akútne a chronické aortové choroby hrudníkovej a brušnej aorty u dospelých. Odporúčania Angiologickej sekcie Slovenskej lekárskej komory pre klasifikácia a diagnózu chorôb aorty (AS SLK, 2014). Vnitř Lék 2015; 61(1): 72–80.
12. Gavorník P. Angiológia 2 pre všeobecných lekárov – Arteriológia. Bratislava: Dr. Josef Raabe: Bratislava 2014. ISBN 978–80–8140–168–8.
13. Dukát A, Mistríková L, Baláž D et al. Izolovaná nočná hypertenzia – nová klinická jednotka, ktorá bola izolovaná z ambulantných monitorovaní krvného tlaku. Interní medicina pro praxi 2014; 16(4): 141–144.
14. Gavorník P. Fixné antihypertenzné liekové dvojkombinácie vo farmakoterapii systémovej artériovej hypertenzie kategorizované v SR v roku 2015. Medikom/Medinews 2015; 5(3): 12–16.
15. Erbel R, Aboyans V, Boileau C et al. 2014 ESC Guidelines on the diagnosis and treatment of aortic diseases. Document covering acute and chronic aortic diseases of the thoracic and abdominal aorta of the adult. The Task Force for the Diagnosis and Treatment of Aortic Diseases of the European Society of Cardiology (ESC). Eur Heart J 2014; 35(41): 2873–2926.
16. Gašpar Ľ. 40. výročie vzniku prvého klinického angiologického pracoviska na Slovensku a 20. výročie založenia Angiologickej sekcie Slovenskej lekárskej komory. Medikom 2014; 4(1): 66–67.
17. Rydén L, Grant PJ, Anker SD et al. ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. The Task Force on diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and developed in collaboration with the European Association for the Study of Diabetes (EASD). Eur Heart J 2013; 34(39): 3035–3087. Erratum in: Eur Heart J 2014; 35(27): 1824.
18. An International Atherosclerosis Society Position Paper: Global recommendations for the management of dyslipidemia-Full report. Expert Dyslipidemia Panel of the International Atherosclerosis Society. J Clin Lipidology 2014; 8(1): 29–60.
19. Schwarcz AI, Quijano A, Olin JW et al. Internal medicine interns have a poor knowledge of peripheral arterial disease. Angiology 2012; 63(8): 597–602.
20. Demer LL, Tintut Y Inflammatory, Metabolic, and Genetic Mechanisms of Vascular Calcification. Arterioscler Thromb Vasc Biol 2014; 34 : 715–723.
21. Brown NK, Zhou Z, Zhang J et al. Perivascular Adipose Tissue in Vascular Function and Disease. A Review of Current Research and Animal Models. Arterioscler Thromb Vasc Biol 2014; 34(8): 1621–1630.
22. Kramer MHH, Bauer W, Dicker D et al. Working Group on Professional Issues, European Federation of Internal medicine (EFIM). The changing face of internal medicine: Patient centred care. Eur J Intern Med 2014; 25(2): 125–127.
23. Inventory, classification and encyclopeadia of rare diseases, with genes involved. Dostupné na WWW: <http://www.orpha.net/consor/cgi-bin/index.php?lng=EN>.
24. Arcidiacono MV, Traveset A, Rubinat E et al. Microangiopathy of large artery wall: neglected complication of diabetes mellitus. Atherosclerosis 2013; 228(1): 142–147.
25. Saha SP, Ziada KM, Whayne TH Jr. TF Surgical, Interventional, and Device Innovations in the Management of Hypertension. Int J Angiol 2015; 24(1): 1–10.
26. Sova M, Sovová E, Hobzová M et al. Studium souvislostí poruch spánku, obstrukční spánkové apnoe a vzniku a léčby arteriální hypertenze – módní vlna nebo dlouhodobý trend? Vnitř Lék 2015; 61(1): 50–55.
27. Filipovský J, Widimský J jr. Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2012; 58(10): 785–801.
28. Widimský J jr. Léčba hypertenze u diabetes mellitus. Vnitř Lék 2015; 61(4): 335–337.
29. Seidlerová J, Koza J, Bernat I et al. Renální denervace pro léčbu arteriální hypertenze – nezodpovězené otázky. Vnitř Lék 2014; 60(2): 134–138.
30. Souček M. Adherence a perzistence se zaměřením na léčbu hypertenzních pacientů. Vnitř Lék 2013; 59(6): 482–485.
31. Gavorník P, Galbavý Š. Clinical picture of arteriolosclerosis. Bratislavské Lek Listy 2001; 102(7): 326–331.
32. Gavorník P. Rehabilitácia a interná medicína. Interná med 2013; 13(11): 498–501.
33. Štulc T, Šnejdrlová M, Češka R. Prevence kardiovaskulárních onemocnění v běžné klinické praxi: lze dosáhnout zlepšení? Vnitř Lék 2014; 60(11): 931–936.
34. Widimský J jr. První fixní trojkombinace perindopril arginin-indapamid-amlodipin: nový přístup v kombinační léčbě hypertenze. Vnitř Lék 2014; 60(9): 801–807.
35. Filipovský J, Monhart V, Widimský J jr. Aktualizované stanovisko České společnosti pro hypertenzi k provádění renálních denervací u rezistentní hypertenze. Vnitř Lék 2014; 60(10): 908 - 910.
36. Bulas J, Potočárová M, Filková M et al. Vplyv tuhosti aorty na centrálnu hemodynamiku a na kardiovaskulárny systém. Vnitř Lék 2013; 59(6): 444–449.
37. Yusuf S, Rangarajan S, Teo K et al. (for the PURE Investigators). Cardiovascular Risk and Events in 17 Low-, Middle-, and High-Income Countries. N Engl J Med 2014; 371(9): 818–827.
38. Moran AE, Odden MC, Thanataveerat A et al. Cost-Effectiveness of Hypertension Therapy According to 2014 Guidelines. N Engl J Med 2015; 372(5): 447–455. Erratum: N Engl J Med 2015; 372(17): 1677.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2015 Issue Suppl 5-
All articles in this issue
- Epidemiologické údaje o výskyte hyperurikémie u mužov a u žien v podmienkach primárnej liečebnej starostlivosti na Slovensku
- Manažment liečby pacientov s neuroendokrinnými nádormi tráviaceho traktu
- Špecifiká využitia ambulantného monitorovania krvného tlaku u starších osôb
- Artériová hypertenzia – viacnásobný cievny bludný kruh
- Hormonálne zmeny pri chronických zápalových chorobách čreva
- Diagnostika syndrómu polycystických ovárií
- Neobvyklé prípady hypoglykémie – hypoglycaemia factitia
- Je železo dôležité u srdcového zlyhávania?
- Nové diagnostické a liečebné postupy pri diabetickej nefropatii
- Máme venovať pozornosť defektu koagulačného faktora XII?
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Máme venovať pozornosť defektu koagulačného faktora XII?
- Diagnostika syndrómu polycystických ovárií
- Artériová hypertenzia – viacnásobný cievny bludný kruh
- Hormonálne zmeny pri chronických zápalových chorobách čreva
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

