-
Medical journals
- Career
Zobrazení muskuloskeletálních projevů a komplikací diabetes mellitus
Authors: Jindra Brtková
Authors‘ workplace: Radiologická klinika LF UK a FN Hradec Králové, přednosta prof. MUDr. Antonín Krajina, CSc.
Published in: Vnitř Lék 2015; 61(6): 552-558
Category:
Předneseno na mezioborovém sympoziu s postgraduálním zaměřením „Diabetik – společný pacient diabetologa a ortopeda“ 10. října 2014 v Hradci Králové.
Overview
Jednou ze závažných oblastí projevů diabetes mellitus (DM) je muskuloskeletální systém. Tyto projevy významně zhoršují kvalitu života pacientů, proto jsou předmětem intenzivní diagnostiky a léčby. Významné místo v diagnostickém algoritmu zaujímají zobrazovací metody, jak RTG snímek, tak výpočetní tomografie (CT) a magnetická rezonance (MRI), v malé míře i ultrasonografie (USG). Článek podává přehled muskuloskeletálních (MSK) projevů a komplikací DM rozčleněných na přímé projevy DM, důsledky metabolických změn DM, přidružené syndromy se zvýšenou incidencí u DM a zánětlivé komplikace. Článek předkládá zobrazení časných změn, pokročilých změn, na sérii RTG snímků zachycuje vývoj patologických změn. Patofyziologie vzniku daných změn je zmíněna spíše okrajově, protože není náplní radiodiagnostiky. Závěrem je konstatováno, že na RTG pracovištích sloužících interním klinikám se jedná o častou indikaci zobrazení, že každou ze zobrazovacích metod je třeba využívat cíleně a že v mnoha ohledech nález ovlivňuje další léčbu pacienta, avšak že v některých diagnostických otázkách, zejména zánětlivých komplikací diabetické nohy, je stále ještě jednoznačná a spolehlivá interpretace zobrazeného nálezu problematická.
Klíčová slova:
diabetes mellitus – muskuloskeletální systém – zobrazováníÚvod
Jednou ze závažných oblastí projevů diabetes mellitus (DM) je muskuloskeletální systém, incidence výskytu muskuloskeletálních (MSK) změn je udávána až u 18 % pacientů [1]. Děje se tak zejména cestou periferní neuropatie, aterosklerózy, sklonem k zánětlivým komplikacím a poruchou blokády osteogeneze. Tyto projevy významně zhoršují kvalitu života pacientů. MSK systém může být dále postižen sekundárně při diabetické nefropatii.
Projevy diabetu, prezentované v tomto článku, lze rozčlenit na přímé projevy DM, důsledky metabolických změn DM, přidružené syndromy se zvýšenou incidencí při DM a zánětlivé komplikace.
Přímé projevy DM
Neuropatická artropatie – Charcotův kloub
Neuropatická artropatie se vyskytuje zejména u pacientů vyššího věku, kteří trpí diabetem delší dobu – v průměru 15 let [6], její incidence je udávána v rozmezí 0,8–8 % pacientů [2]. Nejčastěji postihuje skelet tarzu, Lisfrankův kloub a metatarzofalangeální klouby. Klinicky se prezentuje jako oteklý deformovaný nebolestivý kloub, který se zejména na prominencích komplikuje kožními ulceracemi s následnou flegmónou, osteomyelitidou a septickou artritidou a který souhrnně nazýváme „diabetická noha“. Základem složitého patofyziologického mechanizmu je periferní senzorická porucha při zachované motorické funkci. Tato diskrepance vede k repetitivním traumatům ligament a skeletu. Přispívajícími faktory jsou [2]: zvýšená osteoklastická aktivita vedoucí k osteoporóze, zejména podporovaná hyperemií při nadměrné zánětlivé odezvě na mikrotraumata, zkrácení Achillovy šlachy vlivem glykosylace kolagenu, zánětlivá infiltrace ligament a porušené renální funkce.
Tomu odpovídají i zobrazené nálezy [2]. První 3 týdny jsou RTG nálezy negativní. Jako první nacházíme na CT a MRI subkortikální mikrofraktury a subluxace (obr. 1a–b), později i makrofraktury přes celou kost a eroze viditelné zpočátku na CT, poté na MRI (obr. 2–b), a nakonec i na RTG, provázené v akutní fázi tekutinovou náplní v kloubu a edémem skeletu i měkkých tkání kloubu a periartikulárních měkkých tkání (obr. 3a–b). Později zobrazujeme na všech metodách rozsáhlé splývající eroze až destrukce skeletu a významné dislokace (obr. 4a–c), mezi nimi nejčastěji dislokaci os naviculare mediálně a do planty, kde vytvoří deformitu označovanou jako „rocker bottom foot“ (obr. 5a–c) a otlaky s rizikem ulcerací, až úplnou desintegraci tarzu – Chopartova i Lisfrankova kloubu. Mohou být postiženy i subtalární klouby, talokrurální kloub a metatarzofalangeální klouby s morfologií metafýzy metatarzu vzhledu periferně se ztenčující „olízané cukrové tyčinky“ či fragmentace hlavičky metatarzu. Mohou se vyskytnout i periostózy, osteofyty a (subchondrální) osteoskleróza (obr. 6a–e). Teprve ve velmi pozdním stadiu nacházíme bizarní periartikulární kalcifikace, které jsou pro toto postižení patognomické a byly dříve používány jako určující pro stanovení diagnózy (obr. 7). Na MR nejsou kalcifikace dobře patrny.
Image 1. Mikrofraktury 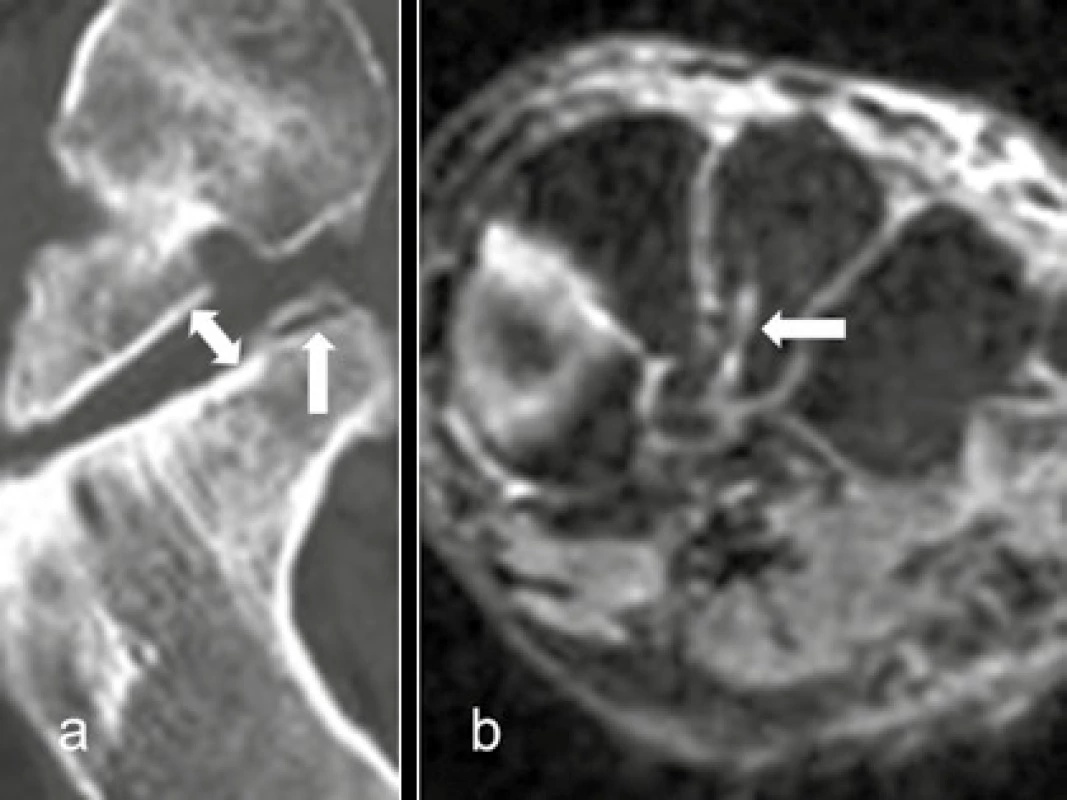
a) CT talokalkaneálního kloubu šikmo koronárně b) MR T2 vážená sekvence s potlačením tuku transverzálně přes kuneiformní kůstky a, b subkortikální mikrofraktury (↑, ←) a subluxace v dorzálním a mediálním talokalkaneálním kloubu (↕) Image 2. Makrofraktury a eroze 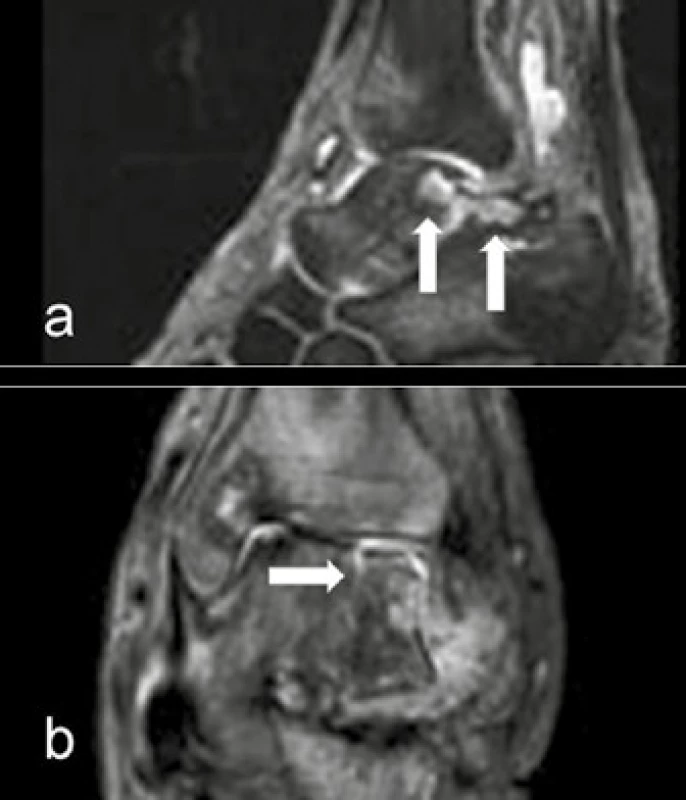
a) MR DESS sekvence sagitálně s potlačením tuku: objemné eroze na dorzálním talokalkaneálním kloubu b) MR T2 vážená sekvence s potlačením tuku koronárně: fraktura sagitálně centrem trochley talu Image 3. Tekutinová náplň kloubu, edém skeletu a měkkých tkání, subluxace 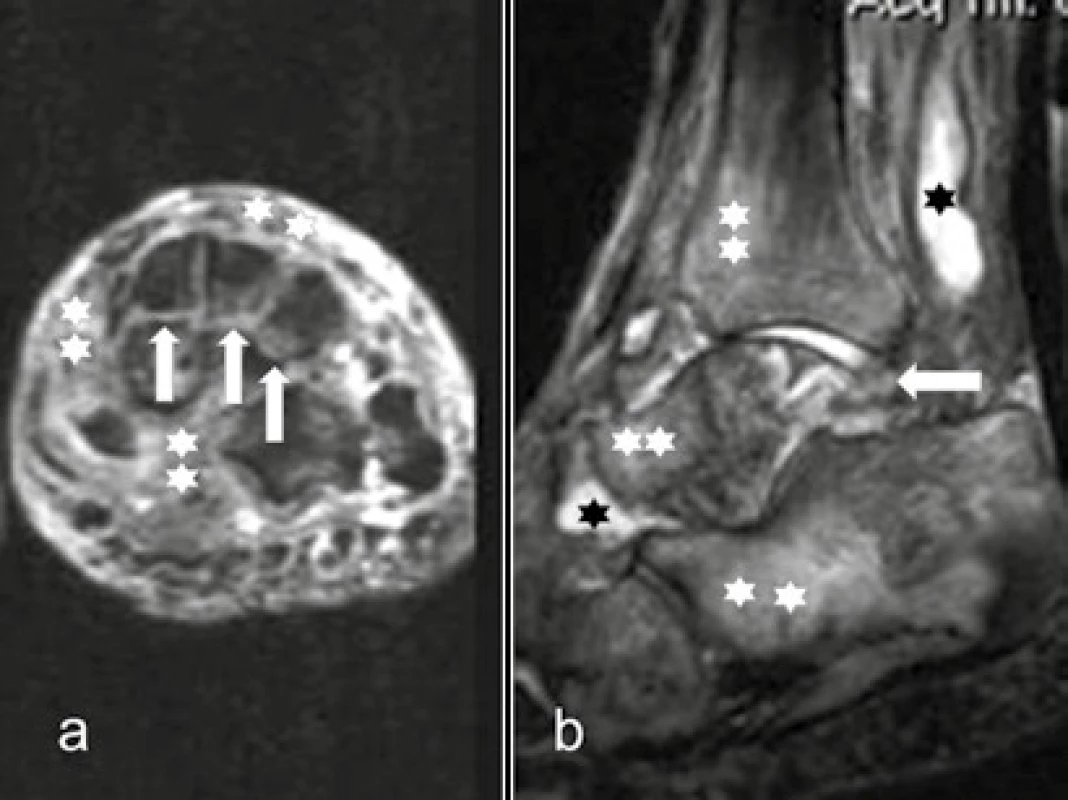
a) MR T2 vážená sekvence s potlačením tuku koronárně: fraktura přes všechny 3 kuneiformní kůstky rovnoběžná s plantou (↑), výrazný edém kloubního pouzdra a měkkých tkání nohy (**) b) MR DESS sekvence sagitálně s potlačením tuku: v TC kloubu patrna ventrální subluxace talu a tekutinová náplň, vystupují kraniálně podél šlachy m. flexor hallucis longus (*) a tekutinová náplň ve středním talokalkaneálním kloubu (*). Výrazný edém kostní dřeně periartikulárního skeletu tibie, talu a kalkanea (**) Image 4. Eroze, dislokace až dezintegrace kloubů 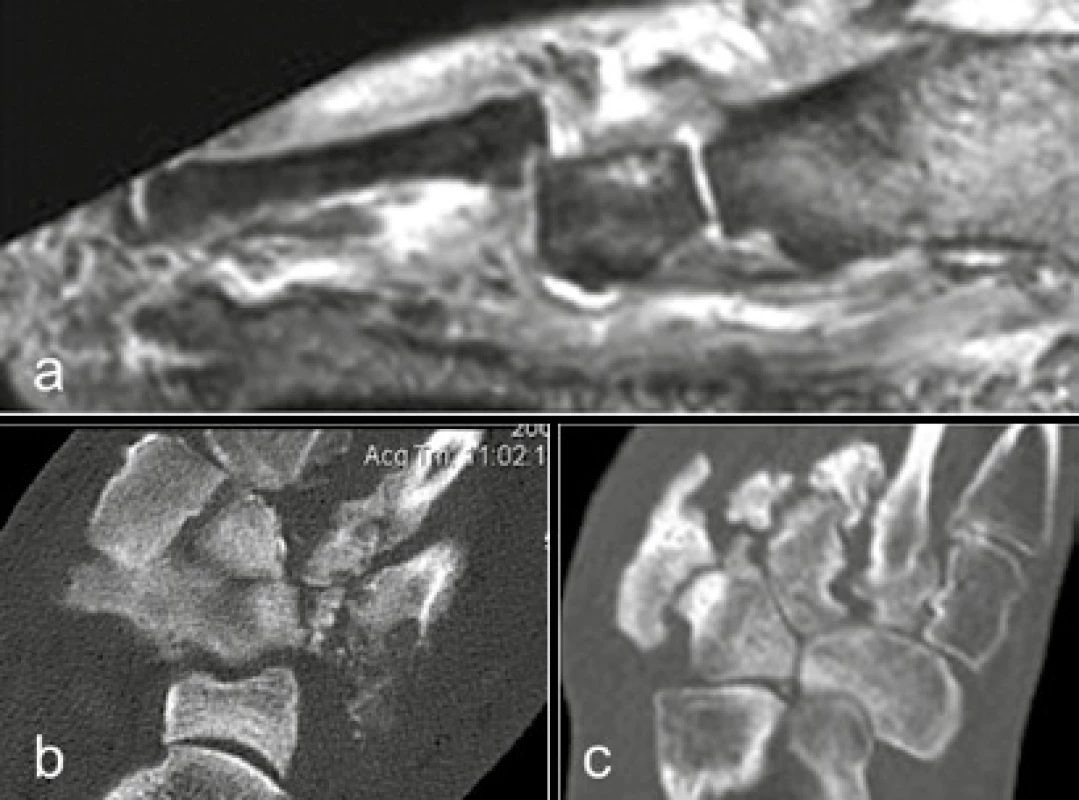
a) MR DESS sekvence sagitálně s potlačením tuku: eroze a úplná luxace v Lisfrankově kloubu, v okolí edém skeletu i měkkých tkání b, c) CT: rozsáhlá destrukce interkuneiformních kloubů a Lisfrankova kloubu Image 5. Rocker bottom foot 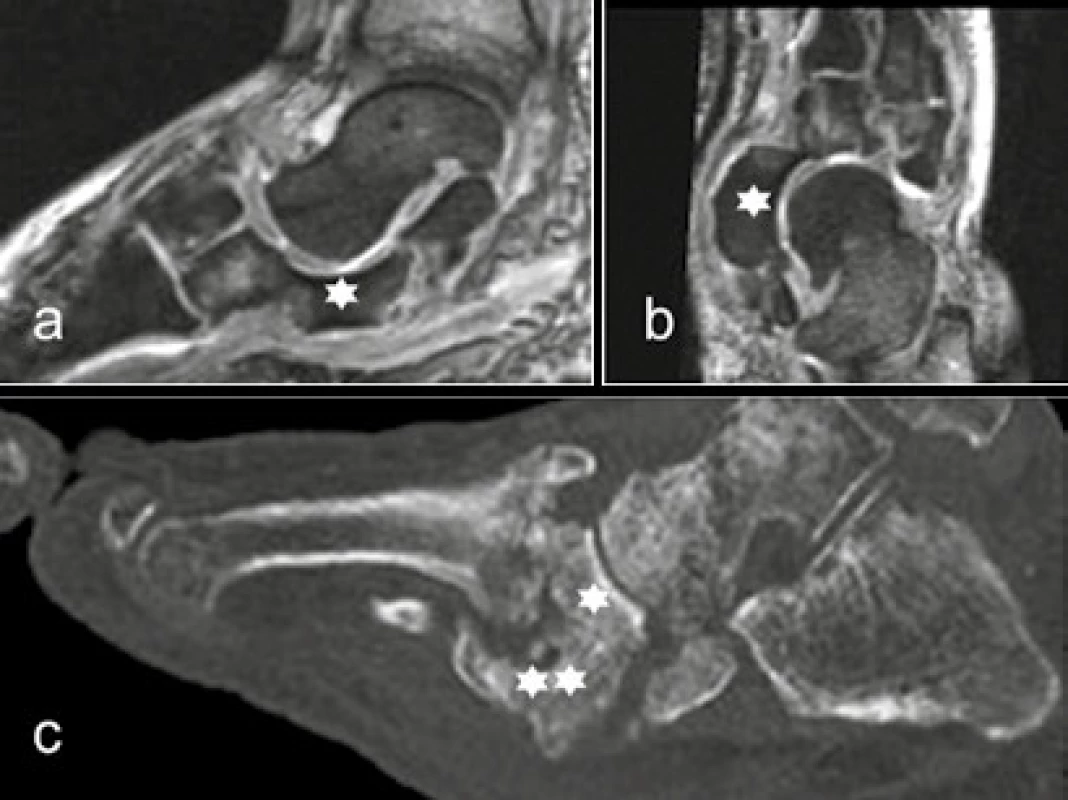
a, b) MR DESS sekvence sagitálně s potlačením tuku a její plantární rekonstrukce: dislokace os naviculare mediálně a do planty (*) c) CT sagitální rekonstrukce: „rocker bottom foot“ při plantární dislokaci os naviculare (*) a kuneiformních kůstek (**), pokročilá sekundární artróza Image 6. Postižení MTP kloubů 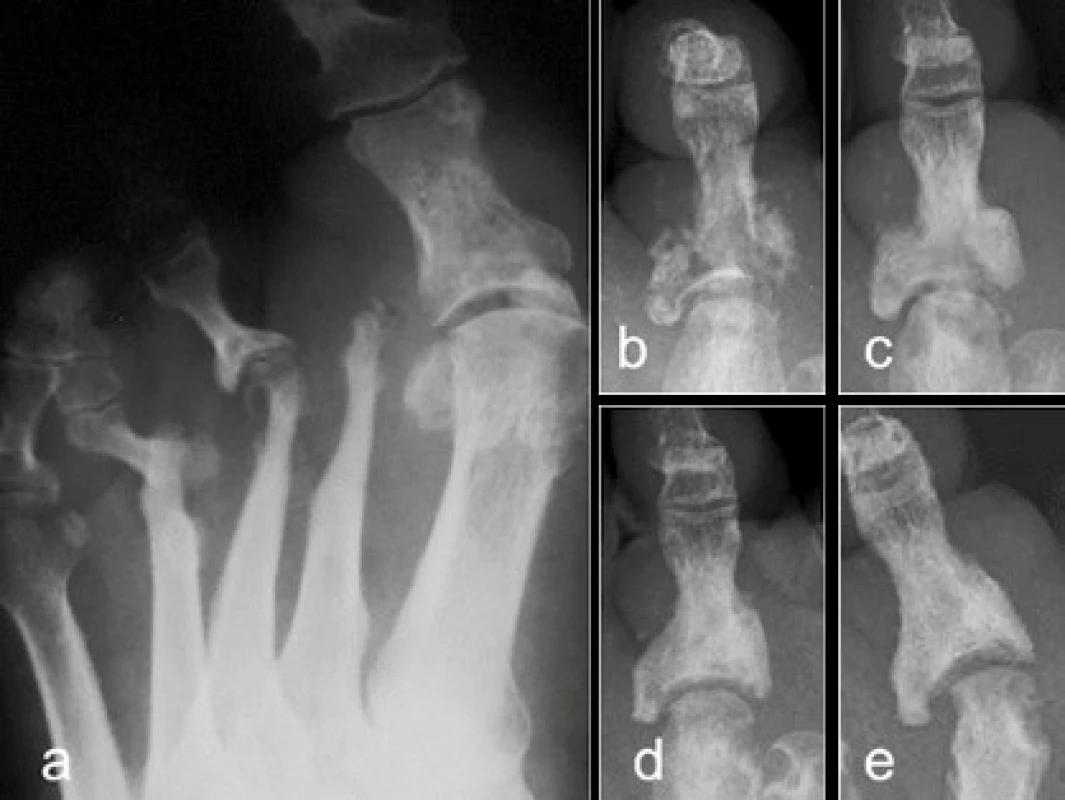
RTG AP: a) distální ztenčování metatarzů: osteolýza vzhledu „olízané cukrové tyčinky“ b–e) neuropatická artropatie 2. MTP kloubu: dezintegrace a postupná konzolidace a osteoskleróza Image 7. Destrukce a periartikulární kalcifikace 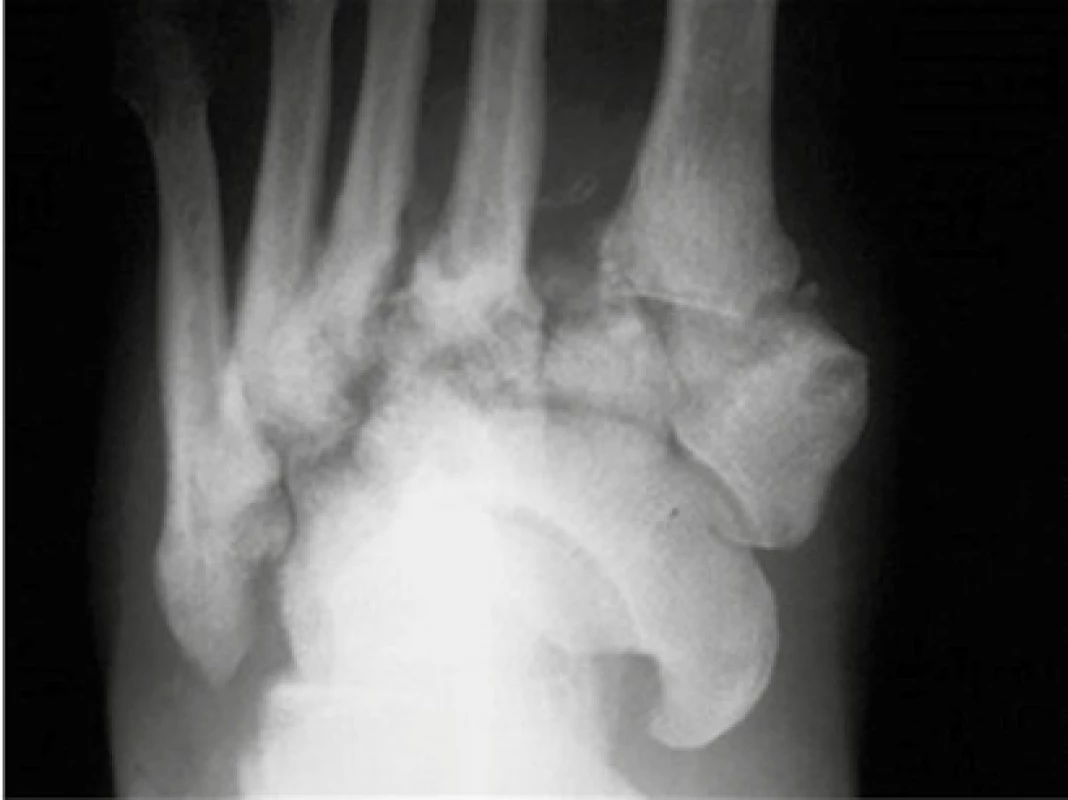
RTG AP: neuropatická artropatie Lisfrankova kloubu – typický Charcotův kloub. Je patrna rozsáhlá destrukce, dislokace, osteoskleróza a periartikulární kalcifikace Na podkladě zobrazovacích metod byly vyvinuty klasifikace Charcotova kloubu – již dlouhodobě používaná Eichenholtzova klasifikace a nově vytvořená MRI klasifikace [4]. V tradiční klasifikaci podle Eichenholtze (1966) jsou dezintegrační i reparační změny zahrnuty do 3 stadií:
- 1. stadium: vývoj a fragmentace
- 2. stadium: koalescence, dochází k procesům osteosklerózy, ankylózy fragmentů a absorpce kostního detritu
- 3. stadium: rekonstrukčně-konsolidační, dochází ke kostní remodelaci a ústupu lokálních známek zánětu, mohou však vznikat ulcerace v místě prominujících kostních fragmentů
V současné době se začíná stále více uplatňovat klasifikace založená na MRI nálezech, která kombinuje hledisko morfologických změn s hlediskem aktivity zánětlivých projevů v MR obraze. Rozlišuje se třída 0 a 1 a stadium A a B. Vznikají tak kombinace:
- A0: mikrofraktury a edém na MR při normálním RTG
- A1: makrofraktury na RTG a MR, kostní deformity, edém na MR
- B0: pouze mikrofraktury bez edému
- B1: makrofraktury a kostní deformity, bez edému na MR
Komplikace diabetické nohy zánětlivou afekcí – flegmónou, artritidou a osteomyelitidou – je nejen obávaným klinickým vývojem, ale i obtížným diagnostickým obrazem. Na MRI nacházíme edém a postkontrastní opacifikaci měkkých tkání a skeletu, často v návaznosti na kožní ulceraci. Vzácněji můžeme zastihnout i absces (obr. 8a–b). Diferenciálně diagnostický problém často působí synovitis a sub/luxace, které samy o sobě mohou působit reaktivní edém a opacifikující se hyperemii [3], pouze poněkud menších rozměrů a bez návaznosti na ulceraci. Na MRI, CT, ale nejsnáze na RTG lze sledovat vývoj akutní osteomyelitidy do chronické jako zpočátku RTG němý nález, v němž se postupně objevují (často sporné) známky akutní osteomyelitidy, více definovatelně pak známky chronické osteomyelitidy – destrukce, osteoskleróza, případně periostózy (obr. 9a–e). Podání kontrastní látky neodliší zánětlivou a neuropatickou příčinu edému, umožní však demarkaci nekrotických neopacifikujících se porcí (obr. 8b) [5].
Image 8. Komplikace diabetické nohy zánětlivou afekcí 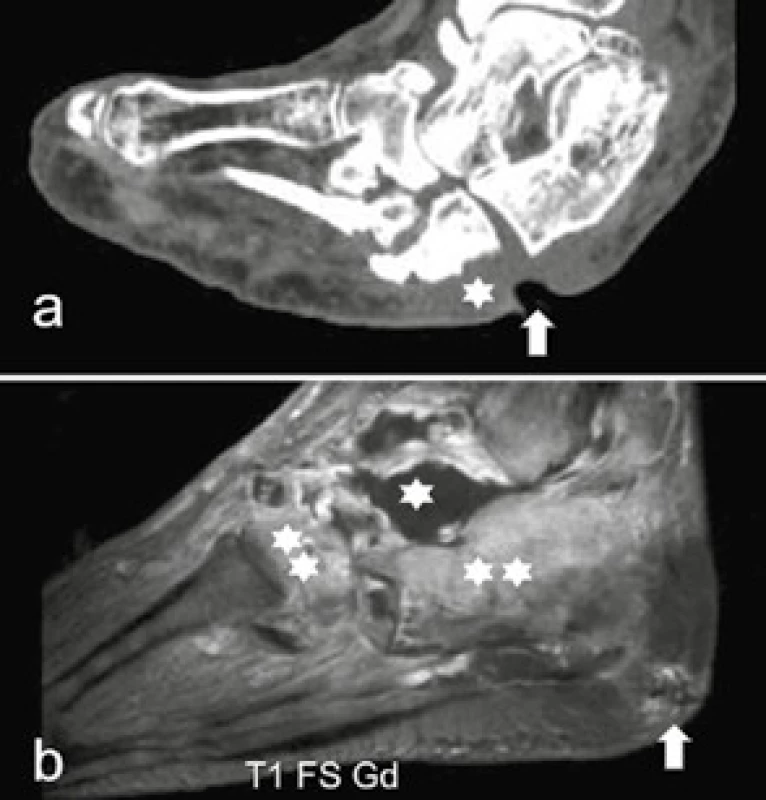
a) CT sagitální rekonstrukce: „rocker bottom foot“, hluboká kožní ulcerace (↑) a v okolí zastření podkožního tuku, jako ne zcela specifická známka lokální zánětlivé infiltrace (*) b) MR T1 vážená sekvence s potlačením tuku po podání gadoliniové kontrastní látky sagitálně: opacifikuje se oblast hyperemie při osteomyelitis calcanea a kuneiformních kůstek (**). Kontrastní látka demarkuje defekt v opacifikaci (*) v místě zcela kolikvovaného (zabscedovaného) talu, z něho směrem dorzálně směřuje tenká píštěl. Bránou vstupu infekce je hluboká ulcerace na patě (↑) Image 9. Vývoj osteomyelitidy 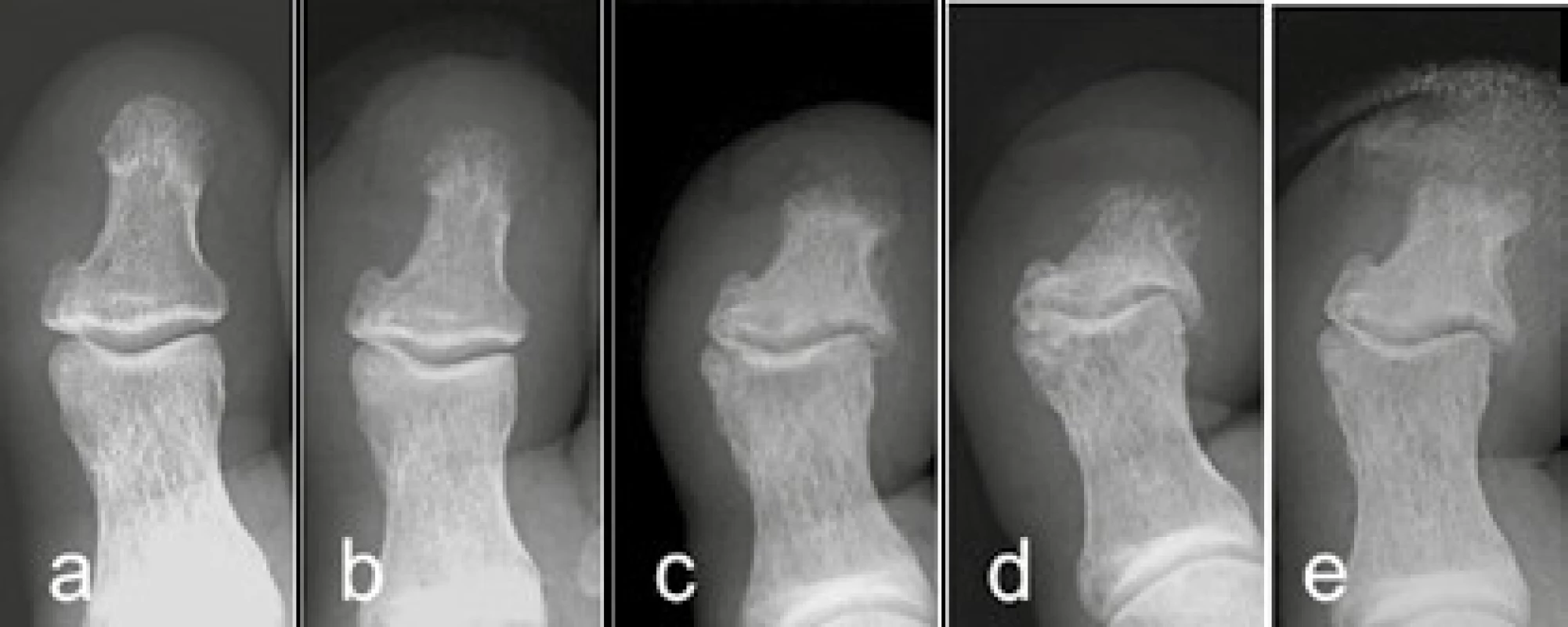
RTG AP: rozvoj osteomyelitis distálního článku palce pravé nohy a: z normálního nálezu b: postupně rozvoj neostrých kontur c, d: vznik akrální destrukce e: periostální apozice a částečná konzolidace okraje Diabetická amyotrofie
Jedná se o vzácné postižení u pacientů středního věku se špatně kompenzovaným diabetem, zejména 1. typu. Následkem cévního postižení dochází k bolestivému zduření svalů, zejména ve stehně. Diagnóza je spolehlivě možná pouze na podkladě biopsie. Tento stav se může komplikovat abscesem ve svalu (obr. 10 a–d).
Image 10. Diabetická amyotrofie 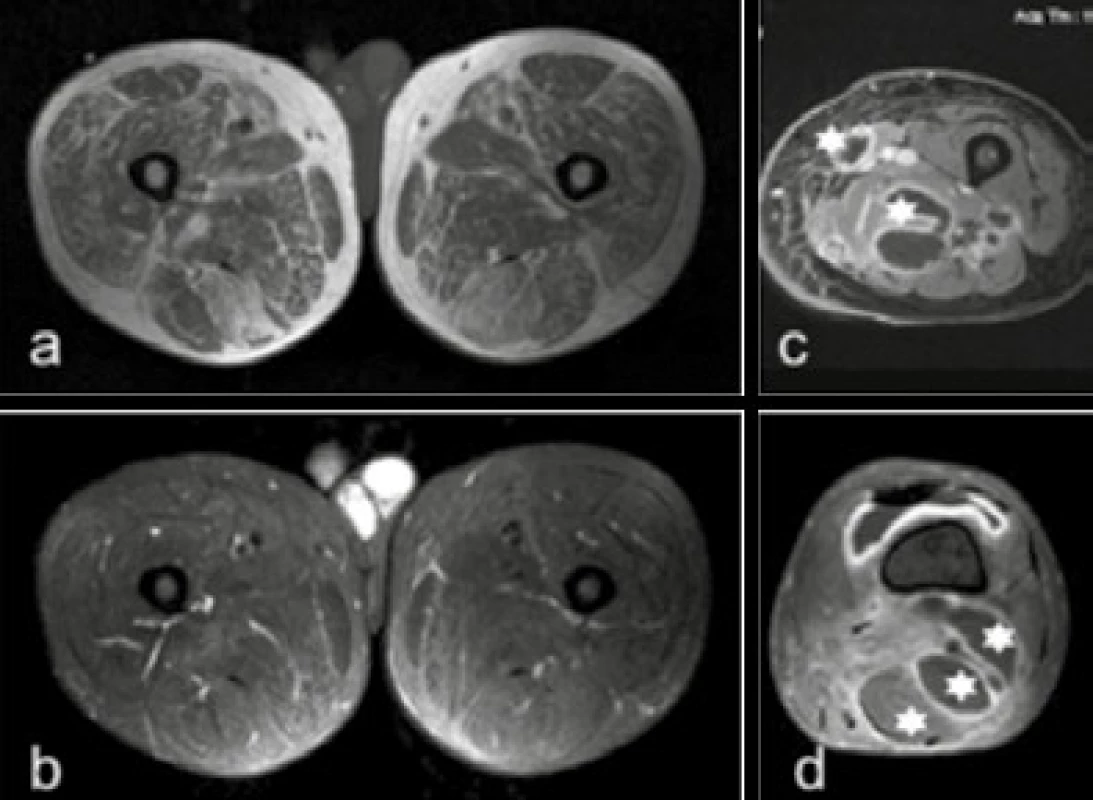
a) MR T1 vážená sekvence transverzálně: symetrická různě pokročilá tuková degenerace svalů b) MR T2 vážená sekvence s potlačením tuku transverzálně: bez edematózních změn c, d) MR T1 vážená sekvence s potlačením tuku po podání gadoliniové kontrastní látky transverzálně: defekty v postkontrastní opacifikaci – abscesy ve stehně (*) s opacifikovanou pyogenní membránou a mírnou opacifikací edému nebo flegmóny v okolí d: patrna rovněž opacifikace synoviální výstelky kolenního kloubu – synovitis Diabetický svalový infarkt
Tato (naštěstí vzácná) morfa je konečnou fází ischemické léze svalu. Projeví se jako hmatná rezistence v difuzním otoku/induraci svalu [1].
Důsledky metabolických změn provázejících DM
Osteopenie
Osteopenie se vyskytuje u pacientů s diabetem 1. i 2. typu, její kauzální souvislost s DM však není zcela prokázána. Udává se vzestup hladiny alkalické fosfatázy, pokles hladin vitaminu D a pokles absorpce kalcia. Na RTG nacházíme zvýšenou transparenci spongiózy a ztenčenou kortikalis, často v proximálních falangách prstů rukou i nohou [1]. Na RTG, lépe pak na CT či MRI nacházíme fraktury po minimálním traumatu nebo fraktury stresové – nejčastěji na páteři, sakru, po traumatu na distálním radiu a krčku femoru (obr. 11a–b).
Image 11. Osteopenie 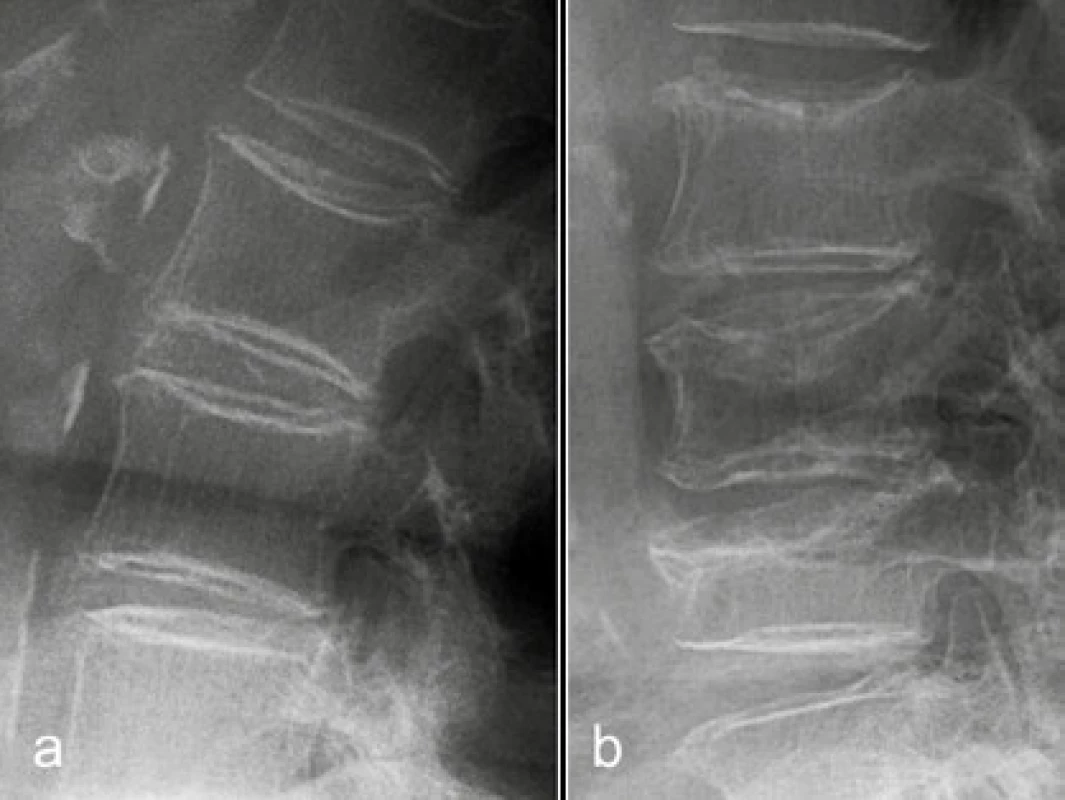
a, b: RTG LS páteře boční: pokročilá osteoporóza (zvýšená transparence obratlů, relativně vystupující tenká kortikalis, vertikální pruhování) b: již i kompresivní fraktury zobrazených obratlových těl Difuzní idiopatická skeletální hyperostóza
Difuzní idiopatická skeletální hyperostóza (DISH) se vyskytuje více u pacientů s diabetem 2. typu, a to v hojné míře 13–50 % (údaje autorů se rozcházejí). Chronické zvýšení inzulinu a inzulin-like růstových faktorů podporuje osifikaci ligament a šlachových úponů, zejména v místech zvýšené zátěže. Výsledkem jsou přemosťující kalcifikace přes alespoň 4 pod sebou následující meziobratlové prostory [1], nebo dle nové definice alespoň přes 3 prostory při současných periferních entezofytech (obr. 12 a–b).
Image 12. Difuzní idiopatická skeletální hyperostóza 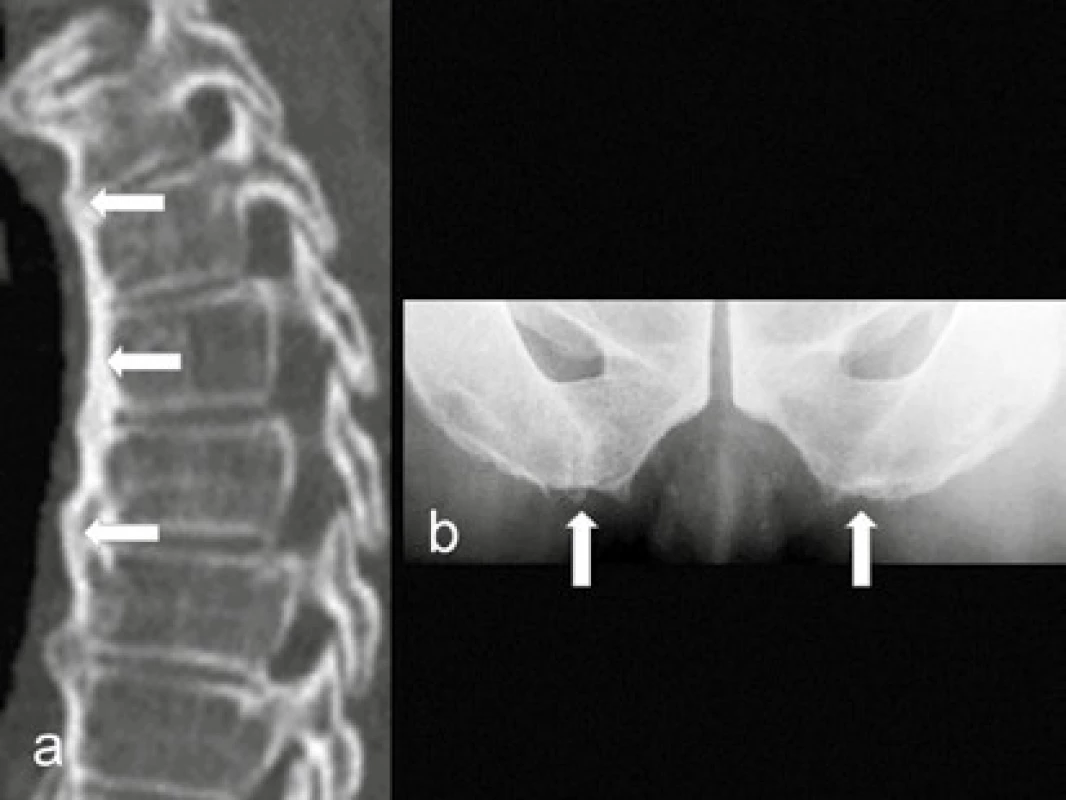
a) CT sagitální rekonstrukce: splývající kalcifikace předního podélného vazu přes 6 segmentů (←) – DISH b) entezofyty na sedacích hrbolech (↑), jako extraaxiální projev DISH Přidružené syndromy se zvýšenou incidencí při DM
Podkladem patofyziologie těchto syndromů je chronická hyperglykemie působící glykosylaci kolagenu. Lze je nalézt až u 20 % pacientů s hůře kompenzovaným DM, většinou 1. typu, ale i u pacientů, kteří diabetem netrpí. Jsou častou komorbiditou při diabetické neuropatii, retinopatii a nefropatii. Je známo, že výskyt jedné komplikace často předchází vzniku další [1].
Syndrom karpálního tunelu
Při syndromu karpálního tunelu (KT) dochází k útlaku n. medianus v KT, který se projevuje bolestí, nočními paresteziemi nebo atrofií svalů tenaru [1]. Vyskytuje se více u žen a u pacientů s omezenou pohyblivostí kloubů. Jedná se o komplikaci poměrně častou – udává se výskyt u 7 % [1] až 20 % [6] diabetiků. Na USG či MRI můžeme či nemusíme najít patologický obsah KT, např. podmíněný gangliem, tenosynovitidou nebo depozitem amyloidu. N. medianus v typickém případě vykazuje edém na MRI, tato známka však může být falešně pozitivní i negativní a je nutno ji posuzovat v korelaci s klinickým nálezem (obr. 13a–b). Na USG nacházíme v místě retinakula KT n. medianus náhle oploštěný, proximálněji je jeho průřez naopak zvětšený nad 9 mm2, někdy lze nalézt zvýšené vyklenování retinakula.
Image 13. Syndrom karpálního tunelu 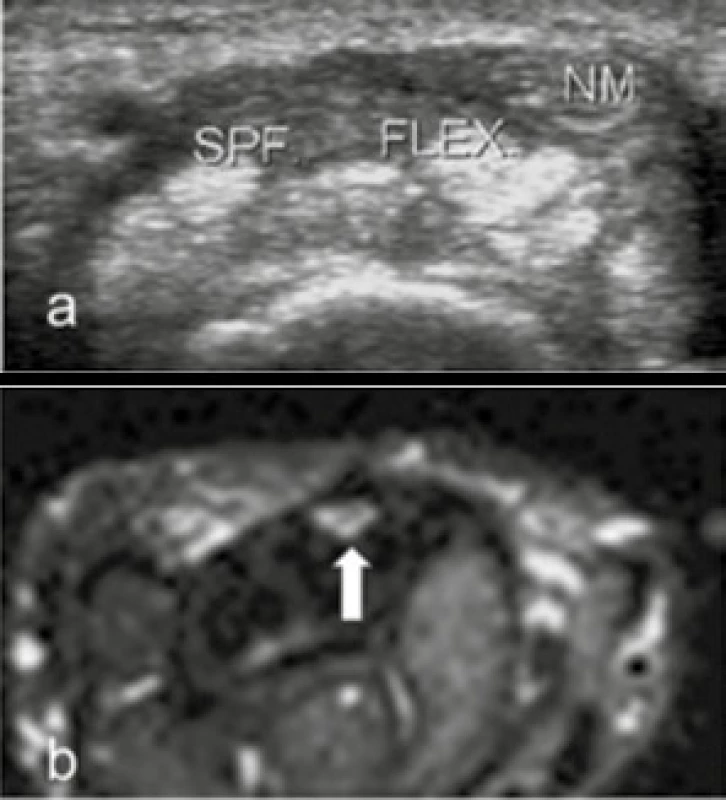
a) USG transverzálně v oblasti zápěstí: ztluštělé retinakulum flexorů karpálního tunelu, hypoechogenní (tj. edematózní nebo fibrózní) šlachy některých povrchových flexorů, obklopující n. medianus (NM) b) MR PD sekvence s potlačením tuku transverzálně: edematózní n. medianus (↑) v karpálním tunelu. Snížená intenzita signálu šlach povrchových flexorů jako nepřímá známka zmnoženého kolagenu Dupuytrenova kontraktura
Jedná se o nodulující fibrózní změny palmární fascie s maximem v okolí šlach flexorů pro 3.–5. prst. Vyskytuje se u 16–42 % pacientů s DM [6]. Na USG a MRI nacházíme hypoechogenní, resp. T2 hypointenzní vřetenovité expanze s fascií (event. se šlachou) související (obr. 14a). Na dlani pacienta je hmatná rezistence v průběhu šlachy, event. s fixací ke kůži, která může vést až k flekční kontraktuře [1].
Image 14. Dupuytrenova kontraktura sklerózující tenosynovitida 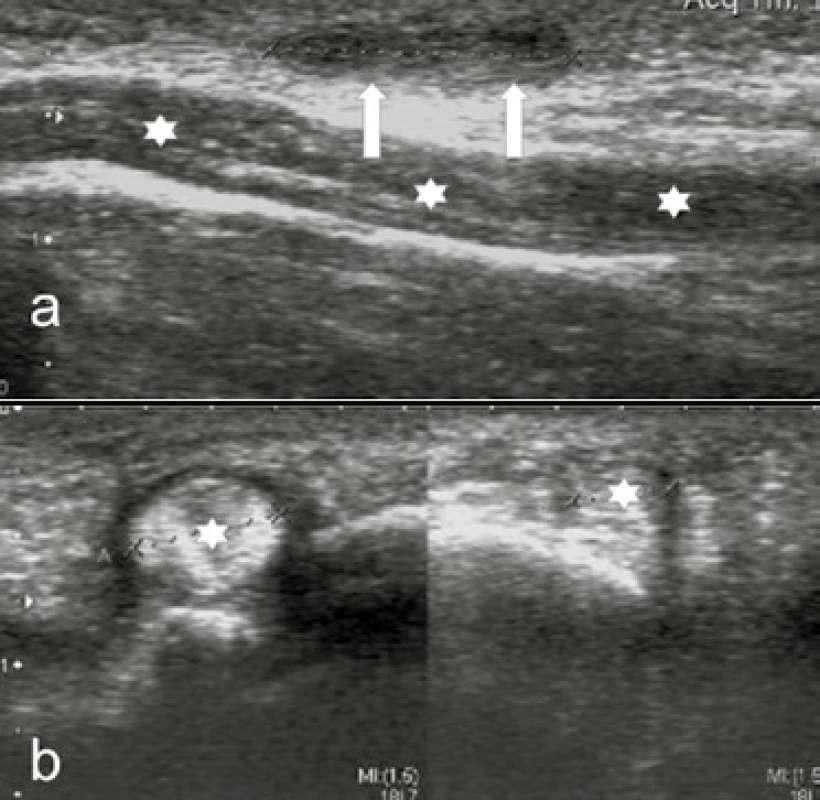
a: USG dlaně longitudinálně: nad šlachou flexoru (***) je v úrovni palmární fascie patrno hypoechogenní vřetenovité ložisko fibromatózy (↑↑) při Dupuytrenově kontraktuře b: USG prstu transverzálně: rozšířená šlacha flexoru s malou tekutinovou náplní ve šlachové pochvě při stenózující tenosynovitidě a srovnávací zobrazení nerozšířené šlachy zdravého prstu (obě šlachy*) Sklerozující tenosynovitis flexoru prstu
Tato entita se vyskytuje u 5–20 % pacientů s DM. Je podmíněna tenosynoviditou šlachy prstu, kterou můžeme zobrazit na USG jako rozšíření šlachy a zmnoženou tekutinovou náplň v její šlachové pochvě (obr. 14b). Dynamické USG vyšetření umožní přímo zobrazit poruchu pohybu šlachy. Pacient udává blokády flexe či extenze prstu při hmatném ztluštění šlachy [1].
Adhezivní kapsulitida
Adhezivní kapsulitida postihuje nejčastěji rameno, 7–30 % pacientů s DM pociťuje jeho omezenou aktivní i pasivní pohyblivost a bolest, vzhledem ke zmenšenému obsahu kloubního pouzdra adherujícího k hlavici [1]. Tento stav lze zobrazit artrografií. Je-li kloubní pouzdro ztluštělé výrazně, lze ho zobrazit na USG (obr. 15a).
Image 15. Adhezivní kapsulitida a kalkareózní tendinitida ramene 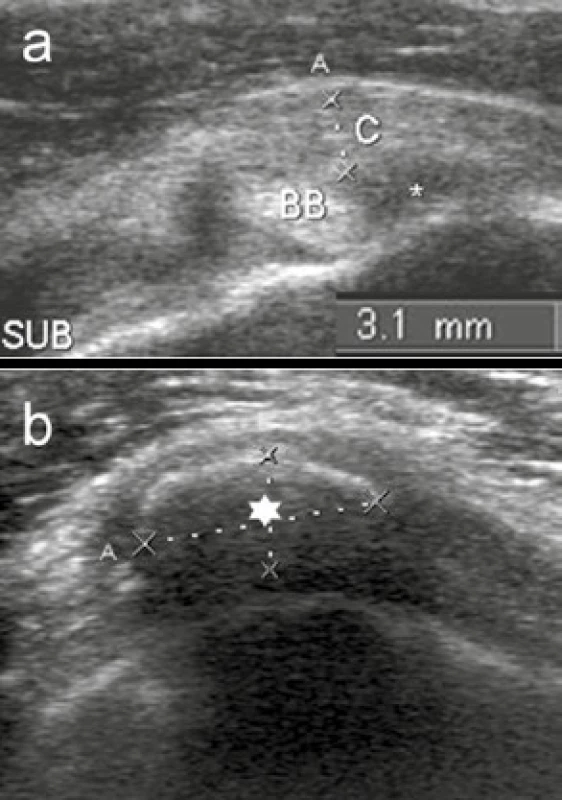
USG ramena transverzálně a: ztluštělé kloubní pouzdro v rotátorovém intervalu (C) při adhezivní kapsulitidě b: kalcifikace v rotátorové manžetě (*) jako známka tendinitis calcarea omi Omezená kloubní pohyblivost
Klouby rukou (MCP i PIP), zápěstí, lokty, ramena, kolena i axiální skelet vykazují nebolestivou ztuhlost a kontraktury. Ty se detekují spíše klinickým nežli zobrazovacím vyšetřením. Rozmezí jejich výskytu je udáváno mezi 8–58 % pacientů s DM, více u špatně stabilizovaného DM 1. typu a u kuřáků. Jsou způsobeny periartikulárními depozity kolagenu, který je glykosylovaný, hyperhydratovaný, s atypickými chemickými vazbami a fibrózou při mikroangiopatii a neuropatii.
Sklerodaktylie
Diabetická sklerodaktylie je ztluštění kůže na prstech, zejména na jejich dorzu, s omezením jejich pohyblivosti, bez Raynoudova fenoménu, kalcinózy či teleangiektazií [1].
Kalcifikující periartritis humeroscapularis, tj. tendinitis calcarea
U dlouhotrvajícího špatně stabilizovaného diabetu, u hypercholesterolemie a hyperlipidemie se až 3krát častěji než u běžné populace vyskytují depozita hydroxyapatitu v rotátorové manžetě a subdeltoidní-subakromiální burze [6]. Jsou dobře detekovatelná na RTG, CT a USG (obr. 15b).
Reflexní sympatická dystrofie
Tato jednotka, charakterizovaná výraznými klinickými obtížemi pacienta – otokem, bolestí a vazomotorickými změnami [1], má dosud nejasnou patofyziologii, v níž významnou roli hraje neurovegetativní dysbalance a suspektně i kontraktury. Na RTG snímku nacházíme Sudeckovu skvrnitou osteoporózu (obr. 16), na MRI skvrnitý drobnoložiskový edém spongiózy a edém měkkých tkání a na CT rovněž mnohočetná drobná ložiska v kortikalis i spongióze, která jsou rozšířenými cévními kanálky.
Image 16. Reflexní sympatická dystrofie 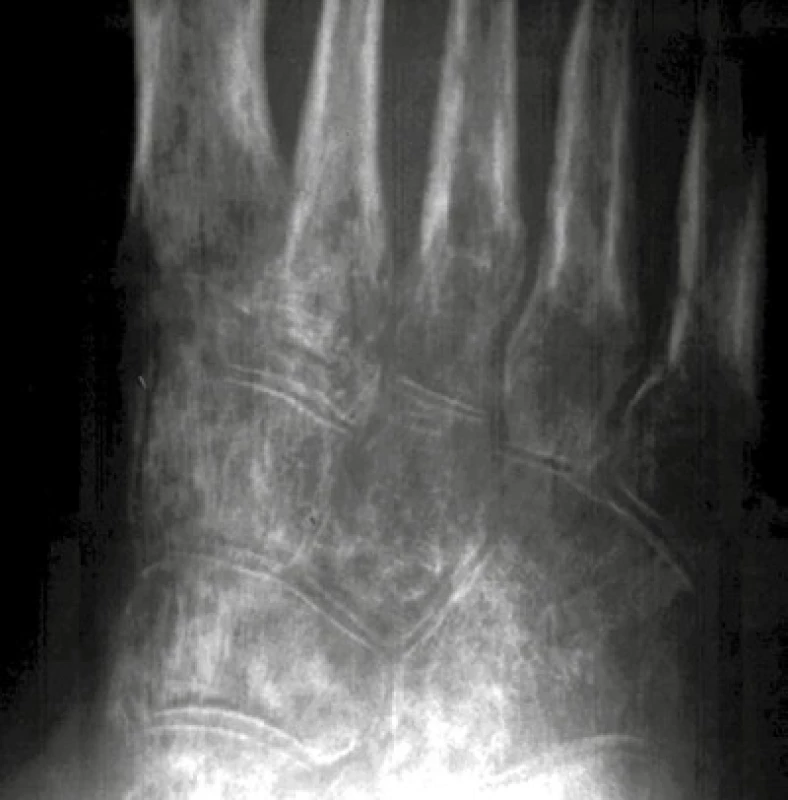
RTG nohy šikmý: skvrnitá osteoporóza tarzu při reflexním dystrofickém syndromu, bez neuropatické destrukce Zánětlivé komplikace
Zánětlivé komplikace jsou u diabetu časté i mimo Charcotův kloub, jsou nejlépe zobrazitelné na MRI nativně a postkontrastně. Na RTG snímku jsou zánětlivé změny patrny až ve chronickém stadiu jako osteoskleróza a periostózy, na CT až jako větší destrukce a periostózy.
Septická artritis
Na MRI nacházíme tekutinovou náplň v kloubu, edém a postkontrastní opacifikaci synoviální výstelky, periartikulární spongiózy a měkkých tkání (obr. 17a). Obávané jsou u diabetiků zánětlivé komplikace implantace cizorodého materiálu jako např. TEP.
Image 17. Septická artritida a spondylodiscitida 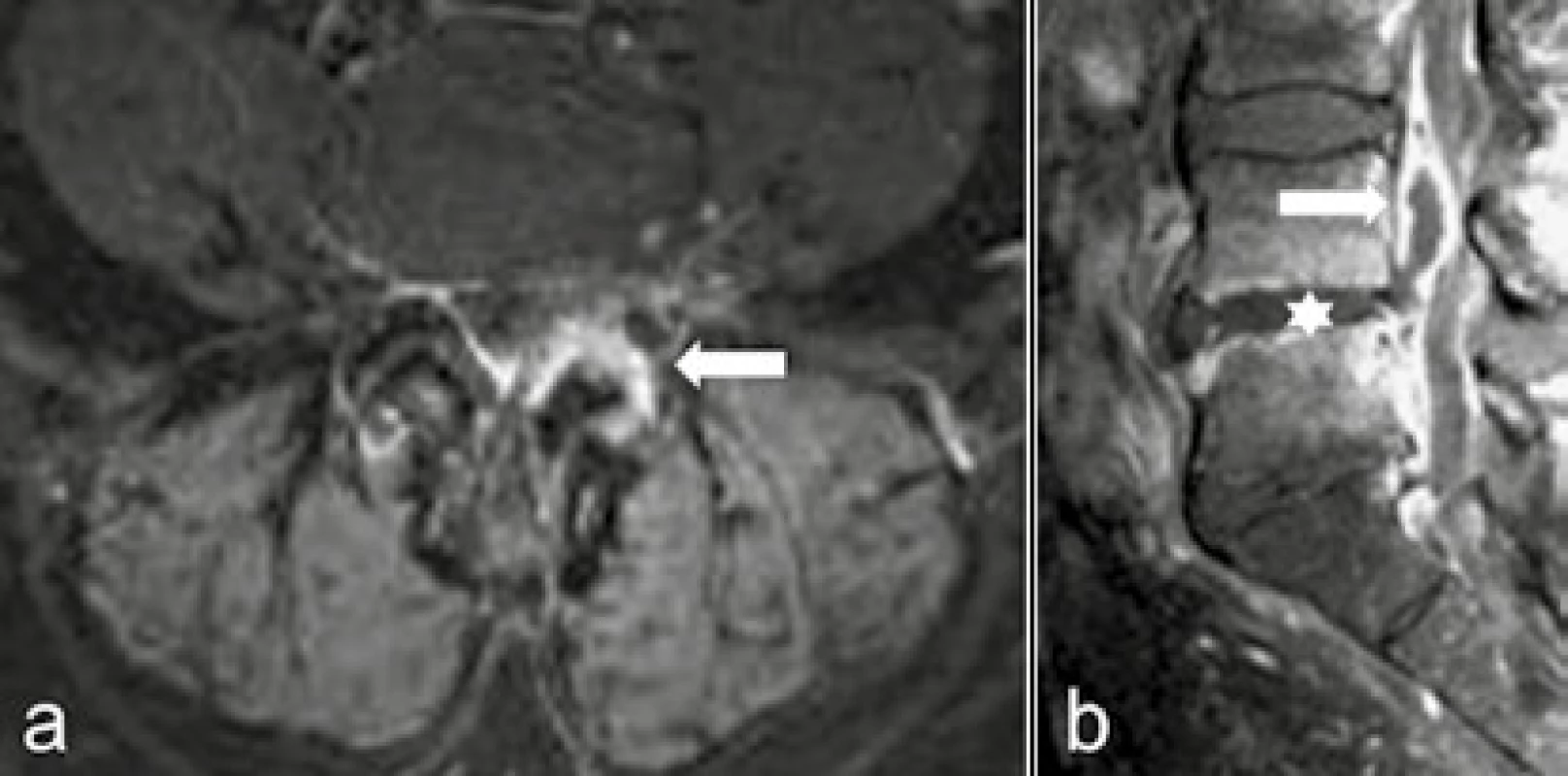
MR T1 vážená sekvence páteře s potlačením tuku po podání gadoliniové kontrastní látky a: transverzálně: opacifikace kloubního pouzdra a bezprostředního okolí levého intervertebrálního kloubu při jeho artritidě (←) b: sagitálně: defekt v opacifikaci meziobratlové ploténky s tenkou pyogenní membránou na jejím povrchu (*), zánětlivá infiltrace nebo opacifikující se reaktivní hyperemie sousedících obratlů a prevertebrálních měkkých tkání – známky spondylodiscitidy. Je patrný absces propagující se z meziobratlové ploténky do páteřního kanálu (→), obklopený periduritidou Septická spondylodiscitis
Zobrazuje se jako postupně se snižující meziobratlová ploténka, nerovné krycí ploténky a výrazný edém přiléhajících obratlových těl a paravertebrálních měkkých tkání. Edematózní části se na MRI výrazně opacifikují po podání gadoliniové kontrastní látky. Meziobratlová ploténka kolikvuje a tato zánětlivá kolikvace se jako absces může šířit do páteřního kanálu a paravertebrálně (obr. 17b).
Osteomyelitis
Osteomyelitis je patrna na MRI jako postkontrastně se opacifikující edém spongiózy, periostu a měkkých tkání v okolí kosti. Může vyústit do intraosálního abscesu.
Závěr
Projevy a komplikace DM na skeletu jsou časté zejména u dlouhotrvajícího hůře korigovaného diabetu a významně zhoršují morbiditu základního onemocnění. Většinu z nich lze dříve a lépe než na ostatních zobrazovacích metodách zobrazit na MRI, i když ani toto zobrazení v některých diagnostických otázkách, zejména v otázce zánětlivých komplikací diabetické nohy, stále ještě ne vždy umožňuje jednoznačnou a spolehlivou interpretaci zobrazeného nálezu. Výhody RTG snímku spočívají v jeho snadné opakovatelnosti, a tím i možnosti sledovat vývoj. USG využíváme při zobrazení mnoha přidružených syndromů postihujících měkké tkáně. Využití CT je výrazně cílené, např. pro zobrazení subkortikálních fraktur a pozdějších dislokací u Charcotova kloubu. Vyšetření z výše uvedených indikací představují významnou součást náplně práce RTG pracovišť sloužících interním klinikám a jejich výsledky významně ovlivňují další léčbu pacienta.
MUDr. Jindra Brtková
brtkoj@seznam.cz
Radiologická klinika LF UK a FN Hradec Králové
www.fnhk.cz
Doručeno do redakce 25. 12. 2014
Přijato po recenzi 11. 2. 2015
Sources
1. Attar SM. Musculoskeletal manifestations in diabetic patients at a tertiary center. Libyan J Med 2012; 7 : 19162. Dostupné z DOI: <http://dx.doi.org/10.3402/ljm.v7i0.19162>.
2. Gouveri E, Papanas N. Charcot osteoarthropathy in diabetes: A brief review with an emphasis on clinical practice. World J Diabetes 2011; 2(5): 59–65.
3. Schlossbauer T, Mioc T, Sommerey S et al. Magnetic resonance imaging in early stage Charcot arthropathy: correlation of imaging findings and clinical symptoms. Eur J Med Res 2008; 13(9): 409–414.
4. Chantelau EA, Grützner G. Is the Eichenholtz classification still valid for the diabetic Charcot foot? Swiss Med Wkly 2014; 144:w13948. Dostupné z DOI: <http://dx.doi.org/ 10.4414/smw.2014.13948>.
5. Baker JC, Demertzis JL, Rhodes NG et al. Diabetic musculoskeletal complications and their imaging mimics. Radiographics 2012; 32(7): 1959–1974.
6. Kim RP, Edelman SV, Kim DD. Musculoskeletal complications of diabetes mellitus. Clinical Diabetes 2001; 19(3): 132–135.
7. Zampa V, Barellini I, Rizzo L et al. Role of dynamic MRI in the follow-up of acute Charcot foot in patients with diabetes mellitus. Skeletal Radiol 2011; 40(8): 991–999.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2015 Issue 6-
All articles in this issue
- Diagnostika a terapie dny – editorial
- Echinokokové infekce – vzácná postižení jater – editorial
- Zobrazení muskuloskeletálních projevů a komplikací diabetes mellitus
- Pokračující periferní nervové blokády – přínos pro ortopedické pacienty s diabetes mellitus?
- Perioperační péče a diabetes
- Komplikace endoprotéz u diabetiků
- Obezita a ortopedické operace aneb existují mechanické komplikace obezity?
- Akutní a chronická antikoagulační léčba u kloubních náhrad
- Diabetická neuropatie
- Infekce v rámci syndromu diabetické nohy
- Vybrané kožní změny typu necrosis lipoidica a kožní a slizniční mykotické afekce u diabetes mellitus
- Uplatnění kmenových buněk v ortopedii
- Ortopedická operační léčba syndromu diabetické nohy
- Základní principy a úskalí rehabilitace u diabetiků po amputaci
- Pegasus – Tikagrelor v sekundární prevenci u nemocných po infarktu myokardu
- Diagnostika a terapie dny
- Neobvyklý případ cystického postižení jater – alveolární echinokokóza jater
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostika a terapie dny
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Echinokokové infekce – vzácná postižení jater – editorial
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

