-
Medical journals
- Career
Ortopedická operační léčba syndromu diabetické nohy
Authors: Tomáš Kučera; Jaromír Šrot; Josef Roubal; Pavel Šponer
Authors‘ workplace: Ortopedická klinika LF UK a FN Hradec Králové, přednosta doc. MUDr. Pavel Šponer, Ph. D.
Published in: Vnitř Lék 2015; 61(6): 599-603
Category:
Předneseno na mezioborovém sympoziu s postgraduálním zaměřením „Diabetik – společný pacient diabetologa a ortopeda“ 10. října 2014 v Hradci Králové.
Overview
Základním předpokladem pro úspěšnou léčbu syndromu diabetické nohy je multidisciplinární spolupráce. V optimálním případě diagnostiku a léčbu řídí lékař v podiatrické ambulanci, který je i garantem efektivního využívání finančních prostředků. Obecnou obavou diabetiků je strach ze ztráty končetiny. Na základě mezioborové spolupráce lze v řadě případů zabránit velké amputaci nebo v případě její nutnosti zajistit protetickou a rehabilitační péči. Nové možnosti revaskularizace a spolupráce s antibiotickými centry zvyšují úspěšnost chirurgické léčby syndromu diabetické nohy. Operační výkony na diabetické noze dělíme na operace elektivní, profylaktické, léčebné a emergentní. Cílem elektivních výkonů je korekce deformit, které jsou rizikové pro vznik ulcerací. Operační postupy jsou shodné jako u nediabetiků. Z profylaktických výkonů provádíme rekonstrukční operace při Charcotově artropatii. Speciální operační postupy zahrnuje pojem superkonstrukce. Léčebné výkony pomáhají zhojit ulcerace při selhání konzervativní léčby. Typ výkonu plánujeme s ohledem na rozsah osteomyelitidy a na zásah do architektoniky nohy, abychom zabránili reulceraci. Emergentní výkony provádíme v případě akutní infekce. Základem úspěchu je radikální otevření všech postižených kompartmentů nohy s evakuací abscesů, dostatečná antibiotická léčba a revaskularizace.
Klíčová slova:
amputace – Charcotova neuroartropatie – osteomyelitida – syndrom diabetické nohyÚvod
Syndrom diabetické nohy je častou a obávanou komplikací, při které může být nemocný v případě akutní infekce s rozvojem sepse přímo ohrožen na životě, nebo hrozí ztráta části končetiny s trvalým zhoršením kvality života. Díky významnému rozšíření spektra diagnostických a léčebných možností jsou hledány cesty, jak těmto závažným následkům zabránit.
Vzhledem ke komplexní problematice diagnostiky a léčby diabetika, včetně komplikací, je základním předpokladem multidisciplinární spolupráce, nejlépe v rámci mezioborového centra. V optimálním případě je pacient v péči lékaře v podiatrické ambulanci, který určuje potřebu jednotlivých vyšetření a konzultaci dalších odborností, je tedy gatekeeper v efektivním využívání finančních prostředků na diagnostiku a léčbu těchto pacientů. Pravidelně jsou využíváni specialisté v diabetologii, angiologii, intervenční radiologii, cévní chirurgii, neurologii, mikrobiologii, zobrazovacích metodách, protetice, rehabilitaci, dermatologii, psychologii, nefrologii, plastické chirurgii a v neposlední řadě v ortopedii nebo všeobecné chirurgii. Podiatrická ambulance pak úzce spolupracuje s praktickým lékařem a agenturami domácí péče. Úkolem ortopedů nebo obecně chirurgických oborů je orientovat se v této problematice, abychom v rámci svých specializací byli schopni nemocným účinně pomoci.
Nicméně tato orientace není úplně snadná. Na jedné straně je snaha o tvorbu doporučených postupů, na druhé straně panuje řada rozdílných názorů. výtěžnost jednotlivých publikovaných studií je často diskutabilní, což je dáno nehomogenitou souborů. Je obtížné vyhodnotit dostatečně velký soubor pacientů diabetiků s obdobnou mírou kompenzace, komplikací, podobnými nálezy v rámci syndromu diabetické nohy, diagnostickými a léčebnými postupy, pooperačními doporučeními a zejména se srovnatelnou spoluprací nemocných a dodržování léčebného režimu.
Obavou většiny nemocných je strach z velké amputace, tedy transtibiální a vyšší. Kromě pohybového omezení některé studie zároveň vykazují vysokou mortalitu z krátkodobého a střednědobého pohledu. Fortington et al vyhodnotili soubor 299 nemocných, v němž medián přežití činil 20,3 měsíce, mortalita během prvních 30 dní 22 %, během prvního roku 44 % a 5 let po operaci 77 % [1]. Nicméně nové možnosti a dostupnost revaskularizace a vznik mezioborových center významně snižují incidenci velkých amputací. Tento trend je již dlouhodobý a byl publikován např. Holsteinem et al v roce 2000: snížení počtu velkých amputací o 75 % za hodnocené období 1981–1995 [2]. Z recentních studií z roku 2014 dokládají výrazný vliv mezioborového centra na snížení počtu velkých amputací Rubio et al [3].
Dostatečné cévní zásobení periferie končetiny je základním předpokladem pro možnost provedení malých amputací, kterými se rozumí amputace od prstů až po Symeho amputaci v oblasti hlezna. Úspěšnost těchto malých amputací hodnotili Svensson et al. Hodnotili zhojení 410 malých amputací, 64 % se zhojilo, 17 % bylo nutno reamputovat velkou amputací, 19 % pacientů zemřelo ještě před zhojením. Relativně vysoký počet zhojených pacientů byl ovšem za cenu dlouhodobého hojení: medián 26, rozsah 2–250 týdnů [4]. Příčinami dlouhodobého hojení a následné ztráty končetiny bývá nedostatečná resekce osteomyelitické nebo nekrotické kosti při malé amputaci, a zejména ischemie při onemocnění periferních cév. Hochmöller prováděl histologická vyšetření po malých amputacích a zjistil ponechaná rezidua osteomyelitidy; doporučuje před malou amputací vyšetření magnetickou rezonancí [5]. Nerone et al určili jako hlavní rizikový faktor reamputace tíži onemocnění periferních tepen [6]. Před malou amputací je prováděno cévní vyšetření, často včetně angiografie s následnou PTA. Po operaci je nutné pravidelné angiologické sledování k zabránění reischemizace a nutnosti velké amputace.
Z výše uvedených důvodů se nabízí filozofická otázka, co lze vlastně reálně považovat za úspěch po provedení malé amputace. Tato otázka byla diskutována na kongresu Evropské společnosti pro kostní a kloubní infekty v Utrechtu v roce 2014. Za takovýto úspěch se považuje zhojení operační rány bez recidivy ulcerace ve stejném nebo jiném místě v průběhu dalších 6–12 měsíců. Nicméně v tomto kontextu musíme brát zřetel na řadu faktorů: funkčnost nohy se schopností zátěže a možnost protetického ošetření po malé amputaci, riziko recidivy a reamputace, předpokládanou dobu hojení, samozřejmě přání nemocného a jeho schopnost dodržovat léčebný režim.
Obecně lze uvést, že přístup k operační léčbě syndromu diabetické nohy v nedávné minulosti, ale na řadě pracovišť i v současnosti, je velmi rezervovaný. Často je omezen na chirurgické řešení akutních infekcí a velké amputace. Důvodem jsou obavy z pooperačních komplikací u rizikových pacientů, zvýšené riziko infekce a pochybnosti o úspěchu hojení s rizikem indikace velké amputace. Na druhé straně je tendence k propracování operačních technik pro léčbu diabetické nohy, jejichž cílem je zabránit vzniku ulcerací, infekce a dále snížení rizika velké amputace. Armstrong et al rozdělili v roce 2006 operační výkony na 4 základní skupiny (tab. 1) [7].
Table 1. Rozdělení operačních výkonů na diabetické noze 
Se stoupajícím označením skupiny operačních výkonů se zvyšuje i riziko vzniku ulcerací, infektu a možnosti indikace velké amputace. Jednotlivé typy operací lze prakticky provést ve všech skupinách, jejich zařazení je dáno přítomností ulcerace nebo neuropatie.
Elektivní výkony
U diabetiků bez komplikací patří tyto výkony k nejméně rizikovým při dostatečném cévním zásobení nohy a správné kompenzaci diabetu. Cílem operačních výkonů je korekce strukturálních deformit, které mohou být bolestivé a jsou rizikové pro vznik ulcerací. Operační korekci provádíme v místě deformity, samotný výkon může být pouze na měkkých tkáních, nejčastěji v případě pasivně korigovatelné deformity, nebo na skeletu. Pro osteosyntézu používáme standardní implantáty jako u pacientů nediabetiků.
Běžně operovanými deformitami jsou korekce postavení prstů, palce s jeho valgózním postavením a mediální prominencí hlavičky I. metatarzu, kde se vytváří otlakem burzitida, dále korekce příčného plochonoží s prominujícími hlavičkami metatarzů plantárně. Komplexní deformity nohou jsou chirurgicky léčeny korekčními artrodézami ve střední a zadní části nohy (obr. 1).
Image 1. a: předoperační dorzoplantární RTG nohy, patrná varozita I. metatarzu s jeho prominující hlavičkou (šipka) a valgozitou palce – predilekční místo vzniku otlakových burzitid a ulcerací; b: pooperační dorzoplantární RTG nohy, po provedených korekčních osteotomiích I. metatarzu a základního článku palce 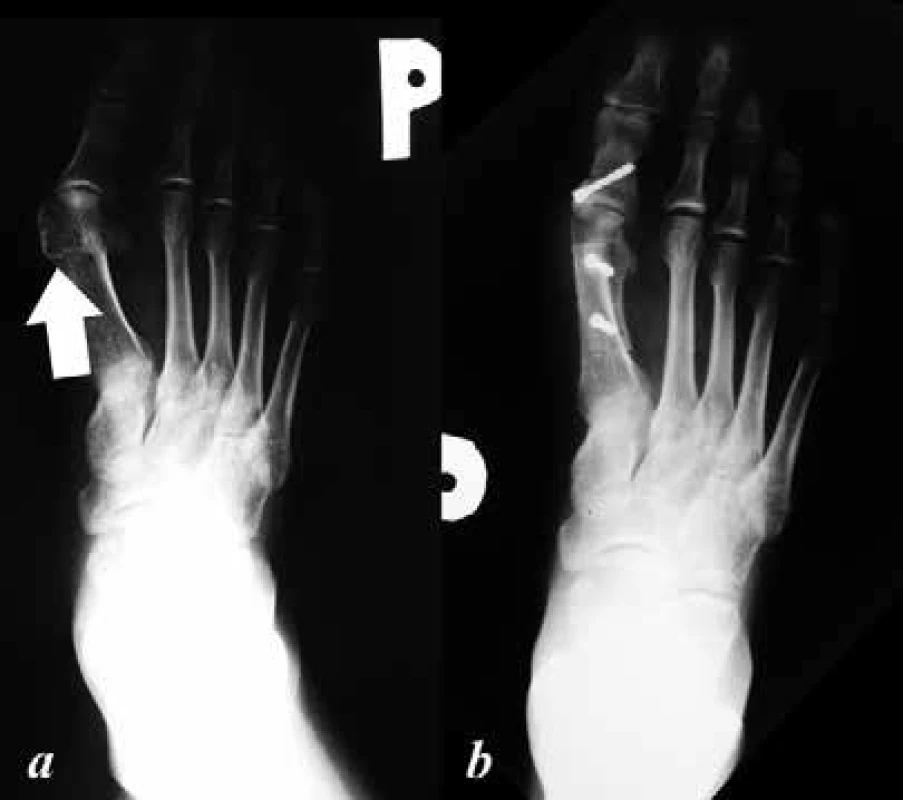
Profylaktické výkony
V této skupině operačních výkonů provádíme na našem pracovišti rekonstrukční operace při Charcotově neuroartropatii. Základním faktorem ovlivňujícím hojení a pooperační průběh je neuropatie. Z hlediska komplikací hojení je vedle onemocnění periferních cév hlavním rizikovým faktorem bez ohledu na přítomnost diabetu. Postiženo je nejen hojení měkkých tkání, ale i v případě zlomenin v terénu neuropatie musíme počítat až s dvojnásobnou délkou hojení, než je obvyklé. Problematické je i dodržování částečné zátěže končetiny. Spíše volíme omezení doby a vzdálenosti chůze s jejich postupným prodlužováním. Na rozdíl od elektivních výkonů si nevystačíme se standardními operačními technikami a implantáty. V této souvislosti byl zaveden pojem „superkonstrukce“, jejími principy jsou rozšíření artrodézy pro lepší fixaci až na nepostižené klouby, provedení resekce kosti pro zkrácení končetiny umožňující adekvátní repozici deformity bez nadměrného napětí měkkých tkání, použití nejpevnější konstrukce, zavedení implantátu způsobem maximálně zvyšujícím mechanickou stabilitu [8]. Hlavním cílem operačního výkonu je dosažení stabilního plantigrádního postavení nohy. V pooperačním průběhu jsou klinické známky stability důležitějším faktorem než RTG známky kostního hojení.
Charcotovu neuroartropatii lze klasifikovat na základě klinického a RTG nálezu dle Eichenholtze na stadium akutní, obtížně odlišitelné od klinických známek osteomyelitidy s otokem, zarudnutím, proteplením, destrukcí skeletu s vytvořením fragmentů, dále na subakutní stadium s mizením otoků, snižováním teploty a resorpcí fragmentů, a konečně na chronické stadium se vznikem fixované deformity [9]. Tato klasifikace byla publikována v roce 1966 a v současné době s rozvojem zobrazovacích metod, zejména magnetické rezonance, je snaha o její aktualizaci s ohledem na časná stadia onemocnění. Nová klasifikace založená na nálezu na magnetické rezonanci byla navržena Chantelauem a Grutznerem [10]. Z hlediska lokalizace na noze je užívána Sandersova klasifikace, jednotlivé typy se však mohou navzájem kombinovat (tab. 2) [11].
Table 2. Sandersova klasifikace 
Ulcerace je vhodné klasifikovat spíše Texaskou klasifikací než Wagnerovou, protože zohledňuje i přítomnost ischemie a neuropatie [12].
Obecně je léčba Charcotovy neuroartropatie často konzervativní. Jde o případy plantigrádně postavené nohy, stabilní, schopné zatěžování. Názory indikaci k operaci, její načasování (v aktivním nebo neaktivním stadiu), použití implantátu a pooperační režim nejsou jednotné. Základním předpokladem je ověřené dostatečné cévní zásobení. Argumentem proti operování v aktivním stadiu je přítomnost edému a zánětu měkkých tkání. Naopak důvodem pro operování je předpoklad snadnější korekce než při fixované deformitě, využití remodelační kapacity a plasticity kosti. Indikací k operaci je tak těžká nestabilita, selhání konzervativní léčby, progrese deformity, infekce, prevence dislokace fragmentů tahem svalů. V neaktivním stadiu, při fixované deformitě, musíme řešit i přítomné ulcerace. V případě infekce postupujeme dvoudobě, nejprve řešíme ulceraci a infekt podle zásad septické ortopedie, a poté je provedena rekonstrukce. Typ rekonstrukce závisí na deformitě, je však třeba korigovat ve všech třech rovinách. K fixaci můžeme použít vnitřní fixaci (plantární dlahování, uzamykatelné dlahy a axiální šrouby) nebo různé typy zevních fixátorů. Od typu výkonu se odvíjí i pooperační péče, včetně povolení zátěže a typu ortézy, kterou je většinou nutné používat až 1 rok od operace (obr. 2).
Image 2. a, b: předoperační snímky nohy s Charcotovou neuroartropatií III. typu dle Sandersovy klasifikace s ulcerací plosky dlouhodobě nereagující na konzervativní léčbu, ve spádu zvažována velká amputace; c: bočný RTG nohy s prolomením mediálního pilíře talonavikulárně; d, e: 4 roky po rekonstrukci se zhojenou ulcerací; f: rekonstrukce mediálního pilíře intramedulárním šroubem 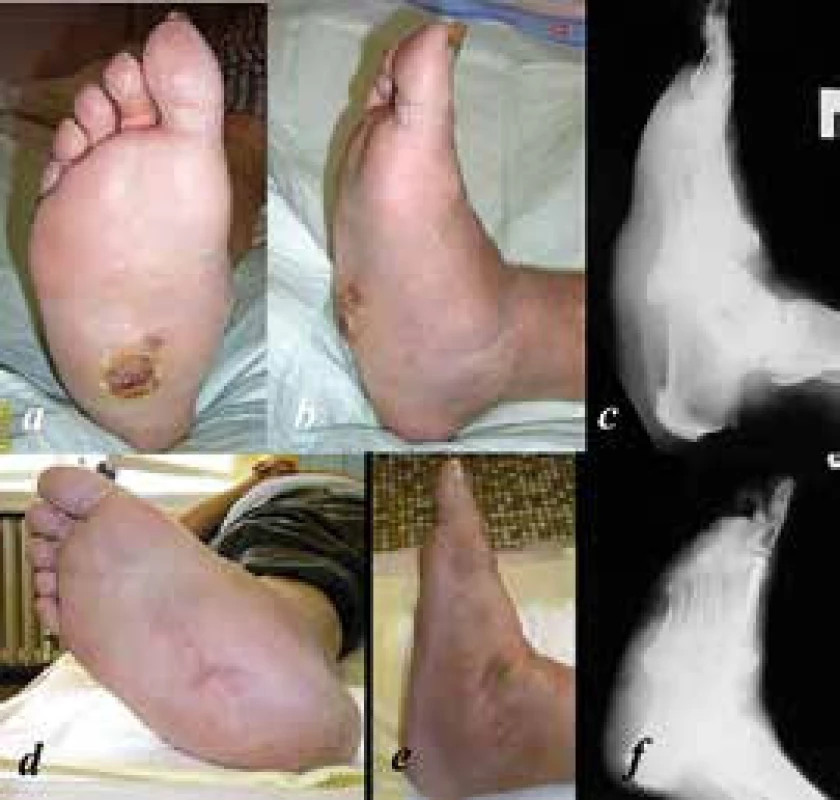
Léčebné výkony
Do této skupiny patří operační výkony, které pomáhají zhojit ulcerace při selhání konzervativní léčby. Významným faktorem určujícím typ operačního výkonu a dobu podávání antibiotik je přítomnost nebo nepřítomnost osteomyelitidy. Diagnostika osteomyelitidy nemusí být jednoduchá, zvláště v terénu Charcotovy neuroartropatie. Kromě běžných vyšetření – klinické, laboratorní, zobrazovací (RTG, případně MRI), je možné provést PTB (probe to bone) test. Při nasondování kosti přes ulceraci lze předpokládat osteomyelitidu. Negativní test vyloučí osteomyelitidu (negativní prediktivní hodnota 98 %), ale pozitivní prediktivní hodnota je nízká (57 %), proto je spíše doporučována kostní biopsie s odesláním tkáně na mikrobiologické a histologické vyšetření [13]. Pouze povrchové stěry s nálezem polymikrobiální flóry nemohou být pro volbu antibiotika určující.
Nezbytným předpokladem před operačním výkonem je vyšetření cévního zásobení a případná léčba, nejčastěji intervenčním radiologem.
Obecnou indikací k operaci je ulcerace nereagující na 4 týdny trvající komplexní konzervativní léčbu. Časně indikujeme operační léčbu, zejména u pacientů s implantovanými endoprotézami, pro riziko periprotetického infektu.
Z operačních výkonů indikujeme dle výsledků vyšetření resekční artrodézy, kostní resekce nebo malé amputace. Při plánování operačního výkonu si musíme uvědomit, jaký zásah přinese tato operace do architektoniky nohy s ohledem na podélnou a příčnou klenbu a jaké je tak riziko vzniku reulcerace na stejném nebo jiném místě plosky. V případě malých amputací, jak postupuje úroveň amputace nebo exartikulace proximálněji, vzniká nerovnováha mezi flexory a extenzory s výslednou převahou plantární flexe tahem triceps surae s rizikem ulcerace plosky (např. u exartikulace v Chopartově kloubu). Dalšími aspekty jsou zvážení šance na zhojení s ohledem na cévní zásobení, možnost protetického ošetření a obecně zachovaná funkce nohy pro přenos zátěže a možnost chůze. Pro lepší stabilitu při chůzi, zejména u pacientů s neuropatií, se snažíme zachovat palec, proto volíme spíše resekční artrodézy než amputace (obr. 3 a 4).
Image 3. a: předoperační dorzoplantární RTG nohy s patrnou destrukcí IP kloubu palce při purulentní artritidě (šipka), dále gangréna distálního článku II. prstce; b: pooperační dorzoplantární RTG nohy, stav po amputaci v základním článku II. prstce a artrodéze IP kloubu palce, artrodéza zhojená (šipka); c: klinický snímek po operaci, zachování alespoň části II. prstce je nezbytné k zabránění valgizace palce 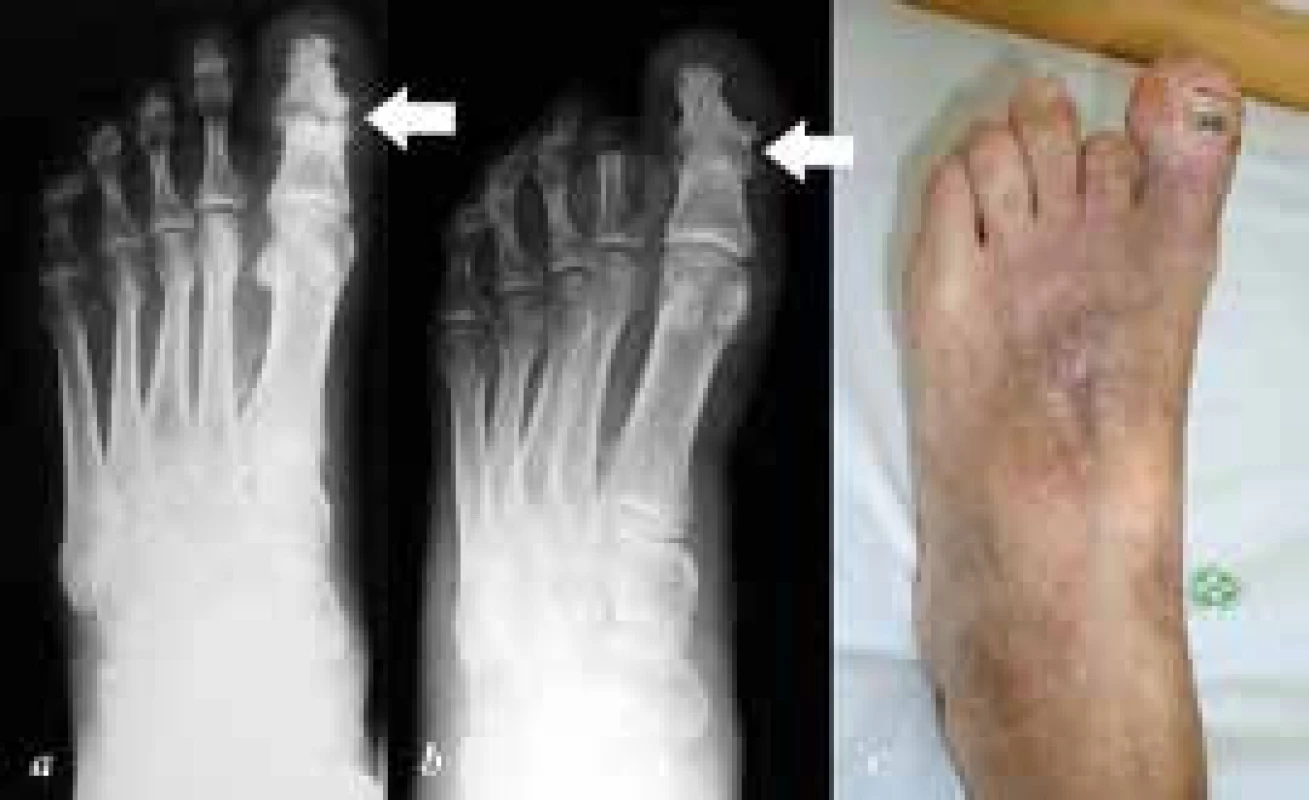
Image 4. a: předoperační šikmý RTG nohy, stav po transmetatarzální amputaci II. paprsku na jiném pracovišti s osteolýzou apexu metatarzu b: pooperační dorzoplantární RTG nohy po resekci zbytku paprsku; c: klinický snímek zhojené rány 3 roky po operaci 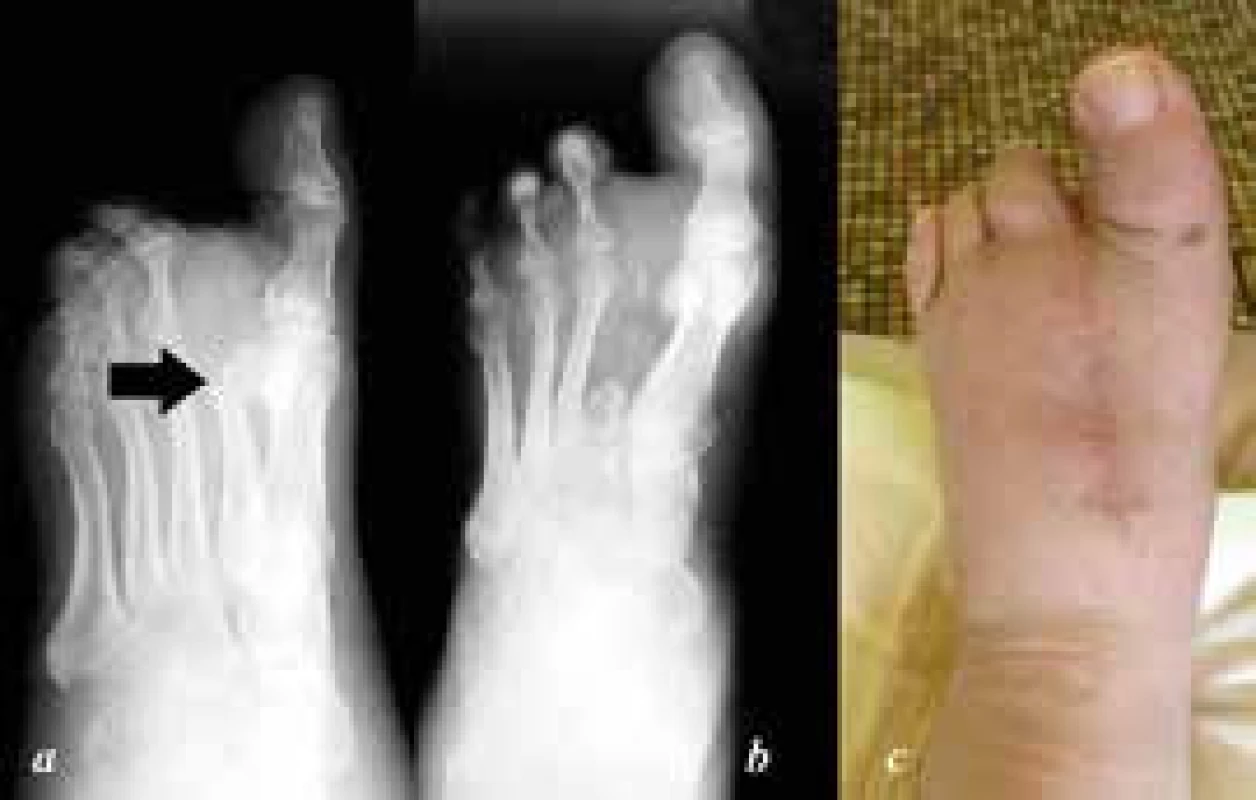
Emergentní výkony
Tyto operační výkony provádíme v případě akutní infekce v oblasti diabetické nohy. Tyto akutní infekty je nutné adekvátně ošetřit co nejdříve. Nepříznivě zde působí zejména 2 hlavní faktory. U diabetické nohy musíme počítat s jistým stupněm onemocnění periferních cév již před vzplanutím infekce, po vzniku infekce otok a nahromadění hnisu tuto situaci ještě zhorší, končetina je tak ohrožena kritickou ischemií a nutností velké amputace. Druhým důležitým aspektem je šíření infekce do jednotlivých kompartmentů nohy se vznikem nekrotizující fasciitidy, případně artritid kloubů nohy. Klinickým vyšetřením pravidelně zjistíme jen pomyslnou špičku ledovce při obrazu ohraničeného vyklenutí na plosce nohy.
V léčbě těchto stavů se často chybuje. Pouhá incize, kontraincize a zavedení rukavicového drénu bývají nedostatečné. Postižené kompartmenty je nutné široce otevřít incizí s evakuací abscesu, nekrektomií a razantní antibiotickou léčbou. Nejlépe v průběhu 24 hodin je nutné provést vyšetření cévního zásobení, nejlépe angiografií se současnou PTA. Odloženě provádíme definitivní rekonstrukční výkon, případně vzniklý defekt hojíme sekundárně, často pomocí VAC terapie [14].
Velké amputace
Amputace v bérci a vyšší jsou velkou obavou našich nemocných. Na druhé straně je nutno uvést, že někteří z nich po úspěšně provedené, zhojené a oprotézované bércové amputaci litovali, že se k tomuto kroku neodhodlali dříve. Porovnávali zejména dlouhodobé hojení ulcerací za hospitalizace nebo během domácí péče, užívání antibiotik, nošení různých druhů ortéz nebo pohyb na vozíku. V první řadě je nutné uvést, že je výrazný funkční rozdíl mezi amputací v bérci se zachovanou hybností kolenního kloubu a vyšší amputací. Na našem pracovišti jsme i při nepříznivém angiografickém nálezu preferovali bércovou amputaci, pokud byly příznivé hodnoty tkáňové tenze kyslíku, s úspěšným zhojením. Velice důležitá je návaznost na protetickou a rehabilitační péči, v naší praxi v rámci hospitalizace na rehabilitační klinice. Část pacientů není z řady důvodů schopna chůze na protéze, ale i u nich je následná rehabilitace velmi prospěšná, naučí se používat vozík. Jsme přesvědčeni, že takovýto komplexní přístup může snížit mortalitu po velkých amputacích.
Závěr
Mezioborový přístup k léčbě syndromu diabetické nohy se jeví jako nezbytný pro snížení počtu velkých amputací, a zároveň při nutnosti jejich provedení přináší i zlepšení kvality života nemocných a snížení mortality po těchto výkonech. Přínosem pro dobrou spolupráci jsou společná odborná setkání všech zainteresovaných členů týmu. Pozice podiatra jako gatekeepera by přinesla i efektivní financování této péče.
Podpořeno programem PRVOUK P 37/04
MUDr. Tomáš Kučera, Ph.D.
tomas.kucera@fnhk.cz
Ortopedická klinika FN a LF UK Hradec Králové
www.fnhk.cz
Doručeno do redakce 7. 12. 2014
Přijato po recenzi 16. 1. 2015
Sources
1. Fortington LV, Geertzen JHB, van Netten JJ et al. Short and long term mortality rates after a lower limb amputation. Eur J Vasc Endovasc 2013; 46(1): 124–131.
2. Holstein P, Ellitsgaard N, Olsen BB et al. Decreasing incidence of major amputations in people with diabetes. Diabetologia 2000; 43(7): 844–847.
3. Rubio JA, Aragón-Sánchez J, Jiménez S et al. Reducing major lower extremity amputations after the introduction of a multidisciplinary team for the diabetic foot. Int J Low Extrem Wounds 2014; 13(1): 22–26.
4. Svensson H, Apelqvist J, Larsson J et al. Minor amputation in patients with diabetes mellitus and severe foot ulcers achieves good outcomes. J Wound Care 2011; 20(6): 261–262.
5. Hochmöller A. Outcome of minor amputations at the diabetic foot in relation to bone histopatology: a clinical audit. Zentralbl Chir 2007; 132(6): 491–496.
6. Nerone VS, Springer KD, Woodruff DM et al. Reamputation after minor foot amputation in diabetic patiens: risk factors leading to limb loss. J Foot Ankle Surg 2013; 52(2): 184–187.
7. Armstrong DG, Lavery LA, Frykberg RG et al. Validation of a diabetic foot surgery classification. Int Wound J 2006; 3(3): 240–246.
8. Sammarco VJ. Superconstruct in the treatment of Charcot foot deformity: plantar plating, locked plating, and axial screw fixation. Foot Ankle Clin 2009; 14(3): 393–407.
9. Eichenholtz SN. Charcot joints. Charles C Thomas: Springfield (IL): 1966 : 3–8.
10. Chantelau EA, Grutzner G. Is the Eichenholtz classification still valid for the diabetic Charcot foot? Swiss Med Wkly 2014; 144: w13948. Dostupné z DOI: <http://dx.doi.org/10.4414/smw.2014.13948>.
11. Sanders LJ, Frykberg R. Diabetic neuropathic osteoarthropathy: the Charcot foot. In: Fykberg RG (ed.) The high risk foot in diabetes mellitus. Churchill Livingstone: New York, NY: 1993 : 297–336.
12. Lavery LA, Armstrong DG, Harkless LB. Classification of diabetic foot wounds. J Foot Ankle Surg 1996; 35(6): 528–531.
13. Lavery LA, Armstrong DG, Peters EJ et al. Probe-to-bone test for diagnosing diabetic foot osteomyelitis: reliable or relic? Diabetes Care 2007; 30(2): 270–274.
14. Setacci C, Sirignano P, Mazzitelli G et al. Diabetic foot: surgical approach in emergency. Int J Vasc Med 2013; 2013 : 296169. Dostupné z DOI: <http://dx.doi.org/10.1155/2013/296169>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2015 Issue 6-
All articles in this issue
- Diagnostika a terapie dny – editorial
- Echinokokové infekce – vzácná postižení jater – editorial
- Zobrazení muskuloskeletálních projevů a komplikací diabetes mellitus
- Pokračující periferní nervové blokády – přínos pro ortopedické pacienty s diabetes mellitus?
- Perioperační péče a diabetes
- Komplikace endoprotéz u diabetiků
- Obezita a ortopedické operace aneb existují mechanické komplikace obezity?
- Akutní a chronická antikoagulační léčba u kloubních náhrad
- Diabetická neuropatie
- Infekce v rámci syndromu diabetické nohy
- Vybrané kožní změny typu necrosis lipoidica a kožní a slizniční mykotické afekce u diabetes mellitus
- Uplatnění kmenových buněk v ortopedii
- Ortopedická operační léčba syndromu diabetické nohy
- Základní principy a úskalí rehabilitace u diabetiků po amputaci
- Pegasus – Tikagrelor v sekundární prevenci u nemocných po infarktu myokardu
- Diagnostika a terapie dny
- Neobvyklý případ cystického postižení jater – alveolární echinokokóza jater
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Diagnostika a terapie dny
- „Stresová dovolená“ aneb takotsubo kardiomyopatie
- Echinokokové infekce – vzácná postižení jater – editorial
- Doporučení České společnosti pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně pro bezpečnou léčbu novými perorálními antikoagulancii (NOAC) – dabigatran etexilátem, apixabanem a rivaroxabanem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

