-
Medical journals
- Career
Kombinovaný trénink u mužů s metabolickým syndromem po akutní koronární příhodě
Authors: H. Svačinová 1; V. Mrkvicová 1; J. Pochmonová 1; B. Rosenbergová 1; J. Siegelová 1; P. Dobšák 1; J. Vítovec 2
Authors‘ workplace: Klinika tělovýchovného lékařství a rehabilitace Lékařské fakulty MU a FN u sv. Anny v Brně, přednosta prof. MUDr. Petr. Dobšák, CSc. 1; I. interní kardio-angiologická klinika Lékařské fakulty MU a FN u sv. Anny v Brně, přednosta prof. MUDr. Jiří Vítovec, CSc., FESC 2
Published in: Vnitř Lék 2011; 57(9): 764-771
Category: 65th birthday Mudr. Jany Laciné and and 60th birthday Milana Tržila
Overview
Úvod:
Příznivý vliv tělesného tréninku na kardiovaskulární prognózu u pacientů s metabolickým syndromem je dokumentován v řadě studií. Méně informací existuje o výsledcích kardiovaskulární rehabilitace u pacientů s různými formami ischemické choroby srdeční a přidruženými chorobami a odchylkami v rámci metabolického syndromu. Metodika: Předložená práce hodnotí prospěch z kombinovaného, aerobně-posilovacího tréninku u 2 souborů mužů po perkutánní koronární intervenci pro akutní koronární syndrom: s metabolickým syndromem [soubor MS(+), n = 42] a bez metabolického syndromu [soubor MS(–), n = 53]. Jsou hodnoceny změny aerobní kapacity (VO2peak, VO2peak . kg–1), výkonnosti (Wpeak, Wpeak . kg–1), krevního tlaku, BMI a obvodu pasu po 12týdenní kardiovaskulární rehabilitaci. Výsledky: Signifikantní zlepšení aerobní kapacity a výkonnosti bylo zaznamenáno jak v souboru MS(+), tak v souboru MS(–) (p < 0,01, resp. p < 0,001). Pokles systolického TK byl signifikantní u souboru MS(+), pokles sTK v souboru MS(–) a diastolického TK v obou souborech nedosáhl statistické významnosti. Zvýšení aerobní kapacity a výkonnosti u pacientů souboru MS(+) je srovnatelné s výsledky kontrolního souboru MS(–); pokles sTK byl v souboru s MS výraznější než v souboru bez MS. U obou souborů nedošlo k významným změnám obvodu pasu a BMI. Závěr: Výsledky ukázaly, že pacienti s vyšším počtem rizikových faktorů v rámci metabolického syndromu mají minimálně srovnatelný prospěch z kardiovaskulární rehabilitace po akutním koronárním syndromu jako pacienti bez metabolického syndromu.Klíčová slova:
metabolický syndrom – akutní koronární syndrom – kardiovaskulární rehabilitace – aerobní kapacitaÚvod
Hromadění tukové tkáně, zvláště ve formě viscerálního tuku v dutině břišní a sedavý způsob života vedou ke vzniku abdominální obezity jako předchůdce inzulinové rezistence a sekundární hyperinzulinemie. Inzulinová rezistence je klíčovou metabolickou poruchou, která spolu s genetickou predispozicí vede u jedince ke kumulaci metabolických a oběhových abnormalit (hypertenze, aterogenní dyslipidemie, hyperglykemie či diabetes mellitus 2. typu, abdominální obezita, prokoagulační aktivita a další), které představují komplex rizikových faktorů aterosklerózy označovaný jako metabolický syndrom (MS) [1].
Přítomnost komplexu aterogenních rizikových faktorů v rámci MS (zvláště pak diabetu 2. typu a hypertenze) spolu s nízkou aerobní kapacitou [vyjádřenou vrcholovou spotřebou kyslíku (VO2peak)] nepříznivě ovlivňuje průběh i další prognózu pacientů po akutní koronární příhodě [2–6]. Tělesný trénink je spolu s redukcí energetického příjmu hlavním nefarmakologickým léčebným prostředkem, který přispívá k prolomení inzulinové rezistence a příznivě ovlivňuje ostatní součásti MS. Obecně důležitým efektem kardiovaskulární rehabilitace u pacientů s ICHS je zvýšení aerobní kapacity [7–10]. Doposud nečetné studie zaměřené na hodnocení vlivu standardních rehabilitačních programů s aerobním tréninkem u pacientů s diabetem, obezitou či MS po akutní koronární příhodě (AKP) prezentují odlišné výsledky [11–15]. Cílem předložené práce je:
- a) hodnocení vlivu kombinovaného tréninku v rámci časné fáze kardiovaskulární rehabilitace na aerobní kapacitu, výkonnost, krevní tlak a antropometrické parametry u mužů s metabolickým syndromem po akutní koronární příhodě,
- b) srovnání profitu z této rehabilitace pro pacienty s MS a bez MS pro snížení rizika v sekundární prevenci.
Soubory pacientů
Celkem bylo hodnoceno 95 mužů po perkutánní koronární intervenci (PCI) pro akutní koronární syndrom (infarkt myokardu nebo nestabilní anginu pectoris), z toho 42 mužů s metabolickým syndromem [soubor MS(+)] a 53 mužů bez metabolického syndromu [soubor MS(–)].
Pacienti podstoupili PCI na I. interní kardio-angiologické klinice LF MU a FN u sv. Anny v Brně. Po ukončení hospitalizace absolvovali 12týdenní řízený ambulantní rehabilitační program v rámci časné fáze kardiovaskulární rehabilitace [16] na Klinice tělovýchovného lékařství a rehabilitace téže nemocnice. Kritéria pro zařazení do tréninkového programu a jeho hodnocení zahrnovala zahájení rehabilitačního programu do 4 týdnů po propuštění z nemocnice, vyloučení obecných kontraindikací tréninku včetně tréninku posilovacího a absolvování celého 12týdenního programu. Nebyli hodnoceni pacienti s těžkou poruchou systolické funkce levé komory (snížení ejekční frakce LK pod 30 %), s nekontrolovanou hypertenzí a nedostatečně kompenzovaným diabetem (HbA1c > 8 %). Všichni nemocní byli léčeni beta-blokátory v kombinaci s ostatní farmakoterapií v rámci sekundární prevence a během rehabilitačního programu nebyla tato terapie měněna. Pacienti byli o průběhu rehabilitace podrobně informováni a s účastí v programu poskytli informovaný souhlas. Protokol studie byl schválen etickou komisí FN u sv. Anny v Brně.
Klasifikace MS pro zařazení do hodnocených skupin pacientů byla provedena podle kritérií AHA/NHLBI z roku 2005 [17], kdy pro metabolický syndrom svědčí přítomnost nejméně 3 z uvedených abnormalit v tab. 1.
Table 1. Kritéria pro metabolický syndrom (klasifikace AHA/NHLBI). 
Z charakteristiky obou souborů (tab. 2) vyplývá, že mezi nimi nebyl statisticky významný rozdíl v průměrném věku a velikosti ejekční frakce levé komory. Signifikantní rozdíly mezi soubory jsou v četnosti diagnózy infarktu myokardu a nestabilní AP, hypertenze, diabetu 2. typu a opakované koronární příhody.
Table 2. Charakteristika souborů. 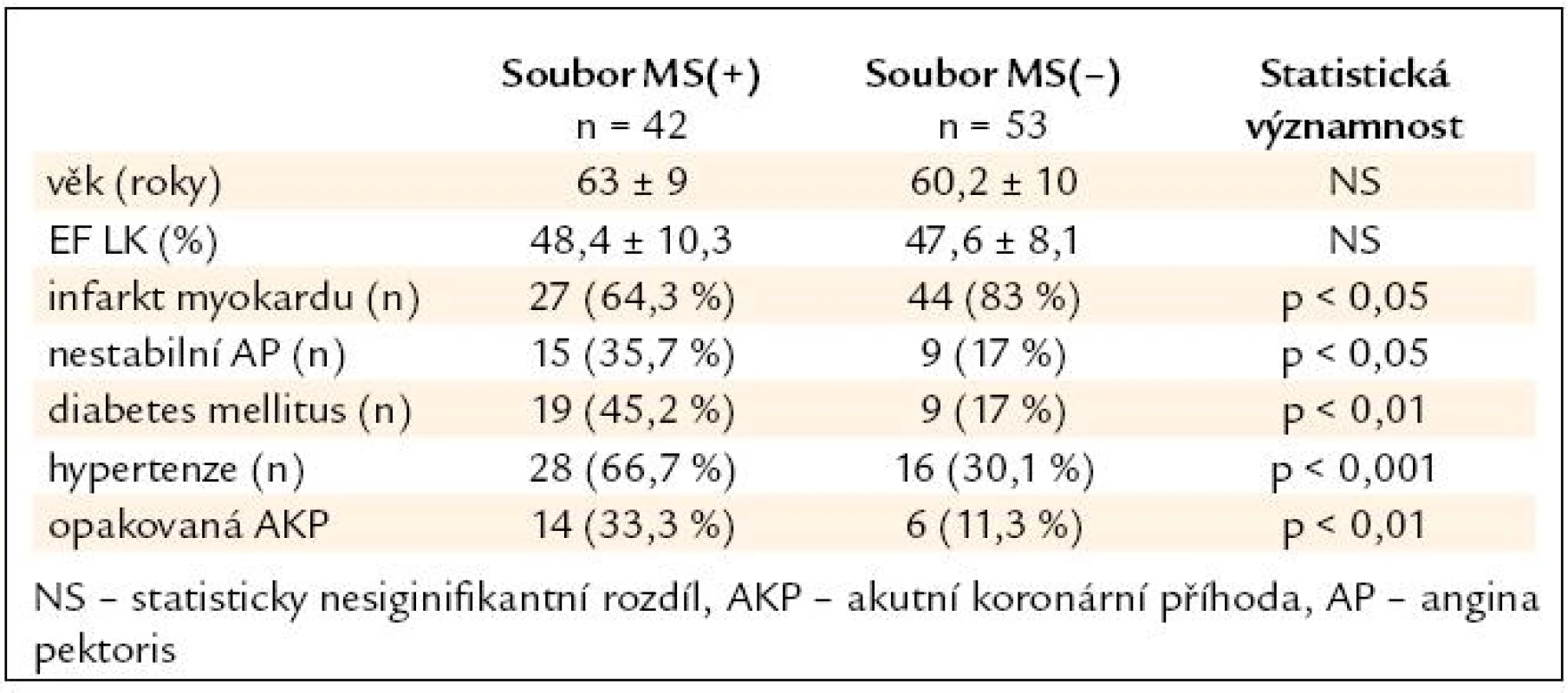
Metody
Aerobní kapacita
Parametry aerobní kapacity (vrcholová spotřeba kyslíku VO2peak, VO2peak . kg–1) a výkonnosti (vrcholový výkon Wpeak, Wpeak . kg–1) byly stanoveny při spiroergometrii před 12 týdny kardiovaskulární rehabilitace a po nich u všech pacientů. Spiroergometrie byla provedena na bicyklovém ergometru, protokol vyšetření zahrnoval stupňovanou zátěž (po 2 min o 20 W) bez přestávek do symptomy limitovaného maxima. Analýzou vydechovaného vzduchu (Pumonary Function System 1070 – MedGraphics, USA) byly stanoveny ventilačně-respirační parametry (spotřeba VO2 a výdej vCO2). Z dynamiky změn vCO2/VO2 byl stanoven ventilační (anaerobní) práh, jehož vyjádření v hodnotě výkonu (watt) a srdeční frekvence poskytlo určení intenzity aerobního tréninku.
Antropometrické parametry, krevní tlak
Hmotnost, body mass index (BMI), obvod pasu před 12 týdny rehabilitace a po nich byly stanoveny obvyklými metodami. Hodnoty krevního tlaku byly získány měřením rtuťovým manometrem před spiroergometrií, po 10 min adaptace v klidu před vyšetřením.
Kombinovaný trénink
Všichni pacienti absolvovali 3krát týdně trénink s kombinovanou zátěží po dobu 12 týdnů. Trénink byl zahájen 3–4 týdny po propuštění z nemocnice. Tréninková jednotka obsahovala zahřívací fázi (10 min), aerobní fázi (20 min), fázi posilovací (20 min) a fázi relaxační (10 min). Fáze posilovací byla do tréninkové jednotky zařazena od 3. týdne programu. Během tréninkové jednotky byla u pacientů monitorována srdeční frekvence, krevní tlak, stupeň subjektivního vnímání intenzity zátěže a během aerobní fáze jednotky i EKG. Aerobní fáze spočívala v tréninku na bicyklovém ergometru (Ergoline REHA E900) a trénink byl řízen počítačovým programem ErgoSoft+ pro Windows. Intenzita zátěže byla nastavena individuálně na úrovni anaerobního prahu stanoveného při spiroergometrii. Posilovací trénink probíhal na multifunkčním stroji TK-HC COMPACT a zahrnoval 3 cviky: tlak vleže (benchpress), stahování kladky a předkopávání. Intenzita posilování byla stanovena metodou 1-RM (one repetition maximum). Je to maximální zátěž, se kterou je pacient schopen provést 1krát daný cvik v plném rozsahu pohybu. Počáteční intenzita na úrovni 30 % 1-RM byla zvyšována každý týden o 10 % až na 60 % 1-RM. Jednotlivé cviky se prováděly po 10 opakováních a počet sérií narůstal od 3 do 5 sérií.
Statistické hodnocení
Hodnoty jsou uvedeny jako průměr (x) a směrodatná odchylka (SD). Po zjištění normality rozložení dat (test Kolmogorov-Smirnov & Liliefors) byl ke srovnání výsledků použit párový t-test (v rámci obou souborů), resp. t-test pro nezávislé proměnné pro srovnání dat mezi soubory. Po srovnání četností byl použit χ2 test. Rozdíl mezi soubory je považován za statisticky významný při p < 0,05. Statistické hodnocení bylo provedeno v programu STATISTICA Cz 7 (StatSoft, Inc.).
Výsledky
Vstupní hodnoty kritérií metabolického syndromu, BMI, aerobní kapacity a výkonnosti jsou uvedeny v tab. 3. Očekávané, již vzhledem k primárnímu rozdělení pacientů podle kritérií MS, jsou signifikantní rozdíly mezi souborem MS(+) a MS(–) v hodnotách BMI, obvodu pasu, triacylgylcerolů, HDL-cholesterolu, glykemie nalačno, krevního tlaku a počtu abnormalit MS. Signifikantně jsou vyšší hodnoty VO2peak . kg–1, Wpeak a Wpeak . kg–1 v souboru MS(–) proti MS(+).
Table 3. Vstupní hodnoty parametrů metabolického syndromu, aerobní kapacity a výkonnosti. 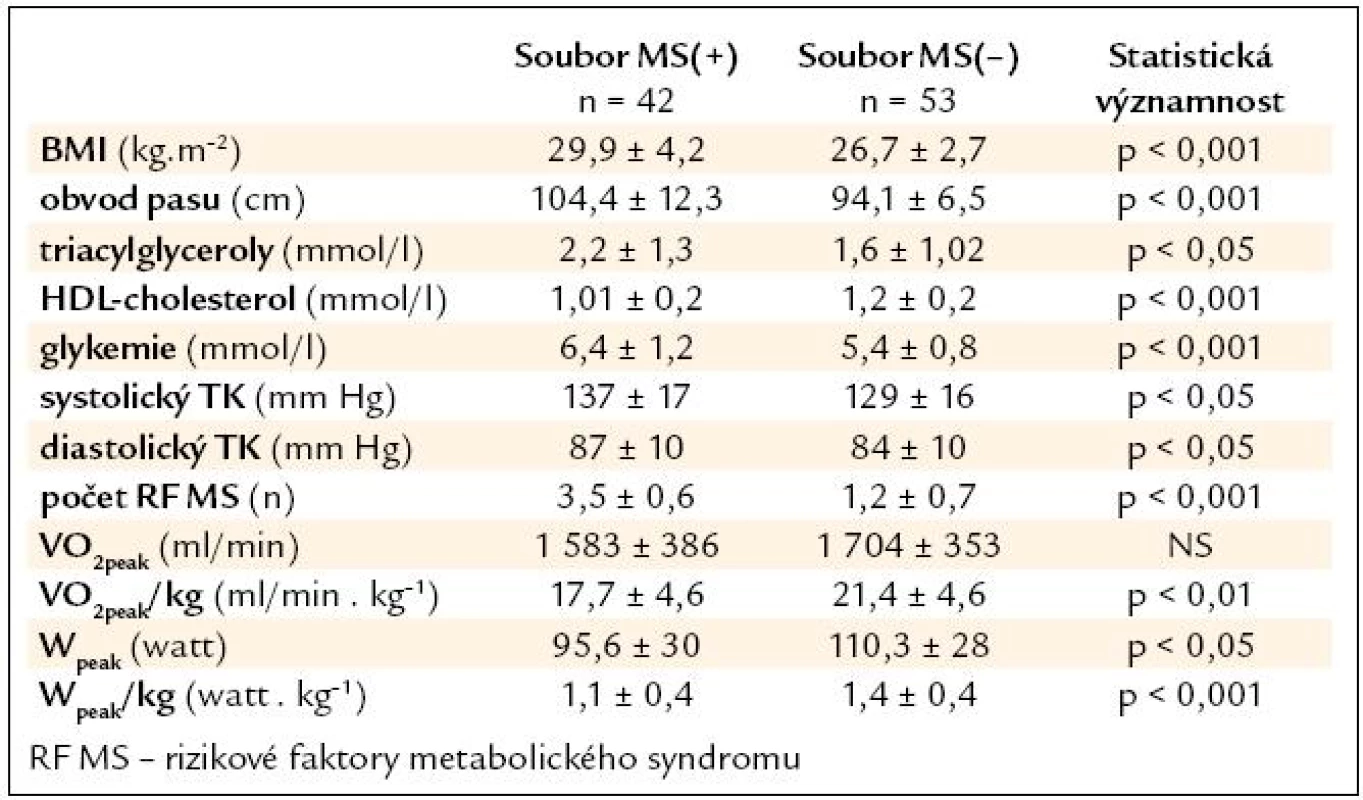
Obr. 1 a 2 ukazují, že v obou souborech došlo po ukončení kardiovaskulární rehabilitace k signifikantnímu zvýšení hodnot VO2peak i VO2peak . kg–1 (p < 0,001; p < 0,01). Procentuální zvýšení u VO2peak . kg–1 je v obou souborech srovnatelné [MS(+) 16 %, MS(–) 18 %]. Z obr. 3 a 4 vyplývá, že signifikantní zvýšení vrcholového výkonu Wpeak i Wpeak . kg–1 bylo zjištěno jak v souboru MS(+), tak MS(–) (p < 0,001). Procentuální vzrůst hodnoty Wpeak . kg–1 je podobně jako u VO2peak . kg–1 u obou souborů prakticky stejný [MS(+) o 24 %, MS(–) o 25 %].
Image 1. Vrcholová spotřeba kyslíku celková před rehabilitací a po ní – srovnání souborů MS(+) a MS(–). *** p < 0,001 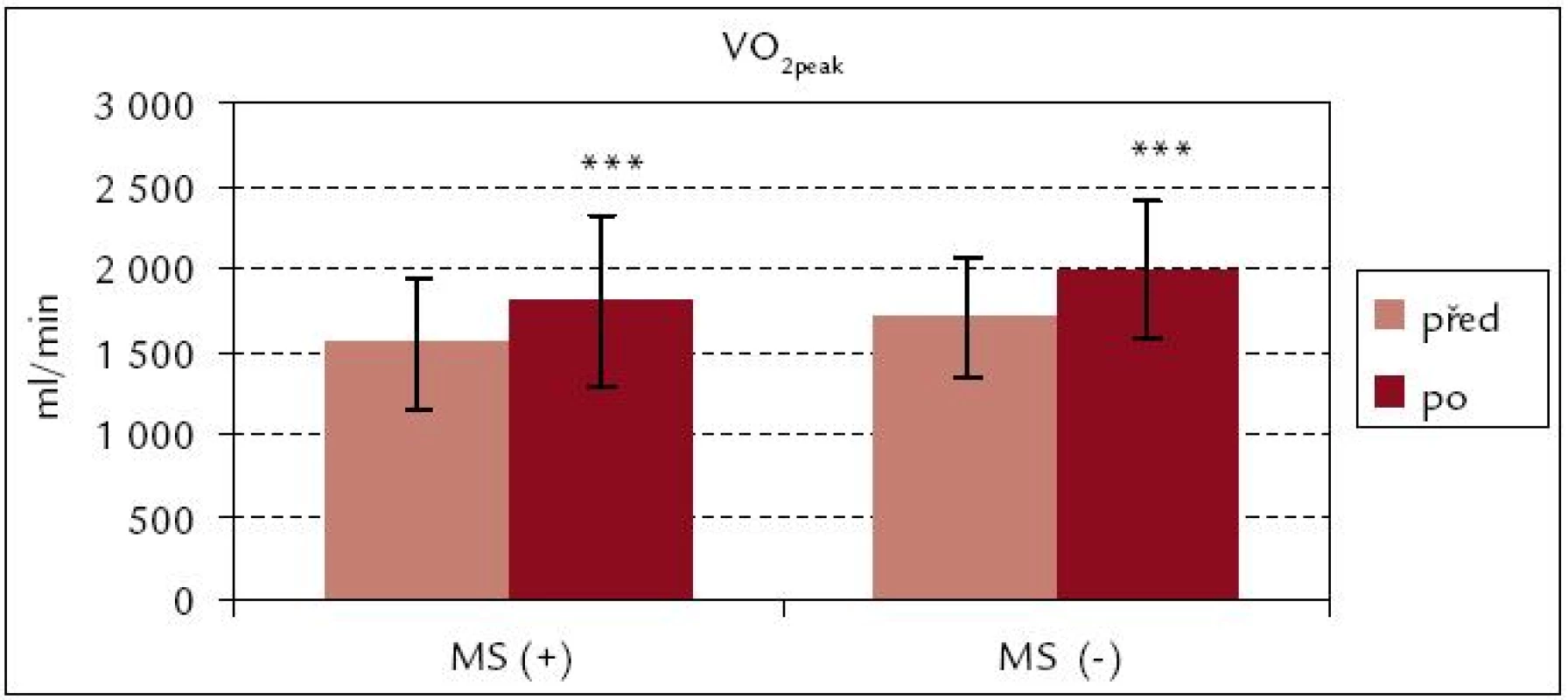
Image 2. Vrcholová spotřeba kyslíku na 1 kg hmotnosti před rehabilitací a po ní – srovnání souborů MS(+) a MS(–). *** p < 0,001, ** p < 0,01 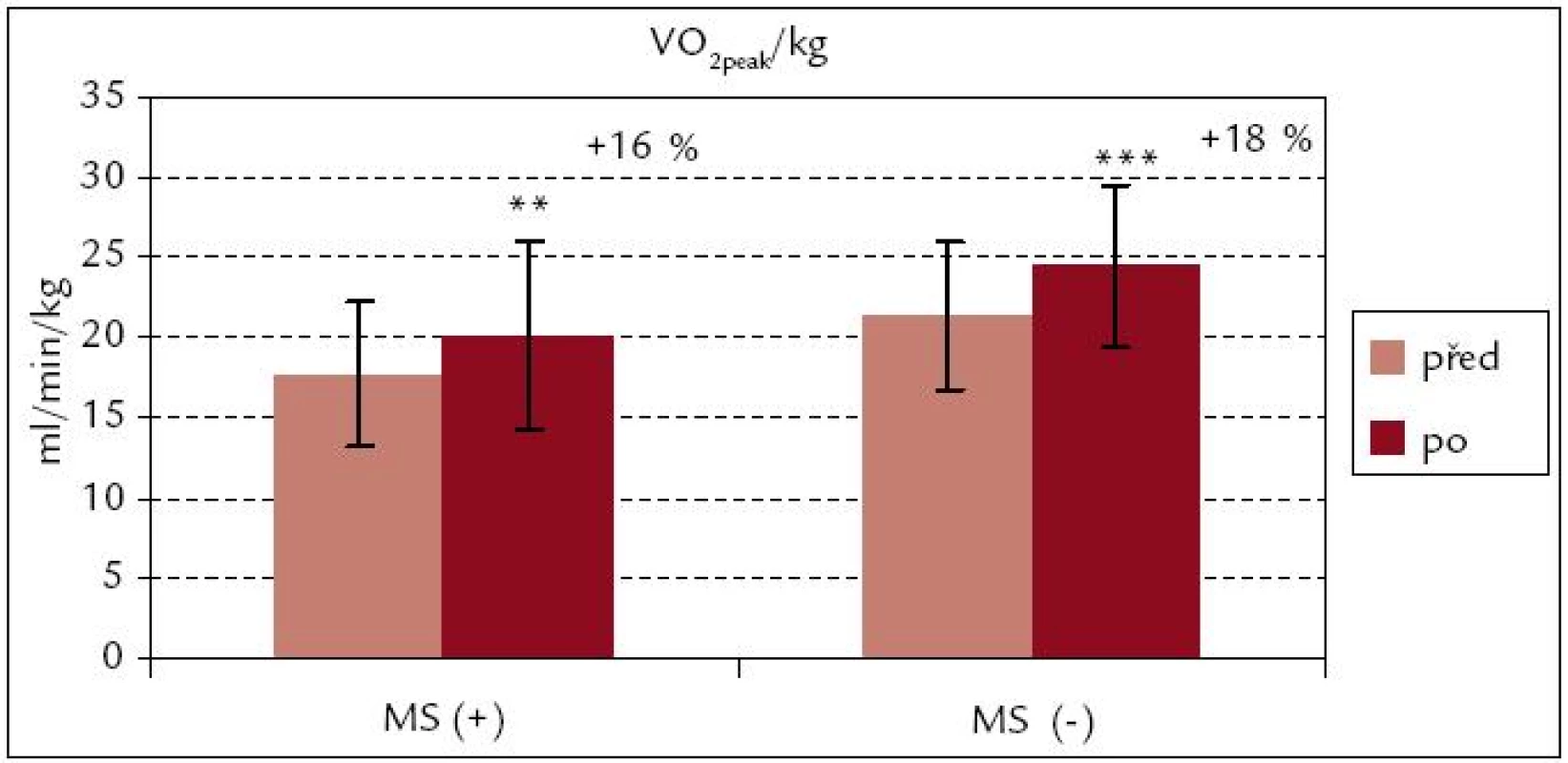
Image 3. Vrcholový výkon celkový před rehabilitací a po ní – srovnání souborů MS(+) a MS(–). *** p < 0,001 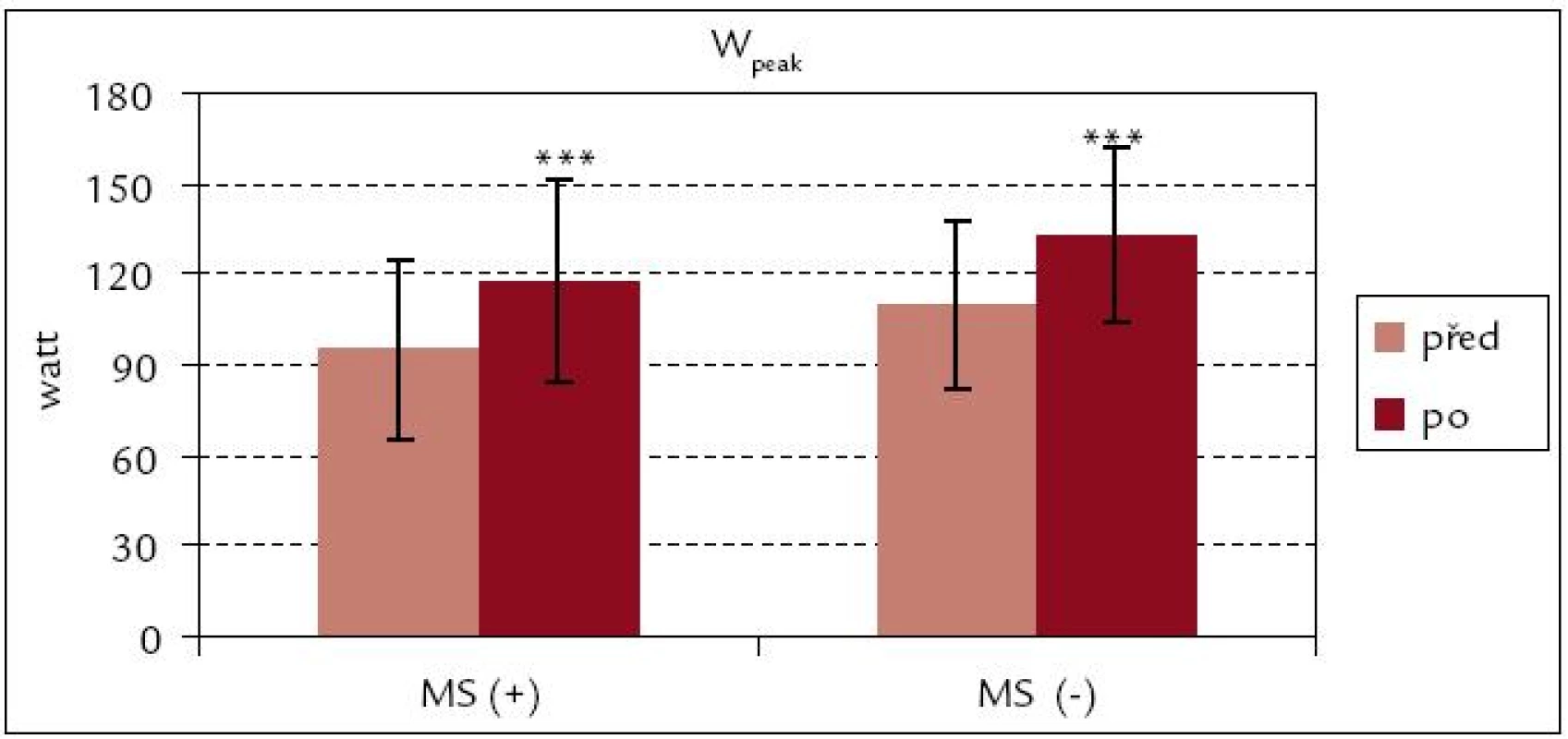
Image 4. Vrcholový výkon na 1 kg hmotnosti před rehabilitací a po ní – srovnání souborů MS(+) a MS(–). *** p < 0,001 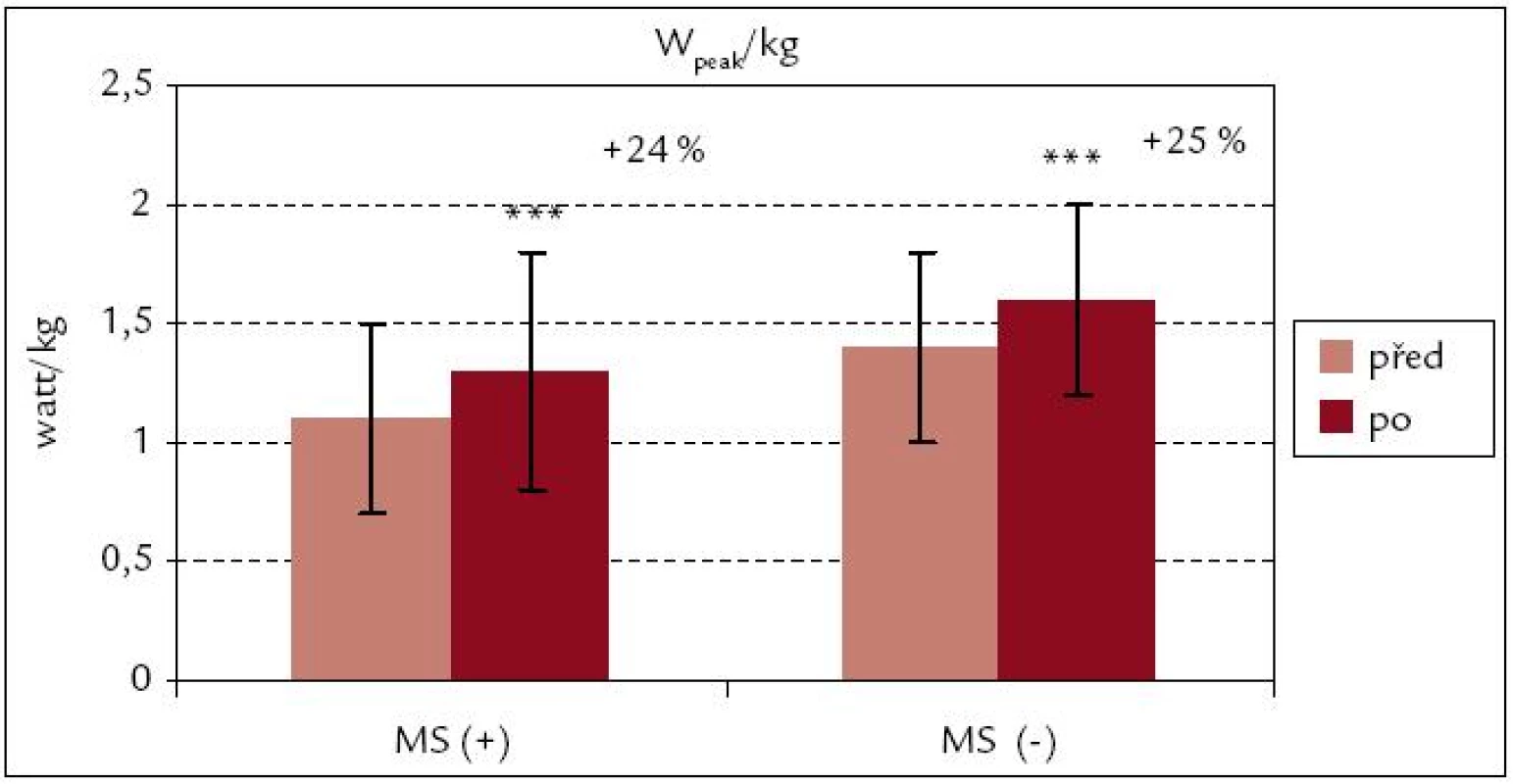
Snížení systolického TK bylo po rehabilitaci v souboru s metabolickým syndromem – MS(+) signifikantní (p < 0,05), zatímco pokles systolického TK v souboru MS(–) a diastolického TK u obou souborů byl bez statistické významnosti (obr. 5 a 6).
Image 5. Systolický krevní tlak před rehabilitací a po ní – srovnání souborů MS(+) a MS(–). * p < 0,05 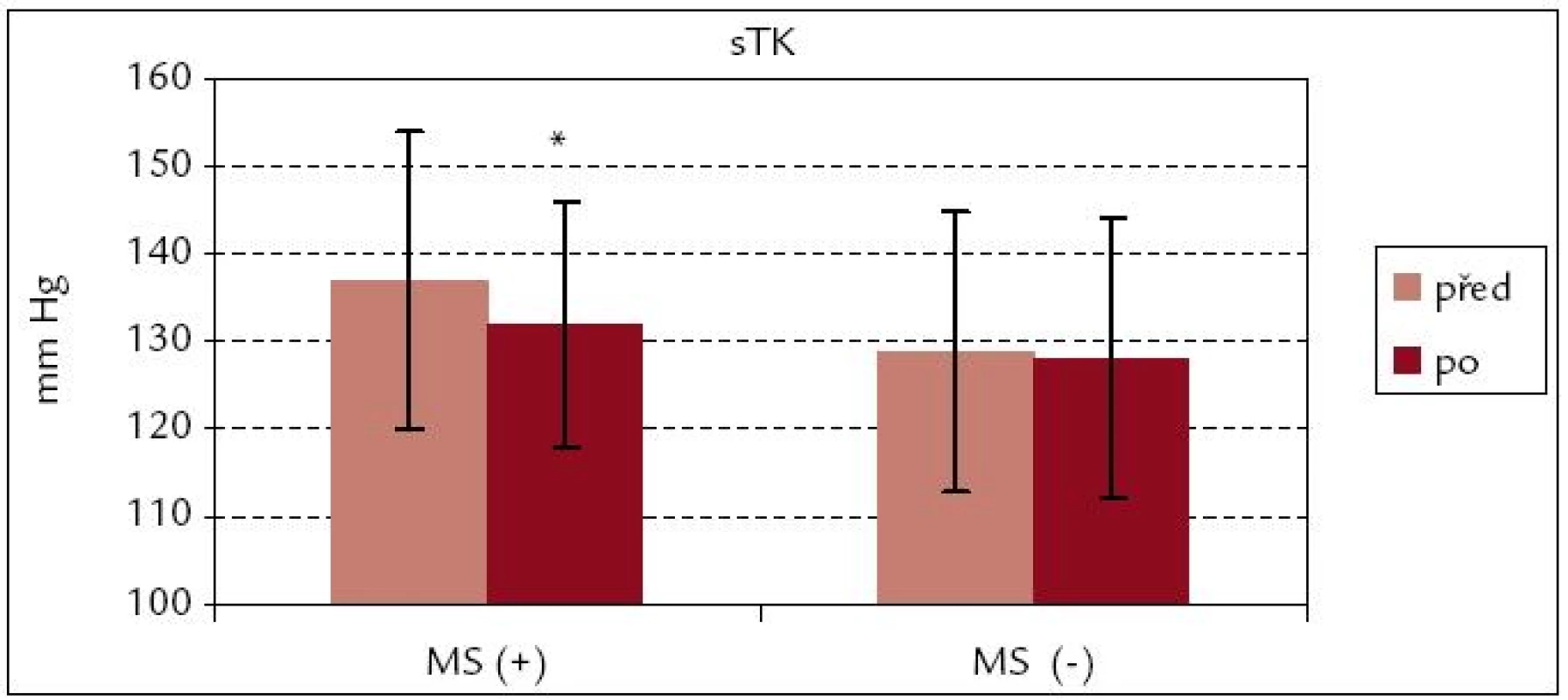
Image 6. Diastolický krevní tlak před rehabilitací a po ní – srovnání souborů MS(+) a MS(–). 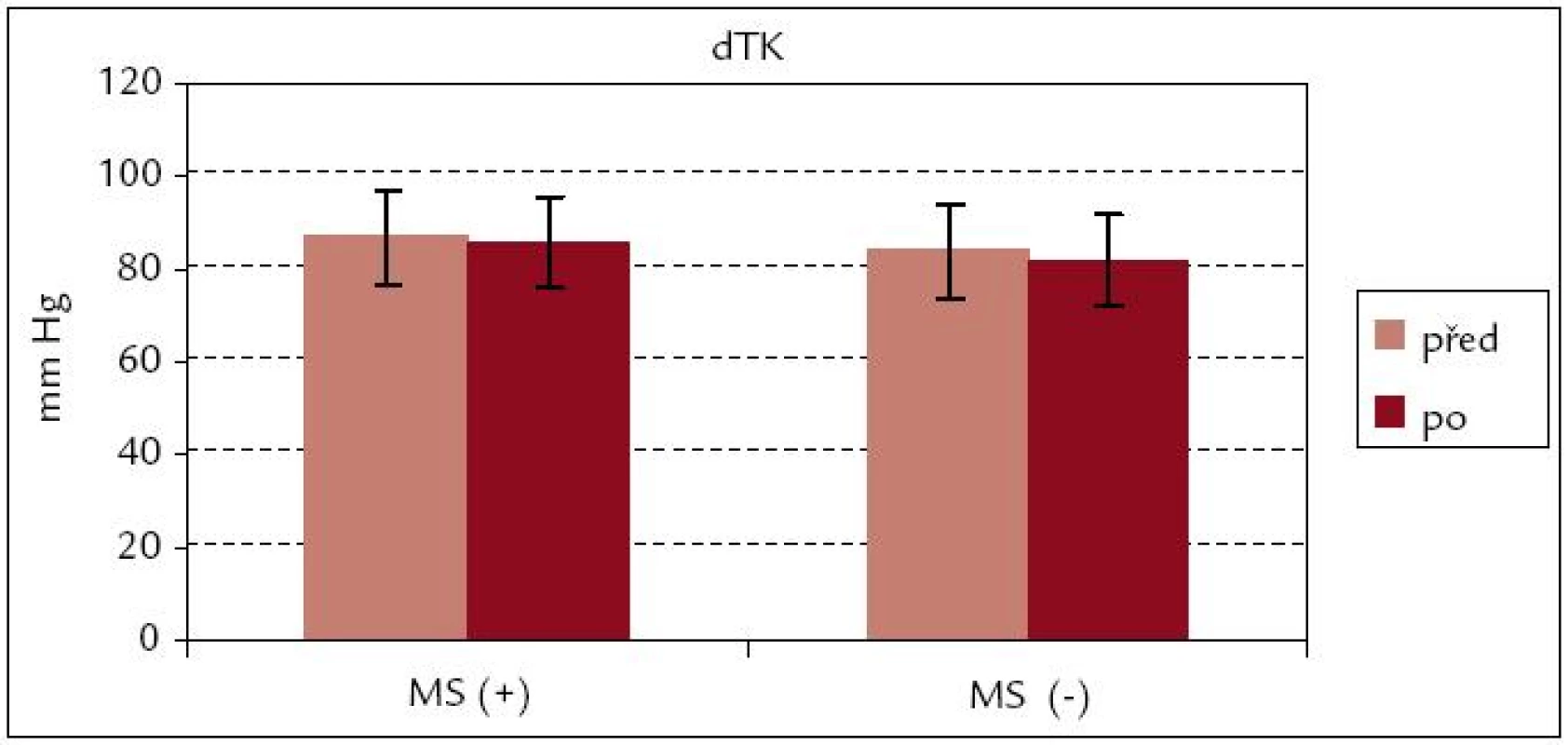
Obvod pasu se nesignifikantně snížil u obou souborů, v souboru MS(+) je snížení s trendem ke statistické významnosti (p = 0,06), z hlediska praktického je však toto snížení v průměru o 0,5 cm zanedbatelné (obr. 7). BMI se po rehabilitaci u obou souborů prakticky nezměnil (obr. 8).
Image 7. Obvod pasu před rehabilitací a po ní – srovnání souborů MS(+) a MS(–). 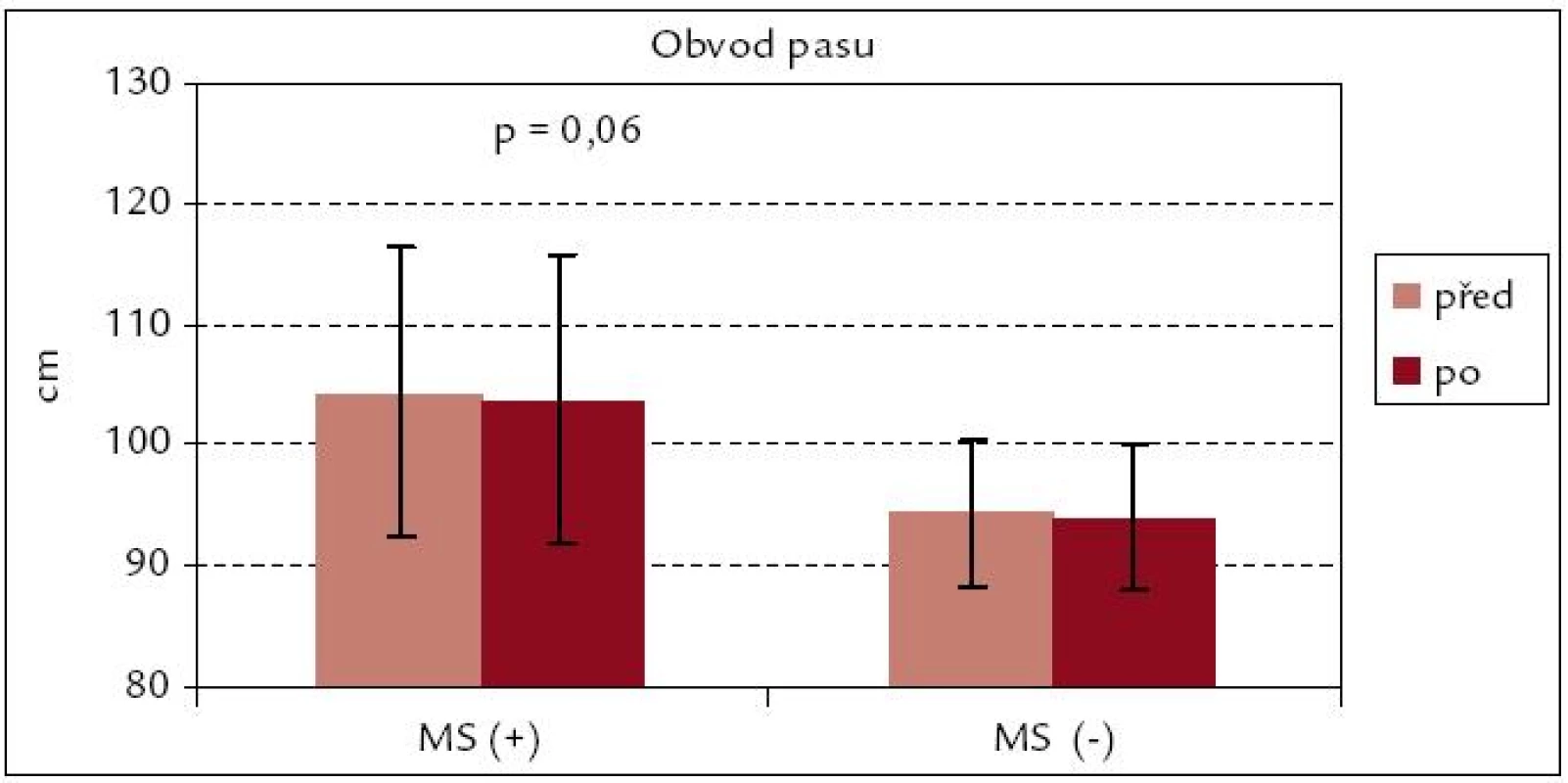
Image 8. BMI před rehabilitací a po ní – srovnání souborů MS(+) a MS(–). 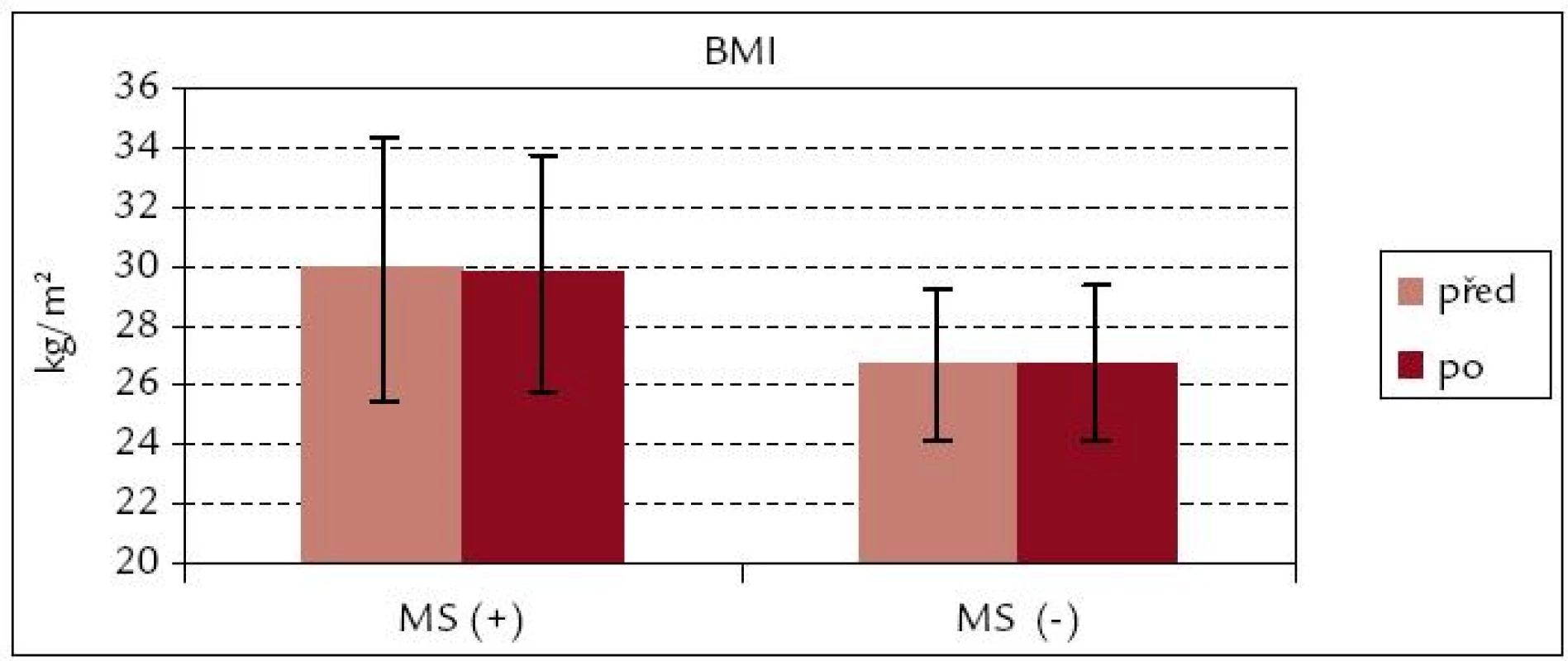
Diskuze
V předložené práci jsou uvedeny výsledky 12týdenního kombinovaného tréninku v rámci časné fáze kardiovaskulární rehabilitace u pacientů po akutní koronární příhodě. Je srovnáván vliv tohoto tréninku na aerobní kapacitu, výkonnost, antropometrické parametry a krevní tlak u skupiny pacientů s metabolickým syndromem [MS(+)] a pacientů bez metabolického syndromu [MS(–)]. Retrospektivní hodnocení zahrnuje homogenní soubor mužů podle vstupní diagnózy (stav po akutní koronární příhodě řešené PCI). Podle stratifikace rizika před zařazením do kardiovaskulární rehabilitace [16] šlo o pacienty s nízkým rizikem, navíc vzhledem k charakteru léčby akutní koronární příhody (PCI) absence déle trvající imobilizace nepředpokládala výraznější pokles funkční zdatnosti s ní spojený. I přesto, zejména v případě souboru MS(+), byli pacienti zatíženi přídatnými riziky v rámci metabolického syndromu, hlavně přítomností hypertenze a diabetu 2. typu.
Prevalence MS v obecné populaci se pohybuje v hodnotách kolem 25–30 % (muži 24,8 %, ženy 22,8 %) u bělošské populace v závislosti na diagnostických kritériích a stoupá s věkem; např. u osob starších 60 let činí 40 % [18]. V české populaci byla v letech 2000–2001 u více než 3 000 osob ve věku 25–64 let (studie MONICA) zjištěna prevalence MS u mužů 32 % a u žen 24,4 % při použití kritérií dle NCEP-ATP III [19]. U pacientů s ischemickou chorobou srdeční, resp. s akutní koronární příhodou je prevalence MS vyšší než v obecné populaci. Např. Milani, Lavie [11] uvádějí podle kritérií NCEP ATP III 58% prevalenci MS v souboru pacientů po akutní koronární příhodě absolvujících kardiovaskulární rehabilitaci (průměrný věk 66 let). Data z USA udávají podle kritérií NCEP ATP III až 50% prevalenci MS [20], v japonské populaci zjistil Takeno [21] prevalenci MS 37 % u těchto pacientů obdobného věku.
Srovnání vstupních hodnot parametrů MS (obvod pasu, glykemie nalačno, HDL-cholesterol, triacylglyceroly a krevní tlak) i průměrný počet rizikových faktorů MS ukazuje očekávané signifikantní rozdíly mezi oběma soubory, i když metabolický syndrom zahrnuje různé kombinace rizikových faktorů u jednotlivých pacientů. Poměrně příznivé průměrné hodnoty biochemických parametrů i krevního tlaku v souboru MS(+) do jisté míry reflektují alternativní podmínky klasifikace MS (specifická léčba hyperlipoproteinemie, léčba diabetes mellitus 2. typu a léčba hypertenze). Příznivé hodnoty TK v souboru MS(+) mohou odrážet i dobrou kontrolu TK farmakoterapií (data v předložené práci jsou z let 2002–2010). Tuto skutečnost částečně potvrzují průřezové populační studie rizikových kardiovaskulárních faktorů Czech MONICA a studie Czech post-MONICA [22], obsahující data z let 1985 až 2007/8. V těchto studiích byl spolu s poklesem kardiovaskulární mortality zaznamenán signifikantně klesající trend průměrných hodnot krevního tlaku (sTK z 133 ± 20,2 na 129,5 ± 18,5 mm Hg, dTK z 84,1 ± 11,3 na 82,5 ± 10 mm Hg). Pokles prevalence hypertenze byl sice signifikantní pouze u žen, ale signifikantně se zvýšila informovanost, resp. povědomí o hypertenzi i počet mužů i žen s antihypertenzní farmakoterapií. Obdobné trendy byly zaznamenány i u hladin lipidů kromě HDL-cholesterolu u mužů. Nepříznivý trend byl zaznamenán ve výskytu obezity: u mužů byl zaznamenán signifikantní nárůst jedinců s BMI ≥ 30 z 19,7 % v roce 1985 na 33,6 % v letech 2007/8. V naší studii průměrné hodnoty BMI obou souborů odpovídají ještě stupni nadváhy, ale průměrná hodnota obvodu pasu v souboru MS(+) odpovídá vysokému riziku metabolických a kardiovaskulárních komplikací.
Srovnání aerobní kapacity a výkonnosti mezi soubory MS(+) a MS(–) ukazuje signifikantně nižší hodnoty těchto parametrů u souboru MS(+). Vliv věku a velikosti EF LK na tyto rozdíly není pravděpodobný – nebyl zjištěn signifikantní rozdíl mezi oběma soubory v těchto parametrech. Lze naopak předpokládat i vliv signifikantně vyššího počtu opakovaných akutních koronárních příhod, vyšší četnost hypertenze a přítomnost diabetes mellitus 2. typu u téměř poloviny pacientů souboru s metabolickým syndromem MS(+). Toto zjištění je v souladu s výsledky autorů Milani a Lavie [11] a Savage et al [20], kteří rovněž zjistili nižší hodnotu VO2peak . kg–1 u pacientů s MS než u pacientů bez MS před zahájením kardiovaskulární rehabilitace.
Výsledky řady epidemiologických studií ukazují, že osoby s aktivním způsobem života, s pravidelnou fyzickou aktivitou, mají nižší mortalitu a morbiditu na kardiovaskulární choroby, diabetes mellitus (DM) i některé typy nádorů [23,24]. Z řady studií je zřejmé, že nízká úroveň fyzické aktivity a kardiorespirační zdatnosti jsou sdruženy s častějším výskytem jednotlivých komponent MS i s MS jako celku. Řada průřezových studií [25–27] potvrdila silnou inverzní závislost mezi VO2max a pravděpodobností výskytu MS i počtem jeho součástí. Jak zjistili Lee et al [28], může být tělesná inaktivita a nízká tělesná zdatnost pro vznik MS dokonce větším rizikem než obezita a přejídání (je lepší být fyzicky zdatným obézním „fit-fat“ než štíhlým s nízkou fyzickou zdatností „unfit-unfat“ nebo také „lazy-lean“).
Po 12týdenním kombinovaném tréninku došlo jak u souboru MS(+), tak MS(–) k signifikantnímu zvýšení hodnot aerobní kapacity (VO2peak, VO2peak . kg–1) i tělesné výkonnosti (Wpeak, Wpeak . kg–1). Srovnání dosažených změn těchto parametrů v procentech ukazuje, že nárůst VO2peak . kg–1 je u obou souborů srovnatelný [(MS(+) o 16 %, MS(–) o 18 %)], stejně jako zvýšení výkonnosti Wpeak . kg–1 [(MS(+) o 24 %, MS(–) o 25 %)]. K podobným výsledkům dospěli i Lavie a Milani [14], kteří zaznamenali nárůst hodnoty VO2peak . kg–1 u pacientů s MS a ICHS kolem 10 %. Přítomnost diabetes mellitus 2. typu jako součásti MS u pacientů s akutními koronárními syndromy představuje významné přídatné riziko, které se týká období jak bezprostředně po akutní koronární příhodě, tak průběhu dalšího období a významně ovlivňuje dlouhodobou prognózu. Řada studií dokumentuje i přesto srovnatelné zvýšení zátěžové tolerance, resp. aerobní kapacity po kardiovaskulární rehabilitaci u pacientů s ICHS a diabetem 2. typu ve srovnání s nediabetiky [15,29,30]. Naproti tomu Vergès et al [13] a Suresh et al [31] poukazují na nižší efekt kardiovaskulární rehabilitace u pacientů s diabetem ve srovnání s pacienty bez diabetu. Rozdíly mezi výsledky uvedených studií lze spatřovat v různé délce hodnoceného období rehabilitace, úrovni kompenzace diabetu, nižším stupni obezity či její nepřítomnosti u souborů bez diabetu, metodě stanovení aerobní kapacity či farmakoterapie, průměrném věku souborů atd. Nicméně u pacientů s diabetes mellitus, resp. MS bylo vždy zjištěno signifikantní zvýšení hodnot zátěžové kapacity.
Bylo opakovaně prokázáno, že aerobní kapacita reprezentovaná hodnotou VO2peak, resp. VO2peak . kg–1 je významným nezávislým prediktorem kardiovaskulární a celkové mortality, přičemž tento vztah je inverzní [32,33]. Důležitost stanovení aerobní kapacity VO2peak . kg–1 u pacientů s ICHS nejnověji potvrzuje práce Keteyinana et al [34]. Autoři zjistili u 2 018 mužů zařazených do kardiovaskulární rehabilitace po akutní koronární příhodě, že zvýšení VO2peak . kg–1 o 1 ml/min/kg je spojeno v průměru s 15% poklesem celkové i kardiovaskulární mortality. Je to více než dříve u mužů zjistili Kavanagh et al [32] (pokles 9 %) nebo Meyers et al [33] (3,4% pokles). Průměrná hodnota VO2peak . kg–1 nad 19 ml.min.kg–1 byla spojena s průměrnou roční mortalitou 1 % a méně, zatímco VO2peak . kg–1 pod 15 ml.min.kg–1 znamenala průměrnou roční mortalitu 5 %. K podobným výsledkům dospěl i Kavanagh [32]: roční mortalita ≥ 3 % spojená s VO2peak . kg–1 pod 15 ml.min.kg–1.
Efekt kardiovaskulární rehabilitace se projevil v signifikantním snížení systolického TK v průměru o 5 mm Hg (z 137 ± 17 na 132 ± 14 mm Hg) u pacientů souboru MS(+), u diastolického TK nebyl pokles signifikantní. V souboru MS(–) byl zaznamenán nesignifikantní pokles sTK i dTK, je tak méně výrazný než v souboru MS(+). Podobný výsledek zaznamenali Lavie a Milani [14], u jejichž pacientů byl signifikantní pokles u pacientů s metabolickým syndromem i u diastolického TK.
Nevýznamné změny BMI po rehabilitaci u obou souborů lze částečně přičíst výši jeho vstupních hodnot, které jsou v obou souborech v pásmu nadváhy v této věkové kategorii přijatelné a z fyziologického hlediska nelze očekávat jejich významnější pokles. Navíc lze počítat s nárůstem svalové hmoty po rehabilitaci, který pokles BMI překryje. Převážná většina studií hodnotících klinické a metabolické výstupy po kardiovaskulární rehabilitaci u pacientů s ICHS neprokázala výrazné, signifikantní zlepšení antropometrických parametrů, zvláště BMI [29,30,35], pokles hmotnosti byl maximálně do 5 %. Výrazné snížení hmotnosti a BMI u pacientů s ICHS a MS zaznamenali Gayda et al [36], ale až po 12 měsících kardiovaskulárního tréninku. Minimální pokles hodnoty obvodu pasu, zvláště u souboru MS(+) je nepříznivým výsledkem a je spojen s nedostatečnou motivací pacientů dodržet pokyny k redukci energetického příjmu. Zde je na místě cílená a koordinovanější nutriční intervence, která je v posledním období již v kardiovaskulární rehabilitaci na našem pracovišti aplikována a lze očekávat příznivější výsledky v oblasti antropometrických parametrů. Jejich zlepšení lze rovněž očekávat po delší době než 12 týdnech tréninku. Pokles hodnoty obvodu pasu je projevem poklesu množství viscerálního tuku a prokazatelně snižuje kardiovaskulární i metabolické riziko. V hodnocení vztahu BMI a mortality přinesly v poslední době výsledky některých studií tzv. paradox obezity. U pacientů s ischemickou chorobou srdeční trpících nadváhou či obezitou (dle BMI) byla prokázána delší doba přežití a nižší výskyt dalších kardiovaskulárních příhod než u pacientů s normálním BMI [37]. V souvislosti s tím se nabízí otázka, zda pokles hmotnosti u pacientů s ICHS v kardiovaskulární rehabilitaci může příznivě ovlivnit jejich prognózu z hlediska dalšího kardiovaskulárního rizika a nakolik je tato prognóza ovlivněna stupněm BMI při vstupu do rehabilitace. Sierra-Johnson et al [38] posuzovali vliv poklesu hmotnosti (BMI) během kardiovaskulární rehabilitace u pacientů s ICHS na jejich další prognózu (celková mortalita, akutní koronární příhody, cévní mozkové příhody v následujících 8 letech) a současně zkoumali závislost této prognózy na vstupní hodnotě BMI. Zjistili významně vyšší mortalitu i počet akutních kardiovaskulárních příhod u skupiny bez poklesu BMI než u skupiny pacientů s poklesem BMI během rehabilitace. Příznivá prognóza byla srovnatelná mezi skupinou s normálním BMI 18–25 a skupinou s BMI ≥ 25. Autoři doplňují tzv. paradox obezity tím, že právě pokles hmotnosti (v souvislosti se zásadami sekundární prevence včetně pohybové aktivity) vede ke zlepšení prognózy pacientů s ICHS bez ohledu na počáteční hodnotu BMI. Je nutné vzít v úvahu, že stupeň obezity, resp. hodnota BMI neodráží množství tuku v organizmu a s tím spojené kardiovaskulární a metabolické riziko.
Další poznatky ke vztahu stupně obezity a prognózy pacientů s ischemickou chorobou srdeční přinesli autoři Abdulla et al [39], kteří charakterizují tento paradoxní vztah pomocí U-křivky. Analýzou 21 570 pacientů po infarktu myokardu zjistili, že nejvyšší mortalita byla u pacientů s průměrným BMI = 19 (podváha) a BMI = 37 (obezita 2. stupně). Nejnižší mortalita byla u pacientů s průměrným BMI = 23, BMI = 27 a BMI = 32, tzn. u pacientů s normální hmotností, s nadváhou a obezitou 1. stupně. Obdobně Keteyian et al [34] udávají nejvyšší riziko celkové a kardiovaskulární mortality u mužů s ICHS v rozmezí 25 > BMI > 35.
Důležitým výsledkem naší studie je to, že významné zvýšení aerobní kapacity i výkonnosti u obou souborů bylo dosaženo i přes nevýznamné změny antropometrických parametrů. Toto zjištění podporují i výsledky dalších studií [29,30,35].
Závěr
Kombinovaný trénink vedl u pacientů s metabolickým syndromem po akutní koronární příhodě k signifikantnímu zvýšení aerobní kapacity, tělesné výkonnosti a snížení systolického krevního tlaku. Naše výsledky ukázaly, že pacienti s vyšším počtem rizikových faktorů v rámci MS mají minimálně srovnatelný prospěch z kardiovaskulární rehabilitace jako pacienti bez metabolického syndromu. Zvýšení aerobní kapacity a tělesné výkonnosti přispívá spolu s trvalým dodržováním dalších součástí sekundární prevence (farmakoterapie, nutriční opatření, tělesný trénink) ke zlepšení prognózy těchto pacientů.
Práce byla podpořena VVZ MŠMT 0021622402.
as. MUDr. Hana Svačinová, Ph.D.
www.fnusa.cz
e-mail: hana.svacinova@fnusa.czDoručeno do redakce: 1. 8. 2011
Sources
1. Reaven GM. Banting lecture 1988. Role of insulin resistance in human disease. Diabetes 1988; 37 : 1595–1607
2. Zuanetti G, Latini R, Maggioni AP et al. Influence of diabetes on mortality in acute myocardial infarction: data from the GISSI-2 study. J Am Coll Cardiol 1993; 22 : 1788–1794.
3. Behar S, Boyko V, Reicher-Reiss H et al. Ten-year survival after acute myocardial infarction: comparison of patients with and without diabetes. SPRINT Study Group. Secondary Prevention Reinfarction Izraeli Nifedipine Trial. Am Heart J 1997; 133 : 290–296.
4. Vaccaro O, Berly LE, Neaton JD et al. Multiple Risk Factor Intervention Trial Research Group. Impact of diabetes and previous myocardial infarction on long-term survival: 25-year mortality follow-up of primary screenees of the Multiple Risk Factor Intervention Trial. Arch Intern Med 2004; 164 : 1438–1443.
5. Otter W, Kleybrink S, Doering W et al. Hospital outcome of acute myocardial infarction in patients with and without diabetes mellitus. Diabet Med 2004; 21 : 183–187.
6. Howard BV, Best LG, Galloway JM et al. Coronary heart disease risk equivalence in diabetes depends on concomitant risk factors. Diabetes Care 2006; 29 : 391–397.
7. Oldridge NB, Guyatt GH, Fischer ME et al. Cardiac rehabilitation after myocardial infarction. Combined experience of randomized clinical trials. JAMA 1998; 260 : 945–995.
8. O’Connor GT, Buring JE, Yusuf S et al. An Overview of Randomized Trials of Rehabilitation With Exercise After Myocardial Infarction. Circulation 1989; 80 : 234–244.
9. Yoshida T, Yoshida K, Yamamoto C et al. Effects of Two-Week, Hospitalized Phase II Cardiac Rehabilitation Program on Physical Capacity, Lipid Profiles and Psychological Variables in Patients With Acute Myocardial Infarction. Jpn Circ J 2001; 65 : 87–93.
10. Taylor RS, Brown A, Ebrahim S et al. Exercise-based rehabilitation for patients with coronary heart disease: systematic review and meta-analysis of randomized controlled trials. Am J Med 2004; 116 : 682–692.
11. Milani RV, Lavie CJ. Prevalence and profile of metabolic syndrome in patients following acute coronary events and effects of therapeutic lifestyle change with cardiac rehabilitation. Am J Cardiol 2003; 92 : 50–54.
12. Banzer JA, Maguire TE, Kennedy CM et al. Results of cardiac rehabilitation in patients with diabetes mellitus. Am J Cardiol 2004; 93 : 81–84.
13. Vèrges B, Cohen M, Lucas B et al. Effects of cardiac rehabilitation on exercise capacity in Type 2 diabetic patients with coronary artery disease. Diabet Med 2004; 21 : 889–895.
14. Lavie CJ, Milani RV. Cardiac rehabilitation and exercise training programs in metabolic syndrome and diabetes. J Cardiopulm Rehabil 2005; 25 : 59–66.
15. Hindman L, Falko JM, Laponde M et al. Clinical profile and outcomes of diabetic and nondiabetic patients in cardiac rehabilitation. Am Heart J 2005; 150 : 1046–1051.
16. Chaloupka V, Siegelová J, Špinarová L et al. Rehabilitace u nemocných s kardiovaskulárním onemocněním. Cor Vasa 2006; 48: K127–K145.
17. Grundy SM, Cleeman JI, Daniels SR et al. American Heart Association; National Heart, Lung, and Blood Institute. Diagnosis and management of the metabolic syndrome: an American Heart Association/National Heart, Lung and Blood Institute Scientific Statement. Circulation 2005; 112 : 2735–2752.
18. Ford ES, Giles WH, Dietz WH. Prevalence of the metabolic syndrome among US adults: findings from the Third National Health and Nutrition Examination Survey. JAMA 2002; 287 : 356–359.
19. Cífková R. Epidemiologie metabolického syndromu ve světě a v České republice. Předneseno na Sympoziu o syndromu inzulinové rezistence. Praha 26.–27. února 2003
20. Savage PD, Banzer JA, Balady GJ et al. Prevalence of metabolic syndrome in cardiac rehabilitation/secondary prevention programs. Am Heart J 2005; 149 : 627–631.
21. Takeno M, Yasuda S, Otsuka Y et al. Impact of metabolic syndrome on the long-term survival of patients with acute myocardial infarction: potential association with C-reactive protein. Circ J 2008; 72 : 415–419.
22. Cífková R, Skodová Z, Bruthans J et al. Longitudinal trends in cardiovascular mortality and blood pressure levels, prevalence, awareness, treatment, and control of hypertension in the Czech population from 1985 to 2007/2008. J Hypertens 2010; 28 : 2196–2203.
23. Wannamethee SG, Shaper AG, Walker M. Changes in physical activity, mortality and incidence of coronary heart disease in older men. Lancet 1998; 30 : 1603–1608.
24. Haapanen N, Miilunpalo S, Vuori OPet al. Association of leisure time physical activity with the risk of coronary heart disease, hypertension and diabetes in middle-aged men and women. Int J Epidemiol 1998; 27 : 335–336.
25. Laaksonen DE, Lakka HM, Salonen JT et al. Low Levels of Leisure-Time Physical Activity and Cardiorespiratory Fitness predict development of the Metabolic Syndrome. Diabetes Care 2002; 25 : 1612–1618.
26. Lakka TA, Laaksonen DE, Lakk HM et al. Sedentary Life Style, Poor Cardiorespiratory Fitness, and the Metabolic Syndrome. Med Sci Sports Exerc 2003; 35 : 1279–1286.
27. Whaley MH, Kampert JB, Kohl HV 3rd et al. Physical fitness and clustering of risk factors associated with the metabolic syndrome. Med Sci Sports Exerc 1999; 31 : 287–293.
28. Lee CD, Blair SN, Jackson AS. Cardiorespiratory fitness, body composition, and all cause and cardiovascular disease mortality in men. Am J Clin Nutr 1999; 69 : 373–380.
29. Shubair MM, Kodis J, McKelvie RS et al. Metabolic profile and exercise capacity outcomes: their relationship to overweight and obesity in a Canadian cardiac rehabilitation setting. J Cardiopulm Rehabil 2004; 24: 405–413.
30. Svačinová H, Nováková M, Placheta Z et al. Benefit of Combined Cardiac Rehabilitation on Exercise Capacity and Cardiovascular Parameters in Patients with Type 2 Diabetes. Tohoku J Exp Med 2008; 215 : 103–111.
31. Suresh V, Harrison RA, Houghton P et al. Standard cardiac rehabilitation is less effective for diabetics. Int J Clin Pract 2001; 55 : 445–448.
32. Kavanagh T, Mertens DJ, Hamm LF et al. Prediction of long-term prognosis in 12 169 men referred for cardiac rehabilitation. Circulation 2002; 106 : 666–671.
33. Myers J, Prakash M, Froelicher V et al. Exercise capacity and mortality among men referred for exercise testing. N Engl J Med 2002; 346 : 793–801.
34. Keteyian SJ, Brawner CA, Savage PD et al. Peak aerobic capacity predicts prognosis in patients with coronary heart disease. Am Heart J 2008; 156 : 292–300.
35. Bader DS, Maguire TE, Spahn CM et al. Clinical profile and outcomes of obese patients in cardiac rehabilitation stratified according to National Heart, Lung, and Blood Institute criteria. J Cardiopulm Rehabil 2001; 21 : 210–217.
36. Gayda M, Brun C, Juneau M et al. Long-term cardiac rehabilitation and exercise training programs improve metabolic parameters in metabolic syndrome patients with and without coronary heart disease. Nutr Metab Cardiovasc Dis 2008; 18 : 142–151.
37. Romero-Corral A, Montori VM, Somers VK et al. Association of bodyweight with total mortality and with cardiovascular events in coronary artery disease: a systematic review of cohort studies. Lancet 2006; 368 : 666–678.
38. Sierrra-Johnson J, Romero-Corral A, Somers VK et al. Prognostic importance of weight loss in patients with coronary heart disease regardless of initial body mass index. Eur J Cardiovasc Prev Rehabil 2008; 15 : 336–340.
39. Abdulla J, Køber L, Abildstrøm SZ et al. Impact of obesity as a mortality predictor in high-risk patients with myocardial infarction or chronic heart failure: a pooled analysis of five registries. Eur Heart J 2008; 29 : 594–601.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2011 Issue 9-
All articles in this issue
- Předoperační vyšetření u nemocných před nekardiálním chirurgickým výkonem
- Současný pohled na léčbu hypertenze v těhotenství
- Nová antitrombotika v prevenci žilní tromboembolie a nové protidestičkové léky
- Cílená biologická léčba solidních nádorů
- Proteinurie v ambulantní praxi
- Význam antihypertenzní léčby u subklinického poškození mozku
- Polypragmazie a lékové interakce
- Existuje vztah mezi léčbou diabetu a vznikem nádorů?
- Kombinovaný trénink u mužů s metabolickým syndromem po akutní koronární příhodě
- Diagnostika sekundární hypertenze v ambulantní praxi
- FARIM – FARmakoterapie po Infarktu Myokardu
- Tyreopatie v ambulantní praxi
- Česká angiologie a její proměny
- Dráždivý tračník
- Biologická léčba v dermatologii – psoriáza
- Prokinetika – jejich přínos v klinické praxi gastroenterologické
- Nemoci jater v interní ambulanci
- Arytmologie dnes: rizika antiarytmické terapie v interní ambulanci
- Terapie stabilní chronické obstrukční plicní nemoci (CHOPN) a její případná kardiovaskulární rizika (základní přehled)
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Proteinurie v ambulantní praxi
- Prokinetika – jejich přínos v klinické praxi gastroenterologické
- Polypragmazie a lékové interakce
- Tyreopatie v ambulantní praxi
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

