-
Medical journals
- Career
Antibiotická léčba akutních bakteriálních infekcí
Authors: M. Kolář
Authors‘ workplace: Ústav mikrobiologie Lékařské fakulty UP a FN Olomouc, přednostka doc. MUDr. Dagmar Koukalová, CSc.
Published in: Vnitř Lék 2011; 57(11): 913-915
Category: Birthday
Overview
V předloženém sdělení jsou formulovány základní přístupy k antibiotické léčbě akutních bakteriálních infekcí v komunitním i nemocničním prostředí a její východiska.
Klíčová slova:
akutní bakteriální infekce – komunita – nemocnice – antibiotická léčbaSoučasnou medicínu lze charakterizovat exponenciálním nárůstem poznatků ve všech lékařských oborech, který ve svém důsledku přináší významné zkvalitnění diagnostické i léčebné činnosti. Je však nutné poukázat na jednu oblast, která přes dosažené úspěchy neustále představuje problém. Touto oblastí jsou bakteriální infekce, jejichž význam se v posledních letech neustále zvyšuje. Hlavní důvody této skutečnosti je možné definovat v následujících bodech:
- bakteriální infekce jsou velmi často endogenního charakteru, resp. jejich původce pochází z mikroflóry primárně i sekundárně osídlených systémů lidského těla;
- zvyšuje se rezistence bakterií k účinku antimikrobiálních léčiv a s tím související možnost selhání antibiotické léčby;
- navyšuje se počet imunokompromitovaných pacientů, osob s umělými materiály a významně narůstají invazivní diagnostické i léčebné postupy.
Považuji za vhodné jednotlivé body podrobněji specifikovat s cílem lepšího pochopení problematiky antibiotické léčby. Již význam slova infekce se bezesporu vyvíjí. V původním slova smyslu byl tento pojem chápán spíše epidemiologicky, tedy jako přenos patogenní bakterie (nákaza) a dále její přítomnost v lidském těle. V současném mikrobiologickém pojetí tato definice již neodpovídá modernímu přístupu k problematice bakteriálních onemocnění. Samozřejmě nadále existují exogenní infekce, u kterých pochází patogenní bakterie z vnějšího zdroje. Toto je typické pro zoonózy, jako jsou kampylobakteriózy, salmonelózy, listeriózy a Lymská borelióza. Některé bakteriální infekce vyskytující se v lidské populaci lze rovněž definovat jako exogenní, např. choleru a tuberkulózu. Nicméně značná část infekcí, v případě nozokomiálních dokonce ta větší, je vyvolána bakteriemi tvořící součást normální mikroflóry a pak je platnost epidemiologické definice infekce limitována. Bakterie je již přítomna v lidském organizmu a nelze ji charakterizovat jako striktně patogenní, nýbrž podmíněně patogenní. Studie Hanulíka et al jednoznačně podporuje uvedenou myšlenku a na příkladu nozokomiálních pneumonií uvádí, že více než 80 % infekcí bylo endogenního původu [1]. Dovolím si tedy definovat pojem infekce z mikrobiologického pohledu jako nefyziologickou interakci mezi bakterií a makroorganizmem zahrnující nejen laboratorní (hodnoty CRP, leukocytů, prokalcitoninu atd.) a klinické známky onemocnění, ale i anatomické změny na úrovni buněk lidského těla (např. exsudace, leukocytární infiltrace), které následně vedou (ale také nemusí) ke klinickým projevům bakteriální infekce.
Dalším významným problémem je stoupající rezistence bakterií k účinku antibiotické léčby. Aplikace antimikrobiálních přípravků, resp. jejich selekční tlak, je důležitým faktorem tohoto nepříznivého účinku a v odborné literatuře je k dispozici řada sdělení dokládajících uvedenou skutečnost [2–6]. Je však nutné poukázat na stoupající rezistenci i v případě snižování spotřeby antibiotik. Vysvětlení tohoto jevu spočívá v šíření mobilních genetických elementů (především plasmidů a transpozonů) v bakteriálních populacích a je nutné vzít na vědomí fakt, že téměř 70letá éra masivního, v řadě případů nekontrolovaného a zbytečného, podávání antibiotik způsobila současnou alarmující situaci. Bohužel nelze předpokládat, že by se frekvence multirezistentních bakteriálních kmenů vrátila do předantibiotické éry medicíny.
Posledním důležitým faktorem v problematice bakteriální rezistence a související antibiotické léčby je paradoxně současná vysoká úroveň medicíny v oblasti diagnostické i léčebné. Je nutné vzít v úvahu, že rozsáhlé, život zachraňující výkony a léčebné přístupy zvyšují pravděpodobnost vzniku komplikujících bakteriálních infekcí, včetně etiologické role multirezistentních bakterií. Následná antibiotická léčba, často za použití nejúčinnějších antibiotik, přispívá k dalšímu zvyšování bakteriální odolnosti. Je otázkou, kde se tento vývoj zastaví, nicméně je nutné udělat vše pro omezení vývoje bakteriální rezistence, zachování účinnosti antibiotik a zajištění možnosti nadále úspěšně léčit bakteriální infekce. Je vhodné v této souvislosti připomenout, že v odborné literatuře je k dispozici celá řada sdělení, dokládajících vyšší morbiditu a mortalitu infekcí vyvolaných multirezistentními bakteriemi [7–11].
Adekvátní léčba akutních bakteriálních infekcí vyžaduje aplikaci antibiotik působících kauzálně na příslušná etiologická agens. Základní požadavky lze formulovat v následujících bodech:
- včasné zahájení antibiotické léčby,
- optimální výběr konkrétního antimikrobiálního přípravku, event. jejich kombinací,
- dostatečné dávkování,
- odpovídající délka antibioterapie.
Akutní bakteriální infekce v komunitním prostředí
V léčbě akutních infekcí vyvolaných komunitními bakteriálními patogeny není většinou možné aplikovat antibiotika cíleně, na základě identifikace původce a stanovení jeho citlivosti. V některých případech však lze vyčkat alespoň na předběžný výsledek mikrobiologického vyšetření, který je k dispozici následující den po odběru biologického materiálu. Např. u infekcí horních cest dýchacích je možné odebrat výtěr z krku a antibiotickou léčbu zahájit v případě pozitivní kultivace β-hemolytických streptokoků, jejichž kolonie jsou na příslušných kultivačních půdách dobře viditelné. Podobný postup lze uplatnit u infekcí dolních močových cest a vyčkat na výsledek primokultivace moči. Tab. 1 uvádí možnosti antibiotické léčby nejčastějších komunitních bakteriálních infekcí.
Table 1. Antibiotická léčba vybraných akutních bakteriálních infekcí v komunitním prostředí. 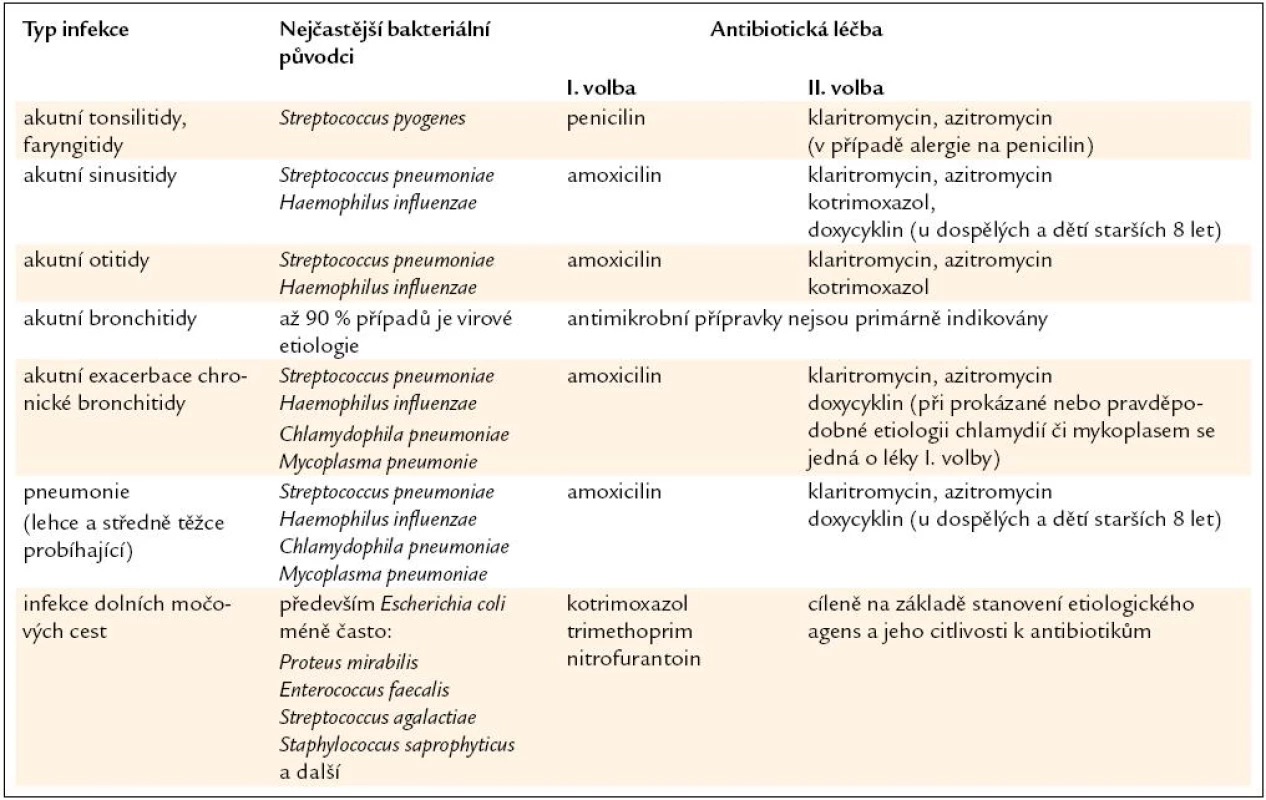
V případě komunitních pneumonií lze jako lék první volby doporučit amoxicilin (u dospělých pacientů v dávce 3–4krát 1 g, v závislosti na hmotnosti). Nelze však vyloučit možné selhání antibiotické léčby u pacientů s pneumonií vyvolanou kmeny Chlamydophila pneumoniae nebo Mycoplasma pneumoniae. V tomto případě je nutné nasadit jako lék druhé volby makrolid (např. klaritromycin, azitromycin) nebo doxycyklin. Tento postup se týká lehce a středně těžce probíhajících pneumonií, u pacientů s těžce probíhající infekcí je vhodnější hospitalizace a parenterální léčba kombinací β-laktamového antibiotika (např. ampicilinu) s makrolidem nebo monoterapie respiračním fluorochinolonem (např. moxifloxacinem).
Důležitou otázkou je délka antimikrobiální léčby. Obecně lze doporučit týdenní aplikaci antibiotika, v případě prokázané nebo pravděpodobné etiologické role Chlamydophila pneumoniae nebo Mycoplasma pneumoniae je vhodná léčba minimálně po dobu 14 dní.
Akutní bakteriální infekce v nemocničním prostředí
Akutní bakteriální infekce u pacientů v nemocničním prostředí patří k závažným, v řadě případů až život ohrožujícím, onemocněním a nadále představují terapeutický problém. Antibiotická léčba těchto infekcí je podmíněna typem onemocnění a celkovým stavem pacienta. Je zřejmé, že nelze definovat optimální terapeutický přístup zahrnující všechny pacienty a vzhledem k nutnosti zahájit včas antibioterapii (např. v případě sepsí do 1 hod, u ventilátorových pneumonií v průběhu 6 hod) je léčba u většiny akutních nozokomiálních infekcí zpočátku necílená, bez konkrétní znalosti etiologického agens a jeho citlivosti. Přesto lze zvolit na základě znalosti výskytu bakteriálních patogenů v příslušných epidemiologických jednotkách, včetně rezistence a jejího vývoje, optimální schéma iniciální antibioterapie. Je vhodné zdůraznit, že důsledná rozvaha a racionální výběr režimu antibiotické léčby může mít v případě těžce probíhajících infekcí (např. sepsí) pozitivní vliv na přežití pacienta [12]. Tab. 2 uvádí možné režimy iniciální antibiotické léčby závažných akutních nozokomiálních infekcí (především u pacientů v intenzivní péči), přičemž důležitým východiskem je rovněž klasifikace z pohledu časné nebo pozdní infekce [12]. U časných forem se jako původci uplatňují spíše bakterie z primární bakteriální mikroflóry, a tedy citlivější k antibiotikům, u pozdních forem převažují spíše bakterie sekundárně kolonizující pacienta a s vyšší mírou rezistence. Z hlediska délky aplikace antibiotik lze doporučit rozsah 7–10 dní, přičemž u řady infekcí je dostatečný týden.
Table 2. Iniciální antibiotická léčba akutních nozokomiálních infekcí. 
Podpořeno výzkumným záměrem MSM--6198959223.
prof. MUDr. Milan Kolář, Ph.D.
www.upol.cz
e-mail: kolar@fnol.cz
Doručeno do redakce: 29. 8. 2011
Sources
1. Hanulík V, Uvízl R, Husičková V et al. Bakteriální původci pneumonií u pacientů v intenzivní péči. Klin Mikrobiol Inf Lék 2011; 17 : 135–140.
2. Kolář M, Urbánek K, Látal T. Antibiotic selection pressure and development of bacterial resistance. Int J Antimicrob Agents 2001; 17 : 357–363.
3. Urbánek K, Kolář M, Lovečková Y et al. Influence of 3rd generation cephalosporin utilization on the occurrence of ESBL-positive Klebsiella pneumoniae strains. J Clin Pharm Therap 2007; 32 : 403–408.
4. Kolář M, Urbánek K, Vágnerová I et al. The influence of antibiotic use on the occurrence of vancomycin-resistant enterococci. J Clin Pharm Therap 2006; 31 : 67–72.
5. Aarestrup FM. Association between the consumption of antimicrobial agents in animal husbandry and the occurrence of resistant bacteria among food animals. Int J Antimicrob Agents 1999; 12 : 279–285.
6. Ballow CH, Schentag JJ. Trends in antibiotic utilization and bacterial resistance. Report of the national nosocomial resistence surveillance group. Diag Microbiol Infect Dis 1992; 15 : 37S–42S.
7. Giamarellos-Bourboulis EJ, Papadimitriou E, Galanakis N et al. Multidrug resistance to antimicrobials as a predominant factor influencing patient survival. Int J Antimicrob Agents 2006; 27 : 476–481.
8. Tumbarello M, Sanguinetti M, Montuori E et al. Predictors of mortality in patients with bloodstream infections caused by extended-spectrum-β-lactamase-producing Enterobacteriaceae: importance of inadequate initial antimicrobial treatment. Antimicrob Agents Chemother 2007; 51 : 1987–1994.
9. Pai H, Kang CI, Byeon JH et al. Epidemiology and clinical features of bloodstream infections caused by AmpC-type-beta-lactamase-producing Klebsiella pneumoniae. Antimicrob Agents Chemother 2004; 48 : 3720–3728.
10. Rello J, Torres A, Ricart M et al. Ventilator-associated pneumonia by Staphylococcus aureus. Comparison of methicillin-resistant and methicillin-sensitive episodes. Am J Respir Crit Care Med 1994; 150 : 1545–1549.
11. Micek ST, Lloyd AE, Ritchie DJ et al. Pseudomonas aeruginosa bloodstream infection: importance of appropriate initial antimicrobial treatment. Antimicrob Agents Chemother 2005; 49 : 1306–1311.
12. Kolář M. Antibiotická léčba bakteriálních infekcí u pacientů v intenzivní péči. Postgrad Med 2010; 12 : 1052–1055.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2011 Issue 11-
All articles in this issue
- Aktuální a budoucí možnosti léčby osteoporózy
- Chronická pankreatitida v roce 2011
- Patofyziologické podklady inkretinové léčby: dokáže ještě více, než si myslíme?
- Jak se dívat na psychosomatickou medicínu
- Možnosti plnění mezinárodních doporučení terapie syndromu diabetické nohy v České republice
- Antibiotická léčba akutních bakteriálních infekcí
- Inkretiny změnily a dále mění strategii léčby diabetu 2. typu
- Moderní technologie v diabetologii. CSII (kontinuální subkutánní infuze inzulinu) a CGM (kontinuální glykemický monitoring) v klinické praxi
- Lze zpomalit rentgenovou progresi ankylozující spondylitidy?
- Inzulinová léčba v roce 2011
- Genetika monogénových foriem diabetu
- Terapie obezity – postupy, účinnost a perspektivy
- Patogeneze diabetes mellitus 1. a 2. typu v roce 2011 – jednotící model poruchy glykoregulace
- Nahlédnutí do budoucnosti farmakoterapie diabetes mellitus 2. typu
- Pharmacotherapy of chronic heart failure after the first decade of 21st century
- Farmakoterapie po srdečním infarktu
- Pokroky v metabolizmu a výživě 2011 a cesta k personalizované léčbě
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Antibiotická léčba akutních bakteriálních infekcí
- Moderní technologie v diabetologii. CSII (kontinuální subkutánní infuze inzulinu) a CGM (kontinuální glykemický monitoring) v klinické praxi
- Terapie obezity – postupy, účinnost a perspektivy
- Genetika monogénových foriem diabetu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

