-
Medical journals
- Career
Diagnostický algoritmus synkop: integrativní přístup
Authors: J. Plášek 1; V. Doupal 2; J. Václavík 2; N. Petejová 1; Arnošt Martínek 1; M. Táborský 2
Authors‘ workplace: Interní klinika Lékařské fakulty Ostravské Univerzity a FN Ostrava, přednosta doc. MUDr. Arnošt Martínek, CSc. 1; I. interní kardiologická klinika Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Miloš Táborský, CSc., FESC, MBA 2
Published in: Vnitř Lék 2011; 57(10): 826-833
Category: Reviews
Overview
Synkopa je symptom definovaný přechodnou ztrátou vědomí a posturálního tonu se spontánní a většinou promptní nápravou. V prvé řadě je třeba odlišit nesynkopální poruchy vědomí a běžné pády, kde je klíčová důsledně odebraná anamnéza. V této iniciální rizikové stratifikaci se jeví přínosné skórování systémy jako EGSYS nebo OESIL, zatím ale nedosáhly všeobecného přijetí ani zavedení do národních guidelines, v doporučeních Evropské kardiologické společnosti ale již figurují. V dalším sledu je nutné expertní zhodnocení EKG, kvalitní fyzikální vyšetření, změření tlaku jak vleže, tak ve stoje a provedení masáže karotid, není-li kontraindikace. Následuje rozhodnutí o hospitalizaci či ambulantním řešení. Dle recentních studií se ukázalo, že jsou v tomto rychlém hodnocení velmi efektivní tzv. syncope units (jednotky zaměřené na krátkodobou hospitalizaci či jen vyšetření pacientů se synkopou s možností echokardiografie, sledováním vitálních funkcí a jednoduchým přístupem k event. sálku pro srdeční katetrizaci). V rámci komplexního vyšetření by nemělo chybět echokardiografické vyšetření, EKG monitorace a polohový test. Není-li výše uvedenými metodami objasněna synkopa a jedná-li se o opakovaný případ, je nutné buď zavedení přístroje ILR (Implantable loop recorder), elektrofyziologické vyšetření, či obojího. I přes veškerou snahu zdravotníků zůstává více než 1/3 synkop neobjasněna.
Klíčová slova:
synkopa – EGSYS/OESIL – polohový test – ILR (implantabilní smyčkové záznamové zařízení),,Nejvíce se bojím těch, kterým je všechno jasné“, prof. MUDr. Josef Charvát, DrSc.
Úvod
Synkopa je symptom definovaný jako náhle vzniklá krátkodobá ztráta vědomí, většinou vedoucí k pádu; vznik synkopy je relativně náhlý a následující zotavení je spontánní, kompletní a relativně promptní [1]. Podkladem synkopy je globální cerebrální hypoperfuze, která musí k vyvolání symptomů trvat nejméně 6–8 s [1]. Na rozdíl od synkop kardiogenních není patofyziologie synkop reflexních stále zcela objasněna. Obecně přijímaná je teorie „ventrikulární“, kde hraje klíčovou roli komorová hyperkontraktilita. První fází je redistribuce žilní krve do dolních končetin s poklesem preloadu, což vede díky baroreceptorům ke zvýšené aktivitě sympatiku. Následně jsou podrážděny ventrikulární aferenty, které způsobí cestou vazomotorického centra nárůst tonu parasympatiku. Výsledkem je paradoxní reakce s poklesem tlaku, tepové frekvence, nebo obojího. Synkopy tvoří 1–6 % hospitalizací [2,3], jejich incidence je 6,2/1 000 osob/rok [4], kolem 40 % lidí prodělá synkopu alespoň jednou v životě [5]; synkopy jsou příčinou 10 % pádů u geriatrické populace [6] a s výdaji 10 bilionu amerických dolarů tvoří nesporně významný zdravotnicko-ekonomický problém [5]. Nelze opomenout ani biopsychosociální aspekt pacientů se synkopami, který může být vyjádřen jako pokles kvality života o 26–49 % ve srovnání se zdravými jedinci [7]. Hodnocení kvality života je jistě komplexní a těžko uchopitelný parametr, ale i aproximativní odhad je nositelem podstatných informací.
V článku se vyskytují úrovně doporučení Evropské kardiologické společnosti (ESC) ve formě stupňů I, II (a, b), III a úroveň znalostí formou stupňů A, B a C.
Klasifikace a terminologie synkop
Jedním z možná nejproblematičtějších faktorů synkop je jejich přechodný charakter a špatná reprodukovatelnost. Pacient je v době vyšetřování lékařem většinou již asymptomatický, nezávisle na příčině synkopy. Dalším, spíše terminologickým nedostatkem je zjednodušení významu synkopy v pojmu symptom. Jedná se ale spíš o soubor příznaků, potažmo komplexní reakci na různé podněty, jejímž uniformním podkladem je cerebrální hypoperfuze. Do třetice je třeba si uvědomit, že pod touto uniformní reakcí/symptomem se skrývá celá škála různých příčin. Obvykle synkopy rozdělujeme do 4 základních skupin: nervově přenášené (neboli reflexní), ortostatické, arytmické a kardiopulmonální (tab. 1), v některých klasifikacích figuruje i cerebrovaskulární synkopa v důsledku vaskulárních steal fenoménů. Pro zjednodušení můžeme synkopy hodnotit jako kardiogenní (arytmická, kardiopulmonální) a reflexní, někdy nepřesně zjednodušováno pojmem vazovagální. Srovnáme-li mortalitu ve výše uvedených dvou vytyčených skupinách, je významně rozdílná v neprospěch synkop kardiogenních (obr. 1). Mimo uvedené rozdělení stojí příčina psychogenní, což je porucha vědomí nesplňující kritéria synkopy. Psychogenní příčinu kolapsu vymezujeme jako pseudosynkopu, u pacienta nejčastěji s konverzní poruchou. Presynkopou je myšlen soubor neurovegetativních prodromů (pocení, nauzea, sucho v ústech, vertigo, případně rozmazané vidění) nenásledovaný synkopou.
Table 1. Rozdělení druhů synkop dle etiologie. Upraveno podle [1]. ![Rozdělení druhů synkop dle etiologie. Upraveno podle [1].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/e33535955dd9c2413fc813fa010b56b6.jpeg)
Image 1. Srovnání Kaplan-Meyerových křivek přežití pro kardiogenní, vazovagální synkopu a běžnou populaci. Podle [4]. ![Srovnání Kaplan-Meyerových křivek přežití pro kardiogenní, vazovagální synkopu a běžnou populaci. Podle [4].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/4a12c9ca2814b0da9e4abb3c76ccfb92.jpeg)
Anamnéza a fyzikální vyšetření
Je velmi důležité odlišit synkopu od nesynkopálních poruch vědomí či prostých pádů primárně na základě důkladné anamnézy s cíleně a nesugestivně kladenými otázkami (tab. 2). V rámci osobní anamnézy je třeba se aktivně zajímat o kardiovaskulární onemocnění (ischemická choroba srdeční, dilatační kardiomyopatie, hypertrofická kardiomyopatie atd.), metabolická onemocnění (obzvláště diabetes mellitus), neurologická onemocnění (m. Parkinson, m. Alzheimer, epilepsie, narkolepsie, stavy pomozkových příhodách) a jejich stabilitu/aktivitu v posledních dnech, týdnech a měsících.
Table 2. Seznam anamnestických otázek pro pacienta k základní diferenciaci synkopy a pádu a primární rizikové stratifikaci. Upraveno podle [13]. ![Seznam anamnestických otázek pro pacienta k základní diferenciaci synkopy a pádu a primární rizikové stratifikaci. Upraveno podle [13].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/2b7c16e58da5be46c0357b8ae36dfa94.jpeg)
Z rodinné anamnézy nelze opomenout dotaz na náhlé úmrtí v rodině, kongenitální onemocnění srdce či časté synkopy. Velmi důležitý je odběr farmakologické anamnézy, jak co do úplnosti, tak následné interpretace, protože existuje mnoho různých polékových příčin synkop. Synkopu z bradykardie či asystolie může způsobit beta-blokátor, non-dihydropyridinové blokátory kalciového kanálu, sotalol či novější ivabradin. Synkopu ortostatickou může vyvolat celá řada antihypertenziv, obzvláště pak diuretika a léky způsobující periferní vazodilataci. Maligní komorovou arytmii může způsobit skupina léků prodlužujících interval QT, v tomto odkazujeme na webovou adresu www.qtdrugs.org, která zveřejňuje rozsáhlý seznam potenciálních léčiv prodlužujících QT interval. V kontextu arytmie z dlouhého QT je ale třeba zohlednit i ostatní rizikové faktory u každého jednotlivého pacienta, jelikož se málokdy vyskytují u jinak zdravého jedince. Při fyzikálním vyšetření se zaměříme na srdeční šelesty, obzvláště systolický crescendo-decrescendový s maximem v 2. mezižeberním prostoru vpravo od sterna s propagací do karotid, který je typický pro aortální stenózu. Neopomeneme auskultačně vyšetřit i karotidy a kvůli možnému pravostrannému přetížení i spontánní náplň jugulárních žil a úroveň otoků dolních končetin, v neposlední řadě stav hydratace pacienta. I v rámci interního/kardiologického vyšetření by měl být alespoň orientačně vyšetřen neurologický status pacienta, v případě pozitivity pak komplexní vyšetření provede neurolog.
Hodnocení EKG
Mezi jedno z nejstarších paraklinických vyšetření patří právě EKG, stále je však pro zkušeného lékaře zdrojem mnoha potřebných informací při minimální ekonomické zátěži systému. Jako známky rizika kardiogenní synkopy (strukturální, arytmogenní) hodnotíme [1]:
- a) bifascikulární blokádu (blokáda levého Tawarova raménka – BLTR, či blokáda pravého Tawarova raménka – BPTR s levým předním či zadním hemiblokem) nebo délku trvání komplexu QRS nad 120 ms,
- b) nesetrvalé komorové arytmie,
- c) neadekvátní sinusovou bradykardii v přítomnosti/nepřítomnosti bradykardizující medikace,
- d) preexcitační QRS komplex,
- e) příliš dlouhý či krátký QT interval (nutno hodnotit v kontextu tepové frekvence, tedy QTc > 0,46 s a < 0,35 s),
- f) obraz BPTR s perzistentními elevacemi ve V1–V3 jako podezření na Brugada syndrom,
- g) invertované T v pravostranných prekordiálních svodech, ε vlnu (porucha depolarizace při arytmogenní kardiomyopatii pravé komory) či komorové pozdní potenciály, které ale nejsou součástí běžného EKG hodnocení.
Autoři článku ještě považují za rizikové denivelace úseku ST jako suspektní synkopu v rámci koronárního syndromu a invertované vlny T v pravostranných prekordiálních svodech, event. ve II., III., aVF, SI, SII, SIII typ či SIQIII typ jako podezření na synkopu při plicní embolii.
Algoritmus vstupního hodnocení
V rámci iniciální evaluace synkop je možné využít autorem vytvořený algoritmus, který se na základě zodpovězení jednoduchých anamnestických otázek a hodnocení EKG snaží o primární rizikovou stratifikaci (obr. 2). Úmyslně je hned na začátku zdůrazněno, že je třeba rozlišit, jedná-li se o regulérní poruchy vědomí, či pouze pády, v geriatrické populaci jsou totiž tyto daleko častější [6]. Ve schématu zmíněnými neurovegetativními prodromy je myšleno: pocení, nauzea, sucho v ústech, vertigo; podobné příznaky u reflexní synkopy přicházejí také v zotavovací fázi, velmi často následuje výrazná únava. Pro jednoduchost a univerzální použitelnost v diagnostice ortostatické synkopy byl v tomto algoritmu vybrán instrumentálně nenáročný Schellongův test. Jako pozitivní výsledek hodnotíme, je-li po 10minutovém stání rozdíl systolického tlaku ve srovnání s tlakem vleže větší než 20 mm Hg, pro diastolický je relevantní tlakový rozdíl o 10 mm Hg, nebo pokles systolického TK pod 90 mm Hg nezávisle od vstupní hodnoty. S ohledem na různé typy ortostatické hypotenze (klasický, progresivní, progresivní + reflexní synkopa, posturální ortostatický tachykardický syndrom – POTS) doporučujeme měřit tlak ihned po vertikalizaci, poté po 30–40 s, 3 a 10 min.
Image 2. Flow-diagram diagnostického algoritmu poruchy vědomí. 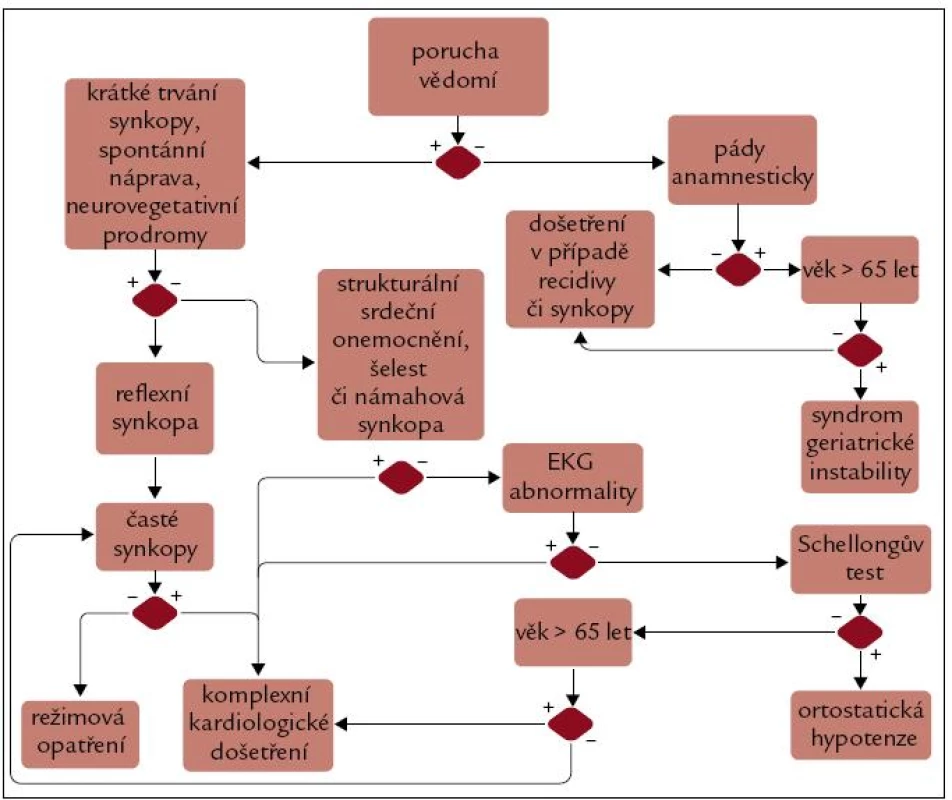
Rozhodující věkové kritérium je voleno dle výrazného nárůstu incidence synkop po 65. roku věku [4]. Do algoritmu je možné implementovat v časné fázi i provedení masáže karotid, které může vypovědět o reflexním charakteru synkopy, u starších jedinců je ale při neznalosti průchodnosti karotického řečiště riziko tranzitorní ischemické ataky, či až dokonané cévní mozkové příhody. O komplexním kardiologickém vyšetření pro synkopu pojednává jiná část této práce.
Úloha skórovacích systémů synkop
Jedná se o jednoduché bodové systémy vycházející většinou z anamnestických údajů a EKG, jejichž relevance v kontextu rizikovosti synkop byla ověřena studiemi (většinou jako regresní analýza vztahu frekvence jednotlivého anamnestického údaje k synkopě se závažnou příčinou – kardiogenní). Mezi nejznámější patří tzv. OESIL skóre [8], kdy byly na základě 12měsíčního sledování mortality ze všech příčin u pacientů původně vyšetřených pro synkopu vybrány 4 nezávislé prediktory horší prognózy: věk nad 65 let, strukturální kardiovaskulární onemocnění v anamnéze, synkopa bez prodromů a abnormální EKG nález (shoduje se s výše uvedenými doporučenými EKG abnormalitami). Výhoda tohoto skóre je v malém počtu hodnocených bodů a rychlé interpretaci. Jiným systémem je tzv. San Francisco syncope rule [9], kde byla hodnocena 7denní prognóza od synkopy a iniciální evaluace. Výsledkem bylo 5 prediktorů významného rizika sdružujících se do ideální mnemotechnické pomůcky CHESS: anamnéza Chronického srdečního selhání, Hematokrit nižší než 30 %, abnormální EKG, dušnost (Shortness of breath), vstupní Systolický TK pod 90 mm Hg. Výhodu tohoto skóre spatřujeme v evaluaci krátkodobé morbidity a mortality a jednoduchém zapamatování rizikových prediktorů. Nejnovějším sy-stémem je skóre EGSYS [10], jež vychází ze snahy italských autorů o maximální adherenci k doporučením Evropské kardiologické společnosti pro diagnostiku a léčbu synkop. Výsledkem je opět výběr rizikových prediktorů závažné, zjednodušeně kardiogenní synkopy. Autor článku provedl recentně srovnání skóre OESIL a 2 podtypů skóre EGSYS na retrospektivně vybrané skupině pacientů se synkopou [11]. Jako nejspecifičtější a nejsenzitivnější v odlišení kardiogenní od nekardiogenní etiologie synkopy se prokázal systém EGSYS-U (obr. 3) [11]. Z výše uvedeného je zřejmé, že tyto jednoduché skórovací systémy jsou určeny k ulehčení rozhodovacího procesu na úrovni centrálních příjmů, ale i v ambulantních praxích spíše lékařům, kteří nejsou specialisté na danou problematiku.
Image 3. Skórovací systém synkop EGSYS dle [10]. ![Skórovací systém synkop EGSYS dle [10].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/0c4d0e910aab4ce7fae403e4bd7eb315.jpeg)
Jakákoli iniciální stratifikace by měla být schopna zodpovědět 3 základní otázky [1]:
- Jedná se o synkopu, jinou transientní poruchu vědomí, či prostý pád?
- Byla stanovena etiologie transientní poruchy vědomí?
- Máme indicie implikující vysoké riziko kardiovaskulární příhody či smrti?
Jedná-li se tedy o synkopu v kontextu vysokého kardiovaskulárního rizika (srdeční selhání, bolesti na hrudi možného koronárního původu, EKG známky ischemie či jiné závažné patologie) či zranění, je doporučeno došetření za hospitalizace.
SMU (Syncope management units) – jednotky k hodnocení synkop
Jedná se o multidisciplinární a integrovaný přístup k pacientům se synkopou. Jednotka má být součástí centrálního či urgentního příjmu s vybavením k monitoraci vitálních funkcí, EKG, možností bed-side echokardiografie a snadným přístupem k srdeční katetrizaci (jak koronarografii, tak event. elektrofyziologickému vyšetření); v neposlední řadě se počítá s multidisciplinárním týmem (kardiolog, neurolog, anesteziolog). Jak ve studii ze Severní Ameriky [12], tak z Evropy [13] bylo prokázáno urychlení vyšetřovacího algoritmu, redukce hospitalizací se zachováním kvality péče a lepší ekonomický profil než u standardního postupu. Podobným přístupem je model anglické skupiny z Newcastlu, jehož páteř tvoří multifaktoriální vstupní hodnocení s důrazem na odlišení synkopy od pádu a komplexního zhodnocení nejen kardiovaskulárního rizika, ale i případné geriatrické disability, polypragmazie a sociálních podmínek nemocného [14]. Hodnocení probíhá také na jednotkách podobných SMU, tým je ale rozšířen ještě o specialistu na geriatrii. Zakládání podobných jednotek je ekonomicky i organizačně náročné a v podmínkách České republiky v dohledné době nepravděpodobné.
Komplexní kardiologické došetření
Dle dostupných dat jsme sestavili algoritmus došetření příčiny synkopy u pacientů s podezřením na kardiogenní příčinu (obr. 4). Základ rozhodnutí tvoří vyšetření kardiologem nebo internistou s určením pravděpodobnosti strukturální či arytmogenní příčiny. Při tvoření jakéhokoli algoritmu dojde ke zjednodušení klinické situace a jistě může mít příčina synkopy kombinovanou etiologii (např. fibrilace síní při dysfunkci levé komory srdeční – LK a obleněným vazokonstrikčním reflexem na vertikalizaci), ale v základních rysech schéma znázorňuje obecné postupy vyhovující úrovni dostupných znalostí.
Image 4. Algoritmus došetření pravděpodobné kardiogenní etiologie synkopy. 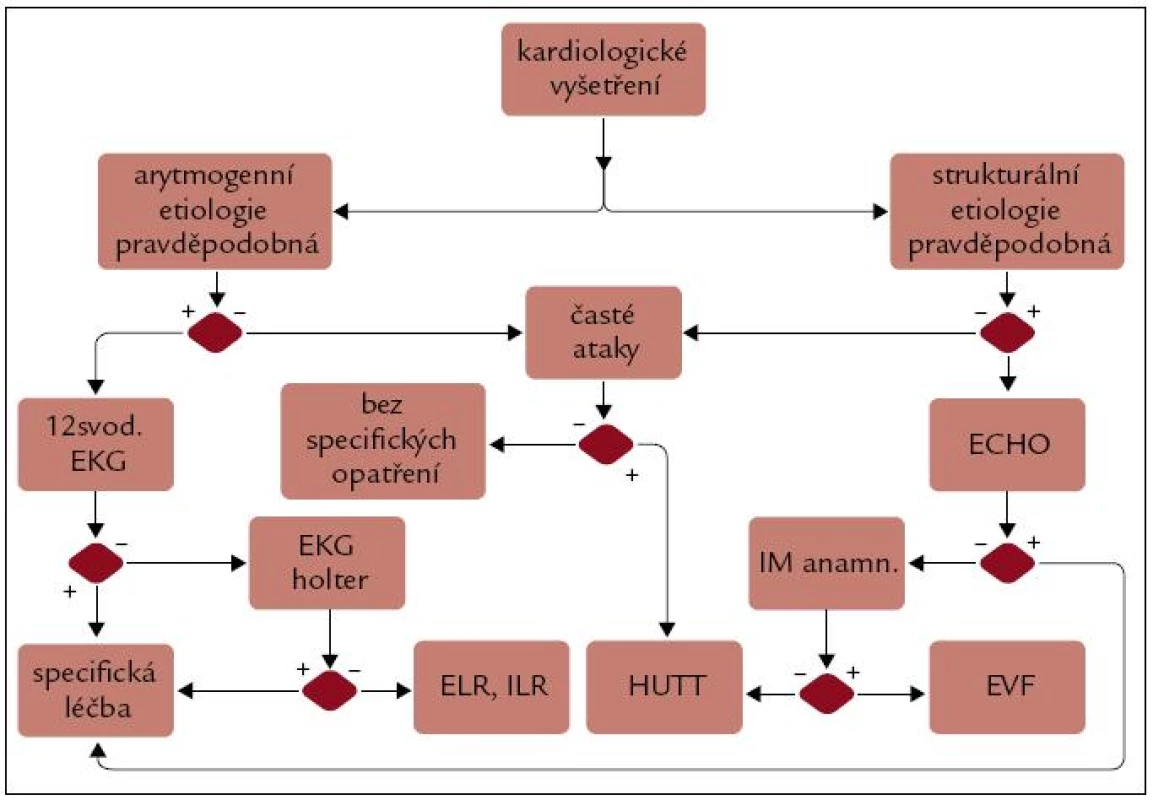
Dalším faktorem zařazeným v hodnocení je vždy četnost atak, častější frekvence atak většinou svědčí spíše pro reflexní etiologii či pseudosynkopu, proto zde významné místo zaujímá polohový test (Head up tilt test – HUTT). Není-li zachycena významná arytmie, ale stále je vysoká pravděpodobnost arytmogenní příčiny na základě průběhu jednotlivých epizod, je nejvýtěžnější záznam EKG implantabilním smyčkovým systémem (Reveal), v podstatně menší míře systémem externím (King of Heart). Je-li naopak od začátku vysoká pravděpodobnost strukturálního onemocnění srdce, je plně indikováno echokardiografické vyšetření. Není-li u anamnesticky nízce rizikového pacienta s ojedinělou synkopou patrná příčina synkopy po laboratorním vyšetření, EKG a echokardiografii, doporučujeme nepokračovat v širším došetřování do větší akcentace obtíží. V případě obstrukční synkopy (aortální stenóza, hypertrofická kardiomyopatie – hKMP) je většinou hotová diagnóza a následuje specifická léčba, v případě dysfunkce LK splňující kritéria primární prevence náhlé srdeční smrti v kontextu komorových arytmií pak následuje implantace ICD. Je-li anamnesticky znám infarkt bez dysfunkce LK nebo pokud hKMP nemá vysoký gradient či se jedná o pacienta s arytmogenní kardiomyopatií pravé komory, je indikováno elektrofyziologické vyšetření. Specifickou terapii jednotlivých forem, ať již arytmogenní, či obstrukční synkopy, je možné dohledat v národních či evropských doporučeních kardiologických společností.
Echokardiografie
Echokardiografie (ECHO) bývá u synkopy poměrně zřídka diagnostická primárně. Jedná se o případy významné aortální stenózy, síňového myxomu či srdeční tamponády. Je ale výhodná v posunu k dalším diagnostickým modalitám. V rizikové stratifikaci na základě ejekční frakce LK jde o nenahraditelnou metodu, navíc lze získat různá funkční či hemodynamická data [1]. V neposlední řadě na základě rychlého orientačního vyšetření velikosti srdečních oddílů lze diagnostikovat závažnou plicní embolii s pravostranným přetížením jako příčinou synkopy s velmi vysokým rizikem smrti či přinejmenším významnou morbiditou. Dle doporučení ESC [1] je ECHO indikováno (IB) u pacientů s podezřením na strukturální srdeční onemocnění k jeho diagnostice a rizikové stratifikaci. ECHO samotné je dle ESC diagnostické (IB) v odhalení příčiny synkopy v následujících případech: aortální stenóza, tumor s projevy kardiální obstrukce, srdeční trombus, disekce aorty, tamponáda srdeční a kongenitální abnormality průběhu koronárních tepen.
Systémy dlouhodobé EKG monitorace
V první řadě můžeme tyto systémy rozdělit na nemocniční a ambulantní. Ty první se užívají standardně u vysoce rizikových pacientů, kde je předpokladem život ohrožující arytmie jako příčina synkopy. Nejedná-li se totiž o život ohrožující arytmie či frekventní epizody synkop, je výtěžnost poměrně malá. Nejčastěji se používá 24hodinové telemetrické monitorování, ze kterého jsou vedeny pravidelné záznamy a kde je možnost přednastavit alarm na různé brady - i tachyarytmické epizody. Ambulantní systémy jsou v dnešní době dostupné 3: klasické EKG Holterovo monitorování, externí smyčkový záznam (King of Heart) a implantabilní smyčkový záznam. EKG Holterovo monitorování je vhodné v případě frekventních synkop podezřelých z arytmogenní etiologie u nízce rizikového pacienta, kterého není třeba hospitalizovat. K dispozici jsou „klasické“ přístroje s délkou záznamu 24 a 48 hod či novější s délkou záznamu až 7 dní. V případě externího smyčkového nahrávače (King of Heart) se jedná většinou o přístroj, který má pacient po 30 dní, s možností záznamu po epizodě arytmie/synkopy. Úloha tohoto přístroje je zřejmá v případě konkomitantních palpitací, jinak ale zatím nemá konkrétní využití v došetřování synkop [1].
Implantabilní smyčkový záznam (implantable loop recorder – ILR) je přístroj, který se zavádí do podkoží a je schopen po 36 měsíců retrospektivně zaznamenávat EKG – ať už aktivací pacientem po synkopě, či vlastním algoritmem předdefinovaných arytmií. Výhodou je nesporně dobrá korelace mezi symptomem a arytmií v podobě kvalitně zaznamenaného EKG a anamnestické informaci o synkopě. Nejdříve byly ILR implantovány na konci diagnostického algoritmu nejasné synkopy. Studie RAST [15] ale ukázala na úzce selektované skupině pacientů (EF LK > 35 %, nejasná synkopa) po 5 měsících 88 % diagnostikovaných arytmií jako příčinu synkopy, byl-li ILR zařazen hned na začátku diagnostického algoritmu. Další zlomovou prací byla studie ISSUE, která hodnotila pacienty s izolovanou epizodou synkopy a negativním či pozitivním HUTT [16], pacienty s negativním elektrofyziologickým vyšetřením (EFV) a strukturálním onemocněním srdce [17] a pacienty s raménkovou blokádou a negativním EFV [18]. Výsledky prokázaly opět velmi dobrou výtěžnost ILR stran spojení symptom/arytmogenní příčina ve všech 3 základních skupinách, nízkou senzitivitu HUTT stran bradykardie, dobrou prognózu pacientů se strukturálním srdečním onemocněním a negativním EFV a homogenní mechanizmus synkopy u pacientů s raménkovou blokádou (paroxyzmální atrioventrikulární blokáda – AV blokáda).
Záchyt synkopy v kontextu dokumentované hemodynamicky významné arytmie, ať už pomocí ELR, ILR, či EFV, hodnotíme jako zlatý standard diagnostiky arytmogenní synkopy. Dle doporučení ESC [1] je ILR indikován (IB) v případech:
- časné fáze evaluace pacientů s rekurentní synkopou nejasné etiologie při absenci rizikového kardiovaskulárního profilu a s pravděpodobností záchytu v rámci kapacity baterie,
- ve vysoce rizikové skupině pacientů, u kterých komplexní vyšetření nevedlo ke konkrétní diagnóze či specifické léčbě.
Polohový test
Prakticky u každého diagnostického testu je třeba si uvědomit, co nám může prokázat, v jaké fázi vyšetřovacího algoritmu ho použít, existuje-li srovnání se zlatým standardem a co znamená pozitivní test. Ani u polohového testu (head up tilt test – HUTT) tomu není jinak. Podstatou HUTT je pasivní stání s oporou, které je významnou ortostatickou provokací a imituje precipitující faktory vzniku hlavně reflexního typu synkopy. V průběhu HUTT je většinou neinvazivně kontinuálně zaznamenáváno EKG a v 3–5minutových intervalech měřen tlak. Dle rozsahu vybavení je možné měřit tlak i kontinuálně včetně baroreflexní senzitivity (task force monitor). HUTT není možné srovnat s žádným zlatým standardem, jistou alternativu představuje Schellongův test, při kterém ale testujeme aktivní a nikoli pasivní stání. Zvláštním typem je HUTT s farmakologickou provokací, který se dnes provádí prakticky jen nitroglycerinem, ve výjimečných případech isoproterenolem dle různých protokolů [1,19]. Maximum délky testu je doporučováno na 40 min s náklonem 60–70°. Výsledkem testu je kardioinhibiční, vazodepresorická či smíšená reakce v případě pozitivního testu [1,19]. Reproducibilita HUTT je významně vyšší pro negativní výsledek testu [20], v rámci pozitivního výsledku má nejvyšší reproducibilitu kardioinhibiční reakce s asystolickou pauzou [21]. Nejčastěji se uplatňuje v diagnostice reflexní synkopy, ale může prokázat i progresivní a kombinovaný typ ortostatické hypotenze či paroxyzmální AV blokádu, kterou jinak prokazujeme též v průběhu elektrofyziologického vyšetření nebo záznamem z ELR, ILR. Dle doporučení Evropské kardiologické společnosti je HUTT indikován na úrovni důkazu IB v případě [1]:
- synkopy nejasné etiologie s vysokým pracovním rizikem,
- rekurentní synkopy bez strukturálního srdečního postižení,
- synkopy nejasné etiologie u pacienta se strukturálním srdečním onemocněním po vyloučení kardiogenní etiologie.
Ostatní doporučení mají nižší váhu, ale zmiňme ještě vhodnost použití HUTT v odlišení synkopy s klonickými záškuby od epilepsie (IIbC), vysvětlení příčiny rekurentních pádu nejasné etiologie (IIbC) či opakovaných synkop u pacientů s psychiatrickým onemocněním (IIbC). I u pacientů s vyšším kardiovaskulárním rizikem se jedná v případě HUTT o poměrně bezpečný test, přesto je doporučeno mít v dosahu kompletní vybavení pro resuscitaci.
Ergometrie
Zátěžové EKG je vhodné pouze a výhradně u pacientů, kteří prodělali synkopu v průběhu zátěže nebo těsně po ní. Je nutné v průběhu testu i po jeho ukončení pečlivě měřit TK a monitorovat EKG, jelikož jednou z pozitivních reakcí může být synkopa v průběhu testu, závažné komorové arytmie či významná AV blokáda. Zatím nejsou dostatečně validní data pro jiné užití v rámci došetřování synkopy nejasné etiologie [1].
Elektrofyziologické vyšetření
Velmi důležitým aspektem výtěžnosti je před-testová pravděpodobnost arytmogenní příčiny. Jedná se o invazivní vyšetření a s tím jsou spojena určitá rizika, proto je třeba pečlivě uvážit indikaci. Pozitivní výsledky převažují u pacientů se strukturálním srdečním onemocněním [22]. Dle ESC [1] je Elektrofyziologické vyšetření (EFV) indikováno v případech:
- synkop u pacientů s ischemickou chorobou srdeční, nesplňují-li indikace k implantaci ICD (IB),
- synkop u pacientů s raménkovou blokádou při nevýtěžnosti neinvazivních vyšetření (IIB),
- synkop, kterým předcházely náhle vzniklé palpitace při nevýtěžnosti neinvazivních vyšetření (IIB).
Obecné poznámky k příčině synkop
Upraveno dle [1].
- Nejčastější příčinou synkop je reflexní etiologie.
- Druhou nejčastější příčinou jsou sekundární synkopy při strukturálním srdečním onemocnění.
- Na pohotovosti jsou nejčastější nesynkopální příčiny poruch vědomí.
- U pacientů pod 40 let věku je ortostatická hypotenze nepravděpodobná.
- Většina úmrtí v kontextu synkopy je podmíněna spíše závažností strukturálního srdečního onemocnění než synkopou per se.
Diferenciálně diagnostické faktory neurologické příčiny synkopy
Upraveno dle [1].
- Generalizovaná atonie v průběhu synkopy svědčí proti neurologické příčině.
- V průběhu TIA může dojít k synkopě, ale dominující by měla být fokální symptomatologie.
- Tonicko-klonické křeče provázejí jak epileptický záchvat, tak synkopu, u synkopy jsou ale vždy až po vzniku bezvědomí a většinou trvají kratší dobu.
- Lucidita se navrací rychleji po synkopě.
Neurologické vyšetření je indikováno, je-li důvodné podezření, že porucha vědomí byla způsobena epilepsií (IC), a ke zhodnocení a dalšímu došetření pacientů s podezřením na primární autonomní selhání (IC). Jen v případě diagnostické nejistoty, potažmo negativity kardiologických vyšetřovacích modalit a frekventní symptomatologie, je třeba zvážit vyšetření výpočetní tomografií a elektroencefalografií i přes negativní neurotopický nález. Bez fokální symptomatologie je synkopa v důsledku stenóz přívodných mozkových tepen nepravděpodobná, ultrazvuk karotid proto indikujeme uvážlivě.
Posudkové hledisko
Upraveno dle [23].
V rámci diagnostického běhu synkop je lékař konfrontován i s problematikou způsobilosti nemocných k řízení motorových vozidel. Omezení jsou opodstatněná v případě rekurující vazovagální synkopy (vyčkávací období je 1 měsíc pro soukromého a 1 rok pro profesionálního řidiče) a rekurující synkopy nejasné etiologie (1 rok jak pro soukromého, tak profesionálního řidiče). V případě úspěšné léčby synkopy trvalou kardiostimulací je vyčkávací období 1 týden pro soukromého a 1 měsíc pro profesionálního řidiče, u synkopy z maligní komorové tachykardie léčené pomocí ICD je pro soukromého řidiče vyčkávací období dle nepřítomnosti či přítomnosti hypoperfuze CNS 1–3 měsíce, profesionální řidič je již trvale neschopen.
Závěr
Předložená práce si neklade za cíl podat univerzální postup pro diagnostiku synkop ani nahrazovat národní či mezinárodní doporučení, ale přehledně a čtenářsky přijatelně integrovat dostupné znalosti dané problematiky.
Shrneme-li dosavadní poznatky, zjistíme, že:
- v iniciální stratifikaci je nejdůležitější odhadnout kardiovaskulární riziko až s možností smrti;
- ke stratifikaci rizika i hrubému odlišení nám mohou pomoci riziková skóre synkopy (EGSYS, OESIL);
- existuje celá řada diagnostických modalit, ale v prvé řadě je třeba odlišit kardiogenní etiologii synkopy;
- ECHO nás posune ve smyslu strukturální srdeční patologie;
- ILR je nejlepší metoda k diagnostice arytmogenní etiologie, zlatým standardem diagnostiky arytmogenní etiologie je záchyt arytmie při synkopě;
- HUTT je vhodnou diagnostickou metodou především pro reflexní synkopy.
V každém bodě hodnocení synkop je třeba si uvědomit, že se před námi rozprostírá komplexní problém, který může být pouze sekundárním projevem jiných onemocnění (např. těžké anémie, plicní embolie, infarktu myokardu), primárně či sekundárně reflexní etiologie, imitací pádu či epileptického záchvatu, nebo naopak imitací neurologického onemocnění hypoxickými křečemi při synkopě. Raritním případem pak může být arterio-venózní malformace či jiná léze utlačující kardiovaskulární centrum v prodloužené míše projevující se AV blokádou. Z daných příkladů je jasné, že přesná etiologická diagnóza synkopy nemusí být vždy lehká, a přes veškeré úsilí zůstává i v dnešní době 1/3 synkop neobjasněna. Pevně doufáme, že naše práce přispěje k správným rozhodnutím ve složitém diagnostickém labyrintu synkop.
MUDr. Jiří Plášek
www.fno.cz
e-mail: jiri_plasek@centrum.cz
Doručeno do redakce: 28. 10. 2010
Přijato po recenzi: 23. 2. 2011
Sources
1. Task Force for the Diagnosis and Management of Syncope; European Society of Cardiology (ESC); European Heart Rhythm Association (EHRA); Heart Failure Association (HFA); Heart Rhythm Society (HRS). Moya A, Sutton R, Ammirati F et al. Guidelines on diagnosis and management of syncope (version 2009). Eur Heart J 2009; 30 : 2631–2671.
2. Kautzner J. Synkopa: diagnostika a léčba. Cor Vasa 2007; 49 (Suppl): 63–73.
3. Kapoor WN. Evaluation and outcome of patients with syncope. Medicine 1990; 69 : 160–175.
4. Soteriades ES, Evans JC, Larson MG et al. Incidence and prognosis of syncope. N Engl J Med 2002; 347 : 878–885.
5. Kenny RA, Kapoor WN. Epidemiology and social costs. In: Benditt D, Blanc JJ et al (eds). The Evaluation and Treatment of Syncope. Elmsford, NY: Futura 2003 : 23–27.
6. Campbell AJ, Reinken J, Allan BC et al. Falls in old age: A study of frequency and related clinical factors. Age and Ageing 1981; 10 : 264–270.
7. Rose MS, Koshman ML, Spreng S et al. The relationship between health-related quality of life and frequency of spells in patients with syncope. J Clin Epidemiol 2000; 53 : 1209–1216.
8. Colivicchi F, Ammirati F, Melina D et al. OESIL (Osservatorio Epidemiologico sulla Sincope nel Lazio) Study Investigators. Development and prospective validation of risk stratification system for patients with syncope in the emergency department: the OESIL risk score. Eur Heart J 2003; 24 : 811–819.
9. Quinn JV, Stiell IG, McDermott DA et al. Derivation of the San Francisco Syncope Rule to predict patients with short-term serious outcomes. Ann Emerg Med 2004; 43 : 224–232.
10. Del Rosso A, Ungar A, Maggi R et al. Clinical predictors of cardiac syncope at initial evaluation in patients referred urgently to a general hospital: the EGSYS score. Heart 2008; 94 : 1620–1626.
11. Plasek J, Doupal V, Fürstova J et al. The EGSYS and OESIL risk scores for classification of cardiac etiology of syncope: comparison, revaluation, and clinical implications. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub 2010; 154 : 169–173.
12. Shen WK, Decker WW, Smars PA et al. Syncope Evaluation in the Emergency Department Study (SEEDS): A multidisciplinary approach to syncope management. Circulation 2004; 110 : 3636–3645.
13. Brignole M, Disertoni M, Menozzi C et al. Evaluation of Guidelines in Syncope Study (EGSYS) group. Management of syncope referred urgently to general hospitals with and without syncope units. Europace 2003; 5 : 293–298.
14. Parry SW, Frearson R, Steen N et al. Evidence-based algorithms and the management of falls and syncope presenting to acute medical services. Clin Med 2008; 8 : 157–162.
15. Krahn AD, Klein GJ, Yee R et al. Randomized Assessment of Syncope Trial: Conventional diagnostic testing versus a prolonged monitoring strategy. Circulation 2001; 104 : 46–51.
16. Moya A, Brignole M, Menozzi C. Mechanism of syncope in patient with isolated syncope and in patients with tilt-positive syncope. Circulation 2001; 104 : 1261–1267.
17. Menozzi C, Brignole M, Garcia-Civera R et al. Mechanism of syncope in patients with heart disease and negative electrophysiologic test. Circulation 2002; 105 : 2741–2745.
18. Brignole M, Menozzi C, Moya A et al. International Study on Syncope of Uncertain Etiology (ISSUE) Investigators. Mechanism of syncope in patients with bundle branch block and negative electrophysiological test. Circulation 2001; 104 : 2045–2050.
19. Plasek J, Doupal V, Hrabovská Z. Polohový test – víme o něm opravdu všechno? Vnitř Lék 2009; 55 : 955–960.
20. Ruiz GA, Scaglione J, González-Zuelgaray J. Reproducibility of head-up tilt test in patients with syncope. Clin Cardiol 1996; 19 : 215–220.
21. Omar AR, Ng KS, Ng WL et al. Reproducibility of tilt-table test result in patients with malignant neurocardiogenic syncope. Intern Med J 2004; 34 : 504–506.
22. Linzer M, Yang EH, Estes NA 3rd et al. Diagnosing syncope. Part 2: Unexplained syncope. Clinical Efficacy Assessment Project of the American College of Physicians. Ann Intern Med 1997; 127 : 76–86.
23. Hradec J, Berka L, Táborský M. Posuzování způsobilosti kardiologických nemocných k řízení motorových vozidel. Cor Vasa 2006; 48: K47–K51.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2011 Issue 10-
All articles in this issue
- Diagnostický algoritmus synkop: integrativní přístup
- Léčba akutní exacerbace chronické obstrukční plicní nemoci za hospitalizace a na lůžku intenzivní péče
- Úloha centrálneho nervového systému v etiopatogenéze chorôb periférnych orgánov
- Prognostické faktory u chronické lymfocytární leukemie
- Benígny solitárny vred slepého čreva
- MR dokumentované vymizení infiltrace infundibula hypofýzy u pacientů s histiocytózou z Langerhansových buněk po léčbě 2-chlorodeoxyadenosinem
- Náklady na rehospitalizaci pacientů s akutním srdečním selháním
- Očkování proti virové hepatitidě B u pacientů s chronickým selháním ledvin – dvacetileté zkušenosti
- Normální hodnoty tlaků v plicním oběhu u zdravých osob v klidu a při cvičení
- Resynchronizačná liečba srdcového zlyhávania – stále veľa otáznikov
- Kritické zhodnocení optimální farmakoterapie u kandidátů srdeční resynchronizační léčby – zkušenosti jednoho centra
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Normální hodnoty tlaků v plicním oběhu u zdravých osob v klidu a při cvičení
- Léčba akutní exacerbace chronické obstrukční plicní nemoci za hospitalizace a na lůžku intenzivní péče
- Resynchronizačná liečba srdcového zlyhávania – stále veľa otáznikov
- Prognostické faktory u chronické lymfocytární leukemie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

