-
Medical journals
- Career
Klinické zkušenosti s léčbou dlouhodobým inzulinovým analogem glargin v diabetologickém centru
Authors: I. Haladová; S. Lacigová; Z. Jankovec; D. Čechurová; M. Žourek; M. Krčma; Z. Rušavý
Authors‘ workplace: Diabetologické centrum I. interní kliniky Lékařské fakulty UK a FN Plzeň, přednosta doc. MUDr. Martin Matějovič, Ph. D.
Published in: Vnitř Lék 2007; 53(6): 632-636
Category: Original Contributions
Overview
Cíl:
Zhodnotit zkušenosti v diabetologickém centru s léčbou dlouhodobým inzulinovým analogem glargin u diabetiků 1. typu.Soubor nemocných a metodika:
Od března roku 2004 do března roku 2005 bylo retrospektivně hodnoceno 136 pacientů s diabetes mellitus 1. typu. Sledovali jsme HbA1c před léčbou glarginem, po 3, 6 měsících a po 1 roce této léčby. Hodnotili jsme účinnost léčby inzulinem glargin v závislosti na úvodní kompenzaci diabetu a srovnávali variabilitu glykemií během 6 měsíců před a 6 měsíců po nasazení inzulinu glargin pomocí směrodatné odchylky glykemií získaných z glukometrů nemocných. Rovněž jsme hodnotili změnu celkové, bazální a bolusové denní dávky inzulinu po změně terapie.Výsledky:
Výsledky byly hodnoceny v podobě mediánu a 25 a 75 percentilu. Před zahájením léčby glarginem byl HbA1c 7,4 (6,5-8,5) %. Významně poklesl po 3 měsících léčby 7,0 (6,2-8,1) % (p < 0,01), po 6 měsících 7,2 (6,3-8,2) % (p < 0,05), po roce byl HbA1c 7,1 (6,1-8,2) % (p < 0,01). Analýzou glykemických profilů 6 měsíců před a 6 měsíců po převedení na inzulin glargin jsme prokázali signifikantní pokles variability, hodnocený poklesem směrodatných odchylek z původních 4,9 (4,3-5,6) mmol/l na 4,5 (3,9-5,1) mmol/l (p < 0,001). Celková denní dávka inzulinu před a po 6 měsících léčby glarginem poklesla z 44 (35-56) IU/den na 42 (34-53) IU/den (p = 0,01). Nedošlo ke změně velikosti bazální dávky inzulinu po změně léčby - zůstala 20 (12-28), (16-26) IU/den. Poklesla dávka bolusově podávaného inzulinu z 24 (18-32) na 21 (17-29) IU/den (p < 0,01).Závěry:
Při léčbě inzulinem glargin dochází k významnému zlepšení HbA1c a k významnému poklesu variability glykemií. Dávka inzulinu glargin ve srovnání s dávkou NPH se neliší.Klíčová slova:
diabetes mellitus - Lantus - inzulin - glarginÚvod
V České republice bylo v roce 2004 dle údajů ÚZIS asi 48 tisíc pacientů s diabetes mellitus 1. typu (DM1T). Narůstající počet chronických komplikací vede ke snaze o intenzivní léčbu hyperglykemie i ostatních rizikových faktorů. Vzhledem k prokázané závislosti výskytu a progrese chronických komplikací na úrovni kompenzace diabetiků [1] dochází k zpřísňování léčby diabetu. Zároveň s těsnou metabolickou kontrolou diabetu narůstá počet hypoglykemií.
Snaha o napodobení fyziologického průběhu sekrece inzulinu vedla k vývoji nových inzulinových analog. Inzulin glargin, jako první dlouhodobý analog na našem trhu, má stabilní účinek po celých 24 hodin, snižuje kolísání glykemií a snižuje výskyt hypoglykemií, zejména nočních [2-5]. Vzhledem k stabilnímu účinku celých 24 hodin je možno aplikovat inzulin glargin 1krát denně. Zlepšení kompenzace a pokles výskytu hypoglykemií není závislé na době aplikace inzulinu glarginu [6]. Vstřebávání inzulinu glargin je pozvolné a konstantní i při intenzivním cvičení [3]. Tyto vlastnosti vedou k snížení výskytu akutních komplikací diabetu, k zlepšení kompenzace diabetu, a tím i k zlepšení kvality života diabetiků [5,7].
Cílem naší retrospektivní studie bylo zhodnotit roční zkušenosti s inzulinem glargin v diabetologickém centru v českých podmínkách.
Soubor nemocných a metodika
Od 1. 3. 2004 do 1. 3. 2005 byli retrospektivně sledováni všichni pacienti DM1T, u kterých byla zahájena léčba inzulinem glargin (Lantus) firmy Sanofi-Aventis, Francie, v kombinaci s krátkým analogem aspart (NovoRapid) firmy Novo Nordisk, Dánsko.
Pacienti
Jednalo se o 136 diabetiků (81 žen, 55 mužů) průměrného věku 39 ± 13 let, s průměrnou dobou trvání diabetu 15 ± 10 let. U pacientů byla provedena změna léčby z inzulinu NPH na dlouhodobý inzulinový analog glargin z různých indikací. Nejčastějšími indikacemi byly: neuspokojivá kompenzace, fenomén úsvitu a hypoglykemie.
Soubor jsme sledovali jako celek, dále byl rozdělen do podskupin dle:
A) HbA1C před změnou léčby:
- výborná kompenzace diabetu (HbA1c < 4,5 %) - 2 pacienti (1 žena, 1 muž), průměrný věk 31 ± 2 let,
- uspokojivá kompenzace diabetu (HbA1c 4,5-6 %) - 18 pacientů (7 žen, 11 mužů), průměrný věk 38 ± 13 let,
- neuspokojivá kompenzace diabetu (HbA1c 6-10 %) - 104 pacienti (66 žen, 38 mužů), průměrný věk 40 ± 12 let,
- HbA1c > 10 % - 12 pacientů (7 žen, 5 mužů), průměrný věk 35 ± 11 let.
B) doby aplikace inzulinu glargin:
- skupina aplikující inzulin glargin ráno - 37 pacientů (26 žen, 11mužů), průměrný věk 39 ± 12 let,
- skupina aplikující inzulin glargin večer - 88 pacientů (49 žen, 39 mužů), průměrný věk 38 ± 10 let,
- skupina aplikující inzulin glargin 2krát denně - 11 pacientů (6 žen, 5 mužů), průměrný věk 38 ± 10 let.
Sledované parametry
Hlavními sledovanými parametry byla hodnota glykovaného hemoglobinu (HbA1c, IFCC, norma do 4 %) před změnou léčby (HbA1co), dále po 3, 6 a 12 měsících (HbA1c3, HbA1c6, HbA1c12) léčby. Byly hodnoceny změny HbA1c proti vstupním hodnotám. K posouzení kolísání glykemií u jednotlivých pacientů byla použita směrodatná odchylka (SD) všech glykemií získaných z glukometrů nemocných za období 6 měsíců před a 6 měsíců po změně léčby. K hodnocení glykemií z různých glukometrů byl využit software Diabass (firmy Mediaspects GmbH, Německo). Byla sledována změna celkové, bazální a bolusové denní dávky inzulinu. Vliv změny inzulinu na výskyt hypoglykemií jsme nehodnotili vzhledem k charakteru retrospektivní studie, který neumožňoval korektní získání dat.
Statistické hodnocení
Vzhledem k tomu, že veličiny nevykazovaly normální rozložení, jsme pro hodnocení výsledků užívali neparametrické testy. Pro zhodnocení změn HbA1c jsme použili Friedmanův test. Změny dávek inzulinu byly testovány párovým Wilcoxonovým testem. Výsledky jsou prezentovány ve formě mediánů a 25-75% interkvartilového rozpětí.
Výsledky
Byl prokázán signifikantní pokles HbA1c z 7,4 (6,5-8,5) % před léčbou inzulinem glargin na 7,0 (6,2-8,1) % (p < 0,01) po 3 měsících trvání léčby. Po dalších 3 měsících trvání léčby došlo k mírnému zhoršení kompenzace s HbA1c 7,2 (6,3-8,2) % (p < 0,05), nicméně přetrvávalo statisticky významné zlepšení ve srovnání s HbA1c před zahájením léčby glarginem (p < 0,05). Po 1 roce léčby glarginem byl HbA1c 7,1 (6,1-8,2) % (p < 0,01).
Byla prokázána vysoce významná souvislost mezi úrovní vstupního HbA1c a efektem léčby, čím vyšší byla hodnota HbA1c před změnou léčby, tím došlo k většímu poklesu HbA1c po léčbě. V tab. 1 uvádíme vývoj HbA1C v jednotlivých skupinách diabetiků (dle kompenzace) v čase včetně interkvartilových rozmezí a statistické významnosti. Byl prokázán pokles variability glykemií (graf 1) 4,9 (4,3-5,6) mmol/l vs 4,5 (3,9-5,1) mmol/l (p < 0,001). Průměrná celková denní dávka inzulinu před a po 6 měsících podávání inzulinu glargin se snížila z 44 (35-56) IU/den na 42 (34-53) IU/den (p = 0,01). Nedošlo ke změně velikosti bazální dávky inzulinu po změně léčby - zůstala 20 (12-28), (16-26) IU/den. Poklesla dávka bolusově podávaného inzulinu z 24 (18-32) na 21 (17-29) IU/den (p < 0,001). Při převodu pacientů, kteří aplikovali inzulin NPH 2krát denně, došlo k poklesu celkové denní dávky inzulinu z 46 (37-58) na 42 (36-53) IU/ den (p = 0,001), bazální denní dávka inzulinu klesla z 25 (20-33) na 22 (17-27) IU/ den (p < 0,001) a bolusově podávaný inzulin klesl z 24 (15-27) na 21 (17-29) IU/den (ns). Při převodu pacientů, kteří aplikovali inzulin NPH 1krát denně, došlo k mírnému poklesu celkové denní dávky inzulinu z 43 (34-55) na 42 (33-54) IU/den (ns), bazální denní dávka inzulinu stoupla z 13 (10-18) na 18 (14-24) IU/den (p < 0,001) a bolusově podávaný inzulin klesl z 28 (22-36) na 24 (18-30) IU/den (p < 0,001). Výsledky jsou uvedeny přehledně v tab. 2.
Table 1. Přehled HbA<sub>1c</sub> před a po 1 roce změny léčby u podskupin pacientů rozdělených dle úvodní kompenzace diabetu. 
Graf. Variabilita glykemií (mmol/l) před a po 6 měsících léčby inzulinem glargin. 
Table 2. Změna denních dávek inzulinu (IU/24 hod) před a po 6 měsících léčby inzulinem glargin. 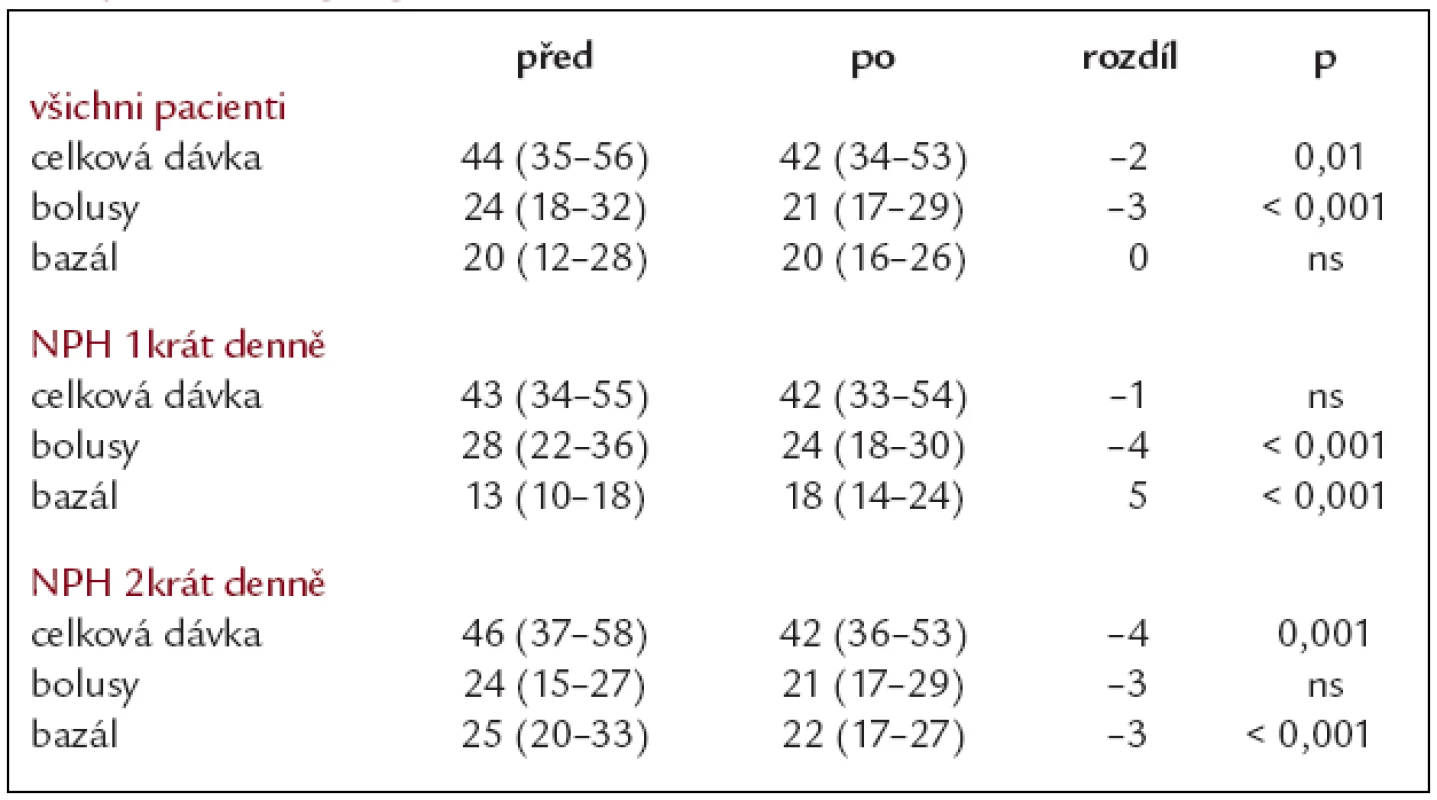
Diskuse
V práci jsme si chtěli ověřit, zda výsledky klinických studií platí i v ambulantní praxi. Výhodou observační studie obecně je, že nedochází k zkreslení výsledků vstupními kritérii či parametry studie ovlivňující lékaře i pacienty (výběr pacientů, kompliance pacientů, časová limitace studie a další). Nevýhodou retrospektivního sledování naopak byla nemožnost sledování hypoglykemií.
Mezi nejčastější indikace k zahájení léčby inzulinem glargin patří častý výskyt nočních hypoglykemií, labilita diabetu a neuspokojivá kompenzace. Vzhledem k neuspokojivé kompenzaci pacientů (86 %) nás, na podkladě standardů České diabetologické společnosti (ČDS) péče o pacienty s DM1T, k revizi dosavadní léčby a k její změně vedla převážně neuspokojivá kompenzace [8].
Ve shodě se zahraničními autory [2,7,9-13] jsme prokázali zlepšení HbA1c při léčbě glarginem. Zajímavé rovněž bylo, že pokles HbA1c byl závislý na úrovni úvodní kompenzace. Ze změny léčby profitovali nejvíce pacienti s vysokým glykovaným hemoglobinem. V naší studii byl prokázán pokles HbA1c o 0,3 %. Lze tedy říci, že efekt léčby inzulinem glargin je z hlediska HbA1c podobný s efektem léčby inzulinovou pumpou ve světě (HbA1c o 0,5 %) [14]. Z výsledku dlouhodobého registru inzulinových pump u diabetiků 1. typu v ČR však léčba pumpou vede v českých podmínkách k podstatně významnější redukci HbA1c (1 %) [15,16].
Zdánlivě malé zlepšení kompenzace v naší studii již vede k snížení mikrovaskulárních komplikací diabetu. Ve studii DCCT (Diabetes Control and Complications Trial) pokles glykovaného hemoglobinu o 0,5 % vedl ke snížení progrese retinopatie u 27 % nemocných s DM1T [17]. Je známo, že glykovaný hemoglobin může být snížen častými hypoglykemiemi [18]. Tím si vysvětlujeme i mírný nárůst HbA1c u našich 2 pacientů s výbornou kompenzací (HbA1c < 4,5 %). Další indikací k podávání inzulinu glarginu byl výskyt nočních hypoglykemií.
Ve studii jsme ale počet hypoglykemií nesledovali. I údaje z glukometru jsou zkreslené, vzhledem k možnosti výskytu nepoznaných hypoglykemií. Při průměrné délce trvání diabetu 15 let lze předpokládat výskyt autonomní neuropatie, a tudíž i výskyt nepoznaných hypoglykemií [19]. Nicméně jsme za sledované období nezaznamenali žádnou těžkou hypoglykemii. V řadě studií s glarginem byl prokázán snížený výskyt hypoglykemií především v nočních hodinách [2-6,11,12]. Například v Ashwellově studii byl prokázán 44% pokles nočních hypoglykemií za měsíc [11].
Pro klinickou praxi oceňujeme vliv inzulinu glargin na pokles variability glykemií. Hirsch ve své práci poukazuje na význam variability glykemií. Srovnává dvě skupiny pacientů se stejným HbA1c, při léčbě intenzifikovaným nebo konvenčním režimem. Ukazuje na významně vyšší výskyt retinopatie u pacientů na konvenčním režimu. Hyperglykemie, ale i kolísání glykemií indukuje oxidační stres, který se podílí na vzniku mikroangiopatie [20].
Ve shodě s klinickými studiemi jsme prokázali snížení celkové denní dávky inzulinu [2,7,11,21], nezaznamenali jsme však udávaný pokles bazálního inzulinu a nezměněné dávky bolusového inzulinu. Domníváme se, že dávka inzulinu glargin závisí na taktice dříve používané inzulinové léčby. V práci jsme ve shodě s klinickými studiemi [6] neprokázali závislost kompenzace diabetu na době aplikace inzulinu glargin. V našem souboru aplikovalo 33 pacientů inzulin glargin před snídaní, 5 pacientů před obědem, před spaním aplikovalo 87 pacientů, 11 pacientů aplikovalo inzulin glargin 2krát denně. Aplikace 2krát denně byla indikována pro vzestup glykemie 18-20 hod po aplikaci inzulinu glarginu. Ashwel ve své práci srovnává skupiny diabetiků 1. typu léčených inzulinem glargin v 1 či ve 2 denních dávkách. Skupina pacientů, která aplikovala dlouhodobý analog 2krát denně, se nelišila v dávce inzulinu, HbA1c či glykemii na lačno. Nižší byla variabilita glykemií při podávání 2krát denně. Hladina inzulinu v plazmě při podávání 2krát denně byla vyšší odpoledne, ale nižší přes noc, ve srovnání s podáváním 1krát denně [22]. Literární údaje o vlivu denní doby aplikace dlouhého analoga na kompenzaci diabetu a variabilitu glykemií se liší - některé takovou závislost neprokazují [6], výsledky jiných naznačují nižší variabilitu glykemií u nemocných aplikujících glargin před obědem nebo večeří při srovnatelné kompenzaci [23].
Z celkového počtu 136 diabetiků 1. typu došlo k zlepšení kompenzace u 89 pacientů, u 4 pacientů zůstala kompenzace nezměněna a u 43 pacientů došlo k zhoršení kompenzace. Úroveň kompenzace pacientů je ovlivňována komplexním přístupem. Pokles HbA1c může být způsoben i větší motivací pacientů po změně léčby, častějším selfmonitoringem, reedukací a těsnější spoluprácí pacientů s diabetologickým týmem.
Závěr
Zkušenosti s léčbou dlouhodobým inzulinovým analogem glargin prokázaly zlepšení kompenzace a snížení lability diabetu u neselektované populace diabetiků 1. typu v diabetologickém centru v ČR. Ze změny léčby nejvíce profitovali špatně kompenzovaní pacienti (HbA1c > 6 %).
Práce je podporována VZ Univerzity Karlovy MSM 21620814.
MUDr. Iva Haladová
www.fnplzen.cz
e-mail: Haladovai@fnplzen.cz
Doručeno do redakce: 7. 6. 2006
Přijato po recenzi: 9. 1. 2007
Sources
1. The United Kingdom prospective diabetes study. The Lancet 1998; 352 : 837-865.
2. Donabauer B, Schneider K, Schweitzer MA. Introduction of insulin glargin to basal-bolus therapy improves metabolic control in patients with type 1 diabetes in every day clinical practice. Diabetologia 2005; Suppl 1.
3. Peter R, Luzio SD, Dunseath G et al. Effects of exercise on the absorption of insulin glargine in patients with type 1 diabetes. Diabetes Care 2005; 28 : 560-565.
4. Chase HP et al. Reduced hypoglycemic episodes and improved glycaemic control in children with type 1 diabetes using insulin glargine and neutral protamine Hagedorn insulin. J Pediatr 2003; 143 : 737-740.
5. Owens DR, Griffiths S. Insulin glargine (Lantus). Int J Clin Pract 2002; 56 : 460-466.
6. Hamann A, Matthaei S, Rosak Ch et al. A randomized clinical trial comparing breakfast, dinner, or bedtime administration of insulin glargine in patients with type 1 diabetes. Diabetes Care 2003; 6 : 1738-1744.
7. Witthaus E et al. Treatment satisfaction and psychological well-being with insulin glargine compared with NPH in patients with Type 1 diabetes. Diabet Med 2001; 18 : 619-625.
8. Výbor České diabetologické společnosti ČLS JEP. Standardy péče o diabetes mellitus 1. typu. DMEV 2004; 1 : 6-8.
9. Tan CY, Wilson DM, Buckingham B. Initiation of insulin glargine in children and adolescents with type 1 diabetes. Pediatric Diabetes 2004; 5 : 80-86.
10. Hathout EH, Fujishige L, Geach J et al. Effect of therapy with insulin glargine (lantus) on glycemic control in toddlers, children, and adolescents with diabetes. Diabetes technology Therapeutics 2003; 5 : 801-806.
11. Ashwell SG, Amiel SA, Biloust RW et al. Improved glycaemic control with insulin glargine plus insulin lispro: a multricentre, randomized, cross-over trial in people with Type 1 diabetes. Diabetes Med 2006; 23 : 285-292.
12. Ratner R, Hirsch I, Neifing J et al. Less hypoglycemia with insulin glargine in intensive insulin therapy for type 1 diabetes. Diabetes Care 2000; 23 : 639-643.
13. Colino E, Lopez-Capape M, Gomlmayo L et al. Therapy with insulin glargine (Lantus) in toddlers, children and adolescents with type 1 diabetes. Diabetes Res Clin Pract 2005; 70 : 1-7.
14. Pickup J, Mattock M, Kerry S. Glycaemic control with continuous subcutaneous insulin infusion compared with intensive insulin injections in patients with type 1 diabetes: meta - analysis of randomised controlled trials. Br Med J 2002; 324 : 705.
15. Jankovec Z, Krcma M, Lacigova S et al. National Registry of Patients Treated with Continuous Subcutaneous Insulin Infusion (CSII) in the Czech Republic: Long-term results. Infusystem International 2005; 4 : 21-24.
16. Jankovec Z, Čechurová D, Krčma M et al. Dlouhodobý efekt léčby inzulínovou pumpou (CSII) - výsledky Registru pacientů léčených CSII v České republice. XLII. Diabetologické dny, Luhačovice, 20. - 22. 4. 2006. Diabetologie, Metabolismus, Endokrinologie, Výživa 2006; Suppl 2 : 26.
17. The Diabetes Control and Complications Trial Research Group. The relationship of glycemic exposure (HbA1c) to the risk of development and progression of retinopathy in the diabetes control and complications trial. Diabetes 1995; 44 : 968-983.
18. Bartoš V, Pelikánová T et al. Praktická diabetologie. 2. ed. Praha: Maxdorf 2000; 88.
19. Meyer C, Grossmann R, Mitrakou A et al. Effects of autonomic neuropathy on counterregulation and awareness of hypoglycemia in type 1 diabetic patients. Diabetes Care 1998; 21 : 1960-1966.
20. Hirsch IB, Brownlee M. Should minimal blood glucose variability become the gold standard of glycemic control? Diabetes Complications 2005; 19 : 178-181.
21. Garg SK, Paul JM, Karsten JI et al. Reduced severe hypoglycemia with insulin glargine in intensively treated adults with type 1 diabetes. Diabetes technology Therapeutics 2004; 6 : 589-595.
22. Ashwell SG, Gebbie H, Home PD Twice-daily compared with once-daily insulin glargine in people with Type 1 diabetes using meal-time insulin aspart. Diabet Med 2006; 23 : 879-886.
23. Ashwell SG, Gebbie J, Home PD Optimal timing of injection of once - daily insulin glargine in people with Type 1 diabetes using insulin lispro at meal-times. Diabet Med 2006; 23 : 46-52.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2007 Issue 6-
All articles in this issue
- Klinické zkušenosti s léčbou dlouhodobým inzulinovým analogem glargin v diabetologickém centru
- Vliv dlouhodobé terapie inzulinovou pumpou (CSII) u pacientů s diabetes mellitus 1. typu na metabolickou kompenzaci a výskyt hypoglykemií. Porovnání s intenzifikovanou konvenční inzulinovou terapií (MDI)
- Subpopulace CD34+buněk a jejich význam pro přihojení štěpu u příbuzenských alogenních transplantací periferních kmenových buněk
- Esenciální trombocytemie a další myeloproliferace s trombocytemií v údajích registru pacientů léčených Thromboreductinem® do konce roku 2006
- Optimální délka antikoagulační léčby po žilní tromboembolické příhodě: obecný či individualizovaný přístup?
- Kardiotoxicita antracyklínovej liečby vo svetle nových biochemických diagnostických možností
- Genetické faktory a riziko kardiovaskulárnych ochorení
-
Nové poznatky v genetice autoimunitního diabetu
(1): Monogenně podmíněné typy autoimunitního diabetu - Je familiární hypercholesterolemie v České republice pod kontrolou?
- Hypogonadizmus - závažná komplikace chronické nedostatečnosti ledvin
- Postavení neoadjuvantní chemoterapie v léčbě nemalobuněčného plicního karcinomu
- Maligní arytmie u pacienta s variantní (Prinzmetalovou) anginou pectoris
- Ojedinělá komplikace při pokusu o zavedení dočasné kardiostimulace
- Zlepšování výsledků léčby vybraných krevních chorob a změny nákladů na tuto léčbu. Otázky pro ekonomy a další odborníky
- Jsou nezbytná kvalifikovaná rozhodnutí vycházející z věrohodných dat
- Náklady na léky v České republice - příčiny růstu a návrhy řešení
- Príspevok nefrológie vo Fakultnej nemocnici L. Pasteura a Lekárskej fakulty Univerzity P. J. Šafárika v Košiciach ku histórii českej nefrológie
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Náklady na léky v České republice - příčiny růstu a návrhy řešení
- Hypogonadizmus - závažná komplikace chronické nedostatečnosti ledvin
- Maligní arytmie u pacienta s variantní (Prinzmetalovou) anginou pectoris
- Genetické faktory a riziko kardiovaskulárnych ochorení
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

